Капельница при гепатите с и вич
Обновлено: 24.04.2024
Наличие хронического гепатита С (ХГС) и ВИЧ-инфекции одновременно ассоциируется со значительной частотой неблагоприятных исходов вследствие развития цирроза и/или первичного рака печени, а также общностью эпидемиологических, социальных и экономических факторов. При сочетании этих инфекций отмечаются более высокий титр вируса гепатита С, выраженное прогрессирование хронического гепатита и высокий риск цирроза печени. При этом цирроз печени развивается быстрее и в 3 раза чаще у ВИЧ-инфицированных, чем у больных моноинфекцией гепатита С.
Цель исследования: выявить клинические и лабораторные особенности больных ХГС и ВИЧ-инфекцией.
Материал и методы: в исследование включены 173 пациента с ХГС и ВИЧ-инфекцией. Стандартную терапию ХГС (пегилированный интерферон альфа-2а + рибавирин) получали 45 больных, антиретровирусную терапию — 29. Чаще определялся генотип 1 вируса гепатита С (91 пациент, 52,6%). ХГС преобладал у пациентов мужского пола (в группе 1 — 64,3%, в группе 2 — 71,1%) и в наиболее трудоспособном возрасте от 20 до 30 лет (в группе 1 — 68,8%, в группе 2 — 80%).
Результаты исследования: среди больных, поступивших в стационар, 55,5% имели смешанную форму гепатита (ХГС + токсический гепатит) и у 17,2% выявлен цирроз печени. У 22,6% больных противовирусная терапия была отменена вследствие развития побочных реакций или неэффективности. Значительное количество пациентов до поступления в стационар злоупотребляли алкоголем (54,7%), наркотиками (25,8%), имели хронические заболевания: панкреатит, бронхит.
Заключение: среди пациентов с ХГС и ВИЧ-инфекцией, поступающих в стационар, преобладают больные со смешанной формой гепатита (ХГС + токсический гепатит). Большинство больных не получают стандартную противовирусную терапию ХГС вследствие выраженного иммунодефицита, злоупотребления алкоголем, приема психотропных веществ или отказа от лечения.
Ключевые слова: ВИЧ-инфекция, хронический гепатит С, цирроз печени, противовирусная терапия, антиретровирусная терапия, интерферон альфа-2а, рибавирин, генотип, оппортунистические инфекции.
Для цитирования: Сундуков А.В., Мельников Л.В., Евдокимов Е.Ю. Характеристика больных хроническим гепатитом С и ВИЧ-инфекцией. РМЖ. Медицинское обозрение. 2018;2(7(II)):64-67.
A.V. Sundukov 1 , L.V. Melnikov 2 , E.Yu. Evdokimov 3
1 Evdokimov Moscow State University of Medicine and Dentistry
2 Penza State University
3 Central Research Institute of Epidemiology, Moscow
The presence of HIV infection together with chronic hepatitis C (CHC) is associated with a significant incidence of an adverse events due to the development of cirrhosis and/or primary liver cancer, as well as a similarity of epidemiological, social and economic factors. In the case of these infections, there is a higher titer of hepatitis C virus, significant progression of chronic hepatitis and a high risk of the liver cirrhosis. At the same time, liver cirrhosis develops faster and 3 times more often in HIV-infected patients than in patients with hepatitis C monoinfection.
Aim: to identify the clinical and laboratory features of patients with CHC and HIV infection.
Patients and Methods: the study included 173 patients with CHC and HIV infection. 45 patients underwent standard therapy (pegylated interferon alfa-2a + ribavirin) of CHC. Antiretroviral therapy was followed by 29 patients. The 1 genotype of the hepatitis C virus was identified more frequently (91 patients, 52.6%). CHC prevailed in male patients (group 1 — 64.3%, group 2 — 71.1%) at the most working age from 20 to 30 years (group 1 — 68.8%, group 2 — 80%).
Results: among the patients admitted to the hospital, 55.5% had a mixed form of hepatitis (CHC + toxic hepatitis) and 17.2% had cirrhosis of the liver. In 22.6% of patients, antiviral therapy was canceled due to the development of adverse events or non-
response to therapy. A significant number of patients before admission to the hospital abused alcohol (54.7%), drugs (25.8%), had chronic diseases: pancreatitis, bronchitis.
Conclusion: patients with mixed hepatitis (CHC + toxic hepatitis) prevail among patients with CHC and HIV infection admitted to hospital. Most patients do not receive standard antiviral therapy for CHC due to pronounced immunodeficiency, alcohol abuse, psychotropic substances intake, or refusal of treatment.
Key words: HIV infection, chronic hepatitis C, liver cirrhosis, antiviral therapy, antiretroviral therapy, interferon alfa-2a, ribavirin, genotype, opportunistic infections.
For citation: Sundukov A.V., Melnikov L.V., Evdokimov E.Yu. Characteristics of patients with chronic hepatitis C and HIV infection // RMJ. Medical Review. 2018. № 7(II). P. 64–67.
В статье приведены характеристика больных хроническим гепатитом С и ВИЧ-инфекцией с целью определения клинических и лабораторных особенностей больных с данными заболеваниями.
Введение
Актуальность проблемы вируса иммунодефицита человека (ВИЧ) и хронического гепатита С (ХГС) определяется широким распространением этих инфекций, многообразием клинических форм, значительной частотой неблагоприятных исходов вследствие развития цирроза и/или первичного рака печени, а также общностью эпидемиологических, социальных и экономических факторов. Эпидемиологическая ситуация в России по ВИЧ и ХГС остается сложной, и в последнее время отмечается увеличение смешанной инфекции (ВИЧ/ХГС). Из 42 млн ныне живущих ВИЧ-инфицированных людей примерно у 20% (8,4 млн) диагностирован ХГС [1–3]. Как правило, у данной категории пациентов в анамнезе отмечают случаи внутривенного введения наркотиков [4].
В настоящее время более 80% всех случаев ВИЧ-инфекции приходится на потребителей инъекционных наркотиков, и в этой группе маркеры вирусного гепатита С определяются более чем у 90% больных [4–7]. Наличие ХГС и ВИЧ-инфекции одновременно ассоциируется с более высоким титром вируса гепатита С, выраженным прогрессированием хронического гепатита и возрастающим риском цирроза печени. При этом цирроз печени развивается быстрее и в 3 раза чаще у ВИЧ-инфицированных, чем у больных моноинфекцией гепатита С [4, 7, 8].
Цель настоящего исследования: выявить клинические и лабораторные особенности больных ХГС и ВИЧ-инфекцией.
Материал и методы
Работа выполнялась с 2013 по 2017 г. на базе инфекционной клинической больницы (ИКБ) № 2 Москвы и Московского городского центра по борьбе с ВИЧ/СПИД.
Всего под нашим наблюдением находилось 173 пациента с ХГС и ВИЧ-инфекцией. При постановке диагноза использовались эпидемиологические, клинические, биохимические, инструментальные методы исследования. Этиологический диагноз основывался на определении специфических серологических маркеров вирусных гепатитов и результатах молекулярно-биологических исследований с определением генотипа вируса гепатита С в лаборатории ИКБ № 2.
Стадия ВИЧ-инфекции определялась по Российской классификации ВИЧ-инфекции (В.И. Покровский, 2001 г.) [4].
В зависимости от схемы лечения все больные были разделены на 2 группы. Группа 1 включала 128 (74%) больных, которые получали только патогенетическую дезинтоксикационную терапию: раствор 5% глюкозы, солевые растворы, витамины (аскорбиновая кислота, витамины группы В), абсорбенты, гепатопротекторы. Из них 29 (22,6%) человек получали антиретровирусную терапию (АРТ): ламивудин, зидовудин, ставудин, абакавир, эфавиренз и др. Среди не получающих АРТ были пациенты, которым по иммунологическим характеристикам было показано лечение против ВИЧ-инфекции. Однако на фоне злоупотребления алкоголем у этих пациентов отмечалось обострение ХГС, в связи с чем АРТ не назначалась.
Группа 2 состояла из 45 (26%) человек — 32 (71,1%) мужчин и 13 (28,9%) женщин. Они получали стандартную противовирусную терапию (пегилированный интерферон альфа-2а + рибавирин). Пегилированный интерферон альфа-2а назначался в дозе 180 мг 1 р./нед. подкожно, рибавирин — по 800–1200 мг/кг в зависимости от массы тела. Длительность терапии составила 48 нед. Лечение в группе 2 проводилось амбулаторно, назначение АРТ не требовалось.
Статистическую обработку данных проводили с использованием MS Excel 2003 и подсчетом критерия Стьюдента (t).
Результаты исследования
Распределение пациентов в группах в зависимости от генотипа вируса гепатита С представлено на рисунках 1 и 2. Распределение по генотипам ХГС было сопоставимо, при этом генотип 1 встречался наиболее часто: у 67 (52,3%) больных в группе 1 и у 22 (48,9%) — в группе 2. У остальных пациентов в группе 1 генотип 2 встречался у 28 (21,9%) человек, генотип 3 — у 33 (25,8%); в группе 2 — соответственно у 9 и 14 (20,0 и 31,1%).
Большинство больных имели III (бессимптомную) или IVА стадию ВИЧ-инфекции (табл. 1): в группе 1 таких было 95 (74,2%) человек, в группе 2 — 45 (100%). В группе 2 не было больных с поздними стадиями ВИЧ-инфекции, т. к. это является абсолютным противопоказанием для назначения этиотропной терапии ХГС (интерферон + рибавирин).
Смешанную форму гепатита (ХГС + токсический гепатит) диагностировали у 71 (55,5 %) пациента. Хронический гепатит с исходом в цирроз печени отмечался в 22 случаях (17,2 %). Данные представлены на рисунке 3.
Распределение больных в зависимости от пола и возраста представлено в таблице 2.
Чаще ХГС встречался у пациентов мужского пола (в группе 1 — 64,3%, в группе 2 — 71,1%) и в наиболее трудоспособном возрасте от 20 до 30 лет (в группе 1 — 68,8%, в группе 2 — 80%).
Распределение пациентов в зависимости от сопутствующей патологии и оппортунистических инфекций представлено в таблице 3.
Как видно из представленных данных, сопутствующие заболевания встречались в обеих группах, однако, учитывая, что пациенты группы 2 лечились амбулаторно и к врачу обращались в плановом порядке, частота встречаемости сопутствующей патологии у данной группы больных была достоверно ниже. Анализ больных показал, что в группе 1 наиболее часто встречались такие заболевания, как обострение хронического панкреатита (31,3%), обострение хронического бронхита (27,3%), пневмония (19,5%). Выявлена высокая частота наркомании в обеих группах (25,8% и 13,3% соответственно). Часть больных в группе 1 не получала стандартную (этиотропную) терапию ХГС вследствие ряда объективных и субъективных факторов, которые приведены в таблице 4.
Из представленных данных видно, что чаще всего стандартная терапия не назначалась из-за злоупотребления алкоголем и/или приема психоактивных веществ, а также вследствие выраженного иммунодефицита (СД4+ лимфоциты менее 350 клеток). Также большую группу составили пациенты, которым стандартная терапия назначалась, но была отменена в результате развития побочных эффектов (16,4%) и/или неэффективности лечения (6,2%).
В качестве иллюстрации отказа от противовирусной терапии ХГС приводим собственное наблюдение.
Клинический пример
Выводы
Таким образом, в результате анализа клинических и лабораторных данных больных ХГС и ВИЧ-инфекцией можно сделать следующие выводы:
среди пациентов с ХГС и ВИЧ-инфекцией, поступающих в стационар, преобладают больные со смешанной формой гепатита (ХГС + токсический гепатит);
среди токсических причин поражения печени в абсолютном большинстве случаев отмечено злоупотребление алкоголем;
большинство пациентов имеют генотип 1 вируса гепатита С;
основные причины неназначения противовирусной терапии гепатита С: злоупотребление алкоголем, наркомания, низкий иммунный статус и отказ пациента от лечения.
Oдним из первых препаратов, использованных для лечения ВИЧ-инфекции, был азидотимидин (АЗТ). У нас он выпускался под названием тимозид, на Западе известен как ретровир, зидовудин (ЗДВ). Суточная доза определяется стадией инфекции и переносимостью препара
Oдним из первых препаратов, использованных для лечения ВИЧ-инфекции, был азидотимидин (АЗТ). У нас он выпускался под названием тимозид, на Западе известен как ретровир, зидовудин (ЗДВ). Суточная доза определяется стадией инфекции и переносимостью препарата. Препарат относится к ингибиторам обратной траскриптазы.
Препаратами второго поколения являются дидеоксииназин (ДДИ), дидеоксицитидин (ДДС). В настоящее время спектр препаратов этой группы значительно расширился (ставудин-ДДТ, хивид, фосфозид и другие).
Эта группа лекарственных средств (ЛС) имеет ряд существенных недостатков. Указанные ЛС не подавляют полностью репликацию вируса, который может быть выделен у большинства больных во время терапии.
Как показали исследования, к ЗДВ достаточно быстро развивается устойчивость, в особенности на поздних стадиях болезни с усиленной репликацией ВИЧ, когда, по-видимому, возникает резистентность и к другим аналогам нуклеозидов.
Обычный фактор, существенно ограничивающий применение ЛС этой группы, — их токсичность. Для ЗДВ характерно главным образом токсическое действие на костный мозг, тогда как ДДИ и ДДС обладают нейротоксическим действием. Кроме того, ДДИ может вызывать тяжелый острый геморрагический панкреатит.
Установлена тесная связь между клинической неэффективностью ЗДВ и резистентностью к нему in vitro.
Вторая группа препаратов, открытая сравнительно недавно и уже широко используемая, — это ингибиторы протеаз: индиновир (криксиван), инвираза (саквиновир), вирасепт (нельфиновир) и другие.
В настоящее время речь не идет уже о монотерапии антиретровирусными средствами, а только о ди-, три- и даже тетратерапии. Такие методики позволяют снижать концентрацию вируса до величин, не определяемых с помощью современных тест-систем (< 200 копий/1 мл).
Предпочтительность комбинированной терапии обосновывается следующими положениями (В. В. Покровский).
- Использование многих этиотропных агентов более эффективно подавляет жизнедеятельность вируса, воздействуя на различные болевые точки или синергически воздействуя на одну из них.
- Это позволяет снизить дозы препаратов, что уменьшает частоту и выраженность побочных эффектов.
- Различные лекарства имеют различную способность проникать в ткани (головной мозг и т. д.).
- Комбинация лекарств затрудняет формирование устойчивости, или она появляется позднее.
Все описанные выше подходы к терапии ВИЧ-инфекции предполагали непосредственное воздействие на репликацию вируса. Другая возможная методика лечения ВИЧ-инфекции состоит в усилении защитных сил макроорганизма. Некоторые варианты такого подхода в большинстве случаев неспецифические, изредка специфические и могут воздействовать на защитные свойства клетки-хозяина.
Интерфероны, как природные, так и рекомбинантные, имеют ряд недостатков: антигенность, необходимость многократного введения для поддержания достаточной концентрации в организме, большое количество побочных эффектов и т. д.
Этих недостатков лишены многие индукторы эндогенного интерферона, некоторые из них способны включаться в синтез ИФН в некоторых популяциях клеток, что в ряде случаев имеет определенное преимущество перед поликлональной стимуляцией иммуноцитов интерфероном.
Специфическая активность циклоферона при ВИЧ-инфекции изучена в 1997 году в Институте гриппа РАМН
- Выявлена выраженная ингибирующая активность циклоферона на репродукцию ВИЧ в культуре клеток моноцитов.
- По показателям ингибирующей активности циклоферон значительно превосходит азидотимидин.
- Представленные экспериментальные данные обосновывают клиническое использование циклоферона для лечения больных ВИЧ-инфекцией.
Пятилетний опыт применения циклоферона у ВИЧ-инфицированных позволяет оценить результаты этой работы.
В период 1992 – 1997 годы в Санкт-петербургском городском центре по профилактике и борьбе со СПИД циклоферон получили 40 пациентов с разными стадиями ВИЧ-инфекции. Следует отметить, что 11 больных прошли два курса терапии циклофероном, в связи с чем общее число лиц, получивших один курс лечения циклофероном, составило 29 человек. В основном это были молодые люди в возрасте до 40 лет (20 человек), в том числе трое детей до 14 лет.
Все больные отмечали хорошую переносимость циклоферона, отсутствие пирогенных реакций после его введения.
Пациенты также констатировали улучшение общего состояния, сна и аппетита, повышение жизненного тонуса, работоспособности. 30% из числа получавших препарат и перенесших в осенне-зимний период грипп или ОРВИ отметили, что заболевание протекало непривычно легко и выздоровление наступило быстрее обычного.
Из клинической практики
После курса циклоферона отмечалось существенное снижение вирусной нагрузки (в 3,6 раза). Число CD4+ возросло на 62%. Монотерапия циклофероном оказала положительное стабильное влияние на изученные показатели у пациентов.
Определенный интерес представляют результаты многолетнего наблюдения больных ВИЧ-инфекцией, которые получали длительно циклоферон в своеобразном профилактическом режиме с целью стабилизации процесса и профилактики прогрессирования заболеваний.
В 1998 году на базе Российского научно-методического Центра по профилактике и борьбе со СПИД (руководитель член-корр. АМН В. В. Покровский) была изучена динамика суррогатных маркеров ВИЧ-инфекций (уровень CD4+) и вирусная нагрузка у больных ВИЧ-инфекцией при лечении циклофероном.
Оценка достоверности полученных результатов проводилась с помощью непараметрических критериев (критерий знаков, максимум-критерий, критерий Вилкоксона для сопряженных совокупностей).
В испытуемую группу вошли 10 взрослых больных ВИЧ-инфекцией в стадии первичных проявлений по Российской классификации ВИЧ-инфекции (В. И. Покровский, 1989 г.). Результаты исследования уровня CD4-лимфоцитов представлены в таблице и на рисунке, из которых видно, что после первых четырех недель исследования наметилась тенденция к повышению среднего уровня CD4-лимфоцитов, которое к 12-й неделе стало статистически достоверным. Это повышение сохранилось до конца исследования, несмотря на
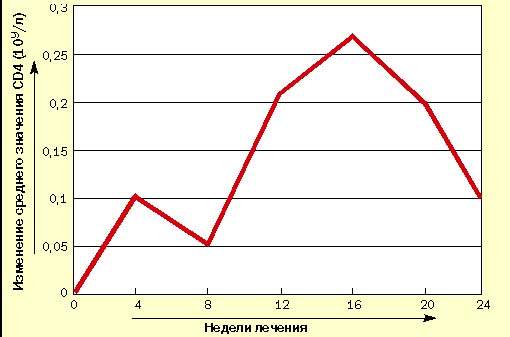 |
| Рисунок 1. Изменение уровня CD4-лимфоцитов у больных ВИЧ-инфекцией при лечении циклофероном (в сравнении с исходным уровнем) |
 |
| Рисунок 2. Средние значения изменения концентрации РНК ВИЧ (log10/мл) |
Таким образом, применение циклоферона в терапии ВИЧ-инфекций сопровождается стабилизацией клинических проявлений заболевания, улучшением состояния, а также гематологических и иммунологических показателей больных.
Циклоферон как монопрепарат оказывает иммуномодулирующее и противовирусное действие при лечении ВИЧ-инфицированных (стадии А1 3Б) в тех случаях, когда нет значительного снижения числа CD4+ клеток (<200). Хорошо зарекомендовало себя назначение циклоферона по следующей схеме.
- По 4 мл препарата в 1, 2, 4, 6, 8, 10, 13, 16, 19 и 22-й дни лечения (у детей по 2 мл). Первые две инъекции могут вводиться внутривенно, остальные внутримышечно. Повторные курсы циклоферона рекомендуется проводить через 6 месяцев под иммунологическим контролем.
- Циклоферон хорошо сочетается со всеми основными лекарственными средствами, его рекомендуется использовать в случае, когда имеются признаки активной репликации ВИЧ (высокие показатели вирусной нагрузки), у больных с обострениями различных оппортунистических заболеваний.
Исчезновение у некоторых больных иммунологических и вирусологических показаний для проведения противоретровирусной терапии может иметь важное значение для разработки новых подходов к проведению лечения больных ВИЧ-инфекцией, для снижения стоимости терапии и отсрочки развития резистентности к ней или преодолению последней.
Циклоферон может оказаться перспективным профилактическим средством при сомнительных контактах и контактах с заведомо ВИЧ-инфицированными партнерами.
Вирусный гепатит С – воспалительное заболевание печени, вызванное соответствующим вирусом. В течение многих лет болезнь может протекать без симптомов, что делает ее особенно опасной: велика вероятность развития последствий – цирроза и рака печени. Именно поэтому так важно своевременно выявить заболевание и начать лечение.
Гепатит С может протекать в острой и хронической формах. Острая форма чаще всего проходит бессимптомно и диагностируется только случайно при обнаружении в крови маркеров острого гепатита С – анти-HCV-IgM, который сохраняется в крови не больше 6 месяцев после заражения вирусом.
После перенесенного острого вирусного гепатита C возможно три варианта развития событий.
Вариант 1.
Примерено у 20% пациентов происходит полное выздоровление.
Вариант 2.
У 20% пациентов развивается неактивный хронический вирусный гепатит С с отсутствием лабораторных маркеров воспалительного процесса в печени.
Вариант 3.
У остальных 60% наблюдается хронический гепатит с клиническими и лабораторными проявлениями поражения печени.
Переход заболевания в хроническую форму происходит незаметно. Повреждение печени с годами нарастает и у пациента формируется фиброз с последующим нарушением функции печени. Болезнь прогрессирует медленно, годами. У пациентов с активным гепатитом риск формирования цирроза в течение 20 лет достигает 20%, из них у 5% развивается рак печени.
Пути передачи гепатита С такие же, как и у гепатита В: через кровь, при половом контакте, от матери к ребенку. Большинство случаев заражения гепатитом С в России приходится на употребление инъекционных наркотиков. Заражение половым путем происходит реже, так же как и передача вируса от матери к ребенку во время беременности. Кормление при заболевании не запрещено, однако следует соблюдать осторожность при появлении крови на сосках.
При бытовых контактах заразиться вирусом гепатита С невозможно. Вирус не передается воздушно-капельным путем, при рукопожатии, объятиях и использовании общей посуды. Больные вирусным гепатитом С не нуждаются в изоляции и не представляют опасности для окружающих. В России они, однако, освобождаются от призыва в армию.
Особенность вируса гепатита С
Но сегодня гепатит С продолжает оставаться одной из главных причин, приводящих к пересадке печени, поэтому его лечение откладывать нельзя.
Кроме того, гепатит С часто является сопутствующим заболеванием при ВИЧ-инфекции, так как оба вируса распространяются через контакт с кровью. Такая коинфекция создает несколько особенных проблем:
- гепатит С делает ВИЧ сильнее (отчасти это связано с повреждениями печени);
- люди, у которых выявлены обе инфекции, более подвержены депрессиям;
- у людей с ВИЧ гепатит С может протекать тяжелее и вызывать серьезные повреждения печени или полный ее отказ;
- пациенты с ВИЧ с большей вероятностью инфицируют других гепатитом С, поскольку их вирусная нагрузка выше;
- препараты для лечения ВИЧ тяжелее переносятся людьми, имеющими гепатит С;
- гепатит С замедляет уровень роста клеток CD4 во время лечения ВИЧ-инфекции.
Качественное и своевременное лечения гепатита С имеет следующие преимущества:
- есть вероятность полного излечения от вируса;
- лечение в большинстве случаев позволяет замедлить патологический процесс в ткани печени и таким образом отдалить наступление необратимых тяжелых осложнений болезни, включая риск развития рака печени;
- лечение снижает вероятность передачи инфекции окружающим, в частности, сексуальным партнерам;
- успешная терапия гепатита С делает невозможной передачу вируса от матери к ребенку (при коинфекции ВИЧ/ВГС риск инфицирования ребенка вирусом гепатита значительно выше, чем при моноинфекции);
- в случае коинфекции ВИЧ/ВГС раннее успешное лечение гепатита С (до начала приема антиретровирусных препаратов) существенно упростит в будущем выбор режима АРВ-терапии и уменьшит риск усугубления токсических эффектов некоторых препаратов на печень;
- лечение гепатита С при достижении устойчивого вирусологического ответа снижает риски печеночных событий, в том числе приводящие к смерти, а также риски развития СПИД-индикаторных заболеваний, не связанных с заболеваниями печени.
Способы защиты от гепатита С:
- не употреблять наркотики;
- использовать только свои предметы личной гигиены (бритва, зубная щетка, маникюрные принадлежности);
- использовать презервативы при каждом половом контакте;
- внимательно следить за соблюдением стерильности инструментария при проведении любых медицинских и косметологических процедур, связанных с повреждением кожных покровов (в тату- и пирсинг-салонах, медучреждениях).
Действующей вакцины от гепатита С на сегодняшний день пока не создано, но ее поиски активно ведутся.
Воспалительные заболевания печени широко распространены и социально значимы. В соответствии с современными принципами лечения заболеваний печени программа комплексной терапии включает два основных направления. Первое представляет собой этиотропную терапию, направленную на подавление патологического возбудителя, его элиминацию и санацию организма. Второе направление — патогенетическая терапия, имеющая целью адекватную фармакологическую коррекцию универсальных мультифакторных и разновременных звеньев патогенеза заболевания. В данной статье представлены основные механизмы формирования патологических процессов в печени (воспаление, дистрофия, клеточная гибель, фиброз, цирроз). Приведены данные о распространенности и основных механизмах формирования одного из основных и социально значимых заболеваний в гепатологии — неалкогольной жировой болезни печени (НАЖБП). Указаны сведения о частоте НАЖБП в Российской Федерации, полученные из популяционных исследований DIREG 1, DIREG_L_01903 и DIREG 2. Рассмотрены патогенез НАЖБП и связь между стеатозом, стеатогепатитом и развитием фиброза. Не исключается также, что именно инсулинорезистентность служит триггером этого процесса. Приводится классификация гепатопротекторов с учетом механизмов повреждения печени при воспалительных заболеваниях (в т. ч. НАЖБП), описывается восстановление энергетического потенциала клеток в условиях тканевой гипоксии и защиты клеточных мембран от факторов оксидативного стресса с помощью инфузионной терапии сукцинат-метиониновым комплексным препаратом, разработанным на основе янтарной кислоты и ее солей.
Ключевые слова: антиоксиданты, гепатопротекторы, НАЖБП, Ремаксол, инфузионная терапия, неалкогольный стеатоз, неалкогольный стеатофиброз, воспалительная инфильтрация паренхимы и стромы печени, жировая дегенерация печени, классификация гепатопротекторов.
Для цитирования: Максимов М.Л., Шиндина Т.С., Кропова О.Е. Гепатопротекторная и инфузионная терапия пациентов с воспалительными заболеваниями печени. РМЖ. Медицинское обозрение. 2018;2(7(II)):82-87.
M.L. Maximov 1,2 , T.S. Shindina 3 , O.E. Kropova 3
1 Russian Medical Academy of Continuing Professional Education, Moscow
2 Pirogov Russian National Research Medical University, Moscow
3 Outpatient Department No. 5, Moscow
Inflammatory liver diseases are widespread and socially significant. In accordance with modern principles of treatment of liver diseases, a comprehensive therapy program includes two main areas. The first is etiotropic therapy aimed at suppressing the pathological causative agent, its elimination, and sanitation of the organism. The second direction corresponds to pathogenetic therapy, with the aim of adequate pharmacological correction of universal multifactorial and different-time components of the disease pathogenesis. This article presents the main mechanisms for the formation of pathological processes in the liver (inflammation, dystrophy, cell death, fibrosis, cirrhosis). The data on the prevalence and main mechanisms of formation, one of the main and socially significant diseases in Hepatology — non-alcoholic fatty liver disease (NAFLD), are presented. The data on the frequency of NAFLD in the Russian Federation, obtained from population studies DIREG 1, DIREG_L_01903 and DIREG 2 are indicated. The pathogenesis of NAFLD and the relationship between steatosis, steatohepatitis and the development of fibrosis are considered. It is also not excluded that it is insulin resistance that triggers this process. Taking into account the mechanisms of liver damage in inflammatory diseases (including NAFLD), a classification of hepatoprotectors is given, the use of agents that help restore the energy potential of cells under conditions of tissue hypoxia and protection of cell membranes from oxidative stress factors is described using an infusion therapy of succinate-containing drug developed on the base of succinic acid and its salts.
Key words: antioxidants, hepatoprotectors, NAFLD, Remaxol, infusion therapy, non-alcoholic steatosis, non-alcoholic steatofibrosis, inflammatory infiltration of the liver parenchyma and stroma, fatty liver dystrophy, classification of hepatoprotectors.
For citation: Maximov M.L., Shindina T.S., Kropova O.E. Hepatoprotective and infusion therapy in patients with inflammatory liver diseases // RMJ. Medical Review. 2018. № 7(II). P. 82–87.
Статья посвящена возможностям гепатопротекторной и инфузионной терапии пациентов с воспалительными заболеваниями печени.
Введение
По данным отечественной и зарубежной литературы, заболевания печени широко распространены, отмечается неуклонный рост заболеваемости в последние десятилетия [1, 2]. Неалкогольная жировая болезнь печени (НАЖБП) —
одно из социально значимых заболеваний. Согласно популяционным исследованиям DIREG 1, DIREG_L_01903 и DIREG 2, в Российской Федерации распространенность НАЖБП среди лиц, обращавшихся за амбулаторной терапевтической помощью, составляла 27,0%, при этом 2,9% пациентов имели заболевание на стадии цирроза, 80,3% — на стадии стеатоза, 16,8% — на стадии стеатогепатита. Максимальная распространенность заболевания приходится на возрастную группу 50–59 лет [1, 3, 4].
Согласно данным крупного метаанализа, включавшего 86 исследований с общей выборкой более 8,5 млн пациентов из 22 стран, опубликованного в 2015 г., распространенность НАЖБП в мире составляет около 25,2%, а развитие и прогрессирование фиброза наблюдаются у 40,8% больных [5, 6].
Этиология, патогенез и классификация неалкогольной жировой болезни печени
В литературе широко освещен вопрос формирования процессов повреждения печени при НАЖБП. В Клинических рекомендациях по диагностике и лечению неалкогольной жировой болезни печени Российского общества по изучению печени и Российской гастроэнтерологической ассоциации указано, что в основе патогенеза НАЖБП лежит накопление избыточного количества триглицеридов (ТГ) и других производных холестерина в гепатоцитах вследствие нарушения баланса между синтезом и утилизацией этих органических молекул [2, 6].
Единого механизма развития НАЖБП не существует: заболевание формируется в результате сложного многофакторного процесса. В качестве главного звена патогенеза рассматривают развитие инсулинорезистентности и изменение профиля гормонов — регуляторов жирового обмена (лептина, адипонектина и др.) [2, 7–9]. Доказана также роль кишечной микрофлоры, которая опосредованно, вследствие попадания липополисахаридов грамотрицательных бактерий в портальный кровоток, активирует через Toll-подобные рецепторы 4-го типа иннатный иммунный ответ и приводит к развитию воспаления и активации продукции фиброзного матрикса [10, 11].
Активно изучается проблема наследственной предрасположенности к развитию неалкогольного стеатогепатита (НАСГ) у пациентов с НАЖБП, а также к быстрому прогрессированию фиброза печени: установлено значение полиморфизма генов адипонутрина, рецепторов, активируемых пролифераторами пероксисом, а также белков, участвующих в обмене липидов, инсулина, реакциях оксидативного стресса (например, циклооксигеназы СОХ2) [2, 12–14].
При НАЖБП выделяют 4 морфологические формы жировой инфильтрации: очаговую диссеминированную без клинических проявлений, выраженную диссеминированную, зональную (в различных отделах дольки) и диффузную. Эти формы, по сути, отражают стадийность НАЖБП как динамически прогрессирующего дисметаболического процесса: развиваясь от центра, накопление жировых включений в гепатоцитах постепенно полностью охватывает дольки печени. Мелкокапельный стеатоз в гепатоцитах без видимых нарушений структуры постепенно трансформируется в крупнокапельные изменения со смещением ядер к периферии клеток печени. При разрыве мембран гепатоцитов происходит слияние нескольких жировых капель с образованием жировых кист, в цитоплазме часто обнаруживаются несливающиеся, окруженные тонкой мембраной капли жира, характеризующие хронический процесс — жировую дистрофию печени [15, 16].
Морфофункциональные изменения ткани печени
Основные патологические процессы, происходящие в печени независимо от этиологии заболевания, — это воспаление, дистрофия, клеточная гибель, фиброз, цирроз.
Воспаление печени (гепатит) обусловлено появлением клеток воспаления в ткани печени. При хроническом гепатите это преимущественно лимфоциты, макрофаги, иногда плазматические клетки, а при остром гепатите — нейтрофилы, на месте погибших гепатоцитов — скопления макрофагов.
Дистрофия представлена в разных формах:
гидропическая (баллонная) — при остром или активном хроническом повреждении (сопровождается нарушением функции гепатоцита);
гиалиново-капельная — скопление в цитоплазме паренхиматозных клеток белковых капель (тельца Мэллори), промежуточных филаментов вокруг ядра. Часто сочетается с гидропической дистрофией;
жировая (стеатоз): микровезикулярная (мелкокапельное ожирение) и макровезикулярная (крупнокапельное ожирение).
Виды клеточной гибели:
некроз (коагуляционный некроз при ишемии; колликвационный некроз при осмотическом лизисе; баллонная дистрофия при активном воспалении) — по локализации и объему различают центролобулярный, ступенчатый, мостовидный, субмассивный и массивный;
апоптоз — вызывается токсинами или иммунным воспалением;
фиброз — избыточное накопление молекул экстрацеллюлярного матрикса в ткани;
цирроз — диффузный процесс, характеризующийся фиброзом и трансформацией нормальной архитектуры печени в структурно аномальные узлы [17].
В целом при ожирении в печени происходят последовательные морфоклинические изменения:
стеатоз — преобладание жировой дистрофии гепатоцитов над всеми другими морфологическими изменениями;
стеатогепатит — выраженные воспалительные изменения как в строме, так и в паренхиме с наличием очаговых некрозов наряду со стеатозом;
стеатофиброз — жировое перерождение печени с преобладанием фиброза портальной стромы, но без нарушения дольковой структуры;
стеатоцирроз — жировой гепатоз с нарушением дольковой структуры печени [2, 4].
Помимо развития инсулинорезистентности, характерные изменения печени возникают при различных токсических воздействиях. Такое действие оказывает, например, прием некоторых лекарственных препаратов (глюкокортикоидов, амиодарона, синтетических эстрогенов, тамоксифена, тетрациклина, нестероидных противовоспалительных препаратов, метотрексата, соматостатина, рифампицина, амитриптилина, нифедипина). Токсическое влияние химических веществ (мышьяка, хлорнафталина, тетрахлорида углерода, хлороформа, хрома, дихлордифенилтрихлорэтана, диоксина, свинца, фосфора, тетрахлорэтана и пентахлорэтана), воздействие на организм фитотоксинов и микотоксинов (афлатоксинов, аманитинов и горимитрина) также вызывают подобные изменения в печени. Резкое уменьшение массы тела (в т. ч. при неадекватном лечении ожирения), синдром мальабсорбции (вследствие наложения илеоеюнального анастомоза, билиарно-панкреатической стомы, гастропластики по поводу ожирения, расширенной резекции тонкой кишки), длительное парентеральное питание также сопровождаются подобными нарушениями структуры печени [2, 14, 18].
Учитывая высокую распространенность НАЖБП в мире и в нашей стране, эпидемиологическую ситуацию по данному заболеванию можно оценивать как неблагоприятную, что заставляет искать подходы к доступному и эффективному лечению данной группы пациентов.
В настоящее время не существует единого алгоритма терапии НАЖБП. Современные подходы главным образом направлены на устранение или минимизацию факторов риска прогрессирования НАЖБП (уменьшение массы тела, борьба с гиподинамией, коррекция дислипидемии, гипергликемии, отмена потенциально гепатотоксичных препаратов). Выбор лекарственных препаратов обусловлен выраженностью клинических проявлений заболевания, биохимических синдромов и наличием сопутствующих патологических состояний [2].
Клинико-фармакологическая коррекция заболеваний органов гепатобилиарной системы
Для клинико-фармакологической коррекции заболеваний органов гепатобилиарной системы в зависимости от этиологических факторов, особенностей патогенеза и клинических проявлений используют лекарственные препараты, которые условно можно разделить на следующие группы [19–21]:
средства, влияющие на процессы тканевого обмена (витамины, аминокислоты и гидролизаты белков, пептиды, стероидные и нестероидные анаболики, адаптогены);
средства, повышающие дезинтоксикационную функцию печени и других органов (адсорбенты, антидоты);
желчегонные средства;
противовирусные и антимикробные средства;
иммуномодуляторы;
противовоспалительные препараты (стероидные и нестероидные);
ингибиторы и индукторы микросомальных систем, осуществляющих метаболизм ксенобиотиков;
гепатопротекторы;
антиоксиданты;
антигипоксанты.
В клинической практике широко используют различные гепатопротекторы. Попытки помочь практикующему врачу в выборе печеночного протектора привели к созданию различных классификаций данных средств. Одна из последних классификаций печеночных протекторов была предложена исходя из преобладающего клинического синдрома, при этом отдельные препараты попали в разные группы по классификационным признакам. По мнению авторов, это обусловлено тем, что одним из требований к препаратам является их соответствие надлежащей клинической практике [1].
Гепатопротекторы
Классификация печеночных протекторов [1, 2, 4, 20–28]:
Препараты с преимущественным воздействием на синдром цитолиза, уменьшающие жировую инфильтрацию печени: эссенциальные фосфолипиды.
Препараты с преимущественным воздействием на синдром холестаза:
препараты урсодезоксихолевой кислоты;
препараты, содержащие S-аденозилметионин.
Препараты с преимущественно детоксицирующим действием:
используемые при острой и хронической алкогольной интоксикации (метадоксин, полипренол);
используемые при лекарственной и других токсических поражениях (урсодезоксихолевая кислота);
субстратные антигипоксанты, антиоксиданты (комбинированный препарат метионин + янтарная кислота + инозин + никотинамид);
содержащие флавоноиды расторопши;
содержащие флавоноиды других растений.
Препараты с положительным антифибротическим действием, рекомендованные к применению при циррозе печени:
препараты урсодезоксихолевой кислоты;
содержащие флавоноиды расторопши;
препараты группы полипренолов.
Препараты с предположительной противовирусной активностью (ингибирующие репликацию вируса гепатита С):
содержащие флавоноиды расторопши (экспериментальные данные);
приводящие вирус в латентное состояние и стимулирующие синтез интерферона (гидролизат плаценты человека, урсодезоксихолевая кислота).
Препараты, стимулирующие регенерацию печеночной клетки и модулирующие иммунную систему (гидролизат плаценты человека).
Препараты с комбинированным гепато- и нейротропным действием, влияющие на состояние центральной и периферической нервной системы (метадоксил, полипренол).
Инфузионная терапия
Заключение
Обобщая сказанное выше, можно сделать вывод, что воспалительные заболевания печени широко распространены и социально значимы. В соответствии с современными принципами лечения заболеваний печени, программа комплексной терапии включает два основных направления. Одно направление представляет собой этиотропную терапию, направленную на подавление патологического возбудителя, его элиминацию и санацию организма. Другое, не менее важное в клинике направление соответствует патогенетической терапии, имеющей целью адекватную фармакологическую коррекцию универсальных мультифакторных и разновременных звеньев патогенеза заболевания. Основная цель лечения хронического гепатита — остановить прогрессирование болезни, что достигается с помощью препаратов разных групп: желчегонных, адсорбентов, антиоксидантов, антигипоксантов. Рассматривают различные схемы и варианты лечения НАЖБП. Одним из способов лечения НАЖБП в стадии стеатогепатита может быть инфузионная гепатотропная терапия с использованием препарата Ремаксол ® .
Ремаксол ® — полностью готовый к применению раствор 400 мл, промышленно изготовленный и прошедший необходимый контроль качества, что исключает возможность бактериальной контаминации и необходимость дополнительного разведения перед введением пациенту, безопасный и удобный в применении.
Направления действия препарата Ремаксол ® (два основных и одно вспомогательное):
Энергокоррекция (благодаря сукцинату, никотинамиду и инозину) позволяет клетке печени функционировать в стрессовых условиях (гипоксия, интоксикация, перекисное окисление липидов, окислительный стресс, митохондриальная дисфункция).
Донор метионинового цикла (метионин): синтез эндогенного белка, поддержание пула глутатиона, таурина, фосфолипидов.
Эти эффекты имеют значение для реализации антиоксидантного, антихолестатического действия, пластических процессов и выведения токсинов.
Электролитный изотонический раствор 400 мл обеспечивает: а) равномерное поступление компонентов препарата в кровь, четкое дозирование; б) общее дезинтоксикационное действие.
Благодаря такой комбинации препарат позволяет повысить эффективность лечения НАЖБП в стадии НАСГ как в моно-, так и в комбинированной терапии, является эффективным при воспалительных заболеваниях печени различной этиологии (лекарственной, вирусной, алкогольной).
Читайте также:

