Кислая среда гепатит с
Обновлено: 24.04.2024
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
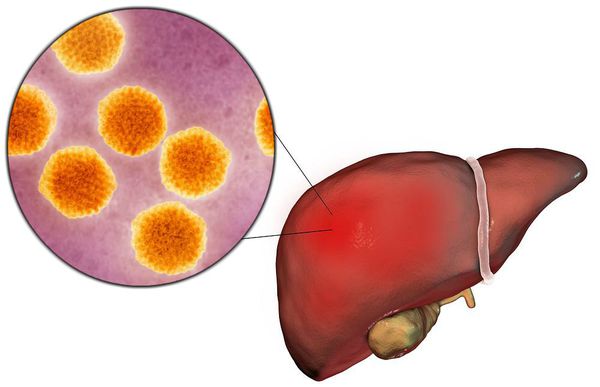
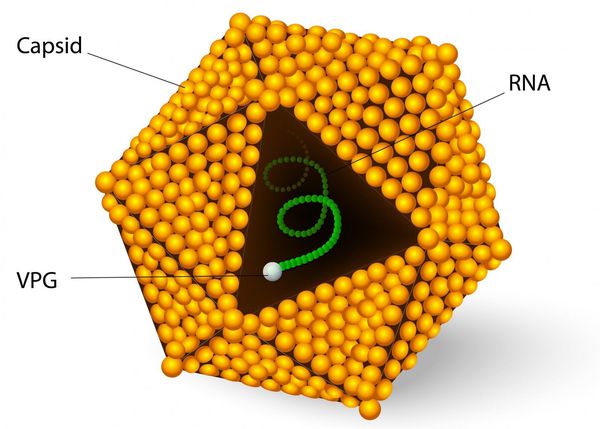
Этиология
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
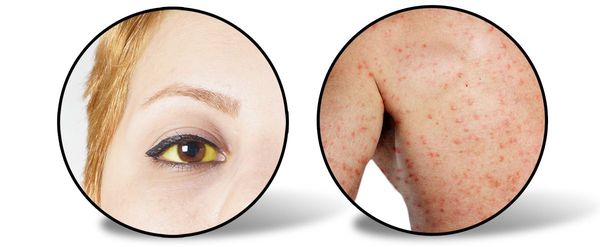
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
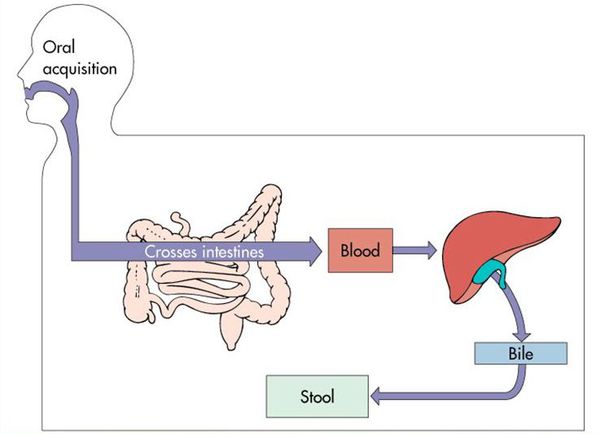
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
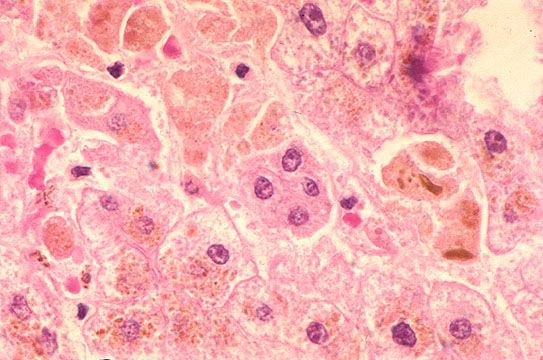
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
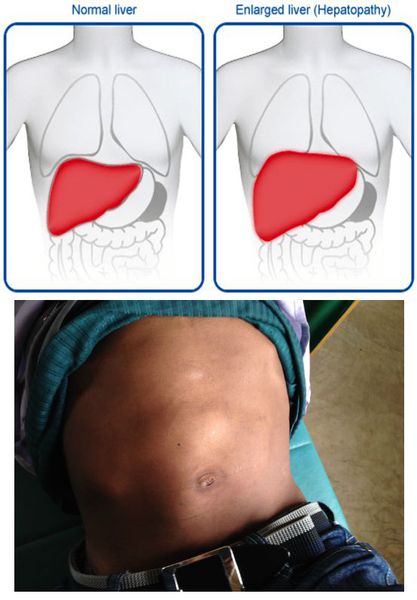
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
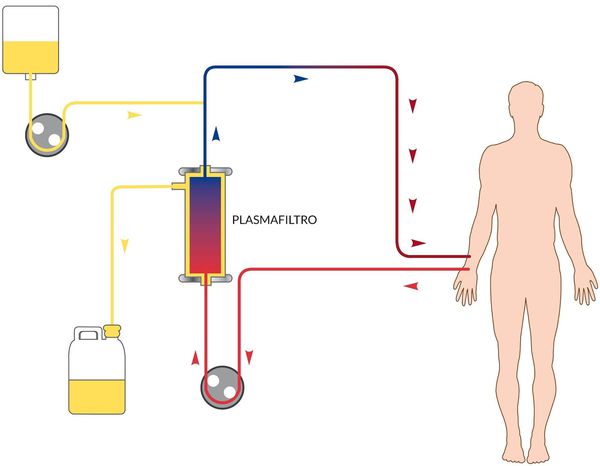
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Применение комбинированной противовирусной терапии позволяет добиться стойкого вирусологического ответа у больных хроническим гепатитом С. В работе выполнена пункционная биопсия печени и морфогистологическое исследование пунктата у 41 больного хроническим гепатитом С. После проведения биопсии печени определялась величина рН пунктата печени. В ходе проведенного исследования было выявлено: у больных хроническим гепатитом С величина рН ткани печени коррелирует с индексом гистологической активности по Knodell. В работе предложен новый способ оценки степени активности хронического гепатита у больных хроническим гепатитом С на основе рН-метрии пунктатов печени.

1. Ассела Т., Бойер Н., Гимонт М.К. и др. При хроническом вирусном гепатите С фиброз печени ассоциирован с выраженностью некроза и воспаления, но не со стеатозом // Гепатология. - 2004. - № 6. - С. 50-55.
2. Блохина Н.П. Современные представления о комбинированной терапии интроном А и ребетолом больных хроническим гепатитом С // Вирусные гепатиты: достижения и перспективы : инф. бюллетень. - 2000. - № 2 (9). - С. 6-9.
4. Окороков А.Н. Диагностика болезней внутренних органов - М. : Мед. лит., 2002. - Т. 1 : Диагностика болезней органов пищеварения. - С. 319.
5. Павлов Ч.С., Котович М.М. Место биопсии и морфологического исследования ткани печени у детей и взрослых в практике клинициста // Клин. мед. - 2007. - Т. 85. - № 9. - С. 72-77.
6. Рейзис А.Р. Эпидемиологическая и клиническая характеристика HCV-инфекции у детей и подростков // Инфекционные болезни. - 2004. - Т. 2. - № 1. - С. 63-67.
7. Федорович С.В. К методике определения рН поверхности кожи // Вестник дерматологии и венерологии. - 1976. - № 3. - С. 74-76.
9. Шахгильдян И.В., Ясинский А.А., Михайлов М.И. и др. Хронические гепатиты в Российской Федерации // Эпидемиология и инфекционные болезни. - 2008. - № 6. - С. 12-15.
10. Piccinino F., Sagnelli E., Pasquale G., Giusti G. Complications following percutaneous liver biopsy: a multicentre retrospective study on 68276 biopsies. J Hepatol 1986; 2: 165-173.
В настоящее время основной причиной развития хронических заболеваний печени является инфекция, вызванная вирусом гепатита С (HCV) [3; 9]. Несмотря на значительные успехи в изучении хронического гепатита С (ХГС), характеризующегося повсеместным распространением и неблагоприятными исходами в цирроз печени и гепатоцеллюлярную карциному, многие стороны его патогенеза остаются пока не расшифрованными [6]. Между тем недостаточно глубокое понимание механизмов развития этого заболевания отрицательно сказывается на эффективности его лечения.
Для констатации стадии воспалительного процесса, прогноза его неблагоприятных исходов и оценки эффективности проводимой пациентам противовирусной терапии у больных ХГС необходимо определение степени активности хронического гепатита [1; 2]. Для оценки этого процесса используется т. н. индекс гистологической активности (ИГА) по Knodell (1981), представляющий собой сумму отдельных компонентов, первый из которых: выраженность перипортального и/или мостовидного некроза печеночных долек, изменяется в пределах 0-10 баллов. Следующие два компонента: некроз долей печени и портальное воспаление, изменяются от 0 до 4 баллов. Четвертый компонент указывает на степень рубцевания печени и изменяется от 0 (рубцы отсутствуют), до 4 баллов (обширное рубцевание или цирроз). Степень активности хронического гепатита отражают первые три компонента, четвертый - стадию процесса. ИГА, равный 0 баллов, свидетельствует об отсутствии воспаления; 1-3 балла соответствуют хроническому гепатиту с минимальной активностью патологического процесса; 4-8 - слабовыраженному; 9-12 - умеренному и 13-18 - значительно выраженному хроническому гепатиту [4].
Наиболее распространенным методом оценки активности хронического гепатита в настоящий момент является прижизненная биопсия печени больного с последующим морфогистологическим исследованием гепатопунктатов и определением в них ИГА по Knodell [5]. Данный способ отличается высокой степенью точности и информативности, однако существенным недостатком этого метода является то, что для его осуществления требуются достаточно трудоемкие гистологические исследования пунктатов печени, выполненные высококвалифицированными врачами-морфологами, длительные сроки диагностического исследования и невозможность немедленного получения результата [10].
Известно, что в патогенезе многих инфекционных болезней важную роль играют сдвиги рН жидких сред и тканей, особенно там, где реплицируется возбудитель и где формируются выраженные гистоморфологические изменения. Таковой при ХГС, бесспорно, является печень. К сожалению, этот патогенетический аспект у больных ХГС не изучен, что связано, вероятнее всего, с отсутствием доступного метода определения рН тканей этого органа.
Цель исследования: изучить у больных хроническим гепатитом С уровень кислотности ткани печени и на основе полученных данных разработать новый способ оценки степени активности хронического гепатита, отличающийся меньшей трудоемкостью.
Материал и методы исследования
Клинико-лабораторное обследование больных ХГС базировалось на использовании клинического, биохимического (определение активности сывороточной АлАТ), серологического (индикация в сыворотке крови методом ИФА антител к структурным и неструктурным белкам HCV классов IgM и IgG) и молекулярно-биологического (качественного и количественного определения в крови РНК НСV и его генотипов с использованием ПЦР) методов.
Результаты исследования и их обсуждение
Таблица 1 - Взаимосвязь показателей рН пунктатов печени и индекса гистологической активности (ИГА) у больных хроническим гепатитом С
рН пунктатов печени (ед.)
Число больных
Величина ИГА (баллы) и уровень активности хронического гепатита
1-3 минимальный (n=11)
4-8 слабовыраженный(n=23)
9-12 умеренный (n=7)

Вирус гепатита С обычно проявляется в двух формах: острой или хронической.
Острая инфекция ВГС чаще всего бессимптомная и лишь иногда приводит к угрозе для жизни. Около 15%–45% инфицированных людей, переживающих острую стадию заболевания, избавляются от вируса в течение полугода после заражения. Причем — без какого-либо лечения. Способность победить болезнь в этом случае зависит от состояния иммунитета и образа жизни инфицированного.
Но 60%–80% больных переходят к хронической стадии заболевания, и в этом случае речь идет о серьезном пожизненном заболевании. У людей с хронической инфекцией вируса гепатита С риск цирроза печени составляет около 15%–30%. Болезнь развивается, как правило, в пределах 20 лет.
По данным Всемирной организации здравоохранения от хронической инфекции гепатита С в мире страдает 71 миллион человек.
Чем опасно заболевание
Соответственно, чем лучше работает иммунная система, тем больше клеток печени повреждается.
Как можно заразиться гепатитом С
Вирус гепатита С — гемотрансмиссивный, т.е. заразиться можно при контакте даже с небольшим количеством крови. Например:

- после употребления инъекционных наркотиков (при совместном использовании устройств для инъекций);
- при переливании зараженной (непроверенной) крови и ее продуктов. Сегодня это уже не очень актуальная проблема. Она была распространена до 1992 года (тогда донорскую кровь еще не проверяли на вирус);
- при незащищенном половом акте, который приводит к контакту с кровью инфицированного (процент заражения низкий, не более 10%);
- в результате бытового заражения: во время некачественного маникюра или педикюра нестерильным инструментом, а также татуажа и пирсинга. При использовании чужих бритвенных станков и зубных щеток, а также любых предметов, где может быть чужая инфицированная кровь.
Как заразиться нельзя:
- при употреблении грудного молока младенцем;
- при еде и питье (даже употребляя пищу и напитки с инфицированным человеком);
- при поцелуях и объятиях.
Симптомы проявления болезни
Острое развитие гепатита С в подавляющем большинстве случаев проходит практически бессимптомно. Характерен лишь астенический синдром — беспричинная слабость, быстрая психическая и физическая утомляемость.
Многие люди списывают подобное состояние на авитаминоз или простуду, переутомление, потому и не задумываются о сдаче анализов. А это крайне важно: при своевременном обращении доля излечившихся доходит до 98%.
Иногда (не более 20%) зараженных гепатитом С могут ощущать:

- жар, потливость
- отсутствие аппетита
- тошноту
- дискомфорт (боль) в области живота
Иногда к этим симптомам прибавляются такие, как:
- моча темного цвета
- серый кал
- ноющая боль суставов
Если болезнь из острой стадии перешла в хроническую, то спустя годы, она превращается в стадию декомпенсации ( нарушения нормального функционирования органа, в частности, печени — прим. ред. ). Тогда могут появиться:
- отеки
- увеличение живота
- кровотечения
- желтуха
- далее — цирроз и фиброз печени
Как диагностируется заболевание
На начальной стадии заболевания гепатит С, как правило, проходит бессимптомно. Именно поэтому если человек заразился, условно, месяц назад, диагноза не будет.
Нередко пациент узнает о болезни случайно, сдав кровь на антитела и антигены вируса гепатита С. Например, при подготовке к операции или при расширенных обследованиях организма.

Если результат анализа на антитела и антигены ВГС положительный, то врач назначает еще один скрининг. Это необходимо, чтобы подтвердить или опровергнуть хроническую инфекцию. Проводится новый анализ крови. В частности, специфический тест, который позволяет узнать присутствие в организме РНК вируса (рибонуклеиновой кислоты), т.е. его концентрацию.
Если в результате этих анализов у пациента диагностируется хроническая инфекция гепатита С, следует еще один этап диагностики. В частности, медики определяют степень поражения печени. Это делается с помощью неинвазивных медицинских методов, например, молекулярной диагностики. Метод позволяет узнать о стадии фиброза. Что касается биопсии, то такая процедура проводится сегодня крайне редко.
О методах лечения
Острая инфекция вируса гепатита С, как правило, не требует лечения. Около 30% заболевших благодаря хорошей работе иммунитета избавляются от болезни в течение 6 месяцев. Другое дело, что в острой стадии болезнь почти никогда не обнаруживается, ведь она — бессимптомна. Остальные 70% заболевших переходят к хронической стадии заболевания.
Хроническое заболевание требует лечения. Основная сложность в том, что вирус быстро перестает реагировать на препараты и продолжает разрушать печень .
По данным ВОЗ за 2018 год, рекомендуется проводить терапию в хронической стадии на основе специальных пангенотипных препаратов прямого противовирусного действия (ПППД).
Курс лечения занимает от 12 до 24 недель и считается коротким. Однако пангенотипные препараты весьма дорогостоящие.

В Беларуси таких больных около 30-33 тысяч. В случае своевременного обращения полного выздоровления достигают в 95–98 % пациентов.
Кроме того, Беларусь поддерживает Программу ВОЗ по ликвидации вирусного гепатита С к 2030 году. Борьба с гепатитом С проходит в основном за счет средств государственного бюджета. Порядка 3000 минчан с хроническим гепатитом С приняли помощь и уже избавились от болезни.
Кроме того, с 2009 года на базе Минской городской инфекционной больницы открыт Минский городской центр инфекционной гепатологии. Специалисты готовы ответить на любые вопросы заболевших.
Что будет с печенью, если не лечить гепатит С
Если не лечить хроническую инфекцию гепатита С, то больной в большинстве случаев получит цирроз или рак печени.
По оценкам ВОЗ, в 2016 г. от ВГС умерли приблизительно 399 000 человек, главным образом от цирроза печени и гепатоцеллюлярной карциномы (первичного рака печени).
Полное излечение существует!
Сегодня есть возможность полностью избавиться от болезни. Противовирусные препараты позволяют добиться этого в более чем 95% случаев. Это снижает риск смертности от цирроза или рака печени. К сожалению, доступность к обследованиям и лечению все равно низкая.
Плюс сегодня еще не существует профилактической прививки от гепатита С, ученые лишь работают над ее созданием.
О профилактике
- Следует тщательно выбирать места и мастеров по маникюру и педикюру. Внимательно относится к процедурам, которые связаны с инъекциями (например, мезотерапии).
- Нельзя пользоваться предметами личной гигиены совместно с другими людьми (например, бритвенными станками, зубными щетками, инструментом для маникюра).
Вирус гепатита С давно перестал быть заболеванием, связанным только с наркоманией. Теоретически, при несоблюдении перечисленных выше правил безопасности заразиться может каждый. Однако стоит помнить, что сегодня заболевание — излечимо. Противовирусные препараты позволяют добиться этого более чем в 95% случаях. Естественно, при условии обнаружения на ранней стадии. Вот почему при малейшем подозрении на заражение лучше сдать кровь и помнить, что инкубационный период болезни в среднем длится 150 суток.
HBsAg (Hepatitis B surface Antigen) — это поверхностный антиген вируса гепатита В, представленный белковым соединением, расположенным на поверхности этого вируса. Он является одним из компонентов его оболочки и отвечает за производство антител. При проведении лабораторных исследований HBsAg выступает наиболее ранним маркером этого вируса, проникшего в организм человека.

Общая характеристика антигена HBsAg
HBsAg отвечает за адсорбцию вируса клетками печени. В дальнейшем фрагменты этого вируса поступают в кровь и вместе с ее током распространяются по всему организму. Для вируса гепатита В характерна повышенная устойчивость к физическим и химическим воздействиям. Чрезвычайно кислая среда не является губительной для него.
Показания к проведению анализа HBsAg
Анализ крови на определение антигена HBsAg назначают при таких показаниях, как:
- проявления гепатита В в острой стадии (повышение температуры, боли в животе, изменение цвета мочи и кала, тошнота и рвота);
- повышение уровня трансаминаз АЛТ и АСТ;
- рассмотрение кандидатуры на донорство.
Анализ на определение этого антигена проводят пациентам, которые находятся в особой группе риска по заболеваемости гепатитом В. К ним относятся:
- медицинские работники;
- беременные женщины;
- женщины, планирующие беременность;
- дети, рожденные от женщин-носительниц вируса гепатита В;
- пациенты с проявлениями или лабораторными признаками заболеваний печени и желчевыводящих путей;
- члены семьи пациентов, у которых выявили вирус гепатита В;
- доноры крови и органов;
- пациенты, направленные на госпитализацию или хирургическое вмешательство;
- лица с хроническими заболеваниями, часто контактирующие с кровью (например, пациенты с почечной недостаточностью, которые регулярно проходят процедуру гемодиализа);
- лица с наркотической зависимостью.
Специалисты рекомендуют сдавать анализ на HBsAg после незащищенных половых актов с непроверенными партнерами.
В норме HВsAg отсутствует в сыворотке крови. Если этот антиген был выявлен, это указывает на острое или хроническое инфицирование вирусом гепатита В. Антиген появляется в организме в конце инкубационного периода заболевания, то есть непосредственно перед появлением клинической картины заболевания.
Рекомендации по подготовке к анализу на HBsAg
За 2 часа до сдачи крови нельзя курить.
Врач может ограничить прием лекарственных препаратов пациенту, которому предстоит анализ на HBsAg.
Особенности анализа
У более, чем 90% больных, антиген HBsAg определяется методом иммуноферментного анализа. В 5% случаев даже наиболее чувствительные методы не указывают на инфицирование вирусом гепатита В за счет обнаружения HBsAg. При таких условиях заболевание подтверждают наличием антител к вирусу гепатита В.
Концентрация белка HBsAg в сыворотке крови при гепатите В колеблется. Повышенное содержание антигена в большинстве случаев наблюдается при легких и среднетяжелых формах заболевания.

Невысокое содержание HBsAg в крови часто указывает на тяжелые и злокачественные формы гепатита В.
У большинства пациентов, инфицированных вирусом гепатита В, HBsAg исчезает в течение трех месяцев от начала периода острой инфекции. Если концентрация антигена снижается более, чем на 50%, к концу третьей недели острого периода, то это с высокой долей вероятности указывает на близкое завершение инфекционного процесса.
Антиген HBsAg может быть выявлен случайно у людей на фоне всеобщего благополучия при проведении профилактических или случайных исследований. В таких условиях дополнительно исследуют прочие маркеры гепатита В: анти-HBcAg IgM, анти-НВс IgG, анти-HBeAg. Также проводят диагностику функции печени.
Если HBsAg обнаруживается в крови пациента дольше 6 месяцев с момента выявления заболевания, то это указывает на то, что гепатит В перешел в хроническую форму. Носительство этого антигена может быть пожизненным.
Интерпретация результатов анализа
После сдачи анализа на содержание поверхностного антигена HBsAg результат может быть отрицательным или положительным.
Результат признается отрицательным, если содержание антигена не превышает 0,05 МЕ/мл. Это может указывать не только на то, что человек не болен гепатитом В и не болел никогда ранее, но и на то, что он вылечился. Также отрицательный анализ на HBsAg может свидетельствовать о переходе гепатита В в скрытую форму, реже — о молниеносном развитии этого заболевания (в таком случае у пациента на момент сдачи анализа имеются все объективные симптомы).
Если концентрация антигена HBsAg в крови превышает показатель 0,05 МЕ/мл или же равна ему, то результат анализа признается положительным. Все положительные тесты перепроверяют дважды. Если после повторного анализа вновь получают положительный результат, делают выводы о:
- инкубационном или остром периоде острого гепатита В;
- хроническом гепатите В;
- носительстве вируса гепатита В.
Бессимптомное носительство вируса гепатита В встречается в медицинской практике. Речь идет о пациентах, которые не переносили гепатит В в явной или скрытой форме и не болеют им сейчас, но при этом выполняют роль резервуара инфекции и являются опасными для окружающих. Такое явление не изучено в полной мере, но ученые пришли к выводу, что бессимптомное носительство позволяет вирусу сохранить свою популяцию. Это лишь мнение, не подтвержденное окончательно.
Стоит учитывать, что при бессимптомном носительстве развитие событий непредсказуемо: вирус может активизироваться и стать причиной поражения печени либо оставаться в спящем состоянии в течение всей жизни носителя.

Это инфекционное заболевание печени, которое вызывает вирус гепатита С. Данная форма гепатита широко распространена в мире, только по статистическим данным этим вирусом заражено более 2% населения планеты или более 170 миллионов человек. Однако истинные размеры этой проблемы, как и её социально-экономическое значение для общества, остаются, в целом, не установленными.
Наибольшая опасность заболевания состоит в том, что примерно у 80% больных развивается хроническая форма, которая может привести к раку или циррозу печени.
Часто гепатит С даже специалисты называют немым или ласковым убийцей, т.к. заболевание протекает мягко, ничем себя не проявляя, и человек долгие годы не подозревает об этом.
Как передается вирусный гепатит С?
Заражение гепатитом С возможно только при прямом контакте с кровью инфицированного человека:
- При трансплантации органов или переливании препаратов крови. В последние годы в развитых странах биологический материал в обязательном порядке тестируется на наличие вируса гепатита С, поэтому этот путь передачи становится менее значимым. Однако не стоит забывать, что ещё некоторое время назад данная процедура не проводилась, да и сейчас в развивающихся странах сохраняется риск заражения при медицинских манипуляциях;
- При использовании одного шприца для внутривенного введения наркотических средств среди наркоманов;
- При выполнении пирсинга, татуировок, маникюра, педикюра инструментами, загрязнёнными инфицированной кровью;
- При проведении гемодиализа;
- В быту при совместном использовании бритв, зубных щёток, маникюрных принадлежностей, на которых может остаться кровь больного человека;
- При незащищённом половом акте с носителем вируса (вероятность передачи составляет около 5%);
- Не редки случаи заражения медицинских работников при проведении медицинских манипуляций, связанных с кровью;
- От инфицированной матери к плоду (заражение происходит менее чем в 5% случаев и, как правило, при прохождении ребёнком родовых путей).
Гепатит С не передаётся при рукопожатии, объятиях, поцелуях, воздушно-капельным путём, при пользовании общим туалетом, предметами обихода, посудой, едой или напитками.
Симптомы вирусного гепатита С
От момента заражения до клинических проявлений заболевания проходит от нескольких недель до полугода или года. Острое начало болезни может сопровождаться утомляемостью, слабостью, суставными болями, пищеварительными расстройствами. Подъём температуры и желтуха малохарактерны.
После острой фазы возможны следующие исходы: выздоровление, переход в вирусоносительство или в хроническую форму заболевания (в 70-80% случаев). При хроническом течении повреждение клеток печени нарастает постепенно, на протяжении нескольких лет, развивается фиброз. Функция печени может сохраняться долго, а появление первых симптомов в виде желтухи, нарастания слабости, увеличения живота, возможны уже при развившемся циррозе печени.
Резкое утяжеление прогноза и течения заболевании происходит при сочетании гепатита С с другими формами вирусного гепатита.
Диагностика гепатита С?
Если на основании симптомов вы заподозрили у себя заболевание или получили положительный анализ на антитела к вирусу гепатита С, как можно скорее обратитесь к своему терапевту. Если при повторных исследованиях диагноз подтвердится, необходимо отказаться от употребления алкоголя и выполнять все предписания врача. Вылечить гепатит самостоятельно с применением методов нетрадиционной медицины невозможно, лечением должен заниматься только опытный врач-гепатолог.
Если вовремя начата комбинированная противовирусная терапия хронического гепатита С, прогноз, как правило, благоприятный.
Профилактика вирусного гепатита С включает:
- отказ от внутривенных наркотиков, ни при каких условиях не допускайте использование чужих игл и шприцев;
- не пользуйтесь любыми иными предметами, где может оказаться чья-то кровь;
- на приёме у стоматолога контролируйте, чтобы применялись одноразовые инструменты, посещайте только проверенные тату-и маникюрные салоны;
- при половых контактах с вирусоносителем или с больным гепатитом С человеком используйте презерватив.
Читайте также:

