Корь или гепатит
Обновлено: 24.04.2024
Иммунопрофилактика - метод индивидуальной или массовой защиты населения от инфекционных заболеваний путем создания или усиления искусственного иммунитета при помощи вакцин.
Что такое вакцинация?
Вакцинация - это самое эффективное и экономически выгодное средство защиты против инфекционных болезней, известное современной медицине.
Основным принципом вакцинации является то, что пациенту дается ослабленный или убитый болезнетворный агент (или искусственно синтезированный белок, который идентичен белку агента) для того, чтобы стимулировать продукцию антител для борьбы с возбудителем заболевания.
Среди микроорганизмов, против которых успешно борются при помощи прививок, могут быть вирусы (например возбудители кори, краснухи, паротита, полиомиелита, гепатита В) или бактерии (возбудители туберкулеза, дифтерии, коклюша, столбняка, гемофильной инфекции).
Что такое "коллективный" иммунитет?
Чем больше людей имеют иммунитет к той или иной болезни, тем меньше вероятность у остальных (не иммунизированных) заболеть, тем меньше вероятность возникновения эпидемии. Для сохранения эпидемического благополучия требуется охват прививками не менее 95% населения.
Чем отличается вакцинация от ревакцинация?
Вакцинация - мероприятие направленное на формирование иммунитета к определенной болезни. Она может быть как однократной, так и многократной. Кратность говорит о том, сколько раз необходимо получить вакцину для образования стойкого поствакцинального иммунитета иммунитета.
Ревакцинация - мероприятие, направленное на поддержание поствакцинального иммунитета, выработанного предыдущими вакцинациями. Обычно проводится через несколько лет после вакцинации.
Что такое поствакцинальный иммунитет?
Поствакцинационный иммунитет - иммунитет, который развивается после введения вакцины.
Как обеспечивается безопасность вакцин?
Вакцины, так же как и другие лекарственные препараты претерпевают обширные клинические испытания для обеспечения максимальной безопасности и эффективности. Первоначальные клинические испытания проводятся на животных, затем проводятся несколько фаз испытаний на человеке. В соответствии с рекомендациями ВОЗ каждое государство, даже не производящее вакцины должно иметь национальный орган контроля иммунобиологических препаратов (МИБП). Постановлением Правительства России функции Национального органа контроля, отвечающего за качество вакцин, возложены на Государственный НИИ стандартизации и контроля медицинских биологических препаратов им. Л.А. Тарасевича.
Можно ли одновременно прививаться против нескольких инфекций?
Одновременное введение нескольких вакцин в большинстве случаев является безопасным, эффективным и регламентировано Национальным календарем прививок. В настоящее время нет каких-либо противопоказаний к одновременному введению нескольких вакцин. Исключение составляет вакцинация против туберкулеза вакциной БЦЖ - одновременно с ней другие прививки не проводятся.
Кроме того, одновременное введение вакцин особенно актуально в следующих случаях:
- при надвигающейся одновременной эпидемии нескольких заболеваний;
- при подготовке к путешествию;
- при неуверенности в том, что пациент придет на последующие вакцинации;
- при усыновлении ребенка иностранцами;
- при отсутствии документов о ранее проведенных прививках
В настоящее время Национальным календарем прививок предусмотрено одновременное введение комбинированных и моновакцин. Единственным условием при этом является введение разными шприцами в разные участки тела.
Одновременная вакцинация не сопровождается угнетением иммунного ответа. Наш организм постоянно сталкивается с огромным числом антигенов, обеспечивая защиту внутренней среды; при проникновении в эту внутреннюю среду даже одного единственного микроорганизма он вырабатывает десятки видов антител к каждому из белков возбудителя. При смешанных инфекциях это число возрастает многократно, так что ответ на одновременное введение нескольких вакцин не создает чрезвычайной ситуации.
Одновременная иммунизация не сопровождается усилением побочных реакций: частота побочных реакций при совместном и раздельном их введении не различается
Какие имеются противопоказания к вакцинации?
За последние годы перечень противопоказаний к вакцинации существенно уменьшился. Этому способствовали проводимые научные разработки, показавшие, что дети с различными заболеваниями при соблюдении определенных предосторожностей удовлетворительно переносят прививки и вырабатывают полноценный иммунитет.
Широкий перечень противопоказаний, применявшийся на протяжении многих лет в нашей стране, был обусловлен тем, что большая часть из них была искусственно перенесена из противопоказаний к оспенной вакцинации на все другие вакцины.
Противопоказания к прививкам подразделяются на следующие категории: постоянные (абсолютные) и временные (относительные.
Постоянные противопоказания
Постоянные противопоказания встречаются достаточно редко и их частота не превышает 1% от общего числа детей, к ним относятся:
Сильная реакция или осложнение на предыдущую дозу ( температура выше 40 градусов, в месте введения вакцины - отек, гиперемия > 8 см в диаметре).
Все живые вакцины
Иммунодефицитное состояние (первичное), иммуносупрессия, злокачественные новообразования, беременность
БЦЖ-вакцина (вакцина против туберкулеза)
Масса тела ребенка менее 2000 граммов, келоидный рубец после введения предыдущей дозы
АКДС (вакцина против коклюша, дифтерии, столбняка)
Прогрессирующее заболевание нервной системы, афебрильные судороги в анмнезе (вместо АКДС в этом случае вводят АДС)
АДС (дифтерийно-столбнячный анатоксин), АДС-М(дифтерийно-столбнячный анатоксин с уменьшенным содержанием антигенов)
Абсолютных противопоказаний нет
Живые вакцины против кори, краснухи, паротита
Тяжелая реакция на аминогликозиды, анафилактические реакции на куриный белок
Вакцины против гепатита В
Повышенная чувствительность к дрожжам
Вакцины против гриппа
Повышенная чувствительность к куриному белку
СОВЕТЫ ТЕМ, КТО НЕ ДЕЛАЕТ ПРИВИВКИ
Люди отказываются от проведения прививок по разным причинам. Кому-то они противопоказаны, кто-то думает, что они ему противопоказаны, кто-то отказывается по принципиальным соображениям, а кто-то считает, что прививки - это гораздо большее
Можно ли отказаться от проведения прививок?
В соответствии со статьей 5 Федерального закона от 17 сентября 1998 г. N 157-ФЗ "Об иммунопрофилактике инфекционных болезней, "граждане при осуществлении иммунопрофилактики имеют право на отказ от профилактических прививок.". При этом (в соответствии с той же статьей), "при осуществлении иммунопрофилактики граждане обязаны в письменной форме подтверждать отказ от профилактических прививок.", то есть написать письменный отказ. Лица, которые выполняют работы, связанные с высоким риском заболевания инфекционными болезнями, обязаны иметь соответствующие прививки.
Что влечет за собой отказ от прививок?
- - Ваш ребенок (или Вы сами) может заболеть теми болезнями, от которых можно сделать прививки;
- - Заболев, ваш ребенок может заразить окружающих (в том числе и членов семьи);
- При карантине и эпидемии (или угрозе эпидемии) Вам могут временно отказать в приеме в учебное или оздоровительное учреждение (пока не пройдет риск заражения).
- Вам могут запретить въезд в страны, пребывание в которых в соответствии с международными медико-санитарными правилами либо международными договорами Российской Федерации требует конкретных профилактических прививок;
- Вам могут отказать в приеме на работу или отстранить от работы, выполнение которой связано с высоким риском заболевания инфекционными болезнями.
Когда о прививках все-таки стоит подумать
1. Если у Вашего ребенка был контакт с заболевшим, а Вы не хотите, чтобы он заболел. Тогда Вам потребуется экстренная профилактика (введение вакцины или иммуноглобулина).
2. Если в Вашем регионе объявлена эпидемия опасного заболевания (например, дифтерии).
3. Если Вы собираетесь посетить места, где какое-либо заболевание особенно распространено (например, клещевой энцефалит, менингококковый менингит, желтая лихорадка, гепатит А в некоторых регионах).
4. Если в семье есть взрослые лица, которые не болели такими заболеваниями, как корь, паротит, краснуха. У взрослых эти болезни протекают гораздо тяжелее, чем у ребенка, а не привитый ребенок с большой долей вероятности может принести заболевание из детского сада или школы.
5. Если кто-либо из членов семьи планирует беременность, а ребенок не привит против краснухи. Тогда прививку желательно сделать женщине, планирующей беременность. Особенно это актуально, если ребенок садовского или школьного возраста (то есть может легко заразиться краснухой от других детей).
6. Если в семье есть больные онкологическими заболеваниями, а также лица, страдающие иммунодефицитом. Заболевание, которое Ваш ребенок, возможно, перенесет легко, может вызвать очень тяжелые последствия (вплоть до летального исхода) у больного члена семьи. Если же ребенок будет привит от таких широко распространенных заболеваний, как корь, паротит, краснуха, грипп, то тем самым он защитит больного и ослабленного человека.
7. В случае травмы (особенно загрязненной) - необходима срочная экстренная профилактика против столбняка. Обязательно сообщите врачу, что Вы или Ваш ребенок не привит против столбняка.
8. При укусе или ослюнении животным, у которого подозревается бешенство - прививки против бешенства делаются по жизненным показаниям.
Необходимо ли прививаться взрослым?
Корь, паротит, краснуха
Вакцинация против этих инфекций рекомендуется всем взрослым, которые не болели или не были вакцинированы.
Все неиммунные (то есть не болевшие и не привитые) женщины детородного возраста должны быть привиты против краснухи. Особенно это касается лиц групп риска (работников детских дошкольных учреждений и школ, инфекционных отделений больниц и роддомов, студентов-медиков, врачей).
При первом случае кори в организованном коллективе следует срочно (в течение 3-х суток) привить коревой вакциной всех контактных без ограничения возраста, не болевших корью и не вакцинированных против нее.
При регистрации заболевания паротитом ранее не привитые и не болевшие паротитом взрослые мужчины до 35 лет подлежат прививке в течение 7 дней после контакта с заболевшим.
Вакцинацию против кори, паротита, краснухи проводят без предварительного серологического контроля (анализа крови на антитела), так как наличие постинфекционного иммунитета ни в коей мере не усиливает реакцию на вакцинацию.
Женщины, подлежащие прививкам не должны быть беременными.
Вакцинация против гепатита А рекомендуется следующим лицам:
- o Лица, путешествующие в регионы, где высок риск заражения гепатитом А
- o Лица с хроническими заболеваниями печени;
- o Иинфицированные вирусом гепатита С;
- o Наркоманы;
- o Гомосексуалисты,
- o Лица с нарушением коагулирующего фактора,
- o Лица работающие с вирусом гепатита А в лабораториях,
- o Работникам пищевой промышленности
Прививки против гепатита В рекомендуются взрослым без ограничения возраста, а особенно следующим категориям населения:
Лица групп риска:
o имеющие бытовые или половые контакты с инфицированными гепатитом В;
o гетеросексуалы, имеющие более 1 партнера за 6 месяцев;
o лица с недавно диагностированными венерическими заболеваниями;
o пациенты на гемодиализе и с острой почечной недостаточностью;
o пациенты, получающие частые переливания крови;
o реципиенты препаратов крови
o лица, работающие с кровью
o медицинские работники
o Лица, инфицированные гепатитом С
Дифтерия и столбняк
Вакцинация против дифтерии и столбняка взрослых включена в календарь профилактических прививок практически всех стран, в том числе и России.
Исследованиями последних лет установлено, что на иммунитет против дифтерии у взрослых прямо влияют следующие факторы:
- - время, прошедшее после последней вакцинации (чем оно больше, тем ниже уровень антител);
- - факт законченной первичной вакцинации (3-х кратный) в первые 3 года жизни
- - пол: установлено, что у женщин защита оказывается всегда ниже, чем у мужчин.
- - противодифтерийный иммунитет у лиц, злоупотребляющих алкоголем, находящихся на гемодиализе, после аллотрансплантации почки оказывается сниженным.
Ниже приведены рекомендации по режиму проведения прививок в зависимости от обстоятельств:
- Лица. полноценно привитые в детстве, должны прививаться против дифтерии и столбняка ослабленной вакциной каждые 10 лет без ограничения возраста;
- Лица, у которых возник перерыв в графике ревакцинаций(более 10 лет) прививаются двукратно с инетрвалом 30-45 дней. Если они за это время получали столбнячный анатоксин, одна из прививок может быть сделана только вакциной против дифтерии. Далее ревакцинация проводится каждые 10 лет;
- Лица. не привитые в прошлом вообще, получают 3 дозы вакцины (вторая через 30-45 дней после первой, третья - 6-12 мес. после второй). Далее ревакцинацию проводят каждые 10 лет. Если менее 8 лет назад проводилась вакцинация столбнячным анатоксином, то проводится вакцинация только вакциной против дифтерии.
- При неизвестном прививочным анамнезепроводят однократную (в возрасте до 35 лет) или двукратную (старшие возраста) вакцинацию. для последней возрастной группы рекомендуется определение титра антител спустя 2 месяца после второй прививки. Ревакцинации проводят каждые 10 лет.
Экстренная профилактика столбняка (при травме): если рана чистая, то вакцинация необходима только в случае, если после последней вакцинации прошло более 10 лет; в случае загрязненной раны вакцинация необходима, если с момента если с момента предыдущей вакцинации прошло более 5 лет.
Источники:
- Иммунопрофилактика-2003 под ред. В.К.Таточенко и Н.А.Озерецковского. Москва 2003
- Бактерийные, сывороточные и вирусные лечебно-профилактические препараты. Аллергены. Дезинфекционно-стерилизационные режимы поликлиник. Справочник практического врача. Под ред. Н.А.Озерецковского, Г.И.Останина. Санкт-Петербург 1998.
- Н.В.Медуницын. Вакцинология. Москва 1999
- Р.Я. Мешкова. Иммунопрофилактика. руководство для врачей. Смоленск 1999
-Бюллетень "Вакцинопрофилактика"
(c) Управление Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Томской области, 2006-2022 г.
Что такое гепатит Б? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, с гемоконтактным механизмом передачи (через кровь), протекающее в различных клинико-морфологических вариантах, и возможным развитием цирроза печени и гепатоцеллюлярной карциномы. Всего в мире, по самым скромных оценкам, инфицировано более 250 млн человек.
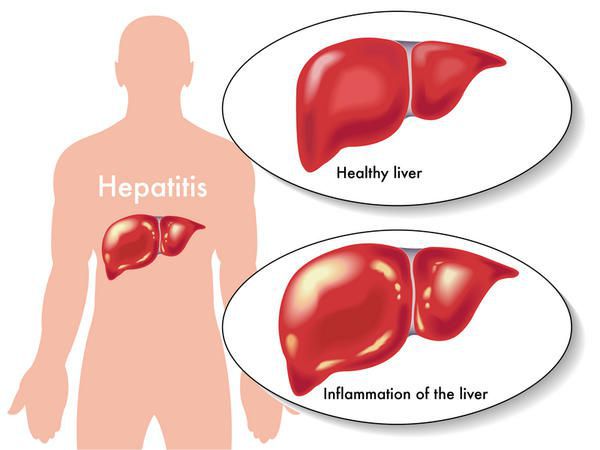
Этиология
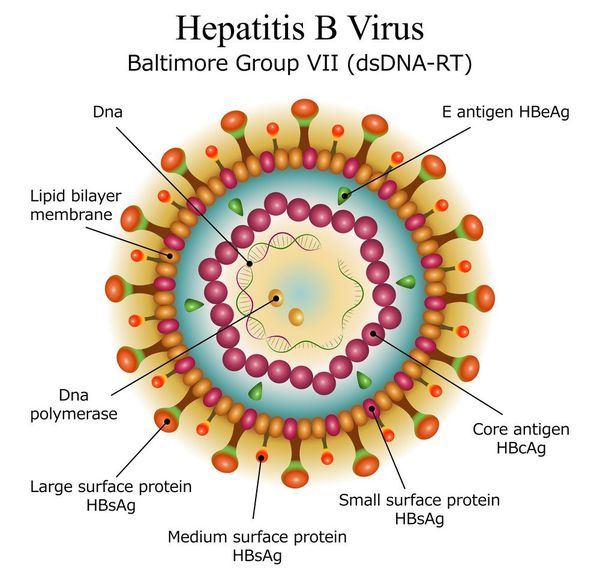
вид — вирус гепатита В (частица Дейна)
Развитие вируса гепатита Б происходит в гепатоцитах (железистых клетках печени). Он способен к интеграции в ДНК человека. Имеются 9 генотипов вируса с различными подтипами — генетическая изменчивость позволяет вирусу образовывать мутантные формы и ускользать от действия лекарств.
Имеет ряд собственных антигенов:
- поверхностный HbsAg (австралийский). Появляется за 15-30 дней до развития болезни, свидетельствует об инфицировании (не всегда). Антитела к HbsAg выявляются через 2-5 месяцев от начала заболевания, а сам HbsAg исчезает из крови (при благоприятном течении процесса);
- сердцевинный HbcorAg (ядерный, коровский). Появляется в инкубационном периоде и совместно с ним появляются антитела (HbcorAb). Длительное присутствие HbcorAg в крови свидетельствует о вероятной хронизации процесса (неадекватный иммунный ответ);
- антиген инфекциозности и активного размножения вируса (HbeAg). Появляется совместно с HbsAg и отражает степень инфицированности. Его продолжительная циркуляция в крови является свидетельством развития хронизации процесса, а антитела к нему являются благоприятным прогностическим признаком (не всегда, но по меньшей мере указывают на возможность более благоприятного процесса, срок их циркуляции после выздоровления окончательно не определён, но не более пяти лет после благоприятного разрешения процесса);
- HbxAg — регулятор транскрипции, способствует развитию гепатокарциномы.
Вирус гепатита В чрезвычайно устойчив к действию всевозможных естественных факторов окружающей среды, инактивируется при 60 °C за 10 часов, при 100 °C за 10 минут, при оптимальной температуре сохраняется до 6 месяцев, при автоклавировании погибает за 5 минут, в сухожаровом шкафу — через 2 часа, 2% раствор хлорамина убивает вирус за 2 часа. [1] [3]
Эпидемиология
Источник инфекции — только человек, больной острой или хронической формой инфекции.
Механизм передачи: гемоконтактный и вертикальный (от матери к ребёнку), не исключается трансмиссивный механизм передачи (например, при укусах комаров в результате раздавливания и втирания инфицированного тела комара в поврежденную ткань человека).
Пути передачи: половой, контактно-бытовой, гемотрансфузионный (например, при переливании крови или медицинских манипуляциях). Восприимчивость всеобщая. Заболеваемость — 30-100 человек на 100 тысяч населения (зависит от страны). Летальность от острых форм — до 2%. После перенесённого острого заболевания при условии выздоровления иммунитет стойкий, пожизненный.
Для заражения характерна малая заражающая доза (невидимые следы крови). [1] [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Б
Инкубационный период гепатита В длится от 42 до 180 дней (следует иметь в виду, что наличие клинической симптоматики характеризует лишь незначительную долю всех случаев заболевания).
Начало постепенное. Характерные синдромы:
- общей инфекционной интоксикации (проявляется как астеноневротический синдром);
- холестатический (нарушение секреции желчи);
- артрита;
- нарушения пигментного обмена (появление желтухи при уровне общего билирубина свыше 40 ммоль/л);
- геморрагический (кровоточивость кровеносных сосудов);
- экзантемы;
- отёчно-асцитический (скопление жидкости в брюшной полости);
- гепатолиенальный (увеличение печени и селезёнки).
При первых признаках гепатита B нужно обратиться к доктору.
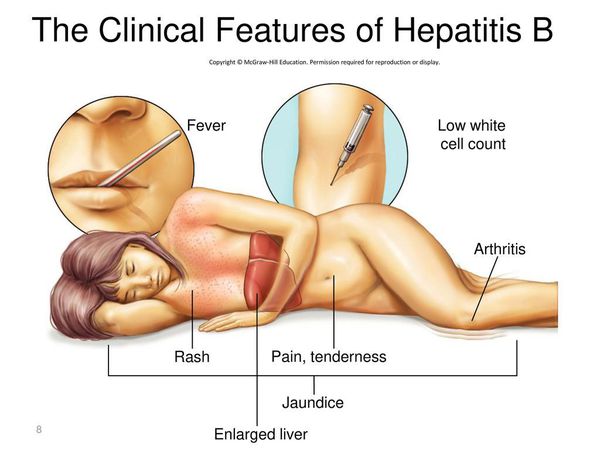
Первые признаки гепатита B
Начальный (преджелтушный) период продолжается 7-14 дней. Чаще протекает по многообразному типу с болевыми ощущениями в различных суставах по ночам и утром, уртикарными высыпаниями, астеновегетативными проявлениями (снижение аппетита, апатия, нервозность, слабость, разбитость, повышенная утомляемость). Изредка развивается синдром Джанотти-Крости — симметричная, яркая пятнисто-папулёзная сыпь. Не исключены умеренные диспептические явления (расстройства пищеварения). К концу периода происходит потемнение мочи, обесцвечивание кала.
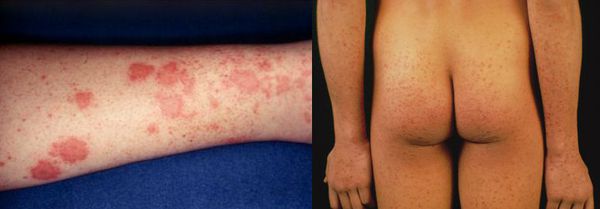
Желтушный период
Этот период продолжительностью около одного месяца характеризуется возникновением желтушного окрашивания кожи (различных оттенков) на фоне продолжающегося или ухудшающегося общего состояния. Характерна длительность и стойкость симптоматики. Появляется тяжесть и болезненность в правом подреберье, горечь во рту, тошнота, выражённый зуд кожи (практически не снимаемый никакими средствами). На фоне усиления астеноневротического компонента появляются геморрагические проявления, урежение пульса, гипотензия, отёки (отражает степень интоксикации и нарушения функций печени).
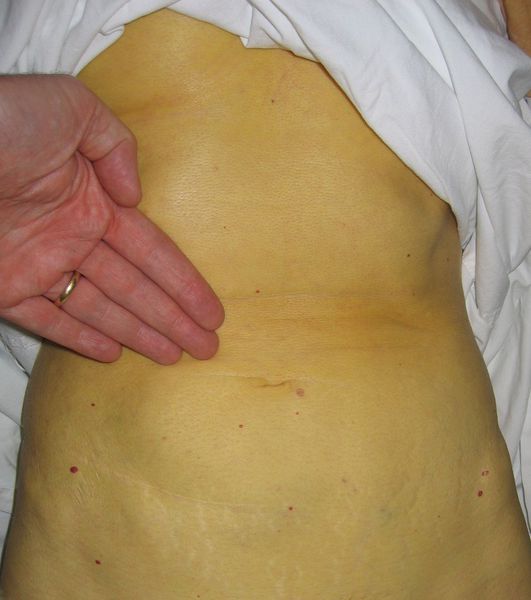
Выздоровление
Следующим этапом в развитии болезни является нормализации общего состояния, спадение желтухи и реконвалесценция, которая в зависимости от конкретной ситуации и состояния иммунной системы может закончиться как выздоровлением, так и движением развития заболевания в хроническое течение, характеризующееся маловыраженой неусточивой симптоматикой, преимущественно в виде слабости, периодического дискомфорта в правом подреберье, бурно сигнализирующим лишь на стадии цирроза и полиорганных осложнений.
- гепатиты другой этиологии;
- желтухи другой этиологии (например, гемолитическая болезнь, токсическое поражение, опухоли);
- малярия; ;
- лептоспироз;
- ревматоидный артрит.
Гепатит В у беременных
Острый гепатит характеризуется более тяжёлым течением у беременной, возникновении повышенного риска преждевременных родов, аномалий развития плода на ранних сроках и кровотечений. Вероятность передачи при острой форме зависит от сроков беременности: в первом триместре риск 10% (но более тяжёлые проявления), в третьем триместре — до 75% (чаще бессимптомное течение после родов). У большинства детей при заражении во внутриутробном и постнатальном периодах происходит хронизация инфекции. [1] [3] [6]
Патогенез гепатита Б
С движением кровяной массы вирус попадает в печеночную ткань, где локализуется в гепатоцитах и теряет свою протеиновую сферу в лизосомах. Происходит выход вирусной ДНК с последующим ресинтезом аномальных протеинов LSP, а параллельно образование новых частиц Дейна.
В процессе эволюции вирусчеловеческого взаимодействия возможно развитие двух вариантов:
При репликативном пути происходит следующее: белки LSP совместно с HbcorAg вызывают увеличение продукции гамма-интерферона, что приводит к активации главного комплекса гисотсовместимости (HLA), проистекает преобразование молекул гистосовместимости 1 и 2 классов, в результате чего клетка становиться для организма враждебной в антигенном формате.
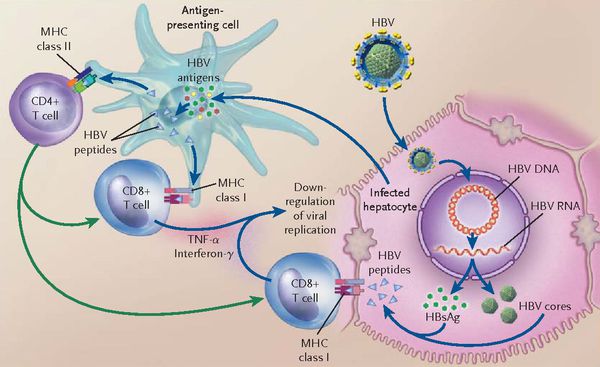
Антигенпрезентирующие макрофаги содействуют изменению В-лимфоцитов в плазматические клетки и экспрессии ими агрессивных белков-антител к посторонним антигенам. В итоге на поверхности печёночных клеток формируются вирусспецифические иммунные комплексы (антиген + антитело + фракция комплемента С3в).
В динамике может реализоваться два сценария:
- в первом варианте запуск каскада комплимента ведёт к появлению в составе иммунных комплексов агрессивной фракции С9 (мембранатакующий комплекс) — наблюдается значительный некроз гепатоцитов без участия лимфоцитов (молниеносная форма гепатита В);
- при альтернативной варианте (наблюдающимся в большинстве случаев) каскад комплемента в силу иммуноиндивидуалистических свойств не активируется — тогда идёт умеренное разрушение Т-киллерами меченых антителами заражённых вирусом гепатоцитов. Образуются ступенчатые некрозы с образованием на месте гибели гепатоцитов соединительной ткани — рубцов (то есть острый гепатит В при плохом иммунном ответе постепенно переходит в хронический).
Непременным атрибутом патогенеза является формирование иммунопатологического процесса. Гибель гепатоцитов, инфицированных вирусом гепатита В, следует за счёт иммунокомпетентных частиц, Т-киллеров и макрофагальных элементов.
Серьёзным значением является нарушение свойств мембраны клеток печени, что сопровождается экскрецией (выделением) лизосомальных ферментов, разрушающих гепатоциты. Сообразно этому, гибель гепатоцитов происходит за счёт иммунокомпетентных клеток, лизосомальных ферментов и противопечёночных гуморальных аутоантител, то есть острая болезнь наступает (и благоприятно заканчивается) только при хорошем иммунитете, а при плохом идёт хронизация.
При тяжёлом цитолитическом синдроме (массивные некрозы гепатоцитов) возникает гипокалиемический алкалоз, острая печёночная недостаточность, печёночная энцефалопатия (ПЭП), церебротоксическое действие, нарушение функции обмена нервной ткани. [2] [3] [6]
Классификация и стадии развития гепатита Б
По цикличности течения:
- острый;
- острый затяжной;
- хронический.
По клиническим проявлениям:
- субклинический (инаппарантный);
- клинически выраженный (желтушный, безжелтушный, холестатический, фульминантный).
По фазам хронического процесса:
Группы риска хронического гепатита B
Хроническим гепатитом чаще страдают дети младше шести лет. При заражении в первый год жизни он развивается в 80–90 % случаев, от года до шести лет — в 30–50 %, у взрослых без сопутствующих заболеваний — менее чем в 5 %. [7]
Осложнения гепатита Б
Чем опасен гепатит Б
Заболевание может привести к острой печёночной недостаточности (синдрому острой печеночной энцефалопатии).
Выделяют четыре стадии болезни:
Диагностика гепатита Б
Многообразие форм, тесная взаимосвязь с иммунной системой человека и зачастую достаточно высокая стоимость исследований часто затрудняют принятие конкретного решения и диагноза в стационарный отрезок времени, поэтому во избежание роковых (для больного) ошибок следует подходить к диагностике с учётом всех получаемых данных в динамическом наблюдении:
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, лимфо- и моноцитоз, уменьшение СОЭ, тромбоцитопения);
- общий анализ мочи (появление уробилина);
- биохимический анализ крови (гипербилирубинемия в основном за счёт связанной фракции, повышение уровня АЛТ и АСТ, ГГТП, холестерина, щелочной фосфатазы, снижение протромбинового индекса, фибриногена, положительная тимоловая проба);
- маркеры гепатита В: HbsAg, HbeAg, HbcorAg, HbcorAb IgM и суммарные, HbeAb, anti-Hbs, ПЦР в качественном и количественном измерении);
- УЗИ органов брюшной полости, КТ и МРТ диагностика;
- фиброскан (применяется для оценки степени фиброза). [3][4]
Скрининг при хроническом гепатите
Пациентам с хроническим гепатитом В рекомендуется не реже чем раз в полгода проходить обследование: УЗИ органов брюшной полости, клинический анализ крови, АЛТ, АСТ, тест на альфа-фетопротеин. Скрининг позволяет вовремя заметить обострение болезни и начать специфическую терапию.
Лечение гепатита Б
Лечение острых форм гепатита В должно осуществляться в стационаре (учитывая возможность быстрых и тяжёлых форм болезни), хронических — с учётом проявлений.
Диета и режим при гепатите В
В острый период показан постельный режим, печёночная диета (№ 5 по Певзнеру): достаточное количество жидкости, исключение алкоголя, жирной, жареной, острой пищи, всё в мягком и жидком виде.
Медикаментозная терапия
При лёгкой и средней тяжести острого гепатита этиотропная противовирусная терапия (ПВТ) не показана. При тяжёлой степени и риске развития осложнений назначается специфическая противовирусная терапия на весь период лечения и возможно более длительное время.
В лечении хронических форм гепатита показаниями к назначению ПВТ является наличие уровня DNA HBV более 2000 МЕ/мл (при циррозе печении независимо от уровня), умеренное и высокое повышение АЛТ/АСТ и степени фиброза печёночной ткани не менее F2 по шкале METAVIR, высокая вирусная нагрузка у беременных женщин. В каждом конкретном случае показания определяются индивидуально, в зависимости от выраженности процесса, временной тенденции, пола, планирования беременности и другого.
Существует два пути противовирусного лечения:
- терапия пегилированными интерферонами (имеет ряд существенных противопоказаний и серьёзных побочных эффектов — не менее 12 месяцев);
- нуклеозидно-аналоговой терапии NA (используются препараты с высоким порогом резистентности вируса, длительно — не менее пяти лет, удобство применения, хорошая переносимость).
В отдельных случаях может рассматриваться применение комбинированной терапии.
Из средств патогенетической терапии в острый период используются внутривенно вводимые растворы 5% глюкозы, дезинтоксикантов, антиоксидантов и витамины. Показан приём энтеросорбентов, ферментных препаратов, при выраженном холестазе применяются препараты Урсодезоксихолевой кислоты, при тяжёлом течении — глюкокортикостероиды, методы аппаратного плазмофереза.
В хронической стадии заболевания при наличии соответствующей активности процесса и невозможности назначения ПВТ может быть показан приём групп гепатопротекторов и антиоксидантов. [1] [3]
Прогноз. Профилактика
Основное направление профилактики на сегодняшний день — это проведение профилактической вакцинации против гепатита В в младенческом возрасте (в том числе усиленная вакцинация детей, рождённых от матерей с гепатитом В) и далее периодические ревакцинации раз в 10 лет (или индивидуально по результатам обследования). Достоверно показано, что в странах, где была введена вакцинация, резко сократилось количество вновь выявленных случаев острого гепатита В.
Вторая составляющая стратегии профилактики включает обеспечение безопасности крови и её компонентов, использование одноразового или стерилизованного инструментария, ограничение числа половых партнёров и использование барьерной контрацепции. [1] [2]

Заканчивая школу, мы думаем лишь о предстоящей взрослой жизни, получении профессии и образования. А прививки? Была ли та прививка последней в жизни?
Какие прививки надо делать взрослым и до какого возраста?
Реальность такова, что вакцинирование не заканчивается в школьном возрасте. Существует национальный календарь прививок. Согласно ему и детям, и взрослым обязательно делают прививки против определённых заболеваний. О том, какие мифы о вакцинации правдивы, а какие нет, можно прочитать здесь.
Краснуха — вирусная инфекция, которая передаётся при чихании или кашле. Заболевание опасно для детей и беременных женщин. Инфицирование на стадии планирования беременности и на ранних сроках приводит к выкидышу, внутриутробной смерти или врождённым дефектам.
В 1996 году из-за краснухи родились более 80 тысяч младенцев с синдромом врождённой краснухи (СВК). По оценкам ВОЗ сегодня ситуация не изменилась. Дети с СВК после рождения год или более могут заражать окружающих.
- повышение температуры тела до 39 °C
- рвота
- конъюнктивит
- увеличение лимфоузлов
- сыпь
- возможны воспаление и боль в суставах
- нарушение слуха
- дефекты глаз
- пороки сердца
- аутизм
- сахарный диабет.
Женщины от 18 до 25 лет включительно должны прививаться от краснухи, если они ранее не болели и не прививались, либо прививались однократно, либо сведений о вакцинации нет. Прививка предотвратит негативные последствия заболевания у ваших детей.
Корь — очень заразное вирусное заболевание. Против неё не существует специфического лечения. В 2017 году от кори умерли 110 тысяч человек, большинство из них — дети до пяти лет. Но благодаря прививке за 17 лет смертность от кори снизилась на 80%.

- повышение температуры тела
- возможны насморк, кашель, слезотечение
- мелкие белые пятна на внутренней стороне щёк
- через несколько дней после начала заболевания появляется сыпь на лице и шее
- ещё через 3 дня сыпь появляется на теле, затем на конечностях
- слепота
- воспаление и отёк мозга
- тяжёлая диарея
- пневмония
- ушные инфекции
Взрослых до 35 лет включительно прививают от кори, если они ранее не болели и не прививались, либо прививались один раз, либо сведения о вакцинации отсутствуют. Прививка снижает вероятность смертельных осложнений у взрослых, препятствует передаче вируса детям.
Вирус гепатита В вызывает серьёзные заболевания печени. Ежегодно 780 тысяч человек умирают от осложнений. Главные пути передачи вируса:
- во время родов от матери ребёнку
- инъекции с повторным использованием шприцев
- при незащищенном половом акте
Вирусный гепатит В нарушает работу печени. Смертельные осложнения, при которых печень теряет свои функции — цирроз и рак.
Вирус гриппа передаётся при кашле или чихании. Как правило заболевание длится неделю. Ежегодно в Северном полушарии происходят эпидемии гриппа. Они поражают до 15% населения.
- повышение температуры тела
- сильная головная боль
- боль в мышцах
- боль в горле
- насморк
Пожилые люди относятся к группе повышенного риска заболеть гриппом с осложнениями. В связи с этим ВОЗ настоятельно рекомендует прививаться людям старше 60-ти лет.
- сотрудники медицинских и образовательных организаций, транспорта
- беременные женщины
- люди, призванные на военную службу
- пациенты с хроническими заболеваниями лёгких, сердечно-сосудистыми заболеваниями, ожирением и нарушениями метаболизма
Существуют прививки, которые не включены в национальный календарь. Специалисты рекомендуют прививаться от:
- Ветряной оспы тем, кто не болел и не прививался. Прививка снижает вероятность развития осложнённой формы ветрянки у беременных женщин и взрослых с ослабленным иммунитетом на 80-92%.
- ВПЧ женщинам до 45 лет. Вакцина от ВПЧ 16-18 типов на 70% снижает риск рака шейки матки. людям, проживающим в эндемичных районах. Эффективность прививки 95-97%.
Календарь прививок для всех взрослых?
Проводить ревакцинацию от столбняка и дифтерии нужно каждые 10 лет. Именно на этот период сохраняется достаточное количество антител.
Как узнать, какие прививки были сделаны раньше?
С 1993 года информацию о прививках вносят в прививочные сертификаты. Если его нет у вас дома или дома у ваших родителей, обратитесь в архивы :
- вашей школы и другого учебного заведения
- поликлиники, где вы были прикреплены будучи ребёнком и взрослым
Проконсультируйтесь с врачом, если вам не удалось восстановить данные о прививках. Когда человек прививался, в крови останется часть антител. Анализ крови на их количество укажет на необходимость вакцинации.
Что делать, если в детстве были поставлены не все прививки?
Заболевания, против которых уже есть эффективные вакцины, могут протекать тяжело и быть смертельными. Многие из этих заболеваний чрезвычайно заразные. Не имея иммунитета против них, взрослый человек подвергает риску не только себя, но и своих детей и родителей.
Вакцинация – это введение специальных препаратов, благодаря которым организм начинает вырабатывать антитела, с помощью которых он борется с инфекциями. Большинство прививок человек получает в детстве, но некоторые из них нужно делать повторно во взрослом возрасте, так как со временем они утрачивают свою эффективность. Также сегодня появилась возможность защитить организм от инфекций перед поездкой в экзотические страны или при планировании беременности. И, конечно же, одна из актуальных и злободневных тем сегодня – вакцинация против коронавируса COVID-19.
Многие взрослые негативно относятся к вакцинации и без всяких оснований отказываются от прививок. Но при некоторых патологиях они действительно могут нанести организму существенный вред. Попробуем разобраться, когда прививаться все же необходимо. А при каких заболеваниях делать прививки взрослым нельзя.
Прививки взрослым – какие нужны
Никто не может заставить человека вакцинироваться без его добровольного согласия. Но учитывая важность прививок для общества в целом, проявить сознательность, наверное, все же стоит. Тем более, что особых причин для беспокойства нет: современные вакцины от хорошо изученных инфекций крайне редко вызывают тяжелые осложнения.
- столбняка и дифтерии – от этих заболеваний прививают в детстве, но в 26 лет нужно получить повторную прививку, которую затем необходимо повторять каждые 10 лет;
- гепатита В – вакцинация показана всем непривитым до 55 лет. Особенно она важна для медработников, контактирующих с кровью;
- кори – прививают взрослых до 35 лет, не болевших ранее. Людей из группы риска (медиков, работников образовательных учреждений), прививают до 55 лет;
- краснухи – вакцинируют только девушек до 25 лет, не болевших краснухой;
- пневмококковой инфекции – особенно такая прививка важна для пожилых людей и пациентов с хроническими заболеваниями;
- гепатита А – рекомендована проживающим в неблагополучных по заболеваемости гепатитом А районах, а также путешественникам, военным, беженцам.
При вспышках эпидемии взрослым делают прививки против ветряной оспы, холеры, брюшного тифа и других опасных инфекций.
Нет времени читать длинные статьи? Подписывайтесь на нас в соцсетях: слушайте фоном видео и читайте короткие заметки о красоте и здоровье.
Мегаптека в соцсетях: ВКонтакте, Telegram, OK, Viber
Противопоказания к вакцинации от коронавируса у детей и взрослых
Все противопоказания перечислены в официальных рекомендациях Минздрава. Они относятся как к взрослым, так и детям.
- Абсолютные – полный запрет на вакцинацию, который действует всю жизнь, так как у организма имеются особенности, которые не исчезают с возрастом.
- Относительные – иммунизация откладывается по ряду причин, но при их исчезновении запрет на прививку снимается.
Относятся к небольшой группе людей. Не делают никакие прививки, если после предыдущей вакцинации наблюдалась выраженная реакция – температура выше 400, заметный отек и сильное покраснение в месте инъекции. Также прививки запрещены при анафилактических и аллергических реакциях на вакцины, вводившиеся ранее.
Также в некоторых случаях запрещается иммунизация конкретной вакциной, но запрет не распространяется на все остальные.
Например, коревую вакцину нельзя применять для людей с тяжелыми проявлениями аллергии на антибиотики-аминогликозиды (Гентамицин, Тобрамицин). А противопоказанием к прививке против гепатита В служит аллергия на дрожжи.
Решение о том, откладывать вакцинацию или нет, принимает врач. Основанием для временной отмены служит:
- близость к очагу эпидемии, контакт с зараженным человеком;
- острая фаза любой болезни;
- обострение хронических патологий;
- недавно перенесенные хирургические вмешательства;
- переливание крови.
При острой форме болезни вернуться к вопросу вакцинации можно через 2-4 недели после полного выздоровления. Пациентам с хроническими патологиями прививку делают только в стадии ремиссии. В течение 3-4 недель не следует без крайней необходимости проводить иммунизацию пациентам, перенесшим хирургическое вмешательство. Если операция плановая, лучше привиться заранее, за месяц и более до вмешательства.
При наличии одного из перечисленных противопоказаний, перед вакцинацией рекомендуется пройти обследование. Это даст возможность убедиться в отсутствии риска осложнений после введения вакцины.
Можно ли делать прививки онкологическим больным
Злокачественные опухоли значительно ослабляют иммунные силы и повышают восприимчивость организма к атакам вирусов и бактерий. В таких случаях очень важно максимально снизить вероятность заражения любой инфекцией. Поэтому наличие онкологического заболевания не служит поводом для полного отказа от вакцинации.
Согласно рекомендациям Минздрава, пациентов с онкологией нельзя прививать живыми вакцинами. Таким больным иммунизацию проводят инактивированными или рекомбинантными вакцинами. Эти препараты не содержат живых микроорганизмов и являются самыми безопасными.
Вакцинацию проводят не менее, чем за 2 недели до начала химиотерапии или через 3 и более месяцев после лечения. Также минимум на полгода откладывают прививки пациентам, получающим терапию анти-В-клеточными телами. Во время проведения лечебных мероприятий в случае крайней необходимости допускается введение противогриппозной инактивированной вакцины.
Благодаря совершенствованию технологий производства, современные вакцины вызывают все меньше побочных реакций. Соответственно, уменьшается и список противопоказаний для их введения.
Решение об иммунизации каждый человек принимает самостоятельно. Но при этом следует помнить, что многие инфекции без прививок наносят существенный вред здоровью и приводят к массовым эпидемиям. Сейчас, в период пандемии COVID-19, вакцинироваться необходимо, чтобы не допустить дальнейшего распространения и мутаций коронавируса, а также снизить риск развития заболевания в тяжелых формах.
Задайте вопрос эксперту по теме статьи
Остались вопросы? Задайте их в комментариях ниже – наши эксперты ответят вам. Там же Вы можете поделиться своим опытом с другими читателями Мегасоветов.
Читайте также:

