Красная волчанка прививка от краснухи
Обновлено: 24.04.2024
Краснуха у беременных - высококонтагиозное заболевание, которое повышает вероятность возникновения врожденных пороков развития плода. Несмотря на эффективность современных вакцин против краснухи, антитела к вирусу краснухи у 20 % женщин детородного возраста отсутствуют. В настоящее время выявлено, что при краснухе возможны как острая, так и хроническая и бессимптомная формы инфекции, что делает ее опасной в плане распространения и инфицирования.
Что провоцирует / Причины Краснухи у беременных:
Вирус краснухи - это РНК-содержащий вирус, относящийся к семейству тогавирусов. После проникновения вируса в человеческие клетки происходит его репликация в цитоплазме пораженных клеток. Источником инфекции является больной человек за одну неделю до высыпаний и в течение 1-2 нед от момента появления экзантемы. Кроме носоглоточной слизи, вирус выделяется с калом и мочой, поэтому, кроме воздушно-капельного пути, возможен и контактно-бытовой путь через инфицированные предметы. Особое эпидемиологические значение имеют лица с субклиническим течением инфекции, а также дети с врожденной краснухой (хронические носители).
Особую опасность представляет краснуха для беременных женщин вследствие высокой вероятности возникновения врожденных пороков развития плода. При заражении краснухой вирус размножается в слизистых оболочках дыхательных путей, регионарных лимфатических узлах, затем следует период вирусемии, вирус проявляет тропность к коже, лимфоидной и эмбриональной ткани. Механизм тератогенного действия вируса краснухи до сих пор окончательно не распознан. Проникая к плоду, вирус вызывает нарушение митотической активности эмбриональных тканей и хромосомные изменения. Кроме того, вирус вызывает апоптоз клеток, ингибирует их деление и может нарушать кровоснабжение органов плода, что приводит к отставанию в умственном и физическом развитии, микроцефалии и различным порокам развития.
Инкубационный период при постнатальном заражении краснухой длится от 11 до 24 дней. Выделение вируса из зева начинается через 10- 12 сут после заражения и заканчивается после выработки секреторного IgA (через 3-4 сут после появления симптомов). Вирусемия достигает наивысшего уровня через 10-12 сут после заражения и длиться в общей сложности 5-7 сут. Она заканчивается благодаря запуску различных клеточных иммунных реакций и появлению антител в сыворотке и носоглотке. Таким образом, пациенты заразны приблизительно в течение 7 дней до и примерно 4 дней после появления сыпи. В сыворотке через 2-4 сут с момента появления симптомов выявляют IgM- и IgA-, а затем IgG-антитела. Их уровень максимален в течение первых 2 нед. IgM- и IgA-антитела остаются в организме и выявляются в меньших количествах в течение 4-8 нед после начала симптоматики. Примерно в 3-5 % случаев антитела IgM способны долго сохраняться в организме. IgG-антитела остаются в организме пожизненно. Следует иметь в виду, что после периода вирусемии, заканчивающегося вскоре после появления сыпи, наступает второй этап распространения вируса в составе системы мононуклеаров.
Симптомы Краснухи у беременных:
Примерно у 50 % детей краснуха протекает субклинически, в то время как у большинства взрослых появляются более или менее выраженные симптомы. По истечении инкубационного периода (11-21 сут) появляются лихорадка, кашель, конъюнктивит, головная боль, артралгия и миалгия. Типичный ранний симптом - увеличение околозаушных, затылочных и шейных лимфатических узлов. У взрослых в 35 % случаев развивается вирусный артрит. Пятнисто-папулезная сыпь появляется сначала на лице, затем на туловище и конечностях. Исчезает сыпь в той же последовательности - сверху вниз. Заболевание обычно не опасно. Длительность заболевания от нескольких суток до 2 нед. Вирус краснухи можно обнаружить в крови, моче, кале и отделяемом из носоглотки. Определяют нарастание титра антител в сыворотке. Главные осложнения - тромбоцитопеническая пурпура у детей (1:3000), менингоэнцефалиты у молодых людей (1:10 000).
После прививки наблюдается ослабленная инфекция с редуцированным размножением вируса, иногда с отеком лимфатических узлов и экзантемой, транзиторной артралгией. Из-за парентерального введения вакцины отсутствует локальная продукция IgA-антител в носоглотке. Прививка, сделанная серонегативным женщинам незадолго перед беременностью или на ранних сроках, примерно в 2 % чревата фетальной инфекцией, однако случаев поражения ребенка до сих пор не наблюдали. Реинфекции после прививки относительно часты при контакте с диким штаммом вируса из-за отсутствия локального иммунитета в носоглотке. При реинфекциях наблюдается кратковременное размножение вируса в носоглотке с ограниченной вирусемией или без нее. Реинфекции могут вести к инфицированию плода, однако только в исключительных случаях дело доходит до эмбриопатий.
Течение краснухи у беременных такое же, как вне беременности. Риск самопроизвольного аборта и гибели плода повышается в 2-4 раза. Вирус краснухи проникает через плаценту во время вирусемии у матери. Вирус может инфицировать эпителий хориона, а также эндотелий капилляров плаценты, эндокард плода. Наряду с этим происходит распространение вируса по органам плода, где вирус размножается и персистирует в течение долгого времени. Образование IgM происходит, начиная с 10-13 нед, IgG - с 16 нед, a IgA - с 30 нед гестации. Т-клеточные реакции начинают "работать" с 15-20 нед гестации.
В сыворотке плода, инфицированного вирусом краснухи, начиная с 21-22 нед беременности, IgM-антитела выявляются в 94 %. При рождении у 98 % всех детей с краснушной эмбриопатией имеются выработанные самостоятельно IgM и материнские IgG-антитела. Образование IgM-антител после рождения продолжается 6- 8 мес, оно совпадает по времени с длительностью выделения вируса в секрете из зева и мочи.
Беременность не влияет отрицательно на течение краснухи. Во время периода вирусемии у матери вирус может инфицировать плаценту с развитием плацентита и трансплацентарно передаваться плоду; увеличивается риск неразвивающейся беременности, внутриутробной смерти плода, самопроизвольных выкидышей, преждевременных родов и мертворождений.
Риск инфицирования плода у ранее привитых женщин с реинфекцией в первые 16 нед беременности составляет 8 %, причем риск развития краснушной эмбриопатий в данных наблюдениях крайне низок.
Клинические проявления эмбриопатий, обусловленной краснухой. Синдром краснухи включает приведенные ниже симптомы у плода:
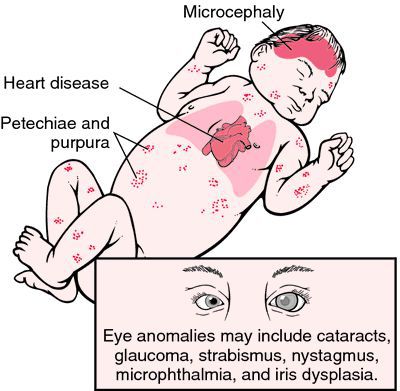
- классическую триаду Грегга: пороки сердца (52-80 %), глаз (50-55 %), глухоту (60 %);
- нарушения развития плода: дистрофию, микроцефалию, задержку умственного развития (40 %), детский церебральный паралич; синдром краснухи с висцеральными симптомами: низкой массой тела при рождении, гепатоспленомегалией и желтухой, экзантемой, идиопатической тромбоцитопенической пурпурой, гемолитической анемией, миокардитом, пневмонией, энцефалитом, лимфаденопатией и расщелиной неба (летальность составляет 30 %);
- позднее проявление синдрома краснухи: в возрасте 4-6 мес характерны задержка роста, хроническая экзантема, рецидивирующая пневмония, гипогаммаглобулинемия, васкулит (летальность, особенно при пневмонии, достигает 70%);
- поздние проявления: в юношеском возрасте отмечаются нарушения слуха, инсулинзависимый сахарный диабет (в 20 % наблюдений), дефицит гормона роста, аутоиммунный тиреоидит (в 5 % наблюдений), прогрессирующий панэнцефалит.
Большая часть этих симптомов появляется у детей, чьи матери перенесли краснуху в первые 12 нед беременности. Но даже если ребенок рождается без пороков развития, вирус длительное время сохраняется в организме ребенка (до 2 лет). К сожалению, не существует специфической противовирусной терапии при этом заболевании.
Диагностика Краснухи у беременных:
Лабораторная диагностика. Постнатальную краснуху диагностируют посредством выявления антител. IgM к вирусу краснухи появляются в крови через 1 нед после инфицирования и сохраняются в течение 1 мес, иногда до 3 мес. IgG появляются вскоре после IgM и сохраняются на всю жизнь. В редких случаях (1-3 %) эти антитела разрушаются и перестают выявляться с прошествием времени (через 10-20 лет после перенесенной краснухи). У таких людей возможно повторное инфицирование, однако тогда болезнь всегда протекает субклинически. Для подтверждения острой инфекции диагностическим считается обнаружение IgM или нарастание титра IgG в 4 раза и выше.
Диагноз внутриутробной краснухи может быть установлен при обнаружении вируса краснухи или наличия IgM в крови плода при кордоцентезе. Обнаружение IgG в титрах выше материнских также свидетельствует о внутриутробном инфицировании. Обнаружение IgG в титре, равном материнскому, указывает лишь на трансплацентарный перенос материнских антител.
Главная диагностическая проблема: нередко в акушерской практике встречается позитивный тест на IgM у беременной женщины без клинических проявлений. В качестве причин можно указать приведенные ниже факторы:
- острая, недавно или давно перенесенная краснуха;
- незадолго до теста или давно сделанная прививка;
- реинфекция после сделанной ранее прививки;
- длительная персистенция IgM после перенесенной инфекции или прививки;
- наличие перекрестно реагирующих IgM-антител при других бессимптомных инфекциях (ЦМВ-инфекция).
Для объяснения причин выявления IgM требуется проведение дифференциально-диагностических тестов и контрольные исследования титров.
В большинстве случаев современные методы позволяют установить причину наличия IgM, благодаря чему можно ограничить показания к пренатальной диагностике.
Если причина наличия IgM не установлена, то необходимо расширять показания к пренатальной диагностике. С внедрением ГЩР стало возможным быстро определять вирус в ворсинах хориона, околоплодных водах с забором их при сроке 11-19 нед, а также в фетальной крови при сроке более 22-23 нед. До 21 нед продукция IgM может быть слишком низкой, для исключения ложноотрицательных результатов кордоцентез нельзя проводить ранее 22 нед. На основании накопленного зарубежными авторами опыта рекомендуется пренатальная диагностика в период с 11-й по 17-ю неделю беременности. Из-за высокого риска эмбриопатии при острой краснухе в I триместре беременности необходимо рассмотреть вопрос о ее прерывании.
Лечение Краснухи у беременных:
Специфическое лечение отсутствует.
Профилактика Краснухи у беременных:
Больших успехов она не дает из-за выделения вируса из зева за 7 дней до появления симптомов (если таковые наблюдаются). Для пассивной профилактики используют иммуноглобулин против краснухи. Его применение рекомендуется серонегативным женщинам при контакте с краснухой в первые 16 нед беременности. Для снижения частоты эмбриопатии, обусловленных краснухой, необходимо изучать серологический статус женщин перед беременностью и проводить вакцинацию серонегативным женщинам за 2-3 мес до планируемого зачатия. При низком титре противокраснушных антител (менее 15 МЕ/мл) также следует провести вакцинацию. Как и любая живая вакцина, вакцина от краснухи не должна вводиться во время беременности, однако при случайной вакцинации беременность обычно не прерывают.
У серонегативных женщин следует дважды за беременность исследовать иммунитет к краснухе (в ранние сроки беременности и после 16 нед беременности). При выявлении IgM или нарастании IgG в парных сыворотках в сроке до 16 нед беременности рекомендуется прерывание беременности в связи с высоким риском пороков развития плода. Если женщина отказывается прерывать беременность, рекомендуется введение больших доз противокраснушного иммуноглобулина. Введение этого иммуноглобулина рекомендуется также серонегативным беременным, имевшим контакт с больными краснухой. В случае заражения женщины краснухой после 4 мес беременности прерывание беременности не показано вследствие низкого риска внутриутробного поражения плода на этом сроке беременности. При заболевании краснухой не предусмотрено какого-то особого ведения родов или послеродового периода.
К каким докторам следует обращаться если у Вас Краснуха у беременных:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Краснухи у беременных, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
На сервисе СпросиВрача доступна консультация ревматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здраствуйте. Когда было последнее обострение? Как давно принимаете преднизодон? При аутоиммунных заболеваниях рекомендуют сделать вакцинацию не менее чем спустя 3 недели от обострения., т аутоиммунные заболевания являются относительным противопоказанием к вакцинации, тяжелые течения в анамнезе в частности.,думаю стоит узнать мнение лечащего врача Вашего, который знаком с течением Вашего заболевания. Последствия могут быть перекресное повышение титров аутоиммунных антител и обострение., опять же вопрос тяжести течения СКВ
Разият, Добрый вечер! Фев,март была без преднизолона хотела уйти в ремиссию, но не получилось. Опять пришлось принимать, стала опять подниматься темп, 37.5- и выше. И состояние опять стало хуже, слабость, аппетит пропал. Начала принимать и стало лучше. Может конечно и из-за некроза все это происходит. Обе руки не работают. Жду из Питера вызов. У нас в Уфе руки не делают

Если была недавно вероятность обострения СКВ, пока воздержитесь от вакцинации, тем более вроде как народ вырабатыаает коллективный иммуннитет, не так много его должно быть вокруг нас теперь, но всё равно меры предосторожности, учитывая, что ещё и на гормонах

Здравствуйте! В связи с небольшим опытом в использовании вакцины, не накоплено еще достаточного опыта по ее применению, ее постановка может вызвать повышение активности Вашего аутоиммунного заболевания - СКВ (т. е. могут усилиться старые симптомы и появиться новые). На данный момент, как я поняла, у Вас некроз плечевых суставов? Это уже повышает риск при постановке вакцинации.

Необходимо решить вопрос с протезированием, затем добиться стойкой ремиссии и потом обязательно можно сделать вакцинацию.
Все-таки при активном аутоимунном заболевании - вакцинация ограничена.


Здравствуйте. Прививаться можно только в уверенной ремиссии не менее года. Если не все в порядке, не стоит.
Екатерина, Добрый вечер! А во время ремиссии я должна или нет принимать Преднизолон и плаквенил? Ремиссия вообще как должна протекать? А в Вашей сегодняшней практике больные с СКВ прививались? Если да, то какие результаты?

У нас ещё не началась массовая вакцина акция. Ремиссия, это когда заболевание не обостряется на фоне принимаемого лечения.

Если вы говорите, что крайнее обострение было в феврале-марте, то вакцинация возможна не ранее июня, при соблюдении следующих моментов:
- клинически хорошее самочувствие, отсутствие острых жалоб
- лабораторная ремиссия - нормальные цифры СОЭ, отсутствие панцитопенического синдрома (нет резких снижение лейкоцитов, тромбоцитов, эритроцитов, гемоглобина), нормальные титры АНФ и ат к нативной ДНК
- отсутствие температуры
- стабильные дозы поддёргивающей терапии (в вашем случае, гормоны и плаквенилл)
Согласно актуальным, свежим рекомендациям по вакцинации при ревматологических заболевания - вакцинация вам показана! Но только при соблюдении вышеописанного. Плюс нужно понимать, что достаточно опыта применения вакцины и исследования долгосрочных последствий - пока, увы, нет.
Что такое краснуха? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Краснуха (Rubeola) — вирусное заболевание острого характера. Формируется при попадании в организм вируса краснухи, поражающего эпителиальную ткань верхних воздухоносных путей, группы регионарных лимфоузлов и кожу.
Клинические характеристики: синдром общей инфекционной интоксикации, мелкопятнистая экзантема, генерализованная лимфаденопатия, фарингит и не ярко выраженный конъюнктивит. Развитие заболевания в типичном (детском и юношеском) возрасте характеризуется не тяжёлым доброкачественным течением.
Источники инфекции и способы передачи
Этиология
вид — возбудитель краснухи (Rubella virus)
Синдромы заболевания впервые были описаны в 1740 году Ф. Хофманом (Германия). Выделили вирус лишь в 1961 году. Это сделали несколько независимых учёных: Т.X. Уэллером, П.Д. Паркманом, Ф.А. Невой.
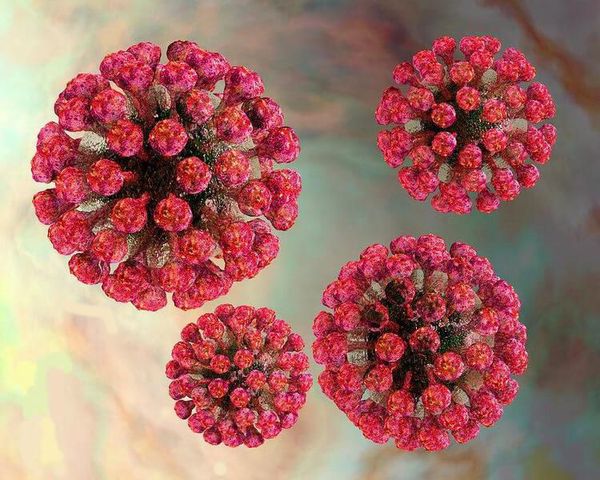
Вирион (вирусная частица) возбудителя представляет форму сферы. Генетический материал выполнен одноцепочечной РНК, покрытой капсидом и внешним липидным контуром, на поверхности которого локализуются шипы (при их помощи вирус прикрепляется к клеткам). В структуре вируса различают три белка: С, Е1 и Е2. Е1 (гемагглютинин) и Е2 (протективный антиген) — гликопротеины (или шипы), локализующиеся во внешнем покрове вириона. Имеют единый серотип.
Вирус способен разрушать и склеивать человеческие эритроциты (гемолитические свойства), благодаря наличию нейраминидазы поражает нервную ткань.
Очень нестоек в окружающей среде: восприимчив к ультрафиолетовому излучению, при подсушивании и воздействии дезинфектантов (средств против микроорганизмов) погибает мгновенно. Неплохо сохраняется при пониженных температурах. Возможна культивация вируса на культурах клеток. [4]
Эпидемиология
Сугубо антропоноз. Источник инфекции — заражённый человек (не исключая больного с атипичной формой краснухи). Инфицированный заразен от последней недели инкубации и до первой недели после появления сыпи. Выделение заражающих вирионов у детей с врожденной краснушной инфекцией (синдром врождённой краснухи — СВК) возможно до двух лет. Наиболее высокий уровень риска СВК представляется в тех районах, где у молодых женщин нет коллективного иммунитета к данному заболеванию (после вакцинации или ранее перенесённой краснухи). До того, как в обиход ввели прививки от вируса краснухи, примерно четыре новорождённых ребёнка из тысячи рождались с СВК.
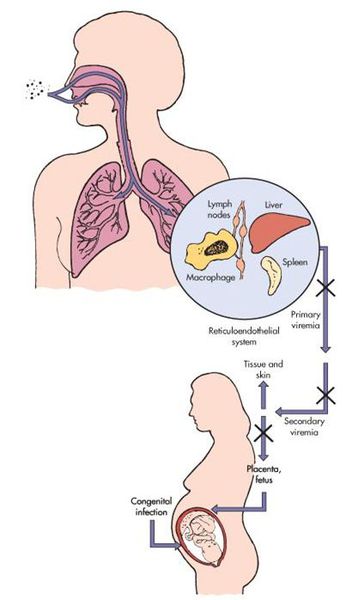
Передача инфекции осуществляется воздушно-капельным (аэрозольным) путём, а также вертикальным — трансплацентарным (если женщина заболевает краснухой во период беременности). Теоретически возможно заражение от недавно привитых людей (хотя по факту — это редкий случай, в основном бывает у людей с выраженным иммунодефицитом).
Заболеваемость
В последние десятилетия ввиду масштабной профилактики краснухи с помощью вакцинации заболевание фактически устранено в ряде развитых и в некоторых развивающихся стран.
У матери, привитой или переболевшей корью, имеется иммунитет к заболеванию, который она передаёт своему ребёнку. Поэтому такие дети имеют врождённый иммунитет, впоследствии снижающийся и исчезающий примерно к шести месяцам (т. е. через время дети обретают восприимчивость к инфекции).
Сезонный характер заболевания — весенне-зимний. После перенесения инфекции и прохождения полного курса вакцинации возникает стойкий пожизненный иммунитет (в некоторых случаях после прививок требуется ревакцинация во взрослом возрасте, что особенно актуально у женщин детородного возраста, которые не болели краснухой). [5]
В основном краснухой болеют дети, которые переносят заболевание сравнительно благоприятно, и подростки. Сейчас же это заболевание зачастую возникает и у взрослых. Причина тому — отказ большинства людей от профилактики краснухи (вакцинации).
Клинические проявления краснухи у взрослых значительно тяжелее, чем у детей. Заболевание у взрослых пациентов протекает в основном атипично.
Почему взрослые переносят краснуху тяжелее, чем дети
Взрослые переносят краснуху тяжелее детей по причине эволюционных особенностей иммунной системы — у ребёнка иммунный ответ более лабильный, он запрограммирован быстро и адекватно реагировать на большое количество новых для него угроз, в том числе и на вирус краснухи. Иммунный ответ у взрослого человека уже не так быстр и гибок, он "расслаблен", так как за длительную жизнь уже повстречался со многим. Поэтому при заражении краснухой иммунитет взрослого не успевает среагировать адекватно, не имеет набора клеток, нужного для быстрой нейтрализации вируса, что ведёт к утяжелению болезни.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы краснухи
Инкубационный период краснухи: от 11 суток до 24 дней.
Острый характер заболевания вначале (т. е. проявление основного синдрома происходит в первые сутки от начала инфицирования). У взрослого человека развитие заболевания иногда может запаздывать ввиду особенностей иммунной системы.
К синдромам краснухи относятся:
- общеинфекционный синдром с проявлением интоксикации (обычно умеренно выраженный);
- мелкопятнистая сыпь;
- энантемы — высыпания на слизистых оболочках (пятна Форхгеймера);
- конъюнктивит (умеренно выраженный);
- генерализованная лимфаденопатия — увеличение лимфоузлов (ГЛАП);
- поражение респираторного тракта (фарингит);
- увеличение селезёнки и печени (гепатоспленомегалия).
Общие симптомы краснухи. Начало заболевания характеризуется лёгким недомоганием, терпимыми головными болями, лёгким ознобом, болями в суставах и мышцах, нарушениями сна (бессонницей), ухудшением аппетита. Температура тела зачастую субфебрильная (37,1-38°C).
Симптомы краснухи со стороны органов дыхания и глаз. Наступает першение в горле, лёгкий сухой кашель, заложенность носа/насморк, светобоязнь, покраснение глаз.
Сыпь. В конце первого дня на кожных покровах появляется высыпание, с приходом которого значимо возрастает выраженность общеинфекционного синдрома и воспалительного процесса слизистых оболочек.
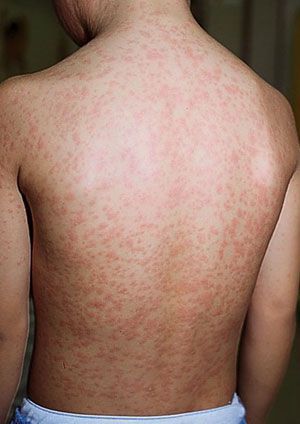
Сыпь на нёбе. Во время проведения фарингоскопии можно отметить умеренную гиперемию слизистой оболочки ротоглотки (покраснение вследствие притока крови), на слизистой оболочке мягкого нёба может быть обнаружена энантема — небольшие пятнышки, имеющие бледно-розовый окрас (пятна Форхгеймера).
Поражение лимфатических узлов, селезёнки и печени. Группы затылочных, заднешейных и околоушных (регионарных) лимфоузлов увеличены, слабо болезненны. Иногда выявляется укрупнение селезёнки и печени.
Заболевания, похожие на краснуху
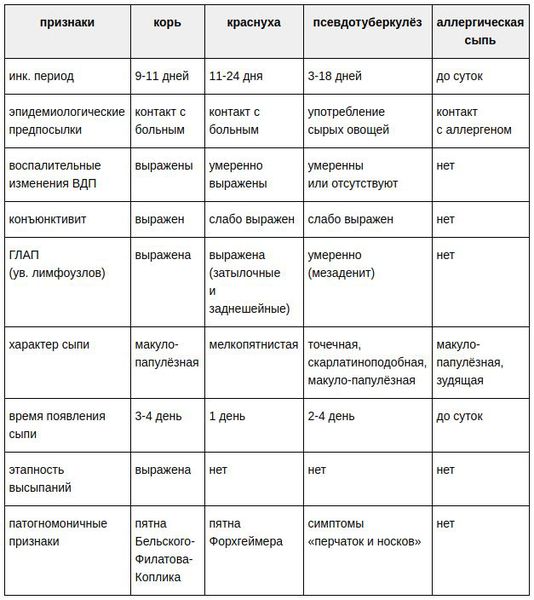
Различают следующие случаи краснухи:
Окончательно диагноз краснухи может быть установлен только путём изучения результатов лабораторных исследований (клиническое подтверждение диагноза; установление связи с иными эпизодами данной инфекции, которые подтверждены в лабораторных условиях).
Краснуха при беременности, бывает ли краснуха у грудничков
Достаточно редкая в настоящее время разновидность краснухи — это врождённая краснушная инфекция (СВК), возникающая в момент заражения плода внутри материнского утроба инфекцией. Последствия этого достаточно печальные: возможен самопроизвольный аборт на ранних сроках, гибель плода в момент беременности, появление на свет ребёнка с СВК. На частоту и тяжесть поражения плода влияет срок беременности, на котором произошло проникновение инфекции в организм (в первые четыре недели беременности — тяжёлое поражение — до 60% случаев; в три месяца — до 15%; в четыре месяца — до 6%; с пятого месяца риск СВК — 1,7%). К врождённым дефектам, которые связывают с СВК, относят болезни сердца, глазные болезни (ухудшение остроты зрения, катаракта, нистагм (непроизвольное колебательное движение глаз), микрофтальмия (атрофия глазного яблока), врождённая глаукома), стабизм (косоглазие), снижение слуха, отдалённые задержки умственного развития. [3] [6]
Тяжёлое течение краснухи
- выраженная интоксикация не менее четырёх дней;
- температура не менее 39 °C не менее двух дней;
- умеренно выраженные катаральные явления (насморк, кашель);
- значимое увеличение затылочных лимфатических узлов;
- обильная сыпь с тенденцией к слиянию;
- развитие осложнений.
Клинические проявления краснухи у детей
Краснуха у детей и взрослых протекает схоже, отличия заключаются лишь в длительности и силе выраженности симптомов — взрослые болеют дольше и тяжелее.
Патогенез краснухи
Антитела М класса начинают образовываться и персистировать в кровеносном русле через 1-2 дня с момента начала болезни.
В момент заражения болезнью краснухой во время протекания беременности (у женщин без иммунитета!) вирус попадает в слои эпителия ворсинок хориона, а также в эндотелиальные клетки кровеносных сосудов плаценты. Это, в свою очередь, вызывает затяжную ишемию (уменьшение кровоснабжения) органов и тканей плода. Нарушение клеточного цикла приводит к развитию хромосомных нарушений, что обуславливает гибель или тяжёлый порок развития плода (важную роль играет срок беременности, на котором произошло заражение инфекцией). [4] [7]
Классификация и стадии развития краснухи
В основе нижеприведённой систематизации краснухи лежит классификация по А.П. Казанцеву.
Исходя из клинической формы заболевания выделяют следующие виды болезни:
1. Приобретённая краснуха:
- типичная (обычная) форма краснухи — сопровождается типичными симптомами краснухи, в том числе сыпью;
- атипичная (нехарактерная) форма краснухи — без высыпаний;
- субклиническая (бессимптомная) форма краснухи — без симптомов, заболевание выявляют по наличию антител.
2. Врождённая краснуха:
- с врождённым пороком сердца;
- с поражением нервных структур;
- с поражением слухового пути;
- с поражением глаз;
- смешанные.
Выделяют три степени тяжести краснухи:
Отдельно рассматривают резидуальное (оставшееся после заболевания) проявление врождённой краснухи.
Осложнения краснухи
1.артропатия (артралгия и артрит) — проявление признаков происходит спустя 1-2 дня после исчезновения высыпаний, длится 5-10 суток, сопровождается нарушениями в отношении суставов (припухлость и болезненность), проходит бесследно;
2. тромбоцитопеническая пурпура (болезнь Верльгофа) — крупная геморрагическая экзантема (высыпание) петехиального типа, не исключена возможность кровоточивости дёсен, гематурии (присутствия крови в моче);
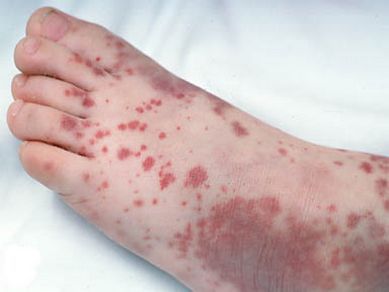
3. энцефалит — спустя пять суток от момента появления высыпаний происходит обострение боли в голове, судороги, менингеальная и очаговая симптоматика, кома;
4. серозный менингит. [4] [5]
Диагностика краснухи
Подготовка к сдаче анализов. Специальной подготовки к сдаче анализов на краснуху не требуется.
Лабораторная диагностика:
- развёрнутый клинический анализ крови (лейкопения, относительный лимфо- и моноцитоз, появление плазматических клеток менее 20%, иногда небольшое количество атипичных мононуклеаров, СОЭ в норме или повышена); если развивается осложнение, то происходят соответствующие изменения.
- клинический анализ мочи (гематурия);
- серологическая диагностика (обнаружение в кровяной сыворотке антител, относящихся к классам М и G, методом ИФА, установление наличия авидности антител класса G, краснушного вируса, используя метод полимеразной цепной реакции — ПЦР) — является стандартом лабораторной диагностики;
- допустимо проведение диагностики с помощью метода ПЦР из материала слизи носоглотки, спинномозговой жидкости, урины.
При развитии осложнений краснухи прибегают к соответствующим методам диагностики применительно к конкретной ситуации.
Краснуха - нетяжелая болезнь, насколько оправдана массовая вакцинация детей, не проще ли провакцинировать девочек-подростков, предупредив у них возможность заболевания во время беременности?
Прививка дает хорошую индивидуальную защиту привитым и предупреждает синдром врожденной краснухи (СВК), но прививая только девочек-подростков, мы не сможем прервать циркуляцию вируса среди детей, так что не вакцинированные женщины (и женщины, у которых вакцинация не удалась) могут заболевать во время беременности. Вакцинация школьниц - эффективна. Опыт показывает, что при недостаточном охвате вакцинацией маленьких детей риск СВК не уменьшается, а может даже возрасти в связи со сдвигом заболеваемости на старшие возрастные группы. Именно поэтому ВОЗ рекомендует приступать к массовой вакцинации детей против краснухи лишь при возможности достижения высокого (90-95%) охвата как в возрасте 1 года, так и школьников; ее эффективность, естественно, будет выше, если параллельно с началом вакцинации будет проведена массовая вакцинация всех школьников, ранее не получавших вакцину.
Какие существуют возможности вакцинации против краснухи, если вакцина централизованно не закупается?
Вакцина может быть закуплена на средства регионального бюджета или за счет родителей (цена дозы вакцины - около 1$). В первом случае при ограниченных объемах закупки целесообразно не стремиться привить "хотя бы часть" детей раннего возраста (см. Выше), а использовать вакцину для защиты девочек-подростков, начиная с 11 класса и охватывая следующие классы по нисходящей. При использовании средств родителей на покупку вакцины (ее введение необходимо обеспечить силами служб здравоохранения) следует вакцинировать школьниц любого класса.
Каков минимальный интервал между введением краснушной и другой живой вакцины?
Любые две и более живые вакцины могут вводиться одновременно. Исходя из теоретических предпосылок было выдвинуто предложение, что при введении двух живых аттенуированных вакцин с интервалом менее 4 недель вторая вакцина может "не привиться" под влиянием интерферона, продукцию которого стимулировала первая вакцина. Поэтому во многих странах рекомендовано либо одновременное введение живых вакцин, либо соблюдение между введениями месячного интервала.
Каков должен быть интервал между введением БЦЖ и краснушной вакцины?
В тех случаях, когда БЦЖ в роддоме введена не была и эту прививку решили сделать в возрасте 1 г., ее можно вводить одновременно с краснушной или любой другой вакциной. Однако, поскольку использование шприцов и игл, загрязненных БЦЖ, для введения других вакцин может привести к развитию БЦЖ-ита (лимфаденит, остеит), рекомендуется не вводить БЦЖ в дни, когда вводятся другие вакцины, а прививать ее через 1-2 дня после других прививок.
Каков должен быть интервал между введением препаратов крови и краснушной вакцины?
После введения 1/2-1 дозы иммуноглобулина или трансфузии эритроцитов вводить краснушную вакцину (как и вакцины против кори и паротита) можно не ранее, чем через 3 месяца, после введения 2 и более доз иммуноглобулина, трансфузий плазмы крови или внутривенного иммуноглобулина вводить живые вакцины следует не ранее, чем через 6-12 месяцев (в зависимости от дозы). Если препараты крови вводились менее, чем через 2 недели после введения краснушной вакцины (например, при травме), вакцинацию следует повторить через соответствующий интервал.
Может ли ребенок, получивший краснушную вакцину (или тривакцину), заразить свою беременную мать вакцинным вирусом?
Нет, как и другие аттенуированные вирусы, краснушный вакцинный вирус не обладает контагиозностью.
Насколько эффективна краснушная вакцины (или тривакцину) в предотвращении вспышек краснухи среди контактных лиц?
В отличие от коревой вакцины, введение которой менее чем через 72 ч после контакта защищает от заболевания (и от паротитной вакцины, обладающей теми же, хотя и менее выраженными свойствами), краснушная вакцина не предотвращает заболевания контактных восприимчивых лиц. Но, тем не менее, краснушную вакцину (или тривакцину) рекомендуется вводить неиммунным контактным лицам для предупреждения у них (если они не заразились при данном контакте) инфекции от вторичных случаев в очаге, а также и в будущем. Каких-либо побочных действий краснушной вакцины, введенной во врем инкубации краснухи, замечено не было.
Есть ли противопоказания к введению краснушной вакцины?
Противопоказания те же, что и для других живых вакцин (иммунодефицит, беременность или аллергия на аминогликозиды). Вакцину не следует вводить во время острого заболевания, с осторожностью ее вводят детям, имевшим в анамнезе тромбоцитопению.
Дает ли краснушная вакцинация реакции и осложнения?
Реакции на краснушную прививку встречаются редко (кратковременный субфебрилитет, гиперемия в месте введения, реже лимфаденит). У 2% подростков, у 6% лиц до 25 лет и у 25% женщин старше 25 лет с 5 по 12 день после прививки отмечаются специфические реакции: увеличение затылочных, шейных и заднеушных лимфоузлов, сыпи, артралгии, реже артриты. После вакцинации, проведенной в послеродовом периоде, а также через 7 дней от начала менструального цикла, осложнения наблюдаются реже.
Краснуха, впервые описанная в конце XVIII столетия, оказалась внезапно в центре внимания начиная с 1941 г., а управляемой инфекцией стала в последние два десятилетия. Экзантематозное вирусное заболевание у детей, краснуха оказывает гораздо большее негативное воздействие на беременных, поражая плод и вызывая плачевные последствия.
Пандемия краснухи, начавшись в Европе в 1962-1963 гг., распространилась на Соединенные Штаты в 1964-1965 гг. В результате с 1964г. до 1966г. тысячи беременных переболели краснухой и рожали младенцев с аномалиями развития или переживали аборт.
Пандемия краснухи раскрыла новые аспекты этой инфекции. Во-первых, произошло расширение понятия врожденной краснухи: к нему отнесены гепатит, спленомегалия, тромбоцитопения, энцефалит, олигофрения и многочисленные другие аномалии кроме уже описанной глухоты, катаракты и пороков сердца. Во-вторых, стало очевидно, что необходимо создание вакцин.
Между 1965 г. и 1967 г. было получено несколько аттенуированных штаммов краснухи, которые прошли клинические испытания. В 1969-1970 гг. вакцины для профилактики краснухи поступили в коммерческое использование и, начиная с 1970-х, оказали большое влияние на заболеваемость как краснухой, так и синдромом врожденной краснухи (СВК).
Несколько вакцинных штаммов появилось вскоре после изоляции вируса краснухи в культуре тканей. В 1971 г., была залицензирована в Европе вакцина, созданная на основе штамма RA27/3, накопленного на культуре человеческих фибробластов [11]. В 1979 г. штамм RA27/3 был залицензирован в Соединенных штатах. Этот штамм был рекомендован в качестве вакцинного как высоко иммуногенный, эффективный в отношении реинфекции и обладающий низкими побочными реакциями.
Вакцинная доза штамма RA27/3 для подкожного введения содержит не менее 1000 бляшкообразующих единиц (PFU) вируса. Однако исследования по оттитровке дозы у людей показали, что, поскольку вакцина является живой, то даже очень маленькие дозы (< 3 PFU) RA27/3 при подкожном введении обладают протективным эффектом.
Вакцина для профилактики краснухи высокоустойчива как при -70оC, так и при -20оC. При +4оC жизнеспособность вируса и свойства вакцины также сохраняются, по крайней мере, 5 лет. При комнатной температуре имеется значительное снижение активности после 3 месяцев хранения; при 37оC вакцина не активна по истечении 3 недель. Вакцина должна храниться при температуре от +2 до +8оC в защищенном от света месте. После разведения вакцина должна использоваться в течение 8 ч.
Особенность вакцины из штамма RA27/3 - способность стимулировать секреторные антитела (IgA) в полости носоглотки, которые могут предотвращать реинфекцию диким вирусом (природная инфекция также стимулирует местный иммунитет). Хотя уровень секреторных IgA выше после интраназального применения, антитела класса IgA индуцируются также при подкожном введении RA27/3.
Во время эпидемии на Тайване, при сравнении эффекта RA27/3 вакцины с плацебо, показано, что ее эпидемиологическая эффективность составляет 97% [5].
Прививки против краснухи 1979 г. у новобранцев на базе ВВС США в Лэкленд привели к снижению заболеваемости краснухой на 95% [7].
Вспышка краснухи в Сэнфорде, штат Мэн, в течение 1980-1981 гг. позволила оценить эффективность вакцинации, проведенной 8 годами раньше (она составила 90%).
В ходе анализа вспышек среди новобранцев показано, что популяционный иммунитет при краснухе неэффективен, так как восприимчивые переболевали, несмотря на высокий уровень иммунитета в группе.
Опубликованы результаты исследований о сохранении антител к вирусу краснухи от 9 до 21 года после прививки, причем серонегативность обнаруживалась только у 1% среди привитых RA27/3 [1].
Ревакцинация предлагается как стратегия увеличения напряженности иммунитета против вируса краснухи перед наступлением детородного возраста. Привитым, у которых не удалось добиться сероконверсии после первичной вакцинации, необходима ревакцинация. При повторной неудаче достижения сероконверсии можно подозревать толерантность к антигенам вируса краснухи, которая отмечается у пациентов с СВК.
Вакцины для профилактики краснухи могут временно снижать неспецифический клеточный иммунитет, включая реакцию на туберкулин, клеточную резистентность к Candida, ответ на фитогемагглютинин (ФГА), реакцию гиперчувствительности замедленного типа и увеличение содержания T-супрессоров. Исследования показали, что при использовании вакцины RA27/3 не увеличивается вероятность развития злокачественных опухолей.
Вакцинация различных групп
В США и во многих других развитых странах вакцинация против краснухи проводится детям в дошкольном возрасте, чтобы достичь у них длительного иммунитета и защитить их матерей, добиваясь снижения циркуляции вируса краснухи.
Вакцина против краснухи обычно вводится в возрасте 12 - 15 месяцев. Дети, пропустившие вакцинацию в этом возрасте, могут быть привиты позже ко времени поступления в школу. Возраст первой прививки против краснухи не является настолько же критическим, как для коревой вакцины. Успешная иммунизация вероятна с возраста 9 месяцев, однако, нет особой необходимости в профилактике краснухи у детей младше 1 г. [4]. Исследование, проведенное в Бразилии, показало достаточную сероконверсию приблизительно с 6-месячного возраста. Показано, что наличие острой респираторной инфекции во время прививки у детей в возрасте от 12 до 18 месяцев не влияет на создание иммунитета.
Прививка рекомендуется всем подросткам, не привитым ранее. Кроме того, ревакцинация против краснухи рекомендуется во многих странах при поступлении в начальную школу или в возрасте 11 - 13 лет. Ревакцинация вызывает бустер-эффект. Хотя доказательств необходимости ревакцинации против краснухи недостаточно, двукратная схема сейчас является стандартом в США и др. странах.
В Великобритании ранее стратегия состояла в вакцинации 11 - 14-летних девушек с идеей создания когорты иммунных женщин в течение 10 - 20 лет. Преимущество данной стратегии состоит в сужении целевой группы к группе потенциальных матерей, а недостатком является высокая частота отказов от прививки и отсутствие влияния на циркуляцию вируса.
Наиболее узконаправленной программой профилактики, в смысле наиболее непосредственного влияния на частоту СВК, является прививка женщин. Основная проблема, возникающая в связи с этим подходом - возможность нераспознанной беременности, хотя реальный риск для плода незначителен.
Выявление серонегативных женщин на основе анамнеза не может быть точно выполнено, поскольку клинический диагноз краснухи ненадежен. Женщинам, в анамнезе которых данные прививок против краснухи отсутствуют, должны быть сделаны прививки без предшествующего серологического исследования. Частой практикой является тестирование женщин на наличие антител против краснухи с последующей вакцинацией и рекомендациями предохраняться от беременности. Прививка может осуществляться как часть обычной гинекологической практики, добрачного обследования, профессионального медицинского освидетельствования и в других условиях, при обеспечении контрацепции в течение 3 месяцев. Часто возникает сомнение, прививать ли женщин с низкими титрами антител, в том числе с уровнем титра в ИФА ниже позитивного, в реакции гемолиза в геле от 10 до 15 мм, или титра 1/8 в РТГА. Показано, что эти женщины иммунны, но имеют более высокий риск повторной инфекции, и поэтому им необходимо рекомендовать введение еще одной дозы вакцины [12]. Не имеется доказательств того, что прививка сероположительных женщин связана с повышением риска побочных реакций.
Широко применяется иммунизация против краснухи в послеродовом периоде. Подобная практика должна предотвратить значительную часть СВК. Однако беременность может наступить даже в раннем послеродовом периоде, поэтому должны применяться противозачаточные средства, в частности препараты депо-прогестогена.
Женщины, привитые в послеродовом периоде, выделяют вакцинный штамм вируса краснухи с грудным молоком. Вакцинный вирус может быть передан новорожденным, но у них обычно не развивается симптоматика краснухи и не появляется толерантность к последующей прививке [9]. Таким образом, кормление грудью не является противопоказанием к вакцинации.
Взрослые мужчины не относятся к группе высокого риска и обычно не подлежат вакцинации, хотя они также могут служить источником инфекции для беременных женщин.
Новобранцы и студенты
В вооруженных силах США рутинно проводят вакцинацию, следствием чего явилась эрадикация краснухи в этом контингенте. Эрадикация краснухи также достигнута в вооруженных силах Сингапура через несколько лет после начала плановой вакцинации [10]. Возможные последствия отказа от вакцинации недавно были продемонстрированы возникновением эпидемии краснухи в Британских частях в Боснии. Ввиду скопления большого количества восприимчивых молодых людей в колледжах и университетах, рекомендуется введение плановой вакцинации при зачислении в университет. Эти прививки могут рассматриваться как ревакцинация, но они являются важным средством профилактики вспышек краснухи в общежитиях.
Вспышки краснухи в больницах с вовлечением беременных женщин привели к выработке рекомендаций по обязательной иммунизации против краснухи как мужского, так и женского персонала больниц. Во время одной такой вспышки отделения, применяющие обязательную вакцинацию, избежали инфекции, в то время как в тех отделениях, в которых предлагали добровольную вакцинацию, наблюдались многочисленные случаи заболевания, в том числе инфицирование беременных женщин.
Непривитые женщины детородного возраста, выезжающие за границу, должны быть привиты, чтобы защититься, ввиду более высокой вероятности заражения в странах, где вакцинация против краснухи не осуществляется.
Вакцинация в особых случаях
Вакцина против краснухи может вводиться для пациентов с респираторными инфекциями легкого течения, с лихорадочным синдромом или без повышения температуры. Лица с врожденными иммунодефицитами никогда не должны получать живые вирусные вакцины, хотя, что касается краснухи, кори и паротита, члены семьи больного должны быть привиты. Было бы также разумно не проводить вакцинацию в течение 3 месяцев после отмены системной иммуносупрессорной терапии. Кратковременный (меньше чем 2 недели) курс кортикостероидов не является противопоказанием к назначению вакцины против краснухи. Пациентам, чей иммунитет был подавлен в ходе трансплантации костного мозга, вакцина против краснухи может вводиться через 2 г. после трансплантации (Ljungman and associates). При этом наблюдается сероконверсия в 75% случаев без каких-либо нежелательных последствий. King et al. проведено аналогичное исследование, причем сероконверсия составила 91%.
Дети, инфицированные вирусом иммунодефицита человека (ВИЧ), при отсутствии симптоматики, должны быть привиты против краснухи. При вирусологическом изучении десяти ВИЧ-инфицированных пациентов ни у одного не был выявлен вирус краснухи [8]. Вакцина должна быть рекомендована для детей с манифестными формами ВИЧ-инфекции при отсутствии тяжелого иммунодефицита.
Лица с анафилактическими реакциями на неомицин в анамнезе не должны получать вакцину против краснухи, при производстве которой используется этот антибиотик.
Нецелесообразно проведение прививки в течение 2 недель перед введением иммуноглобулинов или в течение 3 месяцев после него. Однако анти-Rh(D)-глобулин не интерферирует с прививкой у женщин в послеродовом периоде [2]. Женщины, привитые после введения анти-Rh(D)-глобулина, должны быть тестированы на антитела к краснухе через 6 недель после прививки.
Беременность остается противопоказанием к прививке против краснухи, и женщинам нужно предохраняться против беременности в течение 3 месяцев после прививки. Эти сроки основываются на описании случая заражения плода диким вирусом краснухи, совпавшим с 7 неделей после прививки. Не было ни одного случая СВК (по анализу больше чем 1000 беременностей), во время которых была применена вакцина против краснухи. Прививка против краснухи, проведенная в течение беременности, не является показанием для аборта [3].
Дети с синдромом врожденной краснухи
Дети с СВК скорее всего не смогут сформировать иммунный ответ на парентеральную вакцину против краснухи, даже в случае серонегативности [6]. Для этой группы целесообразно интраназальное введение вакцины, содержащей штамм RA27/3. Однако нет официальных рекомендаций по интраназальному применению вакцины.
Выбор стратегии вакцинации против краснухи должен быть основан на учете местных особенностей. Прививка всех младенцев, вероятно, позволит провести эрадикацию СВК за 30 - 40 лет; прививка всех школьниц, возможно, ликвидирует СВК за 10 - 20 лет; прививка взрослых женщин сведет на нет риск СВК немедленно, но только при охвате 100%. Никто не хочет долго ждать искоренения СВК, однако охват 100% женщин маловероятен, поэтому необходим комплексный подход к вакцинопрофилактике. По мнению ряда исследователей при условии охвата вакцинацией меньше 84% оптимальной является стратегия вакцинации взрослых; если охват выше, то лучше проводить вакцинацию детей. Прививка школьниц может считаться адекватной стратегией только в том случае, если нельзя гарантировать высокий охват. Прививка серонегативных женщин стала возможна в последнее время из-за пригодности простых серологических методов и доказанного отсутствия тератогенности вакцинного штамма. Стратегия вакцинации женщин детородного возраста обладает всеми преимуществами непосредственной защиты группы самого высокого риска.
Принятие двукратной схемы вакцинации против краснухи многими развитыми странами привело к успешному устранению "окон" восприимчивости, и эта стратегия, вероятно, может рассматриваться как часть мер контроля над инфекционными заболеваниями у подростков и взрослых.
В Соединенных Штатах было принято решение ликвидировать краснуху и СВК к 2000 г. В качестве стратегии была выбрана вакцинация детей, подкрепленная иммунизацией женщин. Реализация этой стратегии универсальной иммунизации могла бы означать конец СВК до истечения 50 лет, прошедших с момента открытия этого заболевания. Эта цель является достижимой и в других странах.
Centers for Disease Control. Rubella vaccination during pregnancy-United States 1971-1986. MMWR 36:457-461, 1987.
Centers for Disease Control. Rubella prevention: Recommendation of the immunization practices advisory committee. MMWR 39:RR15, 1990.
Читайте также:

