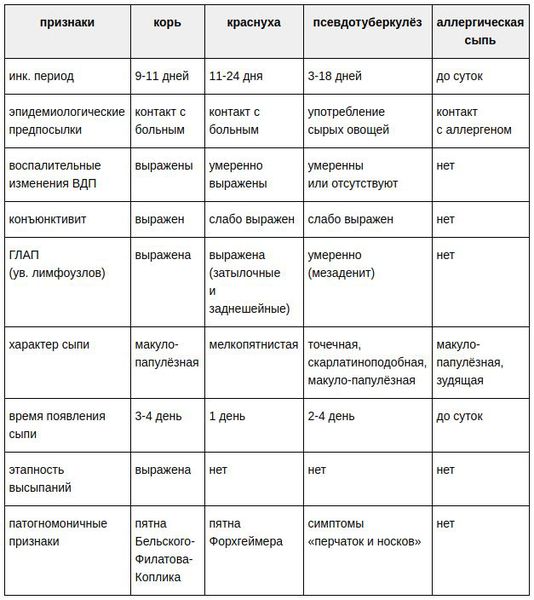
Краснуха это герпес какого типа
Обновлено: 25.04.2024
В последние годы в инфекционной патологии все большее значение приобретают герпес-вирусы (от греч. herpes — ползучий). Внимание, которое вирусологи и клиницисты проявляют в последние 25 лет к герпес-вирусным заболеваниям человека, связано
В последние годы в инфекционной патологии все большее значение приобретают герпес-вирусы (от греч. herpes — ползучий). Внимание, которое вирусологи и клиницисты проявляют в последние 25 лет к герпес-вирусным заболеваниям человека, связано с их значительной эпидемиологической ролью и социальной значимостью в современном мире. Неуклонный рост числа герпетических заболеваний у взрослых и детей обусловливает необходимость всестороннего изучения герпетической инфекции и разработки эффективных методов профилактики и лечения разнообразных форм этой инфекции. Среди вирусных инфекций герпес занимает одно из ведущих мест в силу повсеместного распространения вирусов, многообразия клинических проявлений, как правило, хронического течения, а также различных путей передачи вирусов.
Он входит в число наиболее распространенных и плохо контролируемых инфекций человека. Герпес-вирусы могут циркулировать в организме с нормальной иммунной системой бессимптомно, но у людей с иммуносупрессией вызывают тяжелые заболевания со смертельным исходом. По данным ВОЗ, смертность от герпетической инфекции среди вирусных заболеваний находится на втором месте (15,8%) после гепатита (35,8%).
Герпес-вирусы объединены в обширное семейство Herpesviridae и в настоящее время наиболее четко классифицированы. Семейство Herpesviridae включает в себя более 80 представителей, 8 из которых для человека наиболее патогенны (human herpes virus-HHV). Герпес-вирусы — филогенетически древнее семейство крупных ДНК-вирусов — подразделяются на 3 подсемейства в зависимости от типа клеток, в которых протекает инфекционный процесс, характера репродукции вируса, структуры генома, молекулярно-биологических и иммунологических особенностей: α, β и γ (табл. 1, по данным Н. Г. Перминова, И. В. Тимофеева и др., Государственный научный центр вирусологии и биотехнологий).
α-герпес-вирусы, включающие HSV-1, HSV-2 и VZV, характеризуются быстрой репликацией вируса и цитопатическим действием на культуры инфицированных клеток. Репродукция α-герпес-вирусов протекает в различных типах клеток, вирусы могут сохраняться в латентной форме, преимущественно в ганглиях.
β-герпес-вирусы видоспецифичны, поражают различные виды клеток, которые при этом увеличиваются в размерах (цитомегалия), могут вызывать иммуносупрессивные состояния. Инфекция может принимать генерализованную или латентную форму, в культуре клеток легко возникает персистентная инфекция. К этой группе относятся CMV, HHV-6, HHV-7.
Герпес-вирусы ассоциированы с малигнизацией и способны (по крайней мере, EBV и HVS) трансформировать клетки in vitro. Все герпес-вирусы сходны по морфологическим признакам, размерам, типу нуклеиновой кислоты (двухцепочечная ДНК), икосадельтаэдрическому капсиду, сборка которого происходит в ядре инфицированной клетки, оболочке, типу репродукции, способности вызывать хроническую и латентную инфекцию у человека.
В эпидемиологическом плане наиболее интересны следующие сведения о герпес-вирусах: вирионы чрезвычайно термолабильны — инактивируются при температуре 50–52°С в течение 30 мин, при температуре 37,5°С — в течение 20 ч, устойчивы при температуре 70°С; хорошо переносят лиофилизацию, длительно сохраняются в тканях в 50-процентном растворе глицерина. На металлических поверхностях (монеты, дверные ручки, водопроводные краны) герпес-вирусы выживают в течение 2 ч, на пластике и дереве — до 3 ч, во влажных медицинских вате и марле — до их высыхания при комнатной температуре (до 6 ч).
Уникальными биологическими свойствами всех герпес-вирусов человека является тканевой тропизм, способность к персистенции и латенции в организме инфицированного человека. Персистенция представляет собой способность герпес-вирусов непрерывно или циклично размножаться (реплицироваться) в инфицированных клетках тропных тканей, что создает постоянную угрозу развития инфекционного процесса. Латенция герпес-вирусов — это пожизненное сохранение вирусов в морфологически и иммунохимически видоизмененной форме в нервных клетках регионарных (по отношению к месту внедрения герпес-вируса) ганглиев чувствительных нервов. Штаммы герпес-вирусов обладают неодинаковой способностью к персистенции и латенции и чувствительностью к противогерпетическим препаратам в связи с особенностями их ферментных систем. У каждого герпес-вируса свой темп персистенции и латенции. Среди изучаемых наиболее активны в этом отношении вирусы простого герпеса, наименее — вирус Эпштейна-Барр.
По данным многочисленных исследований, к 18 годам более 90% жителей городов инфицируются одним или несколькими штаммами по меньшей мере 7 клинически значимых герпес-вирусов (простого герпеса 1 и 2 типов, варицелла зостер, цитомегаловирусом, Эпштейна-Барр, герпеса человека 6 и 8 типов). В большинстве случаев первичное и повторное инфицирование происходит воздушно-капельным путем, при прямом контакте или через предметы обихода и гигиены (общие полотенца, носовые платки и т. п.). Доказаны также оральный, генитальный, орогенитальный, трансфузионный, трансплантационный и трансплацентарный пути передачи инфекции.
Герпес-вирусные инфекции широко распространены в мире и имеют тенденцию к неуклонному росту. Особенностью герпес-вирусной инфекции является возможность вовлечения в инфекционный процесс многих органов и систем, чем и обусловлено многообразие вызываемых герпес-вирусами заболеваний, варьирующих от простых кожно-слизистых до угрожающих жизни генерализованных инфекций. Важное свойство герпес-вирусов — это способность после первичного инфицирования в детском возрасте пожизненно персистировать в организме и реактивироваться под влиянием различных экзо- и эндогенных провоцирующих факторов.
Инфицирование человека указанными герпес-вирусами сопровождается клиническими симптомами соответствующего острого инфекционного заболевания в среднем не более чем у 50% людей, в основном у детей: внезапная эритема (вирус герпеса человека 6 типа), афтозный стоматит (вирусы простого герпеса 1 или 2 типов), ветряная оспа (вирус варицелла зостер), инфекционный мононуклеоз (вирус Эпштейна-Барр), мононуклеозоподобный синдром (цитомегаловирус). У остальных пациентов инфекция протекает бессимптомно, что особенно характерно для подростков и взрослых людей. Помимо биологических свойств штамма герпес-вируса, влияние на течение острых и рецидивирующих герпес-вирусных заболеваний оказывают индивидуальные (возрастные, половые, фило- и онкогенетические) особенности иммунного ответа инфицированного человека на многочисленные антигены вируса.
Часто, особенно при снижении иммунореактивности организма, герпес-вирусы выступают в качестве вирусов-оппортунистов, приводя к более тяжелому, с необычными клиническими проявлениями, течению основного заболевания. Вирусы простого герпеса 1 и 2 типов, а также ЦМВ входят в число возбудителей TORCH-инфекций. Они играют важную роль в нарушении репродуктивной функции человека, развитии серьезных заболеваний матери, плода, новорожденного и детей младшего возраста.
Вызываемые вирусами ВПГ, CMV, ВЭБ заболевания рассматриваются как СПИД-индикаторные в связи с их частым обнаружением при данной патологии. В 1988 г. они включены в расширенное определение случаев, подлежащих эпидемиологическому надзору по поводу СПИДа. Результаты исследований последних лет свидетельствуют о роли некоторых герпес-вирусов (ВГЧ-8, ЦМВ, ВЭБ и др.) в развитии ряда злокачественных новообразований: назофарингеальной карциномы, лимфомы Беркитта, В-клеточной лимфомы, рака груди, аденокарциномы кишечника и простаты, карциномы цервикального канала шейки матки, саркомы Капоши, нейробластомы и др.
Наибольшую угрозу для здоровья представляют герпетические нейроинфекции (летальность достигает 20%, а частота инвалидизации — 50%), офтальмогерпес (почти у половины больных приводит к развитию катаракты или глаукомы) и генитальный герпес.
Диагностика герпетической инфекции
Все методы индикации и идентификации вирусов основаны на следующих принципах:
- выявление вируса per se (электронная микроскопия);
- выявление и идентификация вирусов посредством взаимодействующих с ними клеток (накопление вирусов в чувствительных к ним клетках);
- выявление и идентификация вирусов с помощью антител (МФА, ИФА, РАЛ, ИБ, РН, РСК);
- выявление и идентификация нуклеиновых кислот (ПЦР, МГ).
Электронная микроскопия: быстрая диагностика позволяет обнаружить ГВ или их компоненты непосредственно в пробах, взятых от больного, и дать быстрый ответ через несколько часов. Возбудитель выявляют с помощью электронной микроскопии клинического материала при негативном контрастировании.
Серологические методы уступают по информативности и чувствительности другим способам лабораторной диагностики и не позволяют с достаточной степенью достоверности установить этиологию той или иной формы заболевания. Нарастание титров антител происходит
в поздние сроки (через несколько недель) после заражения или реактивации вируса, и в то же время оно может и не наблюдаться у иммунодефицитных лиц. Для установления 4-кратного нарастания титра антител к герпес-вирусной инфекции (показатель первичной инфекции) необходимо исследование парных сывороток. Серологические реакции (РСК, РН) обладают высокой специфичностью, но относительно низкой чувствительностью, а кроме того, сложны в постановке.
Широкое практическое применение получили иммунофлюоресцентный метод, ИФА, РАЛ, ИБ.
Наиболее точным методом диагностики герпес-вирусной инфекции является выделение вируса из различных клеточных культур.
Для обнаружения вируса герпеса используют молекулярно-биологические методы: полимеразную цепную реакцию и реакцию молекулярной гибридизации, которые позволяют выявить наличие вирусной нуклеиновой кислоты в исследуемом материале. ПЦР может считаться самой чувствительной и быстрой реакцией. Чувствительность метода дает возможность определить одну молекулу искомой ДНК в образцах, содержащих 10 клеток.
Лечение герпетической инфекции
Лечение герпетической инфекции до настоящего времени остается сложной задачей. Хроническое течение процесса приводит к иммунной перестройке организма: развитию вторичной иммунной недостаточности, угнетению реакции клеточного иммунитета, снижению неспецифической защиты организма. Несмотря на разнообразие лекарственных препаратов, использующихся для лечения герпетической инфекции, лекарственных средств, обеспечивающих полное излечение от герпеса, не существует. Герпес-вирусная инфекция относится к трудно контролируемым заболеваниям. Это связано, в первую очередь, с разнообразием клинических поражений, развитием резистентности вируса к лекарственным средствам, наличием у герпес-вирусов молекулярной мимикрии. Поэтому для успешного лечения герпетической инфекции необходимо правильно подобрать противовирусный препарат, его дозу и длительность лечения, использовать комбинацию различных лекарств. В схемы терапии для повышения эффективности лечения необходимо также включать иммунобиологические препараты, способствующие коррекции иммунного статуса, а также патогенетические средства, облегчающие состояние пациента.
В настоящее время все антигерпетические средства подразделяются на 3 основные группы антивирусных препаратов (табл. 3).
Механизм действия химиопрепаратов (аномальных нуклеозидов: валтрекса, вектавира, фамвира, цимевена) связан с угнетением синтеза вирусной ДНК и репликации вирусов путем конкурентного ингибирования вирусной ДНК-полимеразы.
В препаратах-иммуномодуляторах (алпизарин, имунофан, ликопид, полиоксидоний) активно действующие вещества обладают иммуностимулирующими свойствами в отношении клеточного и гуморального иммунитетов, окислительно-восстановительных процессов, синтеза цитокинов.
Препараты-индукторы ИФН (амиксин, неовир, циклоферон) сочетают этиотропный и иммуномодулирующий эффекты действия. Препараты индуцируют образование эндогенных ИФН (α, β, γ) Т- и В-лимфоцитами, энтероцитами, гепатоцитами.
Особое место среди средств антигерпес-вирусной терапии занимает герпетическая вакцина для активации клеточного иммунитета, его иммунокоррекции в фазе ремиссии. Вакцинация преследует 2 цели: предупреждение первичной инфекции и возникновения состояния латентности, а также предупреждение или облегчение течения заболевания.
Однако, несмотря на наличие обширного списка антигерпетических препаратов, герпес остается до сих пор плохо контролируемой инфекцией. Это обусловлено и генотипическими особенностями возбудителя, и длительной персистенцией вируса в организме, и формированием штаммов, устойчивых к антивирусным препаратам. Максимальный клинический эффект может быть получен только при рациональной комплексной терапии лекарственных средств с различным механизмом действия.
Санкт-Петербургской группой ученых вирусологов и инфекционистов во главе с В. А. Исаковым предложена программа лечения и профилактики герпетической инфекции (табл. 4).
Преимущества комплексной терапии ГИ.
- Сочетанное применение противогерпетических химиопрепаратов и иммунобиологических средств обеспечивает синергидный эффект.
- Благодаря снижению дозы противовирусного ХПП уменьшается вероятность развития побочных эффектов, сокращается токсическое воздействие на организм больного.
- Снижается вероятность возникновения устойчивых штаммов герпес-вирусов к данному препарату.
- Достигается иммунокорригирующий эффект.
- Сокращается продолжительность острого периода болезни и сроков лечения.
Таким образом, терапия ГИ является сложной и многокомпонентной задачей.
По вопросам литературы обращайтесь в редакцию.
Т. К. Кускова, кандидат медицинских наук
Е. Г. Белова, кандидат медицинских наук
МГМСУ, Москва
Что такое краснуха? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Краснуха (Rubeola) — вирусное заболевание острого характера. Формируется при попадании в организм вируса краснухи, поражающего эпителиальную ткань верхних воздухоносных путей, группы регионарных лимфоузлов и кожу.
Клинические характеристики: синдром общей инфекционной интоксикации, мелкопятнистая экзантема, генерализованная лимфаденопатия, фарингит и не ярко выраженный конъюнктивит. Развитие заболевания в типичном (детском и юношеском) возрасте характеризуется не тяжёлым доброкачественным течением.
Источники инфекции и способы передачи
Этиология
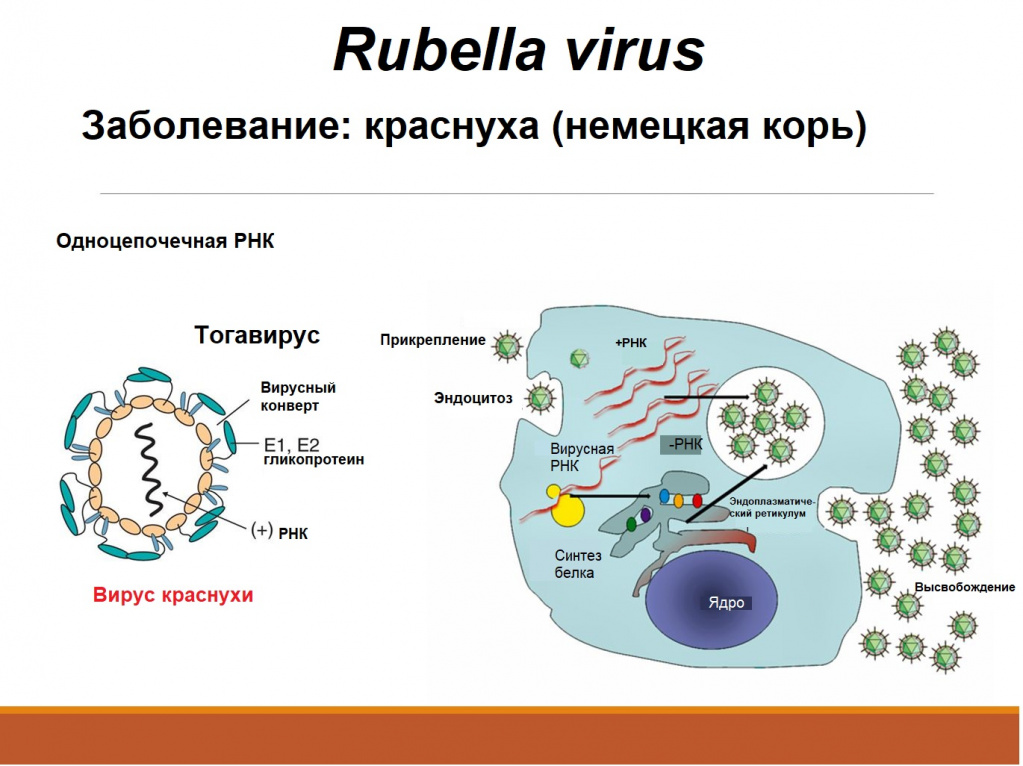
вид — возбудитель краснухи (Rubella virus)
Синдромы заболевания впервые были описаны в 1740 году Ф. Хофманом (Германия). Выделили вирус лишь в 1961 году. Это сделали несколько независимых учёных: Т.X. Уэллером, П.Д. Паркманом, Ф.А. Невой.
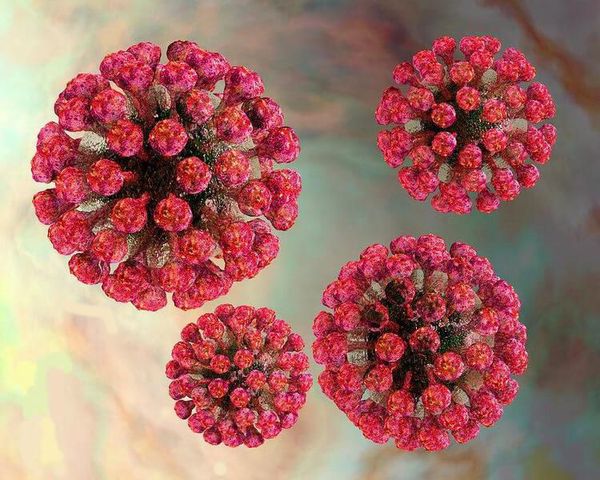
Вирион (вирусная частица) возбудителя представляет форму сферы. Генетический материал выполнен одноцепочечной РНК, покрытой капсидом и внешним липидным контуром, на поверхности которого локализуются шипы (при их помощи вирус прикрепляется к клеткам). В структуре вируса различают три белка: С, Е1 и Е2. Е1 (гемагглютинин) и Е2 (протективный антиген) — гликопротеины (или шипы), локализующиеся во внешнем покрове вириона. Имеют единый серотип.
Вирус способен разрушать и склеивать человеческие эритроциты (гемолитические свойства), благодаря наличию нейраминидазы поражает нервную ткань.
Очень нестоек в окружающей среде: восприимчив к ультрафиолетовому излучению, при подсушивании и воздействии дезинфектантов (средств против микроорганизмов) погибает мгновенно. Неплохо сохраняется при пониженных температурах. Возможна культивация вируса на культурах клеток. [4]
Эпидемиология
Сугубо антропоноз. Источник инфекции — заражённый человек (не исключая больного с атипичной формой краснухи). Инфицированный заразен от последней недели инкубации и до первой недели после появления сыпи. Выделение заражающих вирионов у детей с врожденной краснушной инфекцией (синдром врождённой краснухи — СВК) возможно до двух лет. Наиболее высокий уровень риска СВК представляется в тех районах, где у молодых женщин нет коллективного иммунитета к данному заболеванию (после вакцинации или ранее перенесённой краснухи). До того, как в обиход ввели прививки от вируса краснухи, примерно четыре новорождённых ребёнка из тысячи рождались с СВК.
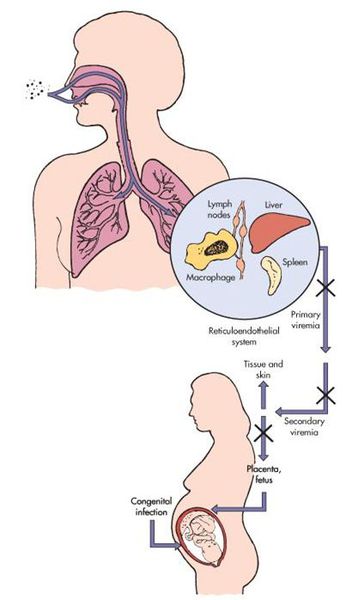
Передача инфекции осуществляется воздушно-капельным (аэрозольным) путём, а также вертикальным — трансплацентарным (если женщина заболевает краснухой во период беременности). Теоретически возможно заражение от недавно привитых людей (хотя по факту — это редкий случай, в основном бывает у людей с выраженным иммунодефицитом).
Заболеваемость
В последние десятилетия ввиду масштабной профилактики краснухи с помощью вакцинации заболевание фактически устранено в ряде развитых и в некоторых развивающихся стран.
У матери, привитой или переболевшей корью, имеется иммунитет к заболеванию, который она передаёт своему ребёнку. Поэтому такие дети имеют врождённый иммунитет, впоследствии снижающийся и исчезающий примерно к шести месяцам (т. е. через время дети обретают восприимчивость к инфекции).
Сезонный характер заболевания — весенне-зимний. После перенесения инфекции и прохождения полного курса вакцинации возникает стойкий пожизненный иммунитет (в некоторых случаях после прививок требуется ревакцинация во взрослом возрасте, что особенно актуально у женщин детородного возраста, которые не болели краснухой). [5]
В основном краснухой болеют дети, которые переносят заболевание сравнительно благоприятно, и подростки. Сейчас же это заболевание зачастую возникает и у взрослых. Причина тому — отказ большинства людей от профилактики краснухи (вакцинации).
Клинические проявления краснухи у взрослых значительно тяжелее, чем у детей. Заболевание у взрослых пациентов протекает в основном атипично.
Почему взрослые переносят краснуху тяжелее, чем дети
Взрослые переносят краснуху тяжелее детей по причине эволюционных особенностей иммунной системы — у ребёнка иммунный ответ более лабильный, он запрограммирован быстро и адекватно реагировать на большое количество новых для него угроз, в том числе и на вирус краснухи. Иммунный ответ у взрослого человека уже не так быстр и гибок, он "расслаблен", так как за длительную жизнь уже повстречался со многим. Поэтому при заражении краснухой иммунитет взрослого не успевает среагировать адекватно, не имеет набора клеток, нужного для быстрой нейтрализации вируса, что ведёт к утяжелению болезни.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
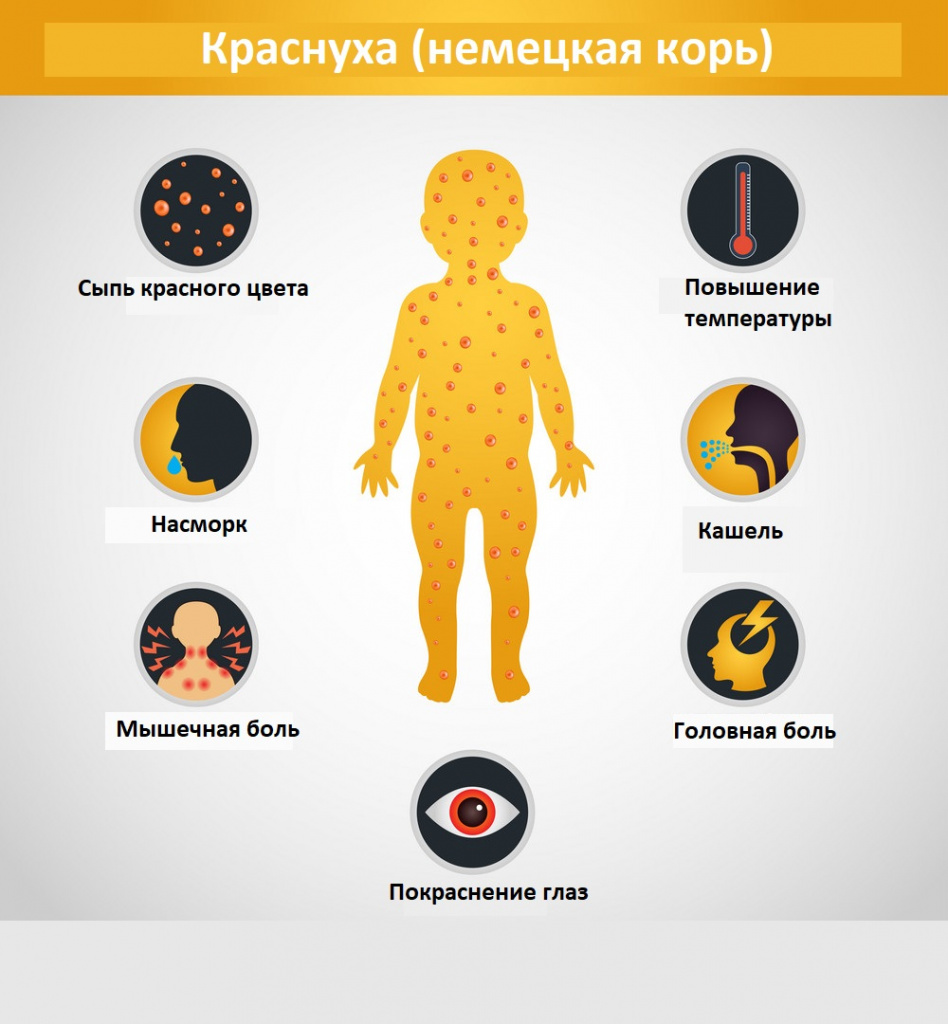
Симптомы краснухи
Инкубационный период краснухи: от 11 суток до 24 дней.
Острый характер заболевания вначале (т. е. проявление основного синдрома происходит в первые сутки от начала инфицирования). У взрослого человека развитие заболевания иногда может запаздывать ввиду особенностей иммунной системы.
К синдромам краснухи относятся:
- общеинфекционный синдром с проявлением интоксикации (обычно умеренно выраженный);
- мелкопятнистая сыпь;
- энантемы — высыпания на слизистых оболочках (пятна Форхгеймера);
- конъюнктивит (умеренно выраженный);
- генерализованная лимфаденопатия — увеличение лимфоузлов (ГЛАП);
- поражение респираторного тракта (фарингит);
- увеличение селезёнки и печени (гепатоспленомегалия).
Общие симптомы краснухи. Начало заболевания характеризуется лёгким недомоганием, терпимыми головными болями, лёгким ознобом, болями в суставах и мышцах, нарушениями сна (бессонницей), ухудшением аппетита. Температура тела зачастую субфебрильная (37,1-38°C).
Симптомы краснухи со стороны органов дыхания и глаз. Наступает першение в горле, лёгкий сухой кашель, заложенность носа/насморк, светобоязнь, покраснение глаз.
Сыпь. В конце первого дня на кожных покровах появляется высыпание, с приходом которого значимо возрастает выраженность общеинфекционного синдрома и воспалительного процесса слизистых оболочек.
Сыпь на нёбе. Во время проведения фарингоскопии можно отметить умеренную гиперемию слизистой оболочки ротоглотки (покраснение вследствие притока крови), на слизистой оболочке мягкого нёба может быть обнаружена энантема — небольшие пятнышки, имеющие бледно-розовый окрас (пятна Форхгеймера).
Поражение лимфатических узлов, селезёнки и печени. Группы затылочных, заднешейных и околоушных (регионарных) лимфоузлов увеличены, слабо болезненны. Иногда выявляется укрупнение селезёнки и печени.
Заболевания, похожие на краснуху
Различают следующие случаи краснухи:
Окончательно диагноз краснухи может быть установлен только путём изучения результатов лабораторных исследований (клиническое подтверждение диагноза; установление связи с иными эпизодами данной инфекции, которые подтверждены в лабораторных условиях).
Краснуха при беременности, бывает ли краснуха у грудничков
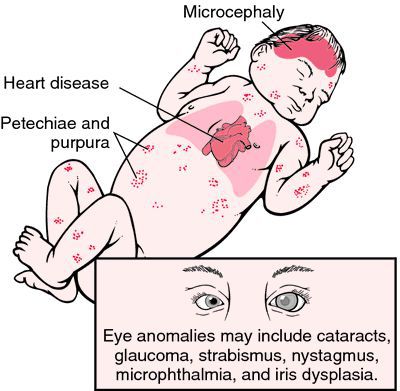
Достаточно редкая в настоящее время разновидность краснухи — это врождённая краснушная инфекция (СВК), возникающая в момент заражения плода внутри материнского утроба инфекцией. Последствия этого достаточно печальные: возможен самопроизвольный аборт на ранних сроках, гибель плода в момент беременности, появление на свет ребёнка с СВК. На частоту и тяжесть поражения плода влияет срок беременности, на котором произошло проникновение инфекции в организм (в первые четыре недели беременности — тяжёлое поражение — до 60% случаев; в три месяца — до 15%; в четыре месяца — до 6%; с пятого месяца риск СВК — 1,7%). К врождённым дефектам, которые связывают с СВК, относят болезни сердца, глазные болезни (ухудшение остроты зрения, катаракта, нистагм (непроизвольное колебательное движение глаз), микрофтальмия (атрофия глазного яблока), врождённая глаукома), стабизм (косоглазие), снижение слуха, отдалённые задержки умственного развития. [3] [6]
Тяжёлое течение краснухи
- выраженная интоксикация не менее четырёх дней;
- температура не менее 39 °C не менее двух дней;
- умеренно выраженные катаральные явления (насморк, кашель);
- значимое увеличение затылочных лимфатических узлов;
- обильная сыпь с тенденцией к слиянию;
- развитие осложнений.
Клинические проявления краснухи у детей
Краснуха у детей и взрослых протекает схоже, отличия заключаются лишь в длительности и силе выраженности симптомов — взрослые болеют дольше и тяжелее.
Патогенез краснухи
Антитела М класса начинают образовываться и персистировать в кровеносном русле через 1-2 дня с момента начала болезни.
В момент заражения болезнью краснухой во время протекания беременности (у женщин без иммунитета!) вирус попадает в слои эпителия ворсинок хориона, а также в эндотелиальные клетки кровеносных сосудов плаценты. Это, в свою очередь, вызывает затяжную ишемию (уменьшение кровоснабжения) органов и тканей плода. Нарушение клеточного цикла приводит к развитию хромосомных нарушений, что обуславливает гибель или тяжёлый порок развития плода (важную роль играет срок беременности, на котором произошло заражение инфекцией). [4] [7]
Классификация и стадии развития краснухи
В основе нижеприведённой систематизации краснухи лежит классификация по А.П. Казанцеву.
Исходя из клинической формы заболевания выделяют следующие виды болезни:
1. Приобретённая краснуха:
- типичная (обычная) форма краснухи — сопровождается типичными симптомами краснухи, в том числе сыпью;
- атипичная (нехарактерная) форма краснухи — без высыпаний;
- субклиническая (бессимптомная) форма краснухи — без симптомов, заболевание выявляют по наличию антител.
2. Врождённая краснуха:
- с врождённым пороком сердца;
- с поражением нервных структур;
- с поражением слухового пути;
- с поражением глаз;
- смешанные.
Выделяют три степени тяжести краснухи:
Отдельно рассматривают резидуальное (оставшееся после заболевания) проявление врождённой краснухи.
Осложнения краснухи
1.артропатия (артралгия и артрит) — проявление признаков происходит спустя 1-2 дня после исчезновения высыпаний, длится 5-10 суток, сопровождается нарушениями в отношении суставов (припухлость и болезненность), проходит бесследно;
2. тромбоцитопеническая пурпура (болезнь Верльгофа) — крупная геморрагическая экзантема (высыпание) петехиального типа, не исключена возможность кровоточивости дёсен, гематурии (присутствия крови в моче);
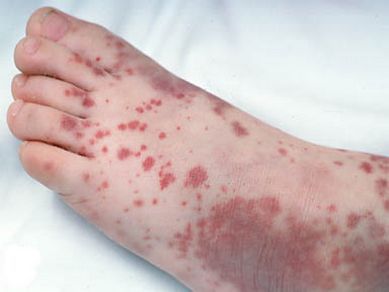
3. энцефалит — спустя пять суток от момента появления высыпаний происходит обострение боли в голове, судороги, менингеальная и очаговая симптоматика, кома;
4. серозный менингит. [4] [5]
Диагностика краснухи
Подготовка к сдаче анализов. Специальной подготовки к сдаче анализов на краснуху не требуется.
Лабораторная диагностика:
- развёрнутый клинический анализ крови (лейкопения, относительный лимфо- и моноцитоз, появление плазматических клеток менее 20%, иногда небольшое количество атипичных мононуклеаров, СОЭ в норме или повышена); если развивается осложнение, то происходят соответствующие изменения.
- клинический анализ мочи (гематурия);
- серологическая диагностика (обнаружение в кровяной сыворотке антител, относящихся к классам М и G, методом ИФА, установление наличия авидности антител класса G, краснушного вируса, используя метод полимеразной цепной реакции — ПЦР) — является стандартом лабораторной диагностики;
- допустимо проведение диагностики с помощью метода ПЦР из материала слизи носоглотки, спинномозговой жидкости, урины.
При развитии осложнений краснухи прибегают к соответствующим методам диагностики применительно к конкретной ситуации.
Вирус герпеса. СемействоHerpesviridae включает в себя подсемейства:
1) a-herpesviruses (I и II типов, герпес-зостер);
Относятся к ДНК-овым вирусам. ДНК двухнитевая, линейная. Капсидная оболочка кубический тип симметрии. Имеется суперкапсидная оболочка образует шиповидные отростки.
Герпес-вирусы относительно нестабильны.
a-герпес типа I вызывает афтозный стоматит в раннем детском возрасте, лабиальный герпес.
a-герпес типа II вызывает генитальный герпес, герпес новорожденных. Герпес-зостер является возбудителем опоясывающего лишая и ветряной оспы..
После перенесенной инфекции остается пожизненный иммунитет.
Вирус пожизненно персистирует в нервных ганглиях. При снижении защитных сил организма происходит развитие вирусной инфекции.
B-герпес (цитомегаловирус) при размножении в клетках культуры вызывает цитопатические изменения. Имеет сродство с клетками слюнных желез и почек, вызывая в них образование крупных многоядерных включений. При развитии заболевания имеют место вирусемия, поражение внутренних органов, костного мозга, ЦНС, развитие иммунопатологических заболеваний.
g-герпес-вирус (вирус Эпштейна-Бара) вызывает инфекционный мононуклеоз.
Вирус краснухи
Относится к семейству Togaviridae, роду Rubivirus.
Это сферические оболочечные вирусы с икосаэдральным нуклеокапсидом, заключенным в липидную оболочку.
Геном образует однонитевая молекула +РНК.
У человека вирус вызывает краснуху. Основной путь передачи возбудителя – воздушно-капельный. При выздоровлении формируется пожизненная невосприимчивость.
Характерный признак заболевания – пятнисто-папулезная сыпь бледно-розового цвета, наиболее обильная на разгибательных поверхностях конечностей, спине и ягодицах. Через 2–3 дня кожные элементы исчезают, не оставляя пигментации и шелушения. Взрослые переносят краснуху тяжелее: температура может достигать 39 °C, возможны сильные головные боли и миалгии, выраженные катары слизистой оболочки носа и конъюнктивы.
Наибольшую опасность представляет инфицирование плода во время беременности.
Вирус малоустойчив во внешней среде, погибает при воздействии физических и химических факторов.
1) средства этиотропной терапии отсутствуют;
2) беременным, контактировавшим с больным, профилактически вводят специфический иммуноглобулин.
Специфическая профилактика: живая аттенуироваиная вакцина; иммунизацию женщин детородного возраста следует проводить лишь при отсутствии беременности.
Данный текст является ознакомительным фрагментом.
Продолжение на ЛитРес
Вирус — животное — человек
Вирус — животное — человек Шаг за шагом мы проследили долгий и сложный путь, которым ученые шли к объяснению отношений между вирусом Тягиня и комарами. Но это лишь одно звено (важное, но не единственное) в той цепи, по которой в природе циркулирует инфекция. Не менее
53. Вирус бешенства. Флавивирусы
53. Вирус бешенства. Флавивирусы Вирус бешенства. Относится к семейству Rhabdoviridae, роду Lyssavirus.Рабдовирусы отличают пулевидная форма, наличие оболочки, спиральная симметрия; геном образован РНК.Бешенство – острая инфекция ЦНС, сопровождающаяся дегенерацией нейронов
54. Вирус гепатита А и В
54. Вирус гепатита А и В Вирус гепатита А относится к семейству пикорнавирусов, роду энтеровирусов.Вирус гепатита А по морфологии сходен с другими представителями рода энтеровирусов. Геном образует однонитевая молекула +РНК. Не имеет суперкапсидной оболочки.Основной
Вирус мозга?
Вирус мозга? По мнению Ричарда Докинза (2005), распространение компьютерных вирусов, обычных биологических вирусов и различных идей (мемов), в том числе всевозможных суеверий, основано на одном и том же механизме. "Эгоистичный" и вовсе не обязательно приносящий пользу своему
2. Вирус герпеса
2. Вирус герпеса Семейство Herpesviridae включает в себя подсемейства:1) a-herpesviruses (I и II типов, герпес-зостер);2) b-herpesviruses;3) g-aherpesviruses.Относятся к ДНК-овым вирусам. ДНК двухнитевая, линейная. Геном состоит из двух фрагментов: длинного и короткого. Нить ДНК намотана на центральную
3. Вирус краснухи
3. Вирус краснухи Относится к семейству Togaviridae, роду Rubivirus.Это сферические оболочечные вирусы с икосаэдральным нуклеокапсидом, заключенным в липидную оболочку. Средняя величина рубивирусов – 60 нм. Поверхность вирусов покрыта гликопротеиновыми спикулами, содержащими
1. Вирус полиомиелита
1. Вирус полиомиелита Относится к семейству Picornaviridae, роду энтеровирусов.Это относительно небольшие вирусы с икосаэдральной симметрией. Средний размер вирусных частиц – 22–30 нм. Устойчивы к действию жировых растворителей. Геном образует несегментированная молекула
ЛЕКЦИЯ № 26. ВИЧ (вирус иммунодефицита человека)
ЛЕКЦИЯ № 26. ВИЧ (вирус иммунодефицита человека) 1. Структура ВИЧ относится к семейству ретровирусов.Вирион имеет сферическую форму, диаметром 100–150 нм. Кубический тип симметрии. Наружная (суперкапсидная) оболочка вируса состоит из бимолекулярного слоя липидов, который
1. Вирус бешенства
1. Вирус бешенства Относится к семейству Rhabdoviridae, роду Lyssavirus.Рабдовирусы отличают пулевидная форма, наличие оболочки, спиральная симметрия; геном образован РНК. Средние размеры вириона – 180 ? 75 нм; один конец закруглен, другой плоский; поверхность выпуклая с шарообразными
1. Вирус гепатита А
1. Вирус гепатита А Вирус гепатита А относится к семейству пикорнавирусов, роду энтеровирусов.Вирус гепатита А по морфологии сходен с другими представителями рода энтеровирусов. Геном образует однонитевая молекула +РНК; он содержит три основных белка. Не имеет
2. Вирус гепатита В
2. Вирус гепатита В Относится к семейству Hepadnaviridae. Это икосаэдральные, оболочечные ДНК-содержащие вирусы, вызывающие гепатиты у различных животных и человека. Геном образует неполная (с разрывом одной цепи) кольцевая двухнитевая молекула ДНК. В состав нуклеокапсида
Взгляд со звезд Вирус гриппа
Рогатый кролик Вирус папилломы человека
Рогатый кролик Вирус папилломы человека Истории о рогатых кроликах ходили на протяжении столетий. В конечном итоге они приобрели форму мифа о рогатом кролике. Если, пребывая в Вайоминге, вы зайдете в магазин, торгующий открытками, то у вас есть все шансы обнаружить на
Молодая чума Вирус иммунодефицита человека
Вирус кори тоже укрощен
Вирус кори тоже укрощен О том, что корь является вирусной инфекцией, стало известно в 1911 г., но выделить вирус удалось лишь в 1954 г. Десятки лет продолжалось изучение методов культивирования коревого вируса. Трудность изучения объяснялась особыми свойствами вируса. Вне

TORCH-инфекции – комплекс заболеваний, негативно влияющих на внутриутробное развитие плода. Некоторые виды бактериальных и вирусных патологий, развивающиеся в период гестации, деструктивно воздействуют не только на репродуктивную систему женщины, но и на эмбриогенез в целом. В связи с этим увеличивается вероятность замирания плода или пороков его развития.
Какие заболевания относятся к TORCH-инфекциям?
- T – toxoplasmosis (токсоплазмос);
- O – other infection (другие инфекции): ветрянка, гепатиты В и С, сифилис и т.д.;
- R – rubella (краснуха);
- C – cytomegalovirus (цитомегаловирус);
- H – herpes simplex virus (простой герпес).
Чтобы предотвратить развитие патологий у ребенка, желательно сделать анализ на наличие вышеперечисленных инфекций еще на стадии планирования беременности. Некоторые из них протекают бессимптомно, поэтому пройти обследование необходимо даже при отсутствии видимого ухудшения состояния здоровья.
Сдача анализов на TORCH-инфекции
Диагностику следует проводить за 1-2 месяца до планируемого зачатия или первые две недели после наступления беременности. Лабораторные исследования проводятся один раз в момент постановки будущей матери на учет в женской консультации. Определить содержание в организме антител к возбудителям опасных заболеваний можно в ходе биохимического анализа крови.
В случае заражения в сыворотке обнаруживаются так называемые IgM-антитела, концентрация которых достигает максимума в конце первого месяца после инфицирования. При проведении анализа спустя 2-3 месяца уровень иммуноглобулинов резко уменьшается, поэтому выявить их практически невозможно.
Антитела класса IgG обнаруживаются в плазме через 14-20 дней после проникновения в организм болезнетворных бактерий и вирусов. Пиковая концентрация иммуноглобулинов достигается на 4 недели позже IgM-антител. Впоследствии их уровень уменьшается, но незначительная часть иммуноглобулинов все-таки определяется при повторном обследовании пациенток.
Расшифровка анализов
Целью диагностики является определение антител к возбудителям внутриутробных инфекций. Они представляют собой белковые соединения, которые синтезируются в ответ на проникновение в организм болезнетворных вирусов или бактерий. При проведении анализа крови определяются два типа иммуноглобулинов – IgG и IgM.
Во время обследования пациентов используется 8 различных тестов, с помощью которых удается выявить антитела к:
- Rubella virus (возбудитель краснухи);
- Human betaherpesvirus (возбудитель цитомегаловируса);
- Toxoplasma gondii (возбудитель токсоплазмоза);
- Herpes simplex (возбудитель простого герпеса);
- Varicella Zoster (возбудитель ветряной оспы).
Наличие иммуноглобулинов типа IgG указывает на острое течение инфекционного заболевания. Чтобы определить приблизительное время инфицирования, необходимо сопоставить результаты тестов с авидностью антител IgG.
Пример расшифровки результатов тестов на ТОРЧ-инфекцию:
| IgG | IgM | Расшифровка |
| + | – | Иммунная система ранее подвергалась атакам инфекции и выработала к ней иммунитет, поэтому опасность для внутриутробного развития плода отсутствует |
| – | + | Инфицирование произошло недавно, у организма отсутствует иммунитет к данному типу возбудителя инфекции |
| + | + | Заболевание находится в острой стадии развития, поэтому риск внутриутробного заражения ребенка очень высок |
| – | – | Иммунитет к возбудителю инфекции отсутствует, в связи с чем возрастает риск первичного инфицирования в период гестации |
После получения результатов тестов врачами оценивает вероятность развития заболеваний у пациентки и плода. При диагностировании болезней назначается медикаментозное лечение с применением антимикробных и противовирусных средств.
Последствия ТОРЧ-инфекций

Особую опасность для будущего ребенка представляет первичное инфицирование организма матери TORCH-инфекциями. При наличии антител к возбудителям болезней женщины могут спокойно планировать зачатие и беременность, не опасаясь осложнений. Отсутствие иммунитета к болезнетворным микроорганизмам является основанием для проведения профилактических мероприятий, направленных на снижение вероятности инфицирования.
Возможность осложнений и степень их выраженности определяются типом заболевания:
- Токсоплазмоз – приводит к гибели эмбриона на ранних или развитию эндокринных патологий, нейросенсорной тугоухости на поздних сроках беременности;
- Краснуха – провоцирует пороки сердечно-сосудистой, мочеполовой, зрительной, нервной и пищеварительной систем;
- Герпес – увеличивает вероятность выкидыша или преждевременных родов в последние недели беременности, нарушает функции печени, селезенки и ЦНС;
- Цитомегаловирус – повышает вероятность появления врожденных уродств, гепатита, воспаления легких, пороков сердца;
- Ветряная оспа – приводит к недоразвитости конечностей, гибели плода или нарушению функций зрительной системы.
Заражение внутриутробными инфекциями в первые месяцы после зачатия чревато наиболее серьезными осложнениями – замирание плода, выкидыш, повреждение нервной трубки и т.д. Если первичное инфицирование наблюдается во 2-м и 3-м триместрах, повышается риск неврологического поражения ЦНС ребенка.
Заключение
В связи с развитием опасных для жизни ребенка осложнений, лечение TORCH-инфекций проводится в условиях стационара. Своевременный прием средств этиотропной терапии позволяет предотвратить интоксикацию организма и проникновение патогенов в утробу матери.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Краснуха: причины появления, симптомы, диагностика и способы лечения.
Определение
Краснуха – острое инфекционное заболевание, передающееся воздушно-капельным путем. Местом внедрения (входными воротами) вируса краснухи (Rubella virus) является слизистая оболочка верхних дыхательных путей. Человек - единственный известный носитель этого вируса.
У детей болезнь протекает, как правило, легко, с симптомами, включающими сыпь, повышенную температуру (<39°C), рвоту и легкий конъюнктивит. Сыпь, которая появляется в 50-80% случаев, обычно сначала выступает на лице и шее, затем опускается ниже по телу и длится 1-3 дня. Опухшие лимфатические узлы за ушами и на шее являются наиболее характерным клиническим признаком. У инфицированных взрослых людей, чаще у женщин, может развиться артрит с болями в суставах, который длится обычно 3-10 дней.
Причины появления краснухи
Источником инфекции могут быть больные, у которых краснуха протекает в острой форме, а также те, у кого заболевание проходит в стертой и атипичной форме. У 30-50% инфицированных детей краснуха протекает бессимптомно. Восприимчивость к краснухе всеобщая, но считается наиболее высокой у детей в возрасте от 3 до 4 лет. Для возникновения заболевания однократного контакта с больным недостаточно - к заражению приводит длительный и тесный контакт. Инфекция не передается через предметы и третьих лиц вследствие малой устойчивости вируса во внешней среде.
Классификация заболевания
Кодирование по МКБ-10
В 06. Краснуха (немецкая корь).
В 06.0. Краснуха с неврологическими осложнениями:
- энцефалит (G05.1),
- менингит (G02.0),
- менингоэнцефалит (G05.1).
Клиническая классификация краснухи:
- типичная;
- атипичная:
- с изолированным синдромом экзантемы,
- с изолированным синдромом лимфоаденопатии,
- стертая,
- бессимптомная.
- легкой степени тяжести,
- средней степени тяжести,
- тяжелая.
- гладкое;
- негладкое:
- с осложнениями,
- с наслоением вторичной инфекции,
- с обострением хронических заболеваний.
Синдром поражения респираторного тракта (катаральный синдром) выражен слабо. Отмечается незначительная гиперемия зева, конъюнктивит, сыпь в виде мелких бледно-розовых пятнышек на мягком небе (пятна Форхгеймера). Иногда отмечается гиперемия, зернистость слизистой ротовой полости, точечные кровоизлияния на язычке и мягком небе. Ринит, сухой кашель обычно наблюдаются у детей старшего возраста.
![Симптомы краснухи.jpg]()
Синдром лимфоаденопатии развивается за 1-3 дня до появления сыпи и катаральных симптомов и исчезает через несколько дней после угасания сыпи. Характеризуется увеличением и болезненностью затылочных и заднешейных лимфатических узлов, возможна генерализованная лимфоаденопатия.
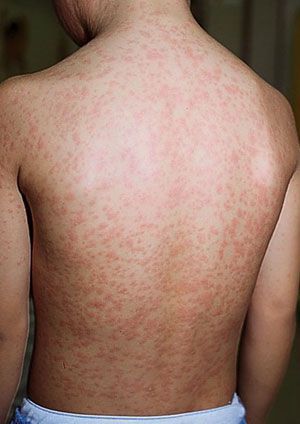
Синдром экзантемы относится к числу постоянных признаков краснухи. Сыпь сначала появляется на лице, за ушами, на волосистой поверхности головы, в течение суток распространяется с лица на туловище и на конечности. Ввиду быстрого распространения экзантемы создается впечатление одномоментности высыпания. Сыпь более выражена на разгибательных поверхностях конечностей, на спине, пояснице, ягодицах. У 75% больных сыпь мелкопятнистая (диаметром 5-7 мм), в отдельных случаях (у 5% пациентов) она может быть крупнопятнистой (диаметром 10 мм и более), реже – пятнистопапулезной. На ладонях и подошвах экзантема отсутствует.
Диагностика краснухи
Диагностика краснухи производится путем сбора анамнеза, клинического осмотра, лабораторных и специальных методов обследования и направлена на определение нозологии и клинической формы, тяжести состояния, выявление осложнений и показаний к лечению.
Клинический анализ крови в остром периоде болезни необходимо проводить всем пациентам для определения уровня лейкоцитов, числа плазматических клеток, тромбоцитов, СОЭ.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Серологический метод (ИФА) назначают пациентам с клиническими симптомами краснухи для подтверждения диагноза. Исследование крови проводят с целью выявления специфических антител, относящихся к иммуноглобулинам класса M (IgM) и класса G (IgG). Исследование группы репродуктивно значимых инфекций проводят беременным женщинам для выявления предрасположенности к заболеванию, при этом положительная реакция возможна только в случае ранее перенесенного заболевания.
Синонимы: Анализ крови на антитела к краснухе; IgM антитела к вирусу краснухи. Rubella antibodies IgM; German measles specific IgM; Antirubella-IgM. Краткое описание исследования Anti-Rubella-IgM Определение IgM антител к вирусу краснухи используют в целях диагностики пер.
Синонимы: Анализ крови на антитела к краснухе; IgG антитела к вирусу краснухи. Rubella antibodies IgG; German measles specific IgG; Antirubella-IgG. Краткое описание исследования Anti-Rubella-IgG Антитела класса IgG к вирусу краснухи начинают вырабатываться через 3-4 неде.
Тест используется для уточнения стадии инфекции вирусом краснухи. Исследование направлено на выявление и идентификацию IgG антител против различных структурных белков вируса краснухи. Это даёт дополнительную информацию о стадии инфекции, поскольку кинетика иммунного ответа на основные антигены .
Краснуха (Rubella) входит в группу репродуктивно значимых инфекций, обозначаемых как TORCH-комплекс (название образовано начальными буквами в латинских наименованиях - Toxoplasma, Rubella, Cytomegalovirus, Herpes); первичное инфицирование данными возбудителями, либо обострение уже имеющей.
Вирусологическое исследование направлено на раннее выявление вируса краснухи в организме человека (первые 72 часа после появления сыпи). Исследование проводится из любых смывов – крови, слюны, мочи и др. Применяется в отдельных случаях как специальное исследование.
Молекулярно-биологический метод - полимеразная цепная реакция (ПЦР) применяется в целях определения генотипа возбудителя краснухи, мониторинга персистенции вируса у детей с синдромом врожденной краснухи, в качестве дополнительного метода исследования у беременных женщин.
Синонимы: Анализ крови на краснуху; Определение РНК вируса краснухи. Rubella virus, RNA, PCR; Rubella RNA; Rubella virus RNA by Real-Time PCR. Краткое описание исследования Вирус краснухи, определение РНК в сыворотке крови Краснуха - широко распространенное острое инфекционное .
Окончательный диагноз выставляется с учетом всех проведенных исследований и указанием следующих данных:
- эпидемиологических (контакт с больным краснухой в пределах инкубационного периода, наличие вакцинации),
- клинических (увеличение периферических лимфатических узлов, наличие сыпи, ее характер и локализация, выраженность интоксикации и лихорадки, синдром поражения респираторного тракта),
- лабораторных (лейкопения, тромбоцитопения, СОЭ; выявление антител к вирусу краснухи классов IgM, IgG или низкоавидных IgG, выделение вируса в различных биологических жидкостях).
Лечение краснухи
Принципы лечения больных краснухой предусматривают решение следующих задач:
- предупреждение развития осложнений со стороны органов и систем;
- предупреждение формирования остаточных явлений.
Выбор методов лечения краснухи зависит от клинической картины, симптомов, и может включать назначение лекарственных препаратов и немедикаментозных методов терапии. При неосложненном течении заболевания применяется симптоматическая терапия.
Методы медикаментозного лечения:
- средства этиотропной терапии (препараты рекомбинантного интерферона);
- патогенетическая терапия;
- средства симптоматической терапии, в том числе, антибиотики;
- средства иммунотерапии и иммунокоррекции.
- физические методы снижения температуры (обтирание, прикладывание льда, прохладная клизма, обильное питье, жаропонижающие средства;
- витаминные комплексы;
- санация ротоглотки;
- проветривание помещения;
- гигиенические мероприятия.
Осложнения после краснухе возникают редко. К ним относят артриты, которые чаще развиваются у взрослых (30% - у мужчин, 5-6% - у женщин). Припухлость и болезненность суставов появляются через 1-2 дня после угасания сыпи и исчезают в течение 1-2 недель без остаточных явлений. Обычно поражаются мелкие суставы кистей рук, реже – коленные и локтевые.
Краснушный энцефалит характеризуется выраженной неврологической симптоматикой. Больные отмечают усиление головной боли, ухудшение общего самочувствия, в дальнейшем могут возникать судороги, коматозное состояние. Возможно развитие менингоэнцефалита, энцефаломиелита. Крайне редко отмечается развитие невритов, полиневритов, пневмоний, синуситов, отитов, нефритов, тромбоцитопенической пурпуры, поражения поджелудочной железы с развитием сахарного диабета 1-го типа.
Изредка краснуха осложняется геморрагическим синдромом – кровоизлияниями в кожу и слизистые оболочки, гематурией, носовыми, кишечными кровотечениями.
Инфицирование женщины в период беременности, особенно в первом триместре, может привести к выкидышу, гибели плода, мертворождению или врожденным порокам развития у младенца, известным как синдром врожденной краснухи (СВК).
Профилактика краснухи
Неблагоприятные реакции на вакцинацию обычно бывают легкими и включают боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также: