Кровотечение из трахеостомы после орви гриппа
Обновлено: 18.04.2024
Что такое кровотечение носовое? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лапутина С. В., ЛОРа со стажем в 20 лет.
Над статьей доктора Лапутина С. В. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Носовое кровотечение или эпистаксис — распространённый симптом ЛОР-заболеваний, который возникает при нарушении целостности сосудов, расположенных в полости носа, носоглотки, околоносовых пазухах, а также при повреждении верхней стенки полости носа [13] .
Хотя бы один раз в жизни с носовым кровотечением сталкивались 60 % населения. Наиболее часто этому подвержены дети в возрасте 6-10 лет, особенно проживающие в жарком сухом климате или страдающие аллергическим насморком [5] . У взрослых людей носовое кровотечение зачастую возникает как следствие травмы, повышенного артериального давления или нарушения свёртывания крови. Артериальное давление повышается при перелёте в самолёте или при подъёме на большую высоту в горах, что также может приводить к носовому кровотечению.
Точную частоту носового кровотечения определить невозможно, поскольку большинство эпизодов разрешаются либо самопроизвольно, либо с помощью самолечения и не фиксируются.
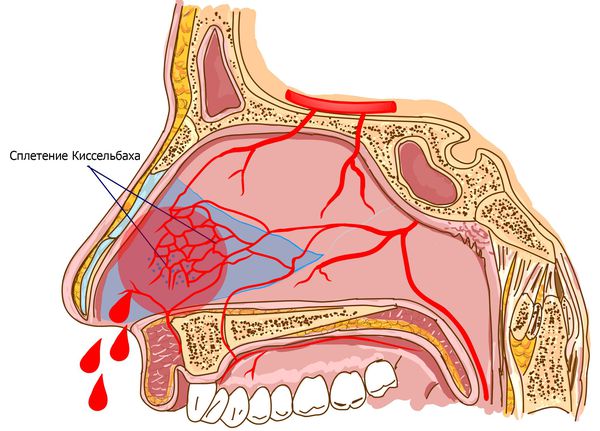
Кровотечения в 80 % случаев происходят из области Киссельбаха — сосудистого сплетения, расположенного в передних отделах перегородки носа [5] .
Для большинства людей носовое кровотечение не является серьёзной неприятностью. Однако оно может быть опасным для больных с тяжёлыми заболеваниями (например, с гемофилией) и для пожилых людей, приводя к значительной кровопотере и резкому падению кровяного давления.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы носового кровотечения
Носовое кровотечение является симптомом, а не самостоятельным заболеванием. В современной медицинской литературе принято разделять носовые кровотечения на передние и задние.
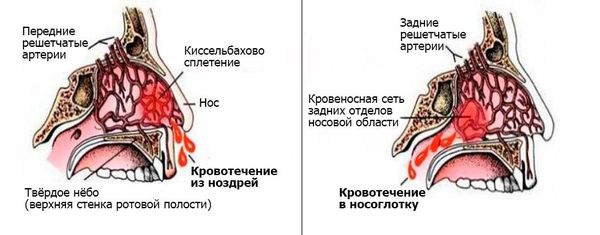
Передние кровотечения возникают при повреждении небольших сосудов передней части носовой перегородки, они заметны сразу, незначительны и чаще всего останавливаются самостоятельно [5] .
Задние кровотечения встречаются гораздо реже, протекают тяжелее и угрожают жизни больного. Спонтанно они возникают в основном у пожилых пациентов, имеющих сопутствующие заболевания, например гипертоническую болезнь или нарушение свёртывания крови. Заднее кровотечение может сперва протекать бессимптомно или постепенно проявляться тошнотой, кровавой рвотой, анемией, кровохарканьем, чёрным жидким стулом.
Небольшой объём кровопотери до 100-150 мл не причиняет большого вреда организму, однако дети или пациенты с лабильной психикой могут впасть в панику или потерять сознание.
При дальнейшей потере крови нарастают следующие симптомы:
- слабость;
- шум, звон в ушах;
- мелькание мушек перед глазами;
- головокружение;
- учащённое сердцебиение;
- бледность кожи.
Если помощь не оказана вовремя, состояние ухудшается:
- понижается артериальное давление;
- нарастает одышка;
- появляется синюшность кожи в области кистей и стоп.
Кровопотеря более одного литра приводит к развитию геморрагического шока — потери сознания, выраженному увеличению частоты сердечных сокращений, резкому падению артериального давления [10] .
Патогенез носового кровотечения
Основная причина кровотечения — это повреждение сосудов носовой полости, пазух носа или носоглотки. Сосуды могут повреждаться в результате травмы или спонтанного разрыва.
Основными сосудами, обеспечивающими кровоснабжение полости носа и перегородки, являются передняя и задняя решетчатые артерии (верхние отделы), клиновидно-нёбная артерия (задние отделы), большая нёбная артерия и верхняя губная артерия (нижние отделы). Ветви этих артерий создают анастомозы (переплетения) и в некоторых местах подходят очень близко к поверхности слизистой оболочки.
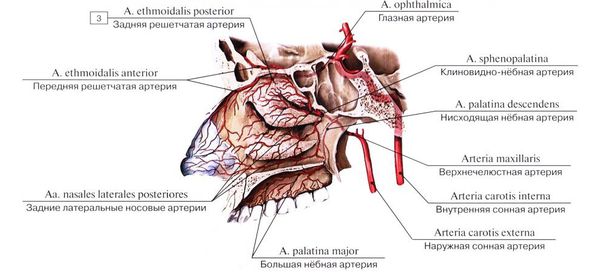
В передних отделах носовой перегородки с обеих сторон расположено богатое кровью сосудистое сплетение, которое образовано переплетениями вышеперечисленных артерий. Этот участок назван в честь немецкого отоларинголога зоной Киссельбаха или киссельбаховым сплетением. У детей носовые кровотечения чаще всего возникают именно из этой области.
Кровотечение из носа, которое повторяется неоднократно, называют рецидивирующим. Чаще всего оно вызвано следующими причинами:
- повышение артериального давления (49 % пациентов с рецидивами);
- последствия травмы (21 %);
- приём определённых лекарств (9 %);
- болезни носа и придаточных пазух (6 %);
- заболевания печени (4 %);
- опухоли и другие заболеваний (4 %);
- причина повторных эпизодов не установлена (7 %) [6] .
Классификация и стадии развития носового кровотечения
Классификация носового кровотечения сложна, в упрощённом варианте она представлена в следующем виде :
По причине:
1. Нарушение целостности сосудистой стенки:
- травма;
- искривление перегородки носа — слизистая носовой перегородки при этом растягивается и истончается;
- новообразования в полости носа и в околоносовых пазухах.
2. Нарушение свёртывания крови:
- гемофилия;
- тромбоцитопения (снижение в крови количества тромбоцитов — клеток, которые обеспечивают нормальную свёртываемость крови);
- дефицит витамина К — соединение активно участвует в обмене веществ, с его участием в организме образуются важные факторы свёртывающей системы.
3. Истончение слизистой оболочки
-
;
- гипертоническая болезнь;
- геморрагические диатезы (заболевания, при которых проявляется повышенная кровоточивость в связи с недостатком факторов свёртывания);
- заболевания печени;
- болезни носа и носовых пазух (любые воспалительные и опухолевые процессы);
- лейкоз [7] .
По локализации:
1. Носовые кровотечения из сосудов полости носа:
- из передних отделов полости носа;
- из задних отделов полости носа.
2. Носовые кровотечения из сосудов, расположенных вне полости носа:
- кровотечения из околоносовых пазух, носоглотки;
- кровотечения из внутричерепных сосудов;
- кровотечение из внутренней сонной артерии;
- кровотечение из сосудов твёрдой мозговой оболочки.
3. По периодичности:
- однократные;
- рецидивирующие;
- привычные (кровотечения, возникающие несколько раз в год).
Осложнения носового кровотечения
Осложнения кровотечения могут быть вызваны как кровопотерей, так и последствиями способов его остановки. Наиболее частое осложнение кровотечений — острая кровопотеря. Слабое кровотечение можно остановить самостоятельно, оно не несёт серьёзной опасности. Массивное кровотечение приводит к высокой кровопотере, которая нарушает кровообращение и жизнедеятельность организма.
Для этого состояния характерны:
- бледность кожных покровов;
- снижение АД;
- холодный липкий пот;
- уменьшение объёма циркулирующей крови и депонирование крови ( накопление крови, временно не участвующей в циркуляции, в отдельных сосудистых регионах).
- анемия;
- снижение гемоглобина;
- уменьшение гематокритного числа ( объёма красных кровяных клеток в крови );
- если кровопотеря продолжается, то больной погибает.
Методы остановки носовых кровотечений также имеют свои особенности, связанные с анатомией и физиологией слизистых оболочек. Применение тампонады носа может приводить к следующим последствиям: сдавлению здоровых сосудов, нарушению целостности слизистой оболочки носа, что способствует рецидивам.
Диагностика носового кровотечения
Диагностика включает общий осмотр, ЛОР-осмотр и лабораторное обследование.
Общий осмотр
Уже при первичном осмотре можно выявить симптомы, относящихся к возможным причинам развития кровотечения.
При наследственных гемофилиях наблюдается поражение скелета и прочие признаки патологии опорно-двигательного аппарата. Обращают на себя внимание синяки, кровоизлияния в области склеры, участки точечных кровоизлияний (петехиальная сыпь) на фоне общей бледности кожи.
О заболеваниях печени может говорить желтоватая окраска кожи, слизистых оболочек, глазных склер.
При болезни Рандю-Ослера (генетической патологии, которая возникает в результате недоразвития эндотелия сосудов) появляются характерные сосудистые пятна размером с булавочную головку на губах, крыльях носа и других участках кожи.
При гипертонической болезни — покраснение кожи, повышенное артериальное давление.
ЛОР-осмотр
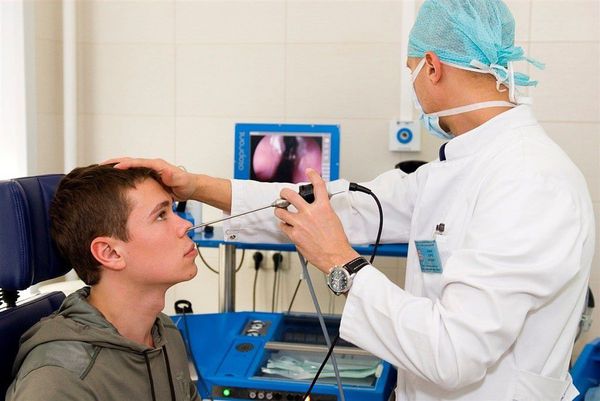
В обязательном порядке проводится передняя риноскопия (осмотр передних отделов носа), задняя риноскопия (осмотр задних отделов носа), фарингоскопия (осмотр полости рта и глотки).
Наиболее предпочтителен осмотр пациента при помощи эндоскопа. При эндоскопии можно выявить кровоточащий сосуд, тщательно осмотреть носоглотку и наиболее труднодоступные участки носовой полости.
В последние годы при патологии носа и околоносовых пазух активно применяют функциональные исследования:
- реографию (оценка тока крови в сосудах);
- контактную биомикроскопию (осмотр участков слизистой оболочки под микроскопом с помощью специального освещения);
- лазерную допплерографию (оценка кровообращения в мелких сосудах) [12] .
Лабораторное обследование
Всем пациентам с кровотечением необходимо произвести лабораторную диагностику, в которую входят:
- общий анализ крови (уровень гемоглобина, гематокрит, тромбоциты);
- биохимический анализ крови (глюкоза, печеночные ферменты и др.);
- коагулограмма (время кровотечения, время свёртывания) .
При отклонениях в лабораторных показателях, при рецидивирующих кровотечениях и наличии наследственных заболеваний крови проводится полное гематологическое обследование [10] .
Лечение носового кровотечения
Остановка кровотечения из носа — одна из самых ранних медицинских практик. Ещё Гиппократ предложил сжимать крылья носа для предотвращения кровопотери. Так как носовое кровотечение может встретиться в жизни каждого человека важно знать правильный порядок действий.
Доврачебная помощь:
- Если кровотечение возникает из передних отделов носа, для его остановки достаточно посадить или уложить пострадавшего с приподнятой головой. Многие считают, что нужно запрокинуть голову назад, но это неправильно. В этом случае кровь заглатывается, что приводит к тошноте и рвоте. Запрокинутое положение головы нарушает отток крови от вен головы и шеи, в результате повышается давление в артериях, и ситуация усугубляется.
- Необходимо определить, из какой половины носа идёт кровь. Часто достаточно ввести в эту половину небольшой ватный или марлевый шарик, смоченный сосудосуживающими каплями ("Нафтизин", "Санорин") или 3 % раствором перекиси водорода.
- Плотно прижать крыло носа пальцем к носовой перегородке и удерживать в таком положении до 15 минут.
- Приложить к переносице холод — кусочек льда в целлофановой обёртке, мокрое полотенце.
- Измерить артериальное давление. Если оно повышенное, и пациенту ранее назначен препарат от гипертонии, то следует принять его. Если это первый эпизод резкого повышения давления, то необходимо вызвать скорую — гипертонический криз особенно опасен у пациентов без стажа гипертонической болезни (высокий риск инсульта).
- Если меры не помогли за 15-20 минут, необходимо вызвать скорую. Мероприятия первой помощи продолжают оказывать до приезда врача.
Если кровотечения рецидивируют (повторяются) несколько раз в месяц, следует обязательно обратиться к ЛОР-врачу в плановом порядке.
Врачебная помощь.
Самый распространённый метод остановки кровотечения из носа — тампонада. При правильном и своевременном применении её эффективность составляет 80 % — 90 % [9] .
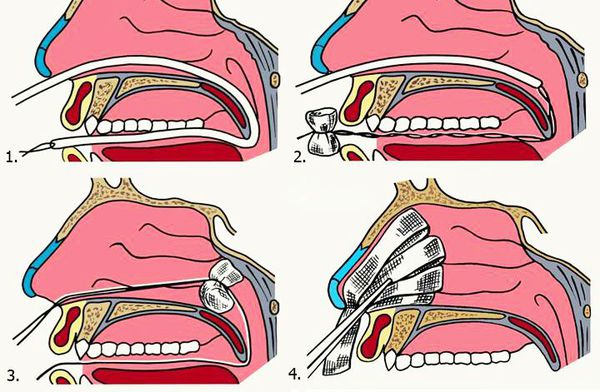
Различают два способа выполнения тампонады носа: переднюю и заднюю. В большинстве случаев достаточно передней тампонады.
1. Передняя тампонада. Показанием для передней тампонады полости носа служит отсутствие эффекта от простейших методов остановки переднего носового кровотечения в течение 15 минут. В качестве тампона применяют длинные узкие турунды, изготовленные из бинта. Их можно пропитывать мазями с антибиотиками, гемостатическими препаратами. Турунды послойно укладывают в кровоточащую половину носа с помощью пинцета и носового зеркала. Далее обязательно выполняют тампонаду со второй стороны, чтобы не допустить нежелательного смещения носовой перегородки. Для удержания тампонов накладывают пращевидную повязку. Пациента оставляют под наблюдением, периодически осматривая заднюю стенку глотки. Эффективность передней тампонады связана с механическим давлением туго уложенного тампона на участок с повреждённым сосудом, а также кровоостанавливающими свойствами препарата, которым пропитан тампон [9] . Тампоны оставляют на срок от 1 до 3-4 дней.
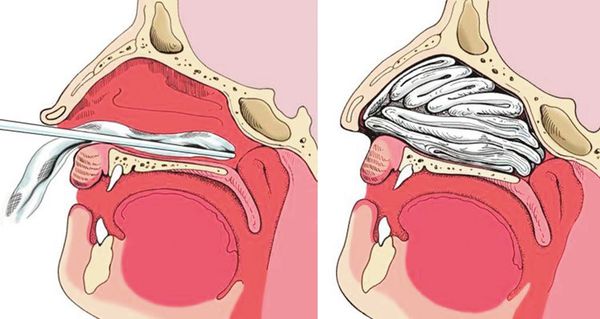
2. Задняя тампонада. Если после выполнения передней тампонады кровь продолжает стекать по задней стенке глотки, прибегают к задней тампонаде носа. При помощи специального катетера в носоглотку заводят плотный тампон квадратной формы, устанавливают его в задних отделах носа, далее вновь проводят переднюю тампонаду и фиксируют носоглоточный тампон с помощью нитей. Вместо марлевых тампонов в нос могут устанавливать специальные губки, пропитанные гемостатиком — веществом, улучшающим свёртываемости крови. Кроме того, разработаны специальные баллонные носовые катетеры, которые устанавливаются в носовой ход и раздуваются воздухом, что является альтернативой классической тампонаде носа.
Возможные последствия остановки кровотечения путём введения в носовую полость тампонов:
- выводные каналы придаточных пазух носа перекрываются, у пациентов с ослабленным иммунитетом повышается риск развития в них воспалительных процессов;
- нахождение тампонов в носу приводит к выраженному дискомфорту пациента, вызывает головную боль, возможно повышение температуры и развитие общих признаков воспалительного ответа организма [11] ;
- тампоны могут травмировать слизистую оболочку и при недостаточном уходе создают условия для развития патогенных микроорганизмов.
В случае, если повреждённый сосуд небольшой и обнаружен врачом, остановить кровотечение можно с помощью современного медицинского оборудования: лазерной фотокоагуляции, криокоагуляции, диатермокоагуляции с помощью игольчатого электрода, коагуляции холодноплазменным методом.
В угрожающих случаях, если сосуд расположен в задних отделах носа, является крупной сосудистой ветвью или стволом, кровотечение останавливают хирургически путём — перевязкой крупных сосудов. Данный способ применяется относительно редко — у 4,5–10 % пациентов, находящихся в стационаре [7] . Чаще всего к перевязке крупных сосудов прибегают при отсутствии результата выполненных мероприятий врачебной помощи.
Медикаментозная терапия.
Одновременно с механическими способами остановки носового кровотечения применяется медикаментозная терапия:
- гипотензивные препараты в случае гипертонической болезни;
- гемостатическая терапия при нарушениях в системе свертывания.
При значительной кровопотере проводится переливание крови. В тяжёлых случаях лечение осуществляют комплексно отоларинголог, терапевт, кардиолог, при необходимости гематолог и реаниматолог [9] .
Прогноз. Профилактика
Прогноз зависит от причины кровотечения, общего состояния пациента, наличия и степени выраженности основного заболевания. В большинстве случаев прогноз благоприятный.
Для предупреждения повторных носовых кровотечений пациенту необходимо соблюдать следующие рекомендации:
- Исключить травмирование носа. Для многих детей характерна "пальцевая" травма (попросту "ковыряние" в носу), при которой слизистая носа полностью не заживает. Образуются сухие корки, удаление которых пальцем приводит к появлению участков эрозии и травмированию сосудов. Родителям следует рассказать ребенку о неблагоприятных последствиях таких действий.
- Не нужно сильно сморкаться и активно промывать нос в период заживления после недавно перенесённого эпизода кровотечения.
- В течение суток после кровотечения нельзя выполнять интенсивные физические упражнения, особенно связанные с наклонами головы, поднятием тяжести.
- При сухости носа и в период заживления рекомендовано увлажнять его солевыми растворами (Аква ЛОР, Аква Марис, Салин, физиологический раствор). Эти растворы максимально близки по составу к жидкостям человеческого организма и предотвращают пересыхание слизистой оболочки. В состав некоторых солевых растворов также включают пантенол, который ускоряет заживление.
- Наносить на передние отделы носа препараты, стимулирующие регенерацию поверхностных клеток слизистой оболочки, — аптечные масла на основе витаминов А и Е, спрей Олифрин, гель Солкосерил.
- Для укрепления стенки сосудов принимать Аскорутин по 1 таблетке 3 раза в день до 10 дней.
- Следить за влажностью воздуха, особенно в зимний период, когда помещение отапливается. Для устранения чрезмерной сухости в комнате полезно использовать увлажнители воздуха [11] .

Пациент также должен знать меры профилактики в отношении своего основного заболевания и придерживаться медицинских рекомендаций. Основные меры профилактики — контроль артериального давления, выявление и лечение заболеваний свёртывающей системы крови и своевременное обращение за медицинской помощью.
Алгоритм ухода за трахеостомой и ее удаление
Наложение трахеостомы инвалидизирует больного и существенно сказывается на качестве жизни. Поэтому важно, чтобы как больной, так и врач знали о последствиях трахеотомии и коррекции нарушений, связанных с ней.
• При неповрежденной гортани больной может говорить. Для этого трахеостомическую трубку закрывают пальцем или колпачком. Использование трубки с разговорным клапаном облегчает фонацию.
• Больные и их близкие должны быть обучены приемам и действиям по уходу за трахеей в случае возникновения экстренной ситуации.
• Необходимо иметь под рукой набор с перевязочным материалом и инструментами, в частности вакуумным отсосом, увлажнителем, запасными трахеостомическими канюлями.
• При выборе трахеостомической канюли необходимого размера, формы и материала следует учитывать особенности патологии и прогноз.
• Затруднение дыхания через трахеостому может быть связано с неправильным положением трахеостомической канюли, образованием корок в ней или в ее дистальном конце, обструкцией дистального отверстия трахеостомической канюли грануляционной тканью, образующейся в трахее, подбором канюли неоптимального размера, стенозом трахеи или бронха дистальнее канюли.
• Кровотечение из трахеостомы может быть обусловлено трахеитом, образовавшейся в трахее грануляционной тканью, эрозией стенки брахиоцефального ствола и других сосудов, окружающих трахею (например, в результате изъязвления, вызванного концом трахеотомической канюли), а также распадом опухоли.
P.S. При затруднении дыхания через трахеостому или появлении примеси крови в секрете необходимо незамедлительно проконсультироваться со специалистами.
Трудности при удаления трахеостомической трубки (деканюляции). Деканюляция может оказаться невозможной из-за слабости стенки трахеи в сочетании с быстрым стягиванием трахеосто-мического отверстия. К факторам, нарушающим стабильность стенки трахеи, относятся погрешности в технике операции или недостаточно эффективный уход за трахеостомой, а именно:
• Повреждение первого кольца трахеи или дуги перстневидного хряща, приводящее к развитию перихондрита перстневидного хряща.
• Инфицирование трахеостомического отверстия из-за недостаточной регенерации эпителия.
• Неоптимальный разрез стенки трахеи (слишком маленький или слишком большой).
• Образование грануляций вокруг трахеостомы.
• Трахеомаляция.
• Сдавление трахеи извне зобом или опухолью.
При выявлении перечисленных факторов следует сначала устранить стеноз путем реконструктивной операции на трахее или гортани либо сдавление извне (например, путем резекции щитовидной железы).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Ятрогенные осложнения применения эндотрахеальной или трахеостомической трубки - причины, профилактика
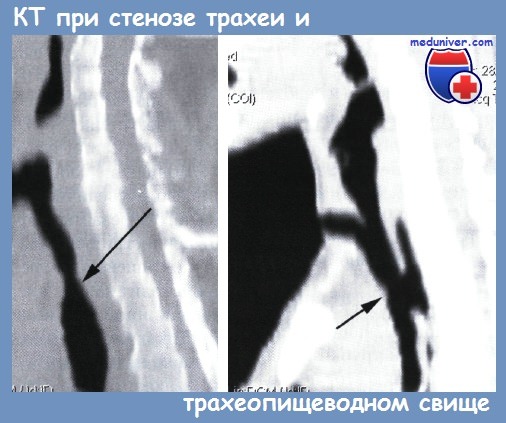
В послеоперационном периоде, при длительном стоянии интубациониой или трахеостомической трубки возникает опасность пролежней трахеи и длительной воспалительной реакции, что заканчивается формированием стриктур трахеи, дегенерации трахеальных хрящей, трахеопищеводных свищей и трахеоартериальных свищей.
Основой диагностики этих осложнений является фибротрахеобронхоскопия, однако наиболее точно определить степень стеноза трахеи, его локализацию и протяженность, деформацию стенок трахеи и наличие в ее просвете грануляционных тканей, точную локализацию и величину трахеопищеводного свища позволяет КТ. КТ-сканирование с задержкой дыхания на вдохе и на выдохе выявляет степень функциональных и морфологических изменений трахеи при трахеомаляции, что имеет большое значение в определении тактики лечения [Бармина Т. Г. и др.].
Что касается стриктур трахеи, то лечение этих осложнений ограничивается в послеоперационном периоде бужированием стриктур в тех случаях, когда они сформировались дистальнее трахеостомы, и стентированием трахеи при трахеомаляции. Стриктуры гортаноглотки, пищевода и трахеи, трахеомаляция требуют сложных реконструктивных операций, которые выполняют в отсроченном периоде, после стабилизации состояния пациента.
Более сложной представляется проблема образования в послеоперационном периоде трахеопищеводных свищей. Постоянное и длительное давление манжеты трахеостомической трубки на стенку трахеи на фоне гипоксии, нарушений микроциркуляции и присоединения гнойного трахеита приводит к некрозу трахеи, а затем и окружающих тканей.
Так как к давлению, создаваемому манжетой, присоединяется давление самой трахеостомической трубки на заднюю стенку трахеи (из-за ее кривизны), то именно здесь, на уровне грудной апертуры или чуть ниже, чаще всего и возникает трахеопищеводный свищ.
Ликвидация трахеопищеводного свища хирургическим путем у пострадавших, находящихся в тяжелом состоянии, представляет собой чрезвычайно высокий риск. Поэтому в острой стадии развития свища необходимо, во-первых, обеспечить изоляцию просветов трахеи и пищевода, и, во-вторых — создать условия для исключения пассажа пищи по пищеводу и желудочно-пищеводного рефлюкса.
Первая задача решается заменой обычной трахеостомической трубки на более длинную и снабженную двумя манжетами с тем, чтобы можно было, периодически меняя в них давление, максимально уменьшить механическое повреждение слизистой оболочки трахеи.
Вторую задачу выполняют, накладывая под общим обезболиванием гастростому для питания, дополняя ее фундопликаций по Ниссену.
Тесное соприкосновение медиальной стенки брахиоцефалыюго ствола и правой стенки трахеи на уровне первой зоны шеи в случае пролежня трахеи и артериальной стенки приводит к крайне опасному профузному кровотечению.
Клиническая картина этого осложнения вначале не всегда демонстративна. Напротив, чаще обнаруживают просто помарки крови при смене трахеостомической трубки и ошибочно трактуют как проявление трахеита. Даже выполненная в этот период ангиография не находит ожидаемого экстравазата, пока однажды у пациента через рот и через трахеостому хлынет в большом количестве артериальная кровь.
Решительные действия хирурга и реаниматолога тем не менее могут спасти жизнь пациента. Эти действия заключаются в удалении трахеостомической трубки и немедленной оротрахеальной интубации с раздуванием манжеты ниже места трахеального свища.
Хирург, стоя слева у головы больного, быстро заводит второй палец левой руки через трахеостомическое отверстие, оттесняя кзади и влево оротрахеальную трубку и пальпаторно находит свищевое отверстие, которое и тампонирует кончиком пальца, чем достигается временный гемостаз. В таком положении пациента перемещают в операционную, где другая бригада хирургов осуществляет доступ (чаще всего — это правосторонняя продольная коллотомия с продолжением в стернотомию).
Методом выбора является перевязка брахиоцефального ствола у места его отхождения от дуги аорты и дистальнее — перед разделением ствола на общую сонную и подключичную артерии.
Хотя частота нарушений мозгового кровообращения при этом превышает 25%, попытки применить другие варианты, в частности протезирование артерии, из-за сильного инфицирования тканей смертельно опасны.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Московский научно-практический центр оториноларингологии Департамента здравоохранения Москвы
Кафедра оториноларингологии лечебного факультета РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия, 117997
Московский научно-практический центр оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы, Москва, Россия, 117152
Научно-исследовательский клинический институт оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы, Москва, Россия, 117152
Московский научно-практический центр оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы, Москва, Россия, 117152
Кафедра оториноларингологии лечебного факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова Минздрава России, Москва, Россия, 117997
Ятрогенные осложнения трахеостомии
Журнал: Вестник оториноларингологии. 2017;82(4): 19‑21
Московский научно-практический центр оториноларингологии Департамента здравоохранения Москвы
Цель исследования — провести анализ осложнений после трахеостомии, связанных с кровотечением из плечеголовного ствола. Изучено 13 протоколов исследования трупов лиц, скончавшихся в отделениях реанимации и интенсивной терапии, у которых незадолго до смерти отмечалось наружное кровотечение из трахеостомического дефекта. При исследовании было выявлено, что у всех пострадавших трахеостомическое отверстие располагалось ниже уровня стандартного рассечения полуколец трахеи. В 9 случаях обнаружено ранение плечеголовного ствола, в 4 случаях — пролежень сосуда. Также проведено исследование о возможной закономерности между антропометрическими данными и вариабельностью прохождения плечеголовного ствола перед трахеей. Длина шеи, как правило, коррелирует с длиной тела, а плечеголовной ствол проходит спереди от трахеи на уровне 8—11-го колец. Проведенное исследование позволит снизить риск развития осложнений после проведения трахеостомии.
Московский научно-практический центр оториноларингологии Департамента здравоохранения Москвы
Кафедра оториноларингологии лечебного факультета РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия, 117997
Московский научно-практический центр оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы, Москва, Россия, 117152
Научно-исследовательский клинический институт оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы, Москва, Россия, 117152
Московский научно-практический центр оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы, Москва, Россия, 117152
Кафедра оториноларингологии лечебного факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова Минздрава России, Москва, Россия, 117997
Трахеостомия является одной из самых распространенных операций в отделениях реанимации и интенсивной терапии (ОРИТ). Показанием для операции является коматозное состояние с нарушением функции дыхания, требующим проведения искусственной вентиляции легких. Такие состояния наиболее часто встречаются при тяжелых соматических заболеваниях, отравлениях и сочетанной черепно-мозговой травме. По нашим данным, в реанимационных отделениях московских многопрофильных стационаров выполняется в год от 60 до 240 таких операций в зависимости от специализации отделения (общая реанимация, токсикологическая реанимация, нейрореанимация).
По данным литературы, частота осложнений от трахеостомии варьирует от 6 до 66% [1—6].
В зависимости от срока возникновения осложнения трахеостомии могут быть интраоперационными, ранними и поздними послеоперационными.
К интраоперационным осложнениям относятся: эмфизема мягких тканей шеи, лица, грудной клетки, средостения; асфиксия, остановка дыхания, резкое снижение артериального давления; повреждение крупных сосудов шеи и ткани щитовидной железы; разрывы трахеи и пищевода.
К ранним послеоперационным осложнениям относятся: аспирация кровяными сгустками; подкожная эмфизема; кровотечение из мягких тканей шеи и щитовидной железы; выпадение трахеостомической трубки.
Поздние послеоперационные осложнения: гнойно-некротические изменения тканей в области трахеостомы; эрозивное кровотечение из крупных сосудов шеи; аспирационная пневмония.
Большую опасность представляют осложнения, связанные с повреждениями магистральных сосудов во время операции. Существует несколько причин данного осложнения: неправильное выполнение трахеостомии, переразгибание шеи больного, рассечение полуколец трахеи ниже общепринятого стандарта, отсутствие практики обследования больных перед операцией.
Несмотря на большой объем исследований, посвященных индивидуальным особенностям топографии разных органов и систем организма, вариантной анатомии сосудов шеи уделено недостаточно внимания. В то же время работами В.Н. Шевкуненко [7] было доказано, что именно крайние формы анатомической изменчивости, стоящие в начале и в конце вариационного ряда нормы, более склонны к срыву компенсаторных возможностей организма и развитию болезни. В.Н. Шевкуненко обращает основное внимание на анатомо-физиологическое обоснование оптимальных и щадящих хирургических доступов. Основным содержанием выполненных им исследований стало обнаружение изменчивости формы и положения органов в целях разработки хирургических доступов и оперативных приемов. Имеющиеся данные о крайних формах расположения сонных артерий и их ветвей указывают на наличие нетипичного деления общей сонной артерии на ее ветви, расположения наружной и внутренней сонных артерий, ветвей наружной сонной артерии [8].
При экстренных оперативных вмешательствах на шее для хирурга очень важно иметь представление об индивидуальных особенностях топографии тех или иных анатомических образований, расположенных на шее. Хирург нередко сталкивается с трудностями измерения размеров шеи в связи с немногочисленностью костных ориентиров, значительной подвижностью самой шеи, большим влиянием положения головы и верхних конечностей на получаемые антропометрические показатели [9]. Имеются работы, отмечающие корреляционную связь между формой головы, шеи и типом телосложения [10, 11].
Интраоперационные ранения кровеносных сосудов шеи составляют до 10% всех случаев ранений кровеносных сосудов. Повреждения магистральных сосудов шеи приводят к массивной кровопотере и развитию ДВС-синдрома [12]. При этом частота летальных исходов при повреждениях плечеголовного ствола и внутренней сонной артерии составляет 40%.
Также следует отметить, что при выполнении трахеостомии нужно учитывать заболевания щитовидной железы, которые в некоторых случаях влияют на расположение кровеносных сосудов шеи. Так, по данным литературы известно, что узловые образования щитовидной железы могут сдавливать трахею и нарушают прямолинейный ход сосудов, вызывая их смещение, сужение и деформацию [13].
Помимо ранений магистральных сосудов шеи существует осложнения в виде пролежней стенки сосуда вследствие давления перераздутой манжеты интубационной или трахеостомической трубки. Наиболее часто формирование пролежня магистральных сосудов связано с ишемическим повреждением нормальных структур стенки трахеи чрезмерно раздутой манжетой трахеостомической трубки. При повышении давления в манжете более 25 мм рт.ст. возрастает риск нарушения капиллярного кровотока слизистой оболочки трахеи на уровне раздувной манжеты [3, 4].
Цель работы — провести анализ осложнений после трахеостомии, связанных с кровотечением из плечеголовного ствола.
Материал и методы
Изучено 13 протоколов исследования трупов лиц, скончавшихся в отделениях реанимации и интенсивной терапии, у которых незадолго до смерти отмечалось наружное кровотечение из трахеостомического дефекта. Проведено патологоанатомическое исследование 10 трупов для получения данных о расположении плечеголовного ствола по отношению к передней стенке трахеи.
Триггером для изучения ранений и пролежней плечеголовного ствола явился случай летального исхода от кровотечения плечеголовного ствола у 16-летней пациентки с интоксикационным синдромом (отравление барбитуратами — акт СМЭ). При поступлении в стационар пострадавшая была без сознания. Пациентка поступила в отделение реанимации и интенсивной терапии, переведена на искусственную вентиляцию легких (ИВЛ). В дальнейшем для проведения продленной ИВЛ произведена классическая трахеостомия. По улучшению состояния больная была переведена на самостоятельное дыхание и экстубирована. Практически сразу после экстубации началось интенсивное профузное кровотечение, вследствие чего пациентка умерла. При исследовании установлено, что источником такого кровотечения явилось ранение плечеголовного ствола во время выполнения трахеостомии. Установленная трахеостомическая канюля с раздутой манжетой способствовала образованию тромба на месте ранения. При извлечении канюли раневой дефект плечеголовного ствола увеличился, что вызвало смертельное кровотечение.
Нами ретроспективно изучено 13 актов вскрытия больных, перенесших трахеостомию, умерших в ОРИТ в результате профузного кровотечения из сосудов шеи. Все пострадавшие были мужского пола от 17 до 30 лет.
Результаты и обсуждение
Всем пациентам была выполнена трахеостомия в различные сроки от начала ИВЛ: 7 пострадавшим трахеостомия выполнена на 4-е сутки с момента начала ИВЛ, 5 — на 6-е сутки, одному пострадавшему — через 29 дней после начала ИВЛ в связи с тяжестью состояния. В 9 случаях было обнаружено ранение плечеголовного ствола. Во всех случаях трахеостомическое отверстие располагалось ниже стандартного места рассечения полуколец трахеи, однако в операционных протоколах указано, что после обнажения трахеи были рассечены 2-е и 3-е полукольца трахеи. У 4 пациентов был обнаружен пролежень плечеголовного ствола. В этих случаях трахеостома была наложена на уровнях 4—6, 7—9, 2—8 и 4—5-го полуколец трахеи. По данным изучения медицинских карт кровотечение из пролежня плечеголовного ствола было массивным с одномоментной кровопотерей до 2000 мл. Между возникновением такого кровотечения и наступлением смерти проходило от 10 до 50 мин. Тяжесть состояния этих больных была обусловлена основной патологией (черепно-мозговой травмой), шансы на благоприятный исход были минимальны из-за развития отека головного мозга. Безусловно, массивное кровотечение из плечеголовного ствола не оставило шансов на выживание, но во всех случаях врач, исследовавший труп, не выделил ятрогенное повреждение плечеголовного ствола как конкурирующее с черепно-мозговой травмой состояние.
Приведенные выше данные заставили нас обратить внимание на некоторые анатомические особенности плечеголовного ствола. Плечеголовной ствол (truncus brachiocephalicus) длиной около 3—4 см представляет собой остаток правой вентральной аорты зародыша; он идет косо вверх, назад и вправо, располагаясь кпереди от трахеи, где отдает ветвь к щитовидной железе — a. thyroidea ima, и делится позади правого грудиноключичного сустава на свои конечные ветви: правую общую сонную и правую подключичную артерии. Нами исследовано 10 трупов — пять мужского и пять женского пола различного возраста. В восьми случаях плечеголовной ствол находился на уровне 7—11-го полуколец трахеи. В двух случаях оказалось, что плечеголовной ствол занимал более горизонтальное положение, чем обычно, и выступал из-за верхнего края грудины. В этих случаях расстояние между перешейком щитовидной железы и плечеголовным стволом сокращается до 3—5 колец.
Выводы
1. У всех пациентов с повреждением плечеголовного ствола посмертно выявлено низкое расположение трахеостомического отверстия (от 5-го полукольца трахеи и ниже).
2. При патолоанатомическом исследовании 10 трупов было выявлено, что плечеголовной ствол в восьми случаях находился на уровне 7—11-го полуколец трахеи, в двух случаях он был расположен горизонтально непосредственно на передней стенке трахеи.
3. Риск развития таких грозных осложнений, как ранения и пролежни плечеголовного ствола снижается при соблюдении правил выполнения трахеостомии: расположение трахеостомического отверстия на уровне 2—4-го полуколец трахеи, укладка больного без чрезмерного переразгибания шейного отдела позвоночника и знание анатомических особенностей расположения магистральных сосудов шеи.
Что такое трахеит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Климчук Алены Анатольевны, педиатра со стажем в 4 года.
Над статьей доктора Климчук Алены Анатольевны работали литературный редактор Елизавета Цыганок , научный редактор Елена Лобова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Трахеит (Tracheitis) — это острая инфекция дыхательных путей, которая вызывает воспаление слизистой оболочки трахеи. Сопровождается мучительными приступами кашля, после которого остаётся саднящая боль. Как правило, это самый яркий симптом, отличающий трахеит от любой другой болезни.

Трахеит редко протекает изолированно. Чаще всего присутствуют и другие симптомы ОРВИ, например насморк, заложенность носа, першение и боль в горле [2] . Правильно установленный диагноз и вовремя начатое лечение способствуют гладкому течению болезни и снижают риск осложнений.
Распространённость трахеита
Чаще всего трахеитом заболевают осенью и весной. Наибольший процент заболевших отмечается среди детей в возрасте до 3–5 лет, потому что трахея у них ещё узкая, с большим количеством кровеносных сосудов [8] . У взрослых трахеит появляется из-за вирусной инфекции, аллергии и воздействия внешних факторов, в том числе табачного дыма или химических частиц.
Причины трахеита
Причиной трахеита могут стать вирусы, бактерии и грибки.
Трахеит вирусной природы встречается чаще всего. Среди основных возбудителей выделяют:
- вирус гриппа;
- парагрипп (50–70 % из возбудителей ОРВИ);
- аденовирусы;
- RS-инфекцию; .
Инфекция передаётся от больного человека воздушно-капельным путём: при чихании и кашле вирус с частицами слюны попадает на слизистую. После перенесённой вирусной инфекции стойкий иммунитет не формируется [10] .
Бактериальные возбудители:
- стрептококк;
- стафилококк (самый частый — золотистый стафилококк [13] );
- гемофильная палочка.
Бактериальный трахеит передаётся так же, как и вирусная инфекция. Источником является только больной человек.
Грибковую инфекцию вызывают:
- грибки рода Candida;
- аспергиллы;
- криптококки;
- ризопус;
- мукоровые грибы [14] .
Факторы риска
У взрослых провоцирующими факторами развития первичного трахеита является курение (в том числе и пассивное, при котором человек вдыхает табачный дым), злоупотребление алкоголем и работа, при которой в лёгкие попадает пыль, дым или химически агрессивные частицы.
Развитию вторичного трахеита способствует снижение иммунитета на фоне других заболеваний, например СПИДа, лучевой и химиотерапии. Хронические заболевания, например отит, гайморит, тонзиллит, ревматизм, сахарный диабет, цирроз печени, ангина или туберкулёз, не только ослабляют иммунитет, но и снижают защитную реакцию при вирусной или бактериальной нагрузке.
Аллергический трахеит развивается из-за воздействия аллергенов, например химических веществ, аэрозолей, пыли, пыльцы растений, шерсти животных и т. д.
Также выделяют другие причины трахеита, такие как травмирование трахеи (например, после вентиляции лёгких), сильный постоянный кашель, не связанный с трахеитом, и вдыхание слишком горячего или холодного воздуха.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы трахеита
Трахеит начинается с приступов мучительного сухого кашля, после которого либо отделяется мало мокроты, либо она совсем не отходит. Кашель появляется при смене положения тела, смехе или плаче, вдыхании холодного воздуха, резком вдохе и во время приёма пищи [10] . Через пару дней от начала болезни мокрота становится более обильной и легче отходит. Кашель длится от нескольких секунд до нескольких минут, после него может остаться жжение и боль за грудиной и/или в горле.
В первые дни трахеита температура тела повышается до 37–38 °C. Если её показатели выше, это говорит о развитии осложнений или присоединении вторичной инфекции (например, при течении вирусной инфекции может присоединиться бактериальная).
Также могут появиться симптомы интоксикации, такие как снижение аппетита, общая слабость и недомогание. Чаще всего они встречаются у пожилых людей.
Трахеит может сопровождаться и другими проявлениями ОРВИ, например першением или болью в горле, насморком, симптомами трахеобронхита или ларинготрахеита ( резким кашлем, втяжением надгрудинной ямки при вдохе и посинением носогубного треугольника ).
В некоторых случаях появляется осиплость голоса, которая сохраняется в течение пары дней или дольше.
Также при трахеите могут увеличиться лимфоузлы, но это не характерный признак болезни: они увеличиваются и при других заболеваниях.
Патогенез трахеита
Трахея — это продолжение гортани, которое начинается на уровне шестого шейного позвонка. Она разделяется на два главных бронха на уровне пятого грудного позвонка.
У новорождённых трахея воронкообразной формы с узким просветом и мягкими хрящами, которые легко сдавливаются. Она короче и шире, чем у взрослых, с богатой клеточными элементами слизистой. Всё это способствует более быстрому проникновению инфекции [6] . Таким образом, дети чаще болеют ОРВИ, иногда с развитием ларинготрахеита или трахеобронхита, которые могут быть осложнены сдавливанием гортани [5] [6] [7] .

Слизистая оболочка трахеи состоит из реснитчатых и бокаловидных клеток. Они вместе с железами подслизистой оболочки формируют мукоцилиарный аппарат, который очищает и защищает дыхательные пути. Помогают им в этом базальные клетки, которые могут дифференцироваться в реснитчатые или бокаловидные клетки, тем самым участвуя в регенерации слизистой и выполняя роль местной иммунной защиты.
Вирус, повреждая реснички, снижает барьерную функцию слизистой оболочки, способствуя развитию воспалительной реакции [6] [7] . Ввиду разрушения слизистой обнажаются подлежащие слои. На этом этапе в них легко проникают бактерии и начинают там размножаться. Поэтому трахеит, как правило, приобретает смешанный, бактериально-вирусный характер.

Травмы шеи и другие механические повреждения трахеи (например, введение трубки) также повреждают слизистую, облегчая задачу болезнетворным бактериям.
В первую очередь воспалительным изменениям подвергается слизистая оболочка носоглотки и гортани. Воспаление проявляется в виде отёка и переполнения кровеносных сосудов, из-за чего на слизистой появляются точечные красные пятна (петехии). Далее воспаление вызывает спазм и скопление слизи.

Однако мукоцилиарный аппарат повреждается не только в результате инфекции: его поражение также бывает врождённым. Это связано с дефектом строения ресничек.
У пациентов с трахеостомой на фоне травмирования трахеи может развиться эрозивный трахеит с острым воспалением слизистой.
![Трахеостома [19]](https://probolezny.ru/media/bolezny/traheit/traheostoma-19_s.jpg)
Трахеостома нарушает выведение ринобронхиального секрета, выполняющего роль фильтра. Это приводит к застою слизи, которая является благоприятной средой для присоединения вторичной бактериальной инфекции. Среди наиболее часто встречающихся возбудителей можно отметить синегойную палочку ( P.aeruginosa), золотистый стафилококк (S.aureus), акинетобактерия Баумана ( A.baumanii) и клебсиелла пневмонии (K.pneumoniae) [11] .
Классификация и стадии развития трахеита
По этиологии выделяют:
- вирусный трахеит;
- бактериальный трахеит;
- аллергический трахеит [3] .
Клинические проявления у них очень похожи, но при аллергическом трахеите температура тела обычно не повышается.
По течению трахеит бывает:
- Острым — чаще развивается на фоне вирусной инфекции, но бактерии и аллергены тоже могут вызвать острый трахеит.
- Хроническим — у детей обычно не возникает. Хроническим может быть аллергический трахеит, который развивается у взрослых из-за курения или работы на вредном производстве. Е сли причиной хронического трахеита стал туберкулёз или саркоидоз , то его течение, помимо кашля, сопровождается болью в груди, кровохарканьем, вялостью и лихорадкой.
- Эрозивным — развивается у пациентов с трахеостомой.
Хронический трахеит бывает двух типов:
- гипертрофическим — с посинением и утолщением слизистой оболочки, обильной мокротой и повышенным образованием слизи;
- атрофическим — со скудной мокротой, истончением и кровоточивостью слизистой (она становится сухой, а её цвет меняется на бледно-розовый с серым оттенком).
Для хронического трахеита характерно длительное течение с периодами обострения (несколько эпизодов в год) и ремиссии. Он может рецидивировать годы и даже десятилетия, особенно если пациент не лечится. Симптомы хронического трахеита совпадают с течением острого, но они более сглаженные.
Осложнения трахеита
Среди основных осложнений трахеита выделяют:
Ложный круп

В отличие от истинного захватывает не только область голосовых связок, но и слизистую гортани, располагающуюся ниже, вплоть до трахеи и бронхов.
При выявлении ложного крупа проводится ингаляция глюкокортикостероидом (Будесонидом) через небулайзер. Госпитализация показана при неэффективности амбулаторного лечения или для проведения системной терапии, например с внутривенным введением препаратов [3] [4] .
Бронхит
При разветвлении трахеи на правый и левый бронхи слизистая оболочка остаётся такой же, поэтому воспалительный процесс может распространиться на бронхи с развитием бронхита. От трахеита он отличается сухим свистящим хрипом в бронхах и более продуктивным кашлем. Возможно развитие спазма бронхов (бронхообструкции), для которого характерно снижение уровня кислорода в крови, увеличение частоты дыхания, посинение кожи лица и вспомогательное подключение мышц к дыханию, например надключичных ямок и мягких ямок шеи при вдохе или раздувание крыльев носа.
При присоединении бронхита к трахеиту может возникнуть новая волна лихорадки или ухудшение общего состояния.
Госпитализация требуется при тяжёлом течении заболевания и неэффективности амбулаторного лечения.
Чтобы исключить пневмонию, нужно сделать рентгенографию лёгких и по необходимости проконсультироваться с пульмонологом.
Пневмония
При развитии пневмонии в альвеолах появляется жидкость. Пневмония как осложнение трахеита также чаще встречается у детей. В этом случае поражение лёгких может быть небольшим (2–4 мм) и, как правило, оно одностороннее.

При пневмонии температура обычно повышается до 38–39 °С, начавшийся сухой кашель становится влажным с отхождением мокроты, но иногда может полностью отсутствовать. При тяжёлой степени болезни могут появиться признаки дыхательной недостаточности, которые повторяют симптомы бронхообструкции.
Больные пневмонией также чувствуют вялость, утомляемость, мышечную слабость, сонливость и головную боль.
Диагностика трахеита
Для исключения сопутствующих патологий иногда проводят консультацию с узкими специалистами, например отоларингологом или пульмонологом [10] . При развитии аллергического трахеита необходима консультация аллерголога и аллергические пробы.
Лабораторная диагностика
Общий анализ крови проводится, чтобы исключить бактериальную инфекцию. На неё могут указывать повышенный уровень лейкоцитов, нейтрофилов, С-реактивного белка и увеличенная скорость оседания эритроцитов. При аллергическом трахеите могут быть повышены эозинофилы.
Бактериологическое исследование мазка из зева и носа выявляет природу возбудителя трахеита. Это помогает подобрать нужный препарат для лечения.
При наличии гнойной мокроты проводится бактериологическое исследование для определения микрофлоры и чувствительности к антибактериальным препаратам.
Инструментальная диагностика
Для исключения пневмонии проводится рентгенологическое обследование — обзорный снимок органов грудной полости в двух проекциях.
Иногда проводится ларинготрахеоскопия — это эндоскопическое исследование гортани и трахеи, оценивающее воспалительный процесс слизистой оболочки. При затруднении постановки диагноза метод позволяет провести биопсию. Если трахеит протекает тяжело и сочетается с ларингитом, то прямая ларингоскопия противопоказана, поскольку она может привести к спазму гортани и потребовать экстренной интубации [17] .
Детям диагноз обычно ставят по клиническим признакам без применения инструментальной диагностики.
Дифференциальная диагностика
Проводится при появлении кашля, чтобы отличить трахеит от бронхита и пневмонии. Врач подтверждает диагноз после прослушивания лёгких.
Дифференциальная диагностика также выполняется при злокачественных новообразованиях в лёгких, туберкулёзе, коклюше, дифтерии, стенозе гортани и инородных предметах в дыхательных путях.
Также необходимо провести исследования (например, анализ крови на гормоны), чтобы исключить поражение щитовидной железы, которое так же, как и хронический трахеит, сопровождается осиплостью голоса.
Лечение трахеита
Противовирусных препаратов с доказанной эффективностью нет. Иногда врачи назначают Умифеновир, Интерферон или их аналоги, но у них пока нет достаточной доказательной базы. Поэтому лечение вирусного трахеита направлено не на борьбу с вирусом, а на устранение симптомов.
При бактериальном трахеите на фоне чувствительности к антибиотикам врач назначает антибактериальные препараты. Курс их достаточно короткий и не нарушает микрофлору кишечника, поэтому восстанавливать её с помощью пробиотиков не нужно.
В основе лечения лежит правильный уход за больным трахеитом:
- поддержание в помещении оптимальной температура воздуха ( желательно 20–22 °C, но можно и 18–24 °C) и уровня влажности (40–60 %) [1] ;
- соблюдение питьевого режима — в среднем каждый день мужчинам рекомендуется выпивать 3,7 л воды, женщинам — 2,7 л, детям 2–3 лет — 1,3 л, 4–8 лет — 1,7 л, 9–13 лет — 2,1–2,4 л, 14–18 лет — 2,7–3,3 л [12] .
Симптоматическое лечение:
- Жаропонижающие препараты (Ибупрофен, Парацетамол) применяются только при повышении температуры выше 39 °C. Согласно клиническим рекомендациям лечения ОРВИ, сбивать температуру рекомендуется только пациентам с судорогами из-за скачков температуры или эпилепсией в анамнезе.
- При сухом навязчивом кашле допускается использование противокашлевого препарата Бутамират, который снижает возбудимость кашлевого центра в головном мозге. Обладает противовоспалительным и отхаркивающим действием. Также могут назначить Ренгалин[16] .
- Муколитические и отхаркивающие препараты назначают при сухом кашле или трудно отделяемой мокроте. К муколитикам с доказанной эффективностью относят Амброксол и Бромгексин, но их не рекомендуется назначать детям младше двух лет: вместо них доктор может рекомендовать Ацетилцистеин или АЦЦ[9][18] .
- При насморке показано промывание физиологическим раствором с последующим высмаркиванием. Для снятия отёка и облегчения носового дыхания используют сосудосуживающие препараты. Их можно принимать не более семи дней.
Физиопроцедуры проводятся по показаниям:
- УВЧ терапия на проекцию трахеи;
- ЭВТ-терапия (детям до пяти ле);
- ИКВ-терапия, например индуктотермия (детям с пяти лет), и т. д.
Физиопроцедуры не имеют доказательной базы, но на практике показывают хорошую эффективность. Как правило, назначаются детям на период восстановления, когда болезнь уже в неактивной стадии. Также их используют для профилактики рецидива других вирусных инфекций, особенно у часто болеющих детей с ослабленным иммунитетом.
В случае присоединения бактерий при эрозивном трахеите необходима антибактериальная терапия. Препаратами выбора для взрослых и детей от 6 месяцев являются цефалоспорины 3-го поколения (инъекции Цефотаксима, Цефтриаксона, Цефоперазона и таблетки Цефдиторена, Цефиксима, Цефтибутена) либо фторхинолоны (не противопоказаны детям) [11] . Для более подробной консультации следует обратиться к хирургу.
В случае жизнеугрожающего отёка слизистой трахеи (ложного крупа), когда пациент не может самостоятельно дышать, в рамках экстренной помощи в трахею вводят эндотрахеальную трубку.
Основа лечения аллергического трахеита — ограничение контакта с провоцирующим аллергеном и приём антигистаминных препаратов, преимущественно 2-го поколения. При затруднённом отхождении мокроты применяются те же муколитические или отхаркивающие препараты, что и при вирусном/бактериальном трахеите.
В некоторых случаях врач-аллерголог назначает АСИТ — аллерген-специфическую иммунотерапию. Она постепенно снижает чувствительность организма к аллергенам и позволяет заметно уменьшить проявления аллергического трахеита или избавляет от симптомов полностью. Однако она противопоказана пациентам с тяжёлой и плохо контролируемой астмой и серьёзными сердечно-сосудистыми заболеваниями, а также тем, кто принимает бета-адреноблокаторы. С особой осторожностью её следует назначать пожилым людям с сопутствующими заболеваниями. При беременности её проводить также не рекомендуется [15] .
Прогноз. Профилактика
Исход заболевания благоприятный, средняя продолжительность течения — 10–14 дней, как и у ОРВИ. Чаще всего организм сам справляется с вирусной инфекцией, поэтому вероятность возникновения осложнений минимальна.
Читайте также:

