Лечение папиллом при дисплазии шейки матки
Обновлено: 12.05.2024
Вирус папилломы человека (ВПЧ, HPV) является обобщенным названием группы вирусов, приводящих к развитию различных заболеваний как у женщин, так и у мужчин, начиная с бородавок и заканчивая онкологическими опухолями. Папилломавирус человека способен поражать клетки эпителия, при этом трансформируя их. В результате клетки делятся и происходит образование папилломы.
Ученые доказали наличие прямой взаимосвязи между ВПЧ и клеточными аномалиями вплоть до возникновения и развития ракового процесса. При лечении заболеваний дисплазии разной степени тяжести ВПЧ было обнаружено у 90% женщин. В генитальном тракте можно обнаружить 35 типов папилломавируса и 15 из них — онкогенные. Если дисплазию, вызванную данным вирусом, особенно ВПЧ 16 и 18, пролечивают на раннем этапе, то риск развития новообразований минимален. Однако постоянно фиксируются новые типы ВПЧ, связь которых с атипичным разрастанием клеток шейки матки на данный момент не доказана.
Если человек обладает достаточно сильным иммунитетом, данное заболевание не перейдёт в опухоль. Если защитные силы организма снижены, вероятность развития злокачественных новообразований увеличивается. Особенно опасным данное заболевание является для женщин, обладающих наследственностью, отягощенной в отношении онкологических заболеваний. В связи с этим требуется применение более тщательного и продуманного подхода к их лечению при обнаружении вируса.
Самые опасные для развития диспластических изменений — типы ВПЧ 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68.
Категории дисплазии:
- Лёгкая дисплазия, определяемая при поражении эпителия шейки матки вглубь на одну треть его толщины;
- Умеренная дисплазия, определяемая при поражении эпителия шейки матки на глубину не более двух третей
- Выраженная дисплазия или рак in situ, характеризующаяся поражением эпителия шейки матки на глубину более двух третей.
- Большим количеством родов;
- Длительным употреблением гормональной контрацепции;
- Длительным применением внутриматочных контрацептивов;
- Дефицитом витамина А, С и бета-каротина в диете;
- Выявлением у половых партнеров рака головки полового члена;
- Иммунодефицитными состояниями, включая ВИЧ;
- Индивидуальной генетической предрасположенностью к гинекологическим злокачественным процессам;
- Инфекциями, передающимися половым путем;
- Инфекциями ВИЧ;
- Количеством половых партнеров, более трех;
- Курением, как активным, так и пассивным;
- Наличием истории цитологических мазков с отклонениями от нормы;
- Ранним возрастом первого полового акта — до 16 лет.
Диагностика
Симптомы дисплазии шейки матки не обладают клиническими проявлениями. При этом в большинстве случаев дисплазия связана с воспалительными процессами, например, женщина может наблюдать выделения, больше чем обычно, с примесью крови. Кроме того, подобные выделения женщина может фиксировать при использовании тампонов или после полового акта. Дисплазия диагностируется при осмотре врачом-гинекологом, иногда посредством применения специальных методов, включающих в себя расширенную кольпоскопию, сбор мазков и соскобов с шейки матки, прицельную биопсию, предполагающую проведение последующего гистологического исследования полученного препарата. Благодаря данным гистологического исследования, появляется шанс установления точного диагноза и его стадии.
Лечение
Лечение проводится для избавления женщины от поражённого участка на шейке матки и устранения причины — вируса папилломы человека. Разные степени дисплазии предполагают применение разных методов лечения, вплоть до оперативного удаления. При лечении легкой и умеренной дисплазии необходимо проведение противовирусной терапии, а также электрокоагуляции, замораживания, лазеротерапии. При тяжелой дисплазии принято обращаться к более радикальному лечению, начиная с конизации шейки матки у молодых пациенток, для которых приоритет — сохранение детородной функции и, заканчивая, экстирпацией (удалением) матки у пожилых женщин, сочетая это с противовирусной терапией. После проведенного лечения пациентка обязательно встает на диспансерный учёт, состоящий из обязательного осмотра, расширенной кольпоскопии и цитологического исследования с частотой — четыре раза в первый год после операции и два раза во второй год после операции, затем — один раз в год.
Прогноз при дисплазии шейки матки
Благоприятный прогноз возможен, если был выведен ВПЧ из организма пациентки. При комплексном лечении вероятность избавления от данного вируса достигает 90-100%. Вероятность рецидива, если используется только деструктивный метод, составляет 40-55%
Папилломавирусная инфекция привлекла особое внимание в последнее время в связи с ролью этой группы вирусов в развитии рака. Доказательство того, что некоторые типы вируса папилломы человека (ВПЧ) способны вызывать рак шейки матки, было отмечено Нобелевско
Папилломавирусная инфекция привлекла особое внимание в последнее время в связи с ролью этой группы вирусов в развитии рака. Доказательство того, что некоторые типы вируса папилломы человека (ВПЧ) способны вызывать рак шейки матки, было отмечено Нобелевской премией по медицине 2008 года.
Классификация
К ВПЧ-поражениям относят аногенитальные бородавки — остроконечные кондиломы, вульгарные бородавки, плоские кондиломы. Необходимо помнить, что различные виды бородавок (кондилом) — это лишь часть спектра поражений, вызванных ВПЧ. Существуют еще субклиническая и латентная формы инфекции, а также ВПЧ-ассоциированные заболевания — интраэпителиальные неоплазии (ИН) различных степеней. В частности, известно, что более чем у 60% женщин с аногенитальными бородавками имеется сопутствующая цервикальная ИН (CIN) в субклинической форме [2]. Помимо CIN с ВПЧ могут быть ассоциированы ИН вульвы (VIN), полового члена (PIN) и анальной области (AIN) [3].
В мировой практике используются различные классификации папилломавирусной инфекции и ассоциированных с ней заболеваний. Ориентировочная классификация представлена Handley J. et al. [4]:
ВПЧ-инфекция
1. Клинические формы (видимые невооруженным глазом или невидимые, но при наличии соответствующей симптоматики):
- бородавки (остроконечные кондиломы, плоские кондиломы, вульгарные бородавки);
- симптоматические ИН на ранних стадиях — койлоцитоз, дискератоз при отсутствии дисплазии (плоские кондиломы).
2. Субклинические формы (невидимые невооруженным глазом и бессимптомные, выявляемые только при кольпоскопии и/или цитологическом или гистологическом исследовании):
- асимптоматические ИН на ранних стадиях — койлоцитоз, дискератоз при отсутствии дисплазии.
3. Латентные формы (отсутствие морфологических или гистологических изменений при обнаружении ДНК ВПЧ).
Заболевания, ассоциированные с ВПЧ
Клинические и субклинические формы:
- ИН на ранних стадиях — слабо выраженная дисплазия ± койлоцитоз, дискератоз (CIN I);
- ИН на поздних стадиях — выраженная дисплазия ± койлоцитоз, дискератоз (CIN II);
- ИН на поздних стадиях — тяжелая дисплазия или карцинома in situ ± койлоцитоз, дискератоз (CIN III или CIS);
- микроинвазивная плоскоклеточная карцинома.
Эпидемиология
По оценкам Центра по контролю заболеваемости (CDC) в США ВПЧ инфицируются до 5,5 млн человек в год [5]. В Европе в год регистрируется 554 000 случаев, вызванных этими вирусами: в том числе цервикальных неоплазий легкой степени (CIN I), генитальных бородавок, цервикальных неоплазий средней и тяжелой степени (CIN II и III), рака шейки матки. Таким образом, в сутки по этой причине умирает до 40 человек [Gross et al., 2008]. По данным российских ученых папилломавирусная инфекция гениталий встречается у 44,3% женщин, обращающихся в гинекологические клиники [6].
Диагностика
Комплексная диагностика заболеваний, ассоциированных с ВПЧ, предполагает клинико-визуальный осмотр, кольпоскопическое исследование, тестирование на ВПЧ, использование цитологических и/или гистологических методов.
Лечение
Согласно существующим принципам по ведению больных с клиническими проявлениями, связанными с ВПЧ, лечение аногенитальных ВПЧ-поражений направлено на разрушение тем или иным методом папилломатозных очагов, возникающих на месте внедрения вируса. Именно такой подход приведен во всех основных рекомендациях по ведению больных с ВПЧ-инфекцией (CDC, Европейских рекомендациях, рекомендациях ВОЗ). Такой подход представлен и в рекомендациях Российского общества дерматовенерологов и косметологов.
Как для лечения клинических проявлений ВПЧ-инфекции, так и ассоциированных с ней заболеваний (в первую очередь это касается CIN II и CIN III) применяют деструктивные методы — хирургические, физические (крио-, электро- или лазеротерапия, радиоволновая хирургия) и химические. При CIN I тактика может различаться в зависимости от величины поражения шейки матки, наличия другой патологии и возможностей самой пациентки [7]. При небольшом поражении чаще рекомендуют оставить женщину под наблюдением и периодически выполнять обследования — тесты на ВПЧ, кольпоскопию, цитологию. Очень важно при этом диагностировать и лечить воспалительные, дисгормональные и другие заболевания урогенитального тракта. Большую роль в определении тактики ведения больных в этих случаях имеет желание пациентки и ее возможность регулярного посещения врача для проведения обследования.
Более эффективным методом лечения при патологии шейки матки, ассоциированной с ВПЧ, является комбинация деструкции с адъювантной противовирусной и иммуномодулирующей терапией. Применение активаторов противовирусного иммунитета позволяет повысить эффективность лечения за счет снижения частоты рецидивов, а также воздействия непосредственно на репродукцию вируса.
Помимо иммунотропного, Изопринозин обладает прямым противовирусным действием, угнетая синтез вирусов путем встраивания инозин-оротовой кислоты в полирибосомы пораженной вирусом клетки и нарушая присоединение адениловой кислоты к вирусной РНК.
Таким образом, Изопринозин прямо и косвенно, обладая противовирусным действием и оказывая влияние на противовирусный иммунитет, способен подавлять репликацию ВПЧ и образование вирусных белков. Эти эффекты могут изменять механизм взаимодействия ВПЧ и макроорганизма, препятствуя переходу вируса из транзиторной в персистирующую форму, а также влияя на клиническую манифестацию инфекции.
Одним из показаний применения препарата являются инфекции, вызванные ВПЧ: остроконечные кондиломы, папилломавирусная инфекция вульвы, вагины и шейки матки (в составе комплексной терапии).
При инфекциях, вызванных ВПЧ, Изопринозин назначают по 3 г/сут (2 таблетки 3 раза в сутки) как дополнение к местной терапии или хирургическому вмешательству в течение 14–28 дней или 5 дней в неделю последовательно в течение 1–2 недель в месяц в течение 3 месяцев.
В работе Забелева А. В. и соавт. [15] показано исчезновение атипичного эпителия после проведения курсов Изопринозина женщинам с ВПЧ-ассоциированными плоскоклеточными ИН низкой степени. Изопринозин назначали по 1 г 3 раза в сутки в течение 5 дней, 3 курса с интервалом 1 месяц.
Аналогичные результаты — улучшение морфологической картины эпителия вульвы — показаны в исследовании Sun Kuie Tay [16]. Инозин пранобекс назначали по 1 г 3 раза в сутки в течение 6 недель. Положительный эффект был достигнут у 63,5% больных, а в группе, принимавшей плацебо, — у 16,7% (рис. 1).
В другом исследовании при монотерапии Изопринозином по 3 г в сутки у 44 женщин с CIN I (длительность лечения 10 дней) и CIN II (длительность лечения 21 день) установлено, что выраженный клинический эффект наблюдался у 88,6% пациенток — полностью исчезало поражение эпителия экзоцервикса, что подтверждалось кольпоскопически и гистологически [17] (рис. 1).
Рис. 1. Сравнительная эффективность Изопринозина при лечении заболеваний, ассоциированных с ВПЧ
До лечения койлоцитоз при нормальной кольпоскопической картине был выявлен у 1367 пациенток, а после лечения — только у 71. Лечение остроконечных кондилом оказалось эффективным у 91% пациенток, комбинированное лечение CIN I — у 90%, комбинированное лечение CIN II — у 82%, лечение субклинической формы ВПЧ-инфекции — у 91% (рис. 1).
В работе Клинышковой Т. В. и соавт. [18] показана высокая частота регресса CIN I (70%) и элиминации ВПЧ (83,3%) при использовании Изопринозина в режиме монотерапии и комбинированного лечения в сочетании с деструкцией у пациенток с ВПЧ-ассоциированными поражениями шейки матки (рис. 1). Изопринозин назначали по 3 г в сутки двумя 10-дневными курсами — за 1 месяц до деструкции и с 1-го дня деструкции.
Недавно был проведен метаанализ результатов применения изопринозина [19]. Данные литературы, базирующиеся на 15 источниках, в которых описано 2369 случаев применения Изопринозина в качестве монотерапии, 3369 — в комбинации с другими методами, в сравнении с 71 наблюдением плацебо-контроля и 575 наблюдениями за традиционным лечением свидетельствуют об эффективности вспомогательной иммунотерапии Изопринозином на фоне традиционных методов при терапии генитальных поражений, ассоциированных с ВПЧ.
Интересным является факт прекращения обнаружения ВПЧ из очагов поражения в ходе проводимой комбинированной терапии с применением Изопринозина. Несмотря на то, что во многих работах говорится о полной элиминации вируса, правильнее говорить именно о прекращении выделения ВПЧ из очагов поражения или урогенитального тракта, поскольку методология диагностики заключается в исследовании соскобного материала, взятого из этих зон. Говорить в этом случае о полной элиминации ВПЧ из организма или даже из урогенитального тракта будет слишком смело и бездоказательно.
Прилепская В. Н. сообщает о прекращении выделения ВПЧ у 65,6% больных после комбинированной терапии (Изопринозин + деструкция очагов) CIN низкой степени [6]. При использовании только деструкции очагов этот результат был достигнут у 46,9% больных (рис. 2). Изопринозин назначали по 1 г 3 раза в сутки в течение 5 дней за 7–10 дней до проведения деструкции.
Похожие результаты — прекращение выделения ВПЧ у 77% больных — показаны в исследовании Шевниной И. В. (2009) при комбинированной терапии женщин с CIN и аногенитальными бородавками. Изопринозин назначали по 1 г 3 раза в сутки в течение 10 дней, затем по 0,5 грамма 3 раза в сутки в течение 20 дней.
В другом исследовании Изопринозин назначали женщинам с патологией шейки матки, ассоциированной с ВПЧ [20]. Препарат назначали после проведения обследования и противовоспалительной терапии по 3 г в сутки в течение 10 дней. Элиминация ВПЧ достигнута у 95,3% пациенток (рис. 2).
Есть и другие исследования, в которых показано прекращение выделения ВПЧ из очагов поражения у 69,6–97,8% женщин, принимавших Изопринозин [21–23] (рис. 2).
Представленные данные свидетельствуют о возможной эффективности монотерапии Изопринозином при бессимптомном вирусовыделении, когда применение деструктивных методик не показано.
Рис. 2. Воздействие Изопринозина на прекращение выделения ВПЧ из очагов поражения
Профилактика
С целью профилактики рака шейки матки и тяжелых дисплазий женщинам можно рекомендовать вакцинацию. Сегодня на российском рынке доступны две вакцины — Гардасил и Церварикс. Их эффективность с точки зрения профилактики развития рака и CIN всех степеней практически одинакова и близка к 100%. Вакцинация позволяет предотвращать не только CIN, но даже минимальные изменения морфологической картины эпителия шейки матки. Какие-либо отклонения в мазках по Папаниколау выявлялись у 42% невакцинированных и только 14% вакцинированных девочек в возрасте от 11 до 21 года при наблюдении за ними в течение 3 лет [24].
Заключение
Таким образом, основными клиническими эффектами адъювантной или самостоятельной терапии Изопринозином являются:
1) повышение эффективности деструктивных методов лечения;
2) снижение частоты рецидивов после проведенного лечения;
3) нормализация морфологической картины экзо- и эндоцервикса;
4) прекращение выделения ВПЧ из очагов поражения.
При использовании изопринозина частота побочных эффектов составляет около 10%. Сообщается о тошноте и недомогании у 5,4–8,8%, кожных аллергических реакциях у 1,7–9,1%, болях в эпигастрии у 4%, головной боли у 2,7%, сухости кожных покровов у 2%, повышении трансаминаз у 1%, повышении уровня мочевой кислоты у 1–22,2% [1, 16, 20, 21, 25].
Многочисленные исследования, проведенные во многих странах мира, в том числе и в России, показали, что при комбинации деструктивных методов с назначением Изопринозина, благодаря его двойному противовирусному и иммуномодулирующему действию, подавляющему репликацию ВПЧ, повышается эффективность терапии заболеваний шейки матки, ассоциированных с папилломавирусной инфекцией.
Литература
- Прилепская В. Н., Костава М. Н. Возможности терапии папилломавирусной инфекции // РМЖ. 2009; 17 (1): 16–19.
- Handley J. M., Maw R. D., Lawther H. et al. // Sex Transm Dis. 1992; 19: 225–229.
- Ludicke F., Stalberg A., Vassilokos P. et al. High and intermediate risk human papillomavirus infection in sexually active adolescent femails // J Pediatr Adolesc Gynecol. 2001; vol. 14 (4), p. 171–174.
- Handley J. M., Dinsmore W. // J Eur Acad Dermatol Venerol. 1994; 3 (3): 251–265.
- Armstrong G. L. et al. // Am J Epidemiol. 2001; 153: 912–992.
- Прилепская В. Н., Роговская С. И. Возможности Изопринозина в лечении хронических цервицитов и вагинитов // РМЖ. 2007; 16 (3): 14.
- Роговская С. И. Папилломавирусная инфекция у женщин и патология шейки матки. М.: ГЭОТАР-медиа, 2011, 22 с.
- Кацамбас А. Д., Лотти Т. М. Европейское руководство по лечению дерматологических болезней. МЕДпресс-информ, 2009; 84–88.
- Hersey P., Edwards A. Effect of Isoprinosine on natural killer cell activity of blood mononuclear cells in vitro and in vivo // Int J Immunopharmacol. 1984; 6: 315–320.
- Hersey P., Bindon C., Bradley M. et al. Effect of Isoprinosine on interleukin 1 and 2 production and on suppressor cell activity in pokeweed mitogen stimulated cultures of B and T cells // Int J Immunopharmacol. 1984; 6: 321–328.
- Bekesi J., Tsang P., Wallace J. et al. Immunorestorative properties of Isoprinosine in the treatment of patients at high risk of developing ARC or AIDS // J Clin Lab Immunol. 1987; 24: 155–161.
- Cillari E., Diell M., Lo Campo P. et al. Protective effect of Isoprinosine in genetically susceptible BALB/c mice infected with Leishmania major // Immunology. 1991; 74: 25–30.
- Diaz-Mitoma F., Turgonyl E., Kumar A. et al. Clinical improvement in cronic fatigue syndrome is associated with enchanced natural killer cell-mediated cytotoxicity: the results of a pilot study with Isoprinosine // J Chron Fatig Syn. 2003; 11 (2): 1–17.
- Абелевич М. М., Иванова Е. Л., Лукушкина Е. Ф. Этиопатогентическая терапия инозином пранобексом у детей с осложненным течением аллергических заболеваний // НМЖ. 2008; 1: 60–64.
- Забелев А. В., Долматова О. К., Сивоконева Е. Н. и соавт. Результаты кольпоскопического скрининга и опыт применения изопринозина в лечении паилломавирусных поражений шейки матки // Фарматека. 2005; 3: 72–75.
- Tay S. K. Efficacy of inosine pranobex oral therapy in subclinical human papillomavirus infection of the vulva: a randomized double blinde placebo-controlled study // Int J STD & AIDS. 1996; 7: 276–280.
- Потапов В. А., Демченко Т. В., Стрельцова Т. Р. и соавт. Клинико-лабораторная оценка эффективности Изопринозина в лечении папилломавирусной инфекции, ассоциированной с цервикальной интраэпителиальной неоплазией // Репродуктивное здоровье женщины. 2006; 1 (25).
- Клинышкова Т. В., Каратюк Т. И., Турчанинов Д. В. и соавт. Дифференцированный подход к ведению больных с цервикальной интраэпителиальной неоплазией с позиции прогнозирования // Гинекология. 2009; 13 (4): 40–44.
- Елисеева М. Ю., Мынбаев О. А. Вспомогательная иммунотерапия ВПЧ-ассоциированных поражений слизистых оболочек и кожи урогенитальной и перианальной локализации // Гинекология. 2009; 11 (5): 22–33.
- Линаск Л. И., Григорьева Е. Е. Опыт применения Изопринозина при заболеваниях шейки матки на фоне папилломавирусной инфекции у подростков и молодых женщин // Русский медицинский журнал. 2008; 16 (19): 1–4.
- Кедрова А. Г., Подистов Ю. И., Кузнецов В. В. и соавт. Роль противовирусной терапии в комплексном лечении больных эпителиальными дисплазиями и преинвазивным раком шейки матки // Гинекология. 2005; 7 (3): 170–174.
- Долгушина В. Ф., Ахматова А. Н., Беренда М. А. Эффективность изопринозина в лечении хронического цервицита, ассоциированного с папилломавирусной инфекцией // Фарматека. 2009; 14: 73–76.
- Макаров И. О., Шеманаева Т. В., Шешукова Н. А. Опыт применения изопринозина в лечении патологии шейки матки воспалительной этиологии // Consilium Medicum. 2010; 13 (6): 16–18.
- Gross M. et al. Human papillomavirus (HPV) vacctination and Pap smear results in adolescent girls — have we seen a difference? // J Pediatr Adolesc Gynecol. 2010; vol. 23 (2): 70–71.
- Georgala S., Katoulis A. C., Befon A. et al. Oral inosiplex in the treatment of cervical condilomata acuminate: a randomized placebo-controlled trial // BJOG. 2006; 113 (9): 1088–1091.
А. М. Соловьев*, кандидат медицинских наук, доцент
И. Н. Анискова**, кандидат медицинских наук
*МГМСУ, Москва
** ГБУЗ Центр планирования семьи и репродукции, Краснодар
Что такое дисплазия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнатенко Татьяны Алексеевны, гинеколога со стажем в 14 лет.
Над статьей доктора Игнатенко Татьяны Алексеевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Дисплазия шейки матки, или цервикальная интраэпителиальная неоплазия (ЦИН), или Cervical Intraepithelial neoplasia (CIN) — это патологический процесс, при котором в толще клеток, покрывающих шейку матки, появляются клетки с различной степенью атипии (неправильного строения, размера, формы).
Причины дисплазии шейки матки
Папилломавирусная инфекция (ВПЧ) — основная причина дисплазии и рака шейки матки. К болезни приводит длительное персистирование именно ВПЧ высокого канцерогенного риска. У женщин с риском развития цервикальной неоплазии распространенность онкогенных типов ВПЧ чрезвычайно велика. ВПЧ становится причиной CIN 2-3 и рака шейки матки в 91,8% и 94,5% случаев соответственно. [1]
К факторам риска дисплазии шейки матки относится длительный приём контрацептивов и курение. Выявлена связь между пассивным курением среди некурящих и повышенным риском возникновения CIN 1. [3]
Другие факторы риска — раннее начало половой жизни, большое число и частая смена половых партнеров, употребление алкоголя, сопутствующие половые инфекции, много беременностей и родов. Риск цервикальной CIN 2 особенно высок у женщин, которые до этого имели опыт пересадки органов, у них выявлена ВИЧ-инфекция или они принимают иммунодепрессанты. [2]
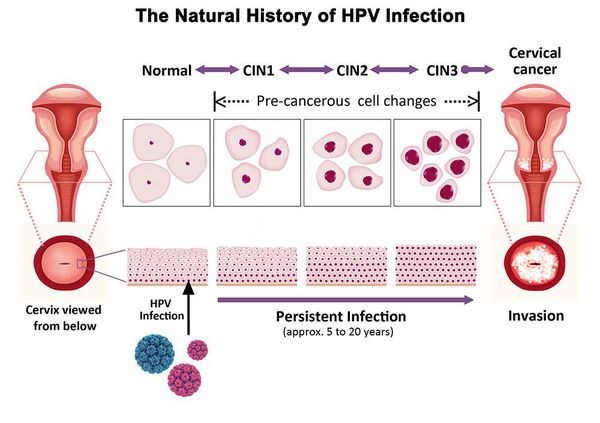
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дисплазии шейки матки
Дисплазия шейки матки, как правило, имеет бессимптомное течение, поэтому пациентки не предъявляют никаких специфических жалоб.
Патогенез дисплазии шейки матки
Критический фактор развития цервикальной интраэпителиальной неоплазии — инфицирование вирусом папилломы человека. Во многих случаях цервикальная интраэпителиальная неоплазия легкой степени отражает временную реакцию организма на папиломавирусную инфекцию и без лечения исчезает в течение полугода-года наблюдения. При цервикальной интраэпителиальной неоплазии умеренной и тяжелой степени высока вероятность встраивания вируса папилломы человека в клеточный геном. Инфицированные клетки начинают продуцировать вирусные белки E6 и Е7, которые продлевают жизнь клетки, сохраняя ее способность к неограниченному делению. Неизбежно формирующиеся на этом фоне мутации клеток ведут к формированию предрака (дисплазии) и рака шейки матки, влагалища и вульвы.
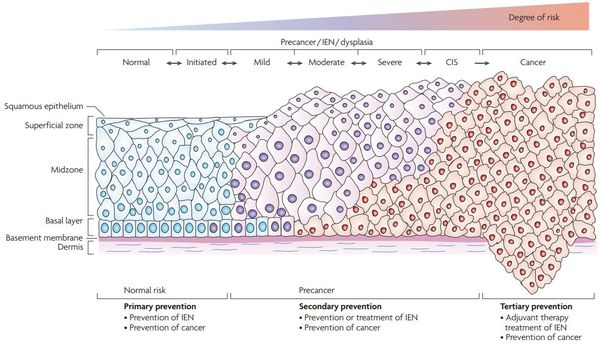
Онкогенные белки ВПЧ (Е6, Е7) взаимодействуют с регуляторными белками клеток шейки матки, приводя к повышению активности онкомаркера p16INK4A, что свидетельствует о неконтролируемом размножении клеток шейки матки. Таким образом, сверхэкспрессия p16INK4A, определяемая в материале шейки матки, который получают при биопсии, является биомаркером интеграции вируса папилломы человека высокого риска в геном и трансформации эпителиальных клеток под действием вируса, что делает эту информацию полезной при оценке прогноза развития предраковых и злокачественных поражений, связанных с инфицированием генитального тракта вирусом папилломы человека. [5]
Классификация и стадии развития дисплазии шейки матки
Для постановки цитологического диагноза (по результатам цитологического исследования соскобов шейки матки и цервикального канала с окрашиванием по Папаниколау (Рар-тест) или жидкостной цитологии) используется классификация Бетесда (The Bethesda System, 2014), основанная на термине SIL (Squamous Intraepithelial Lesion) – плоскоклеточное интраэпителиальное поражение. [10]
Выделяют три вида результатов соскобов с поверхности шейки матки (экзоцервикса):
Классификация Папаниколау
- 1-й класс — нормальная цитологическая картина (отрицательный результат);
- 2-й класс — изменение морфологии клеток, которое обусловлено воспалением во влагалище и (или) шейке матки;
- 3-й класс — единичные клетки с аномалией ядер и цитоплазмы (подозрение на злокачественное новообразование);
- 4-й класс — отдельные клетки с явными признаками озлокачествления;
- 5-й класс — много типично раковых клеток (злокачественное новообразование).
Существуют также гистологические классификации для оценки материала, полученного при биопсии.
По классификации R. M. Richart (1968) в зависимости от глубины поражения поверхностного клеточного слоя выделяют три степени дисплазии шейки матки:
- ЦИН 1 (дисплазия слабой степени) — признаки папилломавирусной инфекции (койлоцитоз и дискератоз). Поражение до 1/3 толщины клеточного пласта;
- ЦИН 2 (дисплазия средней степени) — поражена 1/2 толщины клеточного слоя;
- ЦИН 3 (дисплазия тяжелой степени) — поражение более 2/3 клеточного слоя. [8]
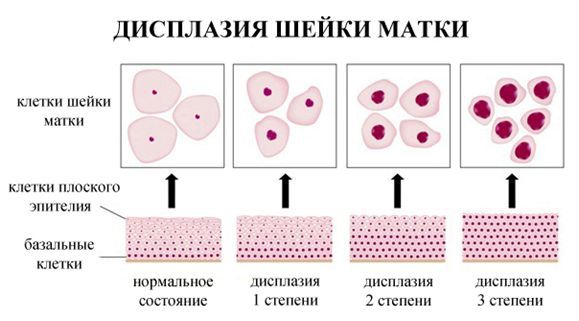
В приведенной ниже таблице даны соотношения классификаций предраковых поражений шейки матки. [9]
| Система Папаниколау | Описательная система ВОЗ | CIN | Терминологи- ческая система Бетесда (ТСБ) |
|---|---|---|---|
| Класс 1 (норма) | Отсутствие злокачественных клеток | Отсутствие неопластических изменений | Норма |
| Класс 2 (метаплазия эпителия, воспалительный тип) | Атипия, связанная с воспалением | Реактивные изменения клеток ASC: ASC - US, ASC - H | |
| Класс 3 ("дискариоз") | Слабая дисплазия | CIN 1 койлоцитоз | LSIL |
| Умеренная дисплазия | CIN 2 | HSIL | |
| Тяжелая дисплазия | CIN 3 | ||
| Класс 4 (клетки, подозрительные на рак или карцинома in situ | Карцинома in situ | ||
| Класс 5 (рак) | Инвазивная карцинома | Карцинома | Карцинома |
Осложнения дисплазии шейки матки
Последствия дисплазии шейки матки
Основное и самое опасное осложнение цервикальной интраэпителиальной неоплазии заключается в развитии рака шейки матки, любой случай развития которого — результат упущенных возможностей диагностики и лечения дисплазии шейки матки. [7]
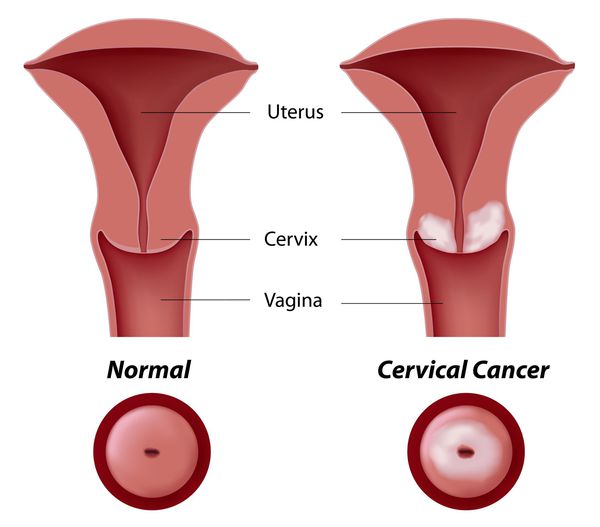
Проводились длительные, систематические исследования риска рака шейки матки у женщин с диагнозом цервикальной интраэпителиальной неоплазии 3 степени (CIN3) по сравнению с женщинами, у которых были нормальные цитологические результаты. Согласно полученным данным, долгосрочный относительный риск развития рака шейки матки зависит от различных гистологических типов CIN3 и выше всего он для аденокарциномы in situ. Даже через 25 и более лет после конизации (хирургического иссечения патологических тканей шейки матки) риск злокачественного перерождения клеток был значительным. [4]
Диагностика дисплазии шейки матки
Для ранней диагностики предраковых поражений шейки матки во многих странах мира существует система цервикального скрининга.
Методы диагностики дисплазии шейки матки
В России система цервикального скрининга включает последовательность действий:
- Цитологическое исследование: РАР-тест;
- ВПЧ-тестирование: в США и странах Евросоюза ВПЧ-тест применяется для первичного скрининга рака шейки матки (РШМ). В России его использование вариативно: при первичном скрининге в сочетании с РАР-тестом, в качестве самостоятельного теста, при ведении пациенток с неясными результатами РАР-теста (ASCUS) и для наблюдения паценток после лечения HSIL;
- Кольпоскопия: показаниями к исследованию являются положительные результаты РАР-теста (класс 2-5). Метод основан на осмотре шейки матки при помощи увеличивающих оптических систем и проведения диагностических проб с растворами уксусной кислоты и йода (Люголя). С помощью кольпоскопии определяют локализацию поражения, его размер, выбирают участок для проведения биопсии, определяют тактику лечения.
При кольпоскопии должна быть тщательно оценена зона трансформации (переходная зона стыка двух видов покровного эпителия шейки матки).
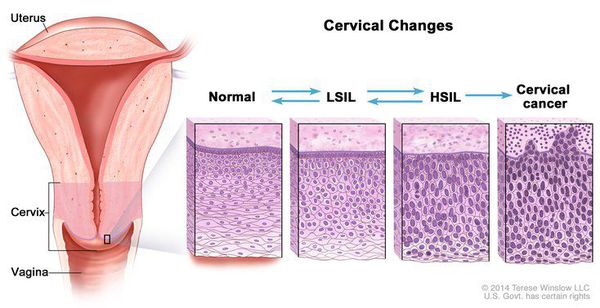
Влагалищная часть шейки матки (экзоцервикс) покрыта многослойным плоским эпителием. В канале шейки матки (цервикальном канале, эндоцервиксе) — цилиндрический эпителий. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название зоны трансформации. Эта область имеет большое клиническое значение, поскольку именно в ней возникает более 80% случаев дисплазии и рака шейки матки.
Лечение дисплазии шейки матки
Динамическому наблюдению подлежат молодые пациентки (до 35 лет) с LSIL (ВПЧ, ЦИН 1, ЦИН 2, если при биопсии не обнаружен белок р16, являющийся признаком проникновения ВПЧ высокого риска в геном и трансформации опухолевых клеток под действием вируса). Наблюдать возможно пациенток только с 1 и 2 кольпоскопическим типом зоны трансформации.
Контрольные осмотры, цитологическое и ВПЧ-тестирование показаны через 6 и 12 месяцев после первичного обнаружения патологии.
Хирургическое лечение дисплазии
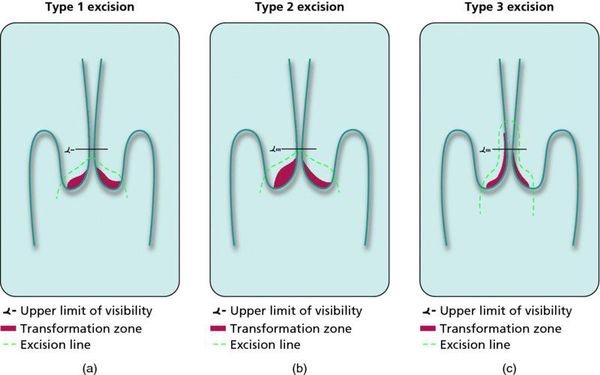
Немаловажно, что при выявлении по кольпоскопии 3 типа зоны трансформации на фоне положительного РАР-теста гинеколог обязан провести выскабливание слизистой канала шейки матки и/или широкую эксцизионную биопсию (конизацию шейки матки) для исключения опухолевого процесса, потенциально располагающегося вне зоны кольпоскопического обзора. Немаловажно наблюдение после операции через 6 и 12 месяцев с выполнением цитологического соскоба и ВПЧ-теста.
Следует отметить, что процедура хирургического иссечения патологических тканей на шейке матки увеличивает риск преждевременных родов. А сама по себе цервикальная интраэпителиальная неоплазия первой степени на течении беременности и родов никак не отражается и зачастую опасности не представляет. [12]
Средний возраст женщин, когда может потребоваться хирургическая коррекция цервикальной внутриэпителиальной неоплазии — около 30 лет. Хирургическое лечение нередко ассоциировано с неблагоприятным течением последующей беременности. Частота и тяжесть неблагоприятных осложнений возрастают с увеличением глубины иссекаемых тканей. [13]
Реабилитация после хирургического лечения
В течение месяца после операции следует воздержаться от спринцеваний, половых контактов и не пользоваться тампонами. На 2–3 недели исключают тяжёлые физические нагрузки и тепловые процедуры. Незначительные сукровичные выделения, усиливающиеся иногда до менструальноподобных, в течение 10–20 дней после операции — это нормальное явление.
При реабилитации после хирургического лечения шейки матки эффективны препараты, содержащие антисептик и стимулятор регенерации эпителия.
После лечения возможен рецидив, поэтому необходимо пожизненное наблюдение: цитологический мазок через 6 и 12 месяцев после операции, затем раз в год в течение 10 лет, далее раз в 3 года.
Планировать беременность после операции на шейке матки можно не ранее, чем через 3–6 месяцев. Эти сроки будут зависеть от глубины эксцизии или конизации и длины шейки матки [9] .
Лечение дисплазии при беременности
В большинстве случаев лечение должно быть отложено на послеродовый период. При беременности на фоне дисплазии шейки матки каждые три месяца проводится кольпоскопический и цитологический контроль. При выявлении рака шейки матки пациентку консультирует онкогинеколог. Доктор подбирает тактику лечения, может потребоваться прервать беременность по онкологическим показаниям [9] .
Прогноз. Профилактика
Дополнительными факторами риска прогрессирования ПВИ с формированием предраковой патологии являются:
- курение;
- длительное использование гормональных контрацептивов;
- многократные травматичные роды;
- ВИЧ-инфекция.
- У пациенток с ЦИН часто обнаруживают вирус простого герпеса 2 типа, цитомегаловирусную инфекцию, хламидийную урогенитальную инфекцию, бактериальный вагиноз, ассоциированный с резким снижением или отсутствием вагинальной лактофлоры, повышенным ростом во влагалище Gardnerella vaginalis и Atopobium vaginae, повышение концентрации в бакпосеве грибов рода Candida, Mycoplasma hominis.
Устранение и профилактика данных факторов способны снизить вероятность развития предраковой патологии шейки матки.
Рак шейки матки поражает преимущественно женщин репродуктивного возраста. Скрининг является важной стратегией вторичной профилактики. Длительный процесс канцерогенной трансформации от появления в организме вируса папилломы человека (ВПЧ) до инвазивного рака дает широкие возможности для выявления заболевания на стадии, когда лечение высокоэффективно. Подходящими скрининговыми тестами в мире признаны цитологическое исследование, визуальный осмотр после применения уксусной кислоты и тесты на выявление ВПЧ. Всемирная организация здравоохранения рекомендует проводить скрининг женщин по крайней мере один раз в жизни в возрасте от 30 до 49 лет. [14]
Согласно приказу Министерства здравоохранения РФ от 03.02.2015. N36ан "Об утверждении порядка проведения диспансеризации определенных групп взрослого населения", осмотр со взятием мазка (соскоба) с поверхности шейки матки и цервикального канала на цитологическое исследование производится 1 раза в 3 года для женщин в возрасте от 21 года до 69 лет включительно.
Что такое папилломавирусная инфекция (ВПЧ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Борисова Э. В., гинеколога со стажем в 35 лет.
Над статьей доктора Борисова Э. В. работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Папилломавирусная инфекция — это состояние, развивающееся при заражении какой-либо разновидностью вируса папилломы человека (ВПЧ). Возбудители данной группы могут существовать только в человеческом организме, поражая кожу и слизистые оболочки, приводя к появлению папиллом, бородавок, плоских и остроконечных кондилом. [1] [2] [4]

ВПЧ довольно широко распространён в человеческой популяции, особенно среди сексуально активных людей, а это свыше 80% всего населения. До недавнего времени вирусы этой группы считались относительно безобидными, вызывающими лишь косметические дефекты, но последние научные исследования показывают, что проблема гораздо серьёзнее. [9]
На сегодняшний день науке известно несколько сотен штаммов (типов) папилломавирусов . Около 40 из них преимущественно поражают аногенитальную область и передаются половым путём. Особую опасность представляют штаммы высокого онкогенного риска, так как они могут спровоцировать развитие онкологических заболеваний, в том числе рака шейки матки.
Чаще всего заражение происходит в молодом возрасте, как правило, с началом половой жизни, при этом возможно неоднократное инфицирование. Наиболее уязвимой группой в плане вероятности заражения ВПЧ и развития неблагоприятных последствий являются молодые женщины в возрасте 15-30 лет.
Помимо этого ВПЧ может перейти от инфицированной матери к ребёнку, например, при родах. Не исключается и контактно-бытовой способ передачи возбудителя, например, при соприкосновениях и даже при совместном использовании предметов личной гигиены.
К факторам риска, способствующим заражению ВПЧ, развитию хронической папилломавирусной инфекции и её переходу в предраковые состояния с потенциальным перерождением в злокачественную опухоль, относятся:
- иммунодефицит любого происхождения, в том числе вследствие ВИЧ-инфекции, лучевых поражений, применения иммунодепрессантов при трансплантации органов и тканей, лечения цитостатиками и других причин;
- подавленное состояние иммунитета во время беременности;
- раннее начало половой жизни;
- частая смена половых партнёров, незащищённый секс;
- инфицированность высокоонкогенными штаммами ВПЧ;
- заражение одновременно несколькими типами ВПЧ;
- наличие других инфекций, передающихся половым путём, например, герпесвирусной и цитомегаловирусной инфекции, вируса Эпштейна — Барр, гепатитов В и С, гонореи и трихомониаза;
- стресс, истощение, гиповитаминоз, гормональный дисбаланс;
- многократные роды и аборты;
- тяжёлые хронические заболевания, в том числе сахарный диабет;
- вредные привычки (курение, злоупотребление спиртным);
- низкий социальный статус, плохие условия жизни, неудовлетворительная интимная гигиена;
- пренебрежение регулярными профилактическими обследованиями (один из важнейших факторов риска);
- низкий уровень развития медицины в регионе проживания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы папилломавирусной инфекции
Далеко не всегда человек догадывается о наличии в своём организме папилломавирусной инфекции, оставаясь при этом источником заражения для потенциальных партнёров. [1] [2] Дело в том, что заболевание может долгое время протекать бессимптомно: вирус скрыто существует в организме от нескольких месяцев до нескольких лет, никак себя не проявляя. Кроме того, уже имеющиеся проявления инфекции не всегда доступны для наружного обзора. Например, если папилломы, бородавки и кондиломы на открытых участках тела и поверхности гениталий ещё можно заметить самостоятельно, то патологические изменения, локализующиеся на шейке матки, сможет обнаружить только специалист в ходе осмотра с применением соответствующих инструментов.
И всё же существует несколько симптомов, которые прямо или косвенно могут указывать на наличие папилломавирусной инфекции и её неблагоприятных последствий. [3] К ним относятся:
- появление на коже и/или слизистых оболочках каких-либо разрастаний различных форм (на тонкой ножке или с широким основанием, нитевидной, округлой или плоской конфигурации, в форме цветной капусты или петушиного гребня) и размеров (от образований в несколько миллиметров до разрастаний, занимающих всю промежность);

- отёчность и воспалительная инфильтрация папилломатозных разрастаний (остроконечных кондилом), их ранимость и кровоточивость, что приводит к присоединению вторичной инфекции с появлением гнойного отделяемого с неприятным запахом;
- зуд, жжение, мокнутие в области промежности, появление обильных белей, даже при отсутствии видимых патологических образований;
- межменструальные кровянистые выделения, в том числе появляющиеся в результате полового контакта:
- дискомфорт во время полового акта.
Наиболее тревожными признаками заболевания являются:
- постоянные боли в области спины и таза;
- слабость;
- беспричинная потеря веса;
- опухание одной или обеих ног.
Патогенез папилломавирусной инфекции
Заражение папилломавирусной инфекцией происходит при попадании вирусных частиц на кожу или слизистую оболочку. [1] [2] Излюбленная локализация инфекции на теле женщины — промежность, большие и малые половые губы, вульва, влагалище и шейка матки, у мужчин — половой член. Может также произойти поражение слизистой полости рта, пищевода, мочевого пузыря, трахеи, конъюнктивы и других органов и тканей.
Заражению способствуют микротравмы и потёртости. Особенно благоприятные для инфицирования условия создаются при половом акте. В 60–80% случаев достаточно однократного сексуального контакта с больным папилломавирусной инфекцией или бессимптомным носителем ВПЧ. К развитию заболевания может привести попадание в организм буквально единичных вирусных частиц.
При наличии предрасполагающих факторов (микроповреждения, слабого иммунитета и других) возбудитель проникает в эпителиальную ткань до её базального слоя. Там он прикрепляется к оболочке незрелой клетки и внедряется сначала в её цитоплазму, а затем и в ядро, где повреждает генетический аппарат. После этого начинается деление клеток с изменённым геномом, что приводит к появлению в месте внедрения вируса генитальных кондилом (образований, которые постепенно разрастаются), а, например, на шейке матки — к развитию диспластических процессов различной степени тяжести (дисплазия шейки матки).

В случае ВПЧ высокого онкогенного риска определённые гены в вирусной ДНК кодируют синтез специфических белков-онкопротеинов (Е6 и Е7), которые подавляют противораковую защиту клеток. Под действием онкопротеинов нарушается стабильность генома клеток, стимулируется их размножение и снижается способность к дифференцировке — всё это со временем может привести к онкопатологии. [12]
Формирование новых полноценных вирусных частиц, способных инфицировать другого человека, происходит уже не в базальном, а в самых поверхностных слоях поражённого эпителия. Возбудитель может содержаться в слущивающихся отмирающих клетках, которые отделаются слизистой оболочкой. Таким образом они переходят к новому хозяину при тесном (сексуальном или бытовом) контакте.
Классификация и стадии развития папилломавирусной инфекции
По способности индуцировать развитие злокачественных новообразований ВПЧ подразделяют на четыре группы: [8]
- неонкогенные штаммы ВПЧ (типы 1-5);
- ВПЧ низкого онкогенного риска (типы 6, 11, 40, 42-44, 54, 61, 70, 72, 81);
- ВПЧ среднего онкогенного риска (типы 26, 31, 33, 35, 51-53, 58, 66);
- ВПЧ высокого онкогенного риска (типы 16, 18, 39, 45, 56, 59, 68, 73, 82).
Клинические формы папилломавирусной инфекции: [5]
- латентная — скрытая форма, не имеющая клинических и морфологических признаков, но обнаруживаемая иммунохимическими и молекулярно-биологическими методами;
- субклиническая — возникает у лиц с нормальным иммунитетом, определяется только специальными диагностическими методами (пробы с растворами-индикаторами, гистологические и цитологические исследования);
- манифестная — появляется у лиц с временным или стойким снижением иммунитета, в случае генитальной папилломавирусной инфекции характеризуется появлением кондилом.
Латентная инфекция может переходить в субклиническую и манифестную форму в случае возникновения предрасполагающих условий (факторов риска), но чаще всего она протекает бессимптомно, не манифестируя.
Клинические проявления папилломавирусной инфекции:
- кожные поражения: подошвенные, плоские и обычные (вульгарные) бородавки, бородавчатая эпидермодисплазия, бородавки Бютчера и небородавчатые поражения кожи;
- поражения слизистых оболочек гениталий: кондиломы, некондиломатозные поражения, карциномы;
- поражения слизистых вне гениталий: папилломатоз гортани, карциномы шеи, языка и другое.

Разновидности поражений:
- экзофитные — видимые разрастания в виде папиллом и бородавок;
- эндофитные — образования, располагающиеся в толще ткани, которые не видны невооружённым глазом.
Осложнения папилломавирусной инфекции
Основными наиболее опасными осложнениями папилломавирусной инфекции являются злокачественные новообразования. Но возможны и другие серьёзные последствия:

- Злокачественные новообразования заднего прохода, вульвы, полового члена и ротоглотки. Повышение риска их развития также связывают с высокоонкогенными штаммами ВПЧ. [6]
- Остроконечные кондиломы на гениталиях, папилломатоз верхних дыхательных путей (рецидивирующий респираторный папилломатоз, веррукозный ларингит). Причиной возникновения могут стать 6-й и 11-й типы вируса, несмотря на свой низкий онкогенный риск. В случае папилломатоза есть вероятность полной потери голоса, обструкции (перекрытия) гортани с развитием асфиксии. Это довольно редкое заболевание может возникать у детей, рождённых женщинами с папилломавирусной инфекцией. По разным данным, заражение может происходить как во время родов, так и внутриутробно. Как правило, респираторный папилломатоз начинает проявляться в детском и подростковом возрасте, он склонен к неоднократным рецидивам после удаления множественных папиллом, перекрывающих дыхательные пути.
- Гнойно-септические осложнения. Папилломатозные разрастания на слизистых оболочках очень ранимы, легко травмируются, и через участки мокнутия, расчёсов и потёртостей может проникать вторичная инфекция, которая в свою очередь и вызывает нагноение.
Диагностика папилломавирусной инфекции
Основные цели диагностических мероприятий: [3]
- ранняя диагностика папилломавирусной инфекции для динамического наблюдения и лечения;
- своевременное обнаружение и лечение предраковых изменений, что позволяет на 80% предотвратить развитие злокачественных новообразований;
- выявление онкологических новообразований на ранних стадиях, что в большинстве случаев даёт хороший прогноз эффективного излечения;
- решение вопроса о целесообразности вакцинации.
Для выявления папилломавирусной инфекции на сегодняшний день существует целый комплекс диагностических процедур:
- Гинекологический осмотр в зеркалах — позволяет увидеть папилломатозные разрастания (аногенитальные кондиломы) и другие изменения.
- Классический тест Папаниколау (мазки с поверхности шейки матки и стенок влагалища для цитологического исследования) — обнаруживает ранние признаки дисплазии и злокачественного перерождения.

- Пробы с уксусной кислотой и раствором Люголя — выявляют участки поражения слизистой шейки матки.
- Кольпоскопия, в том числе с биопсией подозрительных участков и их гистологическим исследованием, — определяет характер имеющегося новообразования.

- Иммунофлюоресцентный анализ (ИФА) обнаруживает в цервикальном соскобе онкопротеины (Е7 и Е6). Этот метод достаточно новый, с его помощью можно различить носительство ВПЧ и первые признаки злокачественного перерождения в клетках, [12] оценить агрессивность данного процесса, сделать предположения относительно прогноза заболевания.
- Полимеразная цепная реакция (ПЦР) находит вирусную ДНК в биологическом материале (соскоб со слизистой), определяет тип ВПЧ, степень его онкогенности, а также количество вирусных частиц, что косвенно позволяет судить о характере течения папилломавирусной инфекции у данного пациента, возможности спонтанного излечения или высокого риска прогрессирования. Обнаружение ВПЧ с помощью этого возможно даже при латентном течении болезни, когда цитологические и гистологические методы не эффективны.
Целесообразно дополнительное обследование пациента на наличие других инфекций, передающихся половым путём, так как папилломавирус в 90% случаев с ними сочетается, и это может осложнять течение заболевания.
Лечение папилломавирусной инфекции
Лечение папилломавирусной инфекции должно быть комплексным и включать следующие составляющие: [3] [5]
- деструкцию (удаление) видимых проявлений (аногенитальных кондилом и др.);
- иммуномодулирующую терапию;
- противовирусную терапию;
- лечение сопутствующих инфекций, передающихся половым путём.
Деструктивные методы делятся на две основные группы:
- химические — с применением трихлоруксусной кислоты, а также таких препаратов, как "Солкодерм", "Колломак", "Ферезол" и др.;
- физические — хирургическое удаление, электрокоагуляция, криодеструкция, радиоволновая и плазменная коагуляция, лазеротерапия.

Лечение сопутствующих половых инфекций проводят до начала деструктивной терапии на фоне адекватной иммунокоррекции.
Удаление видимых проявлений папилломавирусной инфекции должно сочетаться с противовирусной терапией — как с общей, так и с применением препаратов местного действия после удаления кондилом.
Следует помнить, что успешно проведённое лечение не исключает развитие рецидивов в дальнейшем, особенно у пациентов с нарушениями иммунитета. Поэтому за ними устанавливается динамическое наблюдение в течение как минимум 1-2 лет.
Прогноз. Профилактика
В 90% случаев здоровая иммунная система человека справляется с папилломавирусной инфекцией самостоятельно за период от полугода до двух лет с момента инфицирования, после чего происходит полное выздоровление с исчезновением вируса из организма. При этом не формируется напряжённого пожизненного иммунитета, то есть человек может заразиться повторно.
В других случаях, при наличии предрасполагающих факторов, заболевание приобретает хроническую форму, склонную к длительному скрытому течению с периодическими рецидивами и возможным развитием тяжёлых осложнений.
От момента попадания вируса в организм до развития предраковых состояний и тем более возникновения рака может пройти достаточно много времени, иногда десятки лет. Поэтому регулярные профилактические обследования, своевременное выявление и лечение предраковых состояний — вполне реальный и эффективный способ избежать самого неблагоприятного варианта развития событий. [13] С этой целью Всемирная организация здравоохранения рекомендует всем женщинам старше 30 лет при первичном скрининге проходить не только “рутинное” цитологическое исследование, но и делать тест на наличие ВПЧ. [10]
Регулярное посещение гинеколога (при отсутствии каких-либо жалоб — раз в год) с проведением теста Папаниколау позволяет своевременно обнаружить начальные признаки дисплазии и предпринять все необходимые меры для предотвращения прогрессирования процесса и его перехода в онкологическое заболевание.
Использование методов барьерной контрацепции хоть и не полностью защищает от инфицирования, но несколько снижает его вероятность.
Главным методом первичной профилактики папилломавирусной инфекции считается вакцинация. [11] Современные вакцины разработаны с целью защиты от наиболее опасных, высокоонкогенных штаммов ВПЧ, ответственных за 70-80% случаев развития рака шейки матки. Стандартный курс, состоящий из трёх прививок, даёт вполне надёжную защиту.

Читайте также:

