Лекарств которые могут вызвать лекарственные гепатиты
Обновлено: 24.04.2024
Печень - это самый большой паренхиматозный внутренний орган, выполняющий жизненно важные функции и содействующий функциям многих систем организма. Печень участвует в метаболизме всех питательных веществ, в пищеварении, синтезе и резервировании необходимых организму веществ, в расщеплении, детоксикации и экскреции ненужных или вредных веществ, в кроветворении и осуществлении ряда других функций.
Учитывая роль печени в метаболизме химических веществ, можно априорно утверждать, что не существует лекарств, которые в определенных условиях не вызывали бы повреждение печени. Непрерывно возрастающий поток сведений о гепатотоксическом действии многих лекарственных препаратов свидетельствует о том, что медикаментозные поражения печени - одна из важнейших проблем гепатологии. Это в значительной степени обусловлено тем, что непросто отличить симптомы основного заболевания от побочных эффектов лечения. По данным литературы, частота лекарственных гепатитов составляет от 1 до 28% всех побочных действий, связанных с медикаментозной терапией. Примерно у 2% больных, госпитализируемых по поводу желтухи, причиной ее оказываются лекарства. В США в 25% случаев фульминантная печеночная недостаточность обусловлена лекарствами.
В настоящее время исследователи выделяют три механизма медикаментозного поражения печени:
циты в настоящее время встречается крайне редко вследствие ужесточения контроля за побочным действием лекарственных препаратов. В качестве такого примера можно привести препарат галотан.
Токсическое действие метаболитов лекарственных средств можно представить следующей последовательностью (рис. 1):
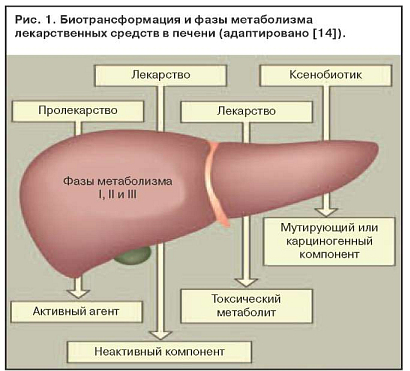
Фаза I. Основная система, метаболизирующая лекарства, расположена в микросомальной фракции гепатоцитов гладкой эндоплазматической сети. К ней относятся монооксигеназы со смешанной функцией, цитохром С-редуктаза, цитохром Р-450. Кофактором служит восстановленный никотинамидадениндинуклеотидфосфат в цитозоле. Лекарства подвергаются гидроксилированию или окислению, которые обеспечивают усиление их поляризации.
Система гемопротеинов Р-450, расположенная в эндоплазматической сети гепатоцитов, обеспечивает метаболизм лекарств. При этом образуются токсичные метаболиты. Идентифицировано по меньшей мере 50 изоферментов системы Р-450, и нет сомнений, что их еще больше. У человека метаболизм лекарств обеспечивают цитохромы, относящиеся к трем семействам: P-450-I, P-450-II, P-450-III.
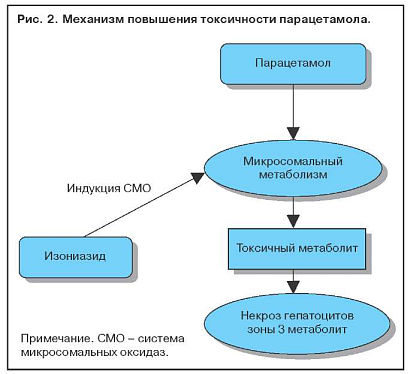
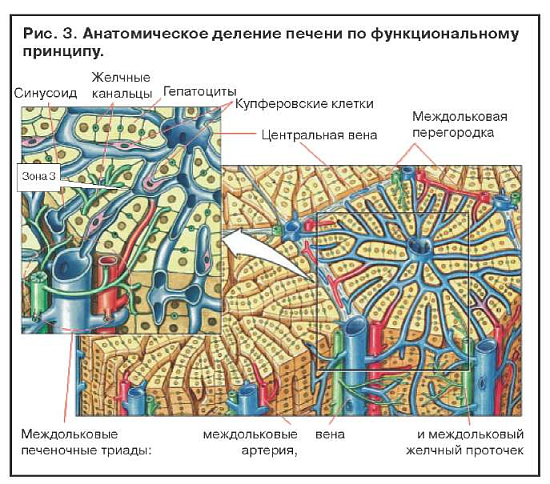
Увеличение содержания ферментов системы цитохрома Р-450 в результате индукции приводит к повышению выработки токсичных метаболитов. Когда два активных препарата конкурируют за один участок связывания на ферменте, метаболизм препарата с меньшей аффинностью замедляется и срок его действия увеличивается. Этанол индуцирует синтез P-450-II-E1 и тем самым увеличивает токсичность парацетамола. Повреждение клеток печени редко бывает обусловлено самим лекарственным препаратом. Токсичность парацетамола увеличивается и при лечении изониазидом, который также индуцирует синтез P-450-II-E1 (рис. 2). Некроз наиболее выражен в зоне 3, где отмечается самая высокая концентрация ферментов, метаболизирующих лекарства (рис. 3).
Фаза II. Механизм действия биотрансформации состоит в конъюгации метаболитов лекарственных препаратов с мелкими эндогенными молекулами. Обеспечивающие ее ферменты неспецифичны для печени, но обнаруживаются в ней в высоких концентрациях.
Фаза III. Продукты биотрансформации лекарств могут выделяться с желчью или мочой. Способ выделения определятся многими факторами, некоторые из них еще не изучены. Высокополярные вещества, а также метаболиты, ставшие полярными после конъюгации, выделяются с желчью в неизмененном виде.
Иммуноаллергические поражения печени связывают с метаболитом, который может оказаться гаптеном для белков клеток печени и вызвать их иммунное повреждение (рис. 4). При наличии генетического дефекта в печени лекарство превращается в токсический метаболит, ковалентно связывается с клеточным белком (глутатионом), приводя к некрозу гепатоцита, а также стимулирует образование антигена (гаптена) и сенсибилизирует Т-лимфоцит, который запускает иммунную гепатотоксичность. Повторная экспозиция (назначение лекарственного препарата) приводит к усилению иммунной реакции.
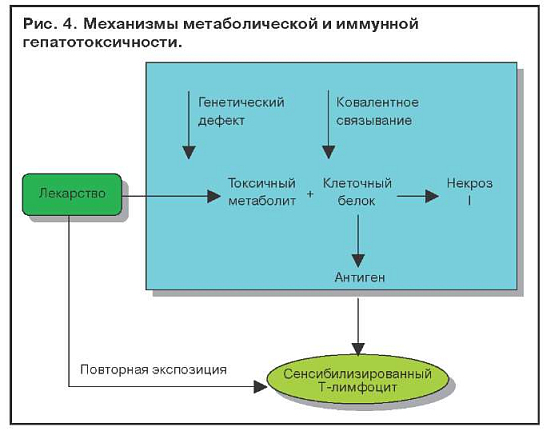
В этом процессе могут участвовать ферменты системы Р-450. На мембране гепатоцитов имеется несколько изоферментов Р-450, индукция которых может привести к образованию специфичеких антител к иммунному повреждению гепатоцита.
Идиосинкразия к диуретикам и тиениловой кислоте сопровождается появлением аутоантител, взаимодействующих с микросомами печени.
Известно шесть механизмов поражения гепатоцита (рис. 5):
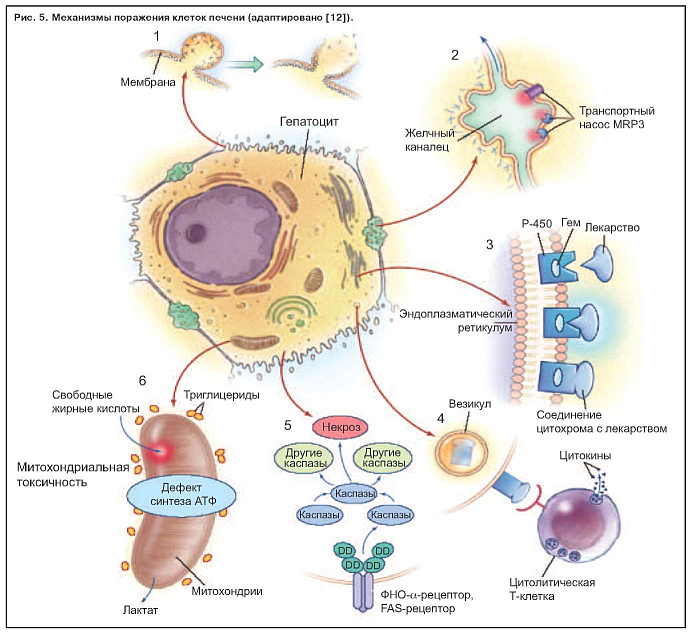
Повреждение клеток печени происходит в специфических структурах пораженных внутриклеточных органелл. Нормальный гепатоцит, показанный в центре рис. 5, может быть поврежден по крайней мере шестью способами, обозначенными цифрами от 1 до 6. Нарушение внутриклеточного гомеостаза кальция приводит к разрушению фибрилл актина на поверхности гепатоцита. Это приводит к вздутию мембраны клетки (1), а в дальнейшем к ее разрушению и лизису. При холестатических заболеваниях разрушение ворсинок актина (2) может происходить рядом с канальцем специфичной части клетки, ответственной за желчную экскрецию. Нарушение передачи в ворсинках актина мультирезистентного белка (MRP3) предотвращает экскрецию в билирубин органических соединений лекарственного препарата.
Многие гепатоцеллюлярные реакции активизируют гемсодержащий цитохром P-450 (3), производя при этом высокоэнергетические реакции, которые могут привести к ковалентной связи лекарственного средства с ферментом, таким образом создавая неактивные продукты метаболизма. Эти неактивные продукты метаболизма в виде пузырьков (4) мигрируют к поверхности клетки и могут быть причинами многогранного иммунного ответа, включающего цитолитические Т-лимфоциты и цитокины. Активация фактора некроза опухоли a (ФНО-a) является триггерным фактором для запуска каскад межклеточных каспаз (5), который заканчивается программированным апоптозом клеток с потерей ядерного хроматина.
Определенные препараты ингибируют функцию митохондрий гепатоцита двойным эффектом, снижая продукцию аденозинтрифосфата (АТФ) и ферментов дыхательной цепи (6). Свободные жирные кислоты не метаболизируются из-за нехватки аэробного дыхания в накоплении лактата и реактивных продуктов окисления. Их накопление приводит к повреждению митохондриальной ДНК. Эта структура повреждения характерна для множества средств, включая ингибиторы обратной транскриптазы нуклеозида, вальпроевой кислоты, тетрациклина, ацетилсалициловой кислоты. Они экскретируются в желчь и могут повредить эпителий желчного протока. DD обозначает смертельный домен.
Проникновение лекарств в гепатоцит зависит от липофильности медикаментов. Жировая растворимость является важнейшим фактором при назначении медикаментов и попадании в системную циркуляцию с диффузным проникновением в энтероцит. Лекарства с незначительной липофильностью плохо абсорбируются и экскретируются с каловыми массами. В противоположность им лекарства, соединяющиеся в комплексе с протеином, обычно альбумином, обладают высокой проницаемостью в разные ткани, исключая жир. Практически все лекарственные препараты, назначенные per os, попадают в печень. Степень печеночной экскреции лекарств зависит от печеночного кровотока и активности метаболитов лекарственных энзимов. В печеночных синусоидах белки диффундируют к эндотелиальному ретикулуму, в дальнейшем к пространству Диссе, а далее - в гепатоциты, связанные ферментами как полярные компоненты. Некоторые водорастворимые молекулы возвращаются к синусоидам, другие - в билиарные канальцы (рис. 6).

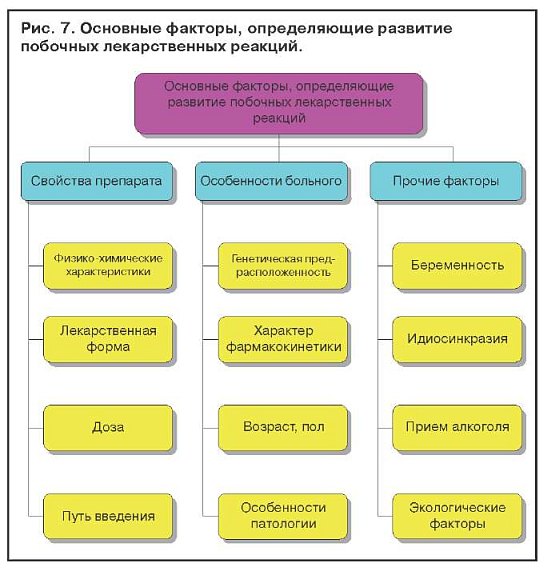
Лекарственные поражения печени зависят от свойств лекарственного препарата, особенности больного и прочих факторов (рис. 7). Известно, что вероятность побочных реакций возрастает с увеличением количества одновременно принимаемых лекарств. Установлено, что, если больной принимает одновременно шесть или более препаратов, вероятность побочного действия у него достигает 80%.
Беременность, стресс, бедное белками питание увеличивают риск токсичности медикаментов. Медикаменты, которые являются энзиматическими индукторами, могут потенцировать действие другого препарата.
Примеры взаимодействия лекарственных препаратов, обусловленного индукцией ферментов печени, представлены на рис. 8.
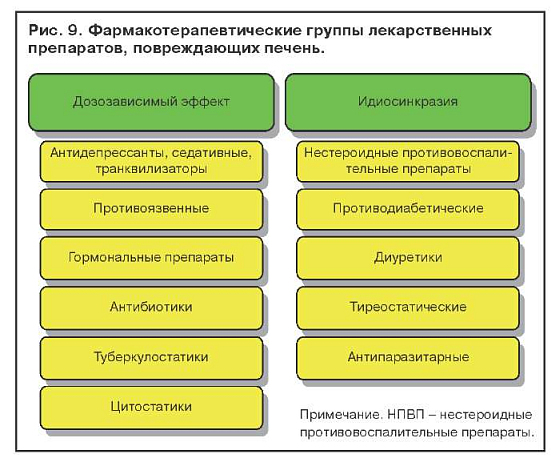
Гепатотоксический эффект лекарственных препаратов подразделяется на дозозависимый, который проявляется при приеме большого количества того или иного препарата, дозонезависимый, связанный с идиосинкразией, и поражения печени без нарушения пигментного обмена. На рис. 9 представлены фармакотерапевтические группы лекарственных препаратов, которые способны вызывать желтухи. Применение препаратов из представленных фармакотерапевтических групп при определенных условиях может вызывать поражения печени без желтухи.
Острые медикаментозные гепатиты подразделяются на цитолитические, холестатические и смешанные формы, сочетающие признаки холестаза и цитолиза. Фактором, способствующим переходу гепатита в хронический, является длительный прием лекарств.
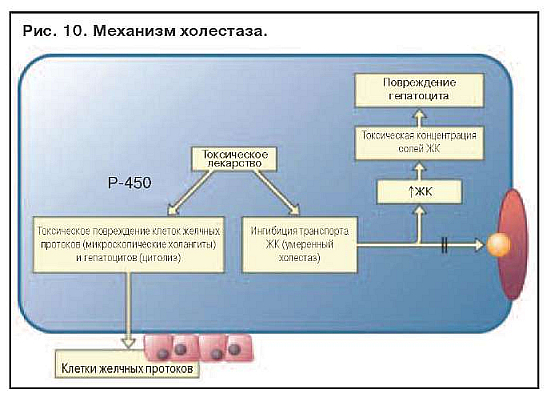
На рис. 10 представлен пример лекарственного повреждения печени. Токсическое лекарственное средство блокирует транспорт желчных кислот (ЖК) и
повреждает клетки желчных протоков и гепатоцитов, вызывая легкий холестаз. Аккумуляция ЖК ведет к повреждению гепатоцита, что приводит к смешанной реакции, включающей холестаз и цитолиз. Особенностью лекарственного холестаза является микроскопический холангит, проявляющийся поражением клеток мелких желчных ходов.
Современную классификацию лекарственных реакций печени представляет Ш.Шерлок (табл. 1).
Таблица 1. Классификация лекарственных реакций печени
Тип реакции
Особенности гепатотоксического действия
Клинико-фармакологическая группа
Холестаз
Антибиотики Гормоны Противоязвенные
Обратимая желтуха средней степени тяжести
Антибиотики. Уроанитисептики Цитостатики Пероральные сахароснижающие препараты
Бессимптомное течение Возможен приступ желчной колики
Антибиотики цефалоспоринового ряда
Цитолиз
Зависимая от дозы. Безжелтушная форма течения
Антибиотики Гормоны Противорвотные Активаторы образования тромбопластины
Дозозависимый, обратим. Желтуха средней тяжести
Гормоны Антибиотики Противопротозойные
Мостовидные некрозы. Различные нарушения пигментного обмена
Статины Противотуберкулезные Нейролептики Противогрибковые Транквилизаторы и антидепрессанты Нейролептики Мочегонные
Часто сопровождаются гранулематозом
Портальная гипертензия. Цирроз
Антитиреоидные Противоподагрические Антихолинэстеразные
Сосудистые реакции
Половые гормоны Антиандрогены Антиэстрогены Антигонадотропные
Неопластические реакции
Носит доброкачественный характер
Антигонадотропные Половые и анаболические гормоны
Особенности гепатотоксического действия
Холестаз
Антибиотики Гормоны Противоязвенные
Обратимая желтуха средней степени тяжести
Антибиотики. Уроанитисептики Цитостатики Пероральные сахароснижающие препараты
Бессимптомное течение Возможен приступ желчной колики
Антибиотики цефалоспоринового ряда
Цитолиз
Зависимая от дозы. Безжелтушная форма течения
Антибиотики Гормоны Противорвотные Активаторы образования тромбопластины
Дозозависимый, обратим. Желтуха средней тяжести
Гормоны Антибиотики Противопротозойные
Мостовидные некрозы. Различные нарушения пигментного обмена
Статины Противотуберкулезные Нейролептики Противогрибковые Транквилизаторы и антидепрессанты Нейролептики Мочегонные
Часто сопровождаются гранулематозом
Портальная гипертензия. Цирроз
Антитиреоидные Противоподагрические Антихолинэстеразные
Сосудистые реакции
Половые гормоны Антиандрогены Антиэстрогены Антигонадотропные
Неопластические реакции
Носит доброкачественный характер
Антигонадотропные Половые и анаболические гормоны
В большинстве случаев осложнения со стороны печени реализуются изолированным повышением уровня аминотрансфераз, без отчетливых клинических проявлений или сопровождаются астеническим синдромом. Бессимптомное повышение уровня аминотрансфераз может наблюдаться при использовании таких лекарственных средств, как изониазид, допегит, амиодарон. При повторном приеме перечисленных препаратов могут развиться тяжелые гепатиты со смертельным исходом. Поэтому на изолированное повышение активности аминотрасфераз необходимо обращать внимание, так как оно может свидетельствовать о развитии лекарственной патологии печени. Диапазон клинических проявлений лекарственных гепатитов разнообразен - от небольшого повышения уровня аминотрансферез, не сопровождающегося клинической симптоматикой, до молниеносных гепатитов и развития циррозов. У человека лекарственные поражения могут напоминать почти все существующие заболевания печени.
Лекарственные гепатиты, сопровождающиеся желтухой, могут протекать по цитолитическому, холестатическому или смешанному варианту. В ряде случаев может развиваться псевдохирургическая симптоматика (боли в животе, лихорадка, желтуха, увеличенный желчный пузырь). К лекарствам, способным вызвать острую псевдохирургическую симптоматику, относятся цитостатики, антидепрессанты, антиаритмические препараты.
Диагностика медикаментозных гепатитов представляет сложную проблему. Предлагается несколько критериев, позволяющих уточнить диагноз и подтвердить ее лекарственный характер:
Хронологический критерий очень показателен, хотя время появления осложнений после приема лекарства крайне разнообразно - от нескольких дней (иногда нескольких часов) до нескольких недель и месяцев. В случае полипрагмазии хронологический фактор очень трудно оценить.
Регресс клинических признаков осложнения после отмены лечения - довольно четкий диагностический признак. Регресс может быть длительным (более месяца), при этом учитывается нормализация уровня аминотрансфераз. При повторном применении лекарства, ранее уже вызвавшего гепатит, рецидив осложнения рассматривается как результат действия данного лекарства.
В ряде работ указывается на необходимость дифференциальной диагностики между медикаментозными гепатитами и вирусными гепатитами, гепатомой, первичным билиарным циррозом печени, алкогольным гепатитом. Кроме того, важно исключить поражение печени вследствие тяжелого инфекционного заболевания, шока, сердечно-сосудистой недостаточности, глистных инвазий, заболеваний желчных путей.
К исследованиям, позволяющим проводить дифференциальную диагностику лекарственного гепатита с другой возможной патологией печени, относятся биохимические исследования сыворотки крови (спектрпеченочных ферментов), иммуноферментный анализ (маркеры вирусных гепатитов и опухолевого процесса) и инструментальные методы исследования (ультразвуковое исследование, компьютерная томография, лапароскопия с биопсией печени, эндоскопическая ретроградная холангиопанкреатография).
Для коррекции лекарственных поражений печени рекомендовано использовать адеметионин (Гептрал).
Адеметионин (Гептрал) относится к аминокислотам или их производным. Это соединение играет важнейшую роль в биохимических реакциях трансметилирования, транссульфатирования и аминопропилирования, участвует в биосинтезе фосфолипидов, глутатиона, таурина и других биологически активных соединений (рис. 11). При применении адеметионина повышается элиминация свободных радикалов и других токсических метаболитов из гепатоцитов, стимулируются процессы регенерации. В эксперименте показана антифибротическая активность адеметионина. Препарат также оказывает антидепрессивное действие.
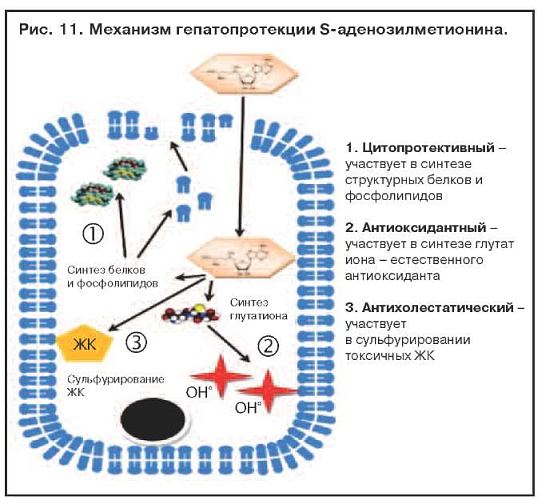
Наличие отчетливого гепатопротекторного действия практически при любой патологии печени, в томчисле при высоких показателях цитолиза и синдроме холестаза, является несомненным преимуществом адеметионина. Наилучшие показатели при лечении адеметионином наблюдаются при токсических гепатитах, в том числе алкогольных. Препарат максимально эффективен при парентеральном введении, так как обладает следующими эффектами:
Это позволяет компенсировать функции печени и увеличивает выживаемость пациентов даже при выраженных изменениях, включая цирроз;
Таким образом, диагностика медикаментозных поражений печени осуществляется на стадии, проявляющейся желтухой, гепатомегалией. Отсюда возникает настоятельная необходимость выявления лекарственных препаратов, применяемых в России и обладающих гепатотоксическим эффектом, описания клинических вариантов течения лекарственных поражений печени, усовершенствования алгоритма дифференциальной диагностики лекарственных гепатитов.
Список использованной литературы
Учитывая роль печени в метаболизме химических веществ, можно априори утверждать, что не существует лекарств, которые в определенных условиях не вызывали бы повреждения печени. Многочисленные сведения о гепатотоксическом действии многих лекарственных
Учитывая роль печени в метаболизме химических веществ, можно априори утверждать, что не существует лекарств, которые в определенных условиях не вызывали бы повреждения печени. Многочисленные сведения о гепатотоксическом действии многих лекарственных препаратов позволяют сделать вывод, что медикаментозные поражения печени — одна из важнейших проблем гепатологии.
Патогенез медикаментозных поражений печени, несмотря на многочисленные исследования, изучен недостаточно. Выделяют три механизма медикаментозного поражения печени:
- прямое токсическое действие препарата на клетки печени;
- оксическое действие метаболитов лекарственных средств;
- иммуноаллергические поражения печени.
Прямое токсическое действие препаратов на гепатоциты в настоящее время встречается крайне редко, вследствие ужесточения контроля за побочным действием лекарственных препаратов. В качестве примера лекарственного средства, вызывающего подобные негативные эффекты, можно привести препарат галотан.
Токсическое действие метаболитов лекарственных средств можно представить в следующей последовательности: первая фаза — метаболизм лекарственных препаратов; вторая фаза — биотрансформация лекарственных метаболитов; экскреция продуктов биотрансформации с желчью или мочой.
Первая фаза. Основная система, метаболизирующая лекарства, расположена в микросомальной фракции гепатоцитов — гладкой эндоплазматической сети (рис. 1). К ней относятся монооксигеназы со смешанной функцией, цитохром С — редуктаза, цитохром Р450. Кофактором служит восстановленный НАДФ в цитозоле. Лекарства подвергаются гидроксилированию или окислению, что обеспечивает усиление их поляризации.
Система гемопротеинов Р450, расположенная в эндоплазматической сети гепатоцитов, обеспечивает метаболизм лекарств. При этом образуются токсичные метаболиты. Идентифицированы по меньшей мере 50 изоферментов системы Р450, и нет сомнений, что на самом деле их еще больше. У человека метаболизм лекарств обеспечивают цитохромы, относящиеся к трем семействам: P450-I, P450-II, P450-III (см. рис. 1).
Увеличение содержания ферментов системы цитохрома Р450 в результате индукции приводит к повышению выработки токсичных метаболитов. Когда два активных препарата конкурируют за один участок связывания на ферменте, метаболизм препарата с меньшей аффинностью замедляется и срок его действия увеличивается. Этанол индуцирует синтез Р450-II-Е1 и тем самым увеличивает токсичность парацетамола (рис. 1). Повреждение клеток печени редко бывает обусловлено самим лекарственным препаратом. Токсичность парацетамола увеличивается и при лечении изониазидом, который также индуцирует синтез Р450-II-Е1. Некроз наиболее выражен в зоне 3, где отмечается самая высокая концентрация ферментов, метаболизирующих лекарства (рис. 2).
Вторая фаза. Механизм действия биотрансформации состоит в конъюгации метаболитов лекарственных препаратов с мелкими эндогенными молекулами. Обеспечивающие ее ферменты неспецифичны для печени, но обнаруживаются в ней в высоких концентрациях.
Продукты биотрансформации лекарств могут выделяться с желчью или с мочой. Способ выделения определяется многими факторами, некоторые из них еще не изучены. Высокополярные вещества, а также метаболиты, ставшие полярными после конъюгации, выделяются с желчью в неизмененном виде.
Иммуноаллергические поражения печени связывают с метаболитом, который может оказаться гаптеном для белков клеток печени и вызвать их иммунное повреждение. При наличии генетического дефекта в печени лекарство превращается в токсический метаболит, ковалентно связывается с клеточным белком (глутатионом), приводя к некрозу гепатоцита, а также стимулирует образование антигена (гаптена) и сенсибилизирует Т-лимфоцит, который запускает иммунную гепатотоксичность. Повторная экспозиция (назначение лекарственного препарата) приводит к усилению иммунной реакции.
В этом процессе могут участвовать ферменты системы Р450. На мембране гепатоцитов имеется несколько изоферментов Р450, индукция которых может привести к образованию специфических антител к иммунному повреждению гепатоцита.
Идиосинкразия к диуретикам и тиениловой кислоте сопровождается появлением аутоантител, взаимодействующих с микросомами печени.
Лекарственные поражения печени могут развиваться в зависимости от свойств лекарственного препарата, особенностей больного и прочих факторов. Известно, что вероятность побочных реакций возрастает с увеличением количества одновременно принимаемых лекарств. Установлено, что, если больной принимает одновременно шесть или более препаратов, вероятность побочных воздействий у него достигает 80%.
Беременность, стресс, бедное белками питание увеличивают риск проявления токсичности медикаментов. Медикаменты, которые являются энзиматическими индукторами, могут потенцировать действие другого препарата. Так, риск развития гепатита увеличивается у больных, принимающих одновременно с изониазидом рифампицин. При этом гепатиты возникают в 5–8% случаев, тогда как при монотерапии изониазидом — в 1,2% случаев, а при монотерапии рифампицином — в 0,3%.
Примеры взаимодействия лекарственных препаратов, обусловленного индукцией ферментов печени, представлены на рисунке 3.
До настоящего времени отсутствуют четкие критерии клинико-лабораторной и морфологической диагностики лекарственных гепатитов, недостаточно выяснены вопросы патогенеза, нет единой классификации и не разработаны адекватные подходы к лечению.
Гепатотоксический эффект лекарственных препаратов может быть дозозависимым, т. е. проявляющимся при приеме большого количества того или иного препарата, и дозонезависимым, связанным с идиосинкразией; могут быть также поражения печени без нарушения пигментного обмена. На рисунке 4 представлены фармакотерапевтические группы лекарственных препаратов, способных вызывать желтуху. Применение препаратов из представленных фармакотерапевтических групп при определенных условиях может повлечь за собой поражения печени без желтухи.
Острые медикаментозные гепатиты подразделяются на цитолитические, холестатические и смешанные формы, сочетающие признаки холестаза и цитолиза. Фактором, способствующим переходу гепатита в хронический, является длительный прием лекарств.
Современную классификацию лекарственных реакций печени представляет Ш. Шерлок (табл.).
Также известны пять форм медикаментозной патологии печени: изолированное повышение уровня аминотрансфераз; гепатит, протекающий с желтухой; псевдохирургические формы гепатита; тяжелые формы гепатита; хронический гепатит.
В большинстве случаев осложнения со стороны печени реализуются изолированным повышением уровня аминотрансфераз, без отчетливых клинических проявлений, или сопровождаются астеническим синдромом. Бессимптомное повышение уровня аминотрансфераз может наблюдаться при использовании таких лекарственных средств, как изониазид, допегит, амиодарон. При повторном приеме перечисленных препаратов могут развиться тяжелые гепатиты со смертельным исходом. Поэтому на изолированное повышение активности аминотрасфераз необходимо обращать внимание, так как оно может свидетельствовать о развитии лекарственной патологии печени. Диапазон клинических проявлений лекарственных гепатитов разнообразен — от небольшого повышения уровня аминотрансфераз, не сопровождающегося клинической симптоматикой, до молниеносных форм гепатита и развития циррозов. У человека лекарственные поражения могут напоминать почти все существующие заболевания печени.
Лекарственные гепатиты, сопровождающиеся желтухой, способны протекать по цитолитическому, холестатическому или смешанному варианту. В ряде случаев может развиваться псевдохирургическая симптоматика (боли в животе, лихорадка, желтуха, увеличенный желчный пузырь). К лекарствам, вызывающим острую псевдохирургическую симптоматику, относятся цитостатики, антидепрессанты, антиаритмические препараты.
Диагностика медикаментозных гепатитов представляет сложную проблему. Предлагается несколько критериев, позволяющих уточнить диагноз и подтвердить, что возникшие симптомы вызваны именно лекарствами: хронология возникновения осложнений; регресс клинической симптоматики после отмены лечения; рецидив осложнения после повторного введения препарата; отсутствие другой возможной этиологии; результаты лабораторно-инструментальных исследований.
Хронологический критерий очень показателен, хотя время появления осложнений после приема лекарства варьирует — от нескольких дней (иногда часов) до нескольких недель и месяцев. В случае полипрагмазии хронологический фактор очень трудно оценить.
Регресс клинических признаков осложнения после отмены лечения — довольно четкий диагностический признак. Регресс может быть длительным (более месяца), при этом учитывается нормализация уровня аминотрансфераз. При повторном применении лекарства, ранее уже вызвавшего гепатит, рецидив осложнения рассматривается как результат действия данного лекарства.
В ряде работ указывается на необходимость дифференциальной диагностики между медикаментозными гепатитами и вирусными гепатитами, гепатомой, первичным билиарным циррозом печени, алкогольным гепатитом. Кроме того, важно исключить поражение печени вследствие тяжелого инфекционного заболевания, шока, сердечно-сосудистой недостаточности, глистных инвазий, заболеваний желчных путей.
К исследованиям, позволяющим проводить дифференциальную диагностику лекарственного гепатита с другой возможной патологией печени, относятся биохимические исследования сыворотки крови (спектр печеночных ферментов), иммуноферментный анализ (маркеры вирусных гепатитов и опухолевого процесса) и инструментальные методы исследования (УЗИ, КТ, лапароскопия с биопсией печени, ЭРХПГ).
Интенсивная желтушная окраска кожи и слизистых оболочек является симптомом, требующим срочной госпитализации больного для выяснения причины желтухи. Необходимость точного этиологического диагноза объясняется большим диапазоном взаимоисключающих мероприятий при желтухах различного происхождения.
Для коррекции лекарственных поражений средней и тяжелой степени тяжести рекомендовано использовать гепатопротекторы, основной функцией которых является предохранение печеночных клеток от повреждающего воздействия увеличенного количества продуктов распада, образующихся при интенсивных физических нагрузках у профессиональных спортсменов.
Наиболее распространены гепатопротекторы: гептрал, метионин, карсил, эссенциале, урсосан, глутоксим, берлитион 300 ЕД, эссливер форте. Условно к этой группе можно отнести препараты животного и растительного происхождения: сирепар, лив.52, хофитол, гепабене, тыквеол, способствующие синтезу печеночных клеток и восстановлению нарушенных функций печени, а также бетаин (Ц. Б. Б.), коферменты, коэнзимы, витамин Е.
Гептрал (адеметионин) обладает детоксикационным, регенерирующим, антиоксидантным, антифибринизирующим, нейропротективным эффектом, действует как метаболический субстрат важнейших биохимических реакций в организме. Прием: 2–4 таблетки в течение 2–4 нед.
Эссенциале форте — комбинированный препарат, основным действующим веществом которого являются эссенциальные фосфолипиды, а также сбалансированный набор витаминов. Прием эссенциале способствует восстановлению поврежденных тканей печени, нормализации активности печеночных ферментов. При значительных мышечных нагрузках предохраняет печень от повреждения. Назначают по 2 капсулы 2–3 раза в день или по 2 ампулы в день (введение внутривенное) в течение 2–3 нед.
Карсил (аналог — легалон) — препарат на растительной основе (действующее начало — силимарин). Стабилизирует клеточную мембрану, восстанавливает поврежденные клетки печени. Назначают по 1 драже 3 раза в день в период интенсивных тренировочных нагрузок и увеличенного потребления белка.
Ц. Б. Б. — цитрат бетаина Бофур — в его состав входит бетаин и цитрат (анион лимонной кислоты). Бетаин — это аминокислота, присутствующая в печени и почках человека, основной липотропный фактор. Цитрат представляет собой важное звено в цикле трикарбоновых кислот (цикл Кребса).
Инозин, рибоксин способствуют синтезу нуклеиновых кислот, улучшению метаболизма печеночных клеток.
Препараты растительного и животного происхождения оптимально назначать при наличии патологии желчевыводящих путей — дискинезиях, холециститах.
Наиболее оправданно в коррекции ятрогенных поражений печени использовать медикаменты, содержащие в своем составе адеметионин, который обладает антитоксическими и гепатопротективными свойствами. Лечебный эффект адеметионина (гептрала) заключается во внутриклеточной реакции синтеза глутатиона. Глутатион же, как известно, предупреждает повреждения печени. При достаточном количестве глутатиона гепатоцит наименее подвержен токсическому действию метаболитов лекарственных препаратов, а при определенных условиях может происходить даже их детоксикация.
Синтез глутатиона при введении адеметионина в виде медикамента гептрала в суточной дозе 800 мг в течение 7–14 дней внутривенно, с переходом к приему в таблетированной форме по 400–800 мг (1–2 табл.) в течение 14 дней приводит к восстановлению функции печени и нормализации клинико-лабораторных признаков лекарственных повреждений.
Таким образом, диагностика лекарственных гепатитов сопряжена со значительными трудностями, поэтому диагноз лекарственного гепатита устанавливается достаточно редко. Вследствие этого статистика лекарственных гепатитов изучена недостаточно. Отсутствует единая классификация лекарственных гепатитов. Практически выявление медикаментозных поражений печени осуществляется на стадии развернутой клинической картины, сопровождающейся желтухой, гепатомегалией. Отсюда возникает настоятельная необходимость разработки алгоритма дифференциальной диагностики лекарственных гепатитов для своевременной профилактики тяжелых гепатитов и циррозов печени. Точное знание свойств каждого препарата и условий, при которых проявляются их нежелательные эффекты, является наиболее верным способом оптимального использования медикаментов.
Для коррекции лекарственных гепатитов необходимы: отмена медикамента являющегося причиной гепатита; проведение дезинтоксикационной терапии и выбор гепатопротектора. При холестатическом поражении с нарушением обмена билирубина рекомендовано назначение гептрала в дозе 800 мг/сут внутривенно длительностью 14 дней под контролем биохимического печеночного спектра, что позволяет предотвратить прогрессирование холестатических процессов, снизить токсическое воздействие на гепатоциты, стабилизировать вязкость клеточных мембран.
Необходимо выявлять лекарственные препараты, применяемые в России и обладающие гепатотоксическим эффектом, проводить описание клинических вариантов течения лекарственных поражений печени.
Гепатотоксичность является наиболее частым и опасным побочным эффектом лекарственной терапии. Для врача лекарственно индуцируемые поражения печени (ЛИПП) являются сложной клинической проблемой, в связи с тем что спектр клинико-морфологических вариантов чр
Гепатотоксичность является наиболее частым и опасным побочным эффектом лекарственной терапии. Для врача лекарственно индуцируемые поражения печени (ЛИПП) являются сложной клинической проблемой, в связи с тем что спектр клинико-морфологических вариантов чрезвычайно широк, диагноз ставится методом исключения и не разработаны четкие принципы терапии, за исключением отмены лекарственного препарата.
Истинная частота развития ЛИПП не известна, но предположительно она составляет 6–3,9 на 100 000 пациентов [1, 2]. Согласно мировой статистике в структуре острых и хронических заболеваний печени ЛИПП составляют от 0,7% до 20% [3]. В настоящее время в развитых странах прием лекарств является лидирующей причиной развития печеночной недостаточности, требующей пересадки печени [4]. Несмотря на то, что из-за токсичности многие лекарства были изъяты из употребления или имеют существенные ограничения к использованию, в современных литературных источниках описано более 1000 препаратов, вызывающих гепатотоксические реакции.
Известно, что только печень выводит из организма все липофильные субстанции, включая лекарственные препараты, путем биотрансформации их в водорастворимые, которые экскретируются различными органами выделения. Фармакокинетика лекарства включает четыре этапа: связывание препарата с белками плазмы, транспорт с током крови к печени, поглощение его гепатоцитами (печеночный клиренс) и экскреция препарата или его метаболитов с мочой или желчью. Метаболизм лекарств в печеночной клетке является сложным и энергозатратным процессом. При поступлении препарата в гепатоцит в гладкой эндоплазматической сети с участием монооксигеназ, цитохром С-редуктазы и системы ферментов цитохрома Р450 происходит его гидроксилирование или окисление с образованием токсических метаболитов (первая фаза).
Далее включаются механизмы биотрансформации метаболитов, а именно, конъюгация их со многими эндогенными молекулами — глутатионом, глюкуронидами, сульфатами и др., направленные на снижение их токсичности (вторая фаза). Следующим этапом является активный трансцитозольный транспорт и экскреция образованных субстанций из печеночной клетки с участием белков-переносчиков, ферментов и помп, локализованных в цитоплазме, на базолатеральном и каналикулярном полюсе гепатоцита (третья фаза). Нарушение кинетики лекарственного средства на любом этапе его метаболизма может привести к развитию органных поражений и, в первую очередь, печени [6].
При метаболизме лекарств образуются гепатотоксические субстанции, как присущие данному препарату, так и идиосинкразического типа. В зависимости от действия данных токсинов на гепатоцит выделяются две группы патологических процессов: 1) иммунонезависимые токсические, обусловленные повреждающими эффектами лекарственных метаболитов, которые предсказуемы, дозозависимы и возникают в пределах нескольких дней от начала терапии; 2) иммуноопосредованные идиосинкразические, которые развиваются непредсказуемо в различные сроки (от недели до года и более) от начала приема лекарств в обычных терапевтических дозах. Большинство лекарственных средств вызывают идиосинкразические эффекты [7]. К предрасполагающим факторам развития ЛИПП относят: наличие заболеваний печени с признаками печеночно-клеточной недостаточности, снижение печеночного кровотока, женский пол, полипрагмазию (употребление одновременно трех и более препаратов, включая средства альтернативной медицины), пожилой возраст, ожирение, снижение массы тела, прием алкоголя, беременность [8].
Факторы риска развития токсических поражений печени подразделяются на две категории: генетические и связанные с воздействием внешней среды. Установлено, что печеночные клетки повреждаются не столько самим лекарством, сколько его метаболитами, образование и спектр которых генетически детерминированы. Генетическая вариабельность ферментов цитохрома Р450 и приобретенный в результате действия факторов внешней среды полиморфизм состава и активности конъюгационных систем гепатоцита лежит в основе индивидуальной восприимчивости к токсическим и идиосинкратическим реакциям и объясняет тот факт, что определенный препарат у различных пациентов способен вызывать различные ЛИПП.
При ЛИПП в патологический процесс могут вовлекаться гепатоциты, холангиоциты, стеллатные (клетки Ито) и эндотелиальные клетки, что лежит в основе формирования большого разнообразия клинико-морфологических вариантов данных заболеваний [8]. Основные патогенетические механизмы развития лекарственных поражений печени представлены в табл. 1.
При ЛИПП патология гепатоцитов проявляется в трех патоморфологических вариантах: некроз, жировая дистрофия и нарушение функции печеночной клетки при отсутствии ее структурных нарушений. Некрозы гепатоцитов могут быть связаны с прямым токсическим эффектом препарата или иммуноопосредованными. Прямое токсическое повреждение гепатоцитов обусловлено образованием с участием энзиматической системы цитохрома Р450 большого количества токсических субстанций и высокореактивных молекул, усиливающих перекисное окисление липидов (ПОЛ) в мембранах, сопровождающееся повышением их проницаемости, дисбалансом клеточных ионов, снижением уровня АТФ, нарушением жизненно важных функций и развитием некроза клеток. Данный механизм цитолиза гепатоцитов лежит в основе большинства острых и хронических лекарственных гепатитов, включая и стеатогепатиты.
Иммуноиндуцированная гепатотоксичность обусловлена способностью лекарственных метаболитов приобретать свойства гаптенов, связываться с протеинами гепатоцитов и выступать в качестве неоаутоантигенов, презентация которых на наружных клеточных мембранах активизирует Т-клетки и индуцирует продукцию аутоантител. Последние связываются с фиксированными на клеточных мембранах гепатоцитов аутоантигенами, и образованные иммунные комплексы являются пусковым механизмом аутоантителозависимых цитолитических и воспалительных реакций. Иммуноопосредованные острые гепатиты встречаются редко, однако они часто трансформируются в хронические гепатиты и цирроз печени.
В механизмах аккумуляции триглицеридов в гепатоците ведущая роль принадлежит повреждению митохондрий. Лекарства и его метаболиты могут ингибировать митохондриальное бета-окисление и/или дыхательные цепи с развитием оксидативного стресса и переводом процессов метаболизма клетки на анаэробный путь. При этом в условиях лактоацидоза и избыточного количества свободных радикалов нарушается синтез липопротеинов очень низкой плотности и происходит накопление в клетке триглицеридов. Клинически у больных формируется неалкогольная жировая болезнь печени с наличием при гистологическом исследовании микровезикулярной жировой дистрофии, включающая стеатоз (функциональные пробы печени не изменены) или стеатогепатит (повышение уровня аминотрансфераз, возможны и другие отклонения).
Лекарственные препараты и их метаболиты способны нарушать функции ферментов и транспортных белков без существенного органического повреждения гепатоцита. В результате формируется картина печеночно-клеточной дисфункции при отсутствии некрозов гепатоцитов и повреждений других структур печени. Типичными проявлениями данной патологии являются конкурентная неконъюгированная гипербилирубинемия или изолированная конъюгированная гипербилирубинемия, а также повышение уровня гаммаглютамлтрансферазы, обусловленное индукцией энзимов цитохрома Р450, при отсутствии других изменений в функциональных пробах печени.
Блокада ферментов, участвующих в экскреции компонентов желчи, повреждение билиарного полюса гепатоцита, а также холангиоцитов внутри- и внедольковых желчных протоков метаболитами лекарств лежит в основе формирования холестаза. Внутрипеченочный холестаз подразделяется на интралобулярный (гепатоцеллюлярный и/или каналикулярный) и экстралобулярный с поражением эпителия желчных протоков портальных трактов. Лекарственно-индуцированный холестаз может быть самостоятельным процессом или одним из синдромов других ЛИПП.
Прогрессирующий фиброз печени формируется или в результате раздражения стеллатных клеток лекарствами и их метаболитами, или вследствие некрозов гепатоцитов, что сопровождается накоплением компонентов соединительной ткани в пространствах Диссе и капилляризацией синусоидов, с последующим формированием септального фиброза и цирроза печени.
Другие лекарственные поражения печени, включая поражения сосудов печени, гранулематозный гепатит, доброкачественные опухоли, встречаются редко, и механизмы их развития изучены недостаточно.
Диагноз ЛИПП ставится при наличии в анамнезе указаний на прием любого препарата или альтернативных средств, при исключении других причин и, в первую очередь, вирусных гепатитов (гепатит А, В, С, цитомегаловирусный, Эпштейна–Барр и др.), аутоиммунного гепатита, метаболических и холестатических заболеваний печени и билиарной системы. Для подтверждения этиологической роли лекарственного препарата в поражении печени учитываются следующие параметры [9]:
- Временной интервал между приемом препарата и развитием гепатотоксической реакции. Этиологическая связь считается: предположительной, если продолжительность интервала составляет от 5 до 90 дней и определенной — 90 дней и более.
- Скорость нормализации нарушенных функций после отмены препарата. Этиологическая связь считается очень предположительной, если повышенный уровень печеночных ферментов снижается на 50% в течение 8 дней; предположительной — в течение 30 дней для гепатоцеллюлярного и 180 дней — для холестатического поражения печени.
- Исключение других причин поражений печени.
- Развитие аналогичных поражений печени (по крайней мере, повышение уровня ферментов в 2 раза) при повторном введении препарата, если это допустимо.
Развитие патологических изменений в печени считается связанным с приемом препарата при наличии трех первых критериев или двух из первых трех и четвертого критерия.
Клинические проявления лекарственно-индуцированных заболеваний печени, как правило, неспецифичны и могут колебаться от отсутствия или наличия слабо выраженных симптомов, таких как тошнота, потеря аппетита, абдоминальный дискомфорт с незначительными нарушениями результатов лабораторных тестов, до выраженного цитолитического и холестатического синдромов с желтухой и даже развитием острой печеночной недостаточности с печеночной комой и летальным исходом. У ряда больных могут развиваться системные иммуноопосредованные гиперчувствительные реакции, когда наряду с вовлечением в процесс печени появляется лихорадка, сыпь, лимфоаденопатия, эозинофилия. Латентный период, от начала приема лекарств до проявления гепатотоксичности, зависит от механизма влияния лекарственного препарата на печень. При использовании гепатотоксичных дозозависимых препаратов патологические эффекты развиваются в пределах дней или недель от начала их приема. В то же время продолжительность латентного времени при использовании препаратов, оказывающих иммуноопосредованные эффекты, составляет недели и месяцы.
Большая роль в диагностике типа лекарственного поражения печени принадлежит оценке биохимических проб печени, с выделением синдромов цитолиза, холестаза, иммунного воспаления и печеночно-клеточной недостаточности.
Маркерами цитолиза гепатоцитов (активность процесса) является повышение уровня аланиновой и аспарагиновой аминотрансфераз (АЛТ, АСТ) и общего билирубина, с преобладанием конъюгированных фракций. При этом выделяется: низкая активность с повышением уровня АЛТ, АСТ до двух норм и нормальным сывороточным билирубином; умеренная — с уровнем АЛТ, АСТ до пяти норм и нормальным сывороточным билирубином; высокая активность — с содержанием АЛТ, АСТ свыше пяти норм, с повышенным или нормальным уровнем сывороточного билирубина.
В зависимости от ведущего механизма некроза гепатоцитов целесообразно выделять следующие патогенетические варианты цитолитического синдрома, которые учитываются при выборе тактики лечения ЛИПП:
- некрозы гепатоцитов без холестаза и аутоиммунных нарушений, обусловленные усилением перекисного окисления липидов. Биохимические маркеры: повышение в сыворотке крови АЛТ, АСТ, с нормальным содержанием щелочной фосфатазы (ЩФ), гаммаглутамилтранспептидазы (ГГТП), гаммаглобулинов;
- некрозы гепатоцитов с интралобулярным холестазом. Биохимические маркеры: повышение уровня АЛТ, АС, ГГТП, возможно ЩФ, но не более двух норм;
- некрозы гепатоцитов с экстралобулярным (дуктулярным) холестазом. Биохимические маркеры: повышение уровня АЛТ, АСТ, ГГТП, а также ЩФ в два и более раз;
- некрозы гепатоцитов аутоиммунного генеза. Биохимические маркеры: повышение уровня АЛТ, АСТ, гаммаглобулинов в полтора и более раз, циркулирующих иммунных комплексов (ЦИК), иммуноглобулинов.
Биохимическими маркерами синдрома холестаза являются повышение в сыворотке крови ГГТП, ЩФ и, в ряде случаев, общего билирубина с преобладанием конъюгированного. При интралобулярном холестазе отмечается или изолированное повышение уровня ГГТП (гепатоцеллюлярный холестаз), или повышение уровня ГГТП в сочетании с увеличением, не превышающим двухкратный уровень, содержания ЩФ (каналикулярный холестаз). Для экстралобулярного (дуктулярного) холестаза характерно повышение уровня ГГТП и содержания ЩФ, превышающее норму в два и более раза.
Для синдрома иммунного воспаления характерно наряду с повышением уровня АЛТ и АСТ увеличение содержания гамма-глобулинов в полтора и более раз, а также ЦИК и иммуноглобулинов.
При наличии синдрома печеночно-клеточной недостаточности отмечается снижение протромбинового индекса или увеличение протромбинового времени и нередко — уровня альбуминов.
На основе анализа содержания в сыворотке крови АЛТ и ЩФ выделяются:
- биохимическая модель гепатита: АЛТ ≥ 3 норм, АЛТ: ЩФ ≥ 5;
- биохимическая модель холестаза: ЩФ ≥ 2 норм, АЛТ: ЩФ ≤ 2;
- сочетанная модель гепатита и холестаза: АЛТ > 3 норм, ЩФ > 2 норм, АЛТ: ЩФ > 2, но < 5 [9].
При морфологическом исследовании печени выявляется широкий спектр патологических процессов, которые представлены в табл. 2.
Лечение ЛИПП сводится к отмене всех лекарственных препаратов за исключением тех, которые нужны по жизненным показаниям. В качестве патогенетической терапии используются гепатопротекторы, подбор которых производится с учетом ведущего механизма развития заболевания. Патологические процессы в печени, при которых используются гепатопротекторы: некрозы гепатоцитов, жировая инфильтрация гепатоцитов, холестаз интра- и экстралобулярный, фиброз.
Основные гепатопротекторы, используемые в лечении ЛИПП: урсодеоксихолевая кислота, эссенциальные фосфолипиды, силимарин, компоненты гепатоцеллюлярных метаболических циклов: альфа-липоевая кислота, адеметионин. При наличии высокой степени активности гепатита, а также иммуноопосредованных реакций используются глюкокортикостероиды.
В терапии лекарственных поражений печени широкое распространение получили эссенциальные фосфолипиды [11], биологическое значение и механизм действия которых представлены в табл. 3.
В поврежденных гепатоцитах фосфатидилхолин (Эссенциале® форте Н) обеспечивает:
Назначение Эссенциале® форте Н патогенетически обосновано, в первую очередь, пациентам с острыми и хроническими гепатитами, с жировой болезнью печени при отсутствии признаков холестаза и аутоиммунных нарушений, а также для профилактики ЛИПП при длительном использовании потенциально гепатотоксичных препаратов.
Примерные схемы терапии основных лекарственных поражений печени, которые, согласно собственным данным, оказались достаточно эффективными, представлены в табл. 4.
Таким образом, проблема лекарственных поражений печени остается актуальной. Основным методом лечения данной патологии является отмена гепатотоксических препаратов. Для быстрого восстановления структуры и функций печени используются гепатопротективные средства, подбор которых основан на учете основных патогенетических механизмов развития и характера морфологических изменений в печени.
Литература
- Ibanez L., Perez E., Vidal X., Laporte J. R. Prospective surveillance of acute serious liver disease unrelated to infectious, obstructive, or metabolic diseases: epidemiological and clinical features, and exposure to drugs // J Hepatol. 2002; 37: 592–600.
- Sgro C., Clinard F., Ouazir K. et al. Incidence of drug-induced hepatic injuries: a French population-based study // Hepatology. 2002; 36: 451–455.
- Vuppalanchi R., Liangpunsakul S., Chalasani N. Etiology of new-onset jaundice: how often is it caused by idiosyncratic drug-induced liver injury in the United States // Am J Gastroenterol. 2007; 102: 558–562.
- Russo M. W., Galanko J. A., Shrestha R. et al. Liver transplantation for acute liver failure from drug-induced liver injury in the United States // Liver Transplantation. 2004; 10: 1018–1233.
- Chalasani N., Fontana R. J., Bonkovsky H. L. et al. For the DILIN Study Group. Causes, clinical features, and outcomes from a prospective study of drug-induced liver injury in the United States // Gastroenterology. 2008; 135: 1924–1934.
- Шерлок Ш., Дули Дж. Заболевания печени и желчных путей: Практ. рук.: Пер. с англ. / Под ред. З. Т. Апросиной, Н. А. Мухина. М: Гэотар Медицина, 1999. С. 864.
- Kaplowitz N. Drug-induced liver injury // Clin Infect Dis. 2004; 38 (Suppl 2): S. 44–48.
- Weinstein W. M., Hawkey C. J., Bosch J. // Clinical Gastroenterology and Hepatology. Elsevie, 2005. 1191 p.
- Benichou С. Criteria of drug-induced liver disorders: report of an international consensus meeting // J Hepatol. 1990; 11: 272–276.
- Bjornsson E., Olsson R. Outcome and prognostic markers in severs drug-induced liver disease // Hepatology. 2005; 42: 481–489.
- Kuntz E., Kuntz H.-D. Hepatology. Principles and practice: history, morphology, biochemistry, diagnostics, clinic, therapy. Berlin Heidelberg New York Springer — Verlag, 2000. 825 p.
Э. П. Яковенко*, доктор медицинских наук, профессор
А. В. Яковенко*, кандидат медицинских наук, доцент
А. Н. Иванов*, кандидат медицинских наук, доцент
Б. И. Обуховский**, кандидат медицинских наук
А. В. Ковтун**, кандидат медицинских наук
И. П. Солуянова*, кандидат медицинских наук
Л. П. Краснолобова*
*РГМУ им. Н. И. Пирогова,
**Национальный медико-хирургический центр им. Н. И. Пирогова, Москва
Лекарственный гепатит – реактивное воспалительное поражение печени, вызванное приемом гепатотоксичных медикаментов. Признаками лекарственного гепатита может служить появление тошноты, рвоты, снижения аппетита, запоров или диареи, желтухи, потемнения мочи и осветления кала. Диагностика лекарственного гепатита производится на основании анамнеза, определения уровня печеночных проб, УЗИ печени. Лечение лекарственного гепатита требует отмены фармпрепарата, вызвавшего поражение печени, проведения дезинтоксикационной терапии, назначения гапатопротекторов.
Общие сведения
Медикаментозный (лекарственный) гепатит – это поражение тканей печени в результате токсического повреждения гепатоцитов метаболитами лекарственных веществ, с развитием реактивного воспаления и некроза клеток печени. Лекарственные гепатиты осложняют проводимую фармакотерапию в 1-28% случаев и в 12-25% случаев приводят к развитию цирроза печени и печеночной недостаточности. Женщины болеют лекарственными гепатитами в 2—3 раза чаще, чем мужчины. Изучением и лечением лекарственных гепатитов занимается специальный раздел гастроэнтерологии – гепатология.

Причины
Важнейшей функцией печени в организме является нейтрализация и обезвреживание токсических веществ, поступающих в нее с током крови. Метаболизм и утилизация химических и биологических токсинов происходит под действием ферментативной обезвреживающей системы гепатоцитов, с последующим выведением вредных продуктов из организма. Процесс утилизации токсичных веществ протекает в печени в несколько этапов, в ходе чего образуются метаболиты - промежуточные продукты биотрансформации. Метаболиты некоторых лекарств являются еще более гепатотоксичными, чем сами фармпрепараты. Длительный прием таких медикаментов или их высокая дозировка приводит к истощению обезвреживающих ферментативных систем и повреждению гепатоцитов, в результате чего развивается лекарственный гепатит.
На сегодняшний день известно более тысячи наименований лекарственных препаратов, приводящих к развитию медикаментозного гепатита. Токсичность действия лекарств увеличивается при сочетанном приеме 2-3-х препаратов, а при одновременном приеме 6-ти и более лекарств вероятность токсического повреждения печени увеличивается до 80%. Скорость развития лекарственного гепатита на фоне приема медикаментов варьирует от нескольких суток до нескольких лет.
К факторам риска развития лекарственного гепатита относят генетически детерминированную повышенную чувствительность к какому-либо лекарству; наличие на момент принятия препарата хронического гепатита, вирусного гепатита, аутоиммунного гепатита, асцита; прием алкоголя или токсическое воздействие растворителей, ядовитых газов на фоне медикаментозной терапии; беременность; дефицит белка в пищевом рационе; стресс; почечную недостаточность, сердечную недостаточность и др.
В основные группы препаратов, вызывающих лекарственный гепатит, входят:
- Средства для лечения туберкулеза (рифампицин, изониазид)
- Антибиотики: тетрациклины (тетрациклин, хлортетрациклин, диксициклин), пенициллины (бензилпенициллин, амоксициллин, и др.), макролиды (эритромицин)
- Сульфаниламиды ( сульфаметоксазол + триметоприм, сульфадиметоксин и др.)
- Гормоны (стероидные гормоны, оральные контрацептивы и др.)
- НПВС (диклофенак, ибупрофен)
- Противосудорожные и противоэпилептические средства (фенитоин, карбамазепин, клоназепам и т. д.)
- Противогрибковые препараты (амфотерицин В, кетоконазол, фторцитозин)
- Диуретики (гидрохлоротиазид, фуросемид и др.)
- Цитостатики (метотрексат)
- Препараты для лечения аритмии, сахарного диабета, язвенной болезни и мн. др.
Список лекарственных препаратов, обладающих гепатотоксичным действием, далеко не исчерпывается названными медикаментами. Медикаментозный гепатит может вызываться практическим любым лекарственным средством и особенно – сочетанием нескольких препаратов.
Симптомы лекарственного гепатита
Лекарственный гепатит может протекать в острой или хронической форме. Острые лекарственные гепатиты, в свою очередь, делятся на холестатические, цитолитические (протекающие с некрозом и жировым гепатозом) и смешанные.
Симптоматика лекарственного гепатита аналогична проявлениям других видов гепатита. Доминирующими в клинической картине являются диспепсические расстройства: потеря аппетита, тошнота, отрыжка горечью, рвота, диарея или запор, похудание. Основным клиническим проявлениям может предшествовать продромальный период, протекающий с астеническим или аллергическим синдромом. При лекарственном гепатите беспокоят умеренные боли, тяжесть, дискомфорт в правом подреберье; при пальпации определяется гепатомегалия, болезненность печени. Иногда на фоне лекарственного гепатита развивается желтуха, кожный зуд, лихорадка, осветление кала и потемнение цвета мочи.
В ряде случаев лекарственный гепатит может быть выявлен только на основании изменений в биохимических показателях крови. Острый лекарственный гепатит, протекающий с образованием субмассивных некрозов, довольно быстро приводит к циррозу печени. При массивном некрозе печени развивается печеночная недостаточность.
Диагностика
В процессе диагностики лекарственного гепатита важно исключить вирусный гепатит, желчнокаменную болезнь, опухоли печени, рак поджелудочной железы. При сборе анамнеза важно выяснить причинно-следственную связь поражения печени с приемом гепатотоксичных препаратов.
При подозрении на лекарственный гепатит исследуются биохимические пробы печени, в которых повышается активность трансаминаз (АсАТ, АлАТ) и щелочной фосфатазы, уровень билирубина, фракции глобулинов. Производится исследование коагулограммы, общего анализа мочи и крови, копрограммы.
УЗИ органов брюшной полости позволяет выявить диффузное увеличение печени, однако не позволяет судить о причине гепатита.
Лечение лекарственного гепатита
Первым шагом в лечении лекарственного гепатита является отмена препарата, предположительного вызвавшего поражение печени и его замена на более безопасный аналог. Самостоятельно заменять лекарства пациенту категорически воспрещается. С целью выведения из организма токсичных метаболитов проводится дезинтоксикационная инфузионная терапия, плазмаферез, в тяжелых случаях - гемодиализ.
Для восстановления поврежденных клеток печени назначаются препараты гепатопротекторного действия (эссенциальные фосфолипиды, адеметионин, метионин). При назначении медикаментов с известным гепатотоксическим потенциалом рекомендуется превентивный прием гепатопротекторов, что позволяет предотвратить развитие лекарственного гепатита.
Пациентам с лекарственным гепатитом рекомендуется придерживаться диеты: дробного питания, ограничения жиров, достаточного употребления белка, углеводов, витаминов; исключить алкоголь, жирную, жареную и острую пищу.
Прогноз и профилактика
В тяжелых случаях, при молниеносном развитии лекарственного гепатита или массивном некрозе печеночной паренхимы, развивается цирроз, печеночная недостаточность, иногда – печеночная кома и смерть. При своевременной отмене гепатотоксичного препарата в большинстве случаев, наступает полное выздоровление.
Профилактика лекарственного гепатита заключается в рациональном использовании медикаментов, мониторинге побочных эффектов, приме препаратов только по назначению врача, исключении дополнительных токсических влияний. На фоне длительной лекарственной терапии рекомендуется назначение гепатопротекторов. Пациентам, вынужденным длительное время принимать лекарства, необходимо периодически исследовать уровень трансаминаз с тем, чтобы выявить лекарственный гепатит на ранней стадии.
Читайте также:

