Лекарства при вирусе иммунодефицита у
Обновлено: 15.04.2024
Инфекция, вызванная вирусом иммунодефицита человека (ВИЧ-инфекция) и синдром приобретенного иммунодефицита (СПИД) — хроническая инфекция, которая при отсутствии лечения приводит к снижению иммунитета к другим инфекциям.
Факторы риска — внутривенные инъекции, незащищенный секс с несколькими партнерами.
За последние 20 лет ВИЧ-инфекции стала самой опасной и самой интенсивно изучаемой болезнью в мире. Несмотря на разработку высокоэффективных лекарств, которые ограничивают проявление болезни, до сих пор не найдено вакцины против вируса, поэтому число людей, инфицированных ВИЧ, продолжает расти, особенно в развивающихся странах.
Есть мнение, что люди были заражены вирусом через слюну обезьян, которые кусали людей. Потом через контакты биологических жидкостей вирус начал распространяться от человека к человеку. ВИЧ инфицирует и постепенно разрушает клетки иммунной системы, ослабляя устойчивость организма к инфекциям и раку.
По всему миру считаются инфицированными более 30 миллиона человек, хотя 9 из 10 этих людей не подозревают об этом. В развитых странах начиная с 1995 года благодаря медикаментозному лечению резко упала смертность от СПИДа. В развивающихся странах проблема СПИД стоит более остро, потому что там живет большинство людей, инфицированных ВИЧ, и им недоступны лекарства от этой тяжелой болезни.
ВИЧ передается с биологическими жидкостями (кровью, спермой, влагалищными выделениями, слюной и грудным молоком). Человек становится более восприимчивым к ВИЧ-инфекции, и у него более вероятно заражение, если он уже страдает от другой болезни, передающейся половым путем.
В группу риска по заражению ВИЧ-инфекцией входят и те люди, которые вводят наркотики или лекарства внутривенно и пользуются для этого общими шприцами и иглами. Кроме того, в группу риска входят и медработники, потому что они контактируют с загрязненными иглами и биологическими жидкостями больных людей, но у них уровень риска намного ниже.
ВИЧ-инфекция может передаваться oт инфицированной женщины к плоду через плаценту или к новорожденному ребенку при рождении или с грудным молоком. Вирусом можно заразиться при трансплантации органов или переливании крови. Но во многих странах сейчас тщательно контролируют отсутствие ВИЧ во всех органах, крови и тканях, что способствует значительному снижению риска заражения. ВИЧ-инфекцией нельзя заразиться при повседневных контактах с людьми, таких как рукопожатие, а также воздушно-капельным путем, через кашель и чихание, поэтому инфицированные люди не представляют опасности для окружающих, которые рядом с ними живут или работают.
ВИЧ проникает в кровь и инфицирует клетки, имеющие на своей поверхности специальные структуры, называемые рецепторами CD4 — СD4-лимфоциты, которые отвечают за борьбу с инфекцией. Внутри этих клеток происходит быстрая репродукция вируса, что приводит к их полному разрушению.
У людей, инфицированных ВИЧ, в течение многих лет не проявляются никакие симптомы, или отмечается незначительное снижение иммунитета: они чаще или дольше, чем обычно, болеют легкими инфекциями. Началом болезни принято считать серьезное ухудшение иммунитета. После этого у больного развиваются тяжелые инфекции, которые вызывают микроорганизмы, абсолютно безвредные для здоровых людей; он также становится очень восприимчив к определенным видам рака.
Вначале иммунная система продолжает нормально работать, несмотря на инфекцию, именно поэтому симптомы могут не появляться годами. Но количество СD4-лимфоцитов неизбежно уменьшается (особенно при отсутствии лечения), вызывая повышенную восприимчивость к другим инфекциям и некоторым видам рака.
Первые признаки ВИЧ-инфекции обычно появляются в течение 6 недель после заражения. Иногда они похожи на грипп, но могут появляться и следующие симптомы:
- увеличение лимфатических узлов;
- повышение температуры;
- слабость;
- сыпь;
- боли в мышцах;
- боль в горле.
Эти симптомы обычно проходят через несколько недель, и большинство людей с ВИЧ-инфекцией чувствуют себя вполне здоровыми. Однако у остальных могут появиться следующие легкие нарушения:
- постоянное увеличение лимфатических узлов;
- болезнь десен;
- тяжелые и хронические инфекции вирусом простого герпеса, такие как герпетическая лихорадка;
- интенсивный рост кондилом;
- зуд и шелушение кожи;
- потеря в весе.
Время между заражением ВИЧ и началом СПИДа отличается у людей, оно может составлять от года до 14 лет. Часто люди долгие годы не подозревают, что они инфицированы ВИЧ, пока у них не разовьется одна или несколько тяжелых инфекций или рак; которые считаются болезнями, сопутствующими СПИДу.
Единственным осложнением ВИЧ-инфекции является развитие СПИДа. О человеке, инфицированном ВИЧ, говорят, что он заболел СПИДом, когда уровень его СD4-лимфоцитов падает ниже определенного предела, либо у него развиваются болезни, сопутствующие СПИДу. Этими болезнями являются оппортунистические инфекции (инфекции, возникающие только при сниженном иммунитете), некоторые виды рака и расстройства нервной системы, которые могут привести к слабоумию, спутанности сознания, изменениям поведения и потере памяти.
Возбудителями оппортунистических инфекций могут быть простейшие, грибки, вирусы, бактерии, и все они опасны для жизни больных СПИДом. Одним из самых распространенных заболеваний людей со СПИДом является тяжелая инфекция, вызванная паразитом Pneumocystis carnii, другой распространенной болезнью являются инфекция криптоспоридиоз, которая приводит к затяжным поносам и токсоплазмоз, сопровождающийся поражением головного мозга.
Candida albicans — это вид грибков, который способен вызывать только легкую поверхностную инфекцию у здоровых людей, приводит к тяжелому заболеванию больных СПИДом.
Криптококковые грибки вызывают лихорадку, головную боль и инфекции легких.
Люди со СПИДом страдают от тяжелых вирусных и бактериальных инфекций. К бактериальным инфекциям относятся туберкулез и листериоз, которые могут вызвать заражение крови. Вирусные инфекции вызывают в основном герпесвирусы. Вирус простого герпеса может поражать головной мозг, вызывая менингит и вирусный энцефалит. Цитомегаловирусная инфекция может привести к таким тяжелым заболеваниям, как пневмония, вирусный энцефалит и воспаление глаз, приводящее к слепоте. Однако больные СПИДом не больше здоровых людей подвержены таким распространенным инфекциям, как простуда.
Самым распространенным видом рака, поражающим больных СПИДом, является саркома Капоши. Это раковая опухоль кожи, которая образуется на внутренней поверхности полости рта и внутренних органах, таких как легкие. Другими видами рака, которые часто наблюдаются у больных СПИДом, являются лимфомы, такие как неходжкинская лимфома. Рак шейки матки также часто встречается у женщин, инфицированных ВИЧ.
При любых подозрениях на возможность заражения ВИЧ нужно сделать анализ крови на антитела к этому вирусу. Анализ крови выполняют также, если у человека появились симптомы, причиной которых может быть ВИЧ-инфекция..
Если анализ на ВИЧ дал отрицательные результаты, то необходимо сделать повторный анализ через 3 месяца, потому что для развития антител требуется время. Очень трудно диагностировать ВИЧ-инфекцию у ребенка, родившегося у инфицированной матери, потому что материнские антитела могут оставаться в его крови до 18 месяцев. СПИД диагностируют после развития обусловленных им болезней, таких как пневмоцистоз, либо когда анализ крови показывает падение количества CD4-лимфоцитов ниже определенного уровня.
Лекарства назначают, когда у больного находят ВИЧ-инфекцию, либо обнаруживают резкое падение уровня СD4-лимфоцитов. Достигнуты большие успехи в применении комбинированной терапии специальными противовирусными лекарствами, которые предотвращают репликацию ВИЧ. Это дает возможность остановить развитие ВИЧ-инфекции в СПИД, а у некоторых людей даже подавить вирусную инфекцию до неопределимого уровня.
После развития СПИДа начинается борьба с оппортунистическими инфекциями, если они есть, а также в некоторых случаях проводится профилактическое лечение против большинства распространенных инфекций. Эмоциональную поддержку и психологическую помощь можно получить у соответствующих специалистов, которые помогают людям с ВИЧ-инфекцией и СПИДом.
Профилактика
Заражение ВИЧ можно предотвратить, если каждый узнает о факторах риска с самого раннего возраста. Две основные меры предосторожности позволяют избежать заражения половым путем — это применение презерватива во время полового акта и половая жизнь с одним партнером. Также обоим партнерам рекомендуется сделать анализы на ВИЧ перед началом незащищенного секса. Особым группам населения нужны специальные меры предосторожности. Например, если больному назначены внутривенные инъекции, всегда следует использовать новую иглу и шприц.
Людям с положительными анализами на ВИЧ нужно соблюдать меры предосторожности, чтобы не заразить других через контакт с кровью или биологическими жидкостями. Они должны информировать медицинский персонал и стоматолога, что у них ВИЧ-инфекция. Если беременная женщина ВИЧ-инфицирована, ей могут назначить противовирусные лекарства, чтобы снизить риск передачи вируса плоду. Помимо этого, ей рекомендуют сделать кесарево сечение и не кормить ребенка грудью, чтобы еще больше снизить риск заражения ВИЧ.
Медицинские работники предпринимают все усилия, чтобы не допустить распространения ВИЧ. Все составляющие крови и тканей для трансплантации тщательно проверяют, а для работы примененяют стерильное оборудование. Проводятся обширные исследования, направленные как на разработку вакцины против ВИЧ, так и на создание мер профилактики развития СПИДа. Однако, несмотря на твердую уверенность ученых в успехе, они не смогут предотвратить миллионы смертей по всему миру прежде, чем будет найдено действенное лечение, доступное всем.
С самого зарождения эпидемии ВИЧ медицинское научное сообщество было занято поиском эффективного способа предотвращения передачи ВИЧ-инфекции.
Кроме использования средств барьерной контрацепции (презервативов) существуют и иные способы обезопасить себя от ВИЧ-инфекции. Самый главный из них — PrEP, или так называемая доконтактная профилактика (ДКП).
Препараты PrEP — это те же вещества, которыми лечат ВИЧ, но принимаются они по усеченной, неполной схеме. Механизм действия ДКП прост: если лекарство успело попасть в организм заранее, то при попадании в него вируса оно способно убить ВИЧ еще до того, как тот успеет закрепиться в нем.
Защита, которую предлагает PrEP, достаточно надежна и приближается к 100 %, если принимать таблетки правильно.
Что это за таблетки?
Сразу стоит дать названия, существуют две схемы ДКП, которые рекомендованы для использования:
(в одной таблетке — тогда они называются Трувада, либо по отдельности);
Почему именно эти препараты? Для того чтобы ответить на вопрос, можно или нет использовать конкретное лекарство для ДКП, надо провести клиническое исследование. Без клинических исследований подтвердить такой тезис невозможно. Поэтому придерживаться стоит тех схем, которые уже были испытаны и утверждены в качестве PrEP.
Именно поэтому, когда мы говорим о доконтактной профилактике, как правило, речь идет о двух препаратах, как это уже было сказано: тенофовире и эмтрицитабине. Если вы обратитесь в аптеку, то их комбинация в одной таблетке будет стоить порядка 14 000 рублей. Однако допустимо применение и других апробированных для ДКП лекарств. Например, тенофовира и ламивудина. Эта схема также одобрена Всемирной организацией здравоохранения (ВОЗ), они, купленные по отдельности, будут стоить не 14 000, а порядка 1000 рублей.
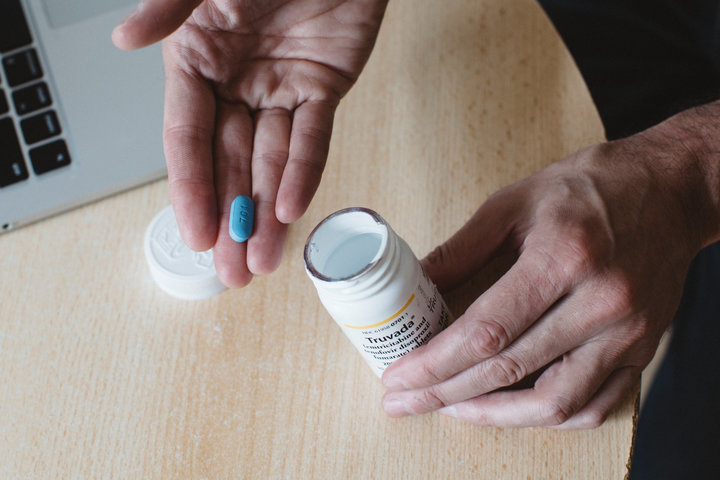
Какой схемой воспользоваться — решать вам. В целом ДКП сейчас доступна в разных формах для пациентов с разным достатком, и самые дешевые ее схемы могут стоить не более двух тысяч рублей в месяц.
А можно подробнее про механизм действия?
Можно. Итак, доконтактная профилактика заключается в приеме двух препаратов, относящихся к классу ингибиторов обратной транскриптазы, ВИЧ-отрицательными людьми. То есть людьми, в чьем организме вируса пока еще нет.
Что делают эти препараты? На картинке ниже вы можете увидеть жизненный цикл вируса иммунодефицита, как он прикрепляется к клетке и вбрасывает внутрь нее свой генетический материал.
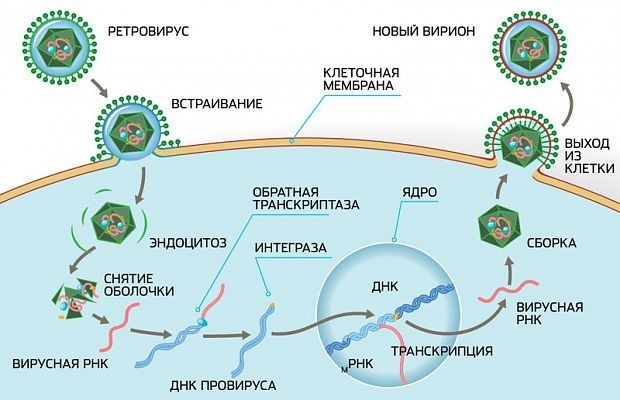
Этот генетический материал под воздействием особого фермента — обратной транскриптазы — запускает процесс репликации новых вирусов.
Два исследования — iPrEx и Partners (оба они проводились в США и Западной Европе) — продемонстрировали крайне высокую эффективность защиты PrEP, в отдельных случаях приближающуюся к 99 %.
В обоих лекарство тенофовир + эмтрицитабин, известное как Трувада, тестировалось на людях, относящихся к ключевым, то есть наиболее уязвимым для эпидемии, группам, — на мужчинах, практикующих секс с мужчинами, и трансгендерных женщинах (mtf). И именно у них этот метод профилактики показал свою наибольшую эффективность.
(Противо)показания к началу ДКП
В настоящее время в России ДКП одобрена Министерством здравоохранения в качестве дополнительного метода профилактики ВИЧ-инфекции и даже попала в клинические рекомендации, так что врач, пусть пока и не имеет возможности выдавать ее бесплатно, как выдаются препараты АРВТ, все же может легально рассказать своим пациентам, где можно приобрести необходимые таблетки, что для этого нужно сделать и как их принимать.
Главным противопоказанием к началу ДКП, конечно, является наличие у пациента ВИЧ-инфекции или симптомов, указывающих на так называемую острую фазу ВИЧ, которая имеет место примерно через две недели после проникновения вируса в организм.
Побочные эффекты
Безопасна ли ДКП? Да. Она безопасна. Оба режима одинаково эффективны. Всего в настоящий момент мы знаем лишь о семи случаях получения вируса на PrEP. А учитывая, что во всем мире примерно полмиллиона человек принимают доконтактную профилактику, семь случаев — это весьма немного.
Два из них были связаны с низкой приверженностью (пропуском приема профилактического препарата), два — с наличием резистентного к эмтрицитабину штамма ВИЧ. Два человека были инфицированы еще до начала доконтактной профилактики. Буквально недавно мировые СМИ сообщили о еще одном случае инфицирования ВИЧ на доконтактной профилактике. На этот раз вирус получил активист в Австралии, который более пяти лет принимал PrEP именно в разовом режиме.
Сейчас идет расследование этого инцидента, и мы пока не знаем точно, в чем была его причина. Что же касается побочных эффектов, они встречаются крайне редко и при должном внимании врача легко контролируются.
Долгосрочные эффекты, например деминерализация костной ткани, появляются не сразу, и, по большому счету, слишком бояться их не стоит. Деминерализация костной ткани, связанная с тенофовиром, проходит в течение, как правило, месяца после остановки приема и не является необратимой. То же самое касается снижения функции почек.
Когда он появится на наших прилавках — сказать сложно. Но в любом случае стоит помнить: даже если это лекарство и появится в России, ДКП — это не витамины, которые можно принимать самостоятельно. Любые побочные эффекты должен отслеживать врач, равно как и назначать сам препарат. Кому стоит обратиться к ДКП, а кому повременить? В идеале такое решение должен принимать не сам пациент в режиме самолечения, а специалист, обладающий достаточной квалификацией.
Как правильно приостановить прием ДКП?
Если вы мужчина или трансгендерная женщина и хотите безопасно прекратить прием доконтактной профилактики, вам необходимо принимать ДКП как минимум еще два дня после последнего рискованного полового контакта. И только через два дня в случае отсутствия в течение этого времени опасных контактов перестать пить таблетки.
Для женщин на ДКП необходимо как минимум семь дней приема ДКП после последнего рискованного контакта. Это связано с особенностями женского организма и того, как ведут себя препараты PrEP в нем.
Чтобы возобновить прием доконтактной профилактики, вы должны быть уверены в отсутствии рисков в период без ДКП. Если риски все же были, то необходимо сделать тест на ВИЧ. Но помните про период серонегативного окна — 4-6 недель с момента последнего риска.
Чтобы начать пить доконтактную профилактику на постоянной основе, необходимо непрерывно принимать ДКП на протяжении семи дней до первого рискованного контакта. Либо (только для мужчин) можно принять двойную дозировку, а затем каждые 24 часа принимать по одной дозе ДКП.
Постконтактная профилактика ВИЧ (ПКП)
Если опасный контакт все-таки случился, а вы не успели обезопасить себя ни с помощью презерватива, ни с помощью препаратов ДКП, и со времени контакта прошло не более 72 часов, избежать инфицирования вам может помочь так называемая постконтактная профилактика.
Заключается она в том, что в указанный срок вам необходимо начать прием препаратов, которыми обычно лечат ВИЧ-инфекцию, но, в отличие от PrEP, тут принимать лекарства придется в полной дозировке, такой, какую принимают люди, у которых уже диагностирована инфекция.
Многочисленными исследованиями доказано: если начать такой прием вовремя, есть большой шанс, что вирус не успеет закрепиться в организме и заболевания удастся избежать. Идеально начать прием лекарств в первые два часа или хотя бы в первые сутки после контакта. Чем позже будет начат такой прием, тем меньше вероятность, что терапия сработает.
Курс профилактики длится 28 дней, и по завершении его необходимо сделать тест, чтобы удостовериться в его эффективности.
Важно! Лекарства, которые вам придется принимать, по факту продаются БЕЗ РЕЦЕПТА, но найти их можно не в каждой аптеке. Поэтому времени на раздумья у вас немного. Возможно, на то, чтобы собрать необходимую комбинацию таблеток, у вас может уйти более суток, так что поиск стоит начать прямо сейчас.
Всего вам придется купить три препарата и принимать нужно будет все три. По отдельности они не работают.
Нет, настоящий иммунодефицит — это серьезное заболевание, при нем в организме часто появляются инфекционные заболевания, которые протекают тяжело. Речь совсем не про ОРВИ. Иммунодефицитом врачи также называют состояние, при котором один или несколько факторов иммунной системы перестают защищать организм. В целом термин можно назвать собирательным, потому что причины, по которым эти факторы перестают работать, могут быть разными.
Глобально иммунодефициты можно разделить на три группы.
Их не стоит бояться, врачи определяют их как нормальное состояние человека. Физиологические иммунодефициты сигнализируют, что организм проходит через разные этапы жизнедеятельности. Они могут быть в детстве, во время беременности или в старости. Лечить их не нужно, просто важно понимать, что в это время люди болеют чаще. Поддерживать организм в эти периоды можно только с помощью вакцинации и здорового образа жизни.
Они возникают чаще всего в результате генетической поломки. Допустим, ребенок рождается с поломанным участком гена, отвечающего за какой-то из компонентом иммунной системы. В таком случае у него может не быть определенных клеток или белковых факторов, из-за этого ребенок начинает часто и тяжело болеть.
Современной медицине известно более 250 видов ПИД. Британское общество иммунологии отмечает, что в мире насчитывается около 6 миллионов людей с этим заболеванием, однако точное количество больных с ПИД установить невозможно — порядка 70—90 % из них остаются не диагностированными. Группа исследователей следила за жизнью 235 пациентов с первичным иммунодефицитом на протяжении 22 лет, за это время 32 из них умерли.
В России один из 500 россиян рождается с первичным иммунодефицитом. В российском регистре Национальной ассоциации экспертов в области ПИДС состоит 3017 пациентов.
Само название говорит о том, что изменения в иммунной системе появились не при рождении, а вторично — в результате какого-то патологического процесса или воздействующих факторов. Яркий пример вторичного иммунодефицита — это люди с ВИЧ-инфекцией. Изначально здоровый человек инфицируется вирусом, поражающим клетки иммунной системы, в результате развивается иммунодефицит. К этой же группе могут относиться пациенты с онкологическими заболеваниями, получающие химиотерапию. Вторичный иммунодефицит, как правило, протекает на фоне других заболеваний. Развитие иммунодефицитного состояния затрудняет их лечение, способствует формированию осложнений. Помимо ВИЧ к этой группе можно отнести лучевую болезнь, лимфопролиферативные заболевания, то есть связанные с клетками лимфоидной природы. Вторичный иммунодефицит, в отличие от ПИД, может пройти без лечения, например, если исчезнет воздействующий фактор.
Может ли человек с первичным иммунодефицитом вылечиться?
У некоторых людей с ПИД действительно нет шансов на полное выздоровление. Медицина может предложить им только поддерживающую терапию, направленную на борьбу с инфекцией. Но случается, что у самых тяжелых пациентов с первичным иммунодефицитом есть шанс на полное выздоровление. Это может произойти благодаря трансплантации гемопоэтических стволовых клеток от донора. Поэтому важно, чтобы как можно больше человек вступали в регистр доноров костного мозга.
Насколько опасны вторичные иммунодефициты?
Если говорить о ВИЧ, то без антиретровирусной терапии прогноз неблагоприятный. У человека могут развиться не только тяжелые инфекции, но и онкологические заболевания на последних стадиях (уже при СПИДе). Если говорить о вторичных иммунодефицитах, которые формируются в результате химиотерапии, то они проходят самостоятельно, как только заканчивается курс лечения.
Иммунодефициты легко распознать? Бывает ли, что врачи начинают лечить здоровых людей, думая, что у них иммунодефицит?
Важно понимать, что иммунодефицит — это тяжело протекающие инфекционные заболевания бактериального, грибкового и вирусного характера. И речь не про ОРЗ и ОРВИ. У людей с ним зачастую в анамнезе несколько пневмоний, синуситов, абсцессов, тяжелый кандидоз кожи и слизистых, тяжелое течение герпетических вирусов.
Лекарственные препараты, воздействующие на различные звенья иммунной системы, давно получили широкое распространение в современной клинической практике. Но если о пользе иммуномодуляторов при лечении ОРВИ и гриппа известно многим, то о применении этих препаратов в комплексной терапии ВИЧ, дерматологических и онкологических заболеваний слышали далеко не все.
Иммуномодуляторы – это лекарственные препараты с содержанием природных или синтетических веществ, которые при применении их в терапевтических дозах восстанавливают функции иммунной системы. Поэтому их применение показано при различных иммунодефицитных состояниях.
Применение иммуномодуляторов
Одна из главных мишеней иммуномодуляторов – вторичные иммунодефициты, или болезни иммунной системы, которые характеризуются развитием повторных, затяжных инфекционно-воспалительных заболеваний всех локализаций и любой этиологии. Патологические процессы при этом могут охватить кожу, подкожную клетчатку, верхние дыхательные пути, легкие, мочеполовую систему, пищеварительный тракт и другие органы. Причиной развития вторичных иммунодефицитов могут стать хронические вирусные инфекционные заболевания, включая такое серьезное заболевание, как ВИЧ-инфекция. Чтобы выявить наличие вируса иммунодефицита в крови, проводится тестирование на антитела.

Пока что наука не может предложить метод, который победил бы ВИЧ и полностью удалил его из организма человека. Но уже сейчас успешно применяется самая современная и эффективная на сегодняшний день высокоактивная антиретровирусная терапия (ВААРТ), которая направлена на замедление прогрессирования заболевания и остановку его перехода в СПИД (AIDS) – термальную стадию развития ВИЧ-инфекции, которая формируется в среднем через 9-10 лет после инфицирования человека вирусом иммунодефицита. Однако, при соответствующей терапии жизнь инфицированного человека может продолжаться до 70-80 лет. И помочь в этом могут в том числе и иммуномодуляторы.
Применение иммуномодуляторов при ВИЧ
Как известно, вирус иммунодефицита человека достаточно быстро видоизменяется. На один ген приходится до 1000 мутаций. При отсутствии лечения ВИЧ воспроизводит себя достаточно быстро: в организме инфицированного человека образуется от 10 до 100 миллиардов новых вирусов в день. Для сравнения: вирус гриппа мутирует примерно в 30 раз реже. Это одна из главных причин, препятствующих изобретению вакцины против ВИЧ.
Основное коварство ВИЧ состоит в том, что он постепенно разрушает клетки иммунной системы и делает человека беззащитным перед другими заболеваниями, которые обычно и приводят к изменению качества жизни больных. Для проведения терапии сопутствующих ВИЧ-инфекции других инфекционных заболеваний необходимо очень тщательно подходить к выбору лекарственных средств, а также не забывать о комплексном лечении, которое было бы направлено на несколько возбудителей одновременно. В список препаратов могут попасть антибиотики, противогрибковые и противовирусные препараты, а также иммуномодуляторы.
Список типов препаратов-иммуномодуляторов при ВИЧ-инфекции
При ВИЧ иммуномодуляторы применяют с обязательным учетом особенностей и механизмов их воздействия, возможных побочных эффектов и клинико-иммунологического состояния пациентов. Среди препаратов, которые врачи могут рекомендовать при вирусе иммунодефицита человека – препараты на основе:
- интерферонов,
- интерлейкинов
- лекарства с содержанием тимопоэтина,
- альфа-глутамил-триптофан натрия
- комплекса дезоксирибонуклеата натрия с железом и других составляющих.
Иммуномодуляторы при онкологических заболеваниях (раке)
Среди основных методов борьбы с онкологическими заболеваниями, которые применяются во всем мире, – лучевое и химиотерапевтическое лечение. Эффективность подобной терапии давно подтверждена, она ежегодно помогает спасать жизни десяткам тысяч людей. Однако, нельзя не принимать во внимание тот факт, что с целью повышения процента ремиссий заболевания ученые постоянно разрабатывают и внедряют в практику все более агрессивные схемы лечения, что приводит к развитию выраженных функциональных и количественных нарушений в иммунной системе. Это может стать причиной развития различных аутоиммунных, аллергических и инфекционных осложнений, что может дополнительно усугубить течение онкологического заболевания. Подобные осложнения могут препятствовать проведению лечения основного заболевания, снижать его эффективность и тем самым способствовать росту опухоли и ухудшению качества жизни пациентов.
По этой причине врачи-онкологи в процессе комплексного лечения особое внимание уделяют иммунокорригирующей терапии. Применение препаратов, положительно влияющих на иммунитет, способствует уменьшению токсичности химиопрепаратов, сокращению сроков восстановления лейкоцитов, снижению заболеваемости от вирусных инфекций, а в ряде случаев – увеличению продолжительности ремиссии. При онкологическом заболевании можно принимать только лекарственные средства с хорошо изученным механизмом действия, которые преимущественно могут влиять на то или иное звено иммунной системы. Очень важно понимать, что самостоятельно выбирать такие препараты не рекомендуется. Перед началом приема иммуномодуляторов при раке необходима оценка параметров иммунной системы врачом с последующим подбором соответствующего лекарства.
Корригировать показатели иммунитета может быть необходимо как после лучевой и химиотерапии, так и после оперативных вмешательств. Также подобное лечение проводится для коррекции иммунологических нарушений, которые возникают вследствие иммунодепрессивного воздействия на иммунную систему самой злокачественной опухоли. Среди иммуномодуляторов, которые применяют при лечении онкологических заболеваний, – препараты микробного происхождения, пептидные препараты, цитокины и препараты на их основе (интерфероны, интерлейкины), препараты на основе природных факторов (препараты иммуноглобулинов, экстракты растений).
Иммуномодуляторы при ВПЧ (вирусе папилломы человека)
Вирус папилломы человека (ВПЧ) – это совокупность микроорганизмов вирусной природы, которые передаются от одного живого организма другому. ВПЧ населяет исключительно базальный слой эпидермиса, а его размножение происходит в верхних слоях кожи. Проникая в организм своего хозяина, вирус внедряется в ДНК клеток. Инфицированная вирусом клетка интенсивно растет и делится, а через некоторое время на пораженном участке появляются характерные разрастания – папилломы, остроконечные кондиломы и бородавки. ВПЧ может быть с низким, средним и высоким риском онкологического перерождения.

Список препаратов-иммуномодуляторов при ВПЧ
С проявлениями ВПЧ борются препараты с содержанием:
- интерферона
- комплекса инозина и соли 4-ацетамидобензойной кислоты
- глюкозаминилмурамилдипептида
- веществ растительного происхождения.
Одним из препаратов интерферона, который используется для лечения папилломавирусной инфекции, является ВИФЕРОН – иммуномодулирующий препарат с противовирусным действием. Препарат выпускается в трех лекарственных формах: Свечи (суппозитории ректальные), Мазь и Гель.
Схема лечения препаратом ВИФЕРОН Свечи при ВПЧ
Рекомендуемая доза для взрослых для лечения папилломавирусной инфекции – ВИФЕРОН 500 000 ME по 1 суппозиторию 2 раза/сут через 12 ч ежедневно в течение 5-10 суток и более при рецидивирующей инфекции. По клиническим показаниям терапия может быть продолжена.
Читайте также:

