Малярия инфаркт миокарда цинга чума
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цинга: причины появления, симптомы, диагностика и способы лечения.
Определение
Цинга — это заболевание, развивающееся в результате острого недостатка аскорбиновой кислоты (витамина C) в в организме человека.
Первые зафиксированные случаи цинги относятся ко временам Крестовых походов. По мере развития мореплавания в эпоху географических открытий XVI—XVIII веков заболевание часто распространялось среди моряков, что объяснялось длительными плаваниями и скудным рационом питания. В XVIII веке ученые выяснили причину развития цинги, и с тех пор мореплаватели были обязаны брать с собой на борт достаточный запас цитрусовых. После этого вспышки опасной болезни, конечно, происходили, но их становилось все меньше и меньше.
Причины появления цинги
В наше время цинга стала очень редким заболеванием, единичные случаи фиксируют среди людей, в рационе которых отсутствуют сырые фрукты и овощи.
Авитаминозу С могут способствовать состояния, при которых нарушена всасывающая функция кишечника (синдром мальабсорбции). У грудных детей в редких случаях развивается цинга, если основу их питания составляют кипяченое молоко, молочные консервы и овощные пюре без добавления витамина С.
Классификация заболевания
Выделяют три степени тяжести цинги в зависимости от выраженности клинических проявлений: легкую, среднюю и тяжелую.
Симптомы цинги
Тяжесть проявлений заболевания определяется темпами развития авитаминоза С и его длительностью. Симптомы возникают спустя несколько месяцев после прекращения поступления в организм аскорбиновой кислоты: сначала больные отмечают общую слабость, утомляемость; возможна травматизация десен твердой пищей или зубной щеткой и их кровоточивость.
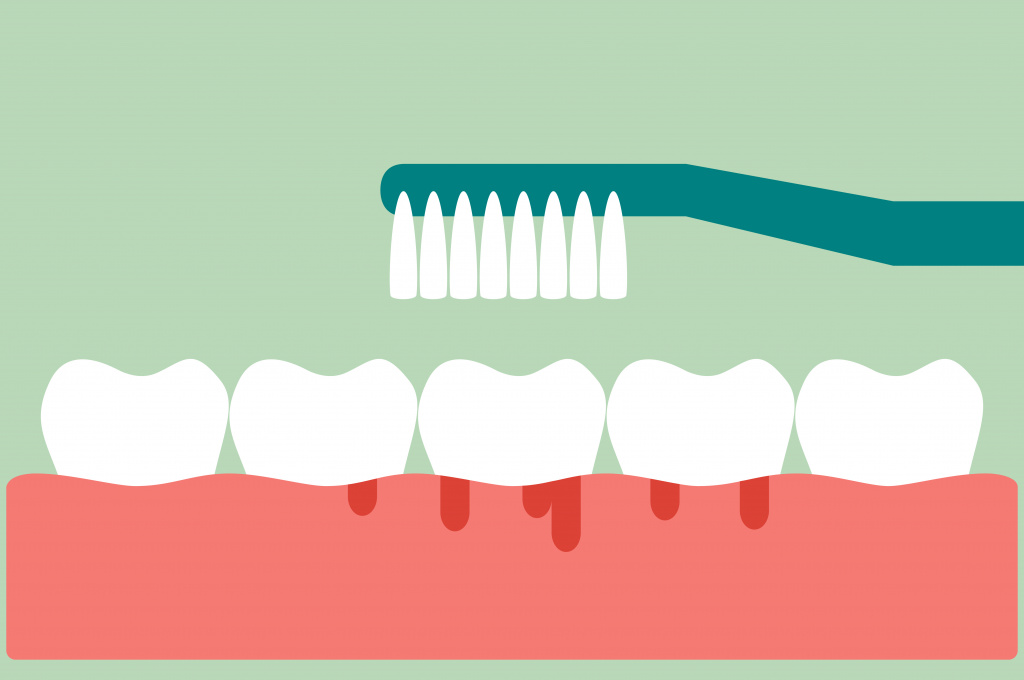
У детей снижается аппетит, наблюдаются бледность кожи и немотивированное беспокойство.
При цинге первой степени одним из ведущих симптомов заболевания становится утомляемость. Физическая нагрузка приводит к быстрой и выраженной усталости и появлению миалгии (боли в мышцах). Отмечается припухлость десен, пастозность и бледность лица; на коже нижних конечностей и туловища появляются мелкие кровоизлияния, локализующиеся преимущественно вокруг луковиц волос. Обнаруживается умеренная анемия.
На фоне приема аскорбиновой кислоты проявления цинги первой степени быстро исчезают.
Цинга второй степени характеризуется более тяжелым общим состоянием. Заметно общее похудание, вплоть до истощения. Выражен гингивит с гангреной и кровоточивостью десен. Кожа приобретает темный цвет с локальной гиперпигментацией. Отмечаются обширные кровоизлияния в мышцы, в подкожную клетчатку, иногда субпериостальные (рядом с надкостницей) и внутрисуставные кровоизлияния с артропатией (воспалением суставов).

Кровоизлияние в подкожную клетчатку
Из-за кровоизлияний в мышцы ног и в суставы пациенты испытывают мучительную боль, значительно ограничивающую передвижение.
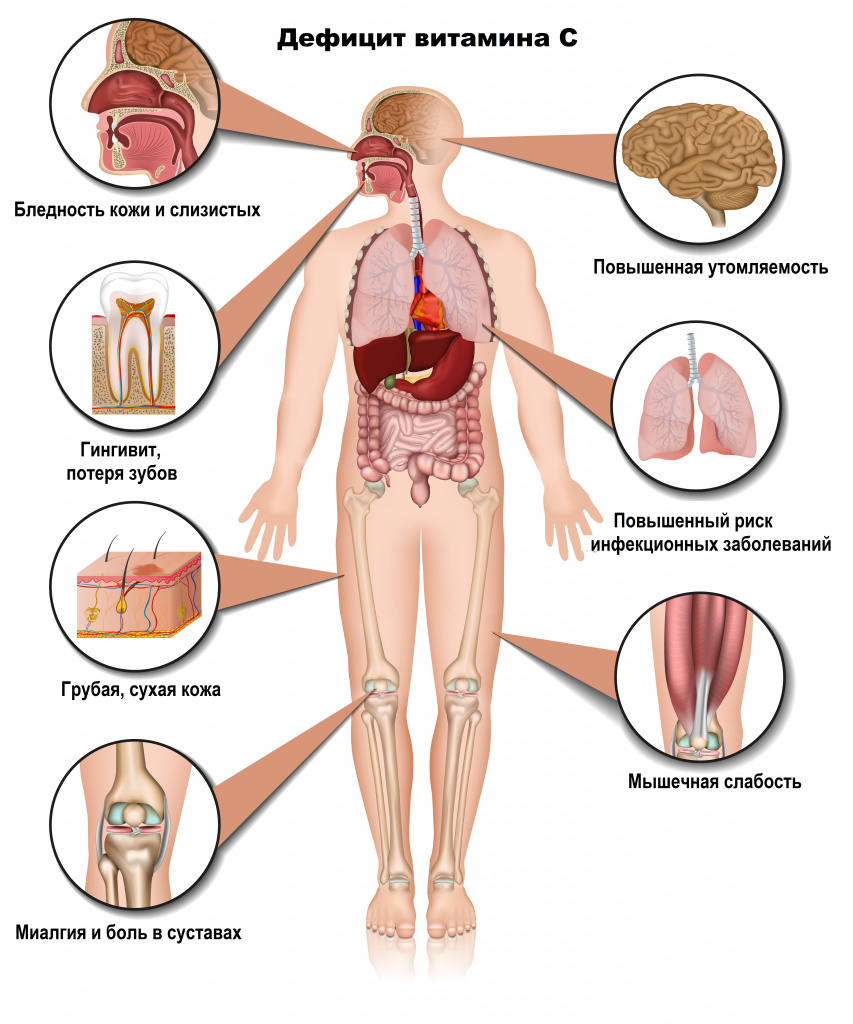
Цинга третьей степени характеризуется крайне тяжелым состоянием больных, требующим проведения неотложных терапевтических мер. Отмечаются истощение, гангренозный гингивит (воспаление десен), язвенные поражения кожи, массивные и распространенные кровоизлияния в кожу, мышцы, внутренние органы, в плевру, перикард, суставы. Часто наблюдается кровь в моче (макрогематурия), возможны геморрагические инфаркты почек и легких. Резко выражена анемия. Часто присоединяются инфекционные поражения легких, энтерит, сепсис.
Функция сердца при неосложненной цинге существенно не нарушена; иногда отмечается тахикардия, имеется тенденция к снижению артериального давления.
Для цинги характерно снижение секреторной функции желудка и поражение кишечника с клинической картиной энтероколита, протекающего как осложнение цинги (с язвенным поражением кишечника, кишечными кровотечениями).
У лиц, перенесших цингу второй и третьей степени, нередко формируются контрактуры конечностей и деформации суставов в связи с развитием плотной соединительной ткани в местах бывших кровоизлияний. Эти изменения могут приводить к резкому ограничению функции конечностей, чаще ног.
У детей грудного возраста наряду с геморрагическими проявлениями цинги отмечаются нарушения развития скелета — так называемый рахитический скорбут, или болезнь Меллера—Барлоу. Грудной ребенок, заболевший цингой, ослаблен, бледен, из-за болей в мышцах и суставах ребенок плачет, когда его пеленают, берут на руки, вынимают из кровати, купают. Вследствие дефектов процесса окостенения вблизи диафизов костей могут возникать поднадкостничные гематомы (синяки). Движения в конечностях становятся ограниченными и болезненными.
Важный симптом цинги у ребенка – цинготные четки (воспаление в местах костно-хрящевых соединений ребер), которые напоминают четки при рахите, но очень болезненны. Боль усиливается при глубоком вдохе, из-за чего дыхание становится поверхностным.
Диагностика цинги
Для выявления анемии назначают анализ на ферритин.
Синонимы: Анализ крови на ферритин; Депонированное железо; Индикатор запасов железа. Serum ferritin. Краткая характеристика определяемого вещества Ферритин Ферритин – это основная форма внутриклеточного депонирования железа в организме. Состоит ферритин из белковой оболочки (апофер.

Задание 7 № 6
Определите происхождение болезней, приведённых в списке. Запишите номер каждой из болезней в списке в соответствующую ячейку таблицы. В ячейках таблицы может быть записано несколько номеров.
Список болезней человека:
1) ветряная оспа
2) синдром Дауна
3) инфаркт миокарда
Передается по наследству: синдром Дауна. Инфекционные заболевания: ветряная оспа, дизентерия, малярия. Неинфекционное: инфаркт миокарда.
Ответ: наследственное — 2, инфекционное — 145, неинфекционное — 3.

Задание 7 № 945
Определите происхождение болезней, приведённых в списке. Запишите номер каждой из болезней в списке в соответствующую ячейку таблицы. В ячейках таблицы может быть записано несколько номеров.
Список болезней человека:
| Глистные инвазии | Вирусная инфекция | Неинфекционное заболевание |
Глистная инвазия – это большая группа болезней, связанная с проникновением паразитических червей в организм человека.
Неинфекционные заболевания — известные также как хронические болезни, не передаются от человека человеку. Они имеют длительную продолжительность и, как правило, медленно прогрессируют.
Вирусные инфекции – большая группа заболеваний, причиной которых служит вирус.
Ответ: Глистные инвазии — 13, вирусная инфекция — 4, неинфекционное заболевание — 25.

Задание 7 № 946
Определите происхождение болезней, приведённых в списке. Запишите номер каждой из болезней в списке в соответствующую ячейку таблицы. В ячейках таблицы может быть записано несколько номеров.
Список болезней человека:
Инфекционные заболевания — группа заболеваний, вызываемых проникновением в организм патогенных (болезнетворных) микроорганизмов, вирусов.
Неинфекционные заболевания — известные также как хронические болезни, не передаются от человека человеку. Они имеют длительную продолжительность и, как правило, медленно прогрессируют.
Ответ: Бактериологические — 13, вирусные — 4, неинфекционное заболевание — 25.

Задание 7 № 947
Определите происхождение болезней, приведённых в списке. Запишите номер каждой из болезней в списке в соответствующую ячейку таблицы. В ячейках таблицы может быть записано несколько номеров.
Список болезней человека:
5) куриная слепота
Инфекционные заболевания — группа заболеваний, вызываемых проникновением в организм патогенных (болезнетворных) микроорганизмов, вирусов.
Неинфекционные заболевания — известные также как хронические болезни, не передаются от человека человеку. Они имеют длительную продолжительность и, как правило, медленно прогрессируют.
Наследственные заболевания – это болезни, появление и развитие которых связано со сложными нарушениями в наследственном аппарате клеток, передаваемых через гаметы (репродуктивные клетки). Обусловлено возникновение таких недугов нарушениями в процессах хранения, реализации и передачи генетической информации.
Чума - острая, особо опасная зоонозная трансмиссивная инфекция с тяжёлой интоксикацией и серозно-геморрагическим воспалением в лимфатических узлах, лёгких и других органах, а также возможным развитием сепсиса.
Что провоцирует / Причины Чумы:
Возбудитель - грамотрицательная неподвижная факультативно-анаэробная бактерия Y. pestis рода Yersinia семейства Enterobacteriaceae. По многим морфологическим и биохимическим признакам чумная палочка сходна с возбудителями псевдотуберкулёза, иерсиниоза, туляремии и пастереллёза, вызывающих тяжёлые заболевания как у грызунов, так и у людей. Отличается выраженным полиморфизмом, наиболее типичны овоидные палочки, окрашивающиеся биполярно, Выделяют несколько подвидов возбудителя, различных по вирулентности. Растёт на обычных питательных средах с добавлением гемолизированной крови или сульфита натрия для стимуляции роста. Содержит более 30 антигенов, экзо- и эндотоксины. Капсулы защищают бактерии от поглощения полиморфноядерными лейкоцитами, а V- и W-антигены предохраняют их от лизиса в цитоплазме фагоцитов, что обеспечивает их внутриклеточное размножение. Возбудитель чумы хорошо сохраняется в экскретах больных и объектах внешней среды (в гное бубона сохраняется 20-30 дней, в трупах людей, верблюдов, грызунов - до 60 дней), но высокочувствителен к солнечным лучам, атмосферному кислороду, повышенной температуре, реакции среды (особенно кислой), химическим веществам (в том числе дезинфектантам). Под действием сулемы в разведении 1:1000 гибнет через 1-2 мин. Хорошо переносит низкие температуры, замораживание.
Больной человек может в определённых условиях стать источником инфекции: при развитии лёгочной чумы, непосредственном контакте с гнойным содержимым чумного бубона, а также в результате заражения блох на больном с чумной септицемией. Трупы умерших от чумы людей часто являются непосредственной причиной инфицирования окружающих. Особую опасность представляют больные лёгочной формой чумы.
Возможны контактный (через повреждённую кожу и слизистые оболочки) при разделке туш и обработке шкур убитых заражённых животных (зайцы, лисы, сайгаки, верблюды и др.) и алиментарный (при употреблении в пищу их мяса) пути заражения чумой.
Естественная восприимчивость людей очень высокая, абсолютная во всех возрастных группах и при любом пути заражения. После перенесённого заболевания развивается относительный иммунитет, не предохраняющий от повторного заражения. Повторные случаи заболевания не являются редкостью и протекают не менее тяжело, чем первичные.
Патогенез (что происходит?) во время Чумы:
Адаптационные механизмы человека практически не приспособлены сопротивляться внедрению и развитию чумной палочки в организме. Это объясняется тем, что чумная палочка очень быстро размножается; бактерии в большом количестве вырабатывают факторы проницаемости (нейраминидаза, фибринолизин, пестицин), антифагины, подавляющие фагоцитоз (F1, HMWPs, V/W-Ar, РН6-Аг), что способствует быстрому и массивному лимфогенному и гематогенному диссеминированию прежде всего в органы мононуклеарно-фагоцитарной системы с её последующей активизацией. Массивная антигенемия, выброс медиаторов воспаления, в том числе и шокогенных цитокинов, ведёт к развитию микроциркуляторных нарушений, ДВС-синдрома с последующим исходом в инфекционно-токсический шок.
Клиническая картина заболевания во многом определяется местом внедрения возбудителя, проникающего через кожные покровы, лёгкие или ЖКТ.
Схема патогенеза чумы включает три стадии. Сначала возбудитель от места внедрения лимфогенно диссеминирует в лимфатические узлы, где кратковременно задерживается. При этом образуется чумной бубон с развитием воспалительных, геморрагических и некротических изменений в лимфатических узлах. Затем довольно быстро бактерии проникают в кровь. В стадии бактериемии развивается сильнейший токсикоз с изменениями реологических свойств крови, нарушениями микроциркуляции и геморрагическими проявлениями в различных органах. И, наконец, после преодоления возбудителем ретикулогистиоцитарного барьера происходит его диссеминирование по различным органам и системам с развитием сепсиса.
Микроциркуляторные нарушения вызывают изменения в сердечной мышце и сосудах, а также в надпочечниках, что обусловливает острую сердечно-сосудистую недостаточность.
При аэрогенном пути заражения поражаются альвеолы, в них развивается воспалительный процесс с элементами некроза. Последующая бактериемия сопровождается интенсивным токсикозом и развитием септико-геморрагических проявлений в различных органах и тканях.
Антительный ответ при чуме слабый и формируется в поздние сроки заболевания.
Симптомы Чумы:
Инкубационный период составляет 3-6 сут (при эпидемиях или септических формах сокращается до 1-2 дней); максимальный срок инкубации - 9 дней.
Данная симптоматика проявляется, особенно в начальный период, при всех формах чумы.
Согласно клинической классификации чумы, предложенной Г.П. Рудневым (1970), выделяют локальные формы заболевания (кожную, бубонную, кожно-бубонную), генерализованные формы (первично-септическую и вторично-септическую), внешнедиссеминированные формы (первично-лёгочную, вторично-лёгочную и кишечную).
Кожная форма. Характерно образование карбункула в месте внедрения возбудителя. Первоначально на коже возникает резко болезненная пустула с тёмнокрасным содержимым; она локализуется на отёчной подкожной клетчатке и окружена зоной инфильтрации и гиперемии. После вскрытия пустулы образуется язва с желтоватым дном, склонная к увеличению в размерах. В дальнейшем дно язвы покрывает чёрный струп, после отторжения которого образуются рубцы.
Бубонная форма. Наиболее частая форма чумы. Характерно поражение лимфатических узлов, регионарных по отношению к месту внедрения возбудителя - паховых, реже подмышечных и очень редко шейных. Обычно бубоны бывают одиночными, реже множественными. На фоне выраженной интоксикации возникают боли в области будущей локализации бубона. Через 1-2 дня можно пропальпировать резко болезненные лимфатические узлы, сначала твёрдой консистенции, а затем размягчающиеся и становящиеся тестообразными. Узлы сливаются в единый конгломерат, малоподвижный из-за наличия периаденита, флюктуирующий при пальпации. Длительность разгара заболевания около недели, после чего наступает периодреконвалесценции. Лимфатические узлы могут самостоятельно рассасываться или изъязвляться и склерозироваться вследствие серозно-геморрагического воспаления и некроза.
Кожно-бубонная форма. Представляет сочетание кожных поражений и изменений со стороны лимфатических узлов.
Эти локальные формы заболевания могут переходить во вторичный чумной сепсис и вторичную пневмонию. Их клиническая характеристика не отличается от первично-септической и первично-лёгочной форм чумы соответственно.
Первично-септическая форма. Возникает после короткого инкубационного периода в 1-2 дня и характеризуется молниеносным развитием интоксикации, геморрагическими проявлениями (кровоизлияния в кожу и слизистые оболочки, желудочно-кишечные и почечные кровотечения), быстрым формированием клинической картины инфекционно-токсического шока. Без лечения в 100% случаев заканчивается летально.
Первично-лёгочная форма. Развивается при аэрогенном заражении. Инкубационный период короткий, от нескольких часов до 2 сут. Заболевание начинается остро с проявлений интоксикационного синдрома, характерного для чумы. На 2-3-й день болезни появляется сильный кашель, возникают резкие боли в грудной клетке, одышка. Кашель сопровождается выделением сначала стекловидной, а затем жидкой пенистой кровянистой мокроты. Физикальные данные со стороны лёгких скудные, на рентгенограмме обнаруживают признаки очаговой или долевой пневмонии. Нарастает сердечно-сосудистая недостаточность, выражающаяся в тахикардии и прогрессивном падении артериального давления, развитии цианоза. В терминальную стадию у больных развивается сначала сопорозное состояние, сопровождающееся усилением одышки и геморрагическими проявлениями в виде петехий или обширных кровоизлияний, а затем кома.
Кишечная форма. На фоне синдрома интоксикации у больных возникают резкие боли в животе, многократная рвота и диарея с тенезмами и обильным слизисто-кровянистым стулом. Поскольку кишечные проявления можно наблюдать и при других формах заболевания, до последнего времени остаётся спорным вопрос о существовании кишечной чумы как самостоятельной формы, по-видимому, связанной с энтеральным заражением.
Дифференциальная диагностика
Кожную, бубонную и кожно-бубонную формы чумы следует отличать от туляремии, карбункулов, различных лимфаденопатий, лёгочные и септические формы - от воспалительных заболеваний лёгких и сепсиса, в том числе менингококковой этиологии.
Для кожной, бубонной и кожно-бубонной форм чумы характерна резкая болезненность в месте поражения, стадийность в развитии карбункула (пустула - язва - чёрный струп - рубец), выраженные явления периаденита при формировании чумного бубона.
Лёгочные и септические формы отличают молниеносное развитие тяжёлой интоксикации, выраженных проявлений геморрагического синдрома, инфекционно-токсического шока. При поражении лёгких отмечают резкие боли в груди и сильный кашель, отделение стекловидной, а затем жидкой пенистой кровянистой мокроты. Скудные физикальные данные не соответствуют общему крайне тяжёлому состоянию.
Диагностика Чумы:
Лабораторная диагностика
Основана на использовании микробиологических, иммуносерологических, биологических и генетических методов. В гемограмме отмечают лейкоцитоз, нейтрофилию со сдвигом влево, увеличение СОЭ. Выделение возбудителя проводят в специализированных режимных лабораториях для работы с возбудителями особо опасных инфекций. Исследования проводят для подтверждения клинически выраженных случаев заболевания, а также для обследования лиц с повышенной температурой тела, находящихся в очаге инфекции. Бактериологическому исследованию подвергают материал от больных и умерших: пунктаты из бубонов и карбункулов, отделяемое язв, мокроту и слизь из ротоглотки, кровь. Проводят пассаж на лабораторных животных (морские свинки, белые мыши), погибающих на 5-7-е сутки после заражения.
Из серологических методов применяют РНГА, РНАТ, РНАГ и РТПГА, ИФА.
Положительные результаты ПЦР через 5-6 ч после её постановки свидетельствуют о наличии специфической ДНК чумного микроба и подтверждают предварительный диагноз. Окончательным подтверждением чумной этиологии болезни являются выделение чистой культуры возбудителя и её идентификация.
Лечение Чумы:
Больных чумой лечат только в стационарных условиях. Выбор препаратов для этиотропной терапии, их доз и схем применения определяет форма заболевания. Курс этиотропной терапии при всех формах болезни составляет 7-10 дней. При этом применяют:
• при кожной форме - котримоксазол по 4 таблетки в сутки;
• при бубонной форме - левомицетин в дозе 80 мг/кг/сут и одновременно стрептомицин в дозе 50 мг/кг/сут; препараты вводят внутривенно; эффективен также тетрациклин;
• при лёгочных и септических формах заболевания комбинацию левомицети-на со стрептомицином дополняют назначением доксициклина в дозе 0,3 г/сут или тетрациклина по 4-6 г/сут внутрь.
Одновременно проводят массивную дезинтоксикационную терапию (свежезамороженная плазма, альбумин, реополиглюкин, гемодез, кристаллоидные растворы внутривенно, методы экстракорпоральной детоксикации), назначают препараты для улучшения микроциркуляции и репарации (трентал в сочетании с солкосерилом, пикамилон), форсирования диуреза, а также сердечные гликозиды, сосудистые и дыхательные аналептики, жаропонижающие и симптоматические средства.
Успех лечения зависит от своевременности проведения терапии. Этиотропные препараты назначают при первом подозрении на чуму, основываясь на клинико-эпидемиологических данных.
Профилактика Чумы:
Эпидемиологический надзор
Объём, характер и направленность профилактических мероприятий определяет прогноз эпизоотической и эпидемической обстановки по чуме в конкретных природных очагах с учётом данных слежения за движением заболеваемости во всех странах мира. Все страны обязаны сообщать ВОЗ о появлении заболеваний чумой, движении заболеваемости, эпизоотиях среди грызунов и мерах борьбы с инфекцией. В стране разработана и функционирует система паспортизации природных очагов чумы, позволившая провести эпидемиологическое районирование территории.
Профилактические мероприятия
В комплексе мер профилактики и борьбы с чумой решающая роль принадлежит мероприятиям, исключающим завоз инфекции из других стран и предупреждающим возникновение заболеваний в энзоотических очагах. Для профилактики завоза чумы из других стран большое значение имеет строгое соблюдение всеми странами международных санитарных правил. В энзоотических очагах противочумные мероприятия включают наблюдение за видовым составом и численностью грызунов, исследование грызунов и их эктопаразитов на инфицированность чумной палочкой. При выявлении эпизоотии проводят дератизацию и дезинсекционные мероприятия в том или ином объёме. Синантропных грызунов истребляют без выявления среди них больных чумой, если их численность превышает 15% попадаемости в ловушки. Грызунов и эктопаразитов в поле и вокруг населённых пунктов уничтожают противочумные учреждения, а в населённых пунктах - дератизационно-дезинсекционные отделы Центров санитарно-эпидемиологического надзора.
Показаниями к проведению профилактической иммунизации населения являются эпизоотия чумы среди грызунов, выявление больных чумой домашних животных и возможность завоза инфекции больным человеком. В зависимости от эпидемической обстановки вакцинация проводится на строго определённой территории всему населению (поголовно) и выборочно особо угрожаемым контингентам - лицам, имеющим постоянную или временную связь с территориями, где наблюдается эпизоотия (животноводы, агрономы, охотники, заготовители, геологи, археологи и т.д.). Все лечебно-профилактические учреждения должны иметь на случай выявления больного чумой определённый запас медикаментов и средств личной защиты и профилактики, а также схему оповещения персонала и передачи информации по вертикали. Меры по предупреждению заражения людей чумой в энзоотичных районах, лиц, работающих с возбудителями особо опасных инфекций, а также предупреждение выноса инфекции за пределы очагов в другие районы страны осуществляют противочумные и другие учреждения здравоохранения.
Мероприятия в эпидемическом очаге
При появлении больного чумой или подозрительного на эту инфекцию принимают срочные меры для локализации и ликвидации очага. Границы территории, на которой вводят те или иные ограничительные мероприятия (карантин), определяют исходя из конкретной эпидемиологической и эпизоотологической обстановки, возможных действующих факторов передачи инфекции, санитарно-гигиенических условий, интенсивности миграции населения и транспортных связей с другими территориями. Общее руководство всеми мероприятиями в очаге чумы осуществляет Чрезвычайная противоэпидемическая комиссия. При этом строго соблюдают противоэпидемический режим с использованием противочумных костюмов. Карантин вводят решением Чрезвычайной противоэпидемической комиссии, охватывая им всю территорию очага.
Больных чумой и пациентов с подозрением на это заболевание госпитализируют в специально организованные госпитали. Транспортировка больного чумой должна осуществляться в соответствии с действующими санитарными правилами по биологической безопасности. Больных с бубонной чумой размещают по несколько человек в палате, больных лёгочной формой - только в отдельные палаты. Выписывают больных при бубонной форме чумы не ранее 4 нед, при лёгочной - не ранее 6 нед со дня клинического выздоровления и отрицательных результатов бактериологического исследования. После выписки переболевшего из стационара за ним устанавливают медицинское наблюдение в течение 3 мес.
В очаге проводят текущую и заключительную дезинфекцию. Лица, соприкасавшиеся с больными чумой, трупами, заражёнными вещами, участвовавшие в вынужденном забое больного животного и т.д., подлежат изоляции и медицинскому наблюдению (6 дней). При лёгочной чуме проводят индивидуальную изоляцию (в течение 6 дней) и профилактику антибиотиками (стрептомицин, рифампицин и др.) всем лицам, которые могли инфицироваться.
К каким докторам следует обращаться если у Вас Чума:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Чумы, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Инфаркт миокарда: причины появления, симптомы, диагностика и способы лечения.
Определение
Инфаркт миокарда (ИМ) – это омертвление участка сердечной мышцы вследствие недостаточного ее кровоснабжения с развитием характерной клинической картины.
Причины появления инфаркта миокарда
Сердце – полый мышечный орган, имеющий форму конуса. Стенки сердца состоят из трех слоев. Внутренний слой – эндокард – выстилает полости сердца изнутри, и его выросты образуют клапаны сердца. Средний слой – миокард – состоит из сердечной мышечной ткани. Наружный слой – перикард. Сердце человека имеет четыре камеры: два предсердия и два желудочка. В правое предсердие поступает кровь из тканей самого сердца и всех частей тела (по верхней и нижней полым венам). В левое предсердие впадают четыре легочные вены, несущие артериальную кровь из легких. Из правого желудочка выходит легочный ствол, по которому венозная кровь поступает в легкие. Из левого желудочка выходит аорта, несущая артериальную кровь в сосуды большого круга кровообращения. Кислород к миокарду сердца доставляется по коронарным артериям.
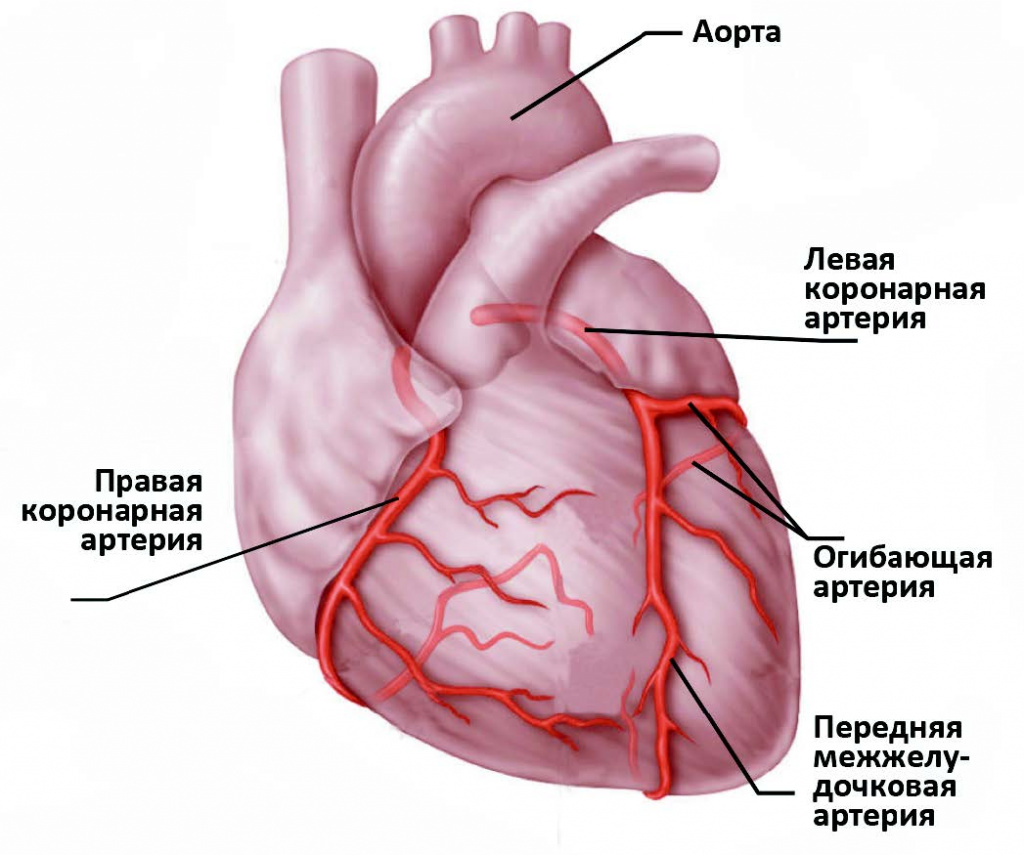
Сердце очень чувствительно к недостатку кровоснабжения (дефициту кислорода). В случае закупорки крупной коронарной артерии и при отсутствии эффективного альтернативного кровообращения по другим сосудам уже через 30 минут в пораженном участке начинается гибель кардиомиоцитов (мышечных клеток сердца).
Нарушение кровообращения вследствие атеросклеротического поражения коронарных артерий в 97-98% случаев имеет основное значение в возникновении инфаркта миокарда.
Атеросклерозом может поражаться как одна коронарная артерия, так и все три. Степень и протяженность сужения артерии могут быть различными. При повышении артериального давления склерозированный внутренний слой сосуда (эндотелий) легко повреждается, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
Где может формироваться тромб:
- на месте разрыва уязвимой (нестабильной) атеросклеротической бляшки;
- на дефекте (эрозии) эндотелия коронарной артерии, не обязательно локализованном на поверхности атеросклеротической бляшки;
- в месте гемодинамически незначимого сужения коронарной артерии.
Развивающийся некроз миокарда может быть различных размеров, а некроз, проходящий через все слои сердца (трансмуральный) может стать причиной разрыва миокарда.
Образование очагов некроза в миокарде сопровождается изменением размера, формы и толщины стенки сердца, а сохранившийся миокард испытывает повышенную нагрузку и подвергается гипертрофии с увеличением объема и массы.
Такие сопутствующие состояния как: анемия, воспаление, инфекция, лихорадка, метаболические или эндокринные расстройства (в частности, гипертиреоз) могут спровоцировать или утяжелить ишемию миокарда.
К факторам риска развития инфаркта миокарда относятся:
- гиперлипидемия (нарушение нормального соотношения липидов крови);
- курение,
- сахарный диабет,
- артериальная гипертензия,
- абдоминальное ожирение,
- психосоциальные причины (стресс, депрессия и т.д.),
- низкая физическая активность,
- несбалансированное питание и потребление алкоголя.
Классификация инфаркта миокарда
I. Острый инфаркт миокарда.
- Острый трансмуральный инфаркт передней стенки миокарда.
- Острый трансмуральный инфаркт нижней стенки миокарда.
- Острый трансмуральный инфаркт миокарда других уточненных локализаций.
- Острый трансмуральный инфаркт миокарда неуточненной локализации.
- Острый инфаркт миокарда неуточненный.
- Повторный инфаркт передней стенки миокарда.
- Повторный инфаркт нижней стенки миокарда.
- Повторный инфаркт миокарда другой уточненной локализации.
- Повторный инфаркт миокарда неуточненной локализации.
- Гемоперикард.
- Дефект межпредсердной перегородки.
- Дефект межжелудочковой перегородки.
- Разрыв сердечной стенки без гемоперикарда.
- Разрыв сухожильной хорды.
- Разрыв сосочковой мышцы.
- Тромбоз предсердия, ушка предсердия и желудочка сердца.
- Другие текущие осложнения острого инфаркта миокарда.
- Коронарный тромбоз, не приводящий к инфаркту миокарда.
- Синдром Дресслера - постинфарктный склероз.
- Другие формы острой ишемической болезни сердца.
- Острая ишемическая болезнь сердца неуточненная.
Симптомы инфаркта миокарда
При инфаркте миокарда в результате нарушения кровообращения в пораженном участке сердца накапливаются продукты обмена, которые раздражают рецепторы миокарда и коронарных сосудов, что проявляется острой болью. Болевой приступ приводит к выбросу адреналина и норадреналина корой надпочечников.
Боль при типичном течении инфаркта миокарда является основным его признаком. Она возникает за грудиной, иногда может отдавать в левую руку, левое плечо, горло, нижнюю челюсть, в подложечную область.
По интенсивности и длительности такая боль в значительной степени превосходит обычный приступ стенокардии. Боль не снимается приемом нитроглицерина. Длительность болевого синдрома может быть различной - от 1 часа до нескольких суток. Иногда инфаркт миокарда сопровождается резкой слабостью, головокружением, головной болью, рвотой, потерей сознания. Больной выглядит бледным, губы синеют, наблюдается потливость.
В первые сутки развития инфаркта миокарда может регистрироваться тахикардия (учащенное сердцебиение), нарушение ритма, повышение температуры до 37-38℃.
Выделяют следующие клинические варианты:
- астматический - протекает как приступ бронхиальной астмы (присутствуют одышка, затрудненное дыхание, чувство нехватки воздуха);
- гастралгический – характеризуется болями в области желудка с распространением в загрудинное пространство, может быть отрыжка, икота, тошнота, многократная рвота, вздутие живота;
- аритмический – возникают нарушения ритма сердца, угрожающие жизни;
- церебральная – характеризуется нарушением мозгового кровообращения (наблюдаются тошнота, головокружение, нарушение сознания с развитием обморока);
- бессимптомный – инфаркт миокарда без типичного болевого приступа. В связи с несоблюдением постельного режима и отсутствием должного лечения протекает неблагоприятно.
Существуют четкие критерии диагностики инфаркта миокарда:
- клиническая картина инфаркта миокарда;
- картина инфаркта миокарда по данным ЭКГ;
- наличие новых участков миокарда со сниженным кровообращением или нарушение сократимости миокарда по данным инструментальных исследований;
- выявление тромбоза коронарных артерий по данным ангиографии.
-
определение уровня биохимических маркеров повреждения кардиомиоцитов в крови;
Синонимы: Тн I вч; сердечный Тн I вч; сТн I вч. Tn I hs; cardiac-specific troponin I, high sensitivity; cTn I hs. Краткая характеристика определяемого вещества (Тропонин) Тропонины – небольшие белки, включенные в процесс регуляции мышечного сокращения. Два вида тропонинов, cTn-I и cTn-T, .
Читайте также:

