Массаж после прививки от кори
Обновлено: 18.04.2024
До сих пор не утихают баталии между сторонниками и противниками вакцинации, и один из основных аргументов последних – высокая температура у ребенка после прививки. Но так ли уж оправданы опасения молодых мам – попробуем разобраться.
Любая вакцинация по своей сути – это "заражение" человека инфекцией в очень легкой форме, чтобы организм сам начал с ней бороться и вырабатывать защитные антитела. Естественно, что любая болезнь имеет определенные симптомы, свидетельствующие о том, что организм начал активно сопротивляться вторжению вируса: повышенная температура – одно из основных таких проявлений. Смело можно утверждать, что гипертермия – совершенно нормальное явление и беспокоиться не о чем: обычно она держится недолго и не температура не бывает слишком высокой. Надо только точно знать, сколько должно продлиться такое состояние, в какой форме протекает реакция на прививку, и что делать, если последствия выходят за рекомендованные рамки: в этой статье мы попробуем ответить на вопросы, которые чаще всего задают родители по поводу повышения температуры после прививок.
Сколько держится температура после прививки
Как правило, организм реагирует на ввод вакцины в тот же день, в том числе и повышением температуры, однако бывают и паузы до двух дней. Характер реакции зависит от очень многих факторов, и в первую очередь от особенностей самого организма, и от введенной вакцины, конечно. Врачи обычно выделяют три формы: легкую, среднюю и тяжелую с температурами соответственно до 37.5, 38.5 и выше 39 градусов. Еще раз подчеркнем: всё это очень индивидуально и давать какие-то общие оценки и рекомендации смысла не имеет. В идеальном случае ваш педиатр должен предупредить, если у ребенка есть риск гипертермии после каких-то вакцин. Кстати, бывает, хотя и редко, когда температура после вакцины вообще не повышается, и это тоже нормально – так реагирует конкретный организм.
В большинстве случаев температура приходит в норму довольно быстро: в первый день она еще высокая, на второй уже начинает заметно снижаться (обычно несколько повышается только к вечеру), а на третий – уже приходит в норму. Описанную клиническую картину можно назвать нормальной, и она наблюдается примерно у 70% пациентов. 40% детей повышенная температура держится 4 дня, 25% - до 5 дней, и только 5% вакцинированных рискуют осложнения от недели и дольше (есть разные статистические данные, мы привели здесь один из вариантов).
Какие вакцины могут вызвать гипертермию
Многолетние наблюдения за популярными вакцинами позволили оценить последствия прививок, в том числе степень и длительность повышения температуры. В этом разделе статьи мы ответим на вопросы, которые чаще всего задают на эту тему в поисковых системах.
Это "тяжелая" комбинированная вакцина, и гипертермию в ней вызывают бактерии коклюша. Вероятность заметного повышения температуры очень высокая – до 90%, норма – около 38.5 градусов. Но и спадает температура довольно быстро – на 2-3 день. Значительно меньше риск гипертермии при использовании аналога – французской вакцины Пентаксим: в неё используется принципиально иная вакцина против коклюша, которая дает меньшие осложнения и не столь значительное повышение температуры.
Ставится вскоре после рождения и не приводит к заметному повышению температуры – обычно в пределах 37.5 градусов. Как и для большинства других вакцин, приходит в норму на третий день.
Гепатит В
Также, как и БЦЖ, прививка против гепатита ставится новорожденным, и реакция примерно такая же, с небольшим повышением температуры.
Корь краснуха паротит
Живые вакцины против этих болезней обычно не вызывает сколь-либо серьезных осложнений, температура, если и повышается, то совсем немного.
Полиомиелит
Как правило, прививка переносится легко, температура не превышает 37.5 градусов.
Манту
Манту – это не прививка, а диагностический тест на туберкулез, но многие все равно интересуются, может ли повыситься температура после манту. О общем случае такого быть не должно, поэтому при признаках гипертермии надо обратиться к врачу.
Пневмококк
Это сравнительно новая вакцина, поэтому надежной статистики по её последствиям еще не накопили. На данный момент считается, что температура после пневмококковой прививки не должна превышать 38 градусов и держаться дольше двух дней. Хотя случаи гипертермии также наблюдались.
Грипп
Гипертермия после прививки от гриппа – нормальная реакция, так как вакцины содержат живые микроорганизмы, и их появление в теле человека вызывает те же симптомы, что и при самой болезни. Как и после большинства других прививок, температура должна нормализоваться на 3-й день.
Превенар
Симптоматика после ввода вакцины Превенар такая же, как для любых других пневмококковых вакцин, то есть температура сравнительно редко бывает высокой и спадает на третий день.
Инфанрикс гекса
Это аналог отечественной АКДС, только включает вакцины от большего числа болезней. И как и при АКДС, часто наблюдается высокая температура из входящей в состав вакцины компоненты против коклюша. Гипертермия обычно длится три дня.
Менактра
Данная прививка против менингококка переносится довольно легко, её можно считать мало реактивной. Случаи гипертермии редки, хотя, конечно, бывают; температура приходит в норму на 3-й день.
Ротатек
Прививка от ротовирусных инфекций, как правило, переносится легко, гипертермия наблюдается редко.
Наблюдение после вакцинации
Если говорить именно о риске гипертермии, то после прививки надо измерять температуру каждый 4-6 часов. Если температура заметно повышается, проверяйте чаще и начинайте её сбивать. Обращаем внимание, что гипертермия может вернуться даже после стабилизации температуры, поэтому проверяйте её в течение недели после вакцинации.
Нет единого мнения по поводу того, надо ли сбивать температуру после прививки, но обычно руководствуются теми же принципами, что при обычном вирусном заболевании: до 38 градусов вмешиваться не стоит, а выше – давать жаропонижающие. Впрочем, это всё очень индивидуально, и бывают ситуации, когда надо реагировать даже на невысокую температуру, например, при заметном общем ухудшении состояния или при склонности к судорогам и неврологических болезнях.
Как облегчить состояние
Поствакцинальные реакции – это ведь не только повышенная температура, поэтому для начала создайте спокойную обстановку, не заставляйте детей постоянно лежать в кровати – они этого не любят, не нагружайте какими-нибудь делами, воздержитесь от прогулок. Из общих рекомендаций – регулярно проветривать комнату, давать больше жидкости и не заставлять есть насильно, так как после прививки аппетит снижается. Особо стоит отметить запрет на аспирин – у него слишком много побочных эффектов.
Что касается методов снижения температуры, то они такие же, как при любых вирусных болезнях: дать Парацетамол или Нурофен, обтирать влажной салфеткой – у каждого свои любимые способы, мы не будем здесь их описывать.
Особенности гипертермии у грудничков
Одна из особенность грудных детей – у них нормальная температура примерно 37.3 градуса, а её повышение после прививок наблюдается реже. Важно также знать, что гипертермия у грудничков развивается гораздо стремительнее, поэтому меры надо принимать уже при небольшом повышении температуры до 37.5 градусов.
Когда пора обратить к врачу
Поводы для беспокойства:
- не удается сбить температуру, жаропонижающие средства действуют совсем недолго;
- высокая температура держится дольше 4-5 дней;
- температура в норме, но общее состояние всё равно ухудшается.
Хотим еще раз напомнить, что кратковременная высокая температура после прививки является нормой, и не стоит сразу вызывать врача: наберитесь терпения и помогите вашему ребенку легче перенести этот непростой период.
Можно ли продолжать иммунизацию
Гипертермия после прививки сама по себе не может служить достаточным основанием для отказа от других вакцин. Слишком много фактором могут повлиять на вакцинацию, и другие вакцины могут переноситься гораздо легче. Что делать дальше, должен решать лечащий врач, у которого на руках более полная информация о состоянии организма.

Прививки — это важный шаг в жизни ребенка и серьезное испытание для родителей. Существует множеством мифов, которые не только осложняют уход за ребенком до и после вакцинации, но и отвлекают внимание родителей от действительно важных моментов, связанных с прививками.
Перед тем как сделать прививку
Принимая во внимание тот факт, что в подавляющем большинстве случаев, прививки хорошо переносятся здоровыми детьми без всякой подготовки и предварительного лечения, самым важным пунктом в подготовке ребенка к прививке является определение противопоказаний к прививкам, то есть тех случаев болезни у ребенка, при которых прививка может дать серьезные побочные реакции. Противопоказания и предосторожности для вакцинации, в некоторых случаях проведение вакцинации у детей либо категорически запрещено, либо должно быть отложено на более поздний срок. Чтобы правильно оценить противопоказания и предосторожности для проведения вакцинации у ребенка важно следовать календарю вакцинации и знать заранее, какая прививка и когда должна быть поставлена ребенку. Перед тем как поставить ребенку прививку и в день вакцинации прочтите, какие противопоказания и предосторожности связаны с введением той или иной прививки и убедитесь в том, что у ребенка нет никаких противопоказаний для введения прививки. Если определение некоторых противопоказаний или предосторожностей вызывает у вас затруднение (например, насколько опасна у ребенка простуда или кашель) – покажите его врачу. Вслепую отказываться от прививки из-за легкого насморка или кашля не следует – это только сорвет план вакцинации.
Подготовка ребенка к прививке Необходимая подготовка ребенка к прививке обычно гораздо проще, чем принято считать
Питание ребенка За несколько дней до вакцинации не следует вводить в рацион ребенка новые продукты питания. Если ребенок находится на грудном вскармливании – матери лучше отказаться от новых продуктов и питаться как обычно. Это поможет избежать возникновения аллергических реакций, которые могут быть спутаны с действием прививки. Профилактический прием антигистаминных лекарств и жаропонижающих средств Прием антигистаминных препаратов (например, Супрастин) за день до прививки рекомендуется только в случае детей, страдающих различными проявлениями аллергии (крапивница, атопический дерматит, астма), или у которых прошлая доза прививки вызвала появление сильного отека, покраснения и боли на месте инъекции. Назначение антигистаминных препаратов ребенку следует обсудить с врачом. Для того чтобы профилактическое лечение было эффективным важно правильно подобрать дозу лекарства в зависимости от силы аллергии и массы тела ребенка. Профилактический прием жаропонижающих средств не рекомендуется. Исключение составляют только дети склонные к фебрильным судорогам, которым следует дать жаропонижающее средство непосредственно перед прививкой или сразу после прививки. Перед тем как пойти на прививку убедитесь в том, что лекарства есть у вас дома (Парацетамол в свечах или в сиропе в дозировке соответствующей возрасту ребенка и Супрастин).
Сразу перед прививкой
Непосредственно перед прививкой расспросите врача о том, какую прививку или прививки получит ребенок и том, какие побочные реакции могут возникнуть после такой прививки и что следует предпринять по их поводу.
В момент прививки и сразу после прививки
В момент прививки постарайтесь подержать ребенка и успокоить его после инъекции. Обычно дети грудного возраста быстро успокаиваются, если их приложить к груди (после живой оральной прививки против полиомиелита нельзя кормить или поить ребенка в течении часа), а дети постарше – если им предложить игрушку (игрушкой лучше запастись из дому).
Сразу после прививки
Сразу после прививки не спешите покидать поликлинику. Если врач не предложил вам – вам следует по собственной инициативе остаться в поликлинике еще на 10-15 минут. Такая предосторожность связана с риском возникновения коллапса или сильных аллергических реакций на прививку (анафилактический шок). Несмотря на то, что такие реакции возникают исключительно редко, возможность их развития всегда следует иметь в виду.
Уход за ребенком в последующие дни после прививки Уход за ребенком после прививки заключается в следующем
Питание ребенка после прививки В течение нескольких дней после прививки следует воздержаться от введения в рацион ребенка или кормящей матери новых продуктов. После прививки, особенно если у ребенка есть температура, понос или рвота, следите за тем, чтобы ребенок получал достаточно жидкости. Не переживайте, если в течение 2-3 дней после прививки у ребенка нет аппетита.
Лечение температуры и профилактика аллергии после прививки
Повышение температуры это нормальная реакция организма ребенка на прививку, которая означает, что иммунная система отреагировала на прививку и начинает вырабатывать иммунитет (однако отсутствие повышенной температуры после прививки не означает, что прививка оказалась неэффективной). В случае совершенно здоровых детей не следует сбивать температуру после прививки, если она не превышает 38, 5С. В случаях более значительного повышения температуры, а также когда температура держится на уровне 38,5 С вечером, ребенку следует дать жаропонижающее. Для лечения температуры после прививки рекомендуется использовать Парацетамол. В качестве жаропонижающего средства у детей ни в коем случае нельзя использовать Аспирин.
В случае детей со склонностью к фебрильным судорогам следует начать лечение температуры при повышении ее выше 37,5 или дать ребенку жаропонижающее до появления температуры, если так посоветовал невропатолог, наблюдающий ребенка.
Профилактика аллергических реакций после прививок показана только в случае детей склонных к развитию аллергии. В таких случаях рекомендуется использовать Супрастин или другое антигистаминное лекарство по назначению врача.
Лечение покраснения и отека на месте инъекции
Можно ли купать ребенка после прививки?
Если после прививки у ребенка нет температуры, его можно купать, без всяких опасений намочить прививку. Место прививки, однако, лучше не растирать мочалкой. Исключение составляет только проба Манту (это не прививка) которую нельзя мочить или растирать до чтения результатов.
Можно ли гулять с ребенком после прививки?
Прививка не является противопоказанием для прогулок и игр на улице. Прогулки после прививок совершенно безопасны, если у ребенка нет температуры и он хорошо себя чувствует.
Понос и рвота после прививки
Из-за высокой чувствительности вегетативной нервной системы детей к любым раздражителям после прививок нередко наблюдаются отдельные эпизоды рвоты или короткие эпизоды поноса. Ни однократная рвота, ни кратковременный понос не должны вызывать беспокойства и не требуют никакого специального лечения.
КПК – прививка против кори, паротита и краснухи. Основанная на введении в организм комбинированной вакцины, она помогает ему вырабатывать иммунитет сразу к трем инфекционным заболеваниям. Для предупреждения эпидемии такому методу иммунизации необходимо подвергать не менее 80% пациентов дошкольного возраста. В противном случае существует риск распространения заболеваний на ранее не вакцинированных представителей взрослого населения.
Чем опасны корь, краснуха и паротит?
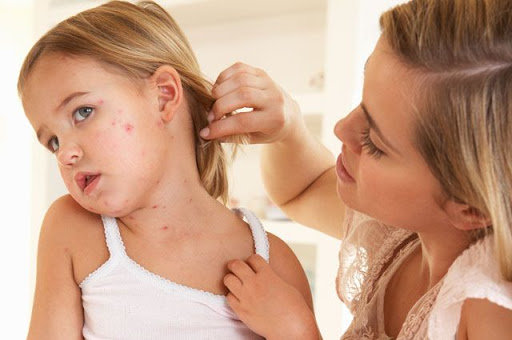
Прежде всего, тем, что инфицированный человек может выступать источником распространения вирусной инфекции и одновременно с тем не знать о наличии у него заболевания. Инкубационный период кори, краснухи и паротита длится от 10 до 20 дней. Симптомы болезни возникают по истечении этого времени и сохраняются в течение 1–2 недель.
На протяжении 1 недели после их исчезновения человек все еще продолжает оставаться распространителем вируса.
Корь, против которой в рамках постановки КПК прививают детей, считается одной из самых заразных. При контакте с больным заболевание передается в 95% случаев. Особо тяжелые варианты протекания болезни сопровождаются развитием у юных пациентов энцефалита, гепатита, пневмонии. Имеют место быть случаи летального исхода. Заражение этой болезнью может происходить как внутриутробно, так и передаваться воздушно-капельным путем. На ранних сроках беременности появляется риск гибели плода, развития у него слабоумия или олигофрении. На поздних сроках – существует вероятность возникновения преждевременных родов.
Паротит в 15% случаев развития болезни приводит к поражению оболочек головного и спинного мозга. Согласно статистике, каждый 20 000 заболевший сталкивается с глухотой (после перенесенного лабиринтита). У мальчиков и мужчин это заболевание вызывает воспаления яичек и придатков. У представителей взрослого населения – простатит. Изредка паротит сопровождается возникновением у больных таких осложнений, как панкреатит, нефрит, мастит и т.д.
Краснуха, выявленная у женщин в I триместре беременности, является медицинским показанием к ее прерыванию. Если этого не сделать, в 80% случаев у новорожденного будут диагностированы пороки сердца, умственная отсталость, глухота или катаракта. Ребенок рождается с врожденной краснухой. На протяжении 6–30 месяцев он проходит лечение, выступая источником распространения инфекции и заражения всех людей, входящих в круг его общения.
График вакцинации
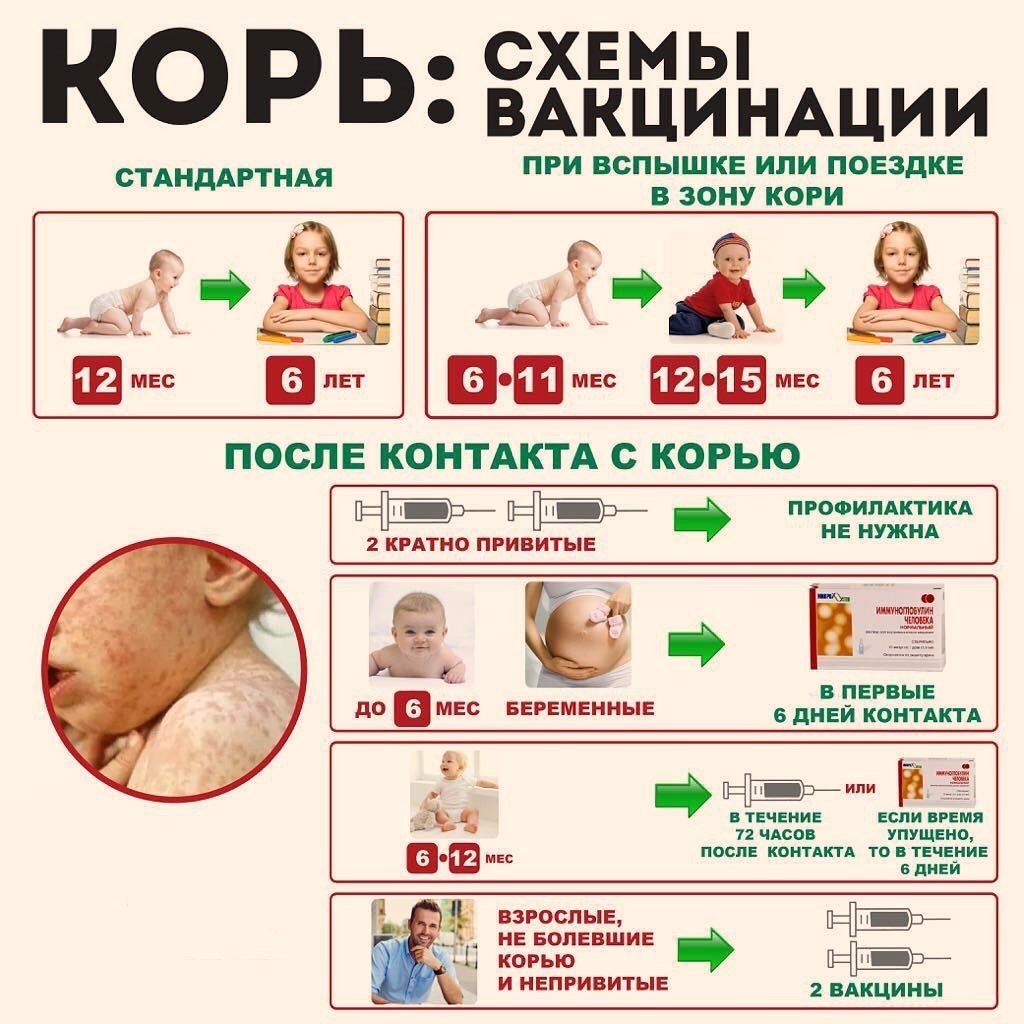
НКПП предусматривает первое введение комплексной вакцины пациенту в возрасте 1 года. Ревакцинация проводится в 6 лет, в период с 15 до 17 лет и в период с 22 до 29 лет. Далее, каждые 10 лет после последнего прививания. При отсутствии вакцинации в раннем возрасте, первую прививку необходимо ставить в возрасте 13 лет. Ревакцинацию необходимо проходить в период с 22 до 29 лет и т.д.
В случае нарушения графика прививок (в зависимости от ситуации) необходимо:
- вакцинироваться максимально приближенно к НКПП – временной интервал между ревакцинациями должен составлять не менее чем 4 года;
- прививаться моновакциной – при условии, что ребенок уже переболел какой-либо из перечисленных инфекций и не нуждается в создании по отношению к ней специфического иммунитета;
- проходить иммунизацию сразу же после нормализации состояния здоровья – актуально для девочек подросткового возраста.
Помните: дети в отличие от взрослых переносят введение поливалентной вакцины легко. У них (при условии отсутствия противопоказаний к проведению вакцинации) не возникает осложнений, тяжелых последствий для здоровья. Если сравнивать опасность вышеназванных заболеваний с рисками прививания, первая в разы превышает маловероятный вред от иммунизации. Так, например, в слаборазвитых странах Африки до сих пор ежегодно от кори умирает порядка 745 000 детей, не прошедших вакцинацию КПК.
Что касается взрослого населения, то в современной медицине существует четкое предписание и для его вакцинации. Так, в частности, людям, рожденным до 1957 года, прививка КПК не показана. Ранее этого периода времени эпидемии кори, краснухи и паротита вспыхивали часто, поэтому с 90% долей вероятности они уже перенесли эти заболевания. Всем рожденным после 1957 года и ранее не прививавшимся рекомендовано введение двух доз живой вакцины с интервалом в 1 месяц (для подростков!) Для людей старшего возраста – одна доза иммунобиологического препарата.
Как подготовиться к прививке КПК?
В день проведения вакцинации необходимо измерить температуру тела ребенка и убедиться в том, что он не болен. Обязательным является осмотр педиатра, исключающий наличие противопоказаний для постановки прививки против кори, краснухи и паротита. Чтобы предотвратить риск инфицирования юного пациента в больнице, следует максимально сократить время его пребывания в медицинском учреждении. Оптимально, если один родитель будет следить за очередью, а второй отправится с ребенком на улицу погулять.
При подготовке к вакцинации пациентов, склонных к аллергии, им рекомендуется пройти трехдневный курс приема десенсибилизирующих лекарственных средств. Детям, подверженным простудным заболеваниям, врачи советуют общеукрепляющие препараты. Принимать их следует за 2 дня до и через 12 дней после прививания. Пациентам с болезнями нервной системы в анамнезе к иммунизации необходимо готовиться особенно тщательно. В частности, им рекомендуется посетить невролога и пройти курс лечения противосудорожными препаратами. Ставить прививку таким детям разрешается только во время стойкой ремиссии (с параллельным приемом специализированных лекарственных средств, если это необходимо).
Противопоказания к постановке прививки
Все ограничения на проведении вакцинации от кори, краснухи, паротита делятся на временные и постоянные.
К временным относят:
- период беременности;
- хронические заболевания в стадии обострения;
- применение гамма-глобулина и других аналогичных препаратов;
- вакцинацию/тестирование на антитела к микобактериям туберкулёза.
Все они требуют от пациента стабилизации состояния здоровья. В среднем она занимает от 2 до 6 недель. Исключение – вынашивание ребенка. Постоянные (абсолютные) противопоказания предполагают пожизненный медотвод от постановки КПК. Они включают в свой список:
- отек Квинке;
- аллергию на гентамицин, неомицин, другие составляющие вакцины;
- непереносимость яичного белка;
- заболевания крови, сопровождающиеся тромбоцитопенией;
- иммунодефицитные состояния;
- злокачественные/доброкачественные новообразования;
- осложнения, вызванные первичным введением иммунобиологического препарата.
Вопрос, каким образом обеспечить защиту пациента от вышепредставленных инфекционных болезней в этом случае, решается индивидуально. Он предполагает детальное изучение карты пациента, а также назначение ему анализов, прохождения дополнительного обследования.
Место введения вакцины
Комплексная вакцина КПК вводится двумя способами – подкожно или внутримышечно. Детям до 3 лет прививка ставится во внешнюю поверхность бедра. Пациентам старшего возраста – в дельтовидную мышцу плеча. Выбор таких мест для введения иммунобиологического препарата объясняется близким прилеганием мышц и малым объемом подкожно-жировой клетчатки.
Для справки: при попадании вакцины в жировой слой она депонируется, поступает в кровь медленно и не оказывает должного воздействия на организм прививаемого.
Частота проведения ревакцинации
Точных данных относительно длительности защиты человека от кори, краснухи, паротита после постановки прививки нет. После однократной вакцинации иммунитет к этим болезням у пациента может сохраняться на протяжении 10 – 25 лет (в зависимости от индивидуальных особенностей организма). После требуется проведение ревакцинации. Предполагающая повторное введение иммунобиологического препарата, первый раз она выполняется в возрасте 6 лет. Достаточный титр антител у пациента вырабатывается при постановке прививки двукратно.
Что делать после постанови прививки?
В течение 30 минут после вакцинации необходимо находиться на территории медицинского учреждения. Если у только что привитого пациента возникнет острая реакция, врачи смогут своевременно ее купировать и предупредить осложнения. На протяжении нескольких дней после постановки КПК не следует посещать многолюдные места. Существует вероятность заразиться ОРВИ и спутать его с реакцией на введение иммунобиологического препарата. В плане режима дня, проведения гигиенических процедур ограничений нет. Привитый может свободно принимать душ или ванну. Единственное – не желательно мочить, долго растирать место введения препарата. Соблюдение диеты не требуется. Главное – не вводить в рацион новые продукты питания, реакция организма на которые еще не изучена.
Возможные реакции
При возникновении местных, общих реакций организма на введение комбинированной вакцины КПК волноваться не стоит. Они являются естественными (возникают в период между 5 и 15 сутками после постановки прививки) и самостоятельно исчезают спустя несколько дней после проявления. Все симптомы, возникающие в другие промежутки времени, с профилактикой кори, краснухи и паротита не связаны. Они требует консультации специалиста, проведения диагностики и назначения соответствующего лечения.
Коревой компонент поливалентной вакцины обладает самой большой реактогенностью.
Среди реакций, которые он вызывает у пациентов, отмечают:
- локальное покраснение, отек в месте инъекции;
- сыпь в области лица, шеи, спины, рук, ягодиц;
- кашель (возникает на 6 – 11 сутки после прививки);
- повышение температуры тела в пределах 37,2 – 39°С;
- снижение/частичная потеря аппетита.
Чтобы сбить высокую температуру в этот период времени, пациенту рекомендуется принимать жаропонижающее. Форма последнего может быть разной – от свечей и сиропов у детей до таблеток у взрослого человека. Паротитный компонент прививки переносится намного легче. Реакции на его введение в организм проявляются на 8 сутки после вакцинации и могут сохраняться в течение недели после возникновения. Среди них выделяют лимфаденит околоушных желез, покраснение горла, насморк. Допускается вероятность повышения температуры тела до субфебрильных значений (от 37,1 до 38,0°С). Реакции на компонент краснухи являются редкими и слабыми. Они могут выражаться в гипермии области введения иммунобиологического препарата, увеличении заднешейных и затылочных лимфатических узлов, возникновении суставных болей (реактивного артрита). Специальной терапии такие симптомы не требуют. Но если они доставляют сильный дискомфорт можно обратиться к врачу за консультацией, и он назначит прием препаратов, способных смягчить их проявления.

Осложнения на прививку КПК
Поствакцинальные осложнения на введение вакцины против кори, краснухи и паротита наблюдаются очень редко. Если таковые и имеют место быть, чаще всего они выражаются в неспецифической реакции на активные компоненты, входящие в состав препарата (отек Квинке, анафилактический шок, крапивница). При нарушении условий производства, хранения и транспортировки вакцин могут наблюдаться реакции, связанные с низким качеством прививки КПК. В частности, возникновение абсцесса, флегмоны в месте введения препарата. Постановка прививки детям со слабым иммунитетом может вызвать развитие у них определенных болезней.
- вакцинассоциированый энцефалит;
- менингит; пневмония; миокардит;
- гломерулонефрит;
- другие заболевания.
Временно привитые пациенты могут столкнуться с уменьшением показателей тромбоцитов в крови. Как правило, такое явление протекает бессимптомно, не несет в себе опасности и со временем нивелируется.
Виды вакцин
При проведении иммунизации населения могут использоваться разные виды вакцин. Отличающиеся друг от друга типом вирусов, входящих в состав иммунобиологического препарата, они подразделяются на монокомпонентные, двухкомпонентные и трехкомпонентные. Первые две предполагают введение вакцин в разные участки тела. Сегодня у детей и представителей взрослого населения существует возможность прививаться как отечественными, так и импортными препаратами. Качество сыворотки и результат ничем не отличаются.
Эрвевакс (Бельгия)
Моновакцина, применяющаяся для профилактики развития краснухи. Она включает в свой состав высокоаттенуированный штамм Wistar RA 27/3, а также неомицина B сульфат – не более 25мкг на одну дозу препарата. Показатель сероконверсии (выработки организмом антител) такого иммунобиологического препарата составляет 100%. Специфический иммунитет сохраняется на протяжении 16 лет после последнего прививания.
Эрвевакс доступен к введению в тот же день, когда будет выполняться постановка прививок АКДС, АДС, полиомиелита, кори, паротита. Главное – для каждого содержащего вирус препарата использовать разные шприцы, вводить вакцины в разные участки тела. Пациентам, получавшим иммуноглобулины, процедуру иммунизации такой вакциной разрешается проходить через 3 месяца после лечения. В случае если препараты крови человека были введен менее чем через 14 дней после вакцинации, последнюю следует провести повторно.
Профилактику краснухи у детей вакциной Эрвевакс можно начинать с 12 месяцев. Что касается иммунизации пациентов с судорогами в анамнезе, то их рекомендуется прививать с 2-летнего возраста. С особой осторожностью следует проводить процедуру иммунизации людям, склонным к аллергии. Не допускается постановка прививки больным с первичным/вторичным иммунодефицитом, острыми заболеваниями и хроническими болезнями в острой стадии, беременным женщинам.
Вакцина коревая культуральная живая сухая (Россия)
Моновалентная вакцина, направленная на борьбу с корью. Она включает в себя вирус (~1000 тканевых цитопатогенных доз), а также стабилизатор, гентамицина сульфат – не более 0,5мкг на одну дозу препарата. Выработка устойчивого иммунитета к кори после прививания такой моновакциной достигает своего пика через 3 – 4 недели после проведения иммунизации.
Вакцина является полностью безопасной, отвечает рекомендациям ВОЗ.
Иммунизация такой вакциной может проводиться с другими прививками НКПП. В частности, она допускает параллельную иммунизацию с профилактикой гепатита B, коклюша, дифтерии, полиомиелита, других видов заболевания. После лечения иммуноглобулинами прививку от кори стоит делать через 3 месяца. После иммуносупрессивной терапии – не ранее, чем через 3–6 месяцев с момента ее завершения.
Плановые прививки моновакциной проводятся пациентам 12-месячного возраста. Детей, которые были рождены от ранее непривитых от такой болезни матерей, вакцинируют в 8 месяцев. Далее, согласно рекомендациям графика профилактических прививок. Лица с временным медотводом от прививок, подлежат иммунизации после снятия противопоказаний. Среди последних выделяются беременность, иммунодефицитные состояния, болезни крови, онкология.
Вакцина паротитно-коревая (Россия)
Двухкомпонентная вакцина, применяющаяся в рамках иммунизации населения от кори и паротита. В ее состав входят возбудители вируса двух вышеназванных заболеваний, а также стабилизатор и гентамицина сульфат – не более 0,5мкг на одну дозу препарата. Необходимый уровень антител на введение такого препарата достигает максимальных значений через 3 – 4 недели после прививания. Стойкий иммунитет к болезням сохраняется в течение 10 лет. После требуется ревакцинация.
Иммунизация с использованием такой вакцины, может проводиться в один день с постановкой прививок АКДС, АДС, профилактикой полиомиелита, гепатита В, краснухи, гриппа, Haemophilus influenzae. Вводить иные живые вакцины разрешается через 1 месяц (в целях предотвращения риска инактивации препарата). В случае, когда необходимо поставить пробу Пирке, она ставится или совместно, или спустя 6 недель после паротитно-коревой вакцинопрофилактики. Что касается препаратов иммуноглобулина человека, то их прием возобновляется через 2 месяца.
Вакцинацию от кори и паротита можно проводить детям с 12 месяцев. При этом следует временно отказаться от нее в период подъема заболеваемости серозными формами менингита. Следует помнить: паротитно-коревая вакцина обладает рядом медицинских противопоказаний. К ним относят период беременности и грудного вскармливания, нарушения в работе иммунной системы, аллергические реакции на аминогликозиды, куриные и/или перепелиные яйца.
Приорикс (Бельгия)
Трехкомпонентная вакцина, обеспечивающая защиту организма от кори, краснухи, паротита. Она содержит штамм Шварц, штамм RIT 43/85, штамм Wistar RA 27/3, а также неомицина В сульфат – не более 25мкг на одну дозу препарата. Согласно клиническим испытаниям, Приорикс обладает высокими показателями сероконверсии.
Так, в частности, антитела к краснухе наблюдаются у 99, 3%, к кори – у 98%, к паротиту – у 96,1% пациентов, прививавшихся вакциной с содержанием трех штаммов заболевания.
Приорикс может параллельно применяться с вакциной АКДС, АДС, полиомиелита, гепатита В, Haemophilus influenzae. Главное правило – не допускать смешивания препаратов в одном шприце, ставить прививки в разные места. Проводить иммунизацию с использованием такой вакцины можно как после ранее имеющего место быть прививания комбинированной вакциной, так и после вакцинации моновалентными препаратами. Если после необходим прием иммуноглобулинов, следует выждать 2 недели. В противном случае прививка КПК не окажет должного воздействия на организм прививаемого.
В соответствии с НКПП Приорикс первично вводят пациентам 12 месяцев. Ревакцинация проводится в возрасте в 6 лет. Далее, каждые 10 лет после последнего прививания. Допускается вариант применения вакцины в период грудного вскармливания. Категорически запрещается ее использовать для вакцинации пациентов с иммунодефицитными состояниями, гиперчувствительностью к неомицину, белку куриного яйца.
Вакцинация – безусловно, защищает человека от опасных болезней и спасла немало жизней, но у многих отношение к ней, мягко скажем, неоднозначное. Людей пугают возможные осложнения, вплоть до серьезных. И хотя статистика утверждает, что процент не то что осложнений, а даже простых побочных реакций от современных прививок крайне незначительный, впечатлительных людей, особенно мам, можно понять: что им до статистики, если речь идет о здоровье их родного ребенка.
В этой статье мы расскажем о возможных последствиях прививок, как отличить типичные поствакцинальные реакции от осложнений, опишем наиболее часто встречающиеся и посоветуем, что делать в подобных случаях.
Реакции и осложнения после прививки
С точки зрения организма любая вакцина – это попытка внедрить в него чужеродные вещества, на что наш организм, естественно, реагирует. Как правило, вакцинация проходит либо бессимптомно, либо с незначительными побочными реакциями: они не продолжительные, не стойкие и не приводят к каким-либо тяжелым последствиям для здоровья.
Но в очень редких случаях случаются серьезные осложнения с риском стойких нарушений здоровья. Правда, стоит сказать, что различить постпрививочные реакции и поствакцинальные осложнения иногда бывает затруднительно – симптоматика зачастую совпадает: принято даже называть реакции и осложнения единым термином "побочные реакции".
Поствакцинальные реакции
Поствакцинальные реакции – это нормальная реакция организма на введение вакцины. Все они характеризуются небольшой продолжительностью (как правило, 1-2 дня, максимум до 5), проходят сами без внешнего вмешательства и, что самое важное, не вызывают никаких отрицательных последствий для организма привитого человека.
Конкретные реакции во многом зависят от вида вакцины (для живых вакцин они могут быть похожи на симптомы болезни), и их принято делить на местные и общие.
Местные реакции
Это реакции, локализованные в месте введения вакцины. Самые типичные:
- Покраснения и уплотнения, отек, уплотнения лимфоузлов
- Болезненные ощущения
- Аллергическая сыпь
Это типичные реакции на нарушение кожного покрова при уколе и появление в организме "чужаков". Но надо быть внимательным: если, например, покраснение больше 8 см, а отек – 5 см, стоит посоветоваться с врачом. Болезненные ощущения должны проходить в течение 1-3 дней, если боль сильная или мешает спать, можно дать обезболивающее.
При повторной вакцинации местные реакции возникают чаще: например, для АКДС – до 50%, пневмококковой – до 20%, для остальных прививок – от 5 до 15%. Из живых вакцин чаще всего замечены местные реакции для БЦЖ (от туберкулеза).
Иногда вакцины специально изготавливаются так, чтобы вызвать местные реакции – это повышает иммунный ответ организма. Для таких вакцин (АКДС, АДС, от гепатита А, В) местные реакции закономерны и не должны вызывать беспокойства.
На местные реакции и их интенсивность влияет и метод введения вакцины: лучше это делать внутримышечно, так как мышцы хорошо снабжаются кровью – в результате вакцина быстрее всасывается и повышается эффективность вакцины.
Подробнее c местными реакциями вы можете ознакомиться в отдельной статье.
Общие реакции
Реакции, затрагивающие организм в целом, но быстро проходящие, не вызывающие последующих осложнений. Наиболее типичные из них:
Нормальные реакции
Приведем нормальные реакции на некоторые вакцины, в том числе входящим в национальный календарь прививок:
- АКДС – место инъекции может болеть и наблюдаться небольшой отек, непродолжительное, до 3-х дней повышение температуры до субфебрильного и даже фебрильного уровня.
- БЦЖ – папула в месте укола, которая эрозируется и на её месте остается рубчик.
- Гепатит В – возможна боль в месте укола не более 3 дней.
- ОПВ – без общих реакций.
- Корь – невысокая температура может появиться на 7-12 день, держится она не более 3-х дней и не требует жаропонижающих препаратов. Крайне редко встречается коревая сыпь.
- Краснуха – через 6-14 дней могут проявиться простудные симптомы: невысокая температура, першение в горле, насморк, но всё это быстро проходит без постороннего вмешательства.
- Эпидемический паротит – боль в месте инъекции, небольшое повышение температуры и легкое недомогание на 5-15 день.
- Ветряная оспа – в течение 3 недель могу появляться небольшое число элементов ветряночной сыпи, небольшое повышение температуры.
- Ротавирусная инфекция – повышение температуры, рвота и диарея, которые быстро проходят.
- COVID-19 в большинстве случаев носят легкий или умеренный характер и являются непродолжительными: повышение температуры, слабость, головная боль. боль в мышцах, озноб, диарея, боль в месте инъекции. Вероятность возникновения какого-либо из указанных побочных эффектов различается в зависимости от вакцины.
Более серьезные и продолжительные реакции возможны, однако встречаются крайне редко. Кроме того, вакцины постоянно проходят новые проверки. Это делается, что выявить редкие побочные эффекты.
Приведенный перечень возможных побочных явлений ни в коем случае не претендует на полноту и абсолютную истину: мы просто хотим успокоить родителей, чьим детям сделали прививки.
Частота побочных реакций
Последствия применения известных вакцин хорошо изучены, в том числе и частота побочных реакций: они встречаются не более чем у 10% привитых, а в 95% случаев симптомы настолько незначительны, что не требуют обращения к врачам. Вакцина против краснухи в среднем в 5% случаев вызывает общие реакции, против гепатита В – 7% местных реакций.
Что касается возможных осложнений, то они встречаются несравненно реже побочных реакций: для большинства вакцин – 1 случай на миллион и более прививок, а тяжелые – еще на порядок реже.
Сроки возникновения реакций
Обычно рано (в течение нескольких часов) проявляются побочные реакции на инактивные вакцины, но они слабо выражены и быстро проходят.
Как правило, побочные действия вакцин проявляются в пределах 4 недель, и лишь после БЦЖ побочные реакции могут наблюдаться даже через 14 недель.
Реакции на живую вакцину от кори не могут проявиться ранее 4 дней и позднее 12-14 дней, для полиомиелитной и паротитной вакцин – 30 дней.
Поствакцинальные осложнения
Поствакцинальные осложнения, в отличие от побочных реакций, протекает гораздо сложнее и могут иметь тяжелые последствия. Но и встречаются они намного реже – примерно по одному случаю на миллион прививок. При этом не лишним будет напомнить, что аналогичные осложнения в случае заболевания, от которого защищает прививка, случаются в сотни раз чаще.
Причины осложнений
Можно выделить три основные группы причин возникновения осложнений после вакцинации:
- Реактогенные свойства вакцины зависят от её компонентов, иммунной активности препарата, изменения свойств вакцинного штамма, загрязнения вакцины. Наиболее реактогенные – АКДС и БЦЖ, самые "тяжелые" препараты используются в вакцинах против краснухи, паротита, гепатита В, полиомиелита.
- Особенности организма: скрытые патологии, которые могут обостриться из-за реакции организма на вакцину, склонность организма к аллергии, аутоиммунные патологии, ослабленный иммунитет и другое.
- Нарушения техники прививки медицинскими работниками, к сожалению, являются одними из самых частных причин осложнений после прививки: неверная дозировка, плохая стерилизация, неверная техника иммунизации или нарушены инструкции, использован неправильный растворитель, вакцина неправильно разведена или не перемешана, неправильное хранение, не учтены противопоказания.
Виды поствакцинальных осложнений
Все возможные осложнения после прививки можно условно разделить на несколько групп:
- Реакция организма на компоненты вакцины:
- острая аллергия: анафилактический шок, крапивница, синдромы Лайелла и Стивенса-Джонсона, отек Квинке; при своевременной помощи, как правило, не оставляет последствий;
- через несколько часов после прививки, обычно АКДС, ребенок начинает громко плакать, визжать: слушать это тяжело, но часа через 3 проходит, и опасности для малыша не представляет;
- через 1-3 часа может возникнуть резкая мышечная слабость, которая сама быстро проходит.
- Реакции из-за низкого качества вакцины, обычно вызванные нарушением правил её хранения и перевозки:
- заявленный иммунитет так и не формируется;
- более заметные местные реакции;
- при нарушении стерильности вакцины могут возникать абсцессы, флегмоны или другие острые воспалительные изменения.
- Поствакцинальные осложнения (ПВО) часто связаны с нарушением технологии ввода вакцины, нарушением правил асептики: они могут привести к гнойно-воспалительным заболеваниям. Если вакцина БЦЖ вводится не внутрикожно, а подкожно, то развивается холодный абсцесс. При введении вакцины в ягодичную мышцу вместо большеберцовой или дельтовидной есть риск травмировать седалищный нерв или получить воспаление подкожной жировой клетчатки. Несоблюдение правил асептики грозит острым общим или местным воспалением. А если уколоть вакцину, предназначенную для приема через рот, не исключены ярко выраженные местные или общие реакции.
- Ввод вакцины может спровоцировать заболевание, от которого она предназначена.
- Тяжелые осложнения может спровоцировать иммунодефицит у детей: менингит, вакциноассоциированный полиомиелит или энцефалит, БЦЖ-остеомиелит, БЦЖ-инфекция. К счастью, даже при ослабленном иммунитете такие осложнения крайне редки. И самое главное: без прививки осложнения после перенесенной инфекции могут быть более выраженными и прогностически неблагоприятными.
Далее описаны возможные осложнения после конкретных прививок – все они подробно изложены в инструкциях к препаратам перечисленных ниже заболеваний:
Советы и рекомендации
Несмотря на пугающий список возможных побочных реакций и осложнений от вакцин, надо помнить главное – тяжелые последствия встречаются крайне редко и с ними умеют бороться, а местные и общие реакции не столь часты, слабо выражены и не опасны для здоровья.
Тем не менее, в течение нескольких дней или недель после прививки (сколько именно, зависит от конкретной вакцины), следует внимательно следить за самочувствием ребенка:
Читайте также:

