Мазь от папиллом ветеринарная
Обновлено: 24.04.2024
Проблема лечения генитальных вирусных инфекций стоит в настоящее время наиболее остро. Исходя из биологии вирусов, эти инфекции наиболее трудно поддаются эпидемиологическому контролю и лечению. Среди вирусных инфекций, поражающих аногенитальную область,
Проблема лечения генитальных вирусных инфекций стоит в настоящее время наиболее остро. Исходя из биологии вирусов, эти инфекции наиболее трудно поддаются эпидемиологическому контролю и лечению. Среди вирусных инфекций, поражающих аногенитальную область, наиболее распространены герпетическая и папилломавирусная инфекция. Целью данной статьи является обзор современных консервативных методов лечения больных с аногенитальными поражениями, вызванными вирусом папилломы человека (ВПЧ-поражений).
К ВПЧ-поражениям относят (по J. Handley [1]): клинические формы — аногентальные бородавки (остроконечные кондиломы, вульгарные бородавки), симптоматические внутриэпителиальные неоплазии на ранних стадиях при отсутствии дисплазии (плоские кондиломы); субклинические формы — бессимптомные внутриэпителиальные неоплазии при отсутствии дисплазии; латентные формы (отсутствие морфологических или гистологических изменений при обнаружении ДНК ВПЧ).
Принципиально лечение аногенитальных ВПЧ-поражений направлено либо на разрушение папилломатозных очагов тем или иным методом, либо на стимуляцию противовирусного иммунного ответа, либо на сочетание этих подходов. Оптимальной представляется следующая классификация методов лечения аногенитальных бородавок.
I. Деструктивные методы
II. Цитотоксические препараты:
- подофиллин (ПФ);
- подофиллотоксин (ПФТ);
- 5-фторурацил.
III. Иммунологические методы:
IV. Комбинированные методы:
При выборе оптимальной лечебной тактики врач все чаще вынужден учитывать мнение представителей страховой медицины как в обязательном, так и в добровольном ее вариантах, поскольку оплата за диагностику и лечение зависит от тех стандартов, которые принимаются во внимание страховыми компаниями.
Кроме упомянутых руководств при выборе наиболее оптимального метода в каждом конкретном случае врачу необходимо руководствоваться четырьмя основными характеристиками:
- эффективностью при данной патологии;
- частотой рецидивов после лечения;
- переносимостью (минимум побочных эффектов);
- простотой выполнения процедур.
Физические деструктивные методы
Основным отличием этих методов от остальных является то, что при их применении происходит быстрое, как правило, одномоментное разрушение поражений. При использовании других методов очаг поражения подвергается воздействию, и необходимо время — от нескольких часов до нескольких недель, — чтобы поражения ликвидировались. Как правило, этот период сопоставим со временем заживления очагов после воздействия физических методов. Частота рецидивов, по данным литературы, не зависит от выбора метода лечения. Таким образом, очевидные, казалось бы, преимущества физических методов нивелируются. Для применения физических деструктивных методов необходимы специальные помещения, дорогостоящее оборудование, обученный персонал, имеющий сертификаты на данный вид медицинской деятельности. Все это ограничивает использование данных видов лечения в широкой практике, особенно в условиях небольших медицинских центров или в районах, где имеются лишь дерматовенерологический, гинекологический или урологический кабинет в поликлинике. Поэтому особый интерес представляют консервативные методы лечения, доступные для применения любому практикующему врачу.
Химические деструктивные методы
Применяются концентрированные растворы кислот, щелочей, солей и др. Среди таких препаратов можно упомянуть ферезол, перекись водорода, растворы акрихина и хингамина, препараты на основе салициловой и молочной кислот, уксусную и азотную кислоту, соки туи и чистотела. Все эти лекарственные средства обладают невысокой, плохо прогнозируемой эффективностью, многочисленными побочными эффектами. Упорядоченных данных относительно действенности этих препаратов немного. Среди применяемых в нашей стране и за рубежом химических препаратов, обладающих деструктивным действием, о которых достаточно данных в литературе, можно выделить трихлоруксусную (ТХУ) кислоту и азотную кислоту, а также комбинированный кислотный препарат — солкодерм.
Трихлоруксусная и азотная кислоты
ТХУ кислота применяется в концентрации 80—90% и вызывает образование локального коагуляционного некроза. Таким же действием обладает раствор азотной кислоты. Из-за своей дешевизны и доступности метод применяется довольно широко. Кислоты эффективны для лечения кондилом вульвы, крайней плоти, венечной борозды и головки полового члена, особенно в случаях, когда противопоказано применение цитотоксических методов и лазера (например, во время беременности). Препараты обычно не рекомендуются для лечения вагинальных и уретральных бородавок. Прижигания проводят один раз в неделю в течение пяти-шести недель. Эффективность ТХУ и азотной кислот составляет примерно 70–80%. У 1/3 больных может развиваться местная реакция в виде мокнутия и изъязвлений.
Солкодерм
Солкодерм — это водный раствор, в качестве активной составляющей которого выступают продукты взаимодействия органических кислот (уксусной, щавелевой и молочной) и ионов металлов с азотной кислотой.
Солкодерм высокоэффективен для лечения остроконечных кондилом любой локализации, в большинстве случаев достаточно однократного применения.
Цитотоксические препараты
Подофиллин
Подофиллотоксин
Для ПФТ показатель эффективности составляет 26—87% у мужчин и 50—77% у женщин. Столь большой разброс в показателе эффективности связан с различным сроком наблюдения за больными, а также с тем, что в некоторых работах авторы не учитывают рецидивы. По данным Hendley, полное исчезновение бородавок наблюдается только в 30—40% случаев, по данным Bonnez — только у 29% больных, по данным Wang — у 86,5%, по данным Kinghorn et al. — у 86% мужчин и 72% женщин. По данным Syed, рецидивы наблюдаются в 5,5% случаев при применении раствора 0,3% и крема и в 51% — при использовании кремов 0,3% или 0,5%, по данным von Krogh, при использовании раствора 0,5% — в 38% случаев, по данным Wang — у 17% больных, по данным Hellberg — у 23% (при использовании крема 0,5%).
Наиболее частыми побочными эффектами ПФТ являются местные воспалительные реакции (у 57% пациентов), эритема, жжение (у 48%), болезненность (у 47%), зуд (у 44%), незначительное мокнутие и эрозии в области аппликации (у 39%). Хотя и не было описано системных побочных эффектов, рекомендуется ограничивать применение ПФТ в количестве 0,2 мл за одну процедуру.
Handley считает ПФТ препаратом выбора для самостоятельного применения больными с небольшим количеством неороговевающих кондилом, располагающихся на крайней плоти, головке полового члена, в венечной борозде и вульве. Препарат малоэффективен при лечении бородавок перианальной области, влагалища и уретры.
Недостатками ПФТ являются его высокая стоимость, большая длительность лечения при не самой высокой эффективности.
5-фторурацил
5-фторурацил (5-ФУ) является антагонистом пиримидина и способен нарушать синтез как клеточной, так и вирусной ДНК. Для лечения бородавок аногенитальной области его назначают в виде крема 5%. По мнению Handley, 5-ФУ — это эффективный метод лечения интравагинальных бородавок и кондилом терминальной части уретры. При лечении интравагинальных бородавок препарат назначается один раз на ночь в течение недели или один раз в неделю в течение 10 недель. Хотя препарат при такой схеме лечения обладает достаточно высокой эффективностью (85—90%), при его применении могут возникать мокнущие эрозии на слизистой влагалища, вплоть до развития тяжелого мокнущего контактного дерматита.
При лечении бородавок терминальной части уретры крем вводится сразу после мочеиспускания, на ночь, в течение трех—восьми дней. Полное излечение внутриуретральных бородавок наблюдается у 90—95% мужчин. Однако так же, как в случае с женщинами, при лечении мужчин наблюдается множество побочных эффектов: стеноз и стриктуры уретры, дизурия, изъязвления.
Несмотря на достаточно высокую эффективность 5-ФУ, доступность и дешевизну, его применение ограничено в широкой практике из-за высокой частоты побочных эффектов. Препарат противопоказан при беременности.
Одним из основных показателей эффективности любого метода является отсутствие рецидивов. Так как частота рецидивов ВПЧ-инфекции не зависит от метода деструкции поражений (физическая, химическая или цитотоксическая), то представляет интерес еще одна группа консервативных методов — это терапия иммунными препаратами, которые могут применяться самостоятельно или в комбинации с деструктивными методами.
Иммунологические методы
Интерфероны (ИФ)
Так как ВПЧ сохраняется в эпителиальных клетках и использование деструктивных методов не гарантирует от рецидивов, перспективным в этом плане является применение интерферонов как в качестве монотерапии, так и в комплексе с другими методами лечения.
ИФ представляют собой эндогенные цитокины, обладающие противовирусным, антипролиферативным и иммуномодулирующим действием. Существует три основных класса интерферонов: α-ИФ (лейкоцитарный), β-ИФ (фибробластный) и γ-ИФ (Т-лимфоцитарный). ИФ можно применять местно, внутриочагово и системно (подкожно, внутримышечно или внутривенно). Установлено, что при применении ИФ у пациентов в очагах поражения снижается количество вирусной ДНК (по данным ПЦР), что коррелирует с клиническим улучшением или исчезновением поражений.
В большинстве исследований была показана невысокая эффективность наружного применения ИФ. Некоторые авторы считают, что важным показанием для наружного применения ИФ является наличие субклинических очагов ВПЧ-инфекции и цервикальных внутриэпителиальных неоплазий (ЦВН), особенно вызванных типами ВПЧ высокого онкогенного риска.
По данным различных авторов, при системном применении α-ИФ в дозе от 1,5 до 3 млн МЕ внутримышечно или подкожно через день в течение четырех недель полное исчезновение бородавок наблюдается у 11—100% пациентов.
Из побочных эффектов при системном применении ИФ обычно наблюдаются гриппоподобные явления, выраженность которых зависит от полученной дозы. Эти побочные воздействия можно ослабить приемом нестероидных противовоспалительных препаратов.
Учитывая, что эффективность системной монотерапии ИФ все-таки недостаточно предсказуема и не очень высока, а также принимая во внимание высокую стоимость такого лечения, этот метод не получил широкого распространения в клинической практике.
На российском рынке сегодня представлен широкий выбор интерферонов различных производителей, как отечественных, так и зарубежных, — виферон, кипферон, реаферон, роферон-А, интрон А, реальдирон и т. д. Предпочтительнее сегодня использовать рекомбинантные, а не человеческие интерфероны.
Комбинированные методы
Более предпочтительным является применение ИФ или его индукторов, а также других активаторов противовирусного иммунитета, в качестве адъювантной терапии в комбинации с различными деструктивными методами. Иммунные препараты повышают эффективность лечения и позволяют снизить частоту рецидивов. Определенное значение комбинированная иммунотерапия имеет при лечении упорных, плохо поддающихся лечению бородавок. Для лечения предложены различные методики, основанные на применении иммунных препаратов в сочетании с криотерапией, лазеротерапией, электрокоагуляцией, солкодермом и т. д.
Так, например, выявлено, что сочетание ИФ с лазеротерапией более эффективно, чем только лазеротерапия: полное исчезновение бородавок наблюдается у 52–81,5% и 19–61% пациентов соответственно. СО2-лазерное иссечение в сочетании с терапией низкими дозами α-ИФ (по 1—3 млн МЕ в сутки в течение пяти—семи дней, затем перерыв три-четыре недели, таких три-четыре цикла) повышает эффективность лечения и позволяет снизить процент рецидивов, наблюдающихся после применения только лазеротерапии. При небольших остроконечных кондиломах дополнение лазерной терапии или электрокоагуляции местным применением геля, содержащего β-ИФ 0,1 млн МЕ/г пять раз в день в течение четырех недель эффективно предотвращает рецидивы.
Однако, по данным The Condylomata International Collaborative Study Group, применение α-ИФ (три раза в неделю в течение четырех недель) после удаления всех видимых кондилом СО2-лазером не дает каких-либо положительных результатов в сравнении с плацебо (полное излечение у 18%, рецидивы у 35% больных). Согласно M. R. Hopel соавт., сочетание α-ИФ (3—6 пятидневных курсов с интервалом в две недели) с деструктивными и/или хирургическими методами, несмотря на повышение эффективности лечения упорных, не поддающихся терапии кондилом, не предотвращает развитие рецидивов (они возникают у 50% больных).
При лечении кондилом заднего прохода предлагается сначала хирургическое удаление крупных образований, затем прижигание очагов эл/током и одна инъекция α-ИФ в дозе 500 тыс. МЕ в прямую кишку. Применение ИФ таким способом позволяет сократить число рецидивов (12% при применении ИФ, 39% — без ИФ).
Повысить эффективность лечения, воздействуя на противовирусный иммунитет, можно благодаря применению индукторов эндогенного интерферона и других активаторов иммунитета. На российском аптечном рынке представлено множество индукторов интерферона, в основном отечественных производителей; наиболее известные из них — гепон, ридостин, циклоферон, неовир — при системном и/или местном применении позволяют повысить эффективность лечения, воздействуя на частоту рецидивов. Так, например, аппликации гепона на очаги ВПЧ-поражений после их удаления каким-либо деструктивным методом (от трех до шести аппликаций через день) позволяют ускорить процесс заживления и снижают уровень рецидивирования.
Комбинированные методы терапии, основанные на сочетании деструкции видимых поражений с назначением активаторов противовирусного иммунитета (интерферонов, их индукторов, иммуномакса), наиболее соответствуют критериям выбора оптимального способа лечения — высокая эффективность и низкая частота рецидивов.
Таким образом, существует множество различных консервативных методов удаления аногенитальных бородавок. Эффективность методов, по данным разных авторов, варьирует от 50% до 94%. Ни один из способов лечения не может быть признан панацеей, так как частота рецидивов, являющаяся очень важным показателем любого метода, достаточно высока при любом способе лечения. Врач выбирает терапию в зависимости от сопутствующих обстоятельств, включая пожелания самого больного. Лечение должно быть индивидуальным: в каждом конкретном случае необходимо подбирать наиболее оптимальный метод. Проблема рецидивов не зависит от выбора терапии. Уровень рецидивирования составляет в среднем 25—30% в течение трех месяцев после лечения. Рецидивы аногенитальных бородавок чаще всего связаны с реактивацией инфекции, а не с реинфекцией от полового партнера. При отсутствии терапии существуют три варианта развития событий: бородавки могут разрешаться самостоятельно, оставаться без изменений или прогрессировать. При этом всегда нужно принимать во внимание возможность персистенции вируса при отсутствии каких-либо клинических проявлений.
При лечении аногенитальных бородавок кроме удаления самих очагов следует решать следующие важные задачи:
Бородавка представляет собой характерное объемное образование кожи или слизистой оболочки, выступающее над их поверхностью, имеющее небольшие размеры.
Основной причиной бородавок, локализующихся в интимных зонах, является папилломавирус человека.
Он проникает в организм преимущественно половым путем.
Удаление интимных бородавок является одним из методов радикального лечения этой патологии.

Свойства возбудителя бородавок
Вирус папилломы человека является внутриклеточным паразитом.
Его генетический материал встраивается в геном клеток человека.
Это приводит к последующему их неконтролируемому делению с образованием объемных структур – кондилом или бородавок.
Преимущественным механизмом заражения папилломавирусом является половой путь передачи.
Поэтому в большинстве случаев бородавки образуются на коже интимной зоны или слизистых оболочек наружных половых органов (половой член у мужчин или половые губы у женщин).
В каких случаях требуется удаление интимных бородавок?
Как только появилась генитальная бородавка, вы можете не заметить особых изменений в организме.
Причиной появления генитальных бородавок является:
- 1. Стрессы
- 2. Нарушения гормонального фона
- 3. Беременность
- 4. Злоупотребление спиртными и табачными изделиями
- 5. Снижение работы иммунитета
Спустя какое-то время можно обнаружить дискомфорт и боль во время полового контакта.
Иногда ощущения могут оставаться в течение нескольких месяцев.
Как отличить генитальную бородавку?
Генитальные бородавки имеют вид нароста, который расположен на небольшой ножке.
Бородавки имеют свойство сливаться в большие наросты.
При этом принимают вид цветной капусты.
Если начинается процесс воспаления, верхняя часть образования покрыта налетом и мокнет.
При воспалительном процессе из половых органов начинает исходить неприятный запах.
Бородавку можно легко повредить, поэтому на её месте может появиться эрозия.
При травмировании, новообразование может кровоточить.
Запомните! Если вы обнаружили у себя бородавки на гениталиях, следует незамедлительно посетить врача.
Бородавки могут стать причиной появления ракового заболевания.
В некоторых случаях, генитальные бородавки увеличиваются, вызывая сильный дискомфорт.
Многие пациенты отмечают эстетическую непривлекательность подобных образований.
Удаление интимных бородавок: противопоказания
Существует ряд противопоказаний для удаления бородавок на половых органах.
Запрещено проводить удаление в следующих случаях:
- При сахарном диабете
- Если есть онкологическое заболевание
- В случае плохой свертываемости крови
- При серьезных сопутствующих болезнях
- ИППП
- При острых воспалениях
Поэтому перед тем как удалить генитальную бородавку следует проконсультироваться у специалиста.
Это обязательно, для того, чтобы не навредить своему здоровью.
Интимные бородавки – чем лечить?
Консервативная терапия кондилом заключается в применении специальных противовирусных препаратов.
Используется несколько лекарственных форм.
Мазь от интимных бородавок
Лекарственная форма противовирусного лекарственного средства для локального (местного) применения.
Мазь наносится непосредственно на бородавку и здоровые ткани вокруг нее.
Кроме мази может применяться крем.
Его использование обосновано в случае развития кондилом на слизистых оболочках.

Является самым доступным и простым способом избавиться от бородавки на интимном месте.
Местное лечение - это важная составляющая в общей схемы лечения.
На сегодня существует большое количество препаратов против бородавок в виде кремов и мазей.
Их можно использовать, не выходя из дома.
Выделяют следующие виды лекарственных мазей:
- 1. Панавир
- 2. Оксолин
- 3. Виферон
- 4. Малавит
Панавир выпускается в форме спрея или крема.
Это отечественный препарат, который достаточно хорошо борется с вирусом.
Его можно использовать даже во время беременности, так как воздействие он оказывает местно и практически не всасывается в организм.
Он препятствует размножению вируса папилломы человека.
Уменьшает воспаление и восстанавливает поврежденные слизистые оболочки и кожные покровы.
Наносить Панавир следует ватной палочкой пять раз в сутки.
Весь курс лечения составляет до двух недель.
Гель Виферон помогает избавиться от неприятных бородавок.
Способствует подавлению ВПЧ, и повысить клеточный иммунитет.
Его можно применять даже детям.
В месте нанесения иногда может вызвать жжение.
Смазывать бородавку следует небольшим слоем 4 раза в день.
Курс составляет месяц.
Для лечения генитальной бородавки можно применять оксалиновую мазь 3%.
Лечиться данным препаратом следует не меньше двух месяцев.
Приобрести это средство можно без рецепта.
Внимание! Перед тем как начать лечение, проконсультируйтесь с врачом.
Малавит - это мазь, которая в своем составе содержит компоненты природного происхождения (мяту, чабрец, чистотел, ромашку, календулу и другие).
Является антисептическим средством.
Способствует скорейшему заживлению ранок, снимает зуд и отечность.
Смазывать пораженные участки следует через день, однократно.
Важно! Возможны сильные аллергические реакции на данное средство.
У некоторых пациентов улучшение наблюдается при использовании местных препаратов.
Лечение при помощи мазей малоэффективно.
В основном, мази назначают, при комплексной терапии.
Значительно уступает этот способ хирургическому удалению генитальных бородавок.
Если после местного лечения не появилось улучшение, следует посетить врача.

О том как проходит удаление
папиллом в интимных зонах
рассказывает подполковник
медицинской службы,
врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Удаление кондиломы, папилломы до 2 мм азотом | 300.00 руб. | |
| Радиоволновое удаление кондиломы до 2 мм | 500.00 руб. | |
| Коагуляция кондилом, папиллом до 2 мм | 400.00 руб. |
Таблетки от интимных бородавок
Их прием дает возможность системного распределения действующего вещества с противовирусными свойствами во всех тканях организма.
Такая лекарственная форма применяется в случае тяжелого течения инфекционного патологического процесса.
Когда появляется большое количество кондилом, которые могут быть и в других областях тела.
В большинстве случаев, если появились бородавки в интимных местах, лечение с помощью противовирусных лекарственных препаратов является дополнением к радикальному удалению кондилом.
Так как оно позволяет замедлить процесс репликации (размножения) вирусных частиц внутри зараженных клеток.
При этом параллельно применяются иммуномодуляторы – препараты, которые улучшают функциональную активность иммунной системы.

Для лечения назначаются следующие препараты:
- Алпизарин
- Циклоферон
- Ацикловир
- Изопринозин
Алпизарин способствует уничтожению ВПЧ.
В его состав входит такое действующее вещество как магниферин.
В некоторых случаях данное лекарственное средство используется для лечения туберкулеза.
Применять следует по одной, две таблетки за один раз.
Длительность курса три недели.
Циклоферон способствует повышению защитных функций организма и параллельно борется с бородавками.
Схема лечения назначается врачом индивидуально для каждого пациента.
Все зависит от вируса, который спровоцировал появление образования.
Курс терапии и прием препарата проводится по специальной схеме.
Первые приемы проводят через день.
Затем 11, 14, 17, 20 день по 1 таблетке.
Возможны и другие схемы лечения.
Именно поэтому данный препарат следует принимать под контролем лечащего врача.
Ацикловир - иммуностимулирующий препарат.
Хорошо справляется с такими вирусными заболеваниями как:
- 1. Вирус папилломы человека
- 2. Вирус Эпштейн - Барр
- 3. Цитомегаловирусы
Разрешается применять детям от двух лет.
Принимать следует через каждые 4 часа по одной таблетке.
Весь курс лечения данным лекарственным средством занимает неделю, иногда до месяца.
Противовирусным средством является Изопринозин.
Этот препарат следует запивать большим количеством жидкости.
Назначается по две шт. 4 раза в сутки.
Курс занимает около месяца.
Важно! Не пытайтесь заниматься самолечением, это может привести к необратимым последствиям.
При наличии генитальных бородавок, следует пройти лабораторные исследования и осмотр у специалиста.
Как удалить интимные бородавки?
Для радикального удаления кондиломы кожи или слизистых оболочек области промежности, а также наружных половых органов, применяются методики радикальной деструктивной терапии.
Они включают воздействие на бородавку различными физическими факторами, которые приводят к гибели клеток и ее разрушению.
Методики деструктивной терапии включают:
-
очень низкой температуры (около 196 градусов ниже нуля) с последующим разрушением объемного образования. – выпаривание бородавки лазером высокой энергии.
- Электрокоагуляция – удаление кондиломы с помощью электрического тока определенной силы и частоты.
- Склеротерапия – поверхностная обработка бородавки специальными агрессивными соединениями, которые приводят к ее гибели. При этом очень важно, чтобы они не попадали на здоровую кожу или слизистые оболочки, так как это может привести к тяжелому ожогу.
Выбор методики деструктивной терапии врач определяет индивидуально.
Не рекомендуется начинать лечение таких бородавок самостоятельно.

Так как неправильная терапия в большинстве случаев приводит к еще большей активизации вируса.
Поэтому решение вопроса, как избавиться от интимных бородавок, лучше проводить совместно с врачом венерологом.
Где можно удалить интимные бородавки?
Для этого следует обратиться в частную или государственную клинику.
Чаще всего удалением и лечением бородавок на половых органах занимаются специалисты онкологии или кожно-венерологического диспансера.
Если вам необходимо срочно избавься от неприятного нароста на гениталиях обращайтесь в платный медцентр.
Врач проведёт осмотр интимной бородавки и даст направление на дополнительные исследования.
После того как, будет поставлен диагноз, специалист назначит курс лечения.
При необходимости направит на хирургическое удаление бородавок.
Какой врач проводит удаление генитальных бородавок?
Этот вопрос интересует большинство людей, у которых присутствует вирус папилломы человека.
Мужчинам для консультации и курса терапии следует посетить уролога.
Этот специалист занимается заболеваниями мочеполовой системы у сильного пола.
Женщине в свою очередь можно проконсультироваться у гинеколога.
При необходимости вам дадут направление к более узким специалистам:
- Онкологу
- Дерматовенерологу
- Иммунологу
- Хирургу
Если у бородавки есть тенденция к росту, то лечение проводит онколог.
Удалением бородавок занимается врач дерматолог или хирург.
Для того, чтобы избавиться от бородавок в короткие сроки, обращайтесь в на платный КВД.
Центр располагает собственной лабораторией и современным оборудованием.
Быстрое и полное обследование, удаление образований – все выполняется в один день.
При возникновении интимных бородавок у мужчин и женщин обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.

Вспышка пандемии COVID-2019 в прошлом году поставила перед медицинскими работниками непростые задачи, связанные с диагностикой и лечением больных с новой инфекцией. Не исключение и Минздрав, который регулярно создает, редактирует и перевыпускает рекомендации направленные на борьбу с COVID-19.
Рекомендации разрабатываются на основе материалов, предоставленных зарубежными и отечественными экспертами. Предназначены они для врачей, как главное руководство по разработке тактики лечения больных с COVID-19. Но с его основными тезисами будет полезно ознакомиться и людям, не связанным с медициной.
Недавно появилась новая версия методических рекомендаций, в которой даны ответы на самые острые вопросы. В этой статье мы разберем эти рекомендации.
Почему рекомендации постоянно обновляются?
Когда врачи столкнулись с инфекцией впервые, у них было недостаточно знаний о коронавирусе и мало опыта в лечении пациентов, заразившихся COVID-19. Симптомы болезни сходны с ОРВИ, что затрудняло в первое время диагностику. Также было мало информации о протекании заболевания у детей и беременных женщин.
Благодаря многочисленным исследованиям, сегодня объем этих знаний значительно увеличился. Новые данные позволяют улучшать качество диагностики и лечения, разрабатывать более эффективные профилактические меры. Постоянное обновление информации и заставляет вносить в рекомендации изменения и дополнения.
- необходимость госпитализации пациента
- целесообразность проведения КТ
- выбор лечебной тактики
Обновленная версия содержит ряд новых рекомендаций, в том числе и по лечению пациентов с коронавирусной инфекцией.
Как изменился протокол лечения?
В обновленном документе прописаны новые схемы лечения коронавируса, которые позволяют лечить больных в амбулаторных условиях при наличии необходимых условий. Лечение коронавируса на дому разрешается взрослым пациентам, находящимся в состоянии средней тяжести.
Согласно измененному протоколу лечения коронавируса, таким больным обеспечиваются ежедневное медицинское наблюдение и дистанционные консультации. Во время лечения соблюдается режим самоизоляции. Но при сохранении в течение 3-х и более дней температуры выше 38,5 °C, пациент должен быть госпитализирован.
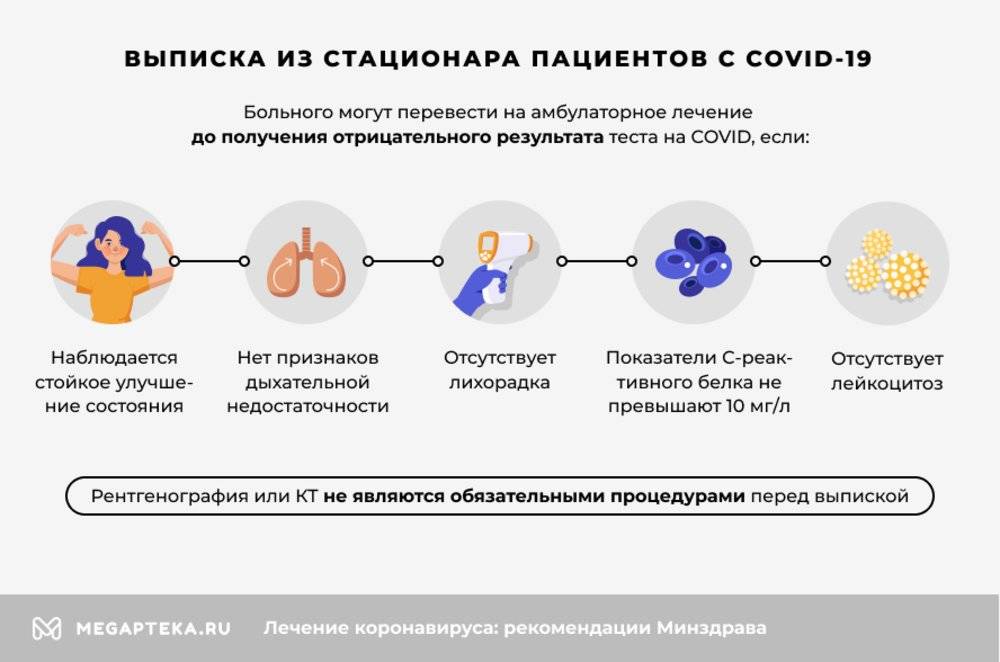
Также изменился порядок выписки из стационара. Теперь больного могут перевести на амбулаторное лечение до получения отрицательного результата теста на COVID.
- наблюдается стойкое улучшение состояния
- отсутствует лихорадка
- нет признаков дыхательной недостаточности
- показатели С-реактивного белка не превышают 10 мг/л
- отсутствует лейкоцитоз
Рентгенография или КТ не являются обязательными процедурами перед выпиской.
Признаки и лечение коронавируса
Препараты, рекомендованные для лечения
Единой методики лечения COVID сегодня не существует. В первую очередь терапия направлена на предупреждение развития таких грозных осложнений, как пневмония, сепсис, ОРДС.
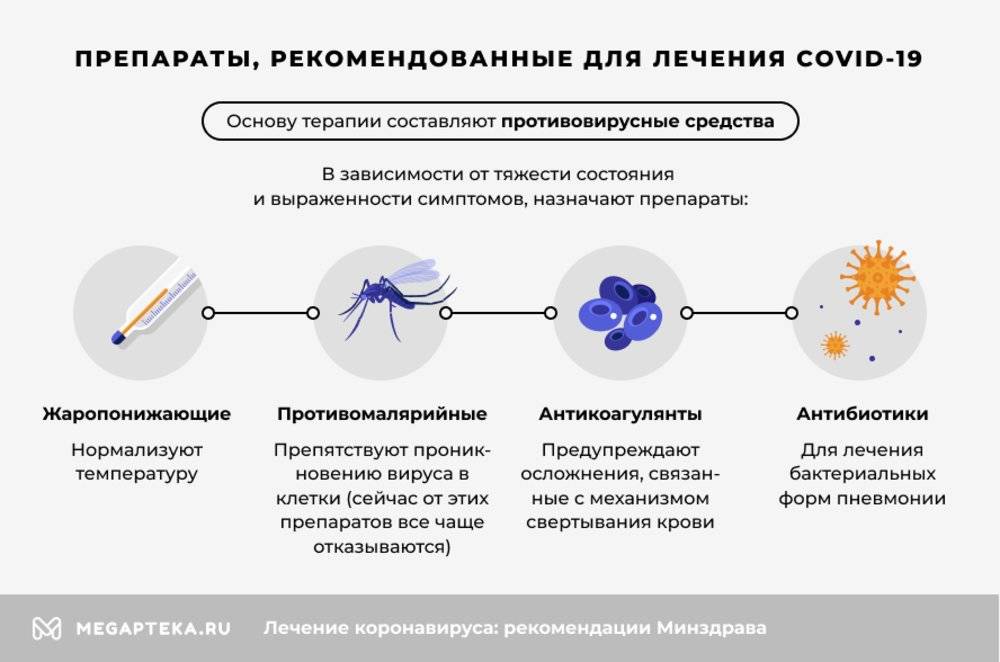
В зависимости от тяжести состояния и выраженности симптомов, назначают препараты:
- Жаропонижающие – нормализуют температуру.
- Противомалярийные – препятствуют проникновению вируса в клетки (сейчас от этих препаратов все чаще отказываются).
- Антикоагулянты – предупреждают осложнения, связанные с механизмом свертывания крови.
- Антибиотики – для лечения бактериальных форм пневмонии.
Основу терапии составляют противовирусные средства. За время пандемии врачи использовали разные препараты этой группы, но нет оснований говорить о том, что какой-то из этих препаратов действительно эффективен.
Лечение коронавируса, какие препараты приниать?
В последней версии рекомендаций опубликован список, состоящий из шести лекарственных средств. К ним относятся:
- Фавипиравир – препарат, активный в отношении РНК-содержащих вирусов. Во время исследования улучшение состояния при его использовании наблюдалось в 91,4% случаев.
- Ремдесивир – обладает противовирусной активностью в отношении SARS-CoV-2. Исследования показали, что у пациентов, принимавших этот препарат, выздоровление наступало на 4 дня быстрее, по сравнению с контрольной группой. Но его использование возможно только в условиях стационара.
- Умифеновир – подавляет коронавирус, вирусы гриппа А и В. Снижает выраженность общей интоксикации, сокращает продолжительность болезни, снижает риск осложнений.
- Гидроксихлорохин – относится к противомалярийным средствам. Ученые не пришли к единому мнению по поводу целесообразности его применения. Но многие эксперты считают, что препарат эффективен при лечении пациентов с легкой и среднетяжелой формой при назначении в течение 3-5 первых дней болезни.
- Азитромицин – антибактериальный препарат. При лечении коронавируса назначается в сочетании с гидроксихлорохином, усиливая эффект последнего.
- Интерферон-альфа – вводится интраназально. Обладает противовоспалительным и противовирусным действием.
Несмотря на многочисленные исследования, сделать однозначный вывод об эффективности этих препаратов нельзя. Решение о необходимости их применения принимает только врач.

Контагиозный моллюск – достаточно широко распространенное вирусное заболевание. Проявляется оно возникновением на коже небольших плотных узелков с углублением в центре. К моллюскам или купанию в море никакого отношения болезнь не имеет. Свое название она получила из-за сходства узелков с морскими обитателями.
Патология не представляет опасности для жизни и, в большинстве случаев, проходит самостоятельно. Но из-за выраженного косметического дефекта пациенты стремятся избавиться от нее с помощью медицинских методов, не дожидаясь самопроизвольного исчезновения высыпаний.
Общие сведения
При заражении у пациентов возникает естественное желание узнать, что такое контагиозный моллюск и как быстрее избавиться от болезни. Данная патология относится к вирусным инфекциям, которую вызывает вирус группы оспенных. Чаще всего болезнь встречается у детей младшего дошкольного возраста, подростков и пожилых людей.
- принимающих цитостатики или гормональные средства;
- пациентов с ВИЧ;
- онкобольных;
- аллергиков;
- пациентов с ревматоидным артритом;
Контагиозный моллюск встречается везде, но более высока вероятность заражения в регионах, где преобладает жаркий и влажный климат, а бытовая гигиена находится на низком уровне.
Как происходит заражение
- Контактно-бытовым – инфицирование происходит при прикосновении к коже больного. К заражению приводят любые контакты – рукопожатия, объятия, массаж.
- Опосредованно-контактным – заражение через общие бытовые предметы, на которых имеются вирусные частицы (игрушки, посуда, полотенца).
- Половым – поражение здорового партнера происходит не через секреты половых органов, а через близкий контакт тел. Поэтому при таком пути заражения высыпания нередко обнаруживаются в паху, в промежности, на внутренней стороне бедер.
- Водный – этот путь передачи возможен при посещении бассейнов, бань, водных аттракционов.
Люди, имеющие иммунитет к инфекции, не заражаются. У всех остальных при контакте с вирусом развивается инфекционный процесс. Независимо от пути заражения болезнь проявляется одинаковыми клиническими признаками.

Как выглядит контагиозный моллюск и его симптомы
Инкубационный период длится 2-24 недели. После его завершения на месте внедрения вируса появляются плотные узелки диаметром 1-3 мм, совершенно безболезненные. Возникают они на любом участке тела: на лице, шее, руках, в паху, в области половых органов. Но, как правило, все образования группируются только на одном участке. В течение 6-12 недель элементы увеличиваются до 2-10 мм и принимают вид полушаровидных папул с углублением в центре. После чего исчезают.
Очищение кожи происходит в течение 1,5-3 месяцев. Суммарно, с момента появления высыпаний до их полного исчезновения, проходит 12-18 недель. Но иногда болезнь затягивается до 2-5 лет. После выздоровления вырабатывается пожизненный иммунитет, повторное заражение практически не встречается.
Но пока на коже имеются узелки, при расчесывании или трении здоровых участков кожи о больные, возможно самозаражение. В этих случаях выздоровление откладывается примерно еще на 18 недель.
Контагиозный моллюск – неопасная болезнь, внутренние органы вирус не поражает. В большинстве случаев болезнь проходит самостоятельно, после того как собственный иммунитет подавит активность микроорганизма.
Высыпания не болят и не чешутся, но представляют собой косметическую проблему. Поэтому многие пациенты хотят избавиться от них различными методами.
Лечение контагиозного моллюска: общие принципы терапии
В настоящее время лечение заключается в наблюдении за пациентом. Исключение составляют лишь узелки, расположенные на веках и в области половых органов. Их удаляют сразу. Это связано с тем, что при локализации образований на веке они могут травмировать слизистую глаза и вызвать различные глазные патологии. Элементы в области половых органов часто повреждаются во время сексуального контакта, провоцируя самозаражение и заражение партнера. Во всех остальных случаях рекомендуется дождаться пока иммунная система справится с вирусом, и высыпания исчезнут самостоятельно.
При удалении узелков на коже могут оставаться рубцы. Кроме того, увеличивается вероятность их повторного появления, поскольку микроорганизм еще активен.
Однако по желанию пациента узелки все же удаляют. Удаление производится различными хирургическими методами.
- кюретаж;
- криодеструкция;
- вылущивание;
- лазерная деструкция;
- электрокоагуляция.
Чтобы самому удалить моллюска контагиозного можно применить специальные мази. Мази от контагиозного моллюска: Третиноин, Салициловая кислота, Инфагель и другие. Их используют до полного исчезновения высыпаний, в среднем – 3-12 недель.
Во время лечения нужно оберегать кожу от повреждений и косметических средств, вызывающих раздражение. Также рекомендуется воздержаться от занятий контактными видами спорта и посещения бассейна.
Читайте также:

