Менингит вызванный вирусами простого герпеса
Обновлено: 19.04.2024
Что провоцирует / Причины Герпетического менингита:
Возбудителем герпетического менингита могут быть вирус простого герпеса 2-го типа (ВПГ-2) и вирус ветряной оспы и опоясывающего лишая.
ВПГ-2 - прежде всего возбудитель генитального герпеса. Асептический менингит возникает у 16 % больных на фоне первого обострения генитального герпеса. Реже менингит возникает при повторных обострениях генитального герпеса. Диагностика менингита, вызванного ВПГ-2, облегчается при выявлении везикулезных высыпаний в области половых органов, а также при наличии жалоб на затрудненное болезненное мочеиспускание, пояснично-крестцовые корешковые боли, парестезии и анестезию в аногенитальной зоне.
Патогенез (что происходит?) во время Герпетического менингита:
В организм человека возбудитель проникает преимущественно воздушно-капельным путем. В дальнейшем возбудитель пожизненно персистирует в различных нервных ганглиях с периодической реактивацией инфекционного процесса у лиц с иммунодефицитом.
Герпетический менингит нередко наблюдается на фоне первичной генитальной инфекции – у 36% женщин и 13% мужчин. У большинства больных герпетические высыпания в среднем за неделю предшествуют признакам менингита. Герпетический менингит может вызывать осложнения в виде нарушений чувствительности, корешковых болей и др. В 18–30% случаев описаны рецидивы заболевания.
Таким образом, наиболее характерным неврологическим проявлением инфекции, вызываемой ВПГ-2, является сочетание рецидивирующего менингита и пояснично-крестцового радикулита.
Симптомы Герпетического менингита:
Герпетический серозный менингит (0,5-3% всех серозных менингитов) развивается чаще улиц с первичным генитальным герпесом. Повышается температура тела, появляется головная боль, светобоязнь, менингеальные симптомы, в цереброспинальной жидкости умеренный цитоз с преобладанием лимфоцитов.
Головная боль нарастающая, упорная, диффузная или с локализацией в лобно-височной области. Рвота многократная, не связана с приемом пищи. В начале болезни выявляются менингеальные симптомы (ригидность затылочных мышц, симптомы Кернига и Брудзинского). Часто первым проявлениям менингита предшествуют признаки ОРВИ, везикулезные высыпания на коже и слизистых оболочках. Однако чаще заболевание протекает в виде менингоэнцефалита. На 2 4 сутки появляются симптомы отека головного мозга: нарушение сознания в виде спутанности, отсутствие ориентации во времени и пространстве. Больные нередко становятся агрессивными. Появляются зрительные, слуховые галлюцинации, локальные или генерализованные судороги; очаговые симптомы в виде моно- или гемипарезов, расстройства координации движения, статическая атаксия.
Течение менингита острое. Температура тела нормализуется в течение недели, исчезают головные боли и менингеальные симптомы. При крайне тяжелых формах менингита и менингоэнцефалита возможен летальный исход.
Диагностика Герпетического менингита:
При исследовании ЦСЖ обычно обнаруживаются лимфоцитарный плеоцитоз (300-400 клеток в 1 мкл), увеличение уровня белка. Содержание глюкозы может быть нормальным или сниженным.
Для подтверждения менингита вирус герпеса должен быть выделен из ликвора и крови. Экспресс-методы позволяют быстро и в ранние сроки определить наличие антигена ВПГ в ликворе и крови (ИФА) или ДНК вируса (ПЦР). С целью определения специфических антител в крови и ликворе используют РН, РСК в динамике. Антитела появляются при первичном инфицировании на 2 неделе и достигают максимума на 3 неделе. В дальнейшем они могут сохраняться на протяжении всей жизни.
Ликворный синдром при герпетическом менингите, вызванного опоясывающим лишаем возникает крайне редко. Ликворный синдром характеризуется преимущественно лимфоцитарным плеоцитозом (от 25 до 150 клеток в 1 мкл). Плеоцитоз снижается от первых дней к 6-й неделе заболевания. По сравнению с другими серозными менингитами для герпетического характерны более длительные сроки санации ЦСЖ. Лимфоцитарный плеоцитоз встречается в 40-80 % случаев манифестной инфекции, вызываемой вирусом опоясывающего лишая.
Лечение Герпетического менингита:
При менингите, вызванном ВПГ-2 и вирусом опоясывающего лишая, показано назначение ацикловира (5 мг/кг внутривенно капельно 3 раза в день в течение 5 дней).
К каким докторам следует обращаться если у Вас Герпетический менингит:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Герпетического менингита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Вирусный менингит — поражение оболочек головного мозга, протекающее по типу серозного воспалительного процесса и обусловленное вирусной инфекцией. Подобно менингитам другой этиологии вирусный менингит проявляется головной болью, тошнотой, повторными рвотами, наличием менингеальных симптомов. Его отличительными чертами являются острое начало, легкая степень нарушения сознания, непродолжительное течение и благоприятный исход. Вирусный менингит диагностируется на основании клинических данных, результатов анализа цереброспинальной жидкости и ее ПЦР-исследования. Лечение пациентов с вирусным менингитом заключается в проведении симптоматической терапии (жаропонижающие, анальгетики), по показаниям проводится противовирусная терапия.
МКБ-10

Общие сведения
Вирусный менингит представляет собой воспаление оболочек головного мозга (менингит), вызванное проникновением в них вирусов. В отличие от гнойного менингита, обусловленного бактериальной флорой, вирусный менингит сопровождается серозным воспалительным процессом. Для серозного воспаления характерно образование серозного выпота, который пропитывает оболочки головного мозга, приводя к их утолщению. Отек мозговых оболочек при вирусном менингите вызывает нарушение оттока цереброспинальной жидкости и приводит к повышению внутричерепного давления. Однако серозный тип воспаления не сопровождается массовой экссудацией нейтрофилов и гибелью клеточных элементов, поэтому вирусный менингит имеет более благоприятное течение, чем бактериальный.

Причины
Вирусный менингит является инфекционным заболеванием. Его возбудителями могут выступать различные вирусы, которые попадают в мозговые оболочки гематогенным, лимфогенным или периневральным путем. В зависимости от типа вируса вирусный менингит может возникнуть при контактном или воздушно-капельном заражении. Попадая в организм, вирусы проникают в подпаутинное пространство и инфицируют паутинную и мягкую мозговые оболочки. Распространение вирусов в вещество мозга с развитием энцефалита наблюдается в крайне редких случаях.
В 75-80% случаев вирусный менингит обусловлен энтеровирусной инфекцией (вирусами Коксаки и ЕСНО). Реже причиной вирусного менингита становится вирус эпидемического паротита, вирус Эпштейна-Барр (возбудитель инфекционного мононуклеоза), аренавирусы, цитомегаловирус, герпетическая инфекция, аденовирусы. ВИЧ-инфекция также может приводить к развитию вирусного менингита. Однако чаще при ней отмечаются лишь изменения в цереброспинальной жидкости, а вирусный менингит имеет бессимптомное течение. Вирусный менингит имеет сезонную заболеваемость зависящую от вида возбудителя. Большинство случаев заболевания приходится на летнее время, для вируса эпидемического паротита характерен пик заболеваемости зимой и весной.
Симптомы вирусного менингита
Как правило, инкубационный период вирусного менингита занимает от 2 до 4 дней. Характерно острое начало с подъема температуры тела до высоких цифр, общего недомогания и интоксикационного синдрома. Могут наблюдаться боли в мышцах, тошнота и рвота, анорексия, понос и боли в животе. Пациент может жаловаться на насморк, боли в горле и/или кашель. У грудных детей наблюдается напряжение или выбухание родничка. При вирусном менингите нередко отмечаются легкие нарушения сознания: сонливость или оглушенность. В некоторых случаях наоборот возможно беспокойство и возбуждение больного. При возникновении более тяжелых расстройств сознания (сопор, кома) необходимо проведение повторного обследования пациента и пересмотр диагноза.
Вирусный менингит сопровождается ярко выраженным менингеальным синдромом, который может проявляться с первого дня заболевания или манифестировать на вторые сутки. Он характеризуется постоянной мучительной головной болью, плохо снимаемой приемом анальгетиков, повторными рвотами, повышенной чувствительностью кожи (гиперестезией) и болезненным восприятием внешних раздражителей (шума, резких звуков, яркого света и т. п.). Характерно положение больного в постели: лежа на боку, голова запрокинута назад, колени приведены к животу, руки прижаты к груди.
При осмотре пациента, имеющего вирусный менингит, отмечается избыточное напряжение (ригидность) разгибательной группы мышц шеи, затрудняющее приведение подбородка к груди; положительные менингеальные симптомы. Симптомы Брудзинского: верхний — при пассивном сгибании головы происходит непроизвольное сгибание ног; нижний — разгибание согнутой под прямым углом ноги приводит к сгибанию второй ноги. Симптом Кернига — затруднение пассивного разгибания ноги согнутой под прямым углом. У детей грудного возраста показательным является симптом Лесажа (симптом подвешивания): если ребенка поднять, держа под мышки, то наблюдается сгибание ног и подтягивание их к животу.
Вирусный менингит отличается относительно коротким течением. Уже на 3-5 сутки температура тела падает до нормальных цифр, хотя в некоторых случаях наблюдается вторая волна лихорадки. Весь период заболевания длится от 7 до 14 дней, в среднем около 10 дней.
Диагностика
Заподозрить вирусный менингит неврологу позволяют характерные жалобы пациента, острое начало заболевания и наличие менингеальных симптомов. Для установления вирусного характера воспаления мозговых оболочек проводят люмбальную пункцию с исследованием цереброспинальной жидкости, ПЦР-исследования и выделение возбудителя.
Анализ цереброспинальной жидкости при вирусном менингите показывает незначительное увеличение белка, нормальное содержание глюкозы и лейкоцитоз. В первые 1-2 сутки вирусный менингит может сопровождаться нейтрофильным лейкоцитозом ликвора, что более характерно для бактериального воспаления. Однако отсутствие возбудителя при микроскопии различно окрашенных мазков цереброспинальной жидкости свидетельствует в пользу вирусной этиологии заболевания. Для ее подтверждения необходимо повторное исследование ликвора спустя 12ч, при котором в случае вирусного менингита наблюдается уменьшение числа нейтрофилов и нарастание количества лимфоцитов.
Анализ цереброспинальной жидкости позволяет дифференцировать вирусный менингит от других видов воспаления мозговых оболочек. Так, при лептоспирозной и туберкулезной этиологии менингита, а также при его опухолевом характере, наблюдающийся в цереброспинальной жидкости лимфоцитоз сочетается со снижением уровня глюкозы.
Выделение вируса является весьма сложной задачей, поскольку в цереброспинальной жидкости он содержится в небольшом количестве, а в других источниках (кровь, моча, кал, мазок из носоглотки) может находиться при носительстве или после перенесенной инфекции без развития вирусного менингита. Поэтому основным современным методом диагностики возбудителя при вирусном менингите является ПЦР- исследование цереброспинальной жидкости. Серологические реакции для диагностики вирусного менингита показательны только в случае сравнения их результатов в начале заболевания и спустя 2-3 недели. Из-за большой длительности такой диагностики она может носить лишь ретроспективный характер.
Пациентам, имеющим вирусный менингит, дополнительно проводят клинический анализ крови, биохимические пробы печени, определение электролитного состава крови, содержание в ней глюкозы, креатинина, липазы и амилазы. При атипичном течении вирусного менингита и сомнениях при его диагностике возможно проведение электромиографии, ЭЭГ, МРТ и КТ головного мозга.
Лечение вирусного менингита
В отношении вирусного менингита в большинстве случаев проводится симптоматическая терапия. Пациенту рекомендован покой, постельный режим, нахождение в затемненном помещении. Для купирования головной боли назначают анальгетики. Но зачастую она значительно уменьшается после снижения внутричерепного давления в результате диагностической люмбальной пункции. Температура тела выше 38°C является показанием к приему жаропонижающих препаратов (парацетамол, ибупрофен и др.).
Специфическая и неспецифическая противовирусная терапия вирусного менингита необходима у пациентов с ослабленным состоянием иммунной системы и у грудных детей. В таких случаях проводится внутривенное введение иммуноглобулина. Если вирусный менингит вызван вирусом герпеса или вирусом Эпштейн-Барр, то возможно применение ацикловира.
Прогноз
У взрослых вирусный менингит в большинстве случаев заканчивается полным выздоровлением. Примерно в 10% случаев отмечаются остаточные явления в виде астении, головной боли, небольших расстройств координации, легких нарушений интеллектуальной сферы (ухудшения памяти, затруднение способности к сосредоточению, некоторая невнимательность и пр.). Однако и они проходят спустя несколько недель, реже — месяцев. В грудном возрасте вирусный менингит может приводить к тяжелым осложнениям в виде стойкой тугоухости, задержки психического развития, нарушений интеллекта.
Герпетический энцефалит — это диффузное или очаговое поражение мозгового вещества, вызванное герпесвирусами ВПГ-1, ВПГ-2, Varicella Zoster. Основные симптомы болезни: фебрильная лихорадка, прогрессирующее угнетение сознания, судорожные приступы. По завершении острого периода инфекции в течение длительного времени сохраняются резидуальные неврологические нарушения. Для установления диагноза необходимо проведение ПЦР-диагностики ликвора, томографии головного мозга, электроэнцефалограммы. Лечение патологии включает противовирусные препараты, противоотечную, нейрометаболическую и противосудорожную терапию.
МКБ-10
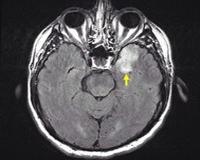
Общие сведения
Энцефалит герпетического происхождения составляет до 15-20% всех вирусных воспалительных процессов в мозговой ткани. Симптомы встречаются с частотой 4-5 случаев на 1 млн. населения, причем до трети больных составляют дети, а еще около 20% приходится на возрастную категорию старше 60 лет. Заболевание не теряет своей актуальности в современной неврологии, поскольку для успешного исхода патологии необходимо вовремя поставить диагноз и начать лечение, а промедление в оказании медицинской помощи чревато смертью пациента.

Причины
Болезнь в 95% случаев вызывается вирусом простого герпеса 1 типа, что объясняется высокой распространенностью возбудителя. По данным ВОЗ, около 2/3 населения мира в возрасте до 50 лет инфицированы ВПГ-1. На втором месте по частоте находится Varicella Zoster Virus (VZV) — возбудитель ветряной оспы, опоясывающего герпеса. Энцефалит, вызванный ВПГ-2, встречается редко, преимущественно у иммунокомпрометированных пациентов.
Ведущим среди факторов риска служит сниженный иммунный статус. Герпетическая инфекция протекает латентно, активизируется на фоне нарушения общей резистентности организма (при переохлаждении, стрессе, менструации у женщин). В группе риска находятся люди с врожденными и приобретенными иммунодефицитами, больные, получающие лечение иммуносупрессивными препаратами. К триггерам относят реинфицирование другими штаммами герпесвирусов, сопровождающееся аутоиммунными реакциями.
Патогенез
Первичное заражение ВПГ-1, как правило, происходит в детстве при попадании вирусных частиц на слизистые оболочки, после чего возбудитель начинает размножаться, мигрирует в нервные ганглии, где длительное время находится в состоянии латентной инфекции. Заражение ВПГ-2 наблюдается после начала сексуальной жизни через слизистые половых путей, а дальнейший путь развития патогена сходен с ВПГ-1.
Симптомы болезни в большинстве случаев возникают при реактивации инфекции под действием провоцирующих факторов. Герпесвирусы проникают в головной мозг гематогенным путем либо по нервным стволам (через тройничный или обонятельный нерв). Из гассерова узла они распространяются на таламус, подкорковые ядра, кору больших полушарий. При распространении по ольфакторному тракту первой страдает лимбическая система (гиппокамп, височная кора).
Симптомы герпетического энцефалита
В типичном течении острого мозгового воспаления выделяется несколько последовательных стадий: ранняя, период разгара болезни, регресс признаков, стадия остаточных явлений. В 70% патология манифестирует с внезапно возникшей высокой лихорадки (более 39°С), сопровождающейся интенсивными головными болями в лобно-височной зоне, сильной сонливостью, рвотой, не связанной с приемом пищи.
На вторые-третьи сутки симптомы дополняются нарушениями сознания: больные начинают путаться во времени и пространстве, не узнают родственников, испытывают разнообразные галлюцинации. По мере усугубления тяжести состояния появляются фокальные или генерализованные судорожные припадки. Изредка наблюдается оперкулярный автоматизм — повторяющиеся причмокивающие или сосательные движения.
В среднем через 3 дня заболевание переходит в стадию разгара. Основное проявление — глубокое угнетение сознания вплоть до комы. Пациенты не отвечают на звуковые и тактильные раздражители, однако двигательные реакции на болевые стимулы остаются в пределах нормы. Также могут возникать симптомы декортикации или децеребрации, аритмичное дыхание, двусторонние моторные нарушения.
Если пациенту было предоставлено комплексное лечение, с 3-4 недели начинается обратное развитие симптомов герпетического энцефалита. Этот этап длится от нескольких месяцев до 1 года, характеризуется постепенным восстановлением временно утраченных неврологических функций. По окончании третьей стадии около 80% больных имеют стойкие резидуальные (остаточные) явления, которые могут сохраняться пожизненно.
Осложнения
В остром периоде прогностическим неблагоприятным является прогрессирование отека мозга, что чревато его вклинением. При височно-тенториальной форме вклинения возникает триада признаков: потеря сознания, гемипарез, анизокория. Симптомами транстенториальной формы являются отсутствие реакции зрачков на свет, фиксация глазных яблок по срединной линии, двусторонний гипертонус мышц. Зачастую нарушается работа дыхательного центра.
Патология имеет тяжелое течение, при отсутствии своевременной медицинской помощи летальность достигает 70%. Даже если проводится этиотропное лечение, смертельный исход регистрируется у 15-20% пациентов, чаще у младенцев, пожилых людей, больных из группы риска. У выздоровевших полный регресс неврологической симптоматики наблюдается только в 20% случаев, а остальные сталкиваются с резидуальными симптомами.
Наиболее опасным хроническим осложнением заболевания считается прогрессирующее вегетативное состояние (акинетический мутизм), характеризующийся необратимым разрушением высших психических функций. У больных сохранено сознание, витальные функции (дыхание, кровообращение), однако полностью отсутствует познавательная деятельность. Такие пациенты не говорят, не реагируют на внешние раздражители, требуют постоянного ухода.
К типичным последствиям герпетической формы энцефалита относится синдром Клювера-Бьюси, при котором развиваются тяжелые длительные расстройства психической и когнитивной сферы. Симптомы расстройства включают ажитированное состояние, агрессивность, патологическую гиперсексуальность. Также наблюдаются интеллектуальные нарушения, проблемы с концентрацией внимания, ослабление памяти.
Диагностика
Обследованием пациента занимаются инфекционисты, неврологи, врачи экстренной помощи и реанимационного отделения. Заподозрить энцефалит удается по острому началу, наличию фебрильной лихорадки, сочетанию общемозговых и очаговых симптомов. Для подтверждения заболевания, уточнению этиологии воспалительного процесса назначаются следующие методы исследования:
Лечение герпетического энцефалита
Консервативная терапия
Герпетический энцефалит характеризуется быстрым нарастанием неврологического дефицита, прогрессированием общемозговых симптомов, поэтому комплексное лечение должно начинаться в максимально ранние сроки. Наилучшие шансы на полное выздоровление у пациентов, которые начали получать этиотропные препараты в первые сутки манифестации болезни. Лечение заболевания включает следующие группы медикаментов:
Реабилитация
Благотворное влияние на состояние ЦНС после перенесенного герпетического энцефалита оказывают витаминные комплексы (витамины группы В, аскорбиновая кислота) в сочетании с антиоксидантами. Восстановительное лечение также включает ноотропы и нейрометаболические препараты для улучшения когнитивных мозговых функций. Коррекция иммунологического статуса проводится адаптогенами, актопротекторами, неспецифическими иммуномодуляторами.
Для восполнения энергозатрат организма, стимуляции репаративных процессов показано адекватное по калорийности и витаминному составу энтеральное питание. Большое внимание уделяется физиотерапевтическим процедурам, массажу и лечебной физкультуре, направленным на улучшение двигательной функции. При наличии показаний рекомендуются занятия с логопедами, дефектологами.
Прогноз и профилактика
Несмотря на проводимое этиотропное лечение, прогноз при герпетическом энцефалите остается неблагоприятным, показатель летальности составляет 15-20%. У большинства выздоровевших сохраняется неврологический дефицит. Для предупреждения заболевания необходима рациональное лечение герпеса кожи и слизистых оболочек, своевременное консультирование больных с диссеминированной герпетической инфекцией.
2. Менингиты и энцефалиты: уч. пос. для врачей/ Д. А. Валишин, Р. Т. Мурзабаева, А. П. Мамон, М. А. Мамон, Л. В. Мурзагалеева. — 2012.
3. Герпетическое поражение нервной системы/ М.Н. Лебедюк, М.Э. Запольский, Ю.И. Горанский// Украинский журнал дерматологии, венерологии, косметологии. — 2011. — №2.
4. Герпетический энцефалит/ Т.В. Матвеева, Н.В. Токарева, Г.А. Шакирзянова// Неврология. — 2006. — №16.
Общие сведения
Этиология и патогенез менингита
Менингит может возникать несколькими путями инфицирования. Контактный путь — возникновение менингита происходит в условиях уже существующей гнойной инфекции. Развитию синусогенного менингита способствует гнойная инфекция околоносовых пазух (гайморит), отогенного — сосцевидного отростка или среднего уха (отит), одонтогенного происхождения — патология зубов.Занос инфекционных агентов в мозговые оболочки возможен лимфогенным, гематогенным, чрезплацентарным, периневральным путями, а также в условиях ликвореи при открытой черепно-мозговой травме или позвоночно-спинномозговой травмы, трещине или переломе основания черепа.
Возбудители инфекции, попадая в организм через входные ворота (бронхи, ЖКТ, носоглотка), вызывают воспаление (серозного или гнойного типа) мозговых оболочек и прилегающих тканей мозга. Последующий их отек приводит к нарушению микроциркуляции в сосудах мозга и его оболочках, замедлению резорбции цереброспинальной жидкости и ее гиперсекреции. При этом повышается внутричерепное давление, развивается водянка мозга. Возможно дальнейшее распространение воспалительного процесса на вещество мозга, корешки черепных и спинномозговых нервов.
Классификация менингитов
Менингиты классифицируются по нескольким критериям.
По этиологии:
- бактериальные (пневмококковый, туберкулезный, менингококковый и др.)
- вирусные (вызванный энтеровирусами Коксаки и ЕСНО, острый лимфоцитарый хориоменингит и др.)
- грибковые (криптококкозный, кандидозный и др.)
- протозойные (при малярии, при токсоплазмозе и др.)
По характеру воспалительного процесса:
- гнойный (в ликворе преобладают нейтрофилы)
- серозный (в ликворе преобладают лимфоциты)
По патогенезу:
- первичные (в анамнезе отсутствует общая инфекция или инфекционное заболевание какого-либо органа)
- вторичные (как осложнение инфекционного заболевания)
По распространенности процесса:
По темпу течения заболевания:
- молниеносные
- острые
- подострые
- хронические
По степени тяжести:
- легкой формы
- средней тяжести
- тяжелой формы
- крайне тяжелой формы
Клиническая картина менингита
Симптомокомплекс любой формы менингита включает в себя общеинфекционные симптомы (жар, озноб, повышение температуры тела), учащение дыхания и нарушение его ритма, изменение ЧСС (в начале заболевания тахикардия, по мере прогрессирования заболевания — брадикардия).
В состав менингеального синдрома входят общемозговые симптомы, проявляющиеся тоническим напряжением мышц туловища и конечностей. Нередко появляются продормальные симптомы (насморк, боли в животе и др.). Рвота при менингите не связана с приемом пищи, а появляется сразу после смены положения или при усилении головной боли. Головные боли, как правило, распирающего характера очень мучительны для пациента, могут локализоваться в затылочной области и отдавать в шейный отдел позвоночника. Кроме того, пациенты болезненно реагируют на малейший шум, прикосновения, свет, поэтому стараются избегать разговоров и лежат с закрытыми глазами. В детском возрасте возможно появление судорог.
Для менингита характерна гиперестезия кожи и болезненность черепа при перкуссии. В начале заболевания отмечается повышение сухожильных рефлексов, но с развитием заболевания они снижаются и нередко исчезают. В случае вовлечения в воспалительный процесс вещества мозга развиваются параличи, патологические рефлексы и парезы. Тяжелое течение менингита обычно сопровождается расширением зрачков, диплопией, косоглазием, нарушение контроля над тазовыми органами (в случае развития психических расстройств).
Симптомы менингита в старческом возрасте атипичны: слабое проявление головных болей или полное их отсутствие, тремор головы и конечностей, сонливость, психические расстройства (апатия или, наоборот, психомоторное возбуждение).
Диагноз и диффдиагноз
Основным методом диагностирования (или исключения) менингита является люмбальная пункция с последующим исследованием цереброспинальной жидкости. В пользу данного метода говорят его безопасность и простота, поэтому проведение люмбальной пункции показано во всех случаях подозрения на менингит. Для всех форм менингита характерно вытекание жидкости под высоким давлением (иногда струей). При серозном менингите цереброспинальная жидкость прозрачная (иногда слегка опалесцирующая), при гнойном менингите — мутная, желто-зеленого цвета. С помощью лабораторных исследований цереброспинальной жидкости определяют плеоцитоз (нейтрофилы при гнойных менингитах, лимфоциты при серозных менингитах), изменение соотношения количества клеток и повышенное содержание белка.
В целях выяснения этиологических факторов заболевания рекомендовано определение уровня глюкозы в цереброспинальной жидкости. В случае туберкулезного менингита, а также менингита, вызванного грибами, уровень глюкозы снижается. Для гнойных менингитов типично значительное (до нуля) снижение уровню глюкоза.
Главные ориентиры невролога в дифференциации менингитов — исследование цереброспинальной жидкости, а именно определение соотношения клеток, уровня сахара и белка.
Лечение менингита
В случае подозрения на менингит госпитализация пациента обязательна. При тяжелом течении догоспитального этапа (угнетение сознания, лихорадка) пациенту вводят преднизолон и бензилпенициллин. Проведение люмбальной пункции на догоспитальном этапе противопоказано.
Основа лечения гнойного менингита — раннее назначение сульфаниламидов (этазол, норсульфазол) или антибиотиков (пенициллина). Допускает введение бензилпенициллина интралюмбально (в крайне тяжелом случае). Если подобное лечение менингита в течение первых 3 дней оказывается неэффективным, следует продолжить терапию полусинтетическими антибиотиками (ампициллин+оксациллин, карбенициллин) в сочетании с мономицином, гентамицином, нитрофуранами. Доказана эффективность такого сочетания антибиотиков до выделения патогенного организма и выявления его чувствительности к антибиотикам. Максимальный срок такой комбинационной терапии — 2 недели, после чего необходимо перейти на монотерапию. Критериями для отмены также служат снижение температуры тела, нормализация цитоза (до 100 клеток), регресс общемозговых и менингеальных симптомов.
Основу комплексного лечения туберкулезного менингита состоит в непрерывном введении бактериостатических доз двух-трех антибиотиков (например, изониазид+стрептомицин). При появлении возможных побочных эффектов (вестибулярные расстройства, нарушение слуха, тошнота) отмена данного лечения не требуется, показано уменьшение дозы антибиотиков и временное добавление к лечению десенсибилизирующих препаратов (дифенгидрамин, прометазин), а также других противотуберкулезных препаратов (рифампицин, ПАСК, фтивазид). Показания к выписке пациента: отсутствие симптомов туберкулезного менингита, санация цереброспинальной жидкости (спустя 6 месяцев от начала заболевания) и улучшение общего состояние пациента.
Лечение вирусного менингита может ограничиться применением симптоматических и общеукрепляющих средств (глюкоза, метамизол натрия, витамины, метилурацил). В тяжелых случаях (выраженные общемозговые симптомы) назначают кортикостероиды и диуретики, реже — повторную спинномозговую пункцию. В случае наслоения бактериальной инфекции возможно назначение антибиотиков.
Прогноз
В дальнейшем прогнозе важную роль играют форма менингита, своевременность и адекватность лечебных мероприятий. В качестве резидуальных симптомов после туберкулезного и гнойного менингита зачастую остаются головные боли, внутричерепная гипертензия, эпилептические припадки, нарушения зрения и слуха. По причине запоздалого диагностирования и устойчивости возбудителя к антибиотикам высок уровень смертности от гнойных менингитов (менингококковая инфекция).
Профилактика
В качестве профилактических мер по предупреждению менингита предусматривается регулярное закаливание (водные процедуры, спорт), своевременная терапия хронических и острых инфекционных заболеваний, а также короткие курсы иммуностимулирующими препаратами (элеутерококк, женьшень) в очагах менингококкового менингита (детский сад, школа и др.).
Читайте также:

