Можно делать прививку от гриппа при тромбоцитопении
Обновлено: 12.05.2024
Авторы наблюдали 96 детей в возрасте от 6 мес до 15 лет с острой тромбоцитопенической пурпурой (ИТП), ассоциированной с вакцинацией и совпадающей с периодом возможных осложнений на введение вакцины. Клиническая картина у всех детей с ИТП характеризовалась выраженным кожным геморрагическим синдромом. У 60% больных отмечались различные кровотечения из слизистых оболочек (носовые, из полости рта, почечные, маточные). У 88% детей была выявлена глубокая тромбоцитопения — уровень тромбоцитов менее 10x10 9 /л. Помимо стандартных лабораторных исследований, проводили определение антитромбоцитарных антител (АТ), исследование миелограммы, показателей иммунитета, специфических АТ к возбудителям инфекций, против которых проводилась вакцинация. Лечение пациентов с вакциноиндуцированной ИТП включало как глюкокортикостероидную (ГКС) терапию (55 детей), так и симптоматическую терапию (35 детей). Часть детей получали внутривенный иммуноглобулин (ВВИГ) (6 детей). Среди детей, получавших ГКС-терапию (преднизолон, метипред в дозе 2–3 мг/кг массы тела в сутки, курсом 2–3 недели с постепенной отменой) полное выздоровление с нормализацией числа тромбоцитов наступило у 84% больных. При симптоматической терапии (дицинон, этамзилат в возрастной дозе) выздоровление наступило в среднем у 45% детей. Эффективность терапии внутривенным иммуноглобулином (октагам, интраглобин в дозе 1-2 г/кг массы тела на курс) составила 66,7%.
Authors examined 96 children aged 6 months — 15 years old with acute immune thrombocytopenic purpura (ITP) associated with vaccination and concurred with period of possible side effects of vaccination. ITP clinical presentations were characterized by significant skin hemorrhagic syndrome in all children. 60% of patients developed different mucous bleeding (nosebleed, oral, renal, uterine bleeding). 88% of children had severe thrombocytopenia — platelet count less than 10x10 9 /l. Examination included routine methods, determination of standard antithrombocytic antibodies (AB), myelogramm study, immunologic examination, determination of specific antibodies to infectious agents against which patient had been vaccinated. Treatment of patients with vaccine-induced ITP included both glucocorticoids (GC) in 55 patients, and symptomatic therapy (35 patients). 6 children received intravenous immunoglobulin (IVIG). Patients treated by GC (prednisolone, methyl prednisolone 2–3 mg/kg daily during 2–3 weeks with gradual drug withdrawal) developed complete recovery with normalization of platelet count in 84% of cases. Patient treated by symptomatic drugs (Dicinon or Etamsylate in age dosage) developed complete recovery in 45% of cases. Efficacy of therapy by IVIG (Octagam, Intraglobin in course dose 1–2 g/kg of body mass) was 66,7%.
В борьбе со многими инфекционными болезнями у детей профилактические прививки являются основной мерой, воздействующей на эпидемический процесс. В настоящее время иммунопрофилактика получила широкое распространение в мировой медицинской практике.
При проведении массовой иммунизации, даже при соблюдении всех предусмотренных для нее правил, иногда могут иметь место отклонения от общих закономерных вакцинальных реакций, что зависит от различных обстоятельств, таких как, например, конституциональные особенности ребенка, генетически обусловленные способности его иммунокомпетентных клеток к синтезу соответствующих иммуноглобулинов и др. [1].
Как известно, с необычными реакциями на прививки и поствакцинальными осложнениями в первую очередь встречаются педиатры. В решении этой проблемы, помимо совершенствования вакцинных препаратов, огромное значение имеет внимательный и индивидуальный подход к детям при подготовке к вакцинации и ее проведению.
В последнее время нами отмечено увеличение частоты случаев возникновения тромбоцитопенической пурпуры у детей, как осложнения профилактических прививок.
Идиопатическая тромбоцитопеническая пурпура (ИТП) — аутоиммунное заболевание, характеризующееся снижением уровня тромбоцитов менее 150х10 9 /л вследствие образования антител к собственным тромбоцитам больного и преждевременным их разрушением макрофагально-моноцитарной системой и проявляющееся кожным геморрагическим синдромом (петехии, пурпура, экхимозы) и различными кровотечениями из слизистых оболочек.
В последнее десятилетие отмечается отчетливая тенденция к росту хронически текущего заболевания, тогда как ранее острая форма ИТП считалась прогностически наиболее благоприятной и зачастую требовала только симптоматической терапии (А. В. Мазурин, 1971; Н. П. Шабалов, 1977). Среди провоцирующих факторов, в основном, рассматриваются различные вирусные инфекции, в том числе и детские. Ряд зарубежных авторов указывают на влияние вакцинных препаратов в развитии тромбоцитопенической пурпуры у детей 3.
Встречаемость вакциноиндуцированной ИТП у детей, по нашим данным, составляет в среднем за год 20,9% от всех первичных больных острой ИТП, проходивших лечение в гематологическом отделении Измайловской ДГКБ, что значительно чаще, чем было отмечено в работе Н. П. Шабалова (1982). Учитывая, что достоверной статистики по развитию вакциноиндуцированной ИТП в нашей стране не ведется, говорить о частоте этого заболевания, как осложнения вакцинации, не представляется возможным.
Материалы и методы исследования
За период с 1989 по 2003 гг. мы наблюдали 96 детей с острой формой ИТП, ассоциированной во временнóм интервале с вакцинацией и совпадающей с периодом возможных поствакцинальных осложнений в возрасте от 6 мес до 15 лет. Так, при вакциноиндуцированной ИТП заболевание начиналось в среднем на 13±3,8 день, что укладывалось в значимые по развитию поствакцинальных осложнений сроки. Другие возможные причины развития ИТП у детей, вошедших в исследование, нами были исключены в ходе сбора данных анамнеза.
Среди этих пациентов ИТП развилась у 26% (25 детей) после противокраснушной (рудивакс, Франция) и MMR–2 (против кори, краснухи и эпидемического паротита) вакцин, у 18% (17 детей) — после АКДС (АДС) в сочетании с живой противополиомиелитной вакциной, у 17% (16 детей) — после вакцинации против гриппа (ваксигрипп, Франция), у 13% (12 детей) — на фоне противокоревой вакцины (ЖВК, Россия), у 3 детей — после введения Рувакс (против кори) (Франция), у 10% (10 детей) — после вакцинации против вирусного гепатита В (Энджерикс, Бельгия), у 9% (9 детей) — на фоне туровых вакцинаций против полиомиелита, у 5% (5 детей) — после вакцинации против эпидемического паротита (ЖПВ, Россия) и у 2% (2 детей) — после ревакцинации БЦЖ-вакциной. Все случаи ИТП, связанные с введением вакцин против кори, краснухи и паротита, развились после соответствующих вакцинаций. Случаев ИТП, связанных с ревакцинацией против этих инфекций, не было.
Нами было отмечено, что большинство детей — 64 из 96 (66,7%) с вакциноиндуцированной ИТП — были из групп риска по развитию поствакцинальных реакций и осложнений. 1/4 из них были привиты несколькими вакцинами одновременно.
В последние годы в календарь профилактических прививок был включен ряд комбинированных вакцин, а также рекомендовано было проводить одномоментные вакцинации 2–3 вакцинными препаратами в разные части тела. Безусловно, в этом есть экономическая выгода, о чем в последнее время сообщалось в литературе рядом авторов [5, 6]. Кроме того, эти авторы указывают, что при введении комбинированных вакцин иммунная нагрузка на организм ребенка безопасна и число побочных реакций по сравнению с моновакцинами не выше. Также, по их мнению, подобная тактика вакцинации наносит ребенку меньший эмоциональный стресс, так как сокращается частота инъекций, на которые ребенок может бурно реагировать, и что может способствовать в свою очередь снижению побочных реакций на введение вакцин.
Однако мы не можем полностью согласиться с подобным подходом. Данная тактика вакцинации, по нашему мнению, возможна только у идеально здоровых детей. Кроме того, такая "усиленная" иммунная нагрузка приходится на "критические периоды" развития иммунной системы ребенка, когда на антигенные воздействия она может давать неадекватный или даже парадоксальный ответ. Он может оказаться как недостаточным для защиты, так и гиперергическим, что имеет место при ИТП.
Мы проанализировали частоту развития вакциноиндуцированной ИТП по годам. Оказалось, что пик развития ИТП, как осложнения вакцинации, приходится на 2000—2003 гг. Это были в основном дети в возрасте до 2 лет, т. е. находящиеся в одном из "критических периодов" для иммунной системы. Большинство детей (88,9%) относились к "группе риска" по развитию поствакцинальных реакций и осложнений [7].
По нашему мнению, рост заболеваемости вакциноиндуцированной ИТП за последние 3 года может быть связан не только с общей тенденцией к росту той или иной хронической патологии у детей (ЛОР-заболевания, часто болеющие дети, патология желудочно-кишечного тракта, аллергические заболевания), отмеченной в последнее время, что, безусловно, отрицательно сказывается на состоянии иммунной системы ребенка, но и с введением в "Календарь профилактических прививок" ряда комбинированных вакцин, а также одномоментной вакцинацией несколькими вакцинными препаратами. На основании своих наблюдений, мы считаем нецелесообразным использование подобной тактики иммунизации детей из "групп риска", так как это может увеличить частоту побочных реакций и осложнений, в том числе и ИТП.
Результаты и их обсуждение
Подводя итог исследованиям вакциноиндуцированной ИТП у детей, которые проводились на базе отделения гематологии Измайловской детской городской клинической больницы и кафедры пропедевтики детских болезней РГМУ, мы приводим обобщенные данные по некоторым особенностям проявления ИТП у детей, ассоциированной с введением вакцин [8].
Средний возраст детей с вакциноиндуцированной ИТП соответствовал "критическим периодам" иммунной системы. Это были в основном дети 2-го года жизни, а также 6 и 10 лет, что обусловлено характером иммунного ответа, свойственным детям этого возрастного периода.
Сроки возникновения вакциноиндуцированной ИТП соответствовали срокам возможных постпрививочных реакций и осложнений: в основном ИТП развивалась на 7–18 день после вакцинации. Подавляющее большинство детей, у которых отмечено возникновение вакциноиндуцированной ИТП, принадлежали к "группе риска" по развитию постпрививочных осложнений. Следует отметить, что у 63% детей с ИТП, ассоциированной с вакцинацией, имели место те или иные нарушения "Правил вакцинации". В подавляющем большинстве случаев вакцинация проводилась на фоне катаральных явлений или в раннем периоде реконвалесценции ОРВИ (у 59% больных), а также детям с отягощенным аллергическим фоном в период обострения аллергических проявлений (у 20%), что могло быть причиной усиления поствакцинальных реакций у этой группы больных.
При оценке тяжести течения вакциноиндуцированной ИТП нами было отмечено, что практически в одинаковом проценте случаев отмечался вариант "сухой и влажной пурпуры" у детей с ИТП, индуцированной вакцинацией против краснухи, кори, полиомиелита и АКДС (АДС)-вакциной. Наиболее тяжело ИТП у детей протекала в случае возникновения после вакцинации против гриппа и, в особенности, вакцинации против вирусного гепатита В. У детей с ИТП, индуцированной противопаротитной вакциной, отмечался выраженный кожный геморрагический синдром при отсутствии кровотечений из слизистых оболочек.
Так, из 96 детей с вакциноиндуцированной ИТП у 68 пациентов (70,8%) имела место "влажная пурпура", тогда как этот вариант течения ИТП, провоцирующим фактором которой являлись ОРВИ и детские инфекции, в среднем встречалcя только у 35% больных. Таким образом, вакциноиндуцированная ИТП характеризовалась более манифестной картиной, и практически в 2 раза чаще был отмечен вариант "влажной пурпуры". Кроме того, внутри этой группы нами были выявлены различия в клиническом течении ИТП. Так, чаще всего (в 90% случаев) различные кровотечения (носовые, десневые, почечные и др.) отмечались у детей с ИТП, возникшей после вакцинации против вирусного гепатита В. Несколько реже (у 75% пациентов) "влажная пурпура" была отмечена у больных ИТП, индуцированной вакцинацией против гриппа. Практически с одинаковой частотой (у 54–58%) данный вариант заболевания встречался у детей с ИТП, ассоциированной с введением вакцины против краснухи, кори, АКДС (АДС) и полиомиелита (p<0,05). И только при ИТП, вызванной вакцинацией против эпидемического паротита, ни у одного ребенка не отмечался вариант "влажной пурпуры".
При клинико-лабораторном и инструментальном обследовании больных нами были выявлены следующие изменения.
При анализе процента анемизации детей с вакциноиндуцированной ИТП было установлено, что в среднем у 52% развивалась постгеморрагическая анемия легкой и среднетяжелой степени. Причем, в этой группе больных, у детей с ИТП, возникшей после вакцинации против гепатита В, анемия была отмечена у 90% пациентов, после вакцинации против кори — у 75%, после вакцинации против полиомиелита — у 66,7% больных.
У всех 96 детей при исследовании периферической крови выявлялась тромбоцитопения, причем у 90,4% уровень тромбоцитов был менее 20x109/л.
При исследовании биохимических показателей крови у 8,2% с постгеморрагической анемией было выявлено снижение уровня сывороточного железа (8,46±1,07 мкмоль/л). Других изменений в биохимическом анализе крови не отмечалось.
Всем детям с ИТП проводили исследование костного мозга. Изменения в миелограммах у этих пациентов носили идентичный характер независимо от причины, вызвавшей ИТП. Так, отмечались изменения лейкопоэза в виде снижения индекса гранулоцитов, дисгранулопоэз нейтрофилов и увеличение количества моноцитов, а также у части детей (14%) — повышение процентного содержания лимфоцитов. У больных с развившейся постгеморрагической анемией отмечалось раздражение красного ростка кроветворения. Мегакариоцитарный росток был раздражен, представлен в основном молодыми формами, со слабой отшнуровкой тромбоцитов, при нормальном процентном содержании мегакариоцитов (0,4±0,06), что соответствовало течению ИТП.
Проведенное исследование иммунного статуса больных позволило выявить повышение общего количества лимфоцитов (44,7±6,63% при норме 19-37%), С3-компонента комплемента (1,54±0,03 г/л при норме 0,75–1,4 г/л), индекса СD3/СD16 (18,2±1,43% при норме 9–16%), СD4/СD8 (1,73± ±0,07% при норме 1,1-1,4%), а также увеличение общего IgM (2,93±0,17 г/л при норме 0,49–2,61 г/л) и IgG (17,31±2,08 г/л при норме 6,67–11,3 г/л) (для всех показателей p<0,05). Кроме того, в иммунном статусе у подавляющего большинства больных детей (92,6%) отмечалось увеличение числа В-лимфоцитов (СD19) (48,5±3,17% при норме 19–31%) (p<0,05). Выявленные изменения иммунного статуса, по-видимому, отражают течение вакцинального процесса и становление аутоиммунного процесса.
При исследовании специфического иммунитета повышение уровня специфических иммуноглобулинов было отмечено нами и при ИТП, индуцированной вакцинацией против краснухи, — IgM 3,49±1,2 г/л, IgG 124,5±52,0 г/л. По изменениям иммунной системы мы установили, что при развитии ИТП степень воздействия "диких" и вакцинных штаммов вирусов практически одинакова.
Проанализировав эффективность различных методов терапии вакциноиндуцированной ИТП у детей, мы установили, что в настоящее время по-прежнему высокоэффективной остается глюкокортикостероидная (ГКС) терапия (преднизолон, метипред в дозе 2-3 мг/кг в сутки в течение 2-3 недель с постепенной отменой).
На фоне ГКС-терапии выздоровление более чем у 70% детей с ИТП отмечено в случае возникновения заболевания после вакцинации против гриппа, вирусного гепатита В, полиомиелита, эпидемического паротита и в случае АКДС (АДС)–вакцинации. Менее эффективна она при ИТП, индуцированной вакцинацией против краснухи (62%), и малоэффективна в случае развития ИТП после вакцинации против кори (40%). Симптоматическая терапия (дицинон, этамзилат в возрастных дозах) у большинства детей (55%) с вакциноиндуцированной ИТП не приводит к спонтанному выздоровлению.
Перспективным методом терапии в будущем может стать лечение внутривенными иммуноглобулинами (ВВИГ) (октагам, интраглобин в дозе 1–2 г/кг массы тела на курс), для чего необходима соответствующая материальная база медицинских учреждений. Однако их эффективность не выше ГКС–терапии (63,6% против 78%). Мы считаем, что при острой ИТП ВВИГ является в большей степени препаратом "скорой помощи", который необходим при угрожающих жизни кровотечениях, например, при внутричерепном кровоизлиянии или угрозе его возникновения.
Заключение
В заключение нам хотелось подчеркнуть, что, безусловно, одним из самых эффективных методов профилактики многих инфекционных заболеваний является иммунизация детского населения. Своими исследованиями мы ни в коей мере не хотели поставить под сомнение необходимость данного метода профилактики тяжелых инфекций. Эти меры действительно необходимы. Однако всеми признается возможность развития побочных реакций на введение практически любой вакцины. К сожалению, сегодня это неизбежно. Но, как показали наши наблюдения, большинство случаев поствакцинальных осложнений, в том числе и ИТП, можно было прогнозировать и предупредить. В основном причиной подобных реакций являются недооценка соматического состояния ребенка, частое игнорирование понятия "группа риска" по развитию вакцинальных осложнений и др. Кроме того, понимая, что и в будущем никто не застрахован от неблагоприятного воздействия вакцинных препаратов, результатом которого может быть и такое тяжелое гематологическое заболевание как ИТП, в своей работе мы выявили особенности течения этого варианта заболевания у детей, а также предложили наиболее оптимальные и эффективные методы терапии в зависимости от вида вакцины, вызвавшей ИТП. Таким образом, проблема острой ИТП у детей и до настоящего времени остается актуальной. Особенно это касается ИТП, возникшей как осложнение вакцинации. Необходимо дальнейшее изучение этого варианта заболевания, детальное выяснение причин, приводящих к развитию такого поствакцинального осложнения как ИТП. В чем кроется проблема — в особенностях иммунной системы ребенка или же в специфике вакцинного препарата, или в том и другом вместе взятых? В этом предстоит разобраться в ходе дальнейших научных исследований.
ЛИТЕРАТУРА
1. Бектимиров Т. А. // Вакцинация. — 2000. n. 4. — c. 2–4.
2. Arya L.S., Ghai О.Р., Saraya AX. // Pediatr. Hematol. Oncol. — 1993. — Vol. 10, n. 4. — p. 381–383.
3. Autret E., Jonville-Bera A.P., Galy-Eyraud C. et al. // Arch. Pediatr. — 1996. — Vol. 3, n. 4. — p. 393–394.
4. Jonville-Bera A. P., Autret E., Galy-Eyraud C. // Pediatr. Infect. Dis. J. — 1996. — Vol. 15. — p. 44–48.
5. Таточенко В. К., Озерецковский Н. А. Иммунопрофилактика. — М., 2000. — 170 с.
6. Костинов М. П., Гурвич Э. Б. Вакцины нового поколения в профилактике инфекционных заболеваний. — М., 2002. — 152 с.
7. Медуницин Н. В. Вакцинология. — М., 1999.
8. Петров В. Ю. Современные аспекты этиопатогенеза, клинического течения и терапии острой тромбоцитопенической пурпуры у детей. Автореф. дисс. . докт. мед. наук. — М., 2005. — 43 с.
На сервисе СпросиВрача доступна консультация аллерголог-иммунолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Доброго вечера.
Тромбоцитопении нет в противопоказания, тем более она у вас стабильна. Если выбирать, то предпочтение можно отдать гам ковид вак(спутник), так как у той же эпивак корона доказано снижение титра антител уже через 9 месяцев до нуля. То есть раз в год точно Прививаться надо

Здравствуйте. Аутоимунная тромбоцитопения не является противопоказанием для вакцинации. Тромбоциты сейчас в норме. Можете сдать для контроля коагулограмму ещё. Вакцинация предпочтительнее ковивак.

Аутоимунная тромбоцитопения не является противопоказанием, выбирайте вакцину Спутник, достаточно проверенная.

Здравствуйте! Вакцинация от Ковид-19 Вам не противопоказана. Можно вакцинироваться Спутником. Если состояние сейчас стабильное, то дополнительных анализов не нужно.

Здравствуйте. Вакцинироваться вам можно. Сейчас у вас хорошие показатели. Желательно Спутником, так как несмотря на хорошую переносимость Ковивак и ЭпивакКорона дают меньший титр формирования антител и быстрое их снижение.

Добрый день. Перед вакцинацией сдать свежий анализ крови, при стабильном уровне тромбоцитов вакцинироваться вакциной Ковивак.

Статистика ВОЗ неутешительна: каждый год от гриппа в мире умирает около полумиллиона человек, а около трех миллионов переболевших получает серьезные осложнения. И никакие продукты с витамином С, противовирусные препараты не способны обеспечить надежную защиту от инфекции. Единственный эффективный способ профилактики гриппа — это своевременная вакцинация.
Что такое грипп, и чем он опасен?
Грипп — это острая респираторная вирусная инфекция, для которой характерны:
- внезапное и стремительное начало;
- повышение температуры тела до высоких цифр;
- озноб;
- выраженная слабость;
- сильная ломота в мышцах и суставах;
- головные боли;
- светобоязнь, покраснение глаз.
Насморк и боли в горле при гриппе обычно не выражены. Часто больных беспокоит сухой мучительный кашель, который может сохраняться длительно.

Инфекция передается воздушно-капельным путем. Как правило, инкубационный период длится несколько дней. При этом заразным человек становится еще до клинических симптомов.
Зачастую грипп невозможно отличить от других вирусных инфекций. Для того чтобы это сделать, существует специальный анализ. В отличие от ОРВИ, грипп имеет более тяжелые симптомы, большую частоту осложнений и затяжного течения. К осложнениям гриппа можно отнести:отит, бронхит, ларингит, пневмонию. Кроме этого, вирус гриппа дает специфические осложнения, поражая нервную систему и скелетную мускулатуру.
Зачем нужна прививка от гриппа?
Грипп — это очень заразное и распространенное заболевание. Наиболее тяжелыми формами болеют люди старше 65 и дети до 5-летнего возраста. К осложнениям гриппа также уязвимы люди, имеющие хронические заболевания. Именно для защиты этих групп населения стоит сделать прививку от гриппа.
Кроме того, ежегодные эпидемии гриппа наносят огромный урон экономике государства, потому что люди из-за болезни вынуждены прекращать работу и открывать больничные листы.
Можно ли вылечить грипп?
В настоящее время на фармацевтическом рынке существует две группы противогриппозных препаратов:
- Препараты адамантана (амантадин, ремантадин). Это старая группа лекарств, к которым вирус выработал резистентность. В настоящее время их применять не рекомендуется.
- Ингибиторы нейраминидазы (осельтамивир, занамивир). Резистентность к этой группе препаратов у вирусов гриппа быстро растет. Кроме того, эти лекарства обладают рядом выраженных побочных эффектов.
Также существует достаточно эффективный, но дорогой и сложный способ лечения тяжелых больных при помощи донорской плазмы.
Все выше сказанное возвращает нас к тому, что вакцинация на сегодняшний день оказывается эффективнее и безопаснее лекарственных препаратов, применяемых для лечения гриппа.
Чем опасен грипп при беременности?
Ежегодно в России тысячи будущих мам заболевают гриппом. Беременные входят в группу риска по тяжелому течению респираторных инфекций, среди которых грипп занимает лидирующую позицию.
Грипп очень опасен для будущего малыша. Инфекция повышает процент невынашивания беременности, а также увеличивает риск врожденных заболеваний и аномалий развития плода.
Современными исследованиями доказано, что вакцинация беременных безопасна и эффективна. Гораздо более безопасна, нежели сама инфекция. Эксперты ВОЗ и Министерства здравоохранения РФ рекомендуют прививать всех женщин, планирующих беременность. Женщинам в период беременности и лактации разрешены любые вакцины, кроме живых.
Почему прививку от гриппа нужно делать каждый год?
Всемирная организация здравоохранения сформировала глобальную систему надзора за гриппом. В ее обязанности входит:
- сбор сведений обо всех циркулирующих штаммах и выбор из них тех, которые с большей вероятностью вызовут эпидемию в этом году;
- контроль мутации штаммов, потенциально способных вызывать опасные эпидемии.
Каждый год перед эпидсезоном ВОЗ отчитывается о проделанной работе и объявляет, какие именно штаммы должны войти в сезонную вакцину. Производители вакцин, согласно рекомендациям ВОЗ, модифицируют исходный вирус, создавая из него вакцинальный препарат.
Иммунитет, сформированный такой прививкой, вырабатывается примерно через 2 недели после ее введения и достигает максимума спустя 2-3 месяца. Защитный эффект вакцины длится примерно от 6 до 12 месяцев, в зависимости от типа препарата и особенностей работы иммунной системы человека.
Однако несмотря на некоторые недостатки, современные вакцины от гриппа остаются надежными и относительно безопасными средствами борьбы с болезнью.
Какие бывают вакцины от гриппа?
Вирусы гриппа делятся на 4 типа:
- A — этот тип наиболее изменчив. Именно с ним связана необходимость каждый год несколько изменять состав вакцин.
- B — этот тип несколько более стабилен. Однако ученым приходится также исследовать и его мутации.
- C — этот тип вируса почти не мутирует. Обычно он не вызывает тяжелых заболеваний. Как правило, его переносят в детстве, после чего в организме формируется стойкий иммунитет.
- D — этот вирус не вызывает заболевания у людей, а поражает только животных.
Типы С и D в состав вакцин не входят.
Современные вакцины являются трех- или четырехкомпонентными. В составе трехкомпонентных — два штамма гриппа типа А и один штамм гриппа типа В. В состав четырехкомпонентной вакцины добавляется дополнительный вариант гриппа типа В.
Все вакцины для профилактики гриппа можно разделить на два основных вида:
ВОЗ рекомендует отдавать предпочтение четырехкомпонентным инактивированным вакцинам, содержащим 15 мкг гемагглютинина. Однако никаких строгих правил не существует. Трехкомпонентные вакцины также приемлемы. Препараты, содержащие по 5 мг действующего вещества, оказались вполне эффективны в клинических испытаниях и анализах заболеваемости.
Что входит в состав живых и инактивированных вакцин?
В состав живых вакцин входит живой ослабленный вирус. Такие прививки эффективны, но реактогенны (вызывают много побочных эффектов).
В зависимости от состава инактивированные вакцины подразделяются на:
Оба варианта инактивированных вакцин показали свою эффективность и безопасность.
Насколько эффективны прививки от гриппа?
Несмотря на все сложности, вакцины от гриппа показывают высокую эффективность — от 75 до 95 %. Эффективность вакцины зависит от того, какой из видов вируса чаще встречается в сезоне, как быстро была начата вакцинация, насколько хорошо организм человека отреагировал на введение вакцины.
Эффективность прививки доказывает и тот факт, что с ростом привитых людей в нашей стране падает уровень заболеваемости. За последние 20 лет заболеваемость гриппом снизилась примерно в 10 раз. Также снижается число случаев тяжелого течения гриппа и его осложнений.
Однако, к сожалению, это не говорит о том, что нам удалось одержать полную победу над инфекцией. Вирус постоянно мутирует, образуя новые, устойчивые к вакцине штаммы.
Сейчас ученые пытаются изобрести такую вакцину, которая смогла бы обеспечить более длительный и надежный иммунитет от инфекции. Некоторые из инновационных препаратов уже находятся на стадии клинических испытаний.
Кому и когда делают прививку от гриппа?
Рекомендации по вакцинации против гриппа выглядят следующим образом:
Когда прививка противопоказана?
Абсолютное противопоказание для введения инактивированной противогриппозной вакцины — это острая аллергическая реакция на предыдущее введение препарата.
К временным противопоказаниям относятся:
- острые воспалительные процессы;
- обострении хронических заболеваний.
Возможно применение вакцины с разрешения врача и под его контролем при:
- беременности;
- онкологических заболеваниях;
- иммунодефицитных состояниях.
Можно ли делать прививку при аллергии на белок куриного яйца?
Вакцинальные штаммы вируса выращивают на белке куриных яиц. После выращивания препарат тщательно очищают от остатков белка, однако его микрочастицы способны проникнуть в готовую прививку.
Ряд проведенных исследований доказал, что вакцина может быть опасна только при наличии у человека анафилактической реакции на яйца. Тяжелая или среднетяжелая реакция на белок никак не влияют на переносимость прививки. Однако окончательное решение относительно конкретного человека всегда остается за лечащим врачом.
Какие осложнения могут быть после прививки от гриппа?
После введения живой вакцины возможно повышение температуры тела, слабость, легкий насморк, покраснение горла. Эти симптомы проходят через 2-3 дня самостоятельно и не требуют лечения.
После введения инактивированной вакцины возможны следующие побочные эффекты:
- Непродолжительное повышение температуры. Иногда оно может потребовать приема жаропонижающего средства в обычной дозе.
- Легкое ухудшение самочувствие, слабость, сонливость, утомляемость. Эти симптомы проходят самостоятельно и не требуют коррекции.
- Отечность, уплотнение, покраснение в месте введения вакцины. Такие осложнения возникают не часто и обычно проходят сами. Иногда врач может посоветовать противоаллергический препарат, подходящий по возрасту.
- Неврологические нарушения. Возникают крайне редко, проходят самостоятельно и не требуют лечения.

В рамках консультации вы сможете озвучить свою проблему, врач уточнит ситуацию, расшифрует анализы, ответит на ваши вопросы и даст необходимые рекомендации.

Кровь представляет собой жидкую соединительную ткань, состоящую из плазмы и концентрированных в ней форменных элементов. К ним относятся эритроциты (красные кровяные тельца), лейкоциты (белые кровяные тельца) и тромбоциты (кровяные пластинки). Каждый форменный элемент несет в себе индивидуальную для организма функцию, нарушение которой ведет к патологическому состоянию, влекущему за собой тяжелые последствия.
Тромбоциты вместе с остальными клетками крови играют важную роль в системе свертывания крови – это является важной составляющей кроветворной системы, поддерживая гемостаз (свертывание крови), формируя тромбы и защищая организм от инфекции. Что будет, если нарушить эту систему? Несут ли тромбоциты в себе другие функции? Ответы на эти вопросы нужно знать всем для своевременного выявления заболевания и обращения к нужному специалисту.
Общие сведения
Тромбоциты – гранулоцитарные клетки крови без ядра двояковыгнутой формы, образующиеся из плазматических клеток костного мозга. Они представлены разными формами – юными, взрослыми и зрелыми. Диаметр прямо пропорционален возрасту: 2-4 мкм. Тромбоциты содержат гранулы, которые создают белки свертывания крови, литические ферменты, фосфатазу и катепсин, создают серотонин, ионы кальция и АТФ, содержат лизосомные ферменты.
Одной из наиважнейших функций кровяных пластинок является участие в свертывании крови (первичный гемостаз).
Тромбоциты связывают факторы свертывания, уплотняя тромбы. Как правило, в неактивном состоянии при повреждении стенки сосуда тромбоциты направляются к зоне повреждения. Благодаря ложноножкам, находящимся на поверхности тела, они скрепляются между собой и сосудистой стенкой, образуют тромб, который является прекрасным барьером для кровотечения. В активном состоянии тромбоциты способны изменять форму тела, в связи с чем они увеличивают свою площадь, и это позволяет им полностью закрыть повреждение.
Кровяные пластинки служат местом депо серотонина, оказывая противоопухолевое и радиозащитное действие.
Таким образом, нарушение количества тромбоцитов ведет к угнетению их функций, это непременно приводит к нарушению деятельности организма и влечет за собой негативную симптоматику.
Норма тромбоцитов в крови
Количество тромбоцитов в организме в норме должно варьировать в пределах от 180 до 320*10^9 для женщин и от 200 до 400*10^9 для мужчин на один литр крови. При этом число тромбоцитов у женщин может меняться в период менструации до 75*10^9 на один литр крови, может уменьшаться в третьем триместре у беременных женщин и независимо от пола увеличиваться в ответ на воспалительную реакцию, что представляется физиологической нормой и не является отклонением, не неся в себе отрицательной симптоматики.
У детей норма количества тромбоцитов зависит непосредственно от возраста ребенка. Для новорожденного нормой будет 100-420*10^9 на один литр крови, а в двухнедельном возрасте и до года она составляет 150-350*10^9 на один литр крови. До пяти лет количество незначительно меняется на 180-350*10^9 на один литр крови. К семи годам норма доходит до 180-450*10^9 на один литр крови.
Для профилактики нужно хотя бы раз в год сдавать анализ крови, чтобы как можно раньше выявить возможную патологию и как можно скорее начать ее лечение на раннем этапе, до развития тяжелой клиники. При выявлении отклонения сдача анализа крови проводится чаще.
В организме они живут всего лишь 9-10 дней, после обновляются, разрушаются в печени или селезенке и заново пролиферируют в костном мозге.
Вакцинация – это введение специальных препаратов, благодаря которым организм начинает вырабатывать антитела, с помощью которых он борется с инфекциями. Большинство прививок человек получает в детстве, но некоторые из них нужно делать повторно во взрослом возрасте, так как со временем они утрачивают свою эффективность. Также сегодня появилась возможность защитить организм от инфекций перед поездкой в экзотические страны или при планировании беременности. И, конечно же, одна из актуальных и злободневных тем сегодня – вакцинация против коронавируса COVID-19.
Многие взрослые негативно относятся к вакцинации и без всяких оснований отказываются от прививок. Но при некоторых патологиях они действительно могут нанести организму существенный вред. Попробуем разобраться, когда прививаться все же необходимо. А при каких заболеваниях делать прививки взрослым нельзя.
Прививки взрослым – какие нужны
Никто не может заставить человека вакцинироваться без его добровольного согласия. Но учитывая важность прививок для общества в целом, проявить сознательность, наверное, все же стоит. Тем более, что особых причин для беспокойства нет: современные вакцины от хорошо изученных инфекций крайне редко вызывают тяжелые осложнения.
- столбняка и дифтерии – от этих заболеваний прививают в детстве, но в 26 лет нужно получить повторную прививку, которую затем необходимо повторять каждые 10 лет;
- гепатита В – вакцинация показана всем непривитым до 55 лет. Особенно она важна для медработников, контактирующих с кровью;
- кори – прививают взрослых до 35 лет, не болевших ранее. Людей из группы риска (медиков, работников образовательных учреждений), прививают до 55 лет;
- краснухи – вакцинируют только девушек до 25 лет, не болевших краснухой;
- пневмококковой инфекции – особенно такая прививка важна для пожилых людей и пациентов с хроническими заболеваниями;
- гепатита А – рекомендована проживающим в неблагополучных по заболеваемости гепатитом А районах, а также путешественникам, военным, беженцам.
При вспышках эпидемии взрослым делают прививки против ветряной оспы, холеры, брюшного тифа и других опасных инфекций.
Нет времени читать длинные статьи? Подписывайтесь на нас в соцсетях: слушайте фоном видео и читайте короткие заметки о красоте и здоровье.
Мегаптека в соцсетях: ВКонтакте, Telegram, OK, Viber
Противопоказания к вакцинации от коронавируса у детей и взрослых
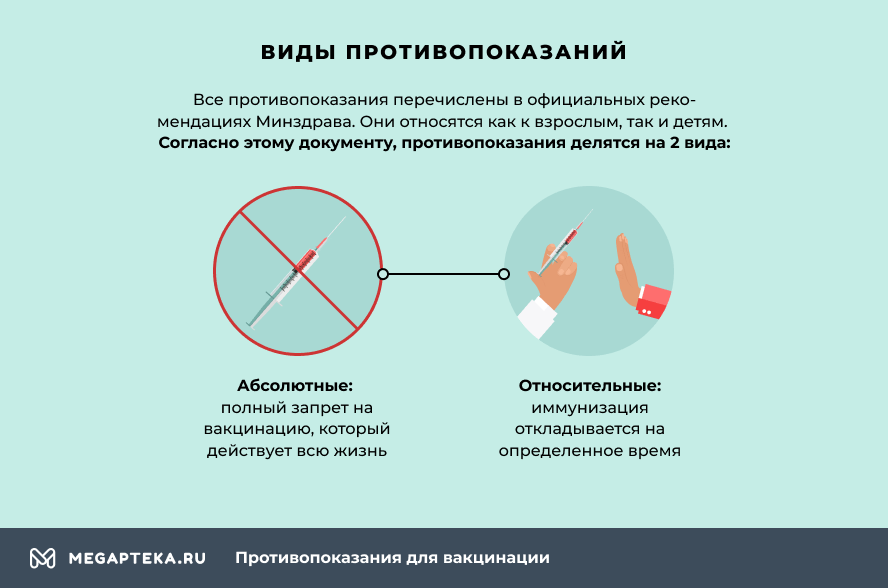
Все противопоказания перечислены в официальных рекомендациях Минздрава. Они относятся как к взрослым, так и детям.
- Абсолютные – полный запрет на вакцинацию, который действует всю жизнь, так как у организма имеются особенности, которые не исчезают с возрастом.
- Относительные – иммунизация откладывается по ряду причин, но при их исчезновении запрет на прививку снимается.
Относятся к небольшой группе людей. Не делают никакие прививки, если после предыдущей вакцинации наблюдалась выраженная реакция – температура выше 400, заметный отек и сильное покраснение в месте инъекции. Также прививки запрещены при анафилактических и аллергических реакциях на вакцины, вводившиеся ранее.
Также в некоторых случаях запрещается иммунизация конкретной вакциной, но запрет не распространяется на все остальные.
Например, коревую вакцину нельзя применять для людей с тяжелыми проявлениями аллергии на антибиотики-аминогликозиды (Гентамицин, Тобрамицин). А противопоказанием к прививке против гепатита В служит аллергия на дрожжи.
Решение о том, откладывать вакцинацию или нет, принимает врач. Основанием для временной отмены служит:
- близость к очагу эпидемии, контакт с зараженным человеком;
- острая фаза любой болезни;
- обострение хронических патологий;
- недавно перенесенные хирургические вмешательства;
- переливание крови.
При острой форме болезни вернуться к вопросу вакцинации можно через 2-4 недели после полного выздоровления. Пациентам с хроническими патологиями прививку делают только в стадии ремиссии. В течение 3-4 недель не следует без крайней необходимости проводить иммунизацию пациентам, перенесшим хирургическое вмешательство. Если операция плановая, лучше привиться заранее, за месяц и более до вмешательства.
При наличии одного из перечисленных противопоказаний, перед вакцинацией рекомендуется пройти обследование. Это даст возможность убедиться в отсутствии риска осложнений после введения вакцины.
Можно ли делать прививки онкологическим больным
Злокачественные опухоли значительно ослабляют иммунные силы и повышают восприимчивость организма к атакам вирусов и бактерий. В таких случаях очень важно максимально снизить вероятность заражения любой инфекцией. Поэтому наличие онкологического заболевания не служит поводом для полного отказа от вакцинации.
Согласно рекомендациям Минздрава, пациентов с онкологией нельзя прививать живыми вакцинами. Таким больным иммунизацию проводят инактивированными или рекомбинантными вакцинами. Эти препараты не содержат живых микроорганизмов и являются самыми безопасными.
Вакцинацию проводят не менее, чем за 2 недели до начала химиотерапии или через 3 и более месяцев после лечения. Также минимум на полгода откладывают прививки пациентам, получающим терапию анти-В-клеточными телами. Во время проведения лечебных мероприятий в случае крайней необходимости допускается введение противогриппозной инактивированной вакцины.
Благодаря совершенствованию технологий производства, современные вакцины вызывают все меньше побочных реакций. Соответственно, уменьшается и список противопоказаний для их введения.
Решение об иммунизации каждый человек принимает самостоятельно. Но при этом следует помнить, что многие инфекции без прививок наносят существенный вред здоровью и приводят к массовым эпидемиям. Сейчас, в период пандемии COVID-19, вакцинироваться необходимо, чтобы не допустить дальнейшего распространения и мутаций коронавируса, а также снизить риск развития заболевания в тяжелых формах.
Задайте вопрос эксперту по теме статьи
Остались вопросы? Задайте их в комментариях ниже – наши эксперты ответят вам. Там же Вы можете поделиться своим опытом с другими читателями Мегасоветов.
Читайте также:

