Можно ли заболеть скарлатиной если есть прививка
Обновлено: 23.04.2024
На лице малыша появились красные пятнышки. Что это? Аллергия? Комариные укусы? А если при этом поднялась температура тела?
- Валерия Александровна, что такое ветряная оспа и как она проявляется у детей?
Симптомы ветряной оспы разнообразны. Это появление на кожных покровах и слизистых оболочках специфической сыпи в виде пятен, узелков и пузырьков. Элементы сыпи обнаруживаются на лице, волосистой части головы, теле, на руках и ногах. Они появляются друг за другом, т.е. вначале появляется пятно или папула, а затем пузырек. Позже на месте вскрывшихся пузырьков образуются корочки, отпадающие спустя 1-2 недели. При этом ладони и подошвы остаются чистыми.
Высыпания на слизистых оболочках сопровождаются болевыми ощущениями, зудом и формированием эрозий и даже язв.
Также отмечаются лихорадка, недомогание, ухудшение аппетита и сна.
- Что вызывает ветрянку?
Вирус Varicella Zoster. Он принадлежит к вирусам герпеса.
Шейнкман Владислав Леонидович
- Как передается ветряная оспа?
Заболеванием можно заразиться воздушно-капельным путем от человека, больного ветряной оспой и опоясывающим герпесом (лишаем). Распространение вируса происходит, когда человек разговаривает, кашляет или чихает.
- Ветряная оспа – это детская болезнь или взрослые ей тоже могут заболеть?
Преимущественно страдают дети, но случаи заражения взрослых также нередки.
- Можно ли повторно заболеть ветрянкой или ей болеют один раз?
Описанная ситуация - это не повторное заражение. Однако это в принципе тоже возможно. Такой риск существует у пожилых ; лиц, получающих химио- или гормонотерапию; после операций по трансплантации органов; инфицированных вирусом иммунодефицита человека. Иными словами, при значительном ослаблении иммунитета.
В настоящее время считается, что вирус ветряной оспы не мутирует, но нельзя исключить, что в будущем это произойдёт. В таком случае можно предположить возникновение повторных инфицирований с классическими проявлениями этого заболевания.
Из личного опыта: за 12 лет работы на педиатрическом участке я не наблюдала повторных случаев у одного и того же ребёнка.
- Почему лучше переболеть ветрянкой в детстве?
Потому что в этом периоде жизни она переносится значительно легче. У лиц в возрасте старше 20 лет инфекция протекает тяжело, после перенесенного заболевания есть высокий риск появления осложнений, опасных не только для здоровья, но и для жизни.
Пример из практики: я была свидетелем случая этого заболевания у взрослой женщины, болевшей одновременно со своим ребенком. У нее наблюдалось тяжелое течение инфекции: с резкими подъемами температуры тела до 40°C, сильной головной болью, свето- и звукобоязнью, галлюцинациями, обильной крупной болезненной сыпью, увеличением лимфоузлов.
- Стоит ли намеренно заражать ребёнка ветрянкой?
Нет, этого делать не следует. Ветряная оспа сильно подрывает иммунитет ребенка. Как и любая инфекция, она вызывает серьезную интоксикацию. Значительной нагрузке подвергается нервная система, страдает сердечно-сосудистая система и опорно-двигательный аппарат, затрагиваются органы дыхания.
Как укрепить иммунитет ребёнка? Читать далее
После перенесенной ветрянки ребенок может начать чаще, чем обычно, болеть респираторными инфекциями. Поэтому сразу после выздоровления идти в детский сад, школу будет неправильно.
- Как долго заразен больной ветрянкой?
Заразным он становится с конца так называемого инкубационного периода, то есть за 2-3 дня до появления элементов сыпи, и остается им на протяжении 4-5 дней после появления последних пузырьков.
- Ветрянка – это безобидное заболевание или у него могут быть негативные последствия?
Чем опасна ветряная оспа для детей и взрослых? Иногда она приводит к развитию осложнений. Среди них, например, такие, как присоединение бактериальной инфекции на коже в местах, пораженных вирусом; воспалительные процессы ротовой полости, гортани, трахеи, легких, мозговых оболочек и ткани головного мозга, суставов, миокарда, почек; увеличение лимфатических узлов; сепсис.
Если заразится беременная женщина за несколько дней до родов, то вероятность заболевания у ее ребенка увеличивается до 17%, причем 30% из заболевших новорожденных, увы, погибают.
- Взрослые, переболевшие в детстве ветрянкой, помнят о том, что основная проблема при этом заболевании – сильный зуд. Как родители могут помочь своему малышу снять зуд? Чем лучше смазывать сыпь при ветряной оспе?
Унять кожный зуд помогут антигистаминные препараты, некоторые средства для наружного применения, в том числе и содержащие противовирусные средства.
Как правильно мазать сыпь при ветрянке? Каждое утро новые пузырьки на теле смазываются раствором бриллиантового зеленого. Наблюдайте за интенсивностью их возникновения. Однажды пузырьки перестанут образовываться. С этого момента спустя 5 дней возбудитель инфекции станет неактивным.
- Как избежать осложнений при ветряной оспе?
Для этого необходимо своевременно обращаться к доктору и выполнять все его рекомендации.
Во время лечения необходимо тщательно следить за чистотой рук и длиной ногтей малыша, дабы избежать загрязнения ранок на его коже.
- Валерия Александровна, какой должна быть диета при ветряной оспе у ребёнка?
Во время заболевания рекомендуется много пить. В питании должны преобладать кисломолочные продукты, овощи, фрукты. Необходимо избегать жареных и жирных продуктов. Они могут способствовать усилению кожного зуда.
- За сколько дней проходит ветрянка?
В течении этого заболевания выделяют такие периоды, как инкубационный, продромальный и период появления сыпи и образования корочек.
Инкубационный период - это отрезок времени от момента попадания микробного агента в организм до проявления болезни. Продолжительность - 11-21 день (в среднем 14 дней).
Продрома наступает на протяжении 1-2-х дней до появления первых элементов сыпи. В детском возрасте проявления этого периода не выражены, у взрослых протекают более тяжело (отмечается головная боль, боли в области поясницы и крестца, повышение температуры тела). Затем наступает период с высыпаниями (в течение как 2-5 дней, так и 7-9 дней).
При неосложненном классическом течении выздоровление наступает в течение 10 дней от момента появления первых элементов сыпи. Период заразности заканчивается спустя 5 дней после появления последних высыпаний.
- Существует ли прививка от ветрянки?
Возможно, вас заинтересуют:
Головко Валерия Александровна
Выпускница медицинского факультета Тульского государственного университета 2004 года.
Другие статьи по теме
Только недавно переболел и вот – опять? Кашель, течёт из носа? Почему. Часто – это сколько? На приёме у педиатра - часто болеющий ребёнок
Есть много заболеваний, сопровождающихся кашлем. При некоторых из них кашель настолько мучительный. Кашель кашлю рознь. Как у ребёнка определить коклюш?
Одной из болезней, имеющей повсеместной распространение, является СКАРЛАТИНА. Подавляющая же часть больных регистрируется в странах, расположенных в северных широтах.
Что представляет собой скарлатина?
Скарлатина – это острое инфекционное заболевание, характеризующееся лихорадкой, интоксикацией, ангиной и обильной точечной сыпью.
Заболеванию подвержены чаще всего дети от 2 до 10 лет, но иногда заражаются и не болевшие ранее взрослые, главным образом, ухаживающие за больным ребенком. Весной и осенью заболеваемость выше, чем в другое время года.
Источники инфекции и пути заражения
Возбудителем скарлатины является стрептококк. Источник инфекции - больной скарлатиной. Заражение происходит:
при контакте с больным;
воздушно-капельным путем (при кашле, чихании разговоре);
через предметы обихода (посуда, игрушки, одежда и белье больных);
пищевые продукты (молоко, молочные продукты, кремы) – редко, но иногда и они являются источником инфекции;
инкубационный период длится от 2 до 7 дней.
Формы скарлатины
Согласно современной классификации, различают фарингиальные (воспаление слизистой оболочки горла) и экстрафарингиальные формы заболевания. Каждая из них может быть типичной и атипичной.
При типичной скарлатиневыделяют легкую, среднетяжелую и тяжелую формы инфекционного процесса.
Атипичнаяскарлатина протекает в субклинической (стертой) и рудиментарной (остаточной) формах. При этом все симптомы болезни слабо выражены, температура тела нормальная или незначительно повышена в течение 1-2 дней, общее состояние не нарушено, в ряде случаев сыпь и изменение языка могут отсутствовать.
Среднетяжелая формасопровождается лихорадкой, повышением температуры до 38,6-39,5°С, общей слабостью, головной болью, отсутствием аппетита, у детей – кратковременной (1-3 раза) рвотой, тахикардией (учащенное сердцебиение - 130-140 уд./мин.), катаральным или гнойным тонзиллитом, сохраняющимися в течение 6-8 суток.
Диагностика и лечение болезни
Диагноз скарлатины– основывается на клинических показаниях (острое начало, лихорадка, интоксикация, острый катаральный или катарально-гнойный тонзиллит, обильная точечная сыпь и т.п.) и лабораторных данных.
Лечение– обычно, проводится дома. Стационарное лечение необходимо в тяжелых случаях и при наличии осложнений. До снижения температуры больные должны соблюдать постельный режим. В острый период заболевания необходимо обильное теплое питье (чай с лимоном, фруктовые соки), жидкую или полужидкую пищу с некоторым ограничением белков.
При всех формах скарлатины назначаются антибиотики пенициллинового ряда в течение 5-7- дней. Дополнительно назначается витаминотерапия (витамины группы В и С).
После перенесенной скарлатины сохраняется, как правило, пожизненный иммунитет. За переболевшим скарлатиной в течение месяца проводится диспансерное наблюдение. Через 7-10 дней после выписки проводится клиническое обследование, контрольные анализы мочи и крови, по показаниям - ЭКГ. При отсутствии отклонений от нормы проводят повторное обследование через три недели. При наличии патологии, переболевшего следует передать под наблюдение ревматолога или нефролога.
Чем опасна скарлатина?
Самая большая опасность болезни –не в самой болезни, а в осложнениях. Развитие осложнений, как правило, связано с повторным заражением стрептококком. Вероятность осложнений значительно уменьшается при приеме полного курса антибиотиков.
Тем не менее стрептококк и сегодня остается одним из самых коварных микробов, потому что поражает сердце, почки и другие органы и системы, вызывая гломерулонефрит, лимфаденит, отит, сепсис, синовит, нефрит, пневмонию, отогенный абсцесс мозга, ревматизм, миокардит.
Меры профилактики и защиты
Предупреждение заболеваемости скарлатиной достигается:
Рациональным выполнениемсанитарно-гигиенических требований в детских дошкольных учреждениях и других организованных коллективах (ежедневный фильтр детей, влажная уборка, проветривание, обработка игрушек, рациональное наполнение групп, изоляция между группами и т.п.).
Ведениемздорового образа жизни.
Соблюдениемсанитарно-гигиенических правил в жизни и быту.
Проявлениемзаботы о своем здоровье.
В случае заболеваемости скарлатиной в организованных коллективах или появления больного в семье:
Введением карантинав организованных детских коллективах.
Прекращением приемановых и временно отсутствовавших детей в группу, из которой изолирован больной скарлатиной – в течение 7 дней после изоляции больного.
Запрещениемперевода детей из данной группы в другие группы в течение 7 дней после изоляции больного.
Недопущениемобщения с детьми других групп детского учреждения в течение такого же периода.
В квартире, где находится больной:
Исключаетсяконтакт с детьми, ограничивается число предметов, с которыми больной может соприкасаться.
Соблюдаютсяправила личной гигиены. Выделяют отдельную постель, полотенца, предметы ухода, посуду для пищи и питья больного; посуду и предметы ухода за больным хранят отдельно от посуды членов семьи.
Поддерживаетсячистота в помещениях и местах общего пользования, при этом используется раздельный уборочный инвентарь для комнаты больного и других помещений.
Проводитсярегулярная влажная уборка (2-3 раза в день), проветривание помещений.
Лица, ухаживающие за больным скарлатиной, должны быть одеты в халат и легко моющееся платье, на голове иметь косынку. При выходе из комнаты больного спецодежду следует снимать, вешать отдельно и прикрывать простыней.
В квартирецелесообразно использовать моющие и дезинфицирующие препараты: соду, мыло.
Регулярно осуществляетсястирка и глаженье постельного и нательного белья больного.
Соблюдение вышеуказанных мер профилактики и защиты поможет уберечься от скарлатины и сохранить на долгие годы здоровье Ваших детей.

Скарлатина — острое инфекционное заболевание, сопровождающееся подъемом температуры тела, ангиной, кожной сыпью и явлениями общей интоксикации. Болезнь распространена повсеместно и чаще всего поражает детей в возрасте от 2 до 7 лет. В большинстве случаев инфекция благополучно проходит, но возможны осложнения на сердце и почки, что может иметь долгосрочные последствия. О характерных симптомах, лечении, профилактике и осложнениях подробно рассказываем в нашем материале.
Что это такое
Скарлатина представляет собой инфекционное заболевание, которое вызывают болезнетворные бактерии — пиогенные стрептококки. Они провоцируют местные воспалительные изменения в миндалинах и области зева. Также данная группа микроорганизмов в ходе жизнедеятельности выделяет в кровь ядовитые вещества (токсины), самым сильным из которых является эритрогенный (скарлатинозный) токсин.
Насколько опасен токсин стрептококков
Токсин приводит к патологическим изменениям во всех органах, в том числе на коже и слизистых оболочках, расширяются мелкие сосуды, что является причиной появления характерной сыпи. Происходит нарушение процессов кератинизации в поверхностном слое кожи (эпидермисе) — кожа сильно шелушится и отслаивается. Токсин также повреждает эритроциты и другие клетки, вызывая лихорадку, слабость и другие симптомы интоксикации.
Еще стрептококки способны вызывать серьезные аллергические и аутоиммунные поражения, обусловленные избыточной реакцией иммунной системы на скарлатинозный токсин. Вследствие этого поражаются сердце и почки, развивается болезнь под названием острая ревматическая лихорадка.
Эпидемиология
Скарлатина на данный момент — редкая болезнь, но встречается повсеместно. Источником инфекции может являться только человек.
Заболевание называют детской инфекцией, наравне с коклюшем, корью, краснухой, свинкой и ветрянкой. Эти инфекции характерны преимущественно для детей дошкольного и младшего школьного возраста, так как в этот период жизни они впервые попадают в большие детские коллективы, где могут встретить больного или скрытого бактерионосителя. Во взрослом периоде болезнь встречается значительно реже.
От инфицирования до первых симптомов проходит в среднем от 2 до 7 дней 4 . Пик заболеваемости отмечается в осенне-зимний период.
Причина заболевания
Непосредственной причиной заболевания является вид бактерий Streptococcus pyogenes группы А, которые также являются возбудителем простой ангины (фарингита), поверхностных инфекций кожи (импетиго), рожистого воспаления и флегмоны. Возбудитель передается преимущественно воздушно-капельным путем от больного или бактерионосителя. Заражение контактным путем через различные предметы маловероятно.
После выздоровления (даже после бессимптомного течения болезни), как правило, формируется стойкий иммунитет. Тем не менее изредка инфекция все-таки может повториться.
Можно ли заболеть скарлатиной повторно?
Можно. Причина повторного заболевания заключается в следующем. В ходе инфекционного процесса вырабатывается 2 типа иммунитета — антитоксический и антимикробный. Первый эффективен против токсинов любых подтипов стрептококков группы А, второй же активен только в отношении конкретного подтипа данного вида бактерий. Этим объясняется повторное заболевание, вызванное новым подтипом возбудителя. У него более легкое течение.
Симптомы скарлатины
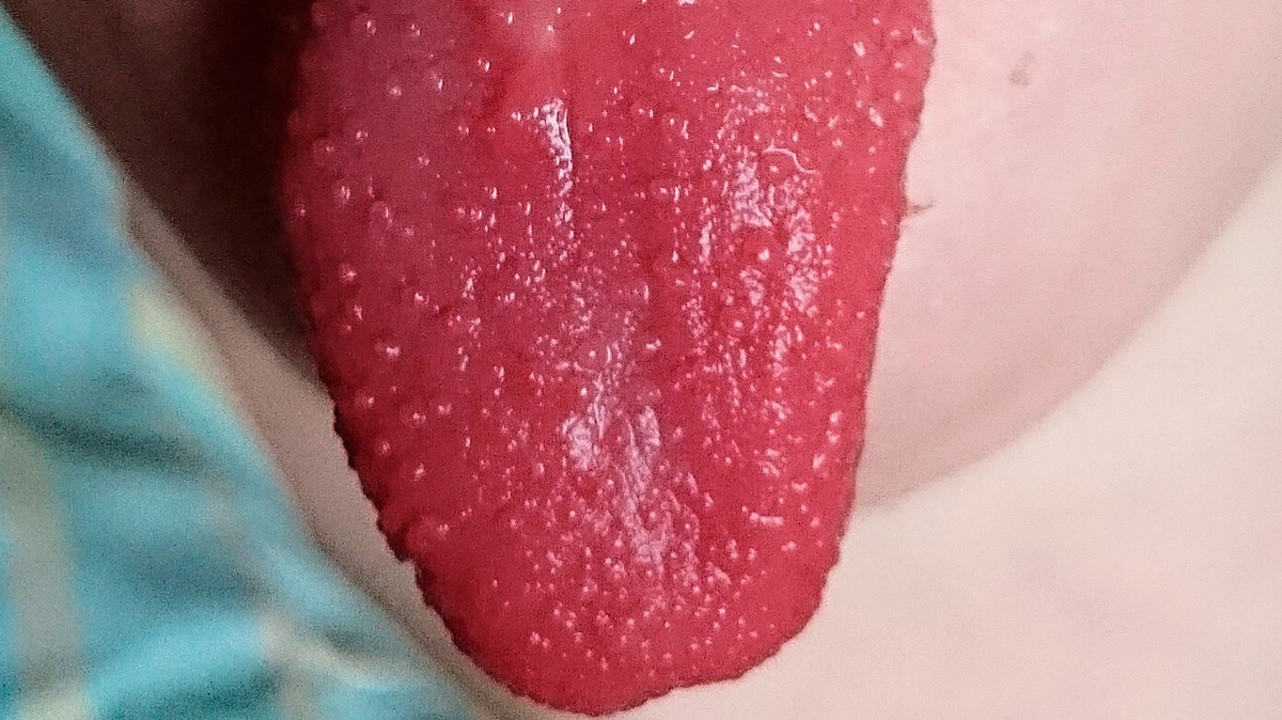
Ярко-красный цвет языка — один из наиболее характерных симптомов скарлатины. Фото: SyntGrisha / Wikipedia(Creative Commons Attribution-Share Alike 4.0 International license)
Скарлатина проявляется характерными симптомами, позволяющими без труда установить диагноз. Выделяются следующие из них:
При обнаружении перечисленных симптомов необходимо исключить контакты с другими людьми и обратиться к врачу. При высокой температуре (под 40°C), выраженной рвоте, судорогах нужно в обязательном порядке вызвать скорую помощь. При выявлении больного скарлатиной вводят карантин. Поэтому нужно предупредить учебную/рабочую организацию о возникшем заболевании.
Классификация и стадии заболевания
В России заболевание принято классифицировать по симптомам, тяжести и характеру течения (см. таблицу ниже).
- Типичная форма — характеризуется стандартным набором симптомов, который встречается чаще всего
- Атипичная форма — резко отличающееся по клинической картине течение. Среди таких форм выделяют: стертую, экстрафарингеальную и усиленную*
- Легкая степень. Характеризуется легкой симптоматикой: температура до 38,5°C, необильная кратковременна ясыпь, длительность до недели и отсутствие осложнений
- Средняя степень. Интоксикация более выраженная, температура достигает 39,5°C, яркая сыпь, симптом Филатова, могут быть признаки поражения печени, выздоровление через 2–3 недели, нередки осложнения
- Тяжелая степень. Резко выраженная интоксикация, температуры выше 39,5°C, яркая распространенная сыпь, тяжелый фарингит, симптом Филатова, признаки поражения печени, течение до 4 недель, протекает с осложнениями
*Атипичные формы встречаются относительно редко. При стертом варианте симптомы выражены очень слабо, сыпь может вообще отсутствовать, заболевание быстро регрессирует в течение нескольких дней.
Усиленные (или аггравированные) формы характеризуются тяжелейшим течением с развитием кровотечений, токсического шока и являются наиболее тяжелыми вариантами заболевания.
Особенности заболевания у взрослых
У взрослых инфекция протекает, как правило, более тяжело — с сильной лихорадкой и судорожными явлениями. Сложности вызывает также постановка диагноза: обычно врач не ожидает увидеть скарлатину у взрослого человека.
Скарлатина у детей раннего возраста
У детей до года инфекция встречается реже. Довольно часто болезнь осложняется пневмонией, бронхитом, отитом и другими патологиями, увеличивающими объем лечения.
Скарлатина у беременных
Скарлатина при беременности может стать причиной выкидышей, а также тяжелых стрептококковых послеродовых инфекций у матери, которые плохо поддаются лечению. Основная сложность связана с тем, что в период беременности использование антибактериальных препаратов ограничено.
Стадийность
Инфекция протекает с определенными закономерностями. Так, говорят о четырех основных периодах или стадиях заболевания:
Осложнения скарлатины
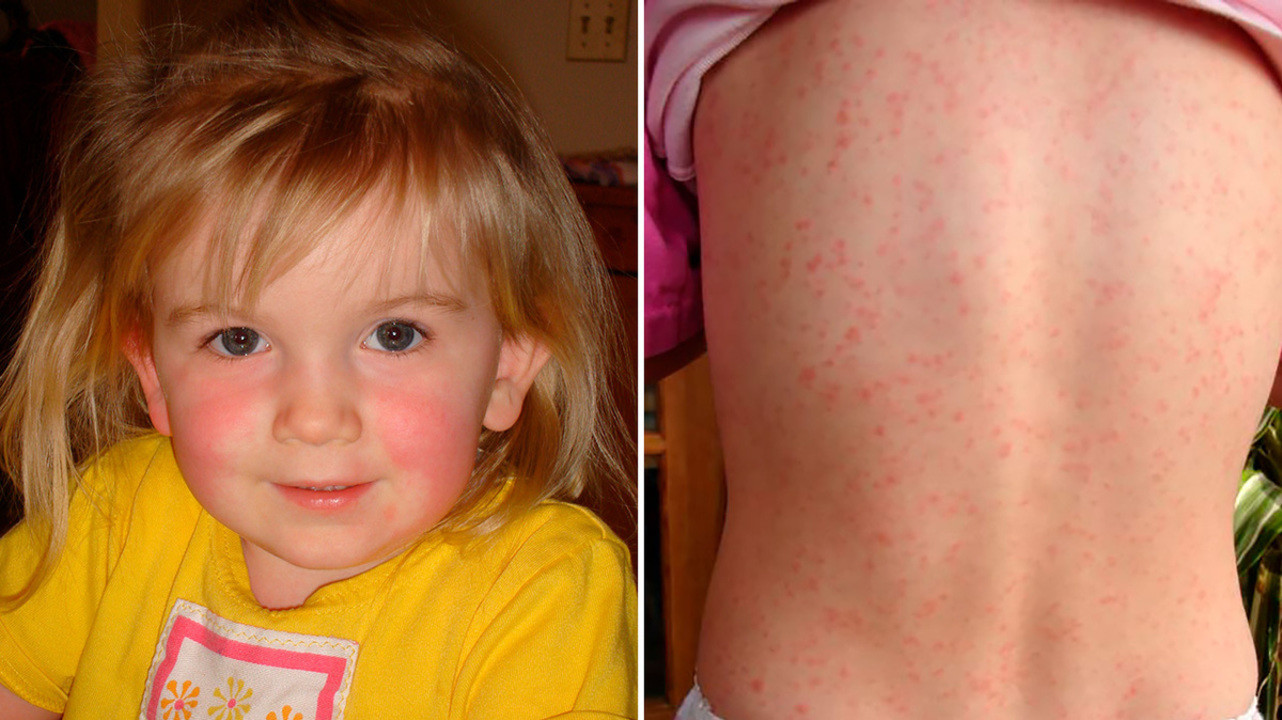
Симптом Филатова (слева) и характерная сыпь на теле - признаки скарлатины. Фото: Estreya at English Wikipedia(Creative Commons Attribution 2.5 Generic license)
Осложненное течение инфекции может быть обусловлено токсическими, септическими и аллергическими осложнениями. Причем первые два типа чаще относят к ранним осложнениям, в то время как аллергические в основном расценивают как поздние.
Для токсической формы характерна крайняя степень проявлений интоксикационного синдрома:
- повышение температуры свыше 40°C;
- многократная рвота;
- судороги;
- нарушения сознания;
- яркая обильная сыпь с подкожными кровоизлияниями;
- ЭКГ-признаки токсического миокардита;
- снижение артериального давления;
- (в некоторых случаях) летальный исход от токсического шока.
Септическую форму отличает чрезмерно выраженный воспалительный процесс гнойно-некротического характера:
- миндалины, дужки и основание язычка воспалены;
- воспаление в лимфатических узлах (что может привести к некрозу окружающих их тканей);
- бронхит;
- пневмония;
- отит;
- паратонзиллярный абсцесс (локальное скопление гноя в области миндалин);
- (при отсутствии своевременного лечения) сепсис и летальный исход.
Важно! Токсическая и септическая формы скарлатины, как правило, развиваются в условиях отсутствия или некорректности лечения. Ранняя грамотная антибиотикотерапия минимизирует риск подобного рода осложнений.
К осложнениям аллергической формы относят:
- миокардит;
- постстрептококковый гломерулонефрит;
- острую ревматическую лихорадку;
- ряд других патологий.
Причины этих осложнений до сих пор являются предметом дискуссии. Чаще всего врачи склоняются к аутоиммунным нарушениям, которые вызваны одним из компонентов клеточной стенки стрептококка. Такие осложнения редко являются причиной летального исхода, но могут привести к долгосрочным последствиям — хроническим поражениям сердца и почек.
Диагностика скарлатины
При установлении диагноза врачи руководствуются типичными симптомами заболевания и рядом клинико-лабораторных методов:
- Клинический анализ крови. Характерно появление неспецифических признаков воспаления: повышение количества лейкоцитов, увеличение скорости оседания эритроцитов (СОЭ).
- Посев мазков из ротоглотки. Материал, собранный с поверхности зева, засевают на специальные бактериологические среды. После культивации изучают свойства выросших на средах колоний и идентифицируют возбудителя.
- Экспресс-методы диагностики. Они основаны на поиске фрагментов микроорганизма в собранном с поверхности зева материале с помощью специальных реактивов.
- Анализ крови на наличие специфических антител к стрептококку, выработанных организмом. Исследование доказывает присутствие возбудителя в организме.
Инструментальные методы исследования при скарлатине
Как правило, изучения симптомов и лабораторных исследований более чем достаточно для постановки диагноза. При тяжелых вариантах болезни с поражениями сердца и почек врачи могут прибегнуть к инструментальным методам их исследования: ЭКГ, УЗИ.
Лечение скарлатины

Чаще всего врач оставляет пациента дома, прописав ему курс антибиотиков, противовоспалительных средств для снижения температуры и витаминов. Фото: ccaetano / Depositphotos
В зависимости от степени тяжести лечение проводят амбулаторно или в условиях стационара. Показаниями к госпитализации являются:
- средне-тяжелые формы инфекции;
- безуспешность амбулаторного лечения;
- нарушения иммунитета;
- врожденные пороки развития сердца и сосудов;
- наличие в семье других детей, не болевших скарлатиной.
Важно! Ни в коем случае не рекомендуется заниматься самолечением. Только врач-педиатр должен определять, в каких условиях следует проводить лечение и какие препараты нужно назначить.
Если врач посчитал, что можно ограничиться домашним лечением, не следует забывать, что ребенку нужно обеспечить покой, обильное питье, качественное полноценное питание, обеспечивающее потребности организма в витаминах и микроэлементах.
Медикаментозное лечение
Включает использование различных групп препаратов:
- Антибактериальные препараты из пенициллинового ряда, макролидов, цефалоспоринов. Применяются с целью устранить возбудителя — причину заболевания. Имеют первостепенное значение в медикаментозной терапии.
- Нестероидные противовоспалительные средства: парацетамол, ибупрофен и другие. Их используют как средства для понижения температуры (при 38°C и выше).
- Местные антисептики в виде аэрозолей. Используют как антимикробные и противовоспалительные средства для орошения зева.
- Антигистаминные препараты и электролитные растворы для инфузий. Применяют в качестве средств для снижения интоксикации организма.
Прогноз и профилактика
Прогноз в абсолютном большинстве случаев благоприятный. Чаще всего ранних осложнений с успехом удается избежать благодаря своевременной антибактериальной терапии.
Основными направлениями профилактики являются:
- изоляция больного от коллектива;
- карантинные меры;
- уменьшение скученности и численности коллектива;
- качественный дезинфекционный режим.
Профилактика инфекции представляет некоторые трудности. Это связано с тем, что возбудитель очень заразен и передается воздушно-капельным путем. И на рынке пока нет вакцины от скарлатины.
Заключение
Скарлатина — это стрептококковая инфекция, чаще всего встречающаяся у детей дошкольного возраста. Проявляется очень характерными симптомами: сыпью, ангиной, повышенной температурой тела и другими. Заболевание может осложняться пневмонией, бронхитом, синуситом, а при определенных обстоятельствах — также кардитом и гломерулонефритом, которые нередко имеют долгосрочные последствия.
Однако в большинстве случаев болезнь протекает без осложнений, главное — вовремя обратиться к педиатру и своевременно начать лечение. Это минимизирует риск осложнений и, таким образом, резко улучшит прогноз.

Почему после вакцинации можно заболеть?
В первую очередь это связано с тем, что ни одна из вакцин не дает 100% защиты от заражения. И относится это не только к противоковидным прививкам.
Параметр эффективности определяется путем сравнения привитых и непривитых популяций. Представим 2 группы людей по 100 человек. Одну группу привили, а вторую — нет. Эффективность вакцины в 90% означает, что к моменту, когда все непривитые переболеют, среди привитых этот показатель будет лишь 10%.
Почему заражаются ковидом после вакцинации?


эксперт

научный сотрудник Университета Эдинбурга, Великобритания
После вакцинации не нужно расслабляться: важно продолжать носить маски и соблюдать дистанцию.Фото: Пресс-служба мэра и правительства Москвы
Почему антител может быть мало?


эксперт

научный сотрудник Университета Эдинбурга, Великобритания
Среди других факторов, способствующих заражению коронавирусом после вакцинации, относятся:
Можно ли заразиться от вакцин?
Заразиться можно только от живых вакцин, в составе которых имеются ослабленные вирусные частицы. Например, такие вакцины применяют против полиомиелита, из-за чего бывают случаи вакциноассоциированного заражения. Против ковида живые вакцины не используют, поэтому заразиться при использовании этих препаратов невозможно.
Можно ли заболеть между двумя дозами вакцины?
Если некоторые люди заболевают после двух доз вакцин, то и после первой прививки (которая дает не полноценную защиту) тоже можно заразиться коронавирусом.
Отметим, что первая прививка от коронавируса не дает полной защиты. Между первой и второй вакцинацией человеку нужно минимизировать контакты и тщательно соблюдать все профилактические мероприятия.




Если человек заболел в промежуточном периоде, между вакцинациями, то он считается переболевшим COVID-19. В таком случае следующую прививку нужно делать через 6 месяцев. Если же после первой прививки человек заболел ОРВИ (НЕ коронавирусом!), то второй компонент он получает через 2 недели после выздоровления.
Прививка снижает шансы попасть в больницу
«Вакцинированные действительно болеют легко. В больницы с ковидом попадает примерно в 10 раз меньше людей вакцинированных. То есть после прививки шанс оказаться в больница, а особенно в реанимации значительно падает.


эксперт

научный сотрудник Университета Эдинбурга, Великобритания
Почему могут не выработаться антитела?
Это зависит как от самой вакцины, так и от организма. Самыми иммуногенными считаются мРНК- и векторные вакцины. Чуть слабее в этом смысле инактивированные вакцины. Что касается пептидных вакцин, то к ним больше всего вопросов, поскольку убедительных данных об их эффективности нет.
Многое зависит от состояния здоровья человека и особенностей иммунной системы. Появление антител зависит от наследственных факторов, окружающей среды, образа жизни, заболеваний и ряда других обстоятельств. Например, известно, что у людей с иммунодефицитом образование антител (и других компонентов противовирусного иммунитета) происходит хуже.
Тяжело ли болеют вакцинированные?
Как правило, симптомы ковида после вакцины выражены слабо. В большинстве случаев прорывная инфекция отличается легким или бессимптомным течением. При этом симптомы у привитых такие же, как и у невакцинированных людей.
Отметим, что вакцина не гарантирует защиту от госпитализации или смерти. Речь идет о существенном снижении риска попасть в больницу после вакцинации. Как и среди непривитых, вероятность госпитализации выше у пожилых людей, лиц с ожирением, сахарным диабетом, гипертонией и другими хроническими заболеваниями.
COVID-19: манипуляции со статистикой
Тот факт, что вакцины не дают 100% защиты от инфицирования, госпитализации и смерти от ковида, стало почвой для разного рода манипуляций. Их активно распространяют в социальных сетях и некоторых недобросовестных СМИ. Иногда этим занимаются даже врачи, которые по незнанию (или будучи убежденными антивакцинаторами)распространяют неправдивую информацию об эффективности вакцин.
Чаще всего манипуляции касаются данных, поступающих из стран, которые регулярно публикуют подробные отчеты. В частности, это еженедельные отчеты Агентства по охране здоровья Великобритании. В одном из последних таких отчетов представлены данные по смертности от коронавирусной инфекции за 4 недели (табл. 1)⁴.
В этой таблице (№10 в оригинальном документе) мы видим, что начиная с 50-летнего возраста, количество смертей среди привитых больше, чем среди непривитых. На первый взгляд действительно может показаться, что привитые умирают чаще. Однако эффективность вакцинации нельзя оценивать по количеству смертей в госпиталях среди привитых и непривитых. Ведь с увеличением охвата вакцинации количество привитых пациентов в госпиталях будет увеличиваться. Представьте, что в стране привито 100% населения. Поскольку вакцина не дает 100% защиты, то выходит, что все случаи инфицирования, госпитализаций и смертей будут приходиться только на привитых.
Для оценки эффективности вакцинации в таком случае делается нормализация данных. Оценивается количество смертей на 100 тыс. привитого и 100 тыс. непривитого населения (табл. 2).
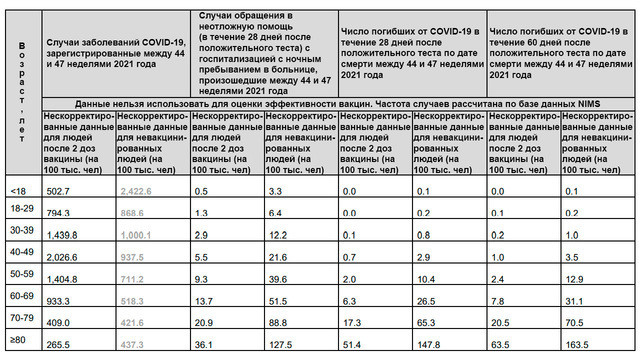
Таблица 2. Количество заражений, госпитализаций и смертельных исходов на 100 тыс. привитого и непривитого населения в Великобритании. Источник: UKHSA
Как видно из этой таблицы, привитые гораздо реже попадают в больницы и умирают от коронавируса. Например, среди лиц 50-59 лет за 28 дней на 100 тыс. привитых умерло 2 человека, а на 100 тыс. непривитых — 10,4 (в 5 раз больше).
Когда антитела перестают работать?
Точного ответа на этот вопрос пока нет. В разных исследованиях вы найдете разные (иногда противоречивые) данные. Кроме того, разные лаборатории используют тест-системы от различных производителей. Унифицированных показателей (одинаковых для всех) в отношении антител нет.
На сегодняшний день наиболее достоверной оценкой продолжительности иммунитета против ковида является наблюдение за добровольцами, которые получили вакцину и плацебо. Однако и тут нужно понимать, что антитела — не единственное оружие против вируса. В мае 2021 года в журнале Nature опубликовали исследование, в котором говорится о клетках костного мозга и В-клетках памяти, производящих антитела к коронавирусу⁵. Вполне возможно, что такая иммунологическая память обеспечит защиту на несколько лет и даже десятилетий. Но это касается иммунитета переболевших, а не вакцинированных.
Для векторных и инактивированных вакцин еще недостаточно данных об их эффективности с течением времени. Для мРНК-вакцин пока имеются данные о том, что они сохраняют свою эффективность спустя 6 месяцев после применения⁶˒⁷. Со временем должны появиться данные об эффективности вакцин через длительный период времени.
Сколько действует вакцина?
Исходя из информации, представленной выше, этот вопрос также остается открытым. В некоторых странах уже принято решение о проведении ревакцинации — третьей дозы прививки. Предполагается, что бустер обеспечит более надежную защиту от инфекции.
В России Минздрав на время пандемии рекомендует проводить ревакцинацию через 6 месяцев после перенесенной болезни или полной вакцинации. А после достижения целевых показателей коллективного иммунитета (минимум 60% взрослого населения) ревакцинацию рекомендуется делать каждый год.
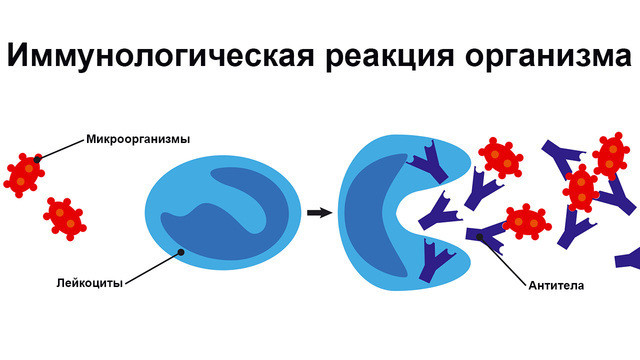
Рисунок 1. Иммунный ответ на атаку вируса. Изображение: Lukaves / Depositphotos
Когда НЕ надо делать прививку?
Те, кто переболел коронавирусом, могут не делать прививку в течение 6 месяцев. Противопоказаний к вакцинации против COVID-19 очень мало. Единственным абсолютным и постоянным противопоказанием к прививке является аллергия на компоненты вакцины (когда есть угроза серьезной побочной реакции в виде анафилактического шока).
К временным противопоказаниям относятся:
- острые заболевания с температурой 38°C и выше;
- лечение моноклональными антителами;
- введение вакцин против других заболеваний.
Какие вакцины от ковида существуют?
Сегодня иммунизация против коронавирусной инфекции осуществляется вакцинами 4-х видов.
1. Вакцины на основе нуклеиновых кислот
Это препараты, содержащие генетический материал коронавируса SARS-CoV-2. К таким относятся мРНК вакцины Comirnaty (Pfizer/BioNTech) и Spikevax (Moderna). Матричная РНК (мРНК) — молекула, содержащая код для синтеза вирусного спайк-белка. При попадании мРНК в клетку, начинается синтез вирусного белка, после чего формируется иммунитет (клеточный и антительный).
Индия — первая в мире страна, когда одобрила применение собственной противоковидной ДНК-вакцины на основе плазмидных (кольцевых) ДНК. В июле 2021 года завершилась третья фаза испытаний индийской вакцины ZyCoV-D, показавшей 67% защиту от заражений и 100% защиту от среднетяжелого и тяжелого течения болезни¹˒².
2. Векторные вакцины
В качестве векторов для таких вакцин подбирают безобидные для человека аденовирусы, куда при помощи генно-инженерных технологий вставляют фрагмент генетического материала коронавируса. Таким образом человек заражается аденовирусом, который продуцирует и коронавирусные белки.
3. Инактивированные вакцины
Против коронавируса в мире разработано четыре вида вакцин. Фото: dima_sidelnikov / Depositphotos
4. Субъединичные вакцины
Читайте также:

