На аппарате tiens s-780 как лечить гепатит
Обновлено: 25.04.2024
Диагностическим тестом при гепатите С служит определение антител к вирусу методом ИФА (анти-HCV). Если антитела к HCV обнаружены, необходимо определять РНК HCV чувствительным методом молекулярной диагностики.
В случае положительного результата на антитела и отрицательного результата определения РНК-HCV необходимо выполнять повторные исследования для подтверждения выздоровления.
Цель лечения вирусного гепатита С
Цель лечения – полное удаление вируса и предупреждение заболеваний печени и внепеченочных заболеваний, включая воспалительно-дегенеративные поражения, фиброз, цирроз, рак печени и тяжелые внепеченочные проявления.
Контрольный показатель эффективности лечения
Устойчивый вирусологический ответ (УВО) – отсутствие вируса (определяемой РНК-HCV) через 12 и 24 недели после окончания лечения. Исследование необходимо проводить чувствительным методом молекулярной диагностики с нижним порогом определения 15 МЕ/мл и менее.
Результаты исследований с долгосрочным наблюдением показали, что УВО соответствует окончательному излечению от гепатита в 99% случаев.
У пациентов с циррозом и выраженным фиброзом исследования РНК-HCV следует продолжать и после получения УВО.
Обследование перед началом терапии (подробнее. )
Исключение других причин поражения печени
Прежде всего необходимо исключить другие факторы, влияющие на течение заболевания: наличие гепатотропных вирусов – гепатита В, ВИЧ, алкоголизма, аутоиммунного заболевания печени, поражение печени генетическими и метаболическими заболеваниями: гемахроматоз, сахарный диабет или ожирение, токсическое поражение печени и другие.
Оценка степени поражения печени.
Поскольку от стадии фиброза зависит вероятность выздоровления, прежде всего, необходимо выявление цирроза или выраженного фиброза. В настоящее время убедительно показана возможность оценки степени фиброза не инвазивными методами:
эластометрия / эластография (на аппарате фиброскан),
фибромакс и фибротест (по показателям крови)
Наиболее информативным является совместное определение степени фиброза (по крови и на аппарате фиброскан), что полностью заменяет биопсию.
Пациентам с циррозом необходимо исключать гепатоцеллюлярную карциному (первичный рак печени), а также осложнение цирроза – выраженную портальную гипертензию с расширением вен пищевода и желудка. С этой целью важно до начала терапии провести ЭГДС (гастроскопию).
Для оценки состояния печени проводится биохимическое обследование крови с определением структурных (АЛТ, АСТ, ГГТ) и функциональных показателей (альбумин, общий белок, белковые фракции, фракции липидов), а также общий клинический анализ крови.
Определение характеристик вируса.
Для назначения противовирусной терапии необходимо определить вирусную нагрузку и генотип вируса.
Количественное определение вируса должно проводиться чувствительным методом.
Генотипы устанавливаются методами, позволяющими достоверно определить подтип вируса (например, 1а и 1в), так как они влияют на выбор терапии.
Определение генетических характеристик пациента.
Определение генотипа интерлейкина 28В не потеряло своего прогностического значения.
Противопоказания для применения препаратов прямого противовирусного действия.
Абсолютных противопоказаний к применению препаратов прямого противовирусного действия нет.
Следует соблюдать меры предосторожности при лечении препаратом софосбувир пациентов с заболеваниями почек и сердца.
Пациентам с декомпенсированным циррозом класса В и С противопоказана комбинация препаратов Викейра Пак.
Продолжается исследование безопасности препарата симепревир для пациентов с декомпенсированным циррозом.
Показания к лечению: кого следует лечить?
Все пациенты с компенсированным и декомпенсированным хроническим гепатитом С являются кандидатами на лечение, если они не имеют противопоказаний.
Не имеет значения, получали они ранее терапию или нет.
Приоритет в лечении определяется стадией фиброза. В первую очередь следует назначать терапию пациентам с фиброзом F3-F4 по шкале METAVIR.
Пациентам с декомпенсированным циррозом (класс В и С по шкале Чайлд-Пью) лечение должно быть назначено незамедлительно. Желательно проводить его в условиях отделения трансплантологии.
К группе высокого приоритета относятся также пациенты, коинфецированные ВИЧ и гепатитом В, а также с клинически значимыми внепеченочными проявлениями, такими как васкулит, сопровождающийся криоглобулинемией.
Пациентам с умеренным фиброзом F2 назначение лечения оправдано, однако при необходимости оно может быть отложено (например, по материальным соображениям).
Время начала терапии у пациентов без проявлений или с легким течением заболевания (F0-1) и без внепеченочных симптомов определяется индивидуально.
Препараты прямого противовирусного действия, доступные в Европе.
СОФОСБУВИР – следует принимать в дозе 400 мг (1 таблетка) один раз в сутки.
Софосбувир выводится в основном (80%) почками с мочой, поэтому назначение его требует осторожности у пациентов с заболеваниями почек.
Возможны межлекарственные взаимодействия с многими препаратами, поэтому следует внимательно относиться к сопутствующим заболеваниям и корректировать прием препаратов, назначенных для лечения этих заболеваний.
ЛЕДИПАСВИР – доступен в комбинации с софосбувиром (400 мг софосбувира и 90 мг ледипасвира). Доза для приема – 1 таблетка в день независимо от приема пищи.
Так как ледипасвир может взаимодействовать с другими лекарственными препаратами, следует соблюдать меры предосторожности, с частым контролем функции почек. Кроме того, важно учитывать прием пациентом статинов и препаратов в схеме антиретровирусной терапии.
СИМЕПРЕВИР – следует принимать 1 капсулу 150 мг 1 раз в сутки. Пациентам, принимающим симепревир, противопоказаны некоторые препараты, в том числе антиретровирусные.
ДАКЛАТАСВИР – 1 таблетка 60 мг 1 раз в сутки. Многочисленные лекарственные взаимодействия даклатасвира требуют внимательного отношения при его назначении и соответственно контроля при его применении.
ВИКЕЙРА ПАК – комплексный препарат, включающий 4 действующих вещества (ритонавир, усиливающий действие паритапревира, омбитасвир и дасабувир).
Рекомендуемая дозировка 1 раз в сутки во время еды 2 таблетки ритонавира/паритапревира/омнитасвира, а также дасабувир 2 раза в сутки. При назначении следует учитывать многочисленные лекарственные взаимодействия и класс цирроза.
Варианты лечения различных групп пациентов.
Для лечения хронического гепатита С противовирусными препаратами прямого действия существует несколько различных схем, эффективность и безопасность которых проверена во многих клинических испытаниях.
Выбор комбинаций лекарственных средств осуществляется врачом и зависит от генотипа и подтипа вируса, тяжести заболевания печени, результатов предшествующей терапии.
Длительность терапии зависит от степени поражения печени и наличия компенсированного или декомпенсированного цирроза. Стандартный курс терапии – 12 недель, при циррозе может быть увеличен до 24 недель.
Возможно назначение дополнительно к схеме лечения препарата рибавирин у пациентов с циррозом и с отрицательными прогностическими факторами ответа на лечение, например, при содержании тромбоцитов менее 75х10^3/мкл.
Для лечения пациентов с генотипом 1 (1а и 1в) существует 4 рекомендованные схемы препаратов прямого противовирусного действия:
Для лечения пациентов с генотипом 2 существует только одна безинтерфероновая схема: софосбувир+даклатасвир в течение 12 недель.
Пациентов с циррозом, ранее уже получавших или не получавших терапию, следует лечить также 12 недель.
Для лечение пациентов, инфицированных HCV генотипа 3, пока существует только одна схема безинтерфероновой терапии: софосбувир +даклатасвир. Ледипасвир в отношении HCV генотипа 3 значительно менее эффективен, чем даклатасвир, поэтому схемы с применением ледипасвира для этого генотипа не рекомендованы.
Пациентам с HCV генотипа 3 с циррозом, получавшим или не получавшим ранее терапию, следует назначать эту схему лечения с добавлением рибавирина и длительностью курса 24 недели.
Контроль лечения
В процессе лечения необходимо контролировать эффективность и безопасность (побочные нежелательные эффекты).
Контроль эффективности лечения основан на регулярном определении уровня РНК HCV с использованием чувствительных количественных методов.
РНК HCV следует определять до начала терапии, через 2 недели, а затем через 4, 8 и 12 недель, а также через 12 и 24 недели после окончания курса лечения.
Прекращение терапии вследствие ее бесперспективности при лечении препаратами прямого противовирусного действия правилами НЕ предусмотрено.
Контроль безопасности лечения
Схемы лечения препаратами прямого противовирусного действия хорошо переносятся. Случаи выраженных нежелательных явлений, требующих отмены препаратов, отмечены редко.
Однако, во время терапии необходимо контролировать проявления токсичности других препаратов, применяемых для лечения сопутствующих заболеваний, а также проявления лекарственных взаимодействий. При лечении схемами, содержащими софосбувир, необходимо контролировать состояние почек.
Наиболее часто отмечаются утомляемость и головная боль.
Лечение следует безотлагательно прекратить при обострении гепатита (АЛТ выше нормы в 10 раз).
Тактика лечения пациентов с ожирением и метаболическим синдромом
При выявлении у пациентов с HCV сопутствующего поражения печени в результате метаболического синдрома (неалкогольная жировая болезнь печени - стеатоз) необходимо провести дополнительное обследование на показатели обменных и гормональных нарушений, характерных для этого заболевания.
Рекомендуется для оценки степени поражения печени использовать исследование крови – Фибромакс, которое дает возможность оценить отдельно степень поражения печени вирусом и отдельно метаболическим синдромом.
Тактика лечения зависит от степени поражения печени в целом, и отдельно каждым повреждающим фактором. Лечение противовирусными препаратами может быть назначено сразу, а дальнейшее лечение метаболического синдрома после получения УВО.
Если степень поражения печени вирусом значительно меньше, чем метаболическим синдромом, возможно начинать противовирусную терапию после лечения метаболического синдрома.
В случаях наличия сопутствующих заболеваний печени необходимо ставить целью лечения не только получение УВО, но и сохранение и восстановление печени, пострадавшей от других патологических факторов.

К врачу-инфекционисту обратилась 45-летняя женщина с положительным результатом анализа на антитела к гепатиту С.
Жалобы
Никаких симптомов болезни и других проблем со здоровьем пациентка не испытывала. Боли в желудочно-кишечном тракте не было.
Анамнез
При подготовке к операции пациентка прошла необходимые обследования, среди которых был обязательный анализ на вирусные гепатиты. Анализ на гепатит оказался С положительным.
За последние полгода женщина не посещала стоматологов и других операций не делала. Длительное время ходила к мастеру маникюра в один и тот же салон красоты.
Обследование
- общее состояние удовлетворительное;
- печень в пределах нормы (гладкая и эластичная, выступает на 1 см из-под края рёберной дуги);
- кожа и слизистые оболочки чистые, нормального цвета;
- язык влажный с небольшим беловатым налётом на корне;
- дыхание в лёгких в норме, без хрипов;
- живот мягкий, безболезненный, не вздут;
- стул и мочеиспускание в норме.
Так как ранее у пациентки выявили антитела к гепатиту С, а ВИЧ и гепатит В не подтвердились, женщину направили на дообследование:
- биохимический анализ крови — все показатели в норме;
- общий анализ крови — уровень тромбоцитов снижен до 150х10⁹/л;
- развёрнутый анализ крови на гепатит В — антитела не выявлены;
- анализ на антитела к гепатиту С — положительный;
- анализ крови методом ПЦР (полимеразной цепной реакции) — обнаружена РНК гепатита С, генотип 3а;
- УЗИ органов брюшной полости — печень увеличена, структура неоднородная (диффузная), найдены признаки хронического холецистита;
- фибросканирование — обнаружен фиброз (рубцевание) печени 1-й степени по шкале METAVIR.
Диагноз
Хронический вирусный гепатит С минимальной биохимической активности, генотип 3а и фиброз печени 1-й степени.
Лечение
Чтобы наблюдать за течением болезни, пациентку поставили на диспансерный учёт. Ей рекомендовали регулярно посещать инфекциониста и пройти противовирусную терапию.
Женщина исправно принимала противовирусные препараты и вовремя сдавала контрольные анализы. Уже через две недели анализ ПЦР на РНК дал отрицательный результат.
По прошествии полного курса лечения все показатели биохимического и общего клинического анализа крови также были в пределах нормы.
Пациентка оставалась под наблюдением врача в течение трёх месяцев после лечения. По истечению этого срока она сдала контрольные анализы ещё раз — все показатели были в норме.
С учётом проведённой терапии, низкого уровня фиброза печени и устойчивого положительного вирусологического ответа на лечение женщину сняли с учёта.
Заключение
Поэтому пациенты должны быть аккуратны при выборе стоматологической клиники, салона красоты или других заведений, связанных с инвазивными процедурами, например нанесением татуировок, проколами для пирсинга и др.
У нас в стране нет обязательного обследования на вирусные гепатиты, но его желательно периодически проходить всем жителям, особенно тем, кто входит в группу риска.
Что такое гепатит Е? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит Е — это острое (и редко хроническое) инфекционное заболевание, которое вызывает вирус гепатита Е. Клинически проявляется синдромом общей инфекционной интоксикации, энтерита (воспаления тонкой кишки) и холестаза (застоя желчи), желтухой, увеличением и нарушением работы печени. Болезнь протекает доброкачественно, за исключением беременных, у которых заболевание имеет катастрофические последствия в любом триместре беременности.
Этиология
Вид — вирус гепатита Е (HЕV)
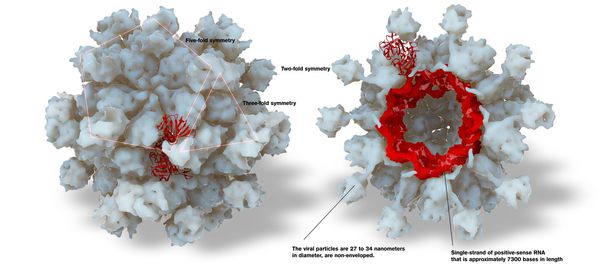
Данный вирус представляет собой одноцепочечный РНК-вирус округлой формы диаметром 30-35 нм. Он лишён наружной оболочки. На поверхности вириона есть вдавления, напоминающие чаши.
Чтобы вирус внедрился в клетку, в процессе жизни он кодирует трансмембранный белок и такие ферменты, как РНК-зависимую РНК-полимеразу, РНК-хеликазу, метилтрансферазу и папаин-подобную протеазу.
Существует пять генотипов вируса:
- I и II — только человеческие;
- III и IV — есть также у животных, т. е. может передаваться от них людям; вызывает хронические формы, если есть предрасположенность;
- V — птичий.
При температуре от 0°C быстро инактивируется. Длительно сохраняется в воде и при отрицательных температурах. Неплохо себя чувствует в ЖКТ человека. Хорошо сохраняется в плохо прожаренном мясе. При нагревании воды до 71°C погибает в течение 20 минут, при кипячении — практически мгновенно [1] [2] [3] [8] [10] .
Эпидемиология
Источник инфекции — вирусоноситель или человек, который уже болен какой-либо формой гепатита Е, в особенности острой. Вирус распространяется с последней недели инкубационного периода и до 30 дней от начала заболевания.
Каждый год повсеместно регистрируется около 3,3 млн случаев заболевания. При этом количество людей с гепатитом Е, который протекает пока без симптомов или совсем себя не проявляет, по предварительным оценкам может достигать 20 млн. Смертность — около 4 %, преимущественно умирают беременные.
В окружающую среду вирус выделяется с экскрементами инфицированных людей. Иногда человек заражается при употреблении недостаточно приготовленного мяса свиней, оленей и моллюсков.
- фекально-оральный — через заражённые вирусом руки (контактно-бытовой путь), воду или пищу;
- парентеральный — при переливании крови (встречается редко);
- половой путь — при орально-анальном контакте;
- вертикальный — от матери к плоду.

Наибольшее значение имеет водный путь передачи. Часто он связан с сезоном дождей и наводнениями, когда вода загрязняется фекалиями.
Восприимчивость к гепатиту Е высокая. Преимущественно болеют люди 15-44 лет. К группе повышенного риска относятся работники животноводческих ферм и боен.
Факторы риска заражения:
- высокая плотность населения, особенно в бедных странах;
- антисанитария, несоблюдение правил личной гигиены, неправильное хранение, обработка и приготовление пищи;
- нарушения санитарно-технических требований на объектах водоснабжения — заражение воды;
- бытовой очаг заболевания.
Заболевание обычно возникает в осенне-весенний период. В основном распространено в странах Восточной и Южной Азии.
После перенесённой болезни формируется стойкий иммунитет, чаще пожизненный [1] [3] [7] [9] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Е
Болезнь начинается постепенно. Инкубационный период длится от 2 до 10 недель.
Как и в случае гепатита А, заболевание обычно протекает в бессимптомной и субклинической (предсимптомной) форме.
При возникновении явных клинических признаков (т. е. при манифестации), преобладают случаи лёгкого и среднетяжёлого течения. Симптоматика медленно нарастает. Появляется немотивированная слабость, подташнивание, снижение аппетита, повышение температуры до 37,1-38,0°С (субфебрилитет), дискомфорт и тяжесть в правом подреберье, дискомфорт в суставах, возможна рвота.
Вслед за этими симптомами через 3-7 дней наступает желтушный период, который длится максимум один месяц. Он сопровождается пожелтением кожи и слизистых оболочек, потемнением мочи и обесцвечиванием кала. Общее состояние больных не улучшается, сохраняется плохое самочувствие, выраженный дискомфорт в правом подреберье, увеличение размеров печени и селезёнки, желтушность кожных покровов, нарастает зуд кожи.
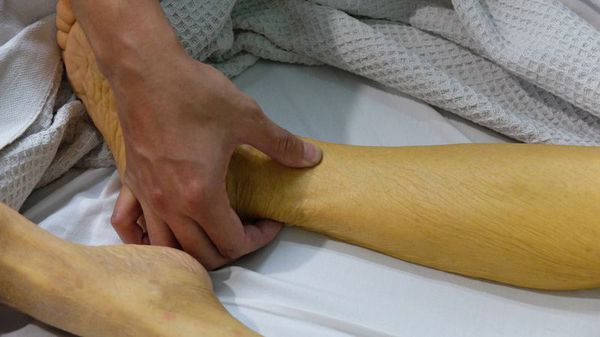
При неосложнённом и нетяжёлом течении начинает медленно регрессировать в течение нескольких недель. Как правило, после этого человек полностью выздоровливает, иногда развиваются непродолжительные остаточные явления в виде астении (бессилия) и дискомфорта в правом подреберье.
Раньше считалось, что гепатит Е — лишь острое заболевание. Однако в последнее время накоплен ряд данных, позволяющих выделить небольшую группу больных, переносящих хронический вариант болезни. Он встречается у ВИЧ-инфицированных людей в стадии СПИДа, после пересадки органов, а также у тех, кто получает мощную иммуносупрессивную терапию.
Специфичной симптоматики у хронического гепатита А нет. Больные жалуются на повышенную утомляемость, артралгии, неустойчивый стул, тяжесть в правом подреберье, субфебрилитет, иногда устойчивый лёгкий зуд кожи. Если не лечить это состояние, может развиться цирроз печени.
Гепатит Е у беременных
При заражении беременной в I и II триместрах происходит 100 % гибель плода. Летальность самих беременных невелика.
При заражении беременной в III триместре ребёнок может родиться живым, но 50 % из них умирают в первые месяцы жизни. Смертность самих женщин достигает 25-30 %. А если беременные живут в районах, которым не свойственно данное заболевание, то летальность может достигать 80 %.
Тяжесть течения Гепатита А при беременности связана со специфической аутоиммунной перестройкой организма женщины. В этом случае заболевание часто протекает по фульминантному типу (острой печеночной недостаточности) — на фоне начальных симптомов болезни резко нарастает желтуха, развивается тяжёлая интоксикация, некупируемая рвота, кровотечения (ДВС-синдром), нарушается сознание. Роды (преждевременные или выкидыш) стремительно ухудшают состояние больной: развиваются массивные послеродовые кровотечения, острая почечная недостаточность, печеночная энцефалопатия. Из-за такого состояния в острый период искусственно прерывать беременность нельзя [1] [5] [6] [8] [9] .
Патогенез гепатита Е
В цитоплазме гепатоцитов внешняя оболочка вируса вируса раскрывается, и запускается выработка вирусных белков. Одновременно с этим происходит подготовка клетки-хозяина к этому процессу.
Во время своей жизни вирус напрямую провоцирует дегенеративные изменения в гепатоцитах, в т.ч. вызывая их гибель по типу баллонной дистрофии — переполнение клетки жидкостью. После этого готовые вирусные частицы распространяются и заражают новые здоровые клетки.
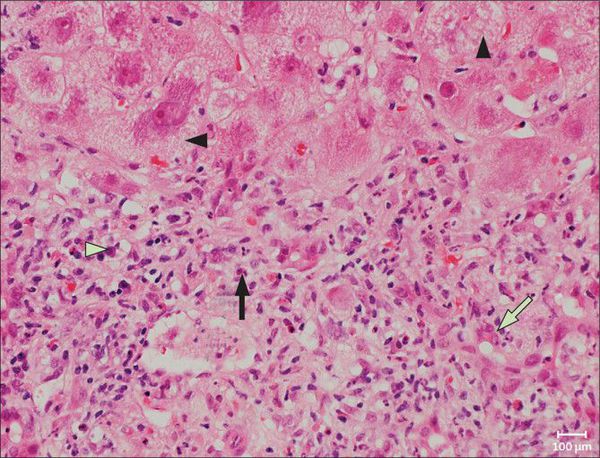
Со временем в организме формируются специфические антитела, которые позволяют полностью вывести вирус из организма человека (за исключением случаев выраженного угнетения иммунитета).
Тяжёлое течение гепатита Е у беременных не связано со свойствами вируса напрямую. Оно вызвано лишь иммунологической перестройкой иммунной защиты беременных. Из-за этого развивается каскад иммунопатологических и гормональных реакций, которые приводят к массированному некрозу гепатоцитов, дефициту плазменных факторов свёртывания и внутрисосудистому гемолизу — разрушению эритроцитов крови [1] [2] [3] [5] [10] .
Классификация и стадии развития гепатита Е
По клиническим признакам выделяют два варианта заболевания:
- безжелтушная форма — до появления симптомов или при освобождении организма от вируса и формировании стойкого иммунитета;
- желтушная форма — при нарастании симптомов.
По тяжести процесса гепатит Е делят на четыре степени:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная, гепатит у беременных).
Факторы риска развития тяжёлого течения болезни:
- беременность любого триместра (наиболее неблагоприятно заболевание протекает в III триместре);
- пожилой возраст:
- мужской пол;
- иммуносупрессивная терапия (на фоне трансплантации органов); ;
- комбинированная соматическая патология (сахарный диабет, ишемическая болезнь сердца, аутоиммунный гепатит, пациенты на гемодиализе);
- наличие хронической вирусной патологии печени (вирусные гепатиты В и С);
- алкоголизм.
По исходу заболевание бывает трёх типов:
- с выздоровлением (полным, с остаточными явлениями);
- с хронизацией;
- с неблагоприятным прогнозом (у беременных) [4][5][6] .
Осложнения гепатита Е
Осложнения при гепатите Е можно разделить на три группы:
- Истинные (печёночные) осложнения:
- острая печёночная недостаточность — осложнение с неблагоприятным исходом, при котором быстро развивается массивное повреждение ткани печени (до 90 %), резкое нарушаются её функции, возникает печёночная энцефалопатия (нарушение работы мозга), геморрагический синдром (повышенная кровоточивость) и коагулопатия (нарушение свёртывания крови);
- холестаз — нарушение синтеза и выведения желчи (желтуха), осветление кала и потемнение мочи, появление выраженного кожного зуда и чувства горечи во рту;
- тромбо-геморрагический синдром у беременных (ДВС-синдром) — кровотечения и кровоизлияния различной интенсивности и направленности;
- преждевременные роды или выкидыш у беременных.
- Внепечёночные осложнения: — острое неврологическое заболевание, которое сопровождается нарушением чувствительности в руках и ногах, мышечной слабостью и иногда параличом.
- острый поперечный миелит — нарушение всех функций спинного мозга;
- различные нейропатии и полирадикулопатии;
- панкреатит — тошнота, рвота, опоясывающие боли в животе; — боли в поясничной области, нарушение мочеобразования, повышенная потеря эритроцитов и белка с мочой;
- повышение вероятности развития рака кожи и заболеваний кровеносной системы.
- Резидуальные (постгепатитные) явления:
- дискинезия (нарушение моторики) желчевыводящих путей — застой желчи, чувство тошноты, отрыжка, горечь во рту;
- постгепатитная гепатомегалия — увеличение печени в связи с разрастанием соединительной ткани;
- постгепатитный синдром — повышенная утомляемость, астения, раздражительность, чувство тошноты и дискомфорта в правом подреберье [1][2][6][7][8] .
Диагностика гепатита Е
Лабораторная диагностика:
- Клинический анализ крови — нормальный объём эритроцитов или умеренная лейкопения, повышение количества лимфоцитов, моноцитов и снижение нейтрофилов в крови, сниженная или нормальная СОЭ.
- Биохимический анализ крови — повышенный уровень общего билирубина за счёт прямой и непрямой фракции, увеличение АЛТ и АСТ, сниженый индекс протромбина (ПТИ), повышение тимол-вероналоовой пробы (уменьшение альбуминов и увеличение гамма-глобулинов), повышение ГГТ и щелочной фосфатазы.
- Общий анализ мочи — появление гематурии, протеинурии и цилиндрурии (обнаружение эритроцитов, белка и цилиндров в моче).
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина.
- Серологические тесты — обнаружение антител в сыворотке крови:
- анти-HЕV IgM — выявляются при острой инфекции с конца первой недели от момента заражения, могут сохраняться до двух лет, иногда бывают ложноположительными при активной ЦМВ-инфекции;
- анти-HЕV IgG — выявляются с 41 дня в течение 15 лет методом иммуноферментного анализа (ИФА);
- HЕV RNA — выявляются при острой инфекции, начиная с 22 дня, а также при хронизации в течение долгого времени благодаря полимеразной цепной реакции (ПЦР).
- УЗИ органов брюшной полости — увеличение печени с реактивным изменением структуры её ткани, увеличение лимфоузлов в воротах печени, иногда увеличена селезёнка.
Дифференциальная диагностика с другими заболеваниями:
- Вирусные гепатиты В и С — связь с парентеральными вмешательствами (например, с переливанием крови), более длительный преджелтушный период, характерные серологические тесты. , желтушная форма — выраженный синдром общей инфекционной интоксикации, увеличение лимфоузлов, тонзиллит, специфические изменения общей крови и серологические тесты.
- Жёлтая лихорадка — острое начало, высокая температура, гиперемия и отёчность лица, временное улучшение, а затем ухудшение состояния. — острое начало, высокая температура, частое поражение почек, выраженные боли в икроножных мышцах, изменения общей крови бактериального характера.
- Псевдотуберкулёз — умеренно высокая температура, мезаденит (воспаление лимфоузлов брыжейки кишечника), терминальный илеит (воспаление подвздошной кишки), симптомы носков и капюшона (мелкоточечные высыпания), скарлатиноподобная сыпь, бактериальные изменения крови, специфические маркеры.
- Острые кишечные инфекции, например, сальмонеллёз — острое начало, выраженный синдром поражения ЖКТ (энтерит, колит, высокая температура).
- Листериоз — высокая температура, увеличение лимфоузлов, поражения железистой ткани ротоглотки, бактериальная кровь.
- Сепсис — гектическая (изнуряющая) лихорадка, выраженные полиорганные нарушения.
- Амебиаз — характерные симптомы поражения кишечника, эозинофилия крови, выявления возбудителя.
- Токсические поражения печени — связь с употреблением токсинов, отсутствие синдрома общей инфекционной интоксикации.
- Опухоли гепатобилиарной области — длительное постепенное начало, отсутствие яркой выраженной симптоматики, умеренное повышение АЛТ или АСТ, резкое повышение СОЭ, характерные изменения на УЗИ, КТ или МРТ. — типичные болевые приступы, умеренное повышение АЛТ или АСТ, данные инструментальных исследований [1][2][6][8][10] .
Лечение гепатита Е
При лёгкой степени гепатита Е лечение проводится в амбулаторных условиях (на дому). Во всех остальных случаях показано стационарное лечение в инфекционном отделении больницы. Режим постельный или полупостельный.
Чтобы снизить нагрузку на поражённую печень, необходимо придерживаться механически и химически щадящей диеты № 5 по Певзнеру. Она подразумевает употребление витаминов и повышенного количества воды (более 1,5 л в сутки), исключение алкогольных и газированных напитков, жаренной и острой пищи, грибов, сдобного теста и других продуктов.
Специфического лечения, которое бы устраняло причины гепатита Е, нет. В основном все методы направлены на устранение симптомов, интоксикации и восстановление нормальной функции печени.
Показан приём сорбентов и препаратов, которые повышают энергетические ресурсы. Иногда назначают гепатопротекторы. Если случай тяжёлый, то проводится терапия гормональными средствами и препаратами крови, а также гипербарическая оксигенация (использование кислорода под высоким давлением) и плазмаферез.
Назначение инфузионной терапии — внутривенного введения глюкозо-солевых растворов и витаминов — зависит от степени тяжести и определённых симптомов.
При тяжёлом течении и хронизации возможно применение препаратов общевирусного действия. Они позволяют снизить вирусную нагрузку.
Людям, получающим цитостатическую (противоопухолевую) терапию по возможности следует снизить дозу на 30 %. Это повышает вероятность спонтанной гибели вируса.
Беременные с гепатитом Е должны находиться в условиях реанимации инфекционного стационара. В острый период болезни лечение проводится по общим принципам, преждевременное родоразрешение противопоказано.
Выписывать больных можно в том случае, если в ходе лечения у них стойко улучшается клиническая картина и лабораторные показатели. После выписки пациенты, которые идут на поправку после неосложнённых форм болезни, находятся под наблюдением врача в течение шести месяцев. Осмотр и обследования проводятся минимум один раз в месяц [5] [6] [8] [9] .
Прогноз. Профилактика
Прогноз гепатита Е зачастую благоприятный, за исключением случаев заболевания при беременности. После выписки из больницы окончательное выздоровление наступает спустя 2-3 месяца. Крайне редко болезнь может стать хронической и затяжной.
Чтобы снизить количество случаев инфицирования, необходимо придерживаться следующих правил:
- создавать все условия для того, чтобы потребляемая питьевая вода была безопасной (касается водоснабжения);
- соблюдать правила утилизации сточных вод (канализационное хозяйство);
- соблюдать правила личной гигиены (всегда мыть руки);
- следить за качеством обследования работников, которые связаны с пищевой промышленностью;
- соблюдать технологию хранения, приготовления и транспортировки продуктов питания и воды;
- беременным на любом сроке стоит воздержаться от поездок в потенциально опасные в эпидемиологическим плане места (тёплые страны, особенно Азиатского региона).

Для предотвращения развития болезни разработана специфическая профилактика — вакцинация против гепатита Е. С этой целью применяется вакцина Hecolin (Китай). Она вырабатывает иммунитет к одному генотипу у 95 % трехкратно привитых людей [1] [2] [3] [5] [8] .
Лечение гепатита с в СПб в клинике ЭКСКЛЮЗИВ позволяет с гарантией более 95 процентов избавиться от вируса HCV, который вызывает серьезную хроническую патологию печени. Практически у всех вновь инфицированных болезнь протекает скрытно, без каких-либо симптомов.

Как передается вирус
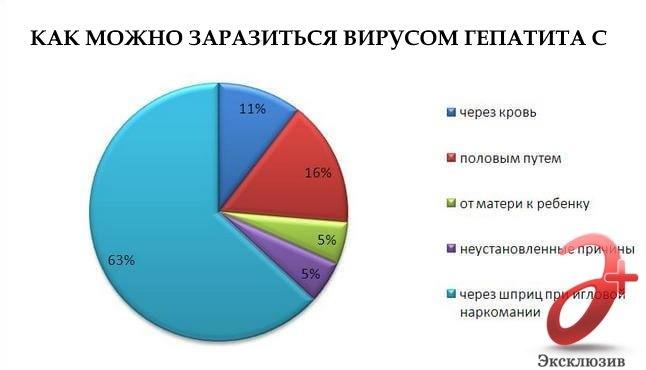
Гепатит С возникает вследствие передачи вируса через кровь следующими путями:
- из-за плохой обработки шприцев;
- ребенку от матери во время родов;
- в результате сексуальных контактов без презерватива;>
- при переливании зараженной вирусом крови или препаратов крови;
- если один шприц для инъекций используют сразу несколько человек – обычно именно так гепатитом С заражаются наркоманы.
Важно запомнить: при поцелуях, объятиях и через пищу вирус HCV не передается.
Как действует ВГС на печень
Сразу же после заражения человека иммунная система начинает активно реагировать на вирус и все свои силы направляет на борьбу с зараженными клетками организма. Ответ иммунной системы проявляется в первую очередь гибелью печеночных клеток, на месте которых образуются соединительная и жировая ткани – так формируются фиброз и стеатоз печени. Печень постепенно теряет свою эластичность и становится все более и более плотной – так формируется цирроз печени.
- отсутствие аппетита и потеря массы тела;
- астения и слабость.
Позже, когда развивается цирроз, появляются такие характерные признаки цирроза как:
- отеки нижних конечностей и асцит;
- быстро появляющиеся синяки на коже даже при несильных ушибах мягких тканей;
- снижение памяти, нарушение сна, агрессия, головная боль.
Характер и исход длительного воздействия HCV-инфекции на организм при хронической болезни печени заранее предсказать невозможно. У некоторых больных будут быстро развиваться фиброз и стеатоз печени (жировая дистрофия), у других может не быть вообще никаких патологических изменений в печени. Бывает так, что через 6-8 лет после момента заражения у больного развивается тяжелый цирроз печени, а в некоторых случаях даже рак печени.
Вирусный гепатит Б – это инфекционное заболевание печени, широко распространенное в мире. Его опасность заключается в том, что поражение печени, вызванное вирусом, может привести к тяжелым последствиям – циррозу и раку.
В случае, когда лечение пациента с диагнозом вирусный гепатит Б было назначено не своевременно или не было назначено вовсе, развитие болезни приводит к разрушению печени, причем не заметно для пациента. Именно по этой причине необходимо своевременно обратиться к специалисту гепатологу.
Чем раньше начато лечение гепатита Б / В, тем лучше его прогноз и выше вероятность сохранить здоровую печень на долгие годы.
- усталость, повышенная утомляемость
- тяжесть в правом подреберье
- тошнота, потеря аппетита
- желтуха, желтый цвет кожи и пожелтение склеры глаза
- светлый цвет кала
- темный цвет мочи
- боли в суставах
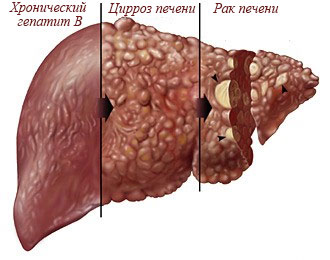
Рис.1 - Стадии развития хронического гепатита В
На сегодняшний день нет противовирусных препаратов, которые могли бы гарантировать выздоровление и полное удаление вируса из организма. Однако, терапия, дающая возможность сохранить здоровье печени надолго, существует и уже сейчас помогает миллионам пациентов с вирусом гепатита В. Подробнее о лечении гепатита Б / В и контроле над вирусом
Формы вирусного гепатита Б
Вирус гепатита В поражает печень в острой или хронической форме. При острой форме заболевания в течение 6 месяцев после заражения появляются характерные симптомы - желтизна кожи, тошнота, темная моча, повышенная утомляемость, температура, абдоминальные боли. Иногда острое течение вирусного гепатита В приводит к развитию печеночной недостаточности со смертельным исходом. У 15-20 % острый вирусный гепатит переходит в хроническую, бессимптомную форму, 30% из них — с прогрессирующим течением, из них в 70% случаев приводящим к циррозу печени в течение 2—5 лет. Гепатит В является высоким риском смерти от цирроза и гепатоцеллюлярной карциномы (рака печени).
Как можно заразиться вирусным гепатитом Б?
Гепатит В может попасть в кровь при различных медицинских манипуляциях — хирургических операциях, переливании крови, лечении зубов. Также заразиться можно при пирсинге, нанесении татуировок, при введении наркотиков внутривенно, а также половым путем. Вероятность заражения от полового партнера составляет 30%. Кроме того, возможно заражение ребенка от инфицированной матери во время беременности и родов.
Обследования на вирус гепатита Б
Поскольку хронический вирусный гепатит В протекает бессимптомно, диагностика возможна только лабораторными методами. Основной показатель наличия вируса – антитела к поверхностному антигену – HbsAg.
Для острого гепатита характерно наличие антител класса IgM к ядерному антигену – anti-HBcor IgM, маркер высокого уровня активности и заразности вируса – HBeAg. Главным показателем опасности вируса является вирусная нагрузка, которая определяется методом ПЦР с количественной оценкой концентрации вируса в мл крови – HBV-ДНК.
Для опредения в крови вируса гепатита В необходимо сдать три анализа :
- HBsAg — показывает наличие или отсутствие вируса в настоящее время;
- Анти-HBcor – показывает наличие или отсутствие вируса в прошлом;
- Анти-HBs – показывает наличие или отсутствие защитных антител.
- Стоимость комплексного обследования — 1850 руб.
Запишитесь на бесплатную консультацию для назначения обследования и возможности вакцинации. АНОНИМНО.
- с 9:00 до 17:30 по будням
- с 9:00 до 15:00 в субботу
Возможен ли бытовой путь передачи вируса гепатита В?
Контактно-бытовым путем вирус гепатита В не передается. Для окружающих пациент не опасен. Подробнее о том как передается гепатит В (Б)
Насколько заразен вирус гепатита В?
Вирус гепатита В очень заразен. Кроме того, он устойчив во внешней среде и может сохраняться в ней в течении целой недели.
Гепатитом В болеет более 2 миллионов человек в мире, а носителей вируса около 350 миллионов. 1 миллион человек ежегодно погибает от этого заболевания. Острый вирусный гепатит В отмечается у 4 миллионов человек в год.
В развитых странах болеет в основном взрослое население. Дети до 9 лет защищены прививкой, которую им делают по закону в первые часы после рождения.
Что происходит после проникновения вируса гепатита В в кровь?
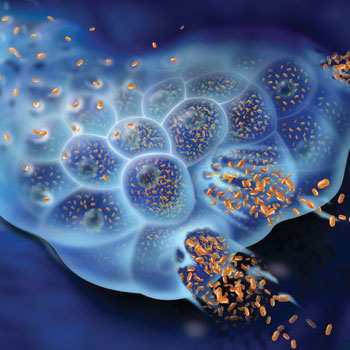
Вирус гепатита В попадает в печень, внутрь печеночных клеток (гепатоцитов), и начинает там размножаться. Это приводит к гибели гепатоцитов, повреждению тканей печени и, при отсутствии своевременного лечения, циррозу.
Как протекает гепатит В?
Гепатит В может быть острым и хроническим.
Острый гепатит наступает через короткое время после заражения (до 6 месяцев) и проявляется чаще всего выраженными симптомами: температурой, ознобом, тошнотой, желтухой. Он продолжается 6-8 недель и может закончится либо выздоровлением с формированием естественного иммунитета, либо переходом гепатита в хроническую форму. При этом хроническая форма может быть как неактивной, без размножения вируса, так и активной.
В первом случае противовирусное лечение не требуется, но необходим контроль заболевания, во втором случае может возникнуть необходимость в противовирусных препаратах.
Хронический гепатит В остается пожизненным диагнозом
Течение хронического гепатита В и его исход зависят от скорости прогрессирования заболевания. Более чем в половине случаев болезнь прогрессирует очень медленно, а риск развития цирроза и рака печени довольно низок.
При активно прогрессирующем заболевании, риск развития цирроза и рака печени составляет около 20 %, однако при злоупотреблении алкоголем он намного выше.
Поскольку оценить характер течения и опасность прогрессирования гепатита Б может только специалист, во избежании необратимых последствий необходимо, как можно раньше, обращаться к гепатологу для уточнения тактики лечения и контроля над вирусным гепатитом В.
Когда появляются первые признаки гепатита B?
Инкубационный (скрытый) период составляет от 3-х недель до 6 месяцев. Симптомы появляются у 70 % заболевших, чаще всего это усталость, повышенная утомляемость, желтуха, темная моча, светлый кал, боли в суставах.
Что может сопровождать вирусный гепатит В?
Для вирусного гепатита В также характерны внепеченочные проявления – поражения сосудов, почек, боли в суставах.
Какие анализы подтверждает наличие вирусного гепатита В?
HbsAg — положительный. Лабораторные маркеры вирусного гепатита В появляются в среднем через 4 недели после заражения. Кроме того в крови значительно увеличиваются биохимические показатели АЛТ и АСТ, при желтушной форме также повышается билирубин.
Как протекает острый вирусный гепатит В?
Острый вирусный гепатит В может иметь одну из трех форм: безжелтушную форму, желтушную с признаками холестаза и затяжную форму.
При безшелтушной форме характерно легкое течение заболевания с невысокими биохимическими показателями.
Желтушная форма сопровождается желтухой, интоксикацией, выраженными биохимическими изменениями показателей крови.
При холестатической форме острого гепатита Б значительно выражены признаки функционального поражения печени.
Вирус гепатита D / Д – возможная опасная сочетанная инфекция
Вирус гепатита В может сопровождаться вирусом гепатита D (Д, дельта-вирус) , который практически всегда вызывает в печени необратимые изменения (цирроз), поэтому во всех случаях выявления гепатита Б необходимо проводить исследование на вирус гепатита D.
Какие обследования надо делать при остром вирусном гепатите В?
К лабораторным маркерам вирусного гепатита В относятся следующие: HBsAg, anti-HBcor JgM, anti-HBcor JgG, HBeAg, anti-HBe, anti-HBs и HBV-ДНК.
Разные сочетания этих маркеров дают различную информацию, в том числе о давности заболевания, активности вируса, возможном выздоровлении. Анализы на гепатит В.
Отдельно необходимо провести оценку состояния печени. Для этого выполняют биохимический анализ крови с показателями АЛТ, АСТ, ГГТП, щелочная фосфатаза, общий белок и белковые фракции, билирубин, Также проводится УЗИ органов брюшной полости.
Какими препаратами лечат острый вирусный гепатит В?
При остром вирусном гепатите В противовирусные препараты не назначаются. Лечение направлено на детоксикацию и восстановление печени.
Каких результатов лечения вирусного гепатита В можно ожидать?
Большинство пациентов с острым вирусным гепатитом В выздоравливает. Если острый вирусный гепатит переходит в хроническую форму, полное выздоровление происходит крайне редко. Современные препараты позволяют рассчитывать на полное выздоровления в 10-15% случаев.
Как правило целью лечения хронического вирусного гепатита В является снижение вирусной нагрузки и предотвращение перехода гепатита в цирроз или рак печени.
Какие препараты используются для лечения хронического вирусного гепатита В?
В настоящее время нет противовирусных препаратов для лечение гепатита В, которые могут обеспечить полное удаление вируса. Поэтому существующие в мире противовирусные препараты – аналоги нуклеозидов (нуклеотидов) применяются с целью подавить репликацию вируса, чтобы остановить или замедлить развитие цирроза, сократить риск рака печени и увеличить продолжительность и качество жизни пациентов с вирусным гепатитом В. К таким препаратам относятся энтекавир, тенофовир и другие препараты. В ряде случаев назначается альфа-интерферон.
В настоящее время идет разработка нового препарата – МЕРКЛЮДЕКС.
Выбор схемы терапии проводит квалифицированный гепатолог в зависимости от результатов полного обследования. Обследование позволяет установить не только степень поражения печени, но и активность и агрессивность вируса у конкретного человека.
Кому может быть назначена противовирусная терапия при гепатите В.
Для назначения противовирусной терапии необходимы серьезные основания. Поводом для начала терапии является высокий уровень ДНК HBV в крови, повышенная активность печеночных ферментов и умеренно или сильно выраженный фиброз (больше F2 по шкале МЕТАВИР).
Длительность терапии не может быть меньше, чем 5 лет. Иногда курс лечения назначается пожизненно, если степень поражения печени близка к циррозу, или цирроз уже сформирован. Противовирусные препараты представляют собой таблетки, которые хорошо переносятся и редко вызывают лекарственную устойчивость. Препараты обладают противофиброзным действием (обратное развитие фиброза).
Решение о назначении терапии должен принимать врач-гепатолог после соответствующего обследования. По рекомендациям Европейской ассоциации по изучению печени, все пациенты с циррозом печени должны получать лечение независимо от уровня виремии, также как и пациенты с семейным анамнезом по раку печени и циррозу.
Пациентам с уровнем виремии больше 20 000 МЕ в мл крови и АЛТ в 2 раза превышающим норму лечение назначается независимо от степени фиброза.
Пожизненный контроль при лечении
Если оснований для применения противовирусной терапии гепатита Б нет, то необходим регулярный контроль, не реже 1 раза в год. Под контролем должна быть вирусная нагрузка и состояние печени по биохимическим данным и степени фиброза
Побочные действия препаратов
Препараты интерферона имеют выраженные побочные действия (см. лечение вирусного гепатита С ). Однако, преимуществом этой схемы лечения является ограниченный по срокам курс лечения (1 год).
Аналоги нуклеозоидов выраженными побочными действиями не обладают. Крайне редко отмечается головная боль.
Заразна ли кровь пациента, прошедшего курс противовирусной терапии?
После курса терапии противовирусными препаратами вирус сохраняется в организме, поэтому кровь пациента заразна.
Как нельзя лечить вирусный гепатит В?
К сожалению, препаратов, позволяющих быстро и гарантированно получить выздоровление, не существует и в ближайшее время не ожидается. Однако, при правильном и вовремя начатом лечении сохранить здоровье печени удается в подавляющем большинстве случаев. Подробнее о лечении гепатита В
Как можно защититься от гепатита В?
Для профилактики гепатита В в мире уже больше 20 лет делают прививки. Вакцина вводится в мышцу плеча по стандартной схеме: после первой вакцинации через месяц вторая и через 5 месяцев после этого – третья.
Есть ли у вакцины побочные действия?
Крайне редко (примерно в 2 % случаев) возможно легкое повышение температуры.
Нужно ли специальное обследование для того, чтобы сделать прививку?
Прежде, чем вакцинироваться, необходимо пройти вирусологическое обследование, (анализы для прививки) подтверждающее отсутствие вируса не только в данный момент, но и в прошлом: HBsAg, anti-HBcor, anti-HBs.
Только при отрицательных значениях этих лабораторных показателей можно делать прививку.
Через полгода после вакцинации необходимо оценить результат прививки, сделав анализ anti-HBs количественный. Если титр составляет больше 100 МЕ/мл, можно считать себя защищенным от гепатита В.
Иммунитет сохраняется от 5 до 8 лет.
Кому нужно делать прививку от гепатита Б?
Всем. Учитывая легкость заражения, необходимость в вакцинации является актуальной для всех. По закону, согласно нормативным документам Минздрава, всем новорожденным делают первую прививку в течение 12 часов после рождения, вторую – в один месяц, третью – в шесть месяцев.
Детям, рожденным от инфицированной матери, прививку делают по особой схеме.
Читайте также:

