Наблюдение за детьми от матерей с гепатитом с
Обновлено: 24.04.2024
Выдержки из основного документа, регулирующего этот вопрос:
ПОСТАНОВЛЕНИЕ от 22 октября 2013 г. N 58 ОБ УТВЕРЖДЕНИИ САНИТАРНО-ЭПИДЕМИОЛОГИЧЕСКИХ ПРАВИЛ СП 3.1.3112-13 "ПРОФИЛАКТИКА ВИРУСНОГО ГЕПАТИТА C"
7.6. Дети, рожденные от инфицированных вирусом гепатита C матерей, подлежат диспансерному наблюдению в медицинской организации по месту жительства с обязательным исследованием сыворотки (плазмы) крови на наличие anti-HCV IgG и РНК вируса гепатита C. Выявление у таких детей anti-HCV IgG самостоятельного диагностического значения не имеет, так как могут выявляться антитела к вирусу гепатита C, полученные от матери во время беременности. Первое обследование ребенка проводится в возрасте 2 месяцев. При отсутствии в этом возрасте РНК вируса гепатита C проводится повторное обследование ребенка на наличие в сыворотке (плазме) крови anti-HCV IgG и РНК вируса гепатита C в возрасте 6 месяцев. Выявление у ребенка РНК вируса гепатита C в возрасте 2 месяцев или 6 месяцев свидетельствует о наличии ОГС. Дальнейшее обследование ребенка проводится в возрасте 12 месяцев. Повторное выявление РНК вируса гепатита C в данном возрасте свидетельствует о ХГС в результате перинатального инфицирования и последующее диспансерное наблюдение ребенка проводится в соответствии с пунктом 7.4 настоящих санитарных правил. При первичном выявлении РНК вируса гепатита C в возрасте 12 месяцев необходимо исключить инфицирование ребенка в более поздние сроки при реализации других путей передачи вируса гепатита C. При отсутствии РНК вируса гепатита C в возрасте 12 месяцев (если РНК вируса гепатита C выявлялась ранее в 2 или 6 месяцев) ребенок считается реконвалесцентом ОГС и подлежит обследованию на наличие anti-HCV IgG и РНК вируса гепатита C в возрасте 18 и 24 месяцев. Ребенок, у которого не выявляется РНК вируса гепатита C в возрасте 2 месяцев, 6 месяцев и 12 месяцев, подлежит снятию с диспансерного наблюдения при отсутствии у него anti-HCV IgG в 12 месяцев жизни. Ребенок, у которого не выявляется РНК вируса гепатита C в возрасте 2 месяцев, 6 месяцев и 12 месяцев, но выявляются anti-HCV IgG в возрасте 12 месяцев, подлежит дополнительному обследованию на наличие в сыворотке (плазме) крови anti-HCV IgG и РНК вируса гепатита C в 18 месяцев жизни. При отсутствии в возрасте 18 месяцев anti-HCV IgG и РНК вируса гепатита C ребенок подлежит снятию с диспансерного наблюдения. Выявление anti-HCV IgG в возрасте 18 месяцев и старше (при отсутствии РНК вируса гепатита C) может быть признаком перенесенного ОГС в первые месяцы жизни. Диагностика гепатита C у детей, рожденных от инфицированных вирусом гепатита C матерей и достигших возраста 18 месяцев, осуществляется так же, как у взрослых.
7.7. Организации родовспоможения должны осуществлять передачу сведений о детях, рожденных от инфицированных вирусом гепатита C матерей, в детскую поликлинику по месту регистрации (или проживания) для дальнейшего наблюдения.
Для цитирования: Московская И.А., Карпова З.С., Наумова В.А. и др. Перинатальный гепатит В и С - проблемы диагностики, лечения и профилактики. РМЖ. 2003;16:909.
Центр детской гепатологии, Тула
П еринатальная передача вирусов гепатитов В (HBV) и С (HCV) от матери ребенку может реализоваться пренатально (трансплацентарно), интранатально (во время родов) или постнатально – во время ухода за новорожденным [11].
Большинство проведенных в этой области исследований посвящено изучению риска инфицирования детей, родившихся у больных острой и хронической формами гепатитов, а также носителей различных маркеров вирусов [6, 12].
Клинические проблемы диагностики, лечения и исходов перинатального инфицирования, а также их связь с выраженностью проявлений гепатита у матери однозначного решения пока не получили. Р.Ю. Кольнер отмечала трудность дифференциальной диагностики гепатита у детей грудного возраста, что наряду с отсутствием настороженности врачей, нечеткостью клинических проявлений приводит к поздней госпитализации [5].
Наблюдение в динамике за пациентами, поступавшими в Детскую инфекционную больницу г. Тулы в первые месяцы после рождения, позволило нам накопить определенный опыт и оценить необычайную сложность для повседневной клинической практики проблем диагностики, лечения и профилактики перинатального инфицирования вирусами гепатитов [8].
Задачи настоящего исследования включают вопросы:
– Клинические проявления и исходы перинатальной HBV–инфекции.
– Частота перинатальной передачи младенцам HCV–инфекции и длительность циркуляции у них материнских специфических антител.
– Клинические проявления и исходы перинатальной HCV–инфекции.
– Клиническая эффективность интерферонотерапии при перинатальном инфицировании вирусами гепатитов В и С.
– Иммунологическая эффективность вакцины Engerix–B у рожденных женщинами с HBs –антигенемией.
По данным В.Ф. Учайкина с соавт. перинатальная инфекция HBV протекает в двух вариантах: преимущественно как персистентная малосимптомная инфекция с формированием так называемого первично–хронического гепатита и очень редко как манифестная острая циклическая инфекция. При манифестном врожденном гепатите В с рождения появляется выраженная желтуха, интенсивность которой быстро нарастает и продолжается от 2–3 недель до 2–3 месяцев [9]. У всех 42 детей, родившихся в Москве у женщин с персистирующей HBs–антигенемией и обследованных в динамике в клинике НИИ вирусологии, желтуха отсутствовала, клиническая симптоматика была скудной, гиперферментемия незначительной и не во вех случаях, HBs–антигене мия была транзиторной (максимальный период обнаружения HBsAg в крови – 144 дня) [11].
Среди наших пациентов перинатальный гепатит В диагностирован у 13 детей, в том числе у 2 завершивших курс вакцинопрофилактики против гепатита В. Матери 9 из них перенесли во время беременности острый вирусный гепатит В с исходом в выздоровление, у 4 диагностирован ХГВ.
Один ребенок, мама которого болела в 3 триместре беременности, в возрасте 3 месяцев был госпитализирован в отделение реанимации с клиникой фульминантного гепатита В, с летальным исходом. У 12 больных сформировался первично–хронический гепатит В. При оценке степени активности и стадии процесса мы использовали классификацию хронического гепатита у детей, предложенную В.Ф. Учайкиным с соавт [10]. Впервые госпитализированы в возрасте от 24 дней до 11 месяцев 7 больных, остальные в более старшем возрасте. Длительность наблюдения с момента госпитализации за 4 детьми полтора года, за двумя – 3,5 года, за шестью – 5–6 лет. Поводом для направления в стационар семи из них были гепато–лиенальный синдром, явления интоксикации, отставание в физическом развитии, изменения функции почек, пяти – обнаружение HBsAg при обследовании в связи с HBs–антигенемией у мамы во время беременности. При поступлении общее состояние этих 12 больных расценивалось как средней тяжести, отмечались плотная консистенция и увеличение размеров печени (на 2–6 см), у 7 – увеличение селезенки. Желтухи ни у одного ребенка не было. Нарушения функции почек (у 9) при динамическом наблюдении расценены нефрологами, как проявления пиелонефрита или интерстициального нефрита, ассоциированного с HBV–инфекцией. Функциональные пробы печени были изменены у всех больных: повышение активности АЛТ до 2,2–20 норм, АСТ до 2–12, ЩФ до 1,5–2,3 норм, у четырех – холестерина и b -липопротеидов. Диспротеинемия проявлялась повышением в сравнении с возрастной нормой g - и/или b -фракций глобулинов, снижением сулемовой пробы до 1,5–1,6 мл. Маркеры HBV–HBsAg, anti–HB cor Ig M – или Ig M + Ig G выявлены у всех больных, DNA HBV – у 11. При этом HBsAg определялся у всех больных в течение всего периода наблюдения, длительная (более 6 месяцев) репликативная активность HBV выявлена у 9.
При ультразвуковом исследовании печени у всех больных отмечено увеличение размеров, чаще за счет правой доли, повышение эхогенности паренхимы до 21 – 24 (в среднем 23±1,12 при возрастной норме 19,0±0,86), у 8 – закругление контуров, у 5 – уплотнение стенок воротной вены. Повышение гистоплотности паренхимы печени документировалось даже у самых маленьких (в возрасте 1 месяца) пациентов. При динамическом исследовании УЗ – картина соответствовала слабовыраженному фиброзу у 4, умеренному у 5, выраженному у 3 больных. Результаты морфологических исследований биоптатов печени у 3 больных соответствовали ультразвуковым признакам фиброза.
У 5 детей гепатит характеризовался низкой, у 2 умеренной, у 5 – выраженной активностью. У 3 из 5 детей с выраженной активностью ХГВ документировано антенатальное инфицирование, поскольку HBsAg у них был обнаружен на первом месяце жизни как перинатальный исход острого гепатита В у матерей.
Диагноз перинатального гепатита С чрезвычайно ответственен, поскольку определяет тактику ведения пациента, индивидуальный календарь прививок.
Под нашим наблюдением находилось 98 пар – матери, у которых во время беременности обнаружены антитела к вирусу гепатита С (anti–HCV), и их новорожденные дети. Сроки наблюдения – от 1,5 до 7 лет. В анамнезе 22 матерей были инфузии препаратов крови и/или оперативные вмешательства, у 29 парентеральное введение наркотиков, у 42 источник выяснить не удалось, у 5 детей инфицированы оба родителя. У 84 женщин обнаружена RNA HCV, генотипирование проведено у 15, в 11 случаях определен генотип 1b, в 4 – 3a.
На грудном вскармливании находилось 9 детей, материнское молоко в родильном доме получали 11, искусственное вскармливание с рождения – 87. У всех 9 детей, родившихся у женщин, у которых RNA HCV не обнаруживалась, anti–HCV в течение 6 месяцев элиминировали. Из 84 детей, рожденных женщинами, у которых RNA HCV обнаруживалась, у 66 (78,6%) anti–HCV элиминировали в возрасте от 5 до 12 месяцев. У 18 (21,4%) антитела определялись более 1,5 лет. У этих 18 детей была обнаружена RNA HCV – впервые в возрасте до 1 месяца у 6, в 3 месяца у 8 (из них у 2 в 1месяц RNA HCV не обнаружена), в 6–7 месяцев у 4 (из них у 2 в 1 месяц не обнаружена). У 5 детей RNA HCV обнаруживается и в возрасте старше 1 года: у трех в возрасте от 1 до 2 лет, у одного 6 лет, у одного 7,5 лет (срок наблюдения). Кроме того, из 8 родившихся у матерей со смешанной HCV и ВИЧ–инфекцией у 4 anti–HCV элиминировали в возрасте 12–15 месяцев, у 4 (50%) обнаружена HCV RNA, констатирована перинатальная передача HCV. Рожденные женщинами с HCV и ВИЧ–инфекцией наблюдаются с мамами в центре профилактики.
У 4 детей перинатальная HCV–инфекция протекала как острый гепатит, с повышением активности АЛТ и АСТ до 4–10 норм, с гипербилирубинемией, у 2 – за счет конъюгированной фракции, обнаружением anti–HCV и RNA HCV, с затяжным течением и исходом в выздоровление.
У 14 детей перинатальная HCV–инфекция проявлялась умеренной гепатомегалиeй, повышением до 2–6 норм активности АЛТ и АСТ, изменениями количественнных критериев эхографии печени. В этой группе у 5 наступило выздоровление, у 3 стабильная или длительная ремиссия (все 8 пролечены Вифероном), у 6 (в том числе у 3 пролеченных Вифероном) сформировался первично–хронический гепатит С с умеренной активностью.
При диагностировании хронического гепатита В, С проводится лечение Вифероном в суппозиториях, или Рофероном–А, или Интроном А внутримышечно из расчета 3 млн МЕ/м 2 тела [9]. Достоверной разницы частоты достижения ремиссии при монотерапии различными препаратами интерферона получено не было. Необходимость постоянных инъекций, побочные явления и возможные осложения ограничивают применение парентеральных препаратов в педиатрии. К применению у детей раннего возраста разрешен только интерферон a2b в суппозиториях (Виферон) [7].
Доза препарата – 3 млн МЕ/м 2 поверхности тела ребенка. Схема применения: 2 недели ежедневно 2 раза в сутки, затем трижды в неделю курсами от 6 до 9 месяцев. Катамнестическое наблюдение проведено за 10 пролеченными Вифероном по поводу перинатальной HВV и 15 –HСV – инфекцией.
Из 15 перинатально инфицированных HCV, завершивших лечение и обследованных в динамике, у 8 констатировано выздоровление с элиминацией RNA HCV и anti–HCV (в том числе у 3 детей с острым гепатитом). Из 7 больных хроническим гепатитом С (в том числе у одного ребенка как исход острого гепатита) у 4 наступила стабильная или длительная ремиссия, у 3 (20%) остается умеренная активность, постоянно обнаруживается anti–HCV и RNA HCV, прогрессируют признаки фиброза. У всех 3 детей, не получавших Виферон, сформировался хронический гепатит, с умеренной активностью, гепато–лиенальный синдром.
Все мамы при поступлении и в динамике обследованы, консультированы гепатологом, 6 из них – в Клинике им. В.В. Василенко ММА.
Приводим сведения о больной и двух ее детях с перинатальным гепатитом.
Через 5 дней после рождения первого ребенка мама была госпитализирована в инфекционное отделение, где диагностирован острый вирусный гепатит С, тяжелая клиническая форма. В дальнейшем сформировался и до настоящего времени диагностируется ХГС. Постоянно повышена до 2–3 норм активность АЛТ и АСТ. Определяются anti–HCV и RNA HCV, генотип 1b.
Ребенок П.С. родился 6.02.1996 г, в возрасте 8 дней поступил в отделение патологии новорожденных по поводу желтухи. При обследовании – билирубин 196 ммоль/л, реакция прямая. В отделение гепатитов ДИБ госпитализирован в возрасте 3 месяцев по поводу гепато–лиенального синдрома. При обследовании – anti–HCV и RNA HCV обнаружены, активность АЛТ и АСТ повышена до 8 норм. УЗИ – повышена гистоплотность паренхимы до 24 ед, нарушено соотношение долей, признаки фиброза. Получал комлексную терапию, в том числе Виферон курсами (рис. 1). В настоящее время – длительная ремиссия.
Рис. 1. Аминотрансферазы и маркеры HCV у больного перинатальным гепатитом СП.С. родился 6.02.1996 года
Ребенок П.М. родился 5.08.1999 г, с рождения наблюдался, получал Виферон (рис. 2). В возрасте 2 лет 11 месяцев констатировано выздоровление с элиминацией anti–HCV.
Рис. 2. Аминотрансферазы и маркеры HCV у больного перинатальным гепатитом СП.М. родился 5.08.1999 года
Нет оснований для оптимизма в плане безусловного профилактического эффекта от вакцинопрофилактики ГВ у рожденных женщинами с HBs–антигенемией. По данным М.В. Базаровой с соавторами [1], у 15 из 235 (6,4%) обследованных детей, рожденных женщинами с HBs–антигенемией, в возрасте 12 месяцев (перед четвертой прививкой) был обнаружен HBsAg. Harrison T.J. и Zuckerman A.J. пришли к заключению, что в организме матери присутствуют варианты HBV с генетическими отклонениями. Составляя незначительную часть всей вирусной популяции, они ускользают от нейтрализации при элиминации вирусов дикого типа и затем становятся доминирующим вариантом у новорожденных. Ускользающие от поствакцинального иммунитета мутанты были выявлены у вакцинированных и инфицированных детей [13].
Мы проводили вакцинопрофилактику и клинико– лабораторное наблюдение за 57 детьми, рожденным женщинами с HBs –антигенемией. При проведении поствакцинального скрининга HBsAg при отсутствии протективных антител обнаружен у 2. У остальных 55 титр anti–HBs превысил 100 МЕ/л, у 47 (82,4%) – был более 1000 МЕ/л. Представляют интерес результаты динамического определения поствакцинального иммунитета у детей, родившихся у женщин с персистирующей НВs–антигенемией . У 11 обследованных после 1 и 2 введения введения вакцины антитела не обнаруживались. У 20 детей выполнено два исследования по количественному определению anti–НВs – через месяц после третьего введения вакцины (в возрасте 3 месяца) и через месяц после четвертой вакцинации (в возрасте 13 месяцев). После трех иммунизаций отмечена выработка антител. Исследование после четырех введений продемонстрировало значительный бустерный эффект. Концентрацию anti–НВs выше 1000 МЕ/л выявили у 84,6%. Длительность латентной фазы первичного иммунного ответа, во время которой происходит представление антигена иммунокомпетентным клеткам и запуск пролифервации антигенспецифичных клонов клеток–антителпродуцентов, должна учитываться при оценке риска для новорожденного реализации HBV–инфекции.
Таким образом, при перинатальной HBV– инфекции отмечено формирование хронического гепатита у 12, острый фульминантный гепатит у 1 больного.
Перинатальная передача вируса гепатита С документирована у 18 детей, рожденных женщинами с anti–HCV и RNA HCV. Из 18 у 4 перинатальное инфицирование клинически проявилось в форме острого гепатита (у 1 с исходом в ХГ), у 8 протекало с минимальными клиническими проявлениями, у 6 сформировался хронический гепатит с умеренной активностью.
Эффективность Виферона зависела от этиологии гепатита. Применение Виферона оказалось эффективным у 12 (80%) детей с перинатальным инфицированием HCV: у 8 (в том числе 3 с острым гепатитом) наступило выздоровление, у 4 – ремиссия. Из 10 получавших виферон по поводу перинатального первично–хронического гепатита В ремиссия наступила у 4. Отмечена хорошая переносимость и безвредность препарата.
Учитывая угрозу реализации перинатальной HBV– инфекции у рожденных женщинами с HBs –антигенемией, необходимо в процессе вакцинации определять HBsAg, проводить функциональные пробы печени.
Дети, рожденные женщинами с anti–HCV, должны находиться под наблюдением до исключения или верификации перинатальной инфекции с определением активности цитолитических ферментов, anti–HCV и RNA HCV не реже 1 раза в 3 месяца для своевременного назначения лечения.
1. Базарова М.Ф., Шахгильдян И.В., Кузина Л.Е., Чешик С.Г. Вакцинопрофилактика гепатита В среди новорожденных, родившихся у женщин с персистирующей HBs – антитинемией. // Проблемы внутриутробной инфекции плода и новорожденного. : Материалы 111 съезда Российской ассоциации специалистов перинатальной медицины 11–13 сентября 2000 года, г.Москва.– М., 2000,с.241–243.
2. Воробьев А.А. /под редакцией/ Микробиология и иммунология. М,1999,420с
3. Горячева Л.Г., Шилова И.В, Мукомолова А.Л. Диагностика различных форм HCV–инфекции у детей. // Гепатит В,С и D – проблемы диагностики, лечения и профилактики. : Тезисы докладов V научно–практической конференции . М., 2003. с 65–66.
4. Ершова О.Н, Шахгильдян И.В., Кузин С.Н., Самохвалов Е.И, Кириллова И.Л., Розова А.В. Распространенность НС–вирусной инфекции у беременных женщин и частота перинатальной передачи вируса гепатита С. // Гепатит С (Российский консенсус):Тез. Докл. научно–практической конференции 26–27 сентября 2000 г.– М., 2000.– с.38–39
5. Кольнер Р.Ю. Болезнь Боткина у детей. Киев,1965. 255 с
6. Кузин С.Н. Сравнительная эпидемиологическая характеристика гепатитов с парентеральным механизмом передачи возбудителей в России и других странах СНГ: Автореф.дисс. . д–ра мед.наук.– М., 1998. –52с.
7. Малиновская В.В. Новый отечественный комплексный препарат Виферон и его применение в перинатологии и педиатрии при инфекционной патологии. Росс. вестник перинатологии и педиатрии, 1999, т.44, 3, 36–43
8. Московская И.А. HBV – инфекция у детей раннего возраста. //Педиатрия, 2003, № 3, с. 19–23.
9. Учайкин В.Ф., Нисевич Н.И., Чередниченко Т.В. Вирусные гепатиты от А до TTV у детей. М., 2003: 234–242, 418.
10. Учайкин В.Ф., Чередниченко Т.В., Писарев А.Г. Оценка течения хронического гепатита у детей.//Росс. Журнал гастроэнтерологии, гепатологии, колопроктологии, 2000 т Х, №2, с 48–53.
11. Шахгильдян И.В, Михайлов М.И.. Онищенко Г.Г. Парентеральные вирусные гепатиты. М.,2003: 196–203.
12. Шехтман М.М. Острые вирусные гепатиты: перинатальные исходы. // Акушерство и гинекология, 2000, № 4,с 3–6.
13. Harrison TJ, Zuckerman AJ. Hepatitis B virus antibodi escape mutants. // Drug News Perspect 1993; 6; 271–3.
14. Hitoshi Tajiri, Yoko Miyoshi, Shunpel Funato et al. Prospectiv studi of mother – to–infant transmisson of hepatitis C virus. // Pediatr Infect Dis J, 2001; 20:10–14.
В связи со стабильно высоким уровнем инфицированности женщин фертильного возраста вирусами гепатитов С (HCV) и В (HBV) перинатальный путь передачи приобретает все большее значение.
В связи со стабильно высоким уровнем инфицированности женщин фертильного возраста вирусами гепатитов С (HCV) и В (HBV) перинатальный путь передачи приобретает все большее значение. Учитывая отсутствие единого методического подхода, обоснование и внедрение в повседневную практику алгоритма профилактики врожденных вирусных гепатитов становится все более актуальным.
Особенности врожденной гепатитной инфекции (вероятность антенатального инфицирования, угроза тяжелой клинической формы острого и хронического гепатита, раннее формирование фиброза печени, резистентность к противовирусной терапии) требуют мероприятий, направленных на предупреждение передачи возбудителя от матери ребенку и ранней диагностики трансмиссии с целью адекватной терапии [1, 5, 6].
Установлено, что значительное число детей, рожденных матерями-носителями HBV, приобретают хроническую инфекцию, несмотря на активную и пассивную иммунизацию. У 23% таких детей были выявлены мутантные формы HBV с заменой одной или более аминокислот в HBs Ag, чаще в позициях 142–145 [3]. Исследования мутантных форм в эксперименте продемонстрировали их жизнеспособность и патогенность. Следовательно, врожденная инфекция фактически инициируется мутантом HBV, вызывающим иные клинические проявления и исходы.
У детей, рожденных женщинами с HBs Ag и HBe Ag, формирование персистирующей HBs-антигенемии документировано в 100%, у рожденных женщинами с HBs Ag и anti-HBe в 10% [2]. Обнаружение у матери HBe Ag служит критерием риска трансмиссии. Учитывая циркуляцию HBe Ag-негативных штаммов, мы исследуем и DNA HBV [6]. Под нашим наблюдением находится 154 ребенка, рожденных женщинами с HBs-антигенемией. Из 79 детей, обратившихся впервые в период с 2007 по март 2010 года (все в анамнезе получили вакцину против гепатита В), HBs Ag обнаружен у 6 (7,6%). Ни у одного из этих детей не были обнаружены прививочные антитела anti-HBs. У двух детей в возрасте до одного года диагностирован острый гепатит, затяжное течение, у четырех — хронический гепатит В.
По данным обзоров мировой литературы, единого подхода к диагностике трансмиссии HCV нет, констатируется значимость вирусной нагрузки [4].
Под нашим наблюдением находилось 1007 детей, рожденных женщинами с маркерами вируса гепатита С. У всех детей и матерей исследовали anti-HCV IgG, маркеры вирусов гепатита В, ВИЧ (с целью выявления микст-инфекции), биохимические пробы. У 74% женщин anti-HCV впервые выявлены во время данной беременности. RNA HCV исследована у 822 пар мать–ребенок. По показаниям проводили сонографию органов брюшной полости с определением количественных критериев степени фиброза печени, дуплексное сканирование. Информация о детях и их матерях заносилась в динамическую электронную базу данных, которая дополнялась по мере динамического наблюдения за детьми. Статистическую обработку осуществляли в среде пакета Statistica (StatSoft, USA).
- обнаружение маркеров вируса anti-HCV Ig G и RNA HCV у матери и у ребенка;
- повышение активности трансаминаз и другие биохимические признаки гепатита (диспротенемия, повышение активности щелочной фосфатазы, др.);
- количественные показатели эхографии и допплерографии сосудов печени и селезенки;
- при необходимости — результаты пункционной биопсии печени.
Из 822 матерей RNA HCV обнаружена у 396 (48,2%), генотип 1 в 58% исследований, генотип 3 в 38%, генотип 2 в 3%, два генотипа в 1% случаев. Кроме того, у 56 (6,8%) обнаружены маркеры ВИЧ. Среди матерей, не вошедших в группу проведения алгоритма профилактики врожденных гепатитов (436 человек), RNA HCV обнаружена у 201 (46%). Среди вошедших в группу проведения алгоритма профилактики (386 человек) RNA HCV выявлена у 195 (51%).
Нами сформулированы факторы риска вертикальной передачи вируса гепатита С со стороны матери и показатели реализации перинатальной передачи у ребенка. Статистически значимы: обнаружение у матери во время беременности RNA HCV (р = 0,041), генотип 1 (р < 0,00001). Для констатации реализации перинатальной передачи у ребенка высоко значимы: обнаружение RNA HCV (р < 0,00001), генотип 1 (р < 0,00000), повышение в динамике концентрации специфических антител к структурным и неструктурным белкам HCV, повышение активности АЛТ и/или ACT [1, 5].
На основании нашего опыта работы мы предлагаем следующий алгоритм профилактики вертикальной трансмиссии и реализации перинатальной инфекции вирусов гепатитов С и В.
На первом этапе в женской консультации проводится скрининг планирующих беременность и беременных на anti-HCV IgG и HBs Ag, при обнаружении — направление в кабинет профилактики перинатальных гепатитов (КППГ) [5]. Верификация диагноза у беременных при постановке на учет и на 30 й неделе проводится на основании результатов определения в динамике маркеров репликации вирусов, биохимических проб, УЗИ. При обнаружении anti-HCV определяется RNA HCV и проводится генотипирование, при HBs-антигенемии — выявление DNA HBV, HBe Ag. Женщинам фертильного возраста, больным хроническим вирусным гепатитом, по показаниям до наступления планируемой беременности проводится противовирусная терапия, что снижает риск инфицирования младенца. Во время лечения и в течение 6 месяцев после проведенной противовирусной терапии женщина должна соблюдать правила строгой контрацепции [7]. Беременным с маркерами репликации вирусов гепатитов 1 раз в 3 месяца или по показаниям проводится биохимический анализ, результаты учитываются в процессе ведения инфекционистом-гепатологом КППГ и гинекологом женской консультации. С 30 й недели назначается интерферон альфа-2 в суппозиториях (Виферон) в дозе 500 000 МЕ 2 раза в сутки, вначале 10 дней ежедневно, затем трижды в неделю до родоразрешения.
Второй этап: по нашим данным, по критерию Пирсона (р = 0,28), по точному критерию Фишера (р = 0,48), коэффициенту Спирмена (R = -0,07, р = 0,28) влияние кесарева сечения на вероятность вертикальной трансмиссии RNA HCV статистически незначимо, то есть репликативная фаза хронического гепатита С не является противопоказанием для естественных родов.
Женщинам, у которых во время беременности обнаруживаются маркеры репликации вирусов гепатитов, рекомендован отказ от грудного вскармливания.
Третий этап обеспечивается с момента выписки матери и новорожденного. Ребенок поступает с возраста 1 месяц под наблюдение Центра детской гепатологии, при появлении признаков инфицирования получает противовирусную терапию интерфероном альфа-2 (Виферон, суппозитории ректальные) и терапию по показаниям. Дети, рожденные женщинами с HBs-антигенемией, получают вакцинопрофилактику по схеме 0 (при рождении), 1, 2, 12 месяцев с исследованием биохимических проб и HBs Ag в 3, 6 и 13 месяцев, определением концентрации прививочных антител anti-HBs в поствакцинальном скрининге или при нарушениях схемы.
Из числа детей, рожденных женщинами с положительной RNA HCV, не получивших меры профилактики по программе общего алгоритма (n = 201), хронический гепатит диагностирован у 39 (19,4%). Из числа детей, рожденных женщинами положительной RNA HCV и получивших меры профилактики по программе алгоритма (n = 195), хронический гепатит С сформировался у одного (0,5%).
Выводы
- Показатели трансмиссии и реализации инфекции HCV следует учитывать исходя из числа матерей с ХГС в фазе репликации. Среди наших пациентов эта цифра составила 10% (исход в хронический врожденный гепатит С у 40 из 396 новорожденных).
- Мероприятия, обеспечивающие снижение риска передачи HCV и HBV:
- женщинам, планирующим беременность, — комплексная противовирусная терапия до беременности. В случае репликативной фазы гепатита ИФН — профилактика (Виферон, суппозитории ректальные). Во время беременности и родов избегать использования пренатальных диагностических методик, практиковать отказ от грудного вскармливания;
- новорожденным — наблюдение в Центре гепатологии, при появлении признаков вертикальной трансмиссии — терапия с применением препарата Виферон, суппозитории ректальные; индивидуальный график вакцинации, исключение живых вакцин.
Литература
- Московская И. А. Болезни печени у детей. Тула: Гриф, 2007. 536 с.
- Кузин С. Н. Сравнительная эпидемиологическая характеристика гепатитов с парентеральным механизмом передачи возбудителей в России и некоторых странах СНГ. Автореф. дис. … докт. мед. наук. М., 1998. 52 с.
- Naiinan O. V., Stevens C. E., Taylor P. E., Margolis H. S. Hepatitis B virus (HBV) antibody resistant mutants among mothers and infants with chronic HBV infection. In Viral hepatitis and liver disease. Turin, Edizioni Minerva Medica, 1997, 132–134.
- Latifa T. F., Susan M. King, Eve A. Roberts. Mother-to-infant transmission of hepatitis C virus. Concise Review // Hepatology. 2001, August. Vol. 34, № 2. P. 223–229.
- Холодняк Г. Е., Павлов Ч. С., Московская И. А. с соавт. Организация работы по профилактике врожденных гепатитов в условиях крупного города / В сб: Высокотехнологичные и инновационные методы диагностики и лечения социально значимых заболеваний в гастроэнтерологии. Ростов на-Дону, 2009, с. 246–248.
- Рыбакова Н. В., Гражевский В. Н., Чистова Л. В., Михайловская Н. И. Врожденный гепатит В. Там же, с. 238–242.
- Uma adevan, Sunanda Kane. Рекомендации Института Американской гастроэнтерологической ассоциации по медикаментозному лечению заболеваний желудочно-кишечного тракта у беременных // Клиническая гастроэнтерология и гепатология. Русское издание. Ноябрь-декабрь 2008, том 1, № 6, с. 426–431.
И. А. Московская*, кандидат медицинских наук
Г. Е. Холодняк*, кандидат медицинских наук
Н. В. Рыбакова*
Р. С. Трифонова*, кандидат медицинских наук
В. В. Малиновская**, доктор биологических наук, профессор*Центр детской гепатологии, Тула
**ГУ НИИЭМ им. Н. Ф. Гамалеи РАМН, МоскваРассмотрены пути передачи вируса гепатита С, методы и подходы к диагностике, принципы лечения заболевания, тактика ведения родов у женщин с вирусным гепатитом С, наблюдение за состоянием здоровья ребенка после рождения.
An examination was performed on the ways of the hepatitis C virus transfer, methods and approaches to diagnostics, the principles of the treatment of disease, the tactics of conducting birth in women with viral hepatitis C, observation of the status of the health of child after birth.
Вирусный гепатит С (HCV) является одной из самых актуальных и неразрешенных проблем, что определяется особой тяжестью течения и широкой распространенностью заболевания. Актуальность проблемы становится еще более значимой в акушерстве и педиатрии в связи с неуклонным нарастанием удельного веса заболевания, высоким риском внутриутробного заражения и возможностью инфицирования новорожденного в родах и послеродовом периоде.
Возбудитель гепатита С является однонитевым РНК-вирусом, который принадлежит к отдельному роду семейства флавивирусов. Различная последовательность нуклеотидов образует по меньшей мере шесть генотипов. Хотя вирус гепатита С встречается во всех странах мира, его распространенность, а также структура генотипов варьирует. Например, в Европе и США наличие антител к вирусу гепатита С обнаружено у 1–2% населения, в то время как в Египте примерно 15% имеют положительную реакцию на эти антитела. Помимо сексуальных контактов и вертикальной передачи (от инфицированной матери к ее ребенку), гепатит С передается также через кровь. Раньше его главным источником были донорская кровь и препараты крови, но теперь он практически ликвидирован благодаря введению проверок донорской крови. Большая часть новых инфицирований происходит у наркоманов, использующих нестерильные шприцы. При сексуальных контактах возможная передача вируса варьирует, например, у индивидуумов, поддерживающих стабильные моногамные отношения с инфицированным партнером, риск заражения меньше, чем у лиц с несколькими сексуальными партнерами. Исследование, проведенное в Испании, показало, что факторами риска наличия положительной реакции на антитела к вирусу гепатита С являются незащищенные внебрачные половые контакты. Считается, что риск приобретения инфекции гепатита С возрастает с ростом числа сексуальных партнеров. Проявления острого инфекционного гепатита С не являются клинически ярко выраженными, и только у незначительного числа пациентов возникает желтуха. Однако инфекция приобретает хронический характер примерно в 85% случаев, и тогда практически у всех пациентов развиваются гистологические признаки хронического гепатита. Кроме этого, примерно у 20% больных спустя 10–20 лет после первичного инфицирования развивается цирроз печени. К числу осложнений этого заболевания также относятся злокачественная гепатома и экстрагепатические симптомы.
Поскольку в тканевой культуре размножение вируса происходит медленно и не существует систем обнаружения антигена, клиническая диагностика сводится либо к определению серологической реакции на гепатит (антитела к вирусу гепатита С (анти-HCV)), либо к обнаружению вирусного генома (РНК вируса гепатита С). Первое поколение серологических проб тестировалось на антитела с использованием неструктурного белка С100. Хотя эти анализы не были достаточно чувствительны и специфичны, благодаря им в ходе проверки донорской крови была значительно снижена распространенность посттрансфузионного гепатита ни-А и ни-В. Включение во второе и последующие поколения анализов различных видов антигенов (структурных и неструктурных) улучшило их чувствительность и специфичность. Несмотря на это, по-прежнему значительной проблемой остается получение ложноположительных результатов, особенно у населения из группы невысокого риска заражения, например у доноров крови. Специфичность серологической реактивности иммуноферментного анализа (точнее, иммуносорбентного анализа с ферментной меткой) обычно подтверждается дополнительными анализами, например, исследованиями методом рекомбинантного иммуноблота. Обнаружение анти-HCV применяется для диагностики инфекции у пациентов с хроническим гепатитом, циррозом печени, злокачественной гепатомой, а также для проверки донорской крови и органов. Однако развитие антител, достаточное для их выявления, иногда происходит спустя несколько месяцев после острой инфекции гепатита С, поэтому одним из недостатков существующих серологических анализов является их неспособность обнаружить острую инфекцию гепатита этого типа.
Острый гепатит С диагностируется путем выявления вирусного генома с использованием полимеразной цепной реакции. РНК вируса гепатита С можно обнаружить в сыворотке крови пациента до начала сероконверсии. Поскольку гепатит С вызывается РНК-вирусом, вирусный геном должен быть транскриптирован в ДНК (обратная транскрипция — реакция полимеризации), пока он не размножится путем единичной или двойной цепной реакции полимеризации. Совсем недавно были разработаны анализы на определение числа вирусных геномов. Исчисление вирусных геномов имеет важное значение для наблюдения за реакцией на антивирусную терапию и оценки инфективности индивида. Последнее напрямую связано с передачей вируса гепатита С от матери к ребенку.
Скрининг на антитела к вирусу гепатита С во время беременности. В настоящее время широко применяются антенатальные программы скрининга на гепатит В и ВИЧ-инфекции. Внедрение аналогичной программы для гепатита С заслуживает дополнительного обсуждения. Здесь необходимо учитывать распространенность данной инфекции и профилактические меры, направленные на охрану здоровья новорожденных. В США и Европе распространенность у населения антител к вирусу гепатита С в сыворотке крови составляет 1%. Если интенсивность вертикальной передачи приблизительно равна 5% (хотя она различна в зависимости от клинических условий), то потребуется скрининг 2000 беременных женщин для выявления одного случая вертикальной передачи вируса. Затраты на тестирование на гепатит С также означают, что внедрение универсальных программ скрининга у беременных наложит значительное финансовое бремя на клиники. В качестве альтернативной стратегии можно предложить обследование женщин из группы высокого риска заражения этим вирусом (например, наркоманок, пользующихся шприцом; инфицированных вирусом иммунодефицита человека (ВИЧ) или вирусом гепатита В, и тех, кому сделали переливание крови до введения проверок донорской крови) и их тестирование на антитела к вирусу гепатита С во время беременности. Производить клинический анамнез приступов острого гепатита в данном случае не нужно, так как у большинства инфицированных не будет никаких симптомов. В поддержку таких адресных программ скрининга выступает тот факт, что наркоманы, пользующиеся шприцом, в настоящее время составляют большую часть новых инфицированных в США. Однако этот подход критикуется с той точки зрения, что 50% больных в регионе не будет выявлено, так как в группу, подверженную факторам риска заражения, входит примерно половина всех инфицированных. Несмотря на это, с нашей точки зрения программы скрининга должны проводиться как минимум среди беременных женщин, предполагая их распространение в будущем на более широкие слои населения.
Принципы лечения. С различными результатами для лечения гепатита С применяются альфа- и реже бета-интерферон. В целом у 15–20% пациентов, получавших альфа-интерферон в течение 6 месяцев, развивается долговременная реакция (в виде нормализованной аминотрансферазы сыворотки крови и отсутствия РНК вируса гепатита С в сыворотке в конце и в течение 6 месяцев после терапии). Лечение обычно назначают пациентам с постоянно повышенным уровнем содержания аминотрансферазы и гистологическим подтверждением хронического гепатита. Слабую реакцию на терапию связывают с циррозом печени, высоким содержанием РНК вируса гепатита С в сыворотке крови до начала лечения и генотипом 1 вируса гепатита С. В качестве дополнительных лечебных мероприятий использовались другие препараты — в настоящее время особенно широко применяется рибавирин, аналог нуклеозидов. Считается, что сочетание препаратов сможет значительно улучшить темпы выздоровления, что подтверждается результатами одного обследования, где применение одного интерферона сравнивалось с комбинацией интерферона и рибавирина и в итоге результаты улучшились с 18% до 36%.
Лечение женщин во время беременности
Для лечения беременных женщин, инфицированных вирусом гепатита С, должна проводиться общая оценка здоровья матери. Прежде всего необходимо обследовать женщину на наличие характерных признаков хронических заболеваний печени. При отсутствии печеночной недостаточности, после рождения ребенка проводится более подробное гепатологическое обследование. Общие рекомендации во время беременности включают в себя информацию о незначительном риске заражения половым путем и практические советы относительно того, как избежать бытовой передачи вируса через кровь (например, пользоваться только своими зубными щетками и бритвами, аккуратно перевязывать ранки и т. д.). Что касается возможности заражения половым путем, то при наличии в семье инфицированного больного рекомендуется протестировать родственников хотя бы раз на анти-HCV. Хотя принятие решения об использовании презерватива целиком зависит от супружеской пары, необходимо подчеркнуть, что передача вируса гепатита С при сексуальных контактах в стабильных семейных парах маловероятна и происходит достаточно редко.
Инфицированная беременная женщина должна знать, каким образом наличие заболевания повлияет на беременность и рождение ребенка, а также на возможность его инфицирования. В исследованиях сообщалось о передаче вируса гепатита С от матери к ребенку, при этом указывалась разная частота его передачи (от 0% до 41%). В целом считается, что 5% инфицированных матерей, которые не инфицированы ВИЧ, передают инфекцию новорожденным. Вирусная отягощенность матери является важным фактором риска при вертикальной передаче: известно, что ее вероятность больше, если концентрация РНК вируса гепатита С в сыворотке крови матери больше 106–107 copies/ml. Сопоставление степени передачи вируса по материалам различных клиник показало, что только у 2 из 30 женщин, передавших инфекцию ребенку, вирусная нагрузка составила меньше 106 copies/ml. Если пациентка одновременно ВИЧ-инфицирована, то это повышает степень вероятности передачи вируса гепатита С (от 3,7% среди пациенток с гепатитом С до 15,5% среди женщин, инфицированных помимо этого вирусом иммунодефицита человека), возможно, по причине возросшего уровня РНК вируса гепатита С у матери. Поэтому в течение беременности необходимо измерять вирусную нагрузку матери, предположительно в первом и третьем триместрах. Это позволило бы более точно оценить риск возможной передачи инфекции новорожденному. Там, где это возможно, не следует использовать пренатальные диагностические методики, из-за потенциальной возможности внутриутробной передачи инфекции. Их проведение необходимо всесторонне обосновать, а женщину соответственно оповестить об этом. При этом отсутствуют данные, что во время беременности при острой или хронической инфекции гепатита С повышается риск акушерских осложнений, включая аборты, мертворождения, преждевременные роды или врожденные пороки. В отчете о документированном случае острого гепатита С во втором триместре беременности не сообщалось о передаче инфекции от матери к ребенку. Роль антивирусной терапии во время беременности требует дальнейшего изучения. В теории снижение вирусной нагрузки гепатитом С должно понизить риск вертикальной передачи. При этом интерферон и рибавирин не применялись для лечения беременных женщин, хотя альфа-интерферон использовался для лечения хронического миелогенного лейкоза у беременных. Такие пациентки с гематологическими злокачественными заболеваниями хорошо переносят альфа-интерферон, и дети рождаются нормальными. Существует возможность, что в будущем будет осуществляться терапия беременных, инфицированных вирусом гепатита С с высоким титром.
Тактика ведения родов у женщин с вирусным гепатитом С
Оптимальный способ родов инфицированных женщин окончательно не определен. По данным итальянских ученых степень передачи инфекции меньше при родах с помощью кесарева сечения, по сравнению с родами через естественные родовые пути (6% против 32%). По данным другого исследования 5,6% детей, рожденных после кесарева сечения, также были инфицированы гепатитом С по сравнению с 13,9%, родившихся через естественные родовые пути. Эта информация должна предоставляться беременным женщинам, инфицированным гепатитом С, при этом, вне зависимости выберет она кесарево сечение или нет, важно, чтобы это происходило на добровольной основе. Это помогло бы оптимизировать процесс предупреждения передачи инфекции ребенку. При принятии решения важно знать вирусную нагрузку гепатитом С у матери. Женщинам с вирусной нагрузкой больше 106–107 copies/ml рекомендуется кесарево сечение в качестве оптимального способа родовспоможения. Если женщина решит рожать через естественные родовые пути, необходимо, чтобы возможность заражения ребенка была минимизирована.
Кормление грудью
Этот вопрос необходимо подробно обсудить с инфицированной матерью. По данным исследований японских и немецких ученых, РНК вируса гепатита С не была обнаружена в грудном молоке. В другой работе было исследовано грудное молоко 34 инфицированных женщин и результат был аналогичным. Однако по другим данным РНК вируса гепатита С были обнаружены в грудном молоке. Возможная передача вируса гепатита С через грудное молоко не подтверждается результатами исследований, и кроме этого концентрация РНК вируса гепатита С в грудном молоке была значительно ниже, чем в сыворотке крови. Поэтому научных подтверждений того, что кормление грудью представляет собой дополнительный риск для ребенка, не существует. Однако необходимо помнить, что такие вирусные инфекции, как ВИЧ и человеческий лимфоцитный лейкоз-лимфома-1 (HTLV-1), могут передаваться через грудное молоко. Беременная инфицированная женщина должна это знать и сделать свой выбор относительно кормления грудью.
Наблюдение за состоянием здоровья ребенка после рождения
За состоянием здоровья ребенка, рожденного от инфицированной матери, необходимо наблюдать в постнатальном периоде. Это позволит выявить инфицированных детей, наблюдать за ними и, если потребуется, лечить. В идеальных условиях это должно производиться специалистами, обладающими опытом в диагностике и лечении инфекционных заболеваний у маленьких детей. По мнению авторов тестирование на анти-HCV и РНК вируса гепатита С должно проводиться в возрасте 1, 3, 6 и 12 месяцев. Отсутствие РНК вируса гепатита С во всех пробах, а также свидетельств распада приобретенных материнских антител является точным доказательством того, что ребенок не инфицирован. Однако интерпретация результатов у новорожденных должна проводиться очень осторожно: наличие РНК вируса гепатита С при отсутствии частной реакции на антитела было описано у некоторых детей, свидетельствуя о том, что у новорожденных может развиваться серонегативная хроническая инфекция гепатита С. Также считается, что перинатальная приобретенная инфекция гепатита С не вылечивается, и в результате хронический гепатит развивается у большинства детей. До сих пор не существует какого-либо подтверждения тому, что применение иммуноглобулина или антивирусных препаратов (интерферона, рибавирина), например, после занесении крови в ранку или у новорожденных, снижает риск заражения. В отличие от ВИЧ-инфицированных, дети, рожденные от матерей с положительной реакцией на гепатит С, не обязательно подлежат терапевтическому вмешательству. Таким образом, заражение вирусным гепатитом С может быть парентеральным, полученным при половых контактах (хотя случаи заражения происходят редко), или вертикальным, переданным от матери к ребенку. Поэтому акушерам важно знать об этом вирусе, особенно о его проявлениях у беременных женщин. Антенатальное наблюдение за здоровьем инфицированных женщин во время беременности должно быть особым, а в качестве способа родоразрешения должно рассматриваться кесарево сечение (по добровольному выбору матери). Риск передачи вируса в результате кормления грудью представляется очень незначительным. Педиатр должен наблюдать за здоровьем такого ребенка, уделяя особое внимание проявлениям инфекционных заболеваний. Поэтому проведение скринингового обследования с использованием информативных средств диагностики должно быть обязательным условием при построении эффективной системы профилактики и охраны здоровья матери и ребенка.
Литература
В. Н. Кузьмин, доктор медицинских наук, профессор
ГБОУ ВПО МГМСУ Минздравсоцразвития России, Москва
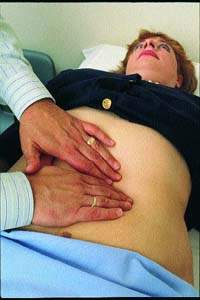
Рисунок. Пальпацию селезенки у беременных проводить достаточно непросто Каковы клинические проявления гепатита С? Нужен ли скрининг на антитела к вирусу гепатита С во время беременности? Какова основная терапия гепатита С?
![]()
Рисунок. Пальпацию селезенки у беременных проводить достаточно непросто Каковы клинические проявления гепатита С? Нужен ли скрининг на антитела к вирусу гепатита С во время беременности? Какова основная терапия гепатита С?
Bозбудителями гепатита могут быть различные вирусы, в том числе вирусы гепатита А, В, С, D, Е. Парентеральный гепатит В (НВV) и энтеральный гепатит А были описаны только в 1970-х годах. Вскоре после этого стали проводиться диагностические тесты. Однако после введения обязательной проверки донорской крови на гепатит В выяснилось, что посттрансфузионный гепатит вызывает еще один вирус, не выявляемый в ходе этой проверки. В 80-х годах он был выделен и клонирован Чу и др. [1] и получил название “гепатит С” (HCV).
Возбудитель гепатита С является однонитевым РНК-вирусом, который принадлежит к отдельному роду семейства флавивирусов. Различная последовательность нуклеотидов образует по меньшей мере шесть генотипов. Хотя вирус гепатита С встречается во всех странах мира, его распространенность, а также структура генотипов различны. Например, в Европе и США наличие антител гепатита С обнаружено у 1-2% населения, в то время как в Египте примерно 15% имеют положительную реакцию на эти антитела. Помимо сексуальных контактов и вертикальной передачи (от инфицированной матери к ее ребенку), гепатит С передается также через кровь. Раньше его главным источником были донорская кровь и препараты крови, но теперь он практически ликвидирован благодаря введению контроля донорской крови. Большая часть случаев инфицирования в США и Европе отмечается среди наркоманов, использующих нестерильные шприцы. В развитых странах зафиксировано незначительное число случаев передачи вируса в результате использования многоразовых шприцов, заражения медицинского персонала и т д., но в других регионах мира доля таких способов передачи может быть выше.
При сексуальных контактах возможная передача вируса варьирует. Например, у индивидуумов, поддерживающих стабильные моногамные отношения с инфицированным партнером, риск заражения меньше, чем у лиц, имеющих контакты с несколькими сексуальными партнерами. Исследование, проведенное в Испании, показало, что факторами риска являются незащищенные внебрачные половые связи [3]. Считается, что риск приобретения инфекции гепатита С возрастает с ростом числа сексуальных партнеров. Далее исследуются факторы риска вертикальной передачи вируса гепатита.
Проявления острого инфекционного гепатита С клинически четко не выражены, и только у незначительного числа пациентов возникает желтуха [4]. Однако инфекция приобретает хронический характер примерно в 85% случаев, и тогда практически у всех пациентов развиваются гистологические признаки хронического гепатита. Кроме этого, примерно у 20% больных спустя 10-20 лет после первичного инфицирования развивается цирроз печени. К числу осложнений этого заболевания также относятся злокачественная гепатома и экстрагепатические симптомы.
Поскольку в тканевой культуре размножение вируса происходит медленно и не существует систем обнаружения антигена, клиническая диагностика сводится либо к определению серологической реакции на гепатит (антитела гепатита С соответствуют положительной реакции на антигепатит С), либо к обнаружению вирусного генома (РНК гепатита С). Первое поколение серологических проб тестировалось на антитела с использованием неструктурного белка С100. Хотя эти анализы не были достаточно чувствительны и специфичны, благодаря им в ходе проверки донорской крови была значительно снижена распространенность посттрансфузионного гепатита ни-А и ни-В [5]. Включение во второе и последующие поколения анализов различных видов антигенов (структурных и неструктурных) улучшило их чувствительность и специфичность. Несмотря на это, по-прежнему значительной проблемой остается получение ложноположительных результатов, особенно у населения из группы невысокого риска заражения, например у доноров крови [2]. Специфичность серологической реактивности иммуноферментного анализа (точнее, иммуносорбентного анализа с ферментной меткой) обычно подтверждается дополнительными анализами, например исследованиями методом рекомбинантного иммуноблота. Метод обнаружения антигепатита С применяется для диагностики инфекции у пациентов с хроническим гепатитом, циррозом печени, злокачественной гепатомой, а также для проверки донорской крови и органов. Однако развитие антител, достаточное для их выявления, иногда происходит спустя несколько месяцев после острой инфекции гепатита С, поэтому одним из недостатков существующих серологических анализов является их неспособность обнаружить острую инфекцию гепатита этого типа.
Острый гепатит С диагностируется путем выявления вирусного генома с использованием полимеразной цепной реакции. РНК гепатита С можно обнаружить в сыворотке крови пациента до начала сероконверсии [7]. Поскольку гепатит С является РНК-вирусом, вирусный геном должен быть транскриптирован в ДНК (обратная транскрипция — реакция полимеризации), пока он не размножится путем единичной или двойной цепной реакции полимеризации. Совсем недавно были разработаны анализы на определение числа вирусных геномов [8]. Исчисление вирусных геномов имеет важное значение для наблюдения за реакцией на антивирусную терапию и оценки инфективности индивида. Последнее напрямую связано с передачей вируса гепатита С от матери к ребенку.
- Скрининг на антитела гепатита С во время беременности
В настоящее время в Великобритании широко применяются антенатальные программы скрининга на гепатит В и ВИЧ. Внедрение аналогичной программы для гепатита С заслуживает дополнительного обсуждения. Здесь необходимо учитывать распространенность данной инфекции и профилактические меры, направленные на охрану здоровья новорожденных. В США и Европе распространенность у населения антител гепатита С в сыворотке крови составляет 1%. Если интенсивность вертикальной передачи приблизительно равна 5% (хотя она зависит от клинических условий), то потребуется скрининг 2000 беременных женщин для выявления одного случая вертикальной передачи вируса. Затраты на тестирование на гепатит С также означают, что внедрение универсальных программ скрининга у беременных наложит значительное финансовое бремя на клиники. В качестве альтернативной стратегии можно предложить обследование женщин из группы высокого риска заражения этим вирусом (например, наркоманок, пользующихся шприцом; инфицированных ВИЧ или гепатитом В и тех, кому сделали переливание крови до введения проверок донорской крови) и их тестирование на антитела гепатита С во время беременности. Выяснять анамнез приступов острого гепатита в данном случае не нужно, так как у большинства инфицированных не будет никаких симптомов. В пользу таких адресных программ скрининга говорит тот факт, что наркоманы, пользующиеся шприцом, в настоящее время составляют большую часть новых инфицированных в США [11]. Однако данный подход критикуется с той точки зрения, что в этом случае 50% больных в регионе не будет выявлено, так как в группу, подверженную факторам риска заражения, входит примерно половина всех инфицированных [12]. Несмотря на это, с нашей точки зрения, адресные программы скрининга должны проводиться как минимум среди беременных женщин, а со временем — распространиться на более широкие слои населения.
Для лечения гепатита С применяются a- и реже b-интерферон. В целом у 15-20% пациентов, получавших a-интерферон в течение 6 месяцев, развивается долговременная реакция (в виде нормализованной аминотрансферазы сыворотки крови и отсутствия РНК гепатита С в сыворотке в конце и в течение 6 месяцев после терапии) [9]. Лечение обычно назначают пациентам с постоянно повышенным уровнем содержания аминотрансферазы и гистологическим подтверждением хронического гепатита. Слабую реакцию на терапию связывают с циррозом печени, высоким содержанием РНК гепатита С в сыворотке крови до начала лечения и генотипом 1 гепатита С [2]. В качестве дополнительных лечебных мероприятий используются другие средства — особенно широко применяется рибавирин, аналог нуклеозидов. Считается, что сочетание препаратов сможет значительно ускорить темпы выздоровления, что подтверждается результатами обследования, во время которого применение одного интерферона сравнивалось с комбинацией интерферона и рибавирина, в итоге результаты улучшились с 18 до 36% [10].
- Лечение женщин во время беременности
Для лечения беременных женщин, инфицированных вирусом гепатита С, должна проводиться общая оценка здоровья будущих матерей. Прежде всего необходимо обследовать женщину на наличие характерных признаков хронических заболеваний печени. При отсутствии печеночной недостаточности после рождения ребенка проводится более подробное гепатологическое обследование. Общие рекомендации во время беременности включают в себя информацию о незначительном риске заражения половым путем и практические советы относительно того, как избежать бытовой передачи вируса через кровь (например, пользоваться личной зубной щеткой и бритвой, аккуратно перевязывать ранки и т. д.) [13]. Что касается возможности заражения половым путем, то Центр контроля за заболеваемостью США не рекомендует что-либо менять в стабильных моногамных семьях, но предлагает партнерам инфицированного больного протестироваться хотя бы раз на антигепатит С [2]. Хотя решение об использовании презерватива целиком зависит от супружеской пары, необходимо подчеркнуть, что передача вируса гепатита С при сексуальных контактах в стабильных моногамных семейных парах маловероятна и происходит достаточно редко.
Роль антивирусной терапии во время беременности требует дальнейшего изучения. В теории снижение вирусной нагрузки гепатитом С должно понизить риск вертикальной передачи. При этом интерферон и рибавирин не применялись для лечения беременных женщин, хотя a-интерферон использовался для лечения хронического миелогенного лейкоза у беременных [19]. Такие пациентки с гематологическими злокачественными заболеваниями хорошо переносят a-интерферон, и дети рождаются нормальными. Возможно, в будущем будет осуществляться терапия беременных, инфицированных гепатитом С, с высоким титром вируса.
- Тактика ведения родов у женщин с вирусным гепатитом С
Оптимальный способ родов у инфицированных женщин окончательно не определен. По данным итальянских ученых, степень передачи инфекции меньше при родах с помощью кесарева сечения, по сравнению с родами через естественные родовые пути (6 против 32%) [20]. По данным другого исследования 5,6% детей, рожденных после кесарева сечения, были инфицированы гепатитом С по сравнению с 13,9% родившихся через естественные родовые пути [14]. Эта информация должна предоставляться беременным женщинам, инфицированным гепатитом С, независимо от того, выберет она кесарево сечение или нет, — важно, чтобы это происходило на добровольной основе. Это поможет предупредить передачу инфекции ребенку. При принятии решения важно знать вирусную нагрузку гепатитом С у матери. Женщинам с вирусной нагрузкой >106-107 копий в мл рекомендуется кесарево сечение в качестве оптимального способа родовспоможения. Если женщина решит рожать через естественные родовые пути, необходимо минимизировать возможность заражения ребенка. Особенно нельзя использовать электроды для отведений с кожи головы и проводить анализы крови плода.
Этот вопрос необходимо подробно обсудить с матерью. По данным исследований японских и немецких ученых [17, 21], РНК гепатита С не была обнаружена в грудном молоке. В другой работе [21] также было исследовано грудное молоко 34 инфицированных женщин, и результат оказался аналогичным. Однако все же есть информация об обнаружении РНК гепатита С в грудном молоке [12]. Возможная передача вируса гепатита С через грудное молоко не подтверждается результатами исследований, кроме того, концентрация РНК гепатита С в грудном молоке значительно ниже, чем в сыворотке крови. Поэтому научных подтверждений тому, что кормление грудью представляет собой дополнительный риск для ребенка, не существует. Однако необходимо помнить, что такие вирусные инфекции, как ВИЧ и человеческий лимфоцитный лейкоз-лимфома-1 (HTLV-1), могут передаваться через грудное молоко. Беременная инфицированная женщина должна это знать и определиться относительно кормления грудью.
- Наблюдение за состоянием здоровья ребенка после рождения
За состоянием здоровья ребенка, рожденного от инфицированной матери, необходимо наблюдать в постнатальном периоде. Это позволит выявить инфицированных детей, наблюдать за ними и, если потребуется, лечить. В идеальных условиях это должно производиться специалистами, обладающими опытом в диагностике и лечении инфекционных заболеваний у маленьких детей. По мнению авторов, тестирование на антигепатит С и РНК гепатита С должно проводиться в возрасте 1, 3, 6 и 12 месяцев. Отсутствие РНК гепатита С во всех пробах, а также свидетельств распада приобретенных материнских антител является точным доказательством того, что ребенок не инфицирован. Однако интерпретация результатов у новорожденных должна проводиться очень осторожно: наличие РНК гепатита С при отсутствии частной реакции на антитела было подтверждено у некоторых детей, что свидетельствует о том, что у новорожденных может развиваться серонегативная хроническая инфекция гепатита С [12]. Также считается, что перинатальная приобретенная инфекция гепатита С не вылечивается, и в результате хронический гепатит развивается у большинства детей.
На сегодня не существует каких-либо подтверждений того, что применение иммуноглобулина или антивирусных препаратов (интерферона, рибавирина) после занесения зараженной вирусом гепатита С крови в ранку снижает риск заражения [23]. То же самое можно сказать о влиянии этих препаратов на развитие гепатита С у новорожденного. В отличие от ВИЧ-инфицированных, дети, рожденные от матерей с положительной реакцией на гепатит С, не обязательно нуждаются в антивирусной терапии.
Читайте также: