Наибольшую эпидемиологическую опасность вич инфицированные представляют
Обновлено: 16.04.2024
ВИЧ – заболевание, вызываемое вирусом иммунодефицита человека. Сегодня в мире отмечается пандемия ВИЧ-инфекции, заболеваемость населения планеты неуклонно растёт.
ВИЧ-инфекция
ВИЧ-инфекция представляет собой заболевание, вызываемое вирусом иммунодефицита человека, характеризующееся синдромом приобретённого иммунодефицита, способствующего возникновению вторичных инфекций и злокачественных образований в связи с глубоким угнетением защитных свойств организма. Сегодня в мире отмечается пандемия ВИЧ-инфекции, заболеваемость населения планеты, в особенности стран Восточной Европы неуклонно растёт.
Характеристика возбудителя
Вирус иммунодефицита человека ДНК-содержащий, относится к роду Lentivirus семейства Retroviridae. Различают два типа: ВИЧ-1 является основным возбудителем ВИЧ-инфекции, причиной пандемии, развития СПИД. ВИЧ-2 – малораспространённый тип, встречается в основном в Западной Африке. ВИЧ – нестойкий вирус, быстро погибает вне организма носителя, чувствителен к воздействию температуры (снижает инфекционные свойства при температуре 56°С, погибает через 10 минут при нагревании до 70-80°С). Хорошо сохраняется в крови и её препаратах, подготовленных для переливания. Антигенная структура вируса весьма изменчива.
Резервуаром и источником ВИЧ-инфекции является человек: страдающий СПИД и носитель. Природных резервуаров ВИЧ-1 не выявлено, есть мнение, что естественным хозяином в природе являются дикие шимпанзе. ВИЧ-2 переносится африканскими обезьянами. Восприимчивость к ВИЧ у других видов животных не отмечена. Вирус содержится в высоких концентрациях в крови, сперме, секрете вагинальных желез и менструальных выделениях. Может выделяться из женского молока, слюны, слёзного секрета и ликвора, но эти биологические жидкости представляют меньшую эпидемиологическую опасность.
Вероятность передачи ВИЧ-инфекции повышается при наличии повреждений кожных покровов и слизистых оболочек (травмы, ссадины, эрозия шейки матки, стоматит, пародонтоз и др.). ВИЧ передаётся с помощью гемоконтактного и биоконтактного механизма естественным путём (при половых контактах и вертикально: от матери к ребёнку) и искусственным (преимущественно реализуется при гемоперкутанном механизме передачи: при трансфузиях, парентеральных введениях веществ, травматических медицинских процедурах).
Риск поражения ВИЧ при единичном контакте с носителем невысок, регулярные половые контакты с инфицированным его значительно повышают. Вертикальная передача инфекции от больной матери ребенку возможна как во внутриутробном периоде (через дефекты плацентарного барьера), так и при родах, при контакте ребенка с кровью матери. В редких случаях фиксируется постнатальная передача с грудным молоком. Заболеваемость среди детей у заражённых матерей достигает 25-30%.
Парентеральное заражение происходит при инъекциях с помощью игл, загрязнённых кровью ВИЧ-инфицированных лиц, при гемотрансфузиях заражённой крови, нестерильных медицинских манипуляциях (пирсинг, татуировки, медицинские и стоматологические процедуры, производящиеся инструментарием без должной обработки). Контактно-бытовым путем ВИЧ не передаётся. Восприимчивость человека к ВИЧ-инфекции – высокая. Развитие СПИД у лиц старше 35-ти лет, как правило, происходит в более короткие сроки с момента заражения. В некоторых случаях отмечается невосприимчивость к ВИЧ, что связывают со специфическими иммуноглобулинами А, присутствующими на слизистых половых органов.
Патогенез ВИЧ-инфекции
Вирус иммунодефицита человека при попадании в кровь внедряется в макрофаги, микроглию и лимфоциты, имеющие важное значение в формировании иммунных реакций организма. Вирус уничтожает способность иммунных телец к распознаванию своих антигенов как чужеродных, заселяет клетку и приступает к репродукции. После выхода размножившегося вируса в кровь, клетка-хозяин погибает, а вирусы внедряются в здоровые макрофаги. Синдром развивается медленно (годами) и волнообразно.
Первое время организм компенсирует массовую гибель иммунных клеток, вырабатывая новые, со временем компенсация становится недостаточной, количество лимфоцитов и макрофагов в крови значительно снижается, иммунная система разрушается, организм становится беззащитен как по отношению к экзогенной инфекции, так и к бактериям, населяющим органы и ткани в норме (что ведёт к развитию оппортунистических инфекций). Кроме того, нарушается механизм защиты от размножения дефектных бластоцитов – злокачественных клеток.
Заселение вирусом иммунных клеток часто провоцирует различные аутоиммунные состояния, в частности характерны неврологические расстройства в результате аутоиммунного поражения нейроцитов, которые могут развиться даже раньше, чем проявится клиника иммунодефицита.
Классификация ВИЧ
В клиническом течении ВИЧ-инфекции различают 5 стадий:
- инкубации;
- первичных проявлений;
- латентная;
- стадия вторичных заболеваний;
- терминальная.
Стадия первичных проявлений может протекать бессимптомно, в виде первичной ВИЧ-инфекции, а также сочетаться с вторичными заболеваниями. Четвертая стадия в зависимости от тяжести подразделяется на периоды: 4А, 4Б, 4В. Периоды проходят фазы прогрессирования и ремиссии, различающиеся в зависимости от имеющей место противоретровирусной терапии или её отсутствия.
Симптомы ВИЧ-инфекции
1. Стадия инкубации – может составлять от 3-х недель до 3-х месяцев, в редких случаях удлиняется до года. В это время идёт активное размножение вируса, но иммунный ответ на него пока отсутствует. Инкубационный период ВИЧ заканчивается либо клиникой острой ВИЧ-инфекции, либо появлением в крови ВИЧ-антител. На этой стадии основанием для диагностики ВИЧ-инфекции является обнаружение вируса (антигенов или частиц ДНК) в сыворотке крови.
2. Стадия первичных проявлений характеризуется проявлением реакции организма на активную репликацию вируса в виде клиники острой инфекции и иммунной реакции (выработка специфических антител). Вторая стадия может протекать бессимптомно, единственным признаком развивающейся ВИЧ-инфекции будет положительная серологическая диагностика на антитела к вирусу. Клинические проявления второй стадии протекают по типу острой ВИЧ-инфекции. Начало острое, отмечается у 50-90% пациентов спустя три месяца после момента заражения, зачастую предшествуя формированию ВИЧ-антител. Острая инфекция без вторичных патологий имеет довольно разнообразное течение: могут отмечаться лихорадка, разнообразные полиморфные высыпания на кожных покровах и видимых слизистых оболочках, полилимфаденит, фарингит, лиенальный синдром, диарея. У 10-15% больных острая ВИЧ-инфекция протекает с присоединением вторичных заболеваний, что связано со снижением иммунитета. Это могут быть ангины, пневмонии различного генеза, грибковые инфекции, герпес и др. Острая ВИЧ-инфекция обычно длится от нескольких дней до нескольких месяцев, в среднем 2-3 недели, после чего в подавляющем большинстве случаев переходит в латентную стадию.
3. Латентная стадия характеризуется постепенным нарастанием иммунодефицита. Гибель иммунных клеток на этой стадии компенсируется их повышенным производством. В это время диагностировать ВИЧ можно с помощью серологических реакций (в крови присутствуют антитела к ВИЧ). Клиническим признаком может быть увеличение нескольких лимфатических узлов из разных, не связанных между собой групп, исключая паховые лимфоузлы. При этом других патологических изменений со стороны увеличенных лимфоузлов (болезненность, изменения окружающих тканей) не отмечается. Латентная стадия может продолжаться от 2-3-х лет, до 20-ти и более. В среднем она длится 6-7 лет.
4. Стадия вторичных заболеваний характеризуется возникновением сопутствующих (оппортунистических) инфекций вирусного, бактериального, грибкового, протозойного генеза, злокачественных образований на фоне выраженного иммунодефицита. В зависимости от выраженности вторичных заболеваний различают 3 периода течения:
4А. Потеря массы тела не превышает 10%, отмечаются инфекционные (бактериальные, вирусные и грибковые) поражения покровных тканей (кожи и слизистых оболочек). Работоспособность снижена.
4Б. Потеря в весе более 10% общей массы тела, продолжительная температурная реакция, возможна длительная диарея, не имеющая органической причины, может присоединяться туберкулёз легких, инфекционные заболевания рецидивируют и прогрессируют, выявляется локализованная саркома Капоши, волосистая лейкоплакия.
4В. Отмечается общая кахексия, вторичные инфекции приобретают генерализованные формы, отмечается кандидоз пищевода, дыхательных путей, пневмоцистная пневмония, туберкулёз внелегочных форм, диссеминированная саркома Капоши, неврологические расстройства.
Подстадии вторичных заболеваний проходят фазы прогрессирования и ремиссии, различающиеся в зависимости от имеющей место противоретровирусной терапии или её отсутствия. В терминальной стадии ВИЧ-инфекции вторичные заболевания, развившиеся у больного, приобретают необратимый характер, меры лечения теряют свою эффективность, летальный исход наступает спустя несколько месяцев.
Течение ВИЧ-инфекции довольно многообразно, не всегда имеют место все стадии, те или иные клинические признаки могут отсутствовать. В зависимости от индивидуального клинического течения продолжительность заболевания может составить как несколько месяцев, так и 15-20 лет.
Особенности клиники ВИЧ-инфекции у детей
ВИЧ в раннем детском возрасте способствует задержке физического и психомоторного развития. Рецидивирование бактериальных инфекций у детей отмечают чаще, чем у взрослых, нередки лимфоидные пневмониты, увеличение лёгочных лимфоузлов, различные энцефалопатии, анемия. Частой причиной детской смертности при ВИЧ-инфекциях является геморрагический синдром, являющийся следствием выраженной тромбоцитопении. Наиболее частым клиническим проявлением ВИЧ-инфекции у детей является задержка темпов психомоторного и физического развития. ВИЧ-инфекция, полученная детьми от матерей анте- и перинатально протекает заметно тяжелее и быстрее прогрессирует, в отличие от таковой у детей, заражённых после года.
Диагностика ВИЧ-инфекции
В настоящее время основным диагностическим методом при ВИЧ-инфекции является выявление антител к вирусу, производящееся преимущественно с применением методики ИФА. В случае положительного результата исследуют сыворотку крови с помощью методики иммунного блоттинга. Это позволяет идентифицировать антитела к специфическим антигенам ВИЧ, что является достаточным критерием для окончательного диагностирования. Невыявление с помощью блоттинга антител характерной молекулярной массы, однако, не исключает ВИЧ. В инкубационный период иммунный ответ на внедрение вируса ещё не сформирован, а в терминальной стадии в результате выраженного иммунодефицита антитела перестают вырабатываться.
При подозрении на ВИЧ и отсутствии положительных результатов иммунного блоттинга эффективным методом выявления частиц РНК вируса является ПЦР. Диагностированная серологическими и вирусологическими методами ВИЧ-инфекция является показанием к динамическому наблюдению состояния иммунного статуса.
Лечение ВИЧ-инфекции
Терапия ВИЧ-инфицированных лиц подразумевает постоянный контроль иммунного статуса организма, профилактику и лечение возникающих вторичных инфекций, контроль над развитием новообразований. Зачастую ВИЧ-инфицируемым лицам требуется психологическая помощь и социальная адаптация. В настоящее время в связи со значительным распространением и высокой социальной значимостью заболевания в государственных и мировых масштабах осуществляется поддержка и реабилитация больных, расширяется доступ к социальным программам, предоставляющим больным медицинскую помощь, облегчающую течение и улучшающую качество жизни пациентов.
На сегодняшний день преимущественным этиотропным лечением является назначение препаратов, снижающих репродуктивные способности вируса. К антиретровирусным препаратам относятся:
- нуклеозидные ингибиторы транскриптазы (НИОТ) различных групп: зидовудин, ставудин, залцитабин, диданозин, абакавир, комбинированные препараты;
- нуклеотидные ингибиторы обратной транскриптазы (НтИОТ): невирапин, эфавиренз;
- ингибиторы протеазы: ритонавир, саквинавир, дарунавир, нелфинавир и другие;
- ингибиторы слияния.
При принятии решения о начале противовирусной терапии пациентам следует помнить, что применение препаратов осуществляется многие годы, практически пожизненно. Успех терапии напрямую зависит от строгого соблюдения рекомендаций: своевременного регулярного приёма лекарственных средств в необходимых дозировках, соблюдение предписанной диеты и строгое следование режиму.
Возникающие оппортунистические инфекции лечат в соответствии с правилами эффективной против вызвавшего их возбудителя терапии (антибактериальные, противогрибковые, противовирусные средства). Иммуностимулирующая терапия при ВИЧ-инфекции не применяется, поскольку способствует её прогрессированию, цитостатики, назначаемые при злокачественных образованиях, угнетают иммунитет.
Лечение ВИЧ-инфицированных включает общеукрепляющие и поддерживающие организм средства (витамины и биологически активные вещества) и методики физиотерапевтической профилактики вторичных заболеваний. Больным, страдающим наркоманией, рекомендуется лечение в соответствующих диспансерах. В связи со значительным психологическим дискомфортом, многие пациенты проходят длительную психологическую адаптацию.
Прогноз при ВИЧ-инфекции
ВИЧ-инфекция полностью неизлечима, во многих случаях противовирусная терапия даёт незначительный результат. На сегодняшний день в среднем ВИЧ-инфицированные живут 11-12 лет, однако тщательная терапия и современные лечебные препараты позволяют заметно удлинить срок жизни пациентов. Основную роль в сдерживании развивающегося СПИД играет психологическое состояние больного и его усилия, направленные на соблюдение прописанного режима.
Профилактика ВИЧ-инфекции
В настоящее время Всемирная организация здравоохранения проводит общие профилактические мероприятия по снижению заболеваемости ВИЧ-инфекцией по четырем основным направлениям:
- просвещение в вопросах безопасности половых отношений, распространение презервативов, лечение заболеваний, передающихся половым путём, пропаганда культуры половых взаимоотношений;
- контроль над изготовлением препаратов из донорской крови;
- ведение беременности ВИЧ-инфицированных женщин, обеспечение их медицинской помощью и предоставление им средств химиопрофилактики (в последнем триместре беременности и в родах женщины получают антиретровирусные препараты, которые также на первые три месяца жизни назначаются новорождённым детям);
- организация психологической и социальной помощи и поддержки ВИЧ-инфицированных граждан, консультирование.
В настоящее время в мировой практике особое внимание уделяют таким эпидемиологически важным в отношении заболеваемости ВИЧ-инфекцией факторам, как наркомания, беспорядочная половая жизнь. В качестве профилактической меры во многих странах производится бесплатная раздача одноразовых шприцев, метадоновая заместительная терапия. В качестве меры, способствующей снижению половой неграмотности, в учебные программы вводятся обучающие половой гигиене курсы

Пн–Пт:
• отдел диспанс. наблюд. и амбул. лечения: с 08:00 до 17:30
• отдел организац. эпид. обслед. населения: с 08:00 до 15:42
Сб: с 09:00 до 15:00 – дежурный врач и медсестра
Вс: выходной
ВИЧ – инфекция относится к группе кровяных антропонозных инфекций.
Единственным источником ВИЧ - инфекции является человек, который заразен от момента инфицирования. Контагиозный период продолжается пожизненно, до летального исхода.
Механизм передачи - гемо-контактный (предполагает обязательный контакт с любой опасной биологической средой).
Пути передачи ВИЧ – инфекции:
- Половой- к риску инфицирования могут вести любые виды половых отношений: гетеросексуальные, гомосексуальные и бисексуальные контакты.
- Парентеральный- передача вируса осуществляется через кровь. Риск инфицирования парентеральным путем существует у наркоманов через инфицированный инструментарий и раствор наркотика; при проведении медицинских инвазивных процедур и манипуляций (инъекции, операции, пункции, биопсии, гемотрансфузии, трансплантации и др.); при проведении немедицинских инвазивных процедур и манипуляций (пирсинг, татуаж, маникюр, педикюр, бритье).
- Вертикальный- инфицирование плода возможно на уровне яйцеклетки, трансплацентарно, при прохождении родовых путей; инфицирование ребенка возможно при грудном вскармливании.
Других путей передачи ВИЧ-инфекции не существует.
Восприимчивость к ВИЧ – инфекции всеобщая, но гетерогенная. Наиболее уязвимыми среди социальных контингентов являются следующие группы риска:
Ø Внутривенные наркопотребители;
Ø Лица, ведущие беспорядочную половую жизнь;
Ø Реципиенты крови и других биологических жидкостей, органов и тканей;
Ø Дети, рожденные от ВИЧ – инфицированных матерей.
Факторы, определяющие восприимчивость к инфекционным заболеваниям (в том числе к ВИЧ-инфекции):
Ø Уровень изначального иммунитета,
Ø Наличие хронических заболеваний (как соматической, так и инфекционной природы происхождения),
Ø Длительность контакта с инфицированным пациентом или биоматериалом,
Ø Наличие профессиональных вредностей,
Ø Наличие повреждений на поверхностных покровах,
Ø Первоначальная доза (концентрация) возбудителя.
ВИЧ может содержаться во всех биологических средах. Наибольшую эпидемиологическую опасность представляют:
Вирус иммунодефицита человека (ВИЧ) – это инфекционное заболевание, в основе которого лежат значительные деструктивные изменения иммунной, нервной и других систем организма. Болезнь характеризуется хроническим, многолетним течением, которое сопровождается вторичными инфекционными процессами и формированием новообразований.
К отдельной форме заболевание отнесли в конце прошлого века, после выявления значительного количества больных, страдающих иммунодефицитом, проявлениями пневмоцистной пневмонии и саркомы Капоши. Этому симптомокомплексу дали название СПИД – синдром приобретенного иммунодефицита человека. СПИД развивается после малосимптомного и бессимптомного периода инфицирования, длящегося несколько лет и постепенно разрушающего иммунную систему человека. Признаки СПИДа более выражены, чем на стадии ВИЧ (вирус иммунодефицита человека).
Классификация
Классификация ВИЧ включает разные группы болезни, которые вызваны вирусом и имеют различные проявления:
- инфекционные и паразитарные болезни (микозы, кандидозы, цитомегаловирус и др.);
- злокачественные новообразования (саркома Капоши, лимфома Беркитта, неходжкинские лимфомы, недоброкачественные новообразования кроветворной, лимфатической систем и родственных к ним тканей, множественные и неуточненные новообразования);
- иные уточненные болезни и состояния (энцефалопатии, лимфатический интерстициальный пневмонит, изнуряющий синдром, генерализованная лимфоаденопатия, иммунологические и гематологические нарушения, острый ВИЧ-инфекционный синдром и др.);
- неуточненные патологии.
Этиология
Вирус иммунодефицита человека – возбудитель заболевания, который был выделен в 1984 году и отнесен к ретровирусам. Вирион имеет сферическую форму, геном ВИЧ образован двухнитевой РНК. В пораженных клетках вирус формирует ДНК.
Выделяют вирусы 2 типов:
- ВИЧ-1 – широко распространен, это - главный возбудитель ВИЧ-инфекции и СПИДа в Америке, Европе и Азии;
- ВИЧ-2 – возбудитель распространен меньше, имеет много общего с ВИЧ-1, чаще всего его выделяют в Западной Африке.
Вирус иммунодефицита отличается высокой антигенной изменчивостью. Он очень быстро проходит весь свой жизненный цикл, всего за 1-2 дня. При этом, в день образуется до 1 миллиарда вирионов.
Вирус иммунодефицита человека очень чувствителен к внешним воздействиям и быстро гибнет под действием всех дезинфектантов. Заразность вируса резко снижает нагревание до 55 градусов, а при повышении температуры до 70-80 градусов возбудитель погибает уже через 10 минут.
ВИЧ устойчив к воздействию ультрафиолета и ионизирующей радиации, хорошо переносит низкие температуры. Также, он способен годами сохранять жизнеспособность в крови, предназначенной для переливания.
Пути заражения
Основной источник заболевания – инфицированный ВИЧ человек. Опасность заражения сохраняется на всех стадиях инфекции, пожизненно. В большом количестве возбудитель содержится в крови (в том числе и в менструальной), сперме, вагинальных выделениях. Возбудитель можно обнаружить в слюне, женском молоке, слезной, спинномозговой жидкостях. Наибольшую опасность представляют кровь, сперма и вагинальный секрет.
Пути передачи ВИЧ:
- половой (гомо- и гетеросексуальный) – риск инфицирования вирусом иммунодефицита повышается при увеличении количества половых партнеров, при инфекциях, которые передаются при сексе (герпес, сифилис, хламидиоз, трихомониаз и гонорея), бактериальных вагинозах;
- парентеральный (трансфузионный – переливание крови, трансплацентарный – через плаценту от матери ребенку, инъекционный – инъекции наркотиков);
- вертикальный – от матери к плоду во время беременности, а также заражение ребенка при родоразрешении и грудном вскармливании;
- трансплантационный.
Риск профессионального инфицирования медицинского работника на рабочем месте повышается при: порезе или уколе предметом с видимыми следами крови, глубоком повреждении тканей, порезе вены или артерии зараженного пациента, высоком уровне у пациента вирусной нагрузки.
Риск развития заболевания при любом пути передачи во многом определяется вирусной нагрузкой. При этом низкий уровень содержания РНК возбудителя в крови не исключает возможности заражения ВИЧ-инфекцией.
Пути заражения ВИЧ неразрывно связаны с рискованным сексуальным поведением, обусловленным употреблением спиртных напитков и наркотических веществ. Алкоголь и наркотики усиливают сексуальное влечение, делают поведение менее самокритичным, что подталкивает человека к необдуманным поступкам.
Индивидуальные (поведенческие) факторы риска включают:
- беспорядочные сексуальные контакты;
- занятия коммерческим сексом;
- употребление инъекционных наркотических средств;
- неиспользование средств профилактики заболеваний, которые передаются при сексуальном контакте;
- сексуальное насилие;
- раннее начало половой жизни и др.
Вероятность передачи ВИЧ-инфекции повышает наличие очагов воспаления, повреждения слизистой половых органов.
Бытовая передача вируса не доказана.
Группы риска:
- лица, занятые в сфере коммерческого секса и их клиенты;
- медицинские работники (особенно, медики, работающие в инфекционных отделениях);
- мужчины-гомосексуалисты;
- лица, находящиеся в заключении;
- наркоманы, употребляющие инъекционные наркотики;
- мигранты;
- бездомные;
- подростки, состоящие на учете в инспекциях по делам несовершеннолетних.
Патогенез
После присоединения ВИЧ к оболочке клетки-хозяина его РНК с некоторыми вирусными ферментами проникает в цитоплазму клетки, где с помощью вирусного фермента происходит обратная транскриптаза на РНК возбудителя с образованием ДНК.
ДНК вируса иммунодефицита проникает в ядро клетки и встраивается в ДНК клетки-хозяина, после чего клетки человека начинают самостоятельно производить новые вирусные частицы. Новые вирусные частицы проникают в новые клетки, имеющие рецептор CD4, что приводит к:
- нарушению межклеточных взаимодействий внутри иммунной системы;
- функциональной иммунной несостоятельности;
- постепенному истощению клеток крови лимфоцитов CD4;
- прогрессирующему иммунодефициту.
Период от момента инфицирования до смерти у каждого различный, без необходимого лечения он составляет 10-12 лет.
Клинические проявления и осложнения
При ВИЧ-инфекции выделяют несколько периодов заболевания:
- инкубационный – длится с момента инфицирования до развития острой стадии заболевания;
- асимптомная (бессимптомная, латентная) стадия – включает острый период, бессимптомную инфекцию (сероконверсия) и персистирующую генерализованную лимфаденопатию (ПГЛ);
- стадия выраженных клинических проявлений, которые характеризуются появлением вторичных заболеваний (СПИД-ассоциированный комплекс, или пре-СПИД);
- терминальная стадия (стадия СПИД).
С момента заражения до появления первых симптомов ВИЧ может пройти от 2-3 недель до 3 месяцев. Изредка инкубационный период затягивается до 1 года. При заражении у больных развивается острый ретровирусный синдром с первичными признаками ВИЧ, напоминающими ОРВИ или грипп: лимфаденопатия, лихорадка, артралгия, миалгия, сильная головная боль, ангина, иногда – появляется пятнисто-папулезная сыпь, диспепсические расстройства (тошнота, рвота или диарея), увеличивается печень и селезенка.
В бессимптомный период ВИЧ-инфекция клинически себя никак не проявляет. Человек чувствует себя вполне здоровым, но при этом в его крови есть вирус иммунодефицита и он несет опасность заражения для окружающих. Бессимптомная стадия может длится от 3-6 месяцев до 3-5 лет.
Стадия ПГЛ длится несколько лет. Основной признак ВИЧ – увеличение лимфатических узлов (подчелюстных, заднешейных, подмышечных). Узлы безболезненные, плотно-эластичные до 1-3 см в диаметре. Возможно незначительное повышение температуры, увеличение печени и селезенки.
СПИД-ассоциированный комплекс характеризуется появлением инфекционных, оппортунистических заболеваний, свойственных пациентам с иммунодефицитом. Инфекции могут вызывать простейшие, грибы, бактерии и вирусы.
Осложнения ВИЧ-инфекции на стадии пре-СПИДа:
- Бактериальная пневмония
- Пневмоцистная пневмония
- Внелегочный криптококкоз
- Кандидоз трахеи, легких, бронхов, пищевода
- Криптоспоридиоз с продолжительной диареей
- Инвазивный рак шейки матки
- Цитомегаловирусная инфекция
- Гистоплазмоз
- Лейкоэнцефалопатия
- Герпес
- Саркома Капоши
- Диссеминированная инфекция, вызванная атипичными микобактериями
- Лимфома (иммунобластная, Беркитта, В-клеточные формы)
- Энцефалопатия, сопровождающаяся слабоумием
- Токсоплазмоз головного мозга, глаз, легких
- Хронический кишечный изоспориаз и др.
СПИД-ассоциированный комплекс длится несколько лет с периодами относительного улучшения состояния.
Симптомы ВИЧ прогрессирования:
- генерализованная лимфаденопатия;
- необъяснимая потеря веса (более 10%);
- повышенная утомляемость;
- хроническая диарея (более 3 недель);
- одышка;
- сухой кашель;
- ночная потливость;
- лихорадка, длящаяся более двух недель (иногда до 3 недель и более);
- дерматиты.
ВИЧ-инфекция, терминальная стадия которой носит необратимый характер и заканчивается смертью, характеризуется активным развитием инфекционных заболеваний и новообразований. Клинические проявления очень разнообразны, что обусловлено многочисленными инфекционными агентами, множественным поражением систем и органов.
Симптомы СПИДа терминальной стадии условно подразделяют на разные типы болезней:
- легочной тип – развитие инфильтративной пневмонии;
- желудочно-кишечный тип – тяжелая хроническая диарея;
- церебральный тип – атрофия коры головного мозга, поражения сосудов мозга, слабоумие;
- диссеминированный тип – стойкая лихорадка, падение массы тела, нарастающая слабость, поражение разных органов.
Наиболее ярким опухолевидным проявлением является саркома Капоши (опухоль кровеносных сосудов головы, конечностей, туловища, слизистой оболочки рта, органов желудочно-кишечного тракта, легких).
Диагностика
Стандартной диагностикой ВИЧ являются лабораторные методы исследования:
- обнаружение антител в иммуноферментном анализе (ИФА);
- реакции иммунного блоттинга (окончательно подтверждают инфицирование ВИЧ);
- экспресс-тесты на ВИЧ;
- радиоиммунопреципитация;
- реакция непрямой иммунофлюоресценции (РНИФ); .
В подавляющем большинстве выявить антитела к ВИЧ можно в течение первых 3 месяцев после инфицирования. При получении положительного результата инфекционист назначает повторный анализ на вирус иммунодефицита.
Лабораторная диагностика ВИЧ, ее дополнительные методы, направлены на выявление в иммунной системе нарушений, вызванных иммунодефицитом: определение общего количества лимфоцитов и Т-хелперов (CD4), вычисление соотношения Т-хелперов и Т-супрессоров (CD8).
Лечение
Лица с диагностированной ВИЧ-инфекцией госпитализируются в инфекционные отделения. Больных в стадии СПИДа помещают в специальные боксовые отделения для предупреждения заражения другими инфекциями.
Лечение ВИЧ основные направления:
- этиотропное лечение – антиретровирусная терапия;
- иммуномодулирующая терапия;
- лечение инфекционных заболеваний, антибиотикотерапия;
- лечение новообразований.
Иммуномодулирующая терапия является одним из основных лечебных направлений и включает заместительное и иммуностимулирующее лечение.
Иммунозаместительная терапия предусматривает пересадку костного мозга и переливание лимфоцитарной массы.
Иммуностимулирующая терапия проводится медикаментозными препаратами.
Противоопухолевое лечение ВИЧ заключается в лучевой и специальной фармакотерапии.
Пациенты с вирусом иммунодефицита находятся под диспансерным наблюдением пожизненно, независимо от стадии болезни.
При этом проводится регулярное лабораторное обследование, анализ клинических проявлений заболевания для наблюдения за течением инфекционного процесса и функциональным состоянием системы иммунитета.
Профилактика ВИЧ-инфекции
Первостепенное значение в предупреждении распространения ВИЧ имеет пропаганда здорового образа жизни (отказ от употребления алкоголя и приема наркотиков) и правильного сексуального поведения (использование презервативов, ограничение половых партнеров).
Специфическая профилактика ВИЧ с применением вакцинации находится только на стадии разработки.
При нахождении ВИЧ-инфицированного больного в условиях дома члены семьи должны соблюдать необходимый санитарно-гигиенический режим:
- регулярная влажная уборка помещений;
- туалет и ванную комнату необходимо обрабатывать обязательно с дезинфектантами;
- белье должно подвергаться кипячению;
- режущие предметы и ножницы по возможности обрабатывать спиртом и т.д.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Категории МКБ: Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде других состояний (B23), Болезнь, вызванная вирусом иммунодефицита человека [вич], неуточненная (B24), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде других уточненных болезней (B22), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде злокачественных новообразований (B21), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде инфекционных и паразитарных болезней (B20), Острый ВИЧ-инфекционный синдром (B23.0)
Общая информация
Краткое описание
ВИЧ-инфекция - инфекционная болезнь, развивающаяся в результате многолетнего персистирования в лимфоцитах, макрофагах и клетках нервной ткани вируса иммунодефицита человека (далее - ВИЧ), характеризующаяся медленно прогрессирующим дефектом иммунной системы, который приводит к гибели больного от вторичных поражений, описанных как синдром приобретенного иммунодефицита (далее - СПИД) [1].
B20 Болезнь, вызванная вирусом иммунодефицита человека (ВИЧ), проявляющаяся в виде инфекционных и паразитарных болезней;
B21 Болезнь, вызванная вирусом иммунодефицита человека (ВИЧ), проявляющаяся в виде злокачественных новообразований;
B22 Болезнь, вызванная вирусом иммунодефицита человека (ВИЧ), проявляющаяся в виде других уточненных болезней;
Пользователи протокола: инфекционисты, терапевты, врачи общей практики, клинической лабораторной диагностики, фтизиатры.
Класс I - польза и эффективность диагностического метода или лечебного воздействия доказана и и/или общепризнаны
Класс III - имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/ неэффективно и в некоторых случаях может быть вредным
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+).
Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.
Классификация
• нейтропения (
• хронический герпес (оролабиальный, генитальный или аноректальный длительностью более месяца или висцеральный любой локализации);
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
• число лимфоцитов CD4 (абсолютное и процентное содержание) - двукратное измерение с интервалом не менее 7 дней;
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
Заболевание начинается постепенно.
• половые контакты (гетеро- или гомосексуальные; тип контактов: оральный, вагинальный, анальный) с ВИЧ-статус партнерами (если известно);
• патологическое увеличение лимфатических узлов, персистирующая генерализованная лимфоаденопатия.
Ротоглотка: стоматит, язвенно-некротические поражения, разрастание слизистой полости рта, преимущественно боковой поверхности языка.
Мочеполовая система и перианальная область: признаки следующих заболеваний: нефропатия, инфекция, вызванная вирусом папилломы человека (остроконечные кондиломы половых органов и заднего прохода, рак шейки матки).
Неврологический и психический статус: нарушение когнитивных функций (Приложение 1), парезы, симптомы нейропатии, нарушение сознания, менингеальные синдром.
Биохимический анализ крови: повышение уровня креатинина и мочевины в крови, гипонатриемия, гипокалиемия (при развитии ОПП).
• полимеразная цепная реакция РНК ВИЧ: определяемая вирусная нагрузка.
МРТ/КТ головного мозга: отек головного мозга, признаки менингоэнцефалита, дисциркуляторная энцефалопатия, объемные процессы;
• консультация невропатолога: при признаках/подозрении на криптококковый менингит, ВИЧ-энфефалопатию, токсоплазмоз ЦНС, ПМЛ, лимфомы головного мозга, периферической полинейропатии;
• консультация психиатра: при признаках/подозрении психического расстройства. ВИЧ-энцефалопатии/деменции;
Дифференциальный диагноз
Дифференциальный диагноз: проводится с оппортунистическими инфекциями и другими вторичными заболеваниями по результатам консультаций специалистов.
Лечение
Курс лечения АРТ – пожизненный, применяется тройная схема, кратность приема АРВ препаратов зависит от формы выпуска.
• эмтрицитабин (FTC) 200 мг, капсула; 200 мг 1 раз в сутки.
• рилпивирин* (RPV) 25 мг таблетка; 25 мг 1 раз в сутки.
• дарунавир (DRV) 400 мг, 600 мг, 800 мг таблетка; 600 мг 2 раза в сутки в комбинации с ритонавиром в дозе 100 мг 2 раза в сутки;
• типранавир* (TPV) 250 мг капсула; применяется усиленный ритонавиром, 2 раза в сутки 500 мг+200 мг ритонавира.
ИИ с целью: блокирования фермента ВИЧ, участвующий во встраивании провирусной ДНК в геном клетки-мишени.
• долутегравир (DTG) 50 мг таблетка; 50 мг 1 раз в сутки.
• элвитегравир 150 мг/кобицистат 150 мг /эмтрицитабин 200 мг /тенофовир 300 мг* 1 таблетка 1 раз в сутки;
* При регистрации в Республике Казахстан.
В приоритетном порядке АРТ назначается всем пациентам в 3-4 стадии ВИЧ-инфекции или пациентам с количеством CD4+ лимфоцитов ≤ 350 кл/мкл.
− ВИЧ-позитивным лицам в дискордантных парах (для снижения риска трансмиссии ВИЧ неинфицированным партнерам), при условии предварительного консультирования обоих партнеров;
− при подготовке ВИЧ-инфицированного пациента к применению вспомогательных репродуктивных технологий.
Схема АРТ состоит не менее, чем из трех антиретровирусных препаратов. Предпочтение отдается комбинированным препаратам в фиксированных дозировках.
b NVP использовать у лиц с низким числом лимфоцитов CD4 (у женщин с СД4 менее 250/мкл, у мужчин с СД4 менее 400/мкл)
с вместо AZT при умеренной анемии или гранулоцитопении (уровень гемоглобина> 90 г/л или количество нейтрофилов> 1000 клеток/мкл) рекомендуется назначать ABC, или TDF, а при более выраженной анемии или гранулоцитопении – АВС или TDF.
d использование комбинированного препарата фиксированной дозировки DRV/c (при регистрации)
При невозможности использования вышеперечисленных препаратов ddI может быть назначен в качестве НИОТ в комбинации 3TC/FTC +EFV.
• пациенты, получающие противотуберкулезные препараты.
− при количестве CD4+ лимфоцитов от 50 до 250 клеток/мкл и нормальном уровне АЛТ или АСТ – NVP в сочетании с АВС, или TDF, или AZT + 3ТС, или FTC;
− при любом количестве CD4+ лимфоцитов – LPV/r или DRV/r или ATV/r в сочетании с АВС, или TDF, или AZT + 3ТС, или FTC.
Рекомендуемые схемы АРТ: назначается схема из предпочтительных АРВП – 2 НИОТ + 1 ИП/r, или 2НИОТ + 1 ННИОТ, или 2 НИОТ + 1 ИИ.
LPV/r в сочетании с AZT/3TC. В качестве третьего компонента схемы АРТ являются LPV/r в таблетках (400/100 мг 2 раза в сутки).
При непереносимости LPV/r можно использовать (в порядке приоритетности) – DRV/r (600/100 мг 2 раза в сутки), NVP (при CD4 < 250 клеток/мкл и нормальном уровне АЛТ и АСТ). Частота назначения LPV/r и DRV/r – не реже 2 раз в сутки.
При непереносимости LPV/r и DRV/r, можно назначить ATV/r или другие ИП/р. В качестве нуклеозидной основы рекомендуется ZDV/3TC. Применение EFV не рекомендуется в I триместрe беременности.
Для лечения пациентов с низким уровнем CD4+-лимфоцитов рекомендуется применять схемы, включающие бустированный ИП.
В качестве нуклеозидной основы рекомендуется применять комбинацию ABC с 3TC или TDF с 3TC в стандартных дозах (или комбинированный препарат TDF/FTC). Однако у пациентов с ВН более 100 000 копий/мл препараты, содержащие ABC, применять не рекомендуется.
В качестве альтернативы третьим препаратом можно назначить FPV/r из-за минимального влияния на функцию почек либо LPV/r.
ТDF не рекомендуется больным с почечной недостаточностью.
более чем в 2,5 раза выше верхней границы нормы (ВГН) – EFV или RPV (при наличии противопоказаний к приему EFV и при уровне РНК ВИЧ < 100000 копий/мл) в сочетании с TDF+3TC или TDF/FTC;
• при уровне активности АЛТ или АСТ более чем в 2,5 раза выше ВГН – DTG, бустированный RTV ИП (DRV/r или LPV/r) в сочетании с TDF+3TC или TDF/FTC.
При снижении числа CD4+ лимфоцитов менее 500 клеток/мкл рекомендуют начать АРТ одновременно с терапией ХГС.
При количестве CD4+лимфоцитов менее 350 клеток/мкл начинают лечение ВИЧ-инфекции, а затем присоединяют терапию ХГС.
Не рекомендуется сочетание рибавирина с зидовудином (увеличивается частота развития анемии), диданозином (повышается вероятность декомпенсации заболевания печени).
Оптимальным сочетанием НИОТ является TDF + 3TC или FTC в стандартных дозировках. При невозможности применять TDF назначают АВС.
• при нормальном уровне активности АЛТ/АСТ или повышении его не более чем в 2,5 раза выше ВГН – EFV, RPV (при наличии противопоказаний к приему EFV и при уровне РНК ВИЧ < 100000 копий/мл) или DTG (при наличии противопоказаний к приему EFV и при уровне РНК ВИЧ >100000 копий/мл) в сочетании с АВС или TDF + 3TC или TDF/FTC.
• при уровне активности АЛТ/АСТ более чем в 2,5 раза выше ВГН – DTG или бустированный ИП (LPV/r или DRV/r) в сочетании с АВС или TDF + 3TC или TDF/FTC.
У больных при сочетании ВИЧ-инфекции и ХГС, не получающих лечения ХГС, в состав схемы АРТ может быть включено сочетание ZDV+3TC.
Все ЛЖВ с диагностированным туберкулезом нуждаются в лечении ТБ и ВИЧ-инфекции, независимо от числа лимфоцитов CD4.
Первым начинают противотуберкулезное лечение, а затем как можно быстрее (в первые 8 недель лечения) назначают АРТ.
Больным ВИЧ/ТБ, имеющим выраженный иммунодефицит (число лимфоцитов CD4 менее 50 клеток/мкл), необходимо начать АРТ немедленно – в течение первых 2 недель после начала лечения ТБ.
При наличии туберкулезного менингита начало АРТ следует отложить до завершения фазы интенсивной терапии ТБ.
В начале АРТ у больных, получающих противотуберкулезное лечение, предпочтительным ННИОТ является EFV, который назначают вместе с двумя НИОТ.
При отсутствии EFV рекомендована схема лечения - 3TC (или FTC) + ZDV + ABC (или TDF).
В таблице 3 представлены варианты замены антиретровирусных препаратов при развитии нежелательныхэффектов.
Неудача лечения определяется как постоянно выявляемая вирусная нагрузка более 1000 копий/мл по результатам двух последовательных измерений, проведенных с интервалом в 2-4 недели, но не ранее, чем через шесть месяцев после начала использования АРВ-препаратов.
Основные лекарственные средства, имеющие 100% вероятность применения: см пункт Медикаментозное лечение, оказываемое на амбулаторном уровне.
• эмтрицитабин (FTC) 200 мг, капсула;
• рилпивирин* (RPV) 25 мг таблетка;
• дарунавир (DRV) 400 мг, 600 мг, 800 мг таблетка; 600 мг в комбинации с ритонавиром в дозе 100 мг 2 раза в сутки;
• типранавир* (TPV) 250 мг капсула; применяется усиленный ритонавиром, 2 раза в сутки 500 мг+200 мг ритонавира.
• элвитегравир 150 мг/кобицистат 150 мг /эмтрицитабин 200 мг /тенофовир 300 мг* 1 таблетка 1 раз в сутки;
• элвитегравир 150 мг/кобицистат 150 мг* 1 таблетка 1 раз в сутки.
Хирургические вмешательства: нет.
• туберкулеза (при исключении у пациента активного туберкулеза) –однократно изониазид (5 мг/кг), но не более 0,3 г в сутки + пиридоксин (при наличии) в дозе 25 мг/сут не менее 6 месяцев;
• пневмоцистной пневмонии в случае CD4 < 200 клеток/мкл, токсоплазмоза, в случае CD4 < 100 клеток/мкл – котримоксазол (960 мг 3 раза/неделю). Отменить профилактику если у пациента более 3 месяцев количество CD4+ - лимфоцитов стабильно превышает 200 кл/мкл, возобновить при падении количества CD4+ - лимфоцитов
• Диспансерное наблюдение пациентов получающих АРТ осуществляется совместно ПМСП и территориальным центром СПИД с кратностью посещений не менее 1 раза в 3 месяца.
• Вирусная нагрузка определяется перед началом АРТ. В дальнейшем следует измерять ВН первый раз не позднее 3 месяцев, затем 1 раз в 6 месяцев, при достижении неопределяемого уровня ВН.
• В случае отсутствия снижения ВН через 6 месяцев от начала лечения на 1 lоg10 или последовательного двукратного повышения ВН после исходной супрессии, следует провести генотипический тест на определение резистентности ВИЧ к антиретровирусным препаратам.
• Число лимфоцитов CD4 нужно измерять через 3 месяца, затем каждые 6 месяцев, при необходимости чаще в течение 1-го года АРТ, далее не реже 1 раз в год (за исключением случаев неэффективности лечения).
• Лабораторные исследования необходимо проводить не менее одного раза в 6 месяцев.
Таблица 4. Сроки проведения лабораторных исследований
х - лабораторное исследование показано независимо от используемых АРВ-препаратов;
x (АРВ-препарат) - исследование показано пациентам, которые получают указанный в скобках препарат.
b Пациентам с хроническими гепатитами биохимические показатели определяют согласно клиническому протоколу диагностики и лечения хронического вирусного гепатита В и С у взрослых в РК.
Через 3 месяца после начала приема АРВ-препарата клинически проявляющиеся побочные эффекты должны отсутствовать (а также субклинические, которые со временем могут проявиться клинически )
b Вирусная нагрузка уменьшается постепенно: у большинства пациентов (за исключением имеющих изначально высокую вирусную нагрузку) через 24 недели АРТ она должна быть < 50 копий/мл либо демонстрировать выраженную тенденцию снижения до этого уровня.
При расхождении между вирусологическими и иммунологическими показателями, приоритет за вирусологическими.
Число лимфоцитов CD4 необходимо определять каждые 3 месяца, по стабилизации СД4 лимфоцитов на фоне АРТ - 1 раз в 6 месяцев.
Цель АРТ - снижение ВН до неопределяемого уровня (пороговый уровень
При показателях ВН от 200 до 400 коп/мл – развитие резистентности возможно, необходимо усилить работу по соблюдению приверженности к АРТ.
Госпитализация
III степень (тяжелая) - повседневная жизнь существенно нарушена, часто требуется дополнительная помощь близких, медицинская помощь и лечение, возможно в стационаре;
IV степень (крайне тяжелая, жизнеугрожающая) - нормальная повседневная жизнь невозможна, требуется постоянная помощь посторонних, серьезное лечение, чаще всего в стационаре.
Информация
Источники и литература
Информация
5) Трумова Жанна Зиапеденовна – доктор медицинских наук, профессор РГП на ПХВ «Казахский национальный медицинский университет имени С.Д.
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Оценку нарушений познавательной деятельности (когнитивных функций) целесообразно проводить у всех ВИЧ-инфицированных пациентов без отягощающих факторов(тяжелые психиатрические заболевания, злоупотребление психоактивными веществами, в том числе алкоголем, текущие оппортунистические инфекции центральной нервной системы, другие неврологические заболевания) в течение 6 мес. со времени постановки диагноза. Данный подход позволяет точно определить исходные показатели и, соответственно, более точно оценить дальнейшие изменения. Для раннего скрининга когнитивных функций необходимо задать пациенту 3 вопроса (S.Simionietal. AIDS 2009, EACS 2012):
1. Часто ли у Вас бывают случаи потери памяти (например, Вы забываете значительные события, даже самые недавние, назначенные встречи и т.д.)?
Нейропсихологическое обследование должно включать в себя тесты для изучения следующих характеристик познавательной деятельности: слухоречевая и зрительная память, счет, скорость восприятия информации, внимание, , двигательные навыки. (Antinorietal.Neurology, 2007). В случае выявления патологии требуется обследование пациента у невролога, проведение МРТ головного мозга и исследовании спинномозговой жидкости (СМЖ) на вирусную нагрузку и, если есть к тому показания, провести исследование генотипической резистентности к препаратам в двойной пробе СМЖ и плазмы крови. Если у пациента выявлена патология нейрокогнитивных функций на этапе скрининга или при дальнейшем нейропсихологическом обследовании, необходимо рассмотреть возможность включения в схему препаратов, потенциально воздействующих на центральную нервную систему. К ним относятся либо те препараты, проникновение которых в СМЖ было продемонстрировано в исследованиях, проведенных у здоровых ВИЧ-инфицированных пациентов(концентрация выше IC90 у более чем 90% обследуемых пациентов), либо те, для которых доказана краткосрочная (3–6 мес.) эффективность воздействия на когнитивные функции или на снижение ВН на СМЖ, при условии, что оценка проводится в отсутствие каких-либо других совместно принимаемых препаратов или в рамках контролируемых исследований, результаты которых рецензируются экспертами (EACS 2012).
ВИЧ. Вирус иммунодефицита человека. СПИД. Эпидемиология вич-инфекции.
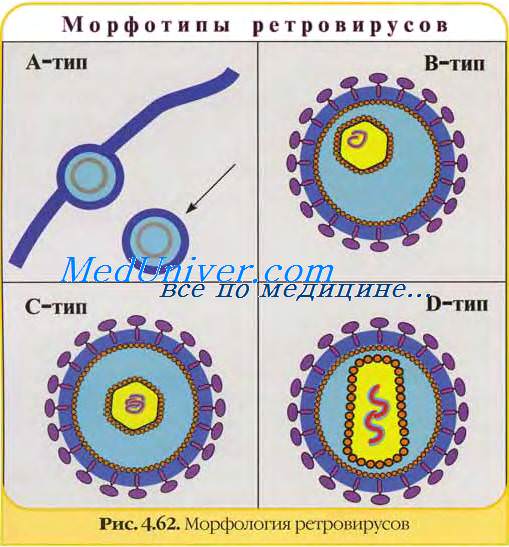
Вирус иммунодефицита человека (ВИЧ) — возбудитель своеобразной инфекции, проявляющейся развитием прогрессирующих нарушений иммунного реагирования в результате длительного циркулирования вируса в лимфоцитах, макрофагах и клетках нервной ткани.
Следствие ВИЧ-инфекции — синдром приобретённого иммунодефицита (СПИД). ВИЧ входит в состав подсемейства Lentivirinae семейства Retroviridae. Характерные особенности ретровирусов — уникальное строение генома и наличие обратной транскриптазы (РНК-зависимая ДНК-полимераза). Обратная транскриптаза (или ревертаза) обеспечивает обратную направленность потока генетической информации — не от ДНК к РНК, а наоборот, от РНК к ДНК, в связи с чем семейство и получило своё название 1от англ. retro, обратно].
Геном вич образует две идентичные молекулы однонитевой несегментированной +РНК. Репродуктивный цикл вич уникален, так как при его реализации образуются промежуточные продукты-интермедиаты ДНК.
В настоящее время выделяют два типа вирусов: ВИЧ-1 (HIV-1)— основной возбудитель ВИЧ-инфекции, ВИЧ-2 (HIV-2) — менее вирулентный аналог ВИЧ-I, редко вызывающий типичные проявления СПИДа; его выделяют преимущественно в Западной Африке.
Впервые ВИЧ выделили французский вирусолог Л. Монтаньё (1983) под названием LAV [от англ. tymphoadenopathy associated virus] и американский вирусолог Р. Гэлло (1984) под названием вирус HTLV-III [Т-лимфотропный вирус человека III типа]. После установления идентичности HTLV-III и LAV во избежание путаницы вирусу было присвоено название HIV [англ. human immunedeficiency virus, вирус иммунодефицита человека], или ВИЧ.
Эпидемиология вич-инфекции
ВИЧ-инфекция — типичный антропоноз, у животных воспроизвести заболевание не удаётся. Резервуар вируса вич-инфекции — инфицированный человек. Возбудитель передаётся трансмиссивно.
Основной фактор передачи вич-инфекции — половые контакты (вирус проникает в кровь через повреждения слизистых оболочек). Второй по значимости фактор передачи вируса вич-инфекции — использование одних и тех же игл и шприцев наркоманами.
ВИЧ чувствителен к действию высоких температур (при 56 X инактивируется за 30 мин, при 70-80 °С — через 10 мин), этанола, эфира, ацетона и многих дезинфектантов. В крови и других биологических материалах при комнатной температуре вирус сохраняет жизнеспособность в течение нескольких суток.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

