Нейролептики при гепатите с
Обновлено: 17.04.2024
Ключевые слова: лекарственные поражения печени, гепатопротекторы, силибинин, Легалон.
Для цитирования: Логинов А.Ф., Буторова Л.И., Логинов В.А. Лекарственные поражения печени: диагностика, лечение // РМЖ. Гастроэнтерология. 2016. № 11. С. 721–727.
Для цитирования: Логинов А.Ф., Буторова Л.И., Логинов В.А. Лекарственные поражения печени: диагностика, лечение. РМЖ. 2016;11:721-727.
Drug-induced liver injury: diagnosis and treatment
Loginov A.F. 1 , Butorova L.I. 2 , Loginov V.A. 3
1 Faculty of Postgraduate Education, N.I. Pirogov National Medical Surgical Center, Moscow, Russia
2 I.M. Sechenov First Moscow State Medical University, Russia
3 Outpatient Clinic No. 2 of the Department of Presidential Affairs, Moscow, Russia
Drug-induced liver injury (DILI) is a heterogeneous group of clinical morphological variants of liver damage caused by the drugs in recommended standard therapeutic doses due to the direct toxic (usually predictable), toxic immunological (idiosyncratic) or allergic effect. The range of clinical presentations is wide and often similar to "classic" liver disorders. The diagnosis is based on a detailed history of the drugs used by a patient. Patients with moderate liver damage undergoing long-term treatment with hepatotoxic drugs in outpatient care units should take silymarin to protect their liver against pharmaceuticals as early as possible.
In most cases, hepatoprotective silymarin-containing drug with high bioavailability (Legalon) effectively prevents liver damage (in patients receiving drugs with known hepatotoxic properties) or treats verified mild-to-moderate DILI. This agent inhibits liver fibrosis, recovers intrinsic liver antioxidant systems, and provides anti-inflammatory, regenerative, and metabolic effects. Legalon should be taken throughout the treatment with hepatotoxic drug.
Key words: drug-induced liver injury, hepatoprotector, silybin, Legalon.
For citation: Loginov A.F., Butorova L.I., Loginov V.A. Drug-induced liver injury: diagnosis and treatment // RMJ. Gastroenterology. 2016. № 11. P. 721–727.
В статье освещены вопросы диагностики и лечения лекарственных поражений печени



Диагностика лекарственных поражений печени
Ранняя диагностика ЛПП представляет особую важность из-за высокого риска прогрессирования заболевания без отмены препарата. Возможность поражений такого рода учитывается при нарушении функции печени у пациентов, принимающих различные лекарственные препараты и препараты альтернативной медицины.
В связи с большим количеством малосимптомных лекарственно-ассоциированных заболеваний печени у больных, получающих гепатотоксичные лекарственные препараты, и при полипрагмазии целесообразно регулярно (не реже 1 р./2 нед., а при длительной терапии – 1 р./мес.) определять активность аминотрансфераз, ЩФ и уровень билирубина в сыворотке крови. Если активность трансаминаз повышена более чем в 3 раза, препарат отменяют. Альтернативой отмены препарата, а также при необходимости продолжения лечения гепатотоксичным препаратом, является снижение дозы гепатотоксиканта с приемом перорального гепатопротектора. Препаратом выбора в такой ситуации являются лекарства на основе силимарина (Легалон). Показание к немедленной отмене препарата – появление у больного лихорадки, сыпи или зуда.
Основу диагностики ЛПП составляет тщательно собранный анамнез о применяющихся лекарственных препаратах с оценкой длительности и дозы получаемых средств, выяснением возможности их приема в прошлом. Следует обязательно уточнить ближайший анамнез, узнать, не имел ли место прием биологических активных добавок к пище. Они формально не являются лекарственными препаратами, однако обычно позиционируются в качестве средств лечения широкого спектра заболеваний, в т. ч. и болезней печени, при этом субстанции, входящие в состав подобных средств, нередко обладают выраженными гепатотоксичными свойствами (табл. 4).

Диагноз поражений печени, ассоциированных с лекарственными средствами, является в большинстве случаев диагнозом исключения. Вариант диагностического алгоритма представлен в таблице 5.


Легалоном следует сопровождать лекарственную терапию с первых дней лечения, т. к., по данным многочисленных исследований, более ранний старт гепатопротективной защиты значительно снижает риск хронизации заболевания.
Препарат целесообразно применять у больных с ЛПП с клиническими и биохимическими признаками активности профилактическими курсами при необходимости длительного приема гепатотоксичных препаратов (например, цитостатиков, НПВП, антиаритмических средств, антидепрессантов, контрацептивов и т. д.), при вынужденной полипрагмазии (особая группа риска – женщины после 40 лет). Лекарственную терапию пациентам с указанием в анамнезе на диффузные заболевания печени любой этиологии или страдающим алкогольной и никотиновой зависимостью следует также проводить в сочетании с приемом Легалона. Работникам вредных химических производств рекомендуется профилактический прием препарата.
Способы применения:
1. При ЛПП с умеренно выраженным цитолитическим синдромом: по 70 мг 3 р./сут в течение 3–4 мес.
2. При тяжелых ЛПП: 140 мг 3 р./сут 3–4 нед., с переходом на поддерживающие дозы 70 мг 3 р./сут 3–4 мес.
3. При хронических интоксикациях печени (лекарствами, промышленными, бытовыми гепатотоксичными соединениями): по 70 мг 3 р./сут курсами по 3–4 мес. 2–3 р./год.
4. При необходимости медикаментозной терапии пациентам с диффузными заболеваниями печени любой этиологии: 140 мг 3 раза на время проведения лечения и далее по 70 мг в течение 3–4 мес.
5. Для профилактики ЛПП работникам вредных производств: по 70 мг длительно.
Лечение ЛПП остается традиционно трудной проблемой для практических врачей. Отмена гепатотоксичного препарата зачастую невозможна без создания непосредственной или отсроченной угрозы для жизни пациента, либо без существенного ухудшения качества его жизни. Вместе с тем широко известные данные о способности ткани печени к регенерации позволяют достаточно оптимистично оценивать перспективы и потенциальные возможности патогенетической терапии лекарственно-индуцированных повреждений печени гепатопротекторами.
1 Управление по контролю за качеством пищевых продуктов и ле-
карственных препаратов (FDA, Food and Drug Administration) – пра-
вительственное агенство, подчиненное Министерству здравоохра-
нения США.
2 Европейское агентство лекарственных средств (EMEA, European
Medicines Agency) – агентство по оценке лекарственных препара-
тов на их соответствие требованиям, изложенным в Европейской
фармакопее.

Типичные и атипичные нейролептики влияют на различные гены и биологические функции печени. Фенотиазины оказывают сильное влияние на экспрессию генов в печени, что может привести к токсичности для печени. Типичные нейролептики воздействуют на гены, связанные с ядерным белком, реакциями на стресс и фосфорилирование, тогда как атипичные нейролептики воздействуют на гены, связанные с аппаратом гольджи / эндоплазматическим ретикулумом и транспортом цитоплазмы. Сравнение типичных нейролептиков и атипичных нейролептиков выявляет гены, связанные с метаболизмом липидов и функцией митохондрий. Анализ отдельных нейролептиков выявляет набор генов , которые дифференцированно регулируются , в частности фенотиазинами, в печени больных шизофренией. Хорошо известно, что атипичные антипсихотики усиливают функциональную активность печени , однако , классические нейролептики в большей степени повреждают последнюю.
Обнаружено 20 генов, общих в плане влияния на них классических и атипичных антипсихотиков . Эти гены включают ферменты, такие как трансглутаминаза 2 (TGM2), никотинамид-N-метилтрансфераза (NNMT) и инозитол (мио) -1 (или 4) -монофосфатаза 2 (IMPA2). Следовательно, эти ферменты могут участвовать в общих метаболических путях, на которые влияют как типичные, так и атипичные классы нейролептиков в печени пациентов с шизофренией. Интересно, что одним из основных побочных эффектов атипичных антипсихотиков является увеличение веса, и дисфункция гена CEBPA может способствовать этому побочному эффекту.
Токсичность
Фенотиазины (хлорпромазин, флуфеназин и тиоридазин) с аналогичной химической структурой оказывают сильное влияние на экспрессию генов, что может способствовать токсичности для печени, экстрапирамидным побочным эффектам и даже повреждению хромосомной ДНК. При этом экспрессия C-реактивного белка (CRP) - маркера воспаления, резко увеличивалась фенотиазинами. Это также свидетельствует о том, что фенотиазины влияют на иммунную систему и могут вызывать окислительный стресс в периферических тканях. Было показано, что типичный нейролептик -хлорпромазин ( аминазин ) увеличивает чувствительность к инсулину в печени за счет ослабления сигнальных путей инсулина и лептина .
Изоферменты печени CYP450
Атипичный антипсихотик - клозапин вызывает метаболический синдром, подавляя изоферменты цитохрома P450 (CYP450) и вызывая накопление жирных кислот в печени . Однако некоторые классические нейролептики , включая хлорпромазин и галоперидол, также могут снижать активность изоферментов CYP450 в печени Отметим, что метаболические изменения, приводящие к окислительному стрессу в печени пациентов с шизофренией, на самом деле могут быть связаны с самим процессом болезни.
Влияние на митохондрии клеток печени
Типичные и атипичные антипсихотики оказывают различное действие на функцию митохондрий в печени , и эти различия могут обеспечивать возможную связь с экстрапирамидными симптомами, наблюдаемыми у пациентов, принимающих типичные нейролептики . Типичный нейролептик , - тиоридазин, также взаимодействует с внутренней мембраной митохондрий, приобретая антиоксидантную активность в отношении процессов, потенциально влияющих на апоптоз
Антипсихотические препараты и нейролептики врачи назначают очень часто, при самых разных заболеваниях — шизофрении, аутизме, деменции, обсессивно-компульсивном расстройстве и других. В то же время известно, что эти препараты отнюдь не безопасны, и приводят к развитию тяжелых побочных эффектов — нарушение гормонального фона, увеличение веса, нарушения в работе сердца и даже к энцефалопатии. Насколько обосновано такое широкое назначение нейролептиков, чем их можно заменить и как сохранить свое здоровье?
Отличия нейролептиков от антипсихотиков
Сегодня наиболее часто применяемый нейролептик — Галоперидол. Это препарат, наряду с Оланзапином, лучше всех способен прекратить острый психоз. Однако, его неврологические побочные эффекты (от скованности и слюнотечения, до судорог и спазмов) заставляют относиться к этому препарату более осторожно. Не советую его комбинировать с другими психотропными препаратами, назначать слишком большие дозы и вводить внутримышечно Галоперидол более 5 дней.
Второе поколение препаратов — атипичные антипсихотики, вызывают меньшее количество побочных эффектов. Преобладает увеличение выработки пролактина, увеличение массы тела, повышение сахара в крови и, гораздо реже, нарушения работы сердца. К препаратам второго поколения относят Оланзапин, Рисперидон, Кветиапин, Зипрасидон.
Третье поколение препаратов — Арипипразол, Брекспипразол и Карипразин — имеют минимальные побочные эффекты, но и более слабую активность, чаще всего, недостаточную для купирования психоза, но подходят для поддерживающей терапии. Одна из типичных ошибок больных — гонка за новыми атипсихотиками (Луразидон, Карипразин, Сердолект и пр.). По большому счету, эти препараты предназначены для поддерживающей терапии, не для купирования острого психоза, и имеют также свои нюансы действия и свои побочные эффекты, о которых, кстати, психиатры мало что еще знают.
Особняком стоит Клозапин (Азалептин). Этот препарат достаточно сильный, имеет редкий, но потенциально опасный побочный эффект — агранулоцитоз, но применяется в тех случаях, когда другие препараты на пациента не подействовали.

Когда назначают антипсихотики?
Антипсихотические препараты назначают при самых разных заболеваниях, взрослым, детям и пожилым людям. Детям с задержкой психического развития антипсихотики назначают, чтобы снизить двигательное возбуждение, раздражительность, агрессию или аутоагрессию. Детям с аутизмом, тяжелым СДВГ, синдромом Туретта также назначают антипсихотики. Зачастую назначения делаются без попыток решить проблему другими, более безопасными методами: работы клинического психолога с триггерами беспокойства или агрессии у детей с задержкой развития и аутизмом, биофизическими методами терапии (tDCS, tACS), приемом нормотимиков в тех случаях, когда они показаны. Назначение антипсихотиков во многих случаях происходит без предварительного обследования, даже ЭЭГ и МРТ. Этот подход неверен. Стоит назначать антипсихотики только в крайних случаях после тщательной диагностики, когда другие варианты терапии оказались неэффективными или есть необходимость в неотложной помощи, нет сотрудничества с больным (пролонги) и мы видим явную пользу от поддерживающей терапии, невзирая на побочные эффекты антипсихотика. Иногда к нам в клинику приходят дети, у которых на исследованиях обнаруживалась гидроцефалия или эпи-активность. Дети принимали долгое время антипсихотики, хотя, очевидно, в подобных случаях нужны совсем другие препараты.
Взрослым антипсихотики назначают при шизофрении, шизоаффективном, биполярном расстройствах, различных видах психозов, реже — при психотической или резистентной депрессии, ОКР и ПТСР. Так же, как и в случае с детьми, зачастую антипсихотики назначают без предварительной диагностики. К сожалению, многие врачи — психиатры ориентируются только на симптомы (галлюцинации, бред ит. п), игнорируя фактические результаты исследований и не понимая, что эти симптомы могут сами быть следствием неврологических заболеваний или поражения внутренних органов. В результате многие пациенты годами пьют препараты, которые им не нужны.
Подробнее о лечении шизофрении здесь >>
Нейролептики легче назначить, чем отменить

Антипсихотики для лечения острого психоза
Большинство психиатров полагает, что пользы от антипсихотиков больше, чем вреда, но на самом деле, ответа на этот вопрос до сих пор нет. Если, конечно, у больного острый психоз, психомоторное возбуждение, острый бред или императивные галлюцинации (опасность для себя и окружающих) и времени на постановку диагноза нет, иными словами, выбора нет, и действовать надо быстро. В таких случаях назначение антипсихотиков оправданно. Однако, если психическое расстройство тянется несколько месяцев и даже лет, стоит потратить несколько дней на уточнение диагноза и найти причину психического расстройства.
Снимать острое состояние лучше одним антипсихотиком, чем несколькими. При таком лечении (монотерапия) достигается меньшее количество побочных эффектов, которые потом надо будет устранять в течение длительного времени.
Лечение без нейролептиков
Сегодня известно, что нет более хорошего нейролептика и нет более плохого. Квалифицированный психиатр знает, что каждому пациенту свой диагноз, каждому диагнозу — свой препарат, а каждому препарату — своя доза. Однако, зададимся еще одним вопросом: можем ли сегодня вообще обойтись без нейролептиков? По-видимому, да, по крайней мере, я к этому стремлюсь. Существуют биофизические методы лечения, такие как транскраниальная магнитная стимуляция (ТМС), которая эффективна при слуховых галлюцинациях. При аутоиммунных нейропсихиатрических расстройствах хорошо зарекомендовал себя плазмаферез (важно, чтобы он проходил на качественном современном оборудовании, позволяющим выделять или определенные клетки крови или вещества, вызывающие воспаление мозга). Еще один вариант патогенетического лечения, направленного, на механизмы возникновения психических расстройств — биотерапевтические препараты, включая терапию цитокинами, интерфероны и натализумаб. Нейровирусы, которые часто являются причиной психических расстройств, также успешно лечатся противовирусными препаратами, обычно, в комбинации с препаратами, укрепляющими иммунитет (Ацикловир, Генцикловир и прочие представители данного класса препаратов + Иммунофан, Ликопид и др).

Сколько времени принимать нейролептики?
В классической психиатрии принято считать, что после обострения антипсихотики назначаются на определенный длительный период времени или даже пожизненно. Я противник этого мнения. Откуда берется цифра в годах, сколько человеку принимать нейролептик? Это похоже на среднюю температуру по больнице. Для принятия решения об отмене препарата нужны фактические данные исследований, которые дают понять, что происходит с мозгом. Если все в порядке, надо пробовать отменять препарат или переходить на поддерживающие курсы.
Внутримышечно и надолго
Стоит ли использовать пролонгированные формы (пролонги) — те нейролептики, которые вводятся внутримышечно на длительный срок? С моей точки зрения, Галоперидол-деканоат, Флуанксол-депо, а тем более Модитен-депо лучше не использовать. Более подходят для поддерживающей терапии пролонги Рисперидона, Палиперидона или Арипипразола.
Во всех случаях, перед введением пролонга необходимо тщательное обследование и постепенная подготовка больного к введению нейролептиков длительного действия (по моему опыту — не менее месяца).
Однако, подчеркну еще раз, я не сторонник лечения нейролептиками годами, особенно, без контроля эффективности и безопасности, определения концентрации препарата в крови, сотрудничества с больным и совместной работы с клиническим и социальным психологами, а в идеале и социально-трудовой реабилитации. И, все же, пролонги бывают необходимы тогда, когда с больным нет сотрудничества, когда важно поддерживать ровную концентрацию препарата в крови, и когда видно, что лечение продлится достаточно долго.
Сочетания препаратов
Зачастую психиатры назначают несколько антипсихотиков сразу. Очень редко такие назначения бывают оправданными. Оптимально подобрать один препарат, который подходит конкретному пациенту с его индивидуальными особенностями ответа на препарат и скорости выведения препарата печенью. Для подбора стоит использовать фармакогенетическое исследование.
Можно ли сочетать нейролептик с антидепрессантом или стабилизатором настроения? В большинстве случаев — да, но далеко не всегда, и очень хорошо разбираясь в фармакологической генетике и метаболизме препаратов. Например, Карбамазепин резко снижает эффективность (уровень концентрации) в крови многих нейролептиков. Вообще, лучше поберечь больного от большого количества препаратов.
Подведя итог, стоит сказать, что любой препарат в руках грамотного врача, с правильной постановкой диагноза и верно назначенным лечением, может быть полезным.
Также, Вам могут быть интересны следующие материалы нашего сайта:
Печень - это самый большой паренхиматозный внутренний орган, выполняющий жизненно важные функции и содействующий функциям многих систем организма. Печень участвует в метаболизме всех питательных веществ, в пищеварении, синтезе и резервировании необходимых организму веществ, в расщеплении, детоксикации и экскреции ненужных или вредных веществ, в кроветворении и осуществлении ряда других функций.
Учитывая роль печени в метаболизме химических веществ, можно априорно утверждать, что не существует лекарств, которые в определенных условиях не вызывали бы повреждение печени. Непрерывно возрастающий поток сведений о гепатотоксическом действии многих лекарственных препаратов свидетельствует о том, что медикаментозные поражения печени - одна из важнейших проблем гепатологии. Это в значительной степени обусловлено тем, что непросто отличить симптомы основного заболевания от побочных эффектов лечения. По данным литературы, частота лекарственных гепатитов составляет от 1 до 28% всех побочных действий, связанных с медикаментозной терапией. Примерно у 2% больных, госпитализируемых по поводу желтухи, причиной ее оказываются лекарства. В США в 25% случаев фульминантная печеночная недостаточность обусловлена лекарствами.
В настоящее время исследователи выделяют три механизма медикаментозного поражения печени:
циты в настоящее время встречается крайне редко вследствие ужесточения контроля за побочным действием лекарственных препаратов. В качестве такого примера можно привести препарат галотан.
Токсическое действие метаболитов лекарственных средств можно представить следующей последовательностью (рис. 1):
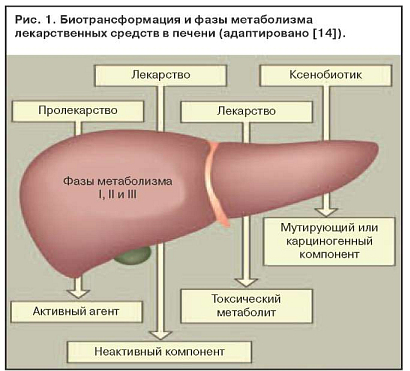
Фаза I. Основная система, метаболизирующая лекарства, расположена в микросомальной фракции гепатоцитов гладкой эндоплазматической сети. К ней относятся монооксигеназы со смешанной функцией, цитохром С-редуктаза, цитохром Р-450. Кофактором служит восстановленный никотинамидадениндинуклеотидфосфат в цитозоле. Лекарства подвергаются гидроксилированию или окислению, которые обеспечивают усиление их поляризации.
Система гемопротеинов Р-450, расположенная в эндоплазматической сети гепатоцитов, обеспечивает метаболизм лекарств. При этом образуются токсичные метаболиты. Идентифицировано по меньшей мере 50 изоферментов системы Р-450, и нет сомнений, что их еще больше. У человека метаболизм лекарств обеспечивают цитохромы, относящиеся к трем семействам: P-450-I, P-450-II, P-450-III.
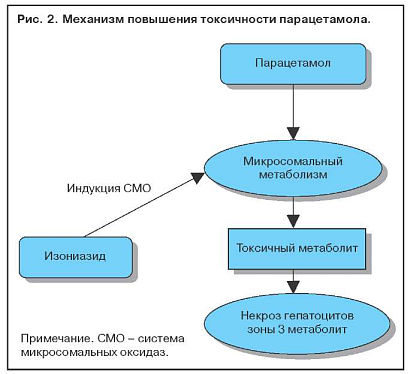
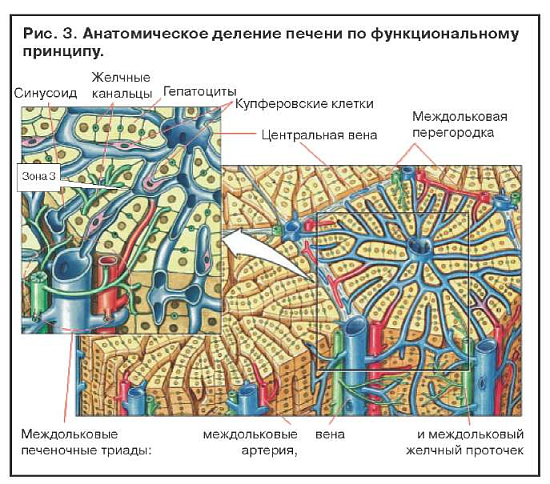
Увеличение содержания ферментов системы цитохрома Р-450 в результате индукции приводит к повышению выработки токсичных метаболитов. Когда два активных препарата конкурируют за один участок связывания на ферменте, метаболизм препарата с меньшей аффинностью замедляется и срок его действия увеличивается. Этанол индуцирует синтез P-450-II-E1 и тем самым увеличивает токсичность парацетамола. Повреждение клеток печени редко бывает обусловлено самим лекарственным препаратом. Токсичность парацетамола увеличивается и при лечении изониазидом, который также индуцирует синтез P-450-II-E1 (рис. 2). Некроз наиболее выражен в зоне 3, где отмечается самая высокая концентрация ферментов, метаболизирующих лекарства (рис. 3).
Фаза II. Механизм действия биотрансформации состоит в конъюгации метаболитов лекарственных препаратов с мелкими эндогенными молекулами. Обеспечивающие ее ферменты неспецифичны для печени, но обнаруживаются в ней в высоких концентрациях.
Фаза III. Продукты биотрансформации лекарств могут выделяться с желчью или мочой. Способ выделения определятся многими факторами, некоторые из них еще не изучены. Высокополярные вещества, а также метаболиты, ставшие полярными после конъюгации, выделяются с желчью в неизмененном виде.
Иммуноаллергические поражения печени связывают с метаболитом, который может оказаться гаптеном для белков клеток печени и вызвать их иммунное повреждение (рис. 4). При наличии генетического дефекта в печени лекарство превращается в токсический метаболит, ковалентно связывается с клеточным белком (глутатионом), приводя к некрозу гепатоцита, а также стимулирует образование антигена (гаптена) и сенсибилизирует Т-лимфоцит, который запускает иммунную гепатотоксичность. Повторная экспозиция (назначение лекарственного препарата) приводит к усилению иммунной реакции.
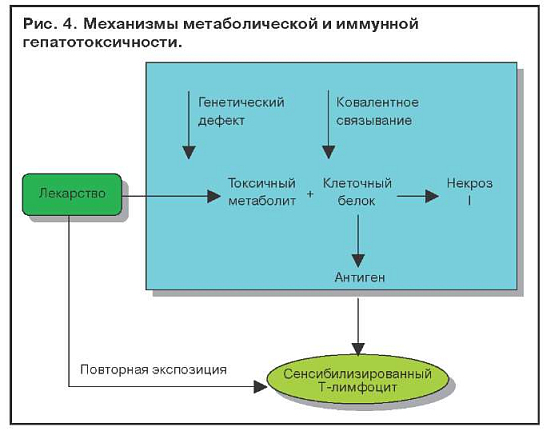
В этом процессе могут участвовать ферменты системы Р-450. На мембране гепатоцитов имеется несколько изоферментов Р-450, индукция которых может привести к образованию специфичеких антител к иммунному повреждению гепатоцита.
Идиосинкразия к диуретикам и тиениловой кислоте сопровождается появлением аутоантител, взаимодействующих с микросомами печени.
Известно шесть механизмов поражения гепатоцита (рис. 5):
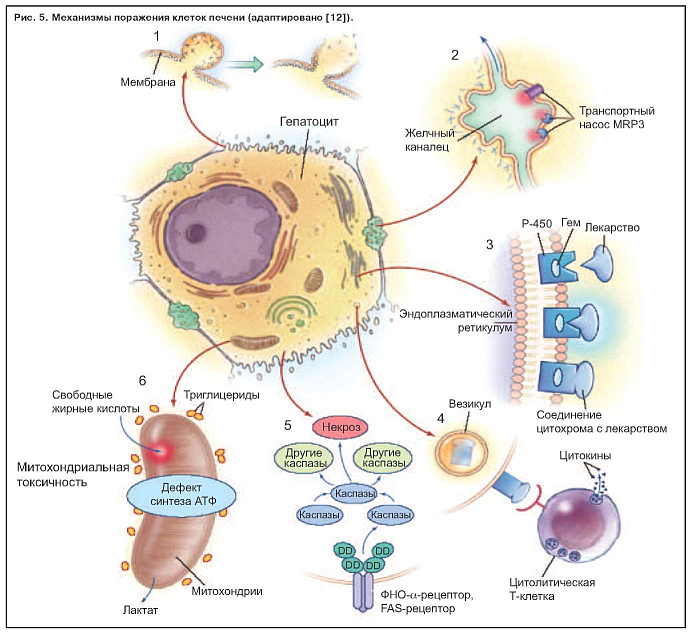
Повреждение клеток печени происходит в специфических структурах пораженных внутриклеточных органелл. Нормальный гепатоцит, показанный в центре рис. 5, может быть поврежден по крайней мере шестью способами, обозначенными цифрами от 1 до 6. Нарушение внутриклеточного гомеостаза кальция приводит к разрушению фибрилл актина на поверхности гепатоцита. Это приводит к вздутию мембраны клетки (1), а в дальнейшем к ее разрушению и лизису. При холестатических заболеваниях разрушение ворсинок актина (2) может происходить рядом с канальцем специфичной части клетки, ответственной за желчную экскрецию. Нарушение передачи в ворсинках актина мультирезистентного белка (MRP3) предотвращает экскрецию в билирубин органических соединений лекарственного препарата.
Многие гепатоцеллюлярные реакции активизируют гемсодержащий цитохром P-450 (3), производя при этом высокоэнергетические реакции, которые могут привести к ковалентной связи лекарственного средства с ферментом, таким образом создавая неактивные продукты метаболизма. Эти неактивные продукты метаболизма в виде пузырьков (4) мигрируют к поверхности клетки и могут быть причинами многогранного иммунного ответа, включающего цитолитические Т-лимфоциты и цитокины. Активация фактора некроза опухоли a (ФНО-a) является триггерным фактором для запуска каскад межклеточных каспаз (5), который заканчивается программированным апоптозом клеток с потерей ядерного хроматина.
Определенные препараты ингибируют функцию митохондрий гепатоцита двойным эффектом, снижая продукцию аденозинтрифосфата (АТФ) и ферментов дыхательной цепи (6). Свободные жирные кислоты не метаболизируются из-за нехватки аэробного дыхания в накоплении лактата и реактивных продуктов окисления. Их накопление приводит к повреждению митохондриальной ДНК. Эта структура повреждения характерна для множества средств, включая ингибиторы обратной транскриптазы нуклеозида, вальпроевой кислоты, тетрациклина, ацетилсалициловой кислоты. Они экскретируются в желчь и могут повредить эпителий желчного протока. DD обозначает смертельный домен.
Проникновение лекарств в гепатоцит зависит от липофильности медикаментов. Жировая растворимость является важнейшим фактором при назначении медикаментов и попадании в системную циркуляцию с диффузным проникновением в энтероцит. Лекарства с незначительной липофильностью плохо абсорбируются и экскретируются с каловыми массами. В противоположность им лекарства, соединяющиеся в комплексе с протеином, обычно альбумином, обладают высокой проницаемостью в разные ткани, исключая жир. Практически все лекарственные препараты, назначенные per os, попадают в печень. Степень печеночной экскреции лекарств зависит от печеночного кровотока и активности метаболитов лекарственных энзимов. В печеночных синусоидах белки диффундируют к эндотелиальному ретикулуму, в дальнейшем к пространству Диссе, а далее - в гепатоциты, связанные ферментами как полярные компоненты. Некоторые водорастворимые молекулы возвращаются к синусоидам, другие - в билиарные канальцы (рис. 6).

Лекарственные поражения печени зависят от свойств лекарственного препарата, особенности больного и прочих факторов (рис. 7). Известно, что вероятность побочных реакций возрастает с увеличением количества одновременно принимаемых лекарств. Установлено, что, если больной принимает одновременно шесть или более препаратов, вероятность побочного действия у него достигает 80%.
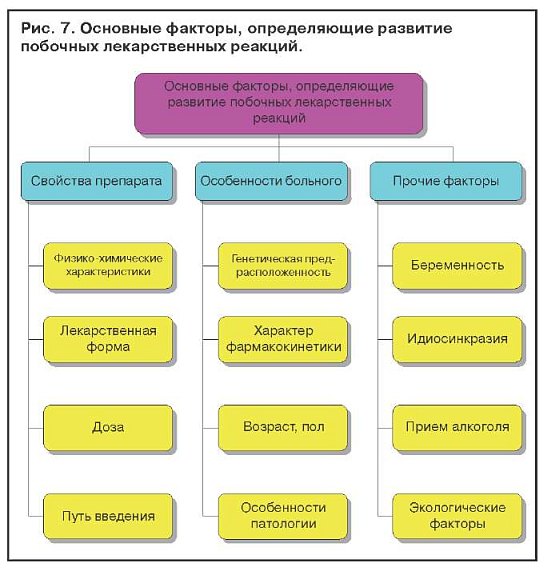
Беременность, стресс, бедное белками питание увеличивают риск токсичности медикаментов. Медикаменты, которые являются энзиматическими индукторами, могут потенцировать действие другого препарата.
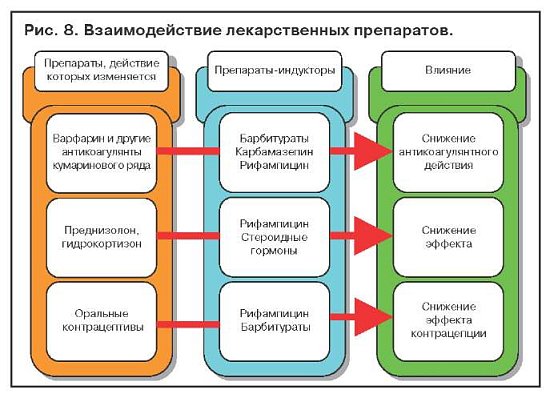
Примеры взаимодействия лекарственных препаратов, обусловленного индукцией ферментов печени, представлены на рис. 8.
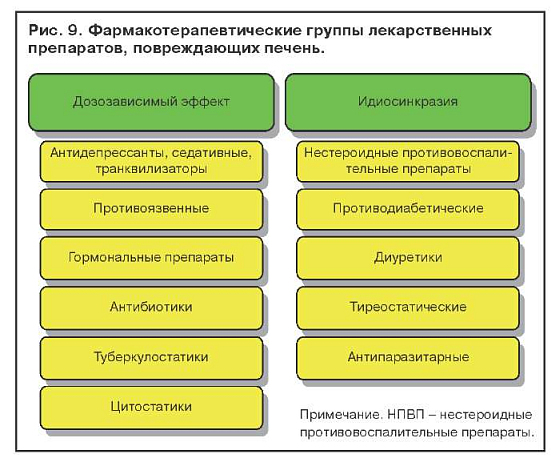
Гепатотоксический эффект лекарственных препаратов подразделяется на дозозависимый, который проявляется при приеме большого количества того или иного препарата, дозонезависимый, связанный с идиосинкразией, и поражения печени без нарушения пигментного обмена. На рис. 9 представлены фармакотерапевтические группы лекарственных препаратов, которые способны вызывать желтухи. Применение препаратов из представленных фармакотерапевтических групп при определенных условиях может вызывать поражения печени без желтухи.
Острые медикаментозные гепатиты подразделяются на цитолитические, холестатические и смешанные формы, сочетающие признаки холестаза и цитолиза. Фактором, способствующим переходу гепатита в хронический, является длительный прием лекарств.
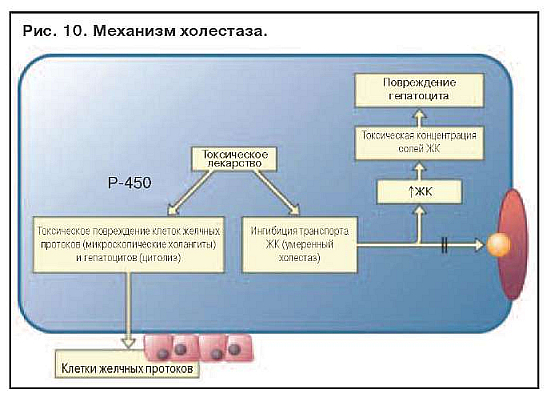
На рис. 10 представлен пример лекарственного повреждения печени. Токсическое лекарственное средство блокирует транспорт желчных кислот (ЖК) и
повреждает клетки желчных протоков и гепатоцитов, вызывая легкий холестаз. Аккумуляция ЖК ведет к повреждению гепатоцита, что приводит к смешанной реакции, включающей холестаз и цитолиз. Особенностью лекарственного холестаза является микроскопический холангит, проявляющийся поражением клеток мелких желчных ходов.
Современную классификацию лекарственных реакций печени представляет Ш.Шерлок (табл. 1).
Таблица 1. Классификация лекарственных реакций печени
Тип реакции
Особенности гепатотоксического действия
Клинико-фармакологическая группа
Холестаз
Антибиотики Гормоны Противоязвенные
Обратимая желтуха средней степени тяжести
Антибиотики. Уроанитисептики Цитостатики Пероральные сахароснижающие препараты
Бессимптомное течение Возможен приступ желчной колики
Антибиотики цефалоспоринового ряда
Цитолиз
Зависимая от дозы. Безжелтушная форма течения
Антибиотики Гормоны Противорвотные Активаторы образования тромбопластины
Дозозависимый, обратим. Желтуха средней тяжести
Гормоны Антибиотики Противопротозойные
Мостовидные некрозы. Различные нарушения пигментного обмена
Статины Противотуберкулезные Нейролептики Противогрибковые Транквилизаторы и антидепрессанты Нейролептики Мочегонные
Часто сопровождаются гранулематозом
Портальная гипертензия. Цирроз
Антитиреоидные Противоподагрические Антихолинэстеразные
Сосудистые реакции
Половые гормоны Антиандрогены Антиэстрогены Антигонадотропные
Неопластические реакции
Носит доброкачественный характер
Антигонадотропные Половые и анаболические гормоны
Особенности гепатотоксического действия
Холестаз
Антибиотики Гормоны Противоязвенные
Обратимая желтуха средней степени тяжести
Антибиотики. Уроанитисептики Цитостатики Пероральные сахароснижающие препараты
Бессимптомное течение Возможен приступ желчной колики
Антибиотики цефалоспоринового ряда
Цитолиз
Зависимая от дозы. Безжелтушная форма течения
Антибиотики Гормоны Противорвотные Активаторы образования тромбопластины
Дозозависимый, обратим. Желтуха средней тяжести
Гормоны Антибиотики Противопротозойные
Мостовидные некрозы. Различные нарушения пигментного обмена
Статины Противотуберкулезные Нейролептики Противогрибковые Транквилизаторы и антидепрессанты Нейролептики Мочегонные
Часто сопровождаются гранулематозом
Портальная гипертензия. Цирроз
Антитиреоидные Противоподагрические Антихолинэстеразные
Сосудистые реакции
Половые гормоны Антиандрогены Антиэстрогены Антигонадотропные
Неопластические реакции
Носит доброкачественный характер
Антигонадотропные Половые и анаболические гормоны
В большинстве случаев осложнения со стороны печени реализуются изолированным повышением уровня аминотрансфераз, без отчетливых клинических проявлений или сопровождаются астеническим синдромом. Бессимптомное повышение уровня аминотрансфераз может наблюдаться при использовании таких лекарственных средств, как изониазид, допегит, амиодарон. При повторном приеме перечисленных препаратов могут развиться тяжелые гепатиты со смертельным исходом. Поэтому на изолированное повышение активности аминотрасфераз необходимо обращать внимание, так как оно может свидетельствовать о развитии лекарственной патологии печени. Диапазон клинических проявлений лекарственных гепатитов разнообразен - от небольшого повышения уровня аминотрансферез, не сопровождающегося клинической симптоматикой, до молниеносных гепатитов и развития циррозов. У человека лекарственные поражения могут напоминать почти все существующие заболевания печени.
Лекарственные гепатиты, сопровождающиеся желтухой, могут протекать по цитолитическому, холестатическому или смешанному варианту. В ряде случаев может развиваться псевдохирургическая симптоматика (боли в животе, лихорадка, желтуха, увеличенный желчный пузырь). К лекарствам, способным вызвать острую псевдохирургическую симптоматику, относятся цитостатики, антидепрессанты, антиаритмические препараты.
Диагностика медикаментозных гепатитов представляет сложную проблему. Предлагается несколько критериев, позволяющих уточнить диагноз и подтвердить ее лекарственный характер:
Хронологический критерий очень показателен, хотя время появления осложнений после приема лекарства крайне разнообразно - от нескольких дней (иногда нескольких часов) до нескольких недель и месяцев. В случае полипрагмазии хронологический фактор очень трудно оценить.
Регресс клинических признаков осложнения после отмены лечения - довольно четкий диагностический признак. Регресс может быть длительным (более месяца), при этом учитывается нормализация уровня аминотрансфераз. При повторном применении лекарства, ранее уже вызвавшего гепатит, рецидив осложнения рассматривается как результат действия данного лекарства.
В ряде работ указывается на необходимость дифференциальной диагностики между медикаментозными гепатитами и вирусными гепатитами, гепатомой, первичным билиарным циррозом печени, алкогольным гепатитом. Кроме того, важно исключить поражение печени вследствие тяжелого инфекционного заболевания, шока, сердечно-сосудистой недостаточности, глистных инвазий, заболеваний желчных путей.
К исследованиям, позволяющим проводить дифференциальную диагностику лекарственного гепатита с другой возможной патологией печени, относятся биохимические исследования сыворотки крови (спектрпеченочных ферментов), иммуноферментный анализ (маркеры вирусных гепатитов и опухолевого процесса) и инструментальные методы исследования (ультразвуковое исследование, компьютерная томография, лапароскопия с биопсией печени, эндоскопическая ретроградная холангиопанкреатография).
Для коррекции лекарственных поражений печени рекомендовано использовать адеметионин (Гептрал).
Адеметионин (Гептрал) относится к аминокислотам или их производным. Это соединение играет важнейшую роль в биохимических реакциях трансметилирования, транссульфатирования и аминопропилирования, участвует в биосинтезе фосфолипидов, глутатиона, таурина и других биологически активных соединений (рис. 11). При применении адеметионина повышается элиминация свободных радикалов и других токсических метаболитов из гепатоцитов, стимулируются процессы регенерации. В эксперименте показана антифибротическая активность адеметионина. Препарат также оказывает антидепрессивное действие.
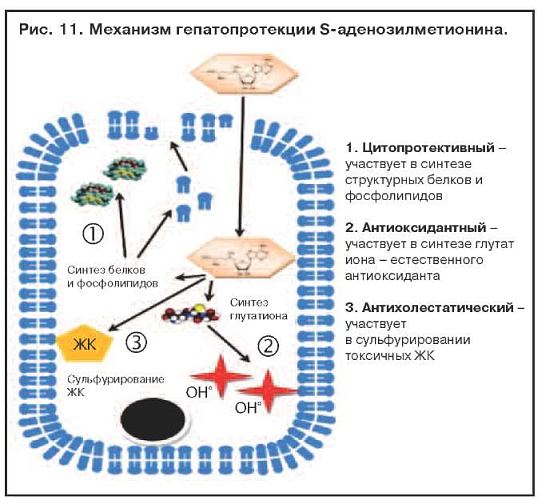
Наличие отчетливого гепатопротекторного действия практически при любой патологии печени, в томчисле при высоких показателях цитолиза и синдроме холестаза, является несомненным преимуществом адеметионина. Наилучшие показатели при лечении адеметионином наблюдаются при токсических гепатитах, в том числе алкогольных. Препарат максимально эффективен при парентеральном введении, так как обладает следующими эффектами:
Это позволяет компенсировать функции печени и увеличивает выживаемость пациентов даже при выраженных изменениях, включая цирроз;
Таким образом, диагностика медикаментозных поражений печени осуществляется на стадии, проявляющейся желтухой, гепатомегалией. Отсюда возникает настоятельная необходимость выявления лекарственных препаратов, применяемых в России и обладающих гепатотоксическим эффектом, описания клинических вариантов течения лекарственных поражений печени, усовершенствования алгоритма дифференциальной диагностики лекарственных гепатитов.
Список использованной литературы
Читайте также:

