Никогда не делали прививку от бешенства
Обновлено: 18.04.2024
Скидки для друзей из социальных сетей!
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Бесчастнов Дмитрий Валерьевич
Первая квалификационная категория
Бикбулатов Вадим Рифкатович
Гриценко Евгений Александрович
Первая квалификационная категория
Кириченко Алексей Викторович
Вторая квалификационная категория
Магомедов Курбанмагомед Абдуллаевич
Мы в Telegram и "Одноклассниках"
"Men's Health", медицинский блог (август 2014г.)
Поведение животных зачастую непредсказуемо, и результатом неосторожного общения с ними могут стать укусы. Чаще всего пострадавшие обращаются к врачу с укусами собак. В большинстве случаев виновниками происшествия становятся чужие собаки, но и домашние питомцы нередко вцепляются зубами в своего хозяина.
По данным статистики, укусы собак составляют более 90% от всех укусов животных. Согласно неофициальным данным, только в Москве от укусов собак ежегодно страдает около 35 тысяч человек. Очень важно помнить о профилактике инфекций и сделать в случае укуса прививки от столбняка и бешенства.
Укус собаки. Оказание первой помощи
Укус собаки. Оказание первой помощи
Укус собаки. Оказание первой помощи
Виды укусов
В результате нападения собаки (а также других животных) могут появиться как поверхностные, так и рваные укусы.
При поверхностном укусе пес только прокалывает кожу зубами, и появляется колотая рана.
При рваном укусе собаки наблюдаются не только более серьезные повреждения, но и большая потеря крови.
Чаще всего собака старается укусить следующие части тела: предплечья, ладони, бедра и лодыжки. При укусах собак, кроме ран и царапин, могут появиться повреждения сухожилий, кровеносных сосудов и нервов.
Симптомы укуса собаки
Основные симптомы укуса - это кровотечение и боль. Если не предпринять лечебные меры, то рана может инфицироваться.
Обратите внимание на следующие признаки развития инфекции:
- повышенная температура тела;
- увеличение лимфатических узлов;
- приступы лихорадки;
- опухание раны, появление боли и жжения в ней.
Последствиями укуса собаки, а также кошки и других животных могут быть бешенство и столбняк. Поэтому важно немедленно обратиться за помощью к врачу-травматологу в ближайший травмпункт.
Что такое бешенство?
Бешенство (или рабиес, от латинского слова rabies, гидрофобия, водобоязнь) - острое инфекционное заболевание в результате укуса собаки или другого зараженного животного, которое характеризуется тяжелым поражением нервной системы и заканчивается, как правило, смертельным исходом.
Об опасности бешенства было известно еще в глубокой древности, однако не существовало методов лечения, и каждый пострадавший был обречен на смерть.
Только великому французскому ученому Луи Пастеру в 1885 году удалось создать вакцину от бешенства (антирабическая вакцина). 6 июля 1885 года он спас жизнь 15 летнему подростку, укушенному бешеной собакой.
Как происходит заражение бешенством
Возбудитель бешенства - вирус Neuroiyctes rabid, содержащий одну нить РНК. Вирус устойчив к замораживанию, антибиотикам и фенолу, высушиванию, прямым солнечным лучам. Разрушается под воздействием нагревания, кислот и щелочей.
При укусе собаки (или другого животного) заражение происходит в результате попадания в рану слюны бешеного животного. Появившись под кожей, вирус бешенства быстро достигает центральной и периферической нервных систем. Скорость распространения заболевания зависит от расположения раны (чем выше место укуса, тем быстрее заражение), глубины и размера ранения, реактогенности организма человека (т.е. восприимчивости нервной системы к данному возбудителю).
Укус собаки. Оказание первой помощи

Укус собаки. Оказание первой помощи

Укус собаки. Оказание первой помощи
Симптомы бешенства
Инкубационный период продолжается от 1 до 3-х месяцев (иногда от 12 дней и до года). На скорость распространения оказывает влияние расположение укуса.
Выделяют 3 стадии заболевания: начальная (депрессия), этап возбуждения, этап паралича.
1 стадия бешенства:
- неприятные ощущения в месте укуса с иррадиацией к центру, зуд, гиперестезия кожи, хотя рана уже может зарубцеваться;
- иногда в месте раны вновь появляется воспаление, рубец становится красным и опухает;
- если укус пришелся на лицо, то наблюдаются обонятельные и зрительные галлюцинации;
- общая слабость, головные боли;
- нервозность и раздражительность; (снижение аппетита, тошнота, рвота);
- постоянное повышение температуры до 37-37,5 градусов; (тоска, страх, тревога, апатия, кошмарные сны);
- выраженная чувствительность зрения и слуха (обычный звук или свет начинают мешать).
2 стадия бешенства - возбуждение (длится от 2 до 4 дней):
- появление тревоги, учащение пульса;
- затруднение дыхания и глотания;
- появление и усиление водобоязни (страх вызывают плеск, журчание, переливание воды, ее вид и т.д.);
- боязнь света, громких звуков, открытого воздуха (сопровождается спазмом и подергиванием мышц, нарушением дыхания);
- судороги;
- приступы агрессии (человек царапается, кусается, плюется, дерется, бьется об стены);
- нарушение рассудка (появление бредовых идей, зрительных и слуховых галлюцинаций).
После того как проходит приступ, человек успокаивается и чувствует себя неплохо.
3 стадия бешенства:
Симптомы бешенства этапа параличей связаны с выпадением деятельности подкорковых образований и коры головного мозга, проявляются в ослаблении чувствительной и двигательной функций.
Приступы прекращаются. Температура тела повышается до 40-42 градусов, появляются гипотония и тахикардия. Смерть может наступить уже через сутки из-за паралича или остановки сердца.
Какое лечение необходимо при укусах собаки?
При укусах собаки проводится терапия, направленная на предотвращение бешенства.
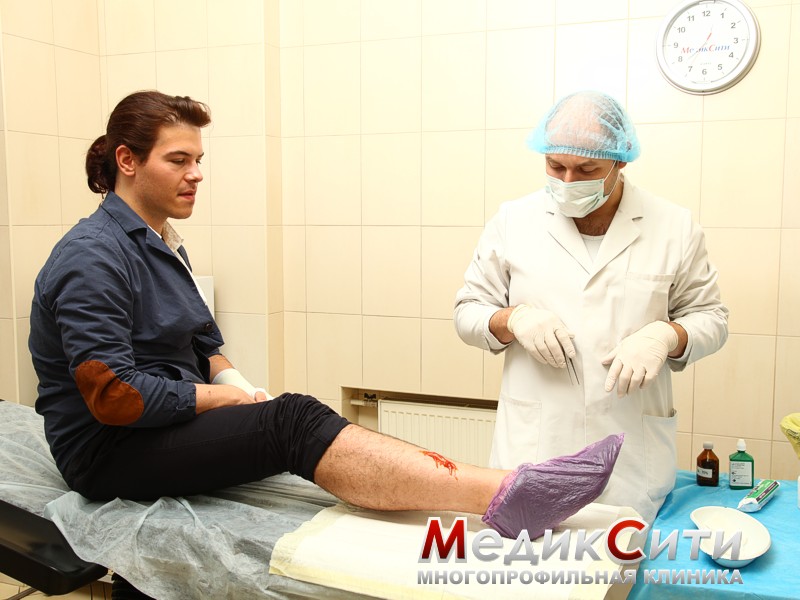
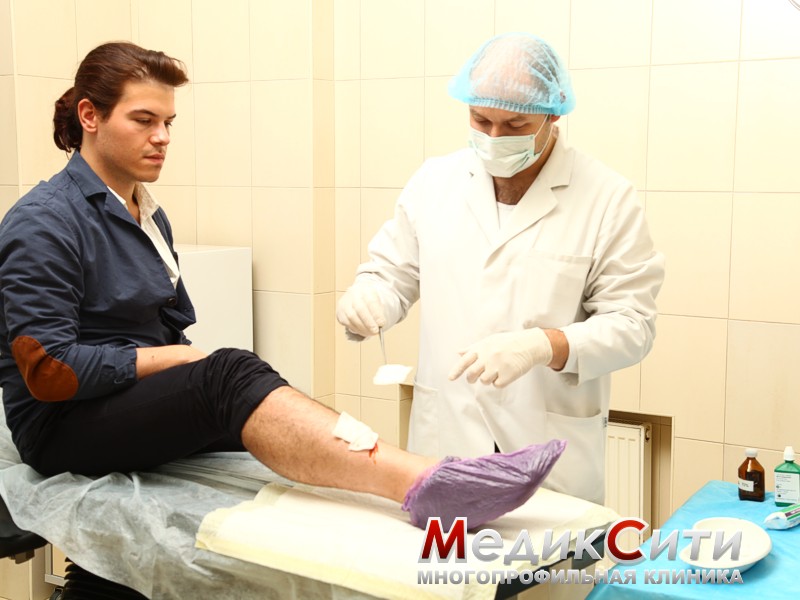
Если на вас напало животное, то необходимо самостоятельно сразу же начать местное лечение. Лечение бешенства от укуса собаки заключается в промывании раны 20-процентным мыльным раствором, перекисью водорода или хлоргексидином. Это приведет к частичной нейтрализации вируса бешенства и снизит риск развития бактериальной инфекции.
Не старайтесь сразу же остановить кровь из раны, вместе с ней вымывается слюна животного.
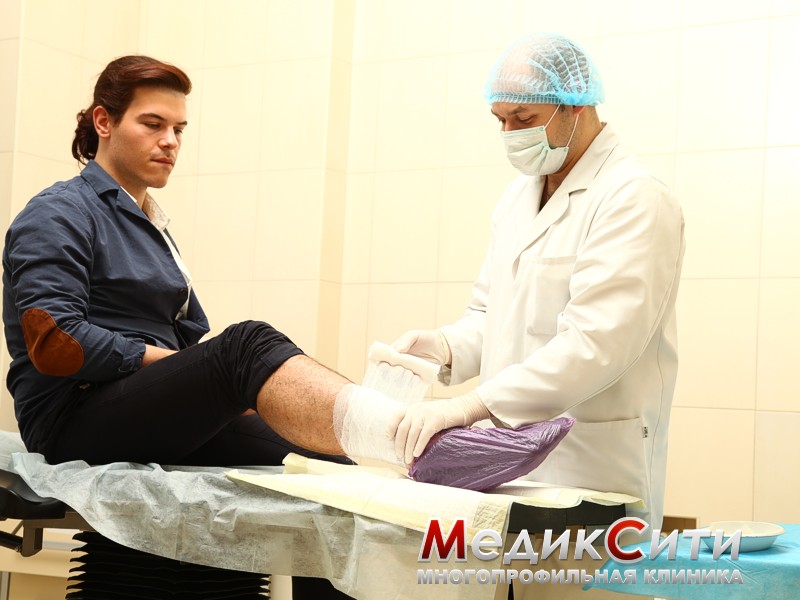
Кожа вокруг раны обрабатывается антисептическим раствором, накладывается стерильная повязка.
Для предотвращения нагноения раны врачи-травматологи в течение 5-10 дней могут назначить антибиотики.
При повреждении нервов, сосудов и сухожилий может быть проведено хирургическое лечение с целью восстановления их целостности. При обширных ранах мягких тканей могут понадобиться пластические операции с пересадкой кожи.
Кроме того, проводятся пассивная иммунизация с помощью человеческого антирабического иммуноглобулина, а также введение антирабической вакцины для восстановления активного иммунитета.
Человеческий антирабический иммуноглобулин может вводиться однократно (частично путем обкалывания места укуса, частично внутримышечно).
Антирабическая вакцина (т.е. прививка от бешенства) вводится глубоко под кожу на 1, 3, 7, 14, 30, 90 день.
Бешенство - является неизлечимым инфекционным заболеванием. Своевременная вакцинация является единственным способом профилактики после укуса инфицированного животного. Следует помнить, что oт момента инфициования до появления симптомов заболевания проходит некоторое время, и на момент контакта укусившее животное может выглядеть абсолютно здоровым. Не опасаться заражения можно только в том случае, когда Вы точно уверены, что животное было своевременно привито (например, если речь идет о Вашей собаке или собаке соседей по даче).
Вакцина против бешенства вводится пострадавшему во всех случаях, когда непривитое домашнее или дикое животное укусило, нанесло царапины, или его слюна попала на уже повреждённую кожу. В любом из перечисленных случаев следует немелденно обратиться в ближайший травматологический пункт, где будет произведена первичная обработка раны и вакцинация. В ряде случаев пострадавшему также показано введение антирабического иммуноглобулина.
Местная обработка ран (укусов, царапин, ссадин) и мест ослюнений заключается в обильном промывании раны в течение нескольких минут (до 15 минут) водой с мылом или другим моющим средством. После этого края раны следует обработать 70% спиртом или 5% водно-спиртовым раствором йода.
Если укусившее животное известно (домашнее), то следует проследить его дальнейшую судьбу в течение 10 дней. За это время человек успевает получить 3 профилактических вакцины. Прививки против бешенства прекращают, если после 10 дней животное осталось здоровым либо оно погибло (например, застрелили), а при исследовании головного мозга животного не обнаружена соответствующая морфологическая картина бешенства. Полный курс вакцинации проводится, когда проконтролировать состояние животного невозможнo.
Вакцина против бешенства предупреждает возникновение заболевания в 96-98% случаев. Но вакцинация эффективна лишь при начале курса не позднее 14-го дня от момента укуса. Антитела появляются через 2 недели после начала прививок, достигая максимума через 30-40 дней.
Для постконтактной вакцинации отсутствуют противопоказания, поскольку заболевание смертельное. Поэтому, невзирая на наличие беременности или острой патологии, пострадавших надо вакцинировать.
Вакцины против бешенства переносится достаточно хорошо. Местные pеакци, в виде уплотнения, покраснения, иногда зуда встречаются у 15-20% привитых (необходимо учитывать, что курс прививок состоит из 5-6 уколов). Общие реакции (слабость, потеря аппетита, повышение температуры тела) и осложнения встречются редко.
Следует помнить, что во время всего курса вакцинации строго противопоказаны: приём алкогольных напитков, физическое переутомление, перегревание на солнце. Эти факторы ослабляют действие вакцины. В случае проведения вакцинации на фоне приёма кортикостероидов и иммунодепрессантов определение уровня антител является обязательным. При отсутствии антител проводится дополнительный курс лечения.
С профилактической целью иммунизируют лиц, имеющих высокий риск заражения бешенством (сотрудники лабораторий, работающие с уличным вирусом бешенства, ветеринарные работники, егеря, охотники, лесники, лица, выполняющие работы по отлову и содержанию животных и другие профессиональные группы). Вакцина вводится внутримышечно в дельтовидную мышцу плеча по в 0, 7 и 30 день. Ревакцинацию проводят однократно через год и далее каждые три года.
При этом, если человек получивший ранее полный курс вакцинации против бешенства, с окончания которого прошло не более 1 года, был укушен животным назначают три инъекции по 1 мл на 0-й, 3-й и 7-й день. Если прошёл 1 год и более или был проведён неполный курс вакцинации, то теперь назначают полный курс.
Перед началом применения любого препарата посоветуйтесь со специалистом и ознакомьтесь с инструкцией по применению.
В работах Плутарха, Овидия, Вергилия мы находим подробное описание бешенства. Цельс, древнеримский врач, оставил обширный медицинский труд (100 г. до н.э.), в котором описал случаи бешенства у своих рабов. Впервые он указал на водобоязнь (гидрофобию). Им же были даны первые рекомендации по борьбе с этим недугом – очищение ран, промывка их уксусом или крепким вином, прижигание раны раскаленным железом. Другой древнеримский врач – Гален также советовал прижигать рану. Прижигание оставалось самым эффективным средством вплоть до открытия вакцины, сделанного Луи Пастером. Цельс, а также Донат, Диоскорид предполагали передачу бешенства через слюну больного животного. Их предположение было подтверждено наукой только в XIX веке. С древности считалось, что бешенство вызывается червяком, гнездящемся под языком. И у многих народов существовало правило – делать надрез под языком против бешенства.
В XVIII веке известный патологоанатом Моргани утверждал, что и многие здоровые собаки могут передавать болезнь. Считалось также, что бешенство может передаваться через воздух, зараженный дыханием больных животных и людей. Этим объясняется возникновение жестоких обычаев, например, удушение больных между двумя матрасами, которые потом сжигались.
Большую ясность в механизм передачи бешенства внесли в 1804 г. опыты Усенке. Он сумел заразить болезнью собак и кроликов, смазав ранки на их коже слюной бешеной собаки. Так был установлен источник заражения. Но что же дальше?
Для наших предков бешенство было реальным воплощением ужаса. Увы, и теперь заболевший обречен. Единственный шанс на спасение – прививка, сделанная сразу после укуса бешеным животным.
Открытие вакцины против бешенства – одно из величайших открытий медицины XIX века.
В истории медицины много парадоксов. Вот один из них. Луи Пастер (1822–95) – не медик, но ему принадлежит несколько открытий, которых хватило бы на целую плеяду великих врачей.
В лабораторных условиях было абсолютно точно доказано, что болезнь никогда самопроизвольно не возникает: возбудитель находится либо в слюне, либо в центральной нервной системе. Для культивирования вируса был выбран кролик. Ученый культивирует возбудитель в мозге кролика, перевивает болезнетворный материал от одного животного к другому, от умершего к живому. Наконец наступает самый ответственный этап – создание вакцины для предупреждения болезни.
Шли месяцы, годы напряженной работы. Л.Пастер, Э.Ру, Ш.Шамберлан сутками не выходили из лаборатории. И вакцина бала получена!
Но судьба распорядилась иначе. В неимоверных мучениях от бешенства продолжали погибать люди. К ученому обратились обезумевшие от горя матери детей, искусанных бешеными собаками и обреченных на гибель. Это были 9–летний Иосиф Мейстер и 14–летний Жан Батист Жюпиль (последнему на территории Института Пастера в Париже поставлен памятник, изображающий мальчика, храбро сражавшегося с бешеной собакой). Оба мальчика были спасены благодаря вакцинации, и это стало поистине выдающимся событием в истории медицины.
Л.Пастер с нетерпением ждал прибытия смолян. Истекал контрольный срок для введения вакцины. К тому же люди искусаны бешеным волком, не собакой. Подействует ли вакцина? Семнадцать человек остались в живых. Но смерть троих, ставшая результатом волокиты с отправкой больных, вызвала поток нападок на Л.Пастера. Началась клеветническая кампания. Ученый продолжал отстаивать свой метод. Из России прибыла еще одна группа из семи человек, укушенных бешеным волком, на этот раз из Орловской губернии. Пастер уже знал, что схема прививок таким больным должна быть иной. Ни один из прибывших орловцев не умер.
С историей Института Пастера неразрывно связана и судьба великого русского ученого И. Мечникова. Он занял место директора этого института после смерти Л. Пастера.
Но вернемся в 1888 г. Зная, что его метод должен стать достоянием медиков всего мира, Л.Пастер согласился на создание пастеровских станций в других странах, и прежде всего в России – в знак благодарности за доверие, оказанное ему во времена гонений и клеветы. Вторая причина – здесь жили многие его единомышленники и достойные преемники.
Самая первая за пределами Парижа станция прививок против бешенства была создана в Одессе. И.Мечников, уже тогда ученый с мировым именем, организовал ее и работал, отказавшись от жалованья. 11 июня 1886 г. врачи одесской станции начали делать прививки. На первую добровольно согласился 28–летний заместитель директора станции Я. Бардах.
Но России одной станции явно не хватало. И уже через месяц в Москве открылась пастеровская станция. В ее организации и работе участвовали видные российские ученые – Н. Унковский, С. Пучков, А. Гвоздев и др. Велика заслуга в создании этой станции и председателя Московского хирургического общества профессора Н. Склифосовского. Вскоре такие станции появились в Петербурге, Смоленске, Самаре, Иркутске, Киеве, Харькове, Тифлисе.
Французская медицинская академия сообщала в 1887 г., что из 18 пастеровских станций, организованных в разных странах Европы и Америки, шесть – российские.
К сожалению, сказать, что бешенство на земном шаре ликвидировано, нельзя и сегодня. Более того, интенсивность эпизоотии бешенства среди животных продолжает нарастать. Особенности эволюции бешенства в приплоде последних лет связаны, в частности, с появлением нового экологического фактора – гибридов волка с собаками, что не в последнюю очередь связано с увеличением числа брошенных, одичавших собак.
Возбудитель бешенства (Rabies virus) относится к семейству рабдовирусов (Rhabdoviridae), содержащих одноцепочечную линейную молекулу РНК, роду Lyssavirus. По форме он напоминает пулю длиной около 180 и диаметром 75 нм. В настоящее время известно семь генотипов.

Вирус бешенства под просвечивающим электронным микроскопом (увеличение в 36 700 крат). На компьютерном изображении красным цветом показана белковая оболочка вируса — капсид, а желтым — дополнительная липопротеиновая оболочка
Коварный вирус
Вирус бешенства обладает тропностью (сродством) к нервной ткани, так же как вирусы гриппа — к эпителию дыхательных путей. Он проникает в периферические нервы и со скоростью примерно 3 мм/ч движется в центральные отделы нервной системы. Затем нейрогенным путем он распространяется и на другие органы, в основном — на слюнные железы.
Вероятность заболевания зависит от места и тяжести укусов: при укусах бешеными животными в лицо и шею бешенство развивается в среднем в 90% случаев, в кисти рук — в 63%, а в бедра и в руки выше локтя — лишь в 23% случаев.
Источники заражения
Основными дикими животными — источниками заражения — являются волки, лисицы, шакалы, енотовидные собаки, барсуки, скунсы, летучие мыши. Среди домашних опасны кошки и собаки, причем именно на последних приходится максимум подтвержденных случаев передачи бешенства человеку. Большинство больных зверей погибает в течение 7–10 дней, единственное описанное исключение — желтый, он же лисицевидный мангуст Cynictis penicillata, способный носить в себе вирус без развития клинической картины инфекции в течение нескольких лет.
Наиболее характерный и достоверный признак наличия вируса в организме человека или животного — обнаружение так называемых телец Негри, специфических включений в цитоплазме нейронов диаметром около 10 нм. Впрочем, у 20% пациентов тельца Негри найти не удается, так что их отсутствие не исключает диагноз бешенства.
Первый, но чрезвычайно важный шаг к борьбе с бешенством сделал гениальный французский химик и микробиолог Луи Пастер. Разработку вакцины против этого заболевания он начал в 1880 году, после того как ему пришлось наблюдать агонию пятилетней девочки, укушенной бешеной собакой.
Кролики и собаки
Хотя впервые бешенство было описано еще в I веке до н.э. римлянином Корнелием Цельсом, спустя почти 2000 лет об этой болезни было известно ничтожно мало. Лишь в 1903 году, спустя восемь лет после смерти Пастера, французский врач Пьер Ремленже установил, что бешенство вызывается субмикроскопической формой жизни — фильтрующимся вирусом.
Как размножаются вирусы

Вирусы и бактерии
С бактериальными инфекциями врачи борются довольно успешно. С вирусами не все так просто.
Изменчивый враг
Вирусы растений
40 уколов в живот
Затем настала очередь людей. Но где найти добровольцев? Доведенный до отчаяния, Пастер был готов пожертвовать собой ради науки, но, к счастью, вмешался Его Величество Случай.
6 июля 1885 года на пороге парижской лаборатории Пастера появилась заплаканная женщина, державшая за руку девятилетнего сына — Йозефа Майстера. За три дня до этого мальчика покусала бешеная собака, нанеся ему 14 открытых ран. Последствия были вполне предсказуемы: в то время уже было известно, что смерть в таких случаях практически неминуема. Однако отец мальчика был наслышан о работах Пастера и настоял на том, чтобы привезти ребенка из Эльзаса в Париж. После серьезных колебаний Пастер ввел маленькому пациенту экспериментальный препарат, и Йозеф стал первым в истории человеком, спасенным от бешенства.
Из лабораторного дневника Луи Пастера, 1885 год

Но его поддержали простые люди. По подписке за полтора года жители многих стран мира собрали 2,5 млн франков, на которые был создан Институт Пастера, официально открытый 14 ноября 1888 года. На его территории находится музей и усыпальница исследователя, спасшего человечество от смертельно опасной инфекции. Дата смерти Пастера, 28 сентября, выбрана Всемирной организацией здравоохранения (ВОЗ) для проведения ежегодного Всемирного дня борьбы против бешенства.
Долгое время вакцину вводили под кожу передней брюшной стенки, причем для проведения полного курса требовалось до 40 инъекций. Современный иммунопрепарат вводится внутримышечно, в плечо, достаточно шести визитов в травмпункт.
Чудо Милуоки
В течение XX века ситуация с бешенством была однозначной: если пострадавшего не прививали вовремя или он вообще не получал вакцину, дело заканчивалось трагически. По подсчетам ВОЗ, ежегодно в мире после нападения бешеных животных погибает 50–55 тысяч человек, 95% из них приходится на Африку и Азию.
О возможности полноценного лечения инфекции заговорили лишь в XXI веке. Связано это было со случаем американки Джины Гис, которая впервые в истории медицины не получала вакцину, но выжила после появления симптомов бешенства. 12 сентября 2004 года 15-летняя Джина поймала летучую мышь, которая укусила ее за палец. Родители не стали обращаться к врачу, посчитав рану пустяковой, но спустя 37 дней у девочки развилась клиническая картина инфекции: подъем температуры до 39°С, тремор, двоение в глазах, затруднение речи — все признаки поражения центральной нервной системы. Джину направили в детский госпиталь Висконсина, и в лаборатории Центра по контролю и предотвращению заболеваний (Centers for Disease Control and Prevention, CDC) в Атланте подтвердили бешенство.
Через месяц анализы подтвердили: в организме девочки нет вируса. Мало того, мозговые функции были нарушены минимально — она закончила школу, а спустя год получила водительские права. В настоящее время Джина окончила колледж и намерена продолжать обучение в университете. Неудивительно, что своей будущей профессией она видит биологию или ветеринарию, а специализироваться планирует именно в области бешенства.
При проведении эпидемиологических расследований оказалось, что пациентов, которых удалось вылечить с помощью Милуокского протокола, кусали летучие мыши. Именно этот факт позволил некоторым ученым предположить, что на самом деле методика лечения тут ни при чем, а дело именно в этих млекопитающих, а точнее в том, что они заражены другим штаммом вируса, менее опасным для человека.
Загадка летучей мыши
В 2012 году это предположение получило первые подтверждения. В American Journal of Tropical Medicine and Hygiene появилась статья группы экспертов CDC, американских военных вирусологов и эпидемиологов министерства здравоохранения Перу. Результаты их исследования произвели эффект разорвавшейся бомбы: в перуанских джунглях удалось обнаружить людей, у которых в крови есть антитела к вирусу бешенства. Этим людям никогда не вводили никаких вакцин, более того, они даже не помнят, чтобы болели чем-нибудь серьезным. А это означает, что бешенство смертельно не на 100%!
В процессе опроса жителей 63 из 92 человек сообщили ученым об укусах летучих мышей. У этих людей, а также у местных летучих вампиров были взяты пробы крови. Результаты анализов оказались неожиданными: в семи пробах обнаружили антитела, нейтрализующие вирус бешенства.
Наличие антител можно было бы объяснить введением антирабической (лат. rabies — бешенство) вакцины, но, как выяснилось, такую вакцину получал только один из семи человек. Остальные переболели бешенством не только без смертельного исхода, но даже без каких-либо серьезных симптомов. В двух перуанских деревеньках обнаружилось больше выживших после этой инфекции, чем описано во всей медицинской литературе! Неудивительно, что группа Гилберт два года перепроверяла полученные данные, прежде чем решилась их опубликовать.
Но ни в коем случае — это подчеркивают все специалисты, включая авторов исследования — нельзя отказываться от введения антирабической вакцины при укусах диких животных. Во-первых, действительно может оказаться, что в летучих мышах живет другая разновидность вируса, более слабая, и везение перуанских крестьян не распространяется на штаммы, передающиеся с укусами собак или енотов. Во-вторых, результаты и выводы данного исследования могут оказаться ошибочными, так что лишний раз подвергаться риску нет никакого смысла.
Делать или не делать прививки? Каждый из нас имеет право на выбор индивидуального способа защиты себя и своих детей от болезней. Важно, чтобы этот выбор был осознанным — основанном на знании ЧТО и ЗАЧЕМ мы делаем в контексте текущего момента и долгосрочной перспективы.
Вакцины — не пища, вода или воздух, которые необходимы каждому вне зависимости от его состояния. Вакцины — это сильнодействующие лекарственные препараты, у которых обязательно есть свои за и против — показания и противопоказания к конкретному препарату для конкретного человека в конкретный момент времени. О них важно знать! Как тем, кого собираются прививать, так и тем, кто эту процедуру предлагает.
Цель этой статьи — не агитировать за или против прививок, а дать необходимую пищу для размышлений.
Заглянем в прошлое. Изначально вакцины создавались как средство спасения жизни. И не раз такой посыл себя оправдывал. Особенно в 19 – первой половине 20 века. Например, к Луи Пастеру — изобретателю антирабической вакцины (против бешенства), живущему во Франции, стекались укушенные бешеными животными люди из разных стран (в том числе, из России). И те, кто успевали уложиться в двухнедельный срок, выживали благодаря прививке.
Эдвард Дженнер — изобретатель первой в мире вакцины (против оспы), тридцать лет шел к своему первому опыту прививания человека (в том числе, и своего собственного сына!), ведомый желанием спасти жизни людей (от оспы умирало, как минимум, треть зараженных). Причем дошел он до идеи искусственного заражения коровьей оспой как средства противостояния настоящему заболеванию чисто эмпирически (наблюдая за доярками, ставшими невосприимчивыми к оспе человека после перенесения легкой формы аналогичного коровьего недуга), поскольку в то время (в 1796 году) ни об иммунитете, ни, тем более, о вирусах (оспа — вирусная инфекция) еще не было известно.
Но, уже на заре вакцинопрофилактики результаты были не однозначными. Успех шел рука об руку с неудачей (осложнениями; заболеванием тем недугом, от которого прививали, но в еще более тяжелой форме, вплоть до смертельного исхода). И причина не только в загрязнении вакцин вирулентными штаммами, ведь и в наше время тщательного контроля за чистотой препаратов опасность поствакцинальных осложнений стала ничуть не меньше.
Как работают вакцины
1. Что такое вакцины?
Это иммунобиологические препараты, главным действующим началом которых служит измененный возбудитель (ослабленный, убитый, представленный фрагментами или анатоксинами).
2. От чего должны защищать вакцины?
Теперь мы подошли вплотную к ответу на третий вопрос.
3. Что служит мишенью действия вакцины?
4. Что делает вакцина?
Изменяет состояние иммунной системы с целью обретения ею способности распознавания и уничтожения конкретного возбудителя. Ожидаемый итог — устойчивость/невосприимчивость организма к данной инфекции (на короткий или длительный срок).
Будет ли она сформирована?
- Возможно, да.
- Возможно, по тем или иным причинам организм не способен ее выработать, и введение вакцины не только не укрепит, но ухудшит его состояние.
- Возможно, она уже есть, и в вакцинации нет никакой необходимости.
Реальный итог прививки зависит не столько от характеристик вакцины, сколько от текущего состояния иммунной системы (и других систем) конкретного человека. Отсюда такой разброс последствий вакцинации (одними и теми же вакцинами) у разных людей.
5. Отличия естественного иммунитета от поствакцинального
Итогом искусственной стимуляции иммунной системы может стать ее истощение, ведущее впоследствии к т.н. отсроченным поствакцинальным осложнениям: аллергиям, аутоиммунным недугам, хроническим инфекциям, онкозаболеваниям и пр. Или — к развитию острой, либо хронической формы недуга, от которого прививали.
Эффективность поствакцинальной защиты оценивается количеством образовавшихся в ответ на введение вакцины (антигена) соответствующих антител. Но, есть данные о том, что большое количество антител далеко не всегда защищает их обладателя от инфицирования и тяжелого течения соответствующего недуга. Это, во-первых. А, во-вторых, есть дети (и их немало), не способные к выработке антител к введенному с вакциной антигену. Например, относительно дифтерийного токсина (одного из компонентов поливакцины АКДС) доля таких детей составляет 10–12 процентов.
С другой стороны, люди, от рождения неспособные к производству антител (с т.н. агаммаглобулинэмией; антитела — это молекулы иммуноглобулинов), часто оставались здоровыми при непосредственном контакте с инфекциями и/или способными к формированию стойкого иммунитета в случае перенесения заболевания.
Ответ на вопрос: что лучше — искусственная стимуляция иммунного ответа или естественный процесс его формирования — может быть только индивидуальным.
- Для конкретного ребенка с конкретными особенностями иммунной системы, живущего в конкретных условиях.
- Относительно конкретного недуга и рисков им заразиться.
- С учетом уже известных принципов и этапов становления иммунной системы детского организма.
Особенности иммунной системы у детей
1. Иммунная система новорожденного ребенка НЕ ЗРЕЛАЯ! Ее созревание по длительности совпадает со всем периодом детства.
Но это не означает, что появившийся на свет малыш абсолютно беззащитен перед внешними агрессорами. В первое время его основная защита — это материнские молекулы (иммуноглобулины), переданные малышу внутриутробно и продолжающие поступать в его организм в период грудного вскармливания. Недаром последнее служит самой действенной мерой профилактики болезней для грудных детей.
2. Процесс активного становления иммунной системы ребенка проходит через несколько критических периодов:
Их сопоставление с календарем прививок (в сети легко найти в свободном доступе) показывает, что многие вакцины (антигены) вводятся в детский организм именно в периоды максимальной уязвимости его системы защиты. Особенно это характерно для прививок в первые часы (вакцина против гепатита В), в первые дни (вакцина против туберкулеза — БЦЖ) и в первые месяцы (вакцина против коклюша, дифтерии, столбняка — АКДС; вакцина против полиомиелита и др.) жизни малыша.
Необходимые условия вакцинации
Да, некоторые болезни почти ушли в прошлое (например, оспа). Но лавры победителя в этих случаях готовы разделить с вакцинами ряд иных социальных, санитарно-эпидемиологических и лечебных мероприятий (улучшение качества питания и воды, появление канализации, холодильников и средств личной гигиены; изобретение антибиотиков и др.).
Другие недуги, например, туберкулез, напротив, несмотря на массовую вакцинацию в роддомах (БЦЖ), уверенно отвоевывают отданные было позиции. Настолько уверенно, что в настоящее время в России заболевших туберкулезом в десятки раз больше, чем в странах, где новорожденных детей БЦЖ не прививают.
Почему защита не срабатывает? Возможно, потому что:
Причем риск поствакцинальных осложнений, ведущих к хроническим недугам вплоть до инвалидности и смерти, есть у ВСЕХ детей с иммунодефицитами (а также, ферментопатиями и иными генетическими недугами), а не только у тех, кто конституционально чувствителен к возбудителю туберкулеза.
Выявить подобные проблемы и уберечь детей от беды может только предварительное специальное обследование — генетический скрининг и определение иммунологического статуса новорожденных. Только на основе его результатов можно принимать индивидуальное решение за и против введения тех или иных вакцин. Проводят ли у нас такое обследование до первой прививки? Как правило, нет.
Именно по этой причине многие врачи и ученые являются противниками массовой вакцинации без предварительного обследования.
Небезопасные компоненты в составе вакцин
- Мало того, что эти составляющие являются антигенами, способными спровоцировать бурную реакцию организма с краткосрочными и долгосрочными последствиями.
- Некоторые из них, например — соли ртути, формальдегид, фенол, этиленгликоль (антифриз), гидроокись алюминия — еще и очень токсичны. (Состав конкретных вакцин отечественного и зарубежного производства тоже можно найти в интернете).
Производители вакцин аргументируют их безопасность очень малыми дозами данных веществ. Но не устанем повторять: реакция организма на те или иные вещества и зависимость ее выраженности от дозы очень индивидуальна! Недаром даже в календаре прививок от 2019 года указывается категория людей, для которых следует использовать вакцины, не содержащие консерванты. Но к консервантам не относится, например, гидроксид алюминия (есть в составе вакцины против гепатита В, которую вводят внутримышечно в первые сутки жизни ребенка).
В составе той же, массово используемой в роддомах генно-инженерной вакцины против гепатита В, есть еще и дрожжи. Для большинства детишек в них нет ничего опасного. Но есть малыши, у которых велик риск развития сильной аллергической реакции. Проводится ли подобное исследование в первые часы после рождения ребенка?
Комплексные вакцины
Например, КПК — вакцина против кори, паротита и краснухи; пентаксим — против дифтерии, столбняка, коклюша, полиомиелита и гемофильной инфекции.
Их эффективность и безопасность многими учеными и врачами ставится под сомнение по причине следующих наблюдений:
1. В естественных условиях человек никогда не болеет одновременно несколькими инфекциями.
3. Одновременное введение в организм нескольких живых (ослабленных) возбудителей (например, в составе все той же КПК) значительно увеличивает риск осложнений (например, воспалительных поражений кишечника).
Выводы
Задача приведенных выше фактов не в том, чтобы умалить и очернить саму идею прививок, как способа защиты от страданий и смерти. Прививки вполне могут выступать в роли индивидуального лечебного препарата (например, антирабическая или противостолбнячная). Или в роли обоснованно необходимого средства профилактики для здоровых людей, отправляющихся в путешествие (в районы, богатые непривычными для нас инфекциями). Возможны и иные индивидуальные доводы в пользу вакцинации. Тем более, что наука не стоит на месте, и по мере роста наших знаний о работе иммунной системы и совершенствования системы пред и постпрививочного контроля, будут расти эффективность и безопасность новых вакцин.
Цель приведенных выше фактов и размышлений в том, чтобы побудить людей задуматься и обратить особое внимание на следующие моменты:
- массовая вакцинация новорожденных и грудных детей;
- вакцинация детей без обоснованной, индивидуальной необходимости и обязательного наличия генетического паспорта и результатов иммунологического обследования;
- вакцинация детей без предварительного согласия родителей (особенно, в роддомах!);
- вакцинация детей живыми вакцинами (БЦЖ, АКДС, против полиомиелита, кори, краснухи, паротита);
- использование вакцин, содержащих токсичные компоненты;
- одномоментное введение нескольких вакцин;
- запугивание и прочие элементы экономического и психологического давления на людей (как на вакцинируемых, так и на вакцинирующих);
- необходимость предоставления полной информации о плюсах и минусах вакцинации, возможных осложнениях, правах родителей на отказ от прививок и его последствиях, об альтернативных способах профилактики и лечения болезней.
Да или нет прививкам? Выбор за Вами. Главное, чтобы он был Вашим — осознанным и добровольным!
Рекомендуем к прочтению:
Книги Галины Петровны Червонской:
Галина Петровна Червонская — ученый-вирусолог, доктор наук, разработчик первых серий отечественного варианта вакцины против полиомиелита, сотрудник ведущих научных институтов (в том числе, и ГосНИИ стандартизации и контроля медицинских биологических препаратов им. Л. А. Тарасевича), автор более 100 научных публикаций, методических разработок, утверждённых Минздравом СССР и Федеральным центром Госсанэпиднадзора Минздрава СССР и России. Основной исполнитель двух изобретений (1984, 1986), соавтор трёх монографий и автор четырех монографий.
Вакцинация от COVID-19 надо-ли вакционироваться от COVID-19 .
последние 30 лет не болею НИЧЕМ мне 75 лет (мужчина)
Ответ: К сожалению, невозможно ответить на этот вопрос, тем более в открытом интернет пространстве, все решается индивидуально исходя из общего состояния организма и наличия хронических заболеваний.
С уважением, Загер К.Л.
Прививки от короны Добрый день.переболела короной в мае 2020. Теперь нас насильно вакцинируют на работе.мы каждые 2 недели сдаем кровь и мазки на работе( уже год) и по результатам вижу что антитела есть.прочитала что у нас в России разработаны 3 вида прививок.какую лучше сделать мне и где? Т.к прививают в основном "спутник" где разрабатывались эти прививки,где можно прочитать состав и противопоказания?
Ответ: К сожалению, мы не владеем такой информацией.
С уважением, Загер К.Л.
Опасно ли вакцинироваться при псориазе? Добрый день! Взрослый сын (50 лет), с двадцати лет страдающий от псориаза, должен сделать прививку от ковида ( требование руководства).У него псориаз не в стадии ремиссии,просто летом и осенью имеют место обострения,с которыми он справляется,используя мази.Гипертония вызвана,наверно,наследственными особенностями организма.Посоветуйте,пожалуйста,как быть с прививкой: делать или отказаться?Она опасна в данной ситуации? С уважением,Т.А. 22.04.2021г.
Ответ: Лучше в данном случае не вакцинироваться, но это сугубо мнение наших врачей и каждый человек решает такие вопросы для себя сам.
С уважением, Загер К.Л.
Приглашаем всех активных, интересных людей, профессионально связанных с медициной
Читайте также:

