Ослабленный вирус в вакцине
Обновлено: 17.04.2024
Предупрежден — вооружен
Каждую осень врачи предупреждают о новых вспышках гриппа, при этом нередко говорят о появлении новых штаммов вируса. Вирус гриппа славится скоростью, с которой он меняется: новые штаммы появляются довольно быстро из-за того, что генетическую информацию вируса гриппа кодирует РНК, которая легко мутирует, а многие из этих мутаций идут вирусу на пользу, например делая его менее узнаваемым для клеток нашего организма.
Чтобы бороться с постоянно меняющимся врагом, приходится работать на опережение: Всемирная организация здравоохранения через Глобальную систему эпиднадзора за гриппом и ответных мер (ГСЭГОМ) ведет мониторинг за вспышками гриппа в различных регионах планеты. И каждый год, примерно за шесть месяцев до начала сезона заболевания гриппом, ВОЗ дает рекомендации по составу вакцин против него для Северного и Южного полушарий.
Ослабленный вирус
Вакцины от многих болезней делятся на два типа: живые и инактивированные. Как следует из названия, живая вакцина — это, по сути, и есть вирус, только ослабленный. Он уже не может вызвать заболевание, но стимулирует естественный иммунный ответ без проявления симптомов, то есть без головной боли, температуры или ломоты, если речь о гриппе.
Живую вакцину от гриппа выращивают на куриных эмбрионах. Она вызывает три типа иммунитета. Местный иммунитет — это система защиты на границе проникновения инфекции в организм, при гриппе — в носоглотке. Клеточный иммунитет образуют лимфоциты и фагоциты, которые, помимо прочего, уничтожают антигены (то есть вирусы и инфекции) и вырабатывают защитные ферменты в ответ на проникновение патогенов. Третий тип иммунитета — гуморальный: для борьбы с инфекциями и вирусами в организме начинают вырабатываться специальные белки (иммуноглобулины), которые разносятся кровью.
Инактивированную вакцину готовят из выращенного на курином эмбрионе вируса. Затем вирус убивают, и он становится антигеном и вызывает гуморальный иммунитет.
Кроме борьбы с гриппом, есть живые вакцины против оспы, полиомиелита, кори, желтой лихорадки и других инфекционных заболеваний. Так, в 1950-х американский ученый Альберт Сейбин создал вакцину от полиомиелита на основе ослабленного вируса. В СССР его идею развили вирусологи Михаил Чумаков и Анатолий Смородинцев, которые разработали собственную вакцину. Вакцинация их препаратом, который передавали в развивающиеся страны, привела к резкому снижению заболеваемости полиомиелитом как в СССР, так и во всем мире.
Рецепт вакцины
Раз вирус гриппа быстро меняется, то и вакцины не должны отставать от него.

Сотрудник отдела вирусологии Института экспериментальной медицины за работой. Фото предоставлено Л. Руденко
Как правило, на создание живой вакцины против нового штамма гриппа уходит 8−10 недель, а все производство идет в России. Ответственным за изготовление штаммов живой вакцины в России Минздрав назначил отдел вирусологии Института экспериментальной медицины.
В то же время для изготовления инактивированной вакцины компании заказывают вакцинный штамм за рубежом, после чего начинают производство вакцин.
Коллективный иммунитет
Основным различием между вакцинами Руденко называет создание коллективного иммунитета благодаря использованию живой вакцины.
«Живая вакцина создает иммунитет в верхних воротах инфекции. Вирус попадает туда, не размножается и не передается в общество. А инактивированная создает иммунитет у привитого человека, но в верхних дыхательных путях нет иммунитета, только в крови. В результате вирус попадает туда, размножается. Он может не вызвать заболевание у этого человека, но может распространяться на других людей, особенно не привитых.
Из-за антигенного дрейфа или постепенных мутаций вируса появляются новые штаммы. И в отличие от инактивированной, живая вакцина способна защитить от них.
Сила в разнообразии
Самым надежным средством от гриппа Руденко называет правильную тактику вакцинации. Так, если учащимся, молодежи и военнослужащим, которые относятся к наиболее социально мобильным слоям населения, стоит использовать ЖГВ, то пенсионерам, беременным и людям с хроническими заболеваниями — инактивированные вакцины.

По словам главы Минздрава Вероники Скворцовой, в 2016 году в России от гриппа были привиты 56 млн человек, или 38% населения страны. Это значительно больше, чем 20 лет назад: в 1996 году, по данным Роспотребнадзора, прививки от гриппа сделали лишь 4,9 млн человек. Но большая часть россиян до сих пор отказывается от вакцинации.
Три мутации до пандемии
В 2009 году свиной грипп H1N1 вызвал первую за 41 год пандемию. Кроме того, с 2003 по 2013 год специалисты отмечали вспышки птичьего гриппа (H5N1 и H7N9), жертвами которого стали более 380 человек. По словам Руденко, самыми вероятными источниками новых пандемий могут стать птичьи вирусы гриппа.
Эксперт отмечает, что у обоих птичьих вирусов сейчас накопилось высокое количество мутаций, которое может привести к высокой патогенности.
В марте 2017 года ВОЗ обратилась в отдел вирусологии с просьбой подготовить вакцины против двух штаммов, появившихся в Китае. Ученые выполнили эту работу и в настоящее время проводят доклинические испытания вакцины.
Вакцины. Виды антигенов вакцин. Классификация вакцин. Виды вакцин. Живые вакцины. Ослабленные ( аттенуированные ) вакцины. Дивергентные вакцины.
Вакцины — иммунобиологические препараты, предназначенные для активной иммунопрофилактики, то есть для создания активной специфической невосприимчивости организма к конкретному возбудителю. Вакцинация признана ВОЗ идеальным методом профилактики инфекционных заболеваний человека. Высокая эффективность, простота, возможность широкого охвата вакцинируемых лиц с целью массового предупреждения заболевания вывели активную иммунопрофилактику в большинстве стран мира в разряд государственных приоритетов. Комплекс мероприятий по вакцинации включает отбор лиц, подлежащих вакцинации, выбор вакцинного препарата и определение схемы его использования, а также (при необходимости) контроль эффективности, купирование возможных патологических реакций и осложнений. В качестве Аг в вакцинных препаратах выступают:
• цельные микробные тела (живые или убитые);
• отдельные Аг микроорганизмов (наиболее часто протективные Аг);
• токсины микроорганизмов;
• искусственно созданные Аг микроорганизмов;
• Аг, полученные методами генной инженерии.
Большинство вакцин разделяют на живые, инактивированные (убитые, неживые), молекулярные (анатоксины) генно инженерные и химические; по наличию полного или неполного набора Аг — на корпускулярные и компонентные, а по способности вырабатывать невосприимчивость к одному или нескольким возбудителям — на моно- и ассоциированные.
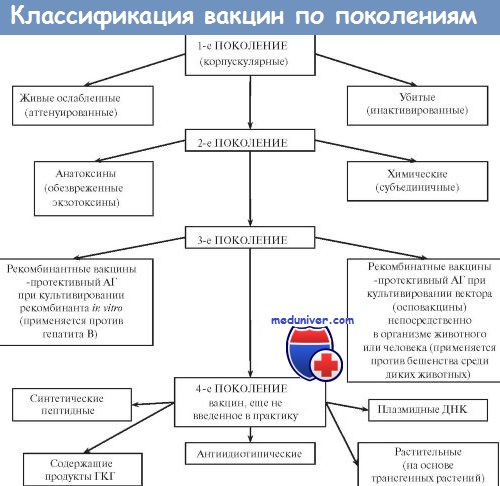
Живые вакцины
Живые вакцины — препараты из аттенуированных (ослабленных) либо генетически изменённых патогенных микроорганизмов, а также близкородственных микробов, способных индуцировать невосприимчивость к патогенному виду (в последнем случае речь идёт о так называемых дивергентных вакцинах). Поскольку все живые вакцины содержат микробные тела, то их относят к группе корпускулярных вакцинных препаратов.
Иммунизация живой вакциной приводит к развитию вакцинального процесса, протекающего у большинства привитых без видимых клинических проявлений. Основное достоинство живых вакцин— полностью сохранённый набор Аг возбудителя, что обеспечивает развитие длительной невосприимчивости даже после однократной иммунизации. Живые вакцины обладают и рядом недостатков. Наиболее характерный — риск развития манифестной инфекции в результате снижения аттенуации вакцинного штамма. Подобные явления более типичны для противовирусных вакцин (например, живая полиомиелитная вакцина в редких случаях может вызвать полиомиелит вплоть до развития поражения спинного мозга и паралича).
Ослабленные ( аттенуированные ) вакцины
Ослабленные (аттенуированные) вакцины изготавливают из микроорганизмов с пониженной патогенностью, но выраженной иммуногенностью. Введение вакцинного штамма в организм имитирует инфекционный процесс: микроорганизм размножается, вызывая развитие иммунных реакций. Наиболее известны вакцины для профилактики сибирской язвы, бруцеллёза, Ку-лихорадки, брюшного тифа. Однако большая часть живых вакцин — противовирусные. Наиболее известны вакцина против возбудителя жёлтой лихорадки, противополи-омиелитная вакцина Сэйбина, вакцины против гриппа, кори, краснухи, паротита и аденовирусных инфекций.
Дивергентные вакцины
В качестве вакцинных штаммов используют микроорганизмы, находящиеся в близком родстве с возбудителями инфекционных болезней. Аг таких микроорганизмов индуцируют иммунный ответ, перекрёстно направленный на Аг возбудителя. Наиболее известны и длительно применяются вакцина против натуральной оспы (из вируса коровьей оспы) и БЦЖ для профилактики туберкулёза (из микобактерий бычьего туберкулёза).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Живые вирусные вакцины. Особенности живых вакцин.
Живые вирусные вакцины — это, как правило, искусственно ослабленные посредством культивирования или природные авирулентные либо слабовирулентные иммуногенные штаммы вируса, которые, размножаясь в естественно восприимчивом организме, не проявляют повышения вирулентности и потеряли способность к горизонтальной передаче.
Безопасные высокоиммуногенные живые вакцины являются лучшими из всех существующих вирусных вакцин. Применение многих из них дало блестящие результаты в борьбе с наиболее опасными вирусными болезнями человека и животных. В основе эффективности живых вакцин лежит имитация субклинической инфекции. Живые вакцины вызывают иммунный ответ на каждый протективный антиген вируса.
Основным преимуществом живых вакцин считается активизация всех звеньев иммунной системы, вызывающая сбалансированный иммунный ответ (системный и локальный, иммуноглобулиновый и клеточный). Это имеет особое значение при тех инфекциях, когда клеточный иммунитет играет важную роль, а также при инфекциях слизистых оболочек, где требуется как системный, так и локальный иммунитет. Местное применение живых вакцин обычно является более эффективным для стимулирования локального ответа у непраймированных хозяев, чем инактивированные вакцины, вводимые парентерально.
В идеале, вакцинация должна повторять иммунологические стимулы естественной инфекции, сводя до минимума нежелательные эффекты. Она должна вызывать напряженный продолжительный иммунитет при введении в небольшой дозе. Ее введение, как правило, не должно сопровождаться слабой, кратковременной общей и местной реакцией. Хотя после введения живой вакцины иногда допускается развитие у небольшой части реципиентов отдельных слабовыраженных клинических признаков, напоминающих легкое течение естественной болезни. Живые вакцины больше, чем другие, отвечают этим требованиям и, кроме того, отличаются низкой стоимостью и простотой применения разными способами.
Вакцинные вирусные штаммы должны обладать генетической и фенотипической стабильностью. Их приживляемость в привитом организме должна быть выраженной, а способность к размножению ограниченной. Вакцинные штаммы обладают значительно менее выраженной инвазивностью, чем их вирулентные предшественники. Это связано в значительной мере с их частично ограниченной репликацией в месте проникновения и в органах-мишенях естественного хозяина. Репликация вакцинных штаммов в организме легче ограничивается естественными неспецифическими защитными механизмами. Вакцинные штаммы размножаются в привитом организме до тех пор, пока его защитные механизмы не затормозят их развитие.
В течение этого времени образуется такое количество антигена, которое значительно превышает его при введении с инактивированной вакциной.
Для аттенуации вирусов обычно применяют пассажи вируса в неестественном хозяине или культуре клеток, пассажи при пониженной температуре и мутагенез с последующей селекцией мутантов с измененным фенотипом.
Большинство современных живых вакцин, используемых для профилактики инфекционных болезней человека и животных, получены пассажами вирулентного вируса в гетерологичном хозяине (животные, куриные эмбрионы, различные клеточные культуры). Аттенуированные в чужеродном организме вирусы приобретают множественные мутации в геноме, препятствующие реверсии вирулентных свойств.
В настоящее время в практике широко применяют живые вакцины против многих вирусных заболеваний человека (полиомиелит, желтая лихорадка, грипп, корь, краснуха, паротит и др.) и животных (чума крупного рогатого скота, свиней, плотоядных, бешенство, герпес-, пикорна-, коронавирусные и другие болезни). Однако еще не удалось получить эффективных вакцин против ряда вирусных болезней человека (СПИД, парагрипп, респираторно-синциальная инфекция, денгевирусная инфекция и другие) и животных (африканская чума свиней, инфекционная анемия лошадей и другие).
Имеется много примеров тому, что традиционные методы аттенуации вирусов еще не исчерпали своих возможностей и продолжают играть существенную роль в разработке живых вакцин. Однако их значение постепенно уменьшается по мере увеличения масштабов использования новой технологии конструирования вакцинных штаммов. Несмотря на значительный прогресс в этой области, принципы получения живых вирусных вакцин, заложенные Л. Пастером, до сих пор не потеряли своей актуальности.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
По состоянию на декабрь 2020 г. разрабатывается более 200 вакцин-кандидатов против COVID-19. Из них по меньшей мере 52 вакцины-кандидата проходят исследования с участием людей. Несколько других вакцин в настоящее время находятся на этапах I/II и в ближайшие месяцы перейдут на этап III (для получения дополнительной информации об этапах клинических исследований см. третью часть нашего обзора Как разрабатывают вакцины?).
Зачем разрабатывать так много вакцин?
Как правило, все многочисленные вакцины-кандидаты, прежде чем какие-либо из них будут признаны безопасными и эффективными, должны пройти тщательные клинические исследования. Например, из всех вакцин, которые исследуются в лабораториях и испытываются на лабораторных животных, достаточно эффективными и безопасными для того, чтобы перейти к их клиническим исследованиям с участием людей, будут признаны примерно семь из ста. Из вакцин, которые достигают стадии клинических исследований, успешной оказывается только одна из пяти. Наличие большого количества различных вакцин в разработке повышает вероятность того, что одна или несколько вакцин будут признаны безопасными и эффективными для иммунизации приоритетных групп населения.

Различные типы вакцин
Различают три основных подхода к разработке вакцин в зависимости от того, что используют для иммунизации: цельный вирус или бактерию; фрагменты микроорганизма, вызывающие иммунный ответ; только генетический материал, содержащий код для синтеза конкретных белков, а не цельный вирус.

Инактивированная вакцина
В первом способе создания вакцины используются болезнетворные вирус или бактерия, или очень похожие на них микроорганизмы, которые инактивируют (убивают) с помощью химических реагентов, тепла или радиации. Этот метод основывается на технологиях, которые, как было доказано, эффективно защищают человека, – они применяются для изготовления вакцин против гриппа и полиомиелита – и позволяет наладить достаточно масштабное производство вакцин.
Однако для его применения требуются специальные лабораторные помещения, в которых можно безопасно выращивать вирус или бактерию, цикл производства может быть относительно длительным, а для иммунизации, скорее всего, потребуется введение двух или трех доз.
Живая ослабленная вакцина
В живой вакцине используется ослабленный или очень похожий вирус. Примеры вакцин этого типа – вакцина против кори, эпидемического паротита и краснухи (КПК) и вакцина против ветряной оспы и опоясывающего лишая. В этом способе используется технология, аналогичная получению инактивированной вакцины, и он может применяться для массового производства. Однако вакцины этого типа могут оказаться неприемлемыми для людей с ослабленной иммунной системой.
Вирусная векторная вакцина
В этом виде вакцины используется безопасный вирус, который доставляет специфические субэлементы (белки) соответствующего микроорганизма, благодаря чему вакцина способна активировать иммунный ответ, не вызывая болезни. С этой целью в безопасный вирус вводится код для формирования определенных частей соответствующего патогена. Такой безопасный вирус затем используется в качестве платформы или вектора для доставки в клетки организма белка, который активирует иммунный ответ. Примером этого типа вакцин, которые могут быть разработаны в короткие сроки, является вакцина против Эболы.
Субъединичные вакцины

В субъединичных вакцинах используются только специфические фрагменты (субъединицы) вируса или бактерии, которые иммунная система должна распознать. Они не содержат цельных микроорганизмов или безопасных вирусов в качестве вектора. В качестве субъединиц могут использоваться белки или сахара. Большинство вакцин, применяемых в календаре детских прививок, являются субъединичными и защищают от таких болезней, как коклюш, столбняк, дифтерия и менингококковый менингит.
Вакцины на основе генетического материала (нуклеиновых кислот)

В отличие от вакцин на основе ослабленных или нежизнеспособных цельных микроорганизмов или их фрагментов, в вакцине на основе нуклеиновых кислот используется участок генетической структуры, содержащий программу для генерации специфических белков, а не цельный микроорганизм. ДНК и РНК содержат код, который используется клетками нашего организма для выработки белков. При этом ДНК сначала превращается в информационную РНК, которая затем используется в качестве программы для продуцирования специфических белков.

Вакцина на основе нуклеиновой кислоты доставляет в клетки нашего организма определенный набор инструкций в виде ДНК или мРНК, побуждая их синтезировать нужный специфический белок, который иммунная система нашего организма должна распознать и дать на него иммунный ответ.
Технология с использованием генетического материала представляет собой новый способ получения вакцин. До пандемии COVID-19 ни одна из них еще не прошла через все стадии процесса одобрения для введения людям, хотя некоторые ДНК-вакцины, в том числе для определенных видов рака, проходили исследования с участием людей. Из-за пандемии исследования в этой области продвигались очень быстро, и на некоторые вакцины против COVID-19 на основе мРНК выдаются разрешения для использования в чрезвычайных ситуациях; а это означает, что теперь они могут вводиться людям, а не только использоваться в клинических исследованиях.
Читайте также:

