Остеопат после вирусного энцефалита
Обновлено: 19.04.2024
Поствакцинальный энцефалит — воспалительные изменения церебральных тканей, возникающие в связи с проведенной вакцинацией. Развивается остро на 3-30-й день после вакцинации. Начинается лихорадкой, рвотой, головной болью, судорожным приступом, утратой сознания; затем возникают очаговые симптомы: парезы, чувствительные нарушения, гиперкинезы, мозжечковый синдром. Диагностическую ценность имеют данные анамнеза, оценка неврологического статуса, анализ ликвора, ЭЭГ, Эхо-ЭГ, бактериологические, вирусологические, серологические исследования и диагностика методом ПЦР. Лечение делится на 2 этапа: коррекция жизненно важных функций и симптоматическая терапия в остром периоде, последующая реабилитация.

Общие сведения
Поствакцинальный энцефалит развивается как поствакцинальное осложнение. Наблюдается редко, в основном после введения вакцин против бешенства, кори, АКДС (адсорбированной коклюшно-дифтерийно-столбнячной). Ранее поствакцинальный энцефалит случался как осложнение иммунизации против натуральной оспы (массовые профилактические прививки отменены в 1975 г.) и применения вакцин КДС (предшественник современной АКДС). Впервые связь энцефалита с вакцинацией была доказана путем выделения вакцинного вируса из церебральных тканей заболевшего.
Точные данные о распространенности данного поствакцинального осложнения отсутствуют, поскольку сложно определить, связано ли возникновение энцефалита непосредственно с вакцинацией или является следствием внешнего инфицирования ребенка, совпавшего по времени с поствакцинальным периодом. По данным советской статистики поствакцинальный энцефалит встречался в среднем у 1 ребенка на 1,5 млн. привитых. В большинстве случаев поствакцинальный энцефалит наблюдается после первичной вакцинации и крайне редко после ревакцинации. Соотношение составляет примерно 40:1. Имеющиеся статистические данные зарубежных стран указывают, что частота энцефалита увеличивается с увеличением возраста первичной вакцинации.

Причины
Вопросы этиопатогенеза поствакцинального энцефалита окончательно не ясны. Существует предположение, что поражение головного мозга происходит в результате реактивации и размножения вакцинного вируса. Другая гипотеза предполагает, что под действием вакцины может происходить активация какого-то неизвестного инфекционного агента. Однако большинство исследователей придерживаются мнения, что поствакцинальный энцефалит имеет инфекционно-аллергический механизм развития. Согласно этой теории поступающие с вакциной антигены сенсибилизируют организм, в результате чего возникает перекрестная аутоиммунная реакция на антигены вакцины и антигены собственных церебральных тканей — развивается аутоиммунное воспаление.
Процесс протекает с поражением церебральных сосудов: развитием периваскулярного воспаления, повышением проницаемости сосудистой стенки, диапедезными кровоизлияниями. Характерен отек головного мозга и формирование очагов демиелинизации. Поражается преимущественно белое церебральное вещество, в связи с чем поствакцинальный энцефалит относится к лейкоэнцефалитам.
Симптомы поствакцинального энцефалита
Клиническая картина может возникнуть в период с 3 по 30 день с момента вакцинации, но чаще всего поствакцинальный энцефалит манифестирует на 7-12 сутки. Характерен острый дебют с высокого подъема температуры, рвоты, головной боли. Нередко возникают расстройства сознания с психомоторным возбуждением, затемнением сознания, иногда его полной утратой. Во многих случаях поствакцинальный энцефалит протекает по типу менингоэнцефалита с вовлечением в воспалительный процесс церебральных оболочек, при этом в клинической картине ярко выражена менингеальная симптоматика (напряжение затылочных мышц, положительные симптомы Брудзинского и Кернига). В первые дни дебюта энцефалита зачастую возникаю судорожные пароксизмы, обычно клонико-тонические генерализованные, реже — фокальные. В ряде случаев отмечается эпилептический статус.
На фоне выраженных общемозгового и менингеального симптомокомплексов появляется и быстро прогрессирует очаговая симптоматика. Она может быть представлена гиперкинезами, спастическими моно- и гемипарезами, тазовыми нарушениями, дисфункцией черепно-мозговых нервов, психическими расстройствами, мозжечковой атаксией, выпадением чувствительности. В ряде случаев парезы появляются вслед за фокальными эпиприступами. Иногда воспалительный процесс распространяется на ткани спинного мозга с развитием периферических парезов с мышечной гипотонией. В таких случаях говорят об энцефаломиелите. Наиболее опасен поствакцинальный энцефалит с развитием бульбарного синдрома, с поражением дыхательного и сердечно-сосудистого центров продолговатого мозга. При этом наблюдаются тяжелые бульбарные кризы с расстройством дыхания и сердечной деятельности, которые могут привести к летальному исходу.
Диагностика
Установить поствакцинальный энцефалит позволяет характерная клиническая картина (дебют с гипертермии и общемозговых симптомов, те или иные расстройства сознания), данные неврологического статуса (выявление очаговой симптоматики), анамнестические сведенья (факт вакцинации, имевшей место не ранее, чем за месяц до начала заболевания), результаты дополнительных обследований. В ходе диагностики неврологу необходимо дифференцировать поствакцинальный энцефалит от других заболеваний ЦНС (манифестации опухоли головного мозга, вирусного менингита, токсической энцефалопатии, инсульта и т. п.), а также от прочих бактериальных и вирусных энцефалитов.
Изменения в анализе крови могут отсутствовать, у некоторых пациентов отмечается несколько повышенная СОЭ и небольшой лейкоцитоз. При проведении Эхо-ЭГ выявляется внутричерепная гипертензия. При электроэнцефалографии отмечаются диффузные изменения ритма с преобладанием дельта-волн, может регистрироваться эпилептиформная активность. При проведении люмбальной пункции выявляется повышенное давление цереброспинальной жидкости. Анализ последней может выявить умеренный цитоз за счет увеличения фракции лимфоцитов, иногда — некоторое увеличение концентрации белка. С целью уточнения этиологии энцефалита проводится бакпосев цереброспинальной жидкости и бакпосев крови, исследование крови и ликвора методом ПЦР, серологические реакции.
Лечение поствакцинального энцефалита
Терапия проводится в стационаре, имеет патогенетический и симптоматический характер. В первую очередь осуществляется коррекция сердечных, гемодинамических и дыхательных нарушений. С целью уменьшения отека мозга проводятся дегидратационные мероприятия — в зависимости от степени ликворной гипертензии введение маннитола, фуросемида или других мочегонных. Тяжелое состояние пациента является показанием к глюкокортикостероидной терапии. При наличии судорог назначают антиконвульсанты, при психических расстройствах — антипсихотики. Для предупреждения бактериальных осложнений (пневмонии, пиелонефрита) проводится терапия антибиотиками широкого спектра.
Реабилитационное лечение, направленное на более быстрое и полное восстановление утраченных нервных функций, начинают, когда минует острый период энцефалита. Его медикаментозная составляющая включает нейрометаболиты (гамма-аминомасляная кислота, тиамин, пирацетам, пиридоксин и др.), фармпрепараты для улучшения метаболизма мышечной ткани (АТФ) и нервно-мышечной передачи (неостигмин). Одновременно проводится лечебная физкультура, физиотерапия (электрофорез, электромиостимуляция, рефлексотерапия), массаж паретичных конечностей.
Прогноз и профилактика
Возможен самый вариабельный исход заболевания: от полного восстановления до гибели пациента. Зачастую своевременно начатая интенсивная терапия позволяет добиться благоприятного исхода. Даже после глубокой комы может отмечаться восстановление сознания и полный регресс симптоматики. Однако у ряда пациентов после перенесенного энцефалита сохраняются остаточные явления: различной выраженности парезы и гиперкинезы, задержка психического развития, эпилепсия, ликворно-гипертензионный синдром.
Лучшей мерой профилактики является соблюдение сроков, показаний и правил проведения вакцинации. Следует тщательно выявлять детей, имеющих противопоказания к введению вакцин. При наличии склонности к аллергическим реакциям вакцинацию лучше проводить на фоне десенсибилизации организма. Целесообразно избегать введения вакцин не совсем здоровым, а тем более лихорадящим, детям. Для уменьшения нагрузки на иммунную систему по показаниям вакцинация АКДС может быть заменена на введение более ослабленной вакцины без коклюшного компонента АДС-М.
Клещевой энцефалит – инфекционное заболевание, в основе которого лежит повреждение головного и спинного мозга флавивирусом, передающимся человеку при укусах иксодовых клещей. В зависимости от формы болезни его проявлениями являются лихорадка, головная боль, судороги, рвота, нарушение координации движений, боли по ходу нервов, вялые парезы и параличи. Диагноз подтверждается с помощью ПЦР крови и спинномозговой жидкости. Лечение на ранних сроках заболевания заключается в назначении иммуноглобулина против клещевого энцефалита, противовирусных препаратов. На поздних сроках возможно только предотвращение жизнеугрожающих состояний и симптоматическое лечение.
МКБ-10
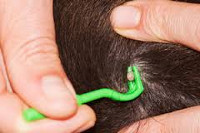
Общие сведения
Клещевой энцефалит (весенне-летний клещевой менингоэнцефалит) представляет собой вирусное заболевание (вирусный энцефалит), которое передается человеку через укусы иксодовых клещей, характеризуется поражением головного и спинного мозга. Основной зоной его распространения является Сибирь, Дальний Восток, Китай, Монголия. Однако вспышки заболевания также наблюдаются в лесных районах стран Восточной Европы и Скандинавского полуострова.
Клещевой энцефалит относится к так называемым трансмиссивным инфекциям, то есть тем, которые передаются человеку через кровососущих насекомых. Каждый год на территории Российской Федерации регистрируется примерно 5—6 тыс. случаев данного инфекционного заболевания.

Причины клещевого энцефалита
Возбудителем заболевания является вирус из рода флавивирусов (Flavivirus). На снимках с электронного микроскопа он представляет собой частицы в виде шара с мелкими выступами на поверхности, размером 40—50 нм. Такой маленький размер (в 2 раза меньше вируса гриппа и в 3—4 раза меньше вируса кори) позволяет возбудителю легко проникать через все защитные барьеры иммунной системы.
Особенностями вируса клещевого энцефалита является слабая устойчивость к действию высоких температур, дезинфицирующих средств и ультрафиолетового излучения. Так, при кипячении он погибает через 2 минуты и не может сохраняться в окружающей среде в жаркую солнечную погоду. Однако при низких температурах он способен долго поддерживать жизнеспособность. В зараженных молочных продуктах флавивирус не теряет своих свойств в течение 2 месяцев.
В природе вирус клещевого энцефалита, как и следует из названия заболевания, находится в организме иксодовых клещей. Кроме человека, вирус может поражать диких и домашних животных, в том числе коров и коз. Поэтому заражение может происходить как напрямую – при укусе человека клещом или случайном раздавливании насекомого при попытках его извлечь, так и при употреблении молока и молочных продуктов, не прошедших термическую обработку и полученных от больных животных. Чем дольше клещ находится на коже человека, тем выше риск развития заболевания.
Самое большое число случаев заболевания регистрируется в конце весны и начале осени, это связано с увеличением числа клещей в это время. Заразиться вирусом клещевого энцефалита можно во время прогулок по лесу, парку, посещении мест отдыха на природе.
Классификация клещевого энцефалита
В зависимости от того, какие признаки заболевания выражены сильнее всего, клещевой энцефалит может протекать в 3 формах:
- лихорадочной (при преобладании лихорадки), развивается у 50% больных
- менингеальной (при поражении оболочек головного и спинного мозга), характерна для 30% зараженных
- очаговой (при вовлечении в процесс вещества мозга с развитием очаговой неврологической симптоматики), отмечается у 20% заболевших.
Симптомы клещевого энцефалита
Скрытый, или инкубационный период заболевания длится примерно 1—2 недели. Но могут встречаться как молниеносные, когда от момента заражения до первых признаков проходит 24 часа, так и затяжные формы заболевания, с длительностью инкубационного периода до 1 месяца.
Во время скрытого периода вирусные частицы усиленно размножаются в месте внедрения (кожная рана или стенка кишечника), затем попадают в кровь и с ней разносятся по всему организму. Именно этот момент знаменует появление первых клинических симптомов. Второй пик размножения флавивируса происходит уже во внутренних органах (ЦНС, почках, лимфатических узлах, печени).
Все формы клещевого энцефалита (лихорадочная, менингеальная, очаговая) имеют общие начальные признаки. Заболевание начинается остро, во многих случаях больной может четко указать даже час, когда его состояние резко ухудшилось. Первые симптомы напоминают проявления гриппа: озноб, ломота в мышцах, артралгии, головная боль, слабость, вялость, может наблюдаться рвота и судороги на фоне резкого подъема температуры тела (характерно для детей). При осмотре обращают на себя внимание покраснение кожи лица, шеи вплоть до ключиц, белки глаз с расширенными кровеносными сосудами. Последующее течение заболевания напрямую зависит от той формы, в которой оно будет протекать у конкретного больного.
Лихорадочная форма
Клещевой энцефалит в этой форме протекает с преобладанием лихорадочного состояния, которое может длиться от 2 до 10 дней. В большинстве случае он носит волновой характер, то есть, после первого подъема температуры и последующего стихания клинических проявлений, болезнь как будто возвращается вновь и следует новый приступ лихорадки, длящийся несколько дней. Примерно через 10 дней температура тела приходит в норму, общее состояние больного улучшается. Однако слабость, отсутствие аппетита, приступы сердцебиения, потливость могут наблюдаться еще в течение 1 месяцев после лабораторного выздоровления (по результатам анализов крови и спинномозговой жидкости).
Менингеальная форма
Эта форма характеризуется появлением на 3—4 день заболевания признаков менингита - поражения оболочек спинного и головного мозга. Проявляется следующими симптомами: сильнейшей головной болью, которую не облегчают обезболивающие средства; рвотой, повышенной чувствительностью кожных покровов, когда даже прикосновение одежды к телу вызывает болевые ощущения; ригидностью (сильным напряжением) затылочных мышц, что приводит к непроизвольному запрокидыванию головы назад; симптомом Кернига – невозможностью произвольно разогнуть в колене ногу, согнутую под прямым углов в коленном и тазобедренном суставе в положении лежа на спине; верхним и нижним симптомами Брудзинского – при попытке врача наклонить голову больного вперед (подбородком к груди) и при надавливании на лобок, происходит рефлекторное сгибание ног в коленных и тазобедренных суставах.
Все эти проявления болезни объединяются понятием менингеальный синдром и означают то, что вирус клещевого энцефалита достиг оболочек спинного и головного мозга. Лихорадка и менингеальные симптомы продолжаются примерно 2 недели. После нормализации температуры у больных длительное время (до 2 месяцев) сохраняется астения (слабость, вялость), плохая переносимость яркого света, громких звуков, подавленное настроение.
Очаговая форма
Относится к самым тяжелым и наиболее неблагоприятным по прогнозу формам клещевого энцефалита. В ее основе лежит проникновение возбудителя в вещество головного и спинного мозга. Характеризуется резким повышением температуры тела до 40°C и выше, отмечается вялость, сонливое состояние (гиперсомния), рвота, судороги, озноб.
Наблюдаются симптомы поражения вещества головного мозга с возникновением галлюцинаций, расстройств сознания, бреда, нарушения восприятия времени и пространства. При вовлечении в процесс ствола мозга, в котором располагаются центры, отвечающие за обеспечение жизненно важных функций, могут наблюдаться нарушения дыхания и сердечной деятельности. При попадании вируса в ткань мозжечка развивается нарушение чувства равновесия, дрожь в руках и ногах. При поражении спинного мозга наступают вялые (с пониженным мышечным тонусом) парезы и параличи мышц шеи, плеч, верхней части груди и надлопаточной области. При проникновении вируса в корешки спинного мозга возникает радикулит - боль по ходу нерва, нарушение произвольных движений, функций внутренних органов, появление расстройств кожной чувствительности в тех отделах, за которые отвечает пораженный корешок.
Очаговая форма клещевого энцефалита может носить двухволновой характер (двухволновый вирусный менингоэнцефалит), когда первый приступ болезни похож на обычную лихорадочную форму, а через несколько дней после нормализации температуры тела резко возникают симптомы повреждения вещества головного и спинного мозга.
Особой формой клещевого энцефалита является прогредиентная, которая может развиться после любой другой формы заболевания. Она характеризуется развитием стойких нарушений функций головного и спинного мозга спустя несколько месяцев или даже лет после острого периода болезни.
Диагностика клещевого энцефалита
В установке точного диагноза важную роль играют: клинические проявления; эпидемиологические данные; лабораторные исследования.
Клинические проявления. Это те характеристики заболевания, которые описывает врач невролог, обследуя больного. К клиническим проявлениям относятся жалобы пациента, содержащие особенности начала заболевания, последовательность возникновения тех или иных симптомов; объективный осмотр, который выявляет признаки поражения органов и систем.
Эпидемиологические данные. Это сведения о месте проживания пациента, его профессиональной деятельности, употребления в пищу тех или иных продуктов, сезона, в который возникло заболевание, факта укуса клеща и попыток самостоятельно извлечь его из кожи. Эти данные помогают сузить круг предполагаемых заболеваний.
Лабораторные исследования. Для подтверждения причины заболевания используют обнаружение частиц вируса клещевого энцефалита в крови и спинномозговой жидкости с помощью ПЦР (полимеразной цепной реакции). Кроме того, могут быть использованы серологические методы с определением титра антител в парных сыворотках больного, взятых с интервалом в 2 недели. При этом учитывается не только уровень титра антител в одной пробе, но и его нарастание или уменьшение в зависимости от времени прошедшего от начала заболевания.
Лечение клещевого энцефалита
Лечение производится исключительно в стационаре. Поскольку человек является тупиковым звеном в распространении флавивируса, то больной клещевым энцефалитом не заразен и не представляет опасности для окружающих, поэтому все лечебные мероприятия проводятся не в инфекционном отделении, а в неврологии.
Лечение включает специфическую (направленную на возбудителя), патогенетическую (блокирующую механизмы развития заболевания) и симптоматическую терапию. Больному назначается строгий постельный режим. Схема специфического лечения зависит от времени, прошедшего с момента появления первых симптомов. В самом начале заболевания (первая неделя) высокую эффективность показало назначение больным противоклещевого иммуноглобулина. Его вводят в течение 3 дней. Также при ранней диагностике хорошие результаты дает применение противовирусных препаратов: рибонуклеазы, рибавирина, интерферона, экстракт побегов картофеля.
Все эти препараты неэффективны на поздних стадиях заболевания, когда вирус уже поразил центральную нервную систему. В этом случае лечение направлено не на борьбу с возбудителем болезни, а на патологические механизмы, угрожающие жизни пациента. Для этого используют подачу кислорода через маску, ИВЛ при нарушении дыхания, мочегонные средства для снижения внутричерепного давления, препараты, увеличивающие устойчивость мозга к кислородному голоданию, нейролептики.
Прогноз и профилактика клещевого энцефалита
Прогноз при клещевом энцефалите зависит от степени поражения нервной системы. При лихорадочной форме, как правило, все больные полностью выздоравливают. При менингеальной форме также прогноз благоприятный, однако в некоторых случаях могут наблюдаться стойкие осложнения со стороны ЦНС в виде хронических головных болей, развития мигрени. Очаговая форма клещевого энцефалита является самой неблагоприятной по прогнозу. Смертность может достигать 30 человек на 100 заболевших. Осложнениями этой формы является возникновение стойких параличей, судорожного синдрома, снижение умственных способностей.
Профилактика клещевого энцефалита делится на 2 направления: организационные мероприятия и вакцинация. Организационные мероприятия заключаются в обучении жителей эндемичных регионов (мест распространения заболевания) соблюдению правил посещения лесных зон и мест отдыха на природе в период активности клещей: одевание одежды, закрывающей большую часть тела (с длинными рукавами и штанинами, панамы или кепки на голову); тщательный осмотр одежды и тела на предмет выявления живых клещей; немедленное обращение за медицинской помощью в случае обнаружения присосавшегося насекомого; предупреждение о недопустимости самостоятельного удаления прицепившегося клеща с кожи; нанесение репеллентов на одежду перед прогулкой; обязательное кипячение молока, покупка молочных продуктов только у официальных производителей.
Вакцинация включает в себя: пассивную иммунизацию – введение иммуноглобулина пациентам, не прививавшимся ранее от клещевого энцефалита (в случае укуса клеща) и активную иммунизацию – проведение прививок жителям района распространения заболевания за 1 месяц до сезона активности клещей.

COVID-19 у большинства пациентов протекает с легкой формой гриппоподобного заболевания. Пожилые пациенты с сопутствующими заболеваниями, такими как артериальная гипертензия, диабет, заболевания легких и сердца, более подвержены тяжелым заболеваниям и летальному исходу . COVID-19 может поражать как центральную, так и периферическую нервную систему. Вирус SARS-CoV-2 вызывает заболевание COVID-19 и может проникнуть в мозг.
Неврологические осложнения часто возникают у пациентов в тяжелом или критическом состоянии с сопутствующими заболеваниями. Наиболее тяжелые психические и неврологические расстройства , измененная сенсорная система (возбуждение, делирий и кома), возникают из-за гипоксических и метаболических нарушений. Характерный "цитокиновый шторм" провоцирует серьезные метаболические изменения и полиорганную недостаточность. Острая геморрагическая некротическая энцефалопатия связана именно с "цитокиновым штормом".
Неврологические осложнения стали важной причиной заболеваемости и смертности в условиях продолжающейся пандемии COVID-19. Первоначально считалось, что это заболевание ограничивается респираторной системой, но теперь мы понимаем, что коронавирусная болезнь 2019 (COVID-19) также затрагивает множество других органов, включая центральную и периферическую нервную систему. Из-за своего глобального распространения и многофакторных патогенных механизмов COVID-19 представляет глобальную угрозу для всей нервной системы.
Исследования показывают, что аксональный транспорт SARS-CoV-2 в мозг может происходить через решетчатую пластинку, прилегающую к обонятельной луковице, что может привести к симптоматической аносмии.
Кто пострадает от ковида в большей степени?
Текущие исследования показывают, что плохой прогноз у пациентов с COVID-19 связан с такими факторами, как пол (мужской), возраст (> 60 лет), основные заболевания (гипертония, диабет и сердечно-сосудистые заболевания), вторичный острый респираторный дистресс - синдром и другие соответствующие факторы.
Дыхательная недостаточность и поражение центральной нервной системы
Дыхательная недостаточность - смертельное проявление COVID-19, которое является причиной смертей во всем мире, вероятно, имеет нейрогенное происхождение и может быть результатом вирусной инвазии I черепного нерва , попадающей в дыхательные центры ствола мозга.
Заболевания центральной нервной системы , вызванные ковидом
Первые симптомы ковида
Заболевания периферической нервной системы, вызванные ковидом
В периферической нервной системе COVID-19 связан с дисфункцией обоняния и вкуса, травмой мышц, синдромом Гийена-Барре и его вариантами, синдромом Миллера-Фишера; краниальным полиневритом; и редкими случаямт вирусной миопатии с рабдомиолизом. . В последнее время наблюдается множество случаев синдрома Гийена-Барре у пациентов с COVID-19, и ответственность за это считают обусловлена постинфекционным иммуноопосредованным воспалительным процессом. Напомним читателю, что синдром Гийена-Барре действительно реагирует на внутривенный иммуноглобулин. Миалгия / усталость также распространены после ковида , а повышенный уровень креатинкиназы у больных с ковидом явно указывает на явное поражение мышц и мозга .
Ожидается, что COVID-19 нанесет ущерб нервной системе в долгосрочной перспективе. Представляет интерес оценка возможности нейротропизма и механизмов нейропатогенеза SARS-CoV-2, поскольку они связаны с острыми и хроническими неврологическими последствиями инфекции.
Механизмы повреждения мозга при ковиде
Вирус SARS-CoV-2 попадает в мозг либо гематогенным путем, либо через обонятельную систему. Число признанных неврологических последствий инфекции SARS-CoV-2 быстро увеличивается. Они могут быть результатом различных механизмов, включая индуцированные вирусами гипервоспалительные и гиперкоагуляционные состояния, прямую вирусную инфекцию центральной нервной системы (ЦНС) и постинфекционные иммунно-опосредованные процессы.
Рецепторы ангиотензинпревращающего фермента - "ворота" для острого респираторного синдрома
ACE2 экспрессируется в нескольких тканях, включая альвеолярные клетки легких, ткань желудочно-кишечного тракта и головной мозг. Два рецептора ангиотензинпревращающего фермента, присутствующие на эндотелиальных клетках сосудов головного мозга, являются возможной точкой входа вируса . с моей точки зрения, именно поэтому блокаторы этого фермента ( каптоприл, эналаприл ) например , некоторые препараты , используемые для лечения гипертонии отчасти защищают организм человека от ковида. . Полагают, что механизм антигипертензивного действия связан с конкурентным ингибированием активности ангиотензинпревращающего фермента , которое приводит к снижению скорости превращения ангиотензина I в ангиотензин II (который оказывает выраженное сосудосуживающее действие и стимулирует секрецию альдостерона в коре надпочечников).
Однако , не все так просто, с другой стороны , текущие клинические исследования показали, что ангиотензин-превращающий фермент 2 (ACE2) является рецептором хозяина для тяжелого острого респираторного синдрома - коронавируса 2 (SARS-CoV-2). Кроме того, ACE2 является основным компонентом ренин-ангиотензиновой системы. ACE2 ухудшает ангиотензин II, пептид, ответственный за развитие инсульта. Подавление ACE2 дополнительно активирует иммунологический каскад. Понимание уровеня и характера экспрессии ACE2 человека в различных тканях могут иметь решающее значение для уязвимости по отношению к ковиду , появление специфических симптомов, и, в конце концов результаты лечения инфекции SARS-CoV-2. Поскольку SARS-CoV-2 связывается с ACE2, он препятствует активности ACE2 в обеспечении нейропротекции, особенно в случае пациентов с инсультом. Из-за подавления ACE2 воспалительная реакция активируется в ишемической полутени.
ACE2 экспрессируется эпителиальными клетками легких на высоком уровне, что является основной мишенью заболевания, как видно из посмертной ткани легких пациентов, умерших от COVID-19, что выявляет диффузное альвеолярное повреждение с клеточными фибромиксоидными экссудатами с двух сторон. Для сравнения, ACE2 экспрессируется на низком уровне эндотелиальными клетками сосудов сердца и почек, но также может быть мишенью вируса в тяжелых случаях COVID-19. Интересно, что инфекция SARS-CoV-2 подавляет экспрессию ACE2, что также может играть важную патогенную роль в COVID-19. Важно отметить, что таргетирование на ось ACE2 / Ang 1-7 и блокирование взаимодействия ACE2 с белком S SARS-CoV-2 для сдерживания инфекции SARS-CoV-2 становятся очень привлекательным терапевтическим потенциалом для лечения и профилактики COVID-19.
ACE2 является важным компонентом ренин-ангиотензиновой системы (RAS). Классическая регуляторная ось RAS ACE-Ang II-AT1R и контррегуляторная ось ACE2-Ang 1-7-MasR играют важную роль в поддержании гомеостаза . ACE2 широко распространен в сердце, почках, легких и яичках. ACE2 противодействует активации классической системы RAS и защищает от повреждения органов, защищая от гипертонии, диабета и сердечно-сосудистых заболеваний. Подобно SARS-CoV, SARS-CoV-2 также использует рецептор ACE2 для вторжения в альвеолярные эпителиальные клетки человека. Синдром острого респираторного дистресс-синдрома - клиническое заболевание с высокой смертностью, и ACE2 оказывает защитное действие при этом типе острого повреждения легких.
Инсульт , как последствие ковида
. В настоящее время во всем мире проводится несколько клинических испытаний, а также реализуются многие другие проекты , которые находятся на разных стадиях планирования для того , чтобы облегчить эффективное ведение пациентов с инсультом и инфекцией COVID-19 . Механизмы инсульта у пациентов с COVID-19. SARS-CoV-2 способны подавлять ACE2 и, в свою очередь, сверхактивировать ось классической ренин-ангиотензиновой системы и снижать активацию ее альтернативного пути в головном мозге. Последующий дисбаланс вазодилатации, нейровоспаления, окислительного стресса и тромботической реакции может вносить свой вклад в патогенез инсульта во время инфекции SARS-CoV-2.
Профилактика поражения центральной нервной системы при ковиде
Ввиду существенных положительных функций становится очевидной неоднозначность АСЕ2, в том числе при коронавирусной инфекции. Перспективным терапевтическим направлением при коронавирусной инфекции может оказаться влияние на ренин-ангиотензиновую систему. Предварительные данные о применении ингибиторов АСЕ2 - препаратов, содержащих данный рецептор в циркуляторной форме, и блокаторов ангиотензинового рецептора II свидетельствуют об их эффективности и, как следствие, улучшении состояния и прогнозов для пациентов с коронавирусной инфекцией.
Из-за защитных эффектов ACE2 в отношении хронических основных заболеваний и острого респираторного синдрома разработка вакцины на основе шипового белка и препаратов, повышающих активность ACE2, может стать одним из наиболее многообещающих подходов к лечению COVID-19 в будущем

С эпилептологической точки зрения, лимбический энцефалит (LE) является наиболее важным иммунным синдромом, связанным с недавно обнаруженными антинейрональными аутоантителами ( ANAB) . Основными признакамиэтого синдрома являются подострое начало дефицита рабочей памяти, изменение психического статуса, спутанность сознания, делирий или другие психопатологические симптомы . Кроме того, может наблюдаться прогрессирующее нарушение сознания вплоть до комы. Для идентификации LE необходимо наличие хотя бы одного из следующих критерий наблюдения : приступы de novo или даже эпилептический статус, новый очаговый неврологический дефицит, плеоцитоз спинномозговой жидкости или признаки МРТ, указывающие на энцефалит. Быстрое распознавание лимбического энцефалита является ключевым моментом, поскольку существуют эффективные методы лечения, и данные исследований все чаще свидетельствуют о том, что раннее начало лечения связано с лучшими результатами и исходами. Другим важным антителом, связанным с эпилепсией, является антитело, направленное против цитозольного фермента глутаматдекарбоксилазы (GAD). GAD катализирует превращение глутамата в γ-аминомасляную кислоту (GABA), а наличие антител против GAD связано с эпилепсией, синдромом "скованного человека" (ригидности ) - SPS и лимбического энцефалита (LE).
Большинство обнаруженных ранее ANAB (обнаруженных до 2007 г.) распознают внутриклеточные эпитопы и были связаны с опухолями, вызывающими паранеопластические синдромы, тогда как те ANAB, идентифицированные позже, реже являются паранеопластическими и направлены в основном на антигены на клеточной мембране. Энцефалит с антителами против GAD является исключением, потому что антитела против внутриклеточных антигенов индуцируются в отсутствие опухоли.
Энцефалит против NMDAR
Психопатологические симптомы важны на раннем этапе болезни, так как 75% взрослых пациентов сначала попадают на прием к психиатру. Эти симптомы были первоначальным проявлением у 59% национальной французской когорты (n = 111), из которых 40% испытывали галлюцинации и 23% испытывали депрессию. Меньшая часть этих пациентов была устойчивой к психотропнмы препаратам к нейролептикам или антидепрессантам. Направление в неврологическое (реанимационное) отделение было связано с множеством других причин, таких как развивающиеся судороги и эпилептический статус, и, в частности, с развитием злокачественного нейролептического синдрома у 21 пациента. 40% пациентов впервые были госпитализированы в психиатрические учреждения, однако более половины из этих пациентов также имели по крайней мере один неврологический признак, а у 38% неврологические симптомы развились в течение нескольких дней. У маленьких детей судороги и дискинезии являются начальными симптомами у половины пациентов.
Энцефалит против LGI1
Энцефалит Anti-Caspr2
Анти-AMPAR энцефалит
Анти- GABA B R энцефалит
Эта форма энцефалита получает все большее признание и является одной из самых распространенных после энцефалита NMDAR и LGI1. Более половины случаев являются паранеопластическими, в основном связанными с мелкоклеточным раком легкого. Интересно, что антитела к рецептору GABA B отсутствуют у больших групп пациентов с мелкоклеточным раком легкого, что указывает на то, что присутствие антител может оказывать свое патогенное действие в отсутствие опухоли. Преобладают пациенты мужского пола старше 40 лет, у которых возникают приступы (частичные комплексные, вторично генерализованные приступы или часто рефрактерный эпилептический статус [SE]). Кроме того, у пациентов наблюдается потеря памяти, спутанность сознания и тяжелая бессонница. Редкие симптомы включают атаксию и синдром опсоклонуса / миоклонуса.
Энцефалит против mGluR5
Энцефалит, связанный с антидипептидил-пептидазоподобным протеином-6 (DPPX)
Энцефалит, связанный с антидипептидил-пептидазоподобным протеином-6 (DPPX) потенциалзависимого калиевого канала Kv4.2 вызывают классические симптомы лимбического энцефалита со спутанностью сознания, потерей памяти, психозом или депрессией, а также симптомами поражения ствола мозга (нарушения движений глаз, атаксия, дизартрия и т. дисфагия и дыхательная недостаточность), нарушения сна и миоклонус. Как уникальный клинический признак, обильная и трудно поддающаяся лечению неинфекционная диарея в двух третях случаев предшествует LE от нескольких недель до месяцев.. Это может быть результатом экспрессии эпитопа как в клетках кишечника, так и в нейронах. Судороги наблюдаются редко (около 15%). Антитела также были обнаружены при прогрессирующем энцефаломиелите с ригидностью и миоклонусом (PERM).
Анти- GABA A (β3 / γ2) R-энцефалит
LE, связанный с антителами против субъединиц β3 и γ2 рецепторов GABA A, встречается редко и в двух третях случаев поражает мужчин в возрасте от 3 до 74 лет. Причина такого гендерного неравенства неизвестна, но интересна, поскольку преобладание мужчин при аутоиммунных заболеваниях встречается редко. Можно предположить, что женские половые гормоны, такие как аллопрегнанолон, или оральные контрацептивы могут консолидировать γ2-субъединицы и защищать от судорог и SE. Рецепторы GABA А , особенно внесинаптические, могут модулироваться нейростероидами с подобной половым гормонам структурой. Около 20% пациентов болеют раком. Основные симптомы типичны для LE, но у 50–70% пациентов бывают тяжелые судороги, вплоть до почти неразрешимого эпилептического статуса ( SE). Кроме того, у некоторых пациентов также имеется SPS или синдром опсоклонуса / миоклонуса. Ответ судорог и SE на иммуносупрессию замечательный, тогда как классические противосудорожные препараты неэффективны против эпилептической активности.
Лечение аутоиммунного энцефалита
Плазмаферез хорошо зарекомендовал себя как вариант лечения, но недавно было опубликовано исследование иммуноабсорбции (IА). 86% процентов пациентов с ANAB улучшили cвое состояние , тогда как пациенты с внутриклеточно-направленными антителами к антигенам не улучшили свой статус. Клиренс антител также был интересен: титры снижались на 97% (сыворотка) и 64% (CSF) через 4 дня после IA и далее падали до 98% (сыворотка) и 88% (CSF) через 4 недели, что свидетельствует о продолжительном лечебном эффекте. Считается, что В-клетки имеют решающее значение для продолжающегося иммунного ответа у пациентов с ANAB. IL-6 - это цитокин, который, как считается, играет ключевую роль в созревании B-клеток и терминальной дифференцировке в плазматические клетки, которые секретируют большое количество антител. Исследование оптического нейромиелита (NMO) с участием пациентов с положительными антителами к аквапорину-4 определило, что IL-6 является ключевым цитокином для созревания B-клеток и выработки специфичных для заболевания антител. Предварительные данные об использовании тоцилизумаба, моноклонального антитела против IL-6, при NMO и аутоиммунном энцефалите обнадеживают, и необходимо провести дополнительную работу для оценки эффективности этого препарата в качестве автономной терапии второй линии.
Энцефалит — инфекционное, аллергическое или токсическое поражение тканей головного мозга, характеризующееся воспалением вещества головного мозга. Возникает из-за укуса насекомых, гриппа, осложнений после вакцин и по другим причинам. Для лечения энцефалита обратитесь к неврологу.
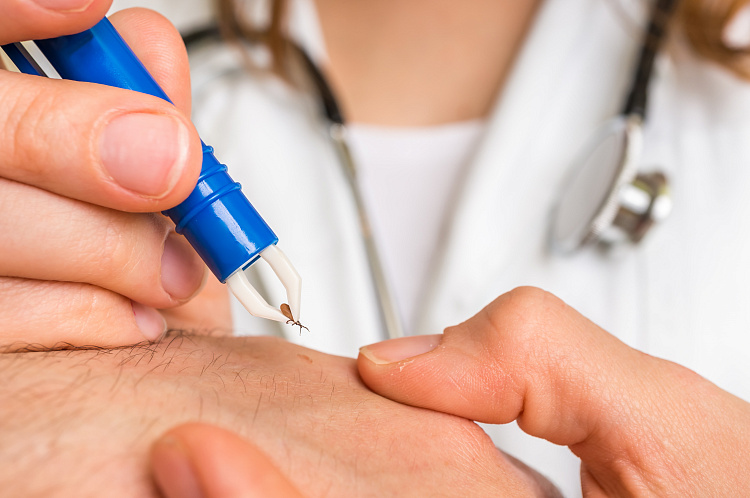
Причины энцефалита
- Вирус клещевого энцефалита, передающийся человеку через укус клеща;
- нейротропный вирус, передающийся через укус комаров, способных к трансовариальной передаче возбудителя;
- вирус гриппа, передающийся воздушно-капельным путём;
- корь, при которой осложнение может возникнуть на четвёртый-пятый день болезни, после появления сыпи;
- вакцинация коревой вакциной, АКДС, АКС.
Также заболевание может проявиться в качестве осложнения от других аллергических реакций, инфекций или вирусов, например, при заражении герпесом. Дополнительные причины заражения — контакт с животными, больными бешенством: вирус энцефалита нередко сопровождает его. Ослабленный иммунитет, пожилой возраст и долгое пребывание на открытом воздухе повышают риск заболевания.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 22 Апреля 2022 года
Содержание статьи
Симптомы энцефалита
- Повышение температуры тела — резкое или постепенное, в зависимости от причин болезни;
- лихорадка при повышении температуры тела выше 39 градусов Цельсия;
- интенсивная головная боль, чаще всего без чёткой локализации;
- тошнота и рвота, которая не сопровождается наступившим облегчением;
- судороги и эпилептические припадки, а также спазм мускулатуры;
- разнообразные нарушения сознания — от сонливости и вялости до комы;
- парезы конечностей.
Методы диагностики
Для диагностики заболевания врачи часто направляют пациентов на дополнительное обследование, например — на анализ цереброспинальной жидкости. В сети клиник ЦМРТ быстро и точно ставят диагноз, используя следующие методы диагностики:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

К какому врачу обратиться
Запишитесь на приём к неврологу — он специализируется на разнообразных нарушениях деятельности центральной нервной системы. Врач поставит диагноз, назначит лечение или порекомендует лечь в стационар, а при необходимости направит на консультацию к другому узкому специалисту.
Читайте также:

