Острая вирусная инфекция верхних дыхательных путей что это такое
Обновлено: 23.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
ОРВИ: причины, симптомы, диагностика и способы лечения.
ОРВИ, или острые респираторные вирусные инфекции, представляют собой обширную группу острых инфекционных заболеваний, которые вызывают вирусы, поражающие слизистую оболочку дыхательных путей. Основные симптомы респираторных инфекций – насморк, боль в горле и кашель – обусловлены воспалительными процессами в верхних и нижних дыхательных путях. Заболевания также сопровождаются подъемом температуры тела, интоксикацией и слабостью, иногда тошнотой и рвотой. Одним вирусным инфекциям свойственна сезонность, заболеваемость другими равномерно распределена в течение года.
Продолжительность болезни, как правило, не превышает недели. Однако без адекватного лечения ОРВИ могут осложняться бактериальными инфекциями, что усугубляет их тяжесть и длительность.
Причины ОРВИ
Возбудителями заболеваний респираторного тракта являются вирусы. ОРВИ помимо вируса гриппа могут вызывать представители парамиксовирусов, коронавирусов, риновирусов, аденовирусов, парвовирусов, вирусов парагриппа и др.
ОРВИ – самая частая инфекция человека, особенно в детском и пожилом возрасте. Например, дети в возрасте до 5 лет переносят, в среднем, 6-8 эпизодов ОРВИ в год.
Большинство респираторных вирусов передаются воздушно-капельным путем. При кашле и чихании вирусные частицы с капельками слюны могут распространяться на расстояние до 5 метров.
Возбудители также могут передаваться с водой и через инфицированные предметы личного пользования (посуда и др.).
Классификация
В клинической практике ОРВИ подразделяют на различные группы в зависимости от органа, пораженного в большей степени. При болях и воспалении в горле ставят диагноз острый фарингит, при отеке слизистой носа и насморке – острый назофарингит или риносинусит (воспалительное заболевание слизистой носовой полости и придаточных пазух, например, лобной или верхнечелюстной). Возможно также воспаление гортани (острый ларингит) или трахеи (трахеит), а в ряде случаев – сочетанное поражение (острый ларинготрахеит). Кроме того, ОРВИ классифицируют в зависимости от вызвавших их вирусов (например, риновирусы, коронавирусы и др.). Любая вирусная инфекция может давать серьезные осложнения, поэтому клиницисты классифицируют ОРВИ по течению болезни: осложненному или неосложненному.
Несмотря на то, что грипп вызывает сезонные вспышки, он занимает ведущую позицию в качестве причины госпитализации и развития осложнений.
Инкубационный период (с момента попадания вируса в организм до появления симптомов), длящийся от 3 до 7 дней, в течение нескольких часов сменяется резким ухудшением состояния здоровья.
Клинические симптомы ОРВИ сходны и включают повышение температуры (лихорадку), признаки интоксикации (слабость, отсутствие аппетита, тошноту, рвоту), насморк, боль в горле и сухой кашель.
Для гриппа характерен внезапный подъем температуры до 39-40°С, сильный озноб, мышечные и головные боли. С самого начала заболевания могут возникнуть боли в горле и сухой кашель. Высокая температура может держаться 3-4 суток и сопровождаться бредом, сильными головными болями, бессонницей, невралгией.
Аденовирусная инфекция протекает не так тяжело, как грипп. Заболевание начинается постепенно, с недомогания и небольшого подъема температуры. Постепенно вирус поражает дыхательные пути от носоглотки до бронхов. В патологический процесс вовлекаются слизистые оболочки глаз (с развитием конъюнктивита) и желудочно-кишечного тракта.
Риновирусная инфекция проявляется поражением слизистой оболочки носа и носоглотки, что сопровождается заложенностью носа и обильными слизистыми выделениями.
Коронавирусной инфекции также сопутствуют выраженный ринит, умеренное повышение температуры, кашель и чихание.
Диагностика
Диагноз ОРВИ ставят на основании осмотра верхних дыхательных путей (покраснение и отечность задней стенки глотки), Характерны жалобы на заложенность носа, сухость и боли в горле, слабость, осиплость голоса, кашель, насморк. Врач обязательно проводит отоскопию (осмотр наружного слухового прохода, барабанной перепонки) и аускультации легких (выслушивании звуков, образующихся в процессе дыхания). Лабораторная диагностика необходима только с целью исключения бактериальной инфекции при длительно сохраняющейся температуре или повторном ее подъеме после кратковременного улучшения самочувствия. При этом назначают общий клинический анализ крови и общий анализ мочи.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Вирусологическое исследование крови (экспресс-диагностику) с целью выявления гриппа проводят, как правило, детям с выраженной лихорадкой.
Вирусы Influenza А и В поражают преимущественно верхние отделы дыхательных путей – нос, горло, трахею и реже бронхи. Обычно заболевание сопровождается резким повышением температуры, миалгией, головной болью, сильным недомоганием, сухим кашлем, болью в горле и ринитом. В настоящее время существ.
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Длительные сохранение вязких выделений из носа в сочетании с появлением боли в области верхнечелюстных и лобных пазух предполагает присоединение бактериальной инфекции и требует проведения рентгенографии.
Рентгенологическое исследование околоносовых пазух для диагностики патологических изменений.
К каким врачам обращаться
Лечение пациентов с острыми респираторными вирусными инфекциями проводит педиатр , терапевт или врач общей практики. Однако в случае острого тонзиллита или ларинготрахеита, а также присоединения бактериальных инфекций с развитием гайморита или фронтита требуется консультация врача-оториноларинголога (ЛОР-врача).
При ОРВИ в основном применяется симптоматическое лечение.
В первую очередь необходимо обеспечение организма достаточным объемом жидкости, которая теряется с потом при высокой температуре. Кроме того, вода способствует выведению токсинов из организма. Питание лихорадящих пациентов должно быть легким и высококалорийным, с преобладанием растительных жиров. Из продуктов с животными жирами предпочтительны творог, кефир и сливочное масло.
При гриппе врач может назначить применение противовирусных препаратов, однако они не эффективны при других ОРВИ.
Лекарственные средства применяются по назначению лечащего врача – по показаниям. При высокой температуре (выше 38°С) и в случаях плохой переносимости гипертермии обычно назначают жаропонижающие средства. Следует знать, что постоянное применение жаропонижающих средств во время болезни нежелательно, поскольку при отсутствии температуры можно пропустить возникновение осложнений. Для снятия отека слизистой оболочки носа можно использовать сосудосуживающие препараты, обычно, не более семи дней. Действенным средством купирования кашля может быть промывание носовых пазух для освобождения от стекающего в трахею слизистого секрета. При повторном подъеме температуры после непродолжительного улучшения состояния необходима консультация лечащего врача, для того чтобы своевременно выявить возможное бактериальное осложнение течения заболевания, которое может потребовать дополнительных диагностических и лечебных мероприятий, вплоть до решения вопроса о применении антибиотиков.
При соблюдении домашнего режима и назначенного лечения ОРВИ редко дают осложнения, которые связаны в основном с присоединением бактериальной инфекции. У детей раннего возраста сильный насморк может спровоцировать острый средний отит или синусит, обычно развивающийся на 2-5-е сутки заболевания. При гриппе, осложненном стрептококковой инфекцией, может возникнуть опасное осложнение – пневмония. Она проявляется внезапной слабостью, ухудшением дыхания и синюшностью кожи в области носогубного треугольника и кончиков пальцев.
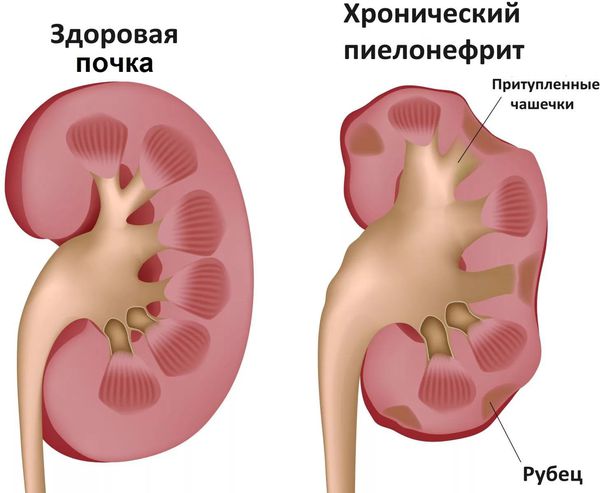
Респираторные заболевания могут привести к обострению хронических патологий – бронхиальной астмы, пиелонефрита, гломерулонефрита.
Достаточно редко у детей грипп осложняется гипертермическим синдромом (нарушением сердечно-сосудистой деятельности и полиорганной недостаточностью на фоне высокой температуры), ложным крупом и отеком легких.
Профилактика
Профилактика ОРВИ предусматривает комплекс мер, направленных на укрепление защитных сил организма и ограничение контактов с источником инфекции.
Формирование специфического иммунитета против вирусов гриппа достигается заблаговременной вакцинацией (до эпидемии), которая особенно рекомендована детям старше 6 лет с хроническими заболеваниями (сердечно-сосудистые, легочные и почечные болезни, диабет), пожилым людям, проживающим в пансионатах и нуждающихся в постоянном уходе, работникам здравоохранения.
Полезны закаливающие процедуры. При постоянном кратковременном воздействии холода организм учится адекватно реагировать на переохлаждение за счет увеличения выработки тепла и снижения теплоотдачи.
Поддержать в борьбе с вирусными инфекциями могут витамины. Однако следует знать, что курс витаминотерапии предпочтительно проводить до начала осенне-весенних эпидемий. Доказано, что прием витамина С после начала заболевания малоэффективен.
В периоды эпидемий гриппа и подъема заболеваемости другими ОРВИ старайтесь избегать многолюдных мест. Ограничение контактов с возможными источниками инфекции предусматривает не только изоляцию больных людей. В значительной степени помогает постоянная влажная уборка, проветривание помещений, частое мытье рук и ношение масок (с обязательной сменой каждые 2 часа).
Список литературы:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Что такое острые респираторные заболевания (ОРЗ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Острые респираторные заболевания (ОРЗ) — группа острых инфекционных заболеваний, при которых возбудители проникают в организм человека через дыхательные пути и вызывают синдром поражения респираторного тракта и общей инфекционной интоксикации. Употребление термина ОРВИ (острое респираторное вирусное заболевание) при отсутствии лабораторно подтверждённой этиологической расшифровки является некорректным.
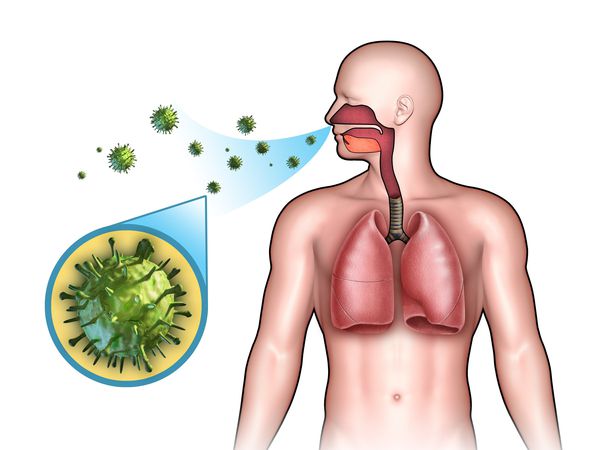
Этиология
ОРЗ — полиэтиологический комплекс заболеваний, т. е. они могут быть вызваны различными видами возбудителей:
- бактерии (стафилококки, стрептококки, пневмококки, гемофильная палочка, моракселла катаралис и др.);
- вирусы (риновирусы, аденовирусы, респираторно-синцитиальный вирус, реовирусы, коронавирусы, энтеровирусы, герпесвирусы, вирусы парагриппа и гриппа);
- хламидии (х ламидия пневмония , хламидия пситаки, хламидия трахоматис );
- микоплазмы (м икоплазма пневмония ).
Чаще всего возбудителем ОРЗ являются вирусы, поэтому термин ОРВИ используют небезосновательно. В последнее время иногда встречается употребление термина ОРИ (острая респираторная инфекция) [2] [4] .
Эпидемиология
ОРЗ — это преимущественно антропонозы, т. е. болезни, способные поражать только человека . Являются самой многочисленной и частой группой заболеваний у человека (до 80 % всех болезней у детей). Поэтому они представляют серьёзную проблему для здравоохранения различных стран вследствие наносимого ими экономического ущерба.
Источник инфекции — больной человек с выраженными или стёртыми формами заболевания. Восприимчивость всеобщая, иммунитет к некоторым возбудителям (аденовирусы, риновирусы) стойкий, но строго типоспецифичный. Это значит, что заболеть ОРЗ, вызванным одним видом возбудителя, но разными серотипами (их могут быть сотни), можно многократно. Заболеваемость повышается в осенне-зимний период, может принимать вид эпидемических вспышек, довлеет к странам с прохладным климатом. Чаще болеют дети и лица из организованных коллективов (особенно в период адаптации).
Основной механизм передачи — воздушно-капельный (аэрозольный, в меньшей степени воздушно-пылевой путь), но может также играть роль контактно-бытовой механизм (контактный — при поцелуях, бытовой — через загрязнённые руки, предметы или воду) [2] [7] .
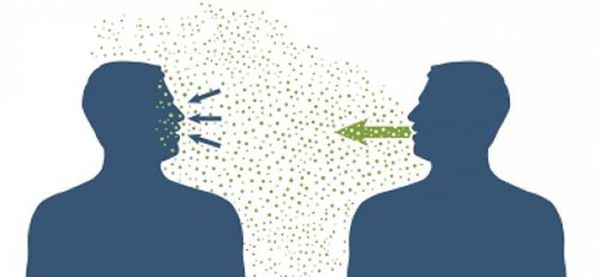
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острых респираторных заболеваний (ОРЗ)
Инкубационный период различен и зависит от вида возбудителя, может варьироваться от нескольких часов до 14 дней (аденовирус).
Для каждого возбудителя ОРЗ имеются свои специфические особенности протекания заболевания, однако все их объединяет наличие синдромов общей инфекционной интоксикации (СОИИ) и поражения дыхательных путей в той или иной степени. СОИИ проявляется общей слабостью, адинамией, быстрой утомляемостью, повышенной температурой тела, потливостью и др.
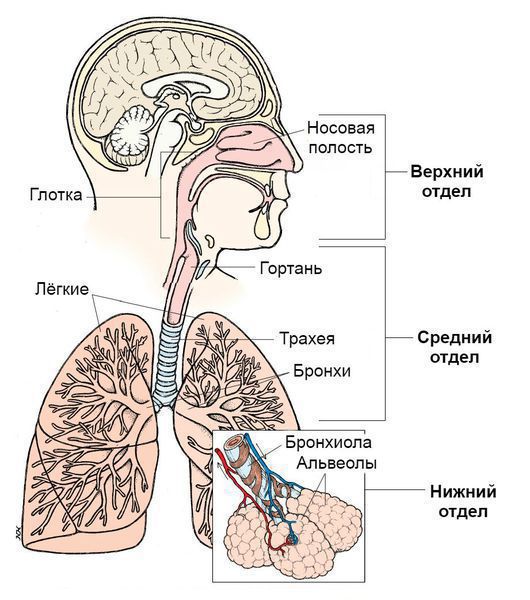
Синдром поражения респираторного тракта (СПРТ) — основной синдром для данных заболеваний, он включает:
- Ринит — воспаление слизистой оболочки носа. Характеризуется заложенностью носа, снижением обоняния, чиханием, выделениями из носа — сначала прозрачными слизистыми, затем слизисто-гнойными (более плотные выделения жёлто-зелёного цвета появляются в результате присоединения вторичной бактериальной флоры). — воспаление слизистой оболочки глотки. Основные симптомы: першение и боли в горле различной интенсивности, сухой кашель — "горловой".
- Ларингит — воспаление слизистых оболочек гортани. Проявляется осиплостью голоса, иногда афонией (отсутствием голоса), кашлем и болью в горле.
- Трахеит — воспаление трахеи. Сопровождается мучительным, преимущественно сухим кашлем, саднением и болями за грудиной.
- Бронхит — воспаление слизистой оболочки бронхов. При этом возникает кашель с наличием мокроты и без, сухие хрипы, редко крупнопузырчатые хрипы при аускультации (выслушивании).
- Бронхиолит — воспаление бронхиол (мелких бронхов). Характеризуется наличием кашля различной интенсивности и хрипов разных калибров.
Дополнительными синдромами могут быть:
- синдром экзантемы (высыпания на кожных покровах);
- тонзиллита (воспаления миндалин);
- лимфаденопатии (ЛАП) — увеличения лимфатических узлов ; ( воспаления слизистой оболочки глаза) ;
- гепатолиенальный синдром (увеличение печени и селезёнки);
- геморрагический синдром ( повышенная кровоточивость) ;
- синдром энтерита (воспаления слизистой оболочки тонкого кишечника) .
Алгоритм по распознаванию ОРЗ различной этиологии:
Наиболее распространенным заболеванием, имеющим тяжёлое течение и высокий риск развития осложнений является грипп. Инкубационный период гриппа длится от нескольких часов до 2-3 дней. В отличие от других острых респираторных заболеваний, при гриппе сначала появляется синдром общей инфекционной интоксикации (высокая температура, озноб, сильная головная боль, слезотечение, боль при движении глазных яблок, ломота в мышцах и суставах). На 2-3-день присоединяются симптомы поражения респираторного тракта: першение в горле, насморк, сухой надсадный кашель.
Типичное ОРЗ начинается с чувства дискомфорта, першения в носу и горле, чихания. В течение непродолжительного периода симптоматика нарастает, першение усиливается, появляется чувство интоксикации, повышается температура тела (обычно не выше 38,5 ℃), появляется насморк, неярко-выраженный сухой кашель. В зависимости от вида возбудителя и свойств микроорганизма могут последовательно появляться все перечисленные синдромы ОРЗ в различных сочетаниях и степени выраженности. Возможно появление осложнений и неотложных состояний [6] [7] .
Патогенез острых респираторных заболеваний (ОРЗ)
- у аденовирусов — гликопротеином (фибриллы);
- у парамиксо- или ортомиксовирусов шипами гемагглютинина;
- у коронавирусов — S-белком соединения и гликолипидами.
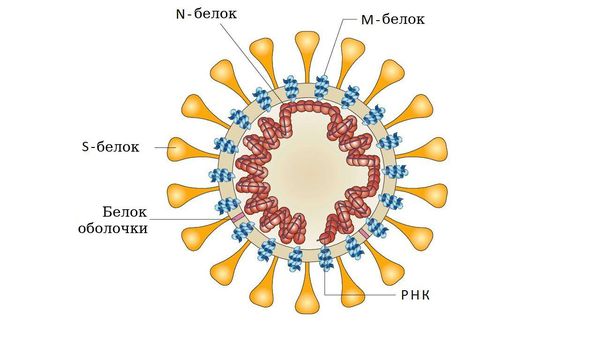
Взаимодействие болезнетворного агента с клеточными рецепторами необходимо не только для прикрепления его к клетке, но и для запуска клеточных процессов, подготавливающих клетку к дальнейшей инвазии. Т. е. наличие соответствующих рецепторов на поверхности клеток — это один из важнейших факторов, определяющих возможность или невозможность возникновения инфекционного процесса. Внедрение возбудителя в клетку хозяина вызывает поток сигналов, активирующих целый ряд процессов, с помощью которых организм пытается от него освободиться, например, ранний защитный воспалительный ответ, а также клеточный и гуморальный иммунный ответ. Повышение метаболизма клеток представляет собой защитный процесс, но с другой стороны в результате накопления свободных радикалов и факторов воспаления запускается патологический процесс:
- нарушается липидный слой клеточных мембран эпителия верхних отделов респираторного тракта и лёгких;
- нарушаются матричные и барьерные свойства внутриклеточных мембран, увеличивается их проницаемость;
- развивается дезорганизация жизнедеятельности клетки вплоть до её гибели.
Второй этап инфицирования характеризуется вирусемией — попаданием вируса в кровь и распространением по всему организму. В совокупности с повышением деятельности защитных механизмов и появлением в крови продуктов распада клеток этот процесс вызывает интоксикационный синдром.
Третий этап характеризуется усилением выраженности реакций иммунной защиты, элиминацию (выведение) микроорганизма и восстановление строения и функции поражённой ткани хозяина [5] [7] .
Классификация и стадии развития острых респираторных заболеваний (ОРЗ)
По вовлечению отдельных частей дыхательной системы:
- Инфекции верхних дыхательных путей. Верхние дыхательные пути начинаются с носа и включают голосовые связки в гортани, придаточные пазухи носа и среднее ухо.
- Инфекции нижних дыхательных путей. Нижние дыхательные пути начинаются с трахеи и бронхов и заканчиваются бронхиолами и альвеолами.
По клинической форме:
- Типичная.
- Атипичная:
- акатаральная (отсутствие признаков поражения дыхательных путей при наличии симптомов общей инфекционной интоксикации);
- стёртая (маловыраженная клиника);
- бессимптомная (полное отсутствие клинической симптоматики).
По течению:
По степени тяжести:
По длительности течения:
- острое (5-10 дней);
- подострое (11-30 дней);
- затяжное (более 30 дней) [8] .
Осложнения острых респираторных заболеваний (ОРЗ)
Если острое респираторное заболевание не пролечить вовремя, могут появиться различные более серьёзные заболевания:
- Связанные с ЛОР-органами: отит, синуситы, бактериальный ринит, ложный круп.
- Связанные с лёгочной тканью: вирусные пневмонии, вирусно-бактериальные и бактериальные пневмонии, абсцесс лёгкого ( ограниченный очаг гнойного воспаления в лёгочной ткани) , эмпиема плевры ( скопление гноя в плевральной полости) . Пневмония проявляется значимым ухудшением общего состояния, выраженным кашлем, усиливающимся на вдохе, при аускультации звуком крепитации ( потрескиванием или похрустыванием) , влажными мелкопузырчатыми хрипами, иногда одышкой и болями в грудной клетке.

- Связанные с поражением нервной системы: судорожный синдром, неврит ( воспаление нерва) , менингит ( воспаление оболочек головного и спинного мозга) , менингоэнцефалит (воспаление оболочек и вещества головного мозга), синдром Гийена—Барре и др. [10]
- Связанные с поражением сердца: миокардит (воспаление сердечной мышцы).
- Связанные с обострением хронических заболеваний: обострение ревматизма, тонзиллита, туберкулёза, пиелонефрита (воспаление почки) и др. [7]
Диагностика острых респираторных заболеваний (ОРЗ)
В широкой рутинной практике лабораторная диагностика ОРЗ (особенно при типичном неосложнённом течении) обычно не проводится. В отдельных случаях могут использоваться:
- Развёрнутый клинический анализ крови. При этом может обнаружиться лейкопения ( снижение количества лейкоцитов) и нормоцитоз ( нормальный размер эритроцитов) , лимфо- и моноцитоз ( увеличение числа лимфоцитов и моноцитов) , при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево (увеличение количество нейтрофилов и появление их незрелых форм );
- Общеклинический анализ мочи (изменения малоинформативны, указывают на степень интоксикации).
- Биохимические анализы крови. Может выявляться С-реактивный белок (указывает на наличие инфекции). При некоторых системных возбудителях, например аденовирусной инфекции, характерно повышение АЛТ.
- Серологические реакции. Возможна ретроспективная диагностика методами РСК, РА, ИФА, однако она редко используется в практической деятельности. В настоящее время широко применяется ПЦР-диагностика мазков-отпечатков, но её применение ограничено в основном стационарами и научно-исследовательскими группами.
При подозрении на развитие осложнений проводят соответствующие лабораторные и инструментальные исследования (рентген придаточных пазух носа, органов грудной клетки, КТ и др.) [3] [5] .
Лечение острых респираторных заболеваний (ОРЗ)
ОРЗ встречается очень часто и в большинстве случаев протекает в лёгкой и средней степени тяжести, поэтому обычно больные проходят лечение дома. При тяжёлых формах (с риском развития или развившимися осложнениями) пациенты должны проходить терапию в условиях инфекционного стационара до нормализации процесса и появления тенденций к выздоровлению. В домашних условиях лечением ОРЗ занимается терапевт или педиатр (в некоторых случаях инфекционист).
Пища должна быть разнообразной, механически и химически щадящей, богатой витаминами, рекомендуются мясные нежирные бульоны (идеально подходит негустой куриный бульон и т. п.), обильное питьё до — 3 л/сут. (тёплая кипячёная вода, чай, морсы). Хороший эффект оказывает тёплое молоко с мёдом, чай с малиной, отвар брусничных листьев.
Медикаментозная терапия ОРЗ включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (уменьшение беспокоящих симптомов) терапию.
Этиотропная терапия имеет смысл лишь при назначении в раннем периоде и лишь при ограниченном спектре возбудителей (в основном при гриппе). Использование средств отечественной фарминдустрии ("Арбидол", "Кагоцел", "Изопринозин", "Амиксин", "Полиоксидоний" и т. п.) не обладают никакой доказанной эффективностью и могут иметь эффекта, лишь в качестве плацебо.
В качестве симптоматической терапии могут быть использованы препараты следующих групп:
- жаропонижающие при температуре у взрослых свыше 39,5, у детей — свыше 38,5 ℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- сосудосуживающие капли в нос при заложенности носа и насморке (не более 5 дней);
- солесодержащие капли в нос при рините для разжижения слизи;
- противоаллергические препараты при аллергическом компоненте ОРЗ;
- средства противовоспалительного и противомикробного действия местного действия (таблетки, пастилки и др.);
- средства для улучшения образования, разжижения и выделения мокроты (муколитики);
- антибиотики широкого спектра действия (при отсутствии улучшения в течении 4-5 дней, присоединении вторичной бактериальной флоры и развитии осложнений) [2][6] .
Прогноз. Профилактика
Прогноз при ОРЗ — положительный. Больные обычно выздоравливают в течение 5-10 дней без неблагоприятных последствий. Осложнения респираторных заболеваний могут возникнуть при гриппе, другие возбудители менее агрессивны. Также неблагоприятные последствия возможны у пациентов с ослабленным иммунитетом. После выздоровления организмом вырабатывается иммунитет к той инфекции, которой человек переболел .
Ведущую роль в профилактике распространения ОРЗ (исключая грипп) является:
Что такое трахеит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Климчук Алены Анатольевны, педиатра со стажем в 4 года.
Над статьей доктора Климчук Алены Анатольевны работали литературный редактор Елизавета Цыганок , научный редактор Елена Лобова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Трахеит (Tracheitis) — это острая инфекция дыхательных путей, которая вызывает воспаление слизистой оболочки трахеи. Сопровождается мучительными приступами кашля, после которого остаётся саднящая боль. Как правило, это самый яркий симптом, отличающий трахеит от любой другой болезни.

Трахеит редко протекает изолированно. Чаще всего присутствуют и другие симптомы ОРВИ, например насморк, заложенность носа, першение и боль в горле [2] . Правильно установленный диагноз и вовремя начатое лечение способствуют гладкому течению болезни и снижают риск осложнений.
Распространённость трахеита
Чаще всего трахеитом заболевают осенью и весной. Наибольший процент заболевших отмечается среди детей в возрасте до 3–5 лет, потому что трахея у них ещё узкая, с большим количеством кровеносных сосудов [8] . У взрослых трахеит появляется из-за вирусной инфекции, аллергии и воздействия внешних факторов, в том числе табачного дыма или химических частиц.
Причины трахеита
Причиной трахеита могут стать вирусы, бактерии и грибки.
Трахеит вирусной природы встречается чаще всего. Среди основных возбудителей выделяют:
- вирус гриппа;
- парагрипп (50–70 % из возбудителей ОРВИ);
- аденовирусы;
- RS-инфекцию; .
Инфекция передаётся от больного человека воздушно-капельным путём: при чихании и кашле вирус с частицами слюны попадает на слизистую. После перенесённой вирусной инфекции стойкий иммунитет не формируется [10] .
Бактериальные возбудители:
- стрептококк;
- стафилококк (самый частый — золотистый стафилококк [13] );
- гемофильная палочка.
Бактериальный трахеит передаётся так же, как и вирусная инфекция. Источником является только больной человек.
Грибковую инфекцию вызывают:
- грибки рода Candida;
- аспергиллы;
- криптококки;
- ризопус;
- мукоровые грибы [14] .
Факторы риска
У взрослых провоцирующими факторами развития первичного трахеита является курение (в том числе и пассивное, при котором человек вдыхает табачный дым), злоупотребление алкоголем и работа, при которой в лёгкие попадает пыль, дым или химически агрессивные частицы.
Развитию вторичного трахеита способствует снижение иммунитета на фоне других заболеваний, например СПИДа, лучевой и химиотерапии. Хронические заболевания, например отит, гайморит, тонзиллит, ревматизм, сахарный диабет, цирроз печени, ангина или туберкулёз, не только ослабляют иммунитет, но и снижают защитную реакцию при вирусной или бактериальной нагрузке.
Аллергический трахеит развивается из-за воздействия аллергенов, например химических веществ, аэрозолей, пыли, пыльцы растений, шерсти животных и т. д.
Также выделяют другие причины трахеита, такие как травмирование трахеи (например, после вентиляции лёгких), сильный постоянный кашель, не связанный с трахеитом, и вдыхание слишком горячего или холодного воздуха.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы трахеита
Трахеит начинается с приступов мучительного сухого кашля, после которого либо отделяется мало мокроты, либо она совсем не отходит. Кашель появляется при смене положения тела, смехе или плаче, вдыхании холодного воздуха, резком вдохе и во время приёма пищи [10] . Через пару дней от начала болезни мокрота становится более обильной и легче отходит. Кашель длится от нескольких секунд до нескольких минут, после него может остаться жжение и боль за грудиной и/или в горле.
В первые дни трахеита температура тела повышается до 37–38 °C. Если её показатели выше, это говорит о развитии осложнений или присоединении вторичной инфекции (например, при течении вирусной инфекции может присоединиться бактериальная).
Также могут появиться симптомы интоксикации, такие как снижение аппетита, общая слабость и недомогание. Чаще всего они встречаются у пожилых людей.
Трахеит может сопровождаться и другими проявлениями ОРВИ, например першением или болью в горле, насморком, симптомами трахеобронхита или ларинготрахеита ( резким кашлем, втяжением надгрудинной ямки при вдохе и посинением носогубного треугольника ).
В некоторых случаях появляется осиплость голоса, которая сохраняется в течение пары дней или дольше.
Также при трахеите могут увеличиться лимфоузлы, но это не характерный признак болезни: они увеличиваются и при других заболеваниях.
Патогенез трахеита
Трахея — это продолжение гортани, которое начинается на уровне шестого шейного позвонка. Она разделяется на два главных бронха на уровне пятого грудного позвонка.
У новорождённых трахея воронкообразной формы с узким просветом и мягкими хрящами, которые легко сдавливаются. Она короче и шире, чем у взрослых, с богатой клеточными элементами слизистой. Всё это способствует более быстрому проникновению инфекции [6] . Таким образом, дети чаще болеют ОРВИ, иногда с развитием ларинготрахеита или трахеобронхита, которые могут быть осложнены сдавливанием гортани [5] [6] [7] .

Слизистая оболочка трахеи состоит из реснитчатых и бокаловидных клеток. Они вместе с железами подслизистой оболочки формируют мукоцилиарный аппарат, который очищает и защищает дыхательные пути. Помогают им в этом базальные клетки, которые могут дифференцироваться в реснитчатые или бокаловидные клетки, тем самым участвуя в регенерации слизистой и выполняя роль местной иммунной защиты.
Вирус, повреждая реснички, снижает барьерную функцию слизистой оболочки, способствуя развитию воспалительной реакции [6] [7] . Ввиду разрушения слизистой обнажаются подлежащие слои. На этом этапе в них легко проникают бактерии и начинают там размножаться. Поэтому трахеит, как правило, приобретает смешанный, бактериально-вирусный характер.

Травмы шеи и другие механические повреждения трахеи (например, введение трубки) также повреждают слизистую, облегчая задачу болезнетворным бактериям.
В первую очередь воспалительным изменениям подвергается слизистая оболочка носоглотки и гортани. Воспаление проявляется в виде отёка и переполнения кровеносных сосудов, из-за чего на слизистой появляются точечные красные пятна (петехии). Далее воспаление вызывает спазм и скопление слизи.

Однако мукоцилиарный аппарат повреждается не только в результате инфекции: его поражение также бывает врождённым. Это связано с дефектом строения ресничек.
У пациентов с трахеостомой на фоне травмирования трахеи может развиться эрозивный трахеит с острым воспалением слизистой.
![Трахеостома [19]](https://probolezny.ru/media/bolezny/traheit/traheostoma-19_s.jpg)
Трахеостома нарушает выведение ринобронхиального секрета, выполняющего роль фильтра. Это приводит к застою слизи, которая является благоприятной средой для присоединения вторичной бактериальной инфекции. Среди наиболее часто встречающихся возбудителей можно отметить синегойную палочку ( P.aeruginosa), золотистый стафилококк (S.aureus), акинетобактерия Баумана ( A.baumanii) и клебсиелла пневмонии (K.pneumoniae) [11] .
Классификация и стадии развития трахеита
По этиологии выделяют:
- вирусный трахеит;
- бактериальный трахеит;
- аллергический трахеит [3] .
Клинические проявления у них очень похожи, но при аллергическом трахеите температура тела обычно не повышается.
По течению трахеит бывает:
- Острым — чаще развивается на фоне вирусной инфекции, но бактерии и аллергены тоже могут вызвать острый трахеит.
- Хроническим — у детей обычно не возникает. Хроническим может быть аллергический трахеит, который развивается у взрослых из-за курения или работы на вредном производстве. Е сли причиной хронического трахеита стал туберкулёз или саркоидоз , то его течение, помимо кашля, сопровождается болью в груди, кровохарканьем, вялостью и лихорадкой.
- Эрозивным — развивается у пациентов с трахеостомой.
Хронический трахеит бывает двух типов:
- гипертрофическим — с посинением и утолщением слизистой оболочки, обильной мокротой и повышенным образованием слизи;
- атрофическим — со скудной мокротой, истончением и кровоточивостью слизистой (она становится сухой, а её цвет меняется на бледно-розовый с серым оттенком).
Для хронического трахеита характерно длительное течение с периодами обострения (несколько эпизодов в год) и ремиссии. Он может рецидивировать годы и даже десятилетия, особенно если пациент не лечится. Симптомы хронического трахеита совпадают с течением острого, но они более сглаженные.
Осложнения трахеита
Среди основных осложнений трахеита выделяют:
Ложный круп

В отличие от истинного захватывает не только область голосовых связок, но и слизистую гортани, располагающуюся ниже, вплоть до трахеи и бронхов.
При выявлении ложного крупа проводится ингаляция глюкокортикостероидом (Будесонидом) через небулайзер. Госпитализация показана при неэффективности амбулаторного лечения или для проведения системной терапии, например с внутривенным введением препаратов [3] [4] .
Бронхит
При разветвлении трахеи на правый и левый бронхи слизистая оболочка остаётся такой же, поэтому воспалительный процесс может распространиться на бронхи с развитием бронхита. От трахеита он отличается сухим свистящим хрипом в бронхах и более продуктивным кашлем. Возможно развитие спазма бронхов (бронхообструкции), для которого характерно снижение уровня кислорода в крови, увеличение частоты дыхания, посинение кожи лица и вспомогательное подключение мышц к дыханию, например надключичных ямок и мягких ямок шеи при вдохе или раздувание крыльев носа.
При присоединении бронхита к трахеиту может возникнуть новая волна лихорадки или ухудшение общего состояния.
Госпитализация требуется при тяжёлом течении заболевания и неэффективности амбулаторного лечения.
Чтобы исключить пневмонию, нужно сделать рентгенографию лёгких и по необходимости проконсультироваться с пульмонологом.
Пневмония
При развитии пневмонии в альвеолах появляется жидкость. Пневмония как осложнение трахеита также чаще встречается у детей. В этом случае поражение лёгких может быть небольшим (2–4 мм) и, как правило, оно одностороннее.

При пневмонии температура обычно повышается до 38–39 °С, начавшийся сухой кашель становится влажным с отхождением мокроты, но иногда может полностью отсутствовать. При тяжёлой степени болезни могут появиться признаки дыхательной недостаточности, которые повторяют симптомы бронхообструкции.
Больные пневмонией также чувствуют вялость, утомляемость, мышечную слабость, сонливость и головную боль.
Диагностика трахеита
Для исключения сопутствующих патологий иногда проводят консультацию с узкими специалистами, например отоларингологом или пульмонологом [10] . При развитии аллергического трахеита необходима консультация аллерголога и аллергические пробы.
Лабораторная диагностика
Общий анализ крови проводится, чтобы исключить бактериальную инфекцию. На неё могут указывать повышенный уровень лейкоцитов, нейтрофилов, С-реактивного белка и увеличенная скорость оседания эритроцитов. При аллергическом трахеите могут быть повышены эозинофилы.
Бактериологическое исследование мазка из зева и носа выявляет природу возбудителя трахеита. Это помогает подобрать нужный препарат для лечения.
При наличии гнойной мокроты проводится бактериологическое исследование для определения микрофлоры и чувствительности к антибактериальным препаратам.
Инструментальная диагностика
Для исключения пневмонии проводится рентгенологическое обследование — обзорный снимок органов грудной полости в двух проекциях.
Иногда проводится ларинготрахеоскопия — это эндоскопическое исследование гортани и трахеи, оценивающее воспалительный процесс слизистой оболочки. При затруднении постановки диагноза метод позволяет провести биопсию. Если трахеит протекает тяжело и сочетается с ларингитом, то прямая ларингоскопия противопоказана, поскольку она может привести к спазму гортани и потребовать экстренной интубации [17] .
Детям диагноз обычно ставят по клиническим признакам без применения инструментальной диагностики.
Дифференциальная диагностика
Проводится при появлении кашля, чтобы отличить трахеит от бронхита и пневмонии. Врач подтверждает диагноз после прослушивания лёгких.
Дифференциальная диагностика также выполняется при злокачественных новообразованиях в лёгких, туберкулёзе, коклюше, дифтерии, стенозе гортани и инородных предметах в дыхательных путях.
Также необходимо провести исследования (например, анализ крови на гормоны), чтобы исключить поражение щитовидной железы, которое так же, как и хронический трахеит, сопровождается осиплостью голоса.
Лечение трахеита
Противовирусных препаратов с доказанной эффективностью нет. Иногда врачи назначают Умифеновир, Интерферон или их аналоги, но у них пока нет достаточной доказательной базы. Поэтому лечение вирусного трахеита направлено не на борьбу с вирусом, а на устранение симптомов.
При бактериальном трахеите на фоне чувствительности к антибиотикам врач назначает антибактериальные препараты. Курс их достаточно короткий и не нарушает микрофлору кишечника, поэтому восстанавливать её с помощью пробиотиков не нужно.
В основе лечения лежит правильный уход за больным трахеитом:
- поддержание в помещении оптимальной температура воздуха ( желательно 20–22 °C, но можно и 18–24 °C) и уровня влажности (40–60 %) [1] ;
- соблюдение питьевого режима — в среднем каждый день мужчинам рекомендуется выпивать 3,7 л воды, женщинам — 2,7 л, детям 2–3 лет — 1,3 л, 4–8 лет — 1,7 л, 9–13 лет — 2,1–2,4 л, 14–18 лет — 2,7–3,3 л [12] .
Симптоматическое лечение:
- Жаропонижающие препараты (Ибупрофен, Парацетамол) применяются только при повышении температуры выше 39 °C. Согласно клиническим рекомендациям лечения ОРВИ, сбивать температуру рекомендуется только пациентам с судорогами из-за скачков температуры или эпилепсией в анамнезе.
- При сухом навязчивом кашле допускается использование противокашлевого препарата Бутамират, который снижает возбудимость кашлевого центра в головном мозге. Обладает противовоспалительным и отхаркивающим действием. Также могут назначить Ренгалин[16] .
- Муколитические и отхаркивающие препараты назначают при сухом кашле или трудно отделяемой мокроте. К муколитикам с доказанной эффективностью относят Амброксол и Бромгексин, но их не рекомендуется назначать детям младше двух лет: вместо них доктор может рекомендовать Ацетилцистеин или АЦЦ[9][18] .
- При насморке показано промывание физиологическим раствором с последующим высмаркиванием. Для снятия отёка и облегчения носового дыхания используют сосудосуживающие препараты. Их можно принимать не более семи дней.
Физиопроцедуры проводятся по показаниям:
- УВЧ терапия на проекцию трахеи;
- ЭВТ-терапия (детям до пяти ле);
- ИКВ-терапия, например индуктотермия (детям с пяти лет), и т. д.
Физиопроцедуры не имеют доказательной базы, но на практике показывают хорошую эффективность. Как правило, назначаются детям на период восстановления, когда болезнь уже в неактивной стадии. Также их используют для профилактики рецидива других вирусных инфекций, особенно у часто болеющих детей с ослабленным иммунитетом.
В случае присоединения бактерий при эрозивном трахеите необходима антибактериальная терапия. Препаратами выбора для взрослых и детей от 6 месяцев являются цефалоспорины 3-го поколения (инъекции Цефотаксима, Цефтриаксона, Цефоперазона и таблетки Цефдиторена, Цефиксима, Цефтибутена) либо фторхинолоны (не противопоказаны детям) [11] . Для более подробной консультации следует обратиться к хирургу.
В случае жизнеугрожающего отёка слизистой трахеи (ложного крупа), когда пациент не может самостоятельно дышать, в рамках экстренной помощи в трахею вводят эндотрахеальную трубку.
Основа лечения аллергического трахеита — ограничение контакта с провоцирующим аллергеном и приём антигистаминных препаратов, преимущественно 2-го поколения. При затруднённом отхождении мокроты применяются те же муколитические или отхаркивающие препараты, что и при вирусном/бактериальном трахеите.
В некоторых случаях врач-аллерголог назначает АСИТ — аллерген-специфическую иммунотерапию. Она постепенно снижает чувствительность организма к аллергенам и позволяет заметно уменьшить проявления аллергического трахеита или избавляет от симптомов полностью. Однако она противопоказана пациентам с тяжёлой и плохо контролируемой астмой и серьёзными сердечно-сосудистыми заболеваниями, а также тем, кто принимает бета-адреноблокаторы. С особой осторожностью её следует назначать пожилым людям с сопутствующими заболеваниями. При беременности её проводить также не рекомендуется [15] .
Прогноз. Профилактика
Исход заболевания благоприятный, средняя продолжительность течения — 10–14 дней, как и у ОРВИ. Чаще всего организм сам справляется с вирусной инфекцией, поэтому вероятность возникновения осложнений минимальна.
ОРВИ – Острые респираторные вирусные инфекции – самая распространенная группа заболеваний, которые вызываются различными вирусами, сопровождаются поражением верхних и, иногда, нижних дыхательных путей и протекают с такими симптомами, как лихорадка, насморк, чихание, кашель, боль в горле, общее недомогание.
Определение ОРВИ и ОРЗ и их различие
ОРЗ – острое респираторное заболевание, которое, как и ОРВИ, может протекать с поражением верхних и нижних дыхательных путей, но может быть вызвано не только вирусами, но и любыми другими возбудителями. Это могут быть бактерии, грибы, простейшие и т.д.
Также такое состояние может развиться при переохлаждении, чрезмерном стрессе, сильных физических нагрузках, при разных хронических заболеваниях – иными словами, при любых состояниях, когда у нашего иммунитета снижается защитная функция. При сниженном иммунитете активируются болезнетворные бактерии и вирусы.
ОРВИ и ОРЗ объединяет воспалительный процесс, который развивается в верхних дыхательных путях (тонзиллит, фарингит, ринит, синусит, ларингит) и может распространяться в нижние дыхательные пути (трахеит, бронхит, пневмония).
ОРВИ и ОРЗ заболевают как взрослые, так и дети, независимо от социальных и бытовых условий.
Что такое простуда?
Этот термин, который мы привыкли использовать в повседневной жизни в период эпидемий – это синоним ОРВИ и ОРЗ. Любые симптомы в виде насморка, задолженности носа и кашель мы обычно принимаем за самую обыкновенную простуду.
Как часто мы болеем ОРВИ?
Острые респираторные вирусные инфекции (ОРВИ) являются самой распространенной формой острых заболеваний. Примерно 80-90% жителей Российской Федерации ежегодно заболевают ОРВИ. А в период эпидемий практически каждый человек болеет 1 раз и более 1 . А во всем мире, по данным Всемирной организации здравоохранения (ВОЗ), каждый взрослый человек в среднем заболевает от 2 до 4 раз в год 2 .
Это происходит из-за высокой заразности вирусов и их большого разнообразия. Более того, различные вирусы могут меняться из-за мутаций и становиться более заразными.
Какие вирусы относятся к ОРВИ?
Наиболее часто встречаемые:
- вирусы гриппа и парагриппа
- риновирусы
- коронавирусы
- аденовирусы
- респираторно-синцитиальный вирус
- риновирусы человека.
- парвовирусы
- энтеровирусы
Каким образом передаются вирусы?
Самый основной механизм передачи вирусов – воздушно-капельный. Частицы вируса распространяются во время чихания, при кашле, при разговоре. Даже в мельчайших невидимых частицах слюны и мокроты вирус может содержаться в огромных количествах.
Источником инфекции являются больные ОРВИ с явными, стертыми и даже бессимптомными формами заболевания. Пути передачи инфекции могут немного отличаться и зависят от вида возбудителя.
Что такое инкубационный период ОРВИ?
Это отрезок времени от момента внедрения вируса до проявления первых клинических проявлений (симптомов).
Инкубационный период большинства ОРВИ составляет от 2 до 7 дней. Для некоторых вирусов этот период может продолжаться от нескольких часов до 2 дней.
При попадании в клетку организма вирус начинает активно размножаться (активно копироваться), захватывая все новые и новые клетки. Больной ОРВИ с первого дня проявления симптомов является источником инфекции. Максимальное выделение вируса происходит на 3 день после заражения и сопровождается наиболее выраженными симптомами. Обычно через 5 дней после начала болезни симптомы ослабевают, и в том числе уменьшается выделение вируса.
Грипп
Грипп не является отдельным заболеванием, а входит в группу ОРВИ.
Грипп – это острое инфекционное заболевание, характеризующееся поражением верхних дыхательных путей, а также нижних дыхательных путей, преимущественно трахеи. Проявляется высокой температурой, выраженными катаральными явлениями (кашлем, насморком, першением в горле и т.п.).
Его особое место среди ОРВИ обусловлено способностью вируса к постоянной антигенной изменчивости (мутации). Вирус гриппа очень активен и очень легко и быстро передается от больного человека к здоровому, особенно в местах большого скопления людей, включая общественный транспорт, школы, интернаты и детские сады.
По данным ВОЗ, каждый год в мире от 3 до 5 миллионов человек заболевают гриппом. К сожалению, в 250-500 тыс. случаев заболевание гриппом приводит к летальному исходу. Во время эпидемий гриппа активно болеют как взрослые, так и дети. Особенно уязвимыми являются люди старше 65 лет: среди этой группы населения больше всего распространены случаи смерти от гриппа. Эпидемии могут приводить к снижению производительности на предприятиях, чьи сотрудники отсутствуют на рабочих местах из-за болезни, а также ухудшению качества образования, так как школьники и студенты пропускают занятия. Во время эпидемий возрастает нагрузка на медицинские заведения, что влияет на качество медицинского облуживания 3 .
Грипп может протекать в легкой и среднетяжелой форме, которые заканчиваются полным выздоровлением. Но иногда развитие различных осложнений, наличие тяжелых хронический заболеваний сердца, сосудов, почек, легких могут привести к развитию тяжелой формы течения заболевания и у части больных – к летальному исходу 4 .
Пациенты с онкологическими заболеваниями, пациенты с тяжелыми иммунными нарушениями и беременные наиболее подвержены высокому риску инфицирования из-за сниженного иммунитета.
Грипп передается воздушно-капельным путем, когда инфицирование происходит при разговоре, кашле и чихании, или контактно-бытовым путем, при котором частицы вируса оседают на бытовых предметах общего использования (туалетная бумага, дверные ручки, посуда, детские игрушки).
Инкубационный период гриппа длится около 2 дней, но может варьироваться от 1 до 4 дней. Выделение вируса от больного человека при неосложненном течении гриппа продолжается 5-7 дней, при осложненном – 10-14 дней с первого дня заболевания. Высокая температура, сохраняющаяся более 5 дней, говорит о наличии бактериальных осложнений.
Симптомы ОРВИ и гриппа

Клиническая картина ОРВИ может очень различаться в зависимости от причины болезни, возраста больного, состояния иммунной системы и наличия сопутствующих заболеваний.
Симптомы разделяют на:
- Особые симптомы ОРВИ
- Особые симптомы гриппа
- Катаральные явления
Особые симптомы ОРВИ:
- Постепенное или острое начало болезни
- Умеренная или слабая интоксикация
- Повышение температуры тела (до 38,0 °C)
- Небольшая головная боль (не всегда)
- Ломота в мышцах, иногда в суставах, боль при движении глазных яблок или при надавливании на них, слезотечение (как правило, эти симптомы слабо выражены или могут отсутствовать)
- Насморк, заложенность носа, першение в горле, осиплость голоса
- Слезотечение, конъюнктивит
- При развитии воспалительного процесса в гортани, трахеи или легких возможен сухой и влажный кашель 5
Особые симптомы гриппа:
- Внезапное начало болезни
- Выраженная интоксикация
- Высокая температура тела
- Сильная головная боль
- Выраженная ломота в мышцах, в суставах
- Боль при движении глазных яблок
- Ухудшение аппетита
- Сухой кашель из-за развития трахеита в начале заболевания, но который через несколько дней становится влажным, с большим количеством слизистой мокроты
- Першение и боль в горле, в то время как насморк не сильно выражен 5
Катаральные явления:
- насморк (характерны обильные водянистые прозрачные выделения)
- чихание
- конъюнктивит (зуд, слезоточивость, покраснение глаз)
- першение и жжение в горле, боль и дискомфорт в горле ( эти проявления характерны для фарингита, тонзиллита, ларингита)
- кашель
Симптомы ОРВИ и гриппа
Мир вирусов очень богат и разнообразен, и, несмотря на общие проявления симптомов, существуют еще некоторые различия по клиническим признакам. Именно эти особенности помогают врачу более точно определить возможного возбудителя. Разберем часто встречающиеся вирусы:
- Аденовирусная инфекция
- Риновирусы
- Респираторно-синцитиальная инфекция
- Энтеровирусная инфекция
- Коронавирусная инфекция
Аденовирусная инфекция
Острое инфекционное заболевание, поражающее слизистые оболочки дыхательных путей, органов зрения, кишечника, лимфоидной ткани 6 . Чаще заболевают дети и лица молодого возраста. Инкубационный период длится до 14 дней 7 .
Основные симптомы:
- ринит (насморк) с обильным слизистым или водянистым отделяемым
- фарингит или тонзиллит
- конъюнктивит
- повышение температуры 37-38°C и выше
Возможны проявления ларингита, трахеита, бронхита, увеличение нескольких групп лимфатических узлов, увеличение селезенки и печени. У детей возможна диарея, боли в животе.
Риновирусы
Острое, очень заразное инфекционное заболевание. Основным и ведущим симптомом является насморк (ринит) с очень обильными водянистыми выделениями.
Основные симптомы:
- выраженный ринит
- сухой кашель
- возможно развития синусов и отита
- иногда повышение температуры до 37°C и чуть выше
У маленьких детей болезнь протекает тяжелее, чем у взрослых. Осложнения наблюдаются редко.
Респираторно-синцитиальная инфекция
Заболевание, которое характеризуется лихорадкой и развитием бронхита. Чаще болеют дети, особенно до 2 лет. Инкубационный период длится от 3-6 суток.
Основные симптомы:
- постоянный приступообразный сухой кашель, влажный кашель
- повышение температуры до 37-38°C и выше
- чихание
- фарингит (редко)
Энтеровирусная инфекция
Это группа острых инфекционных болезней, вызываемых кишечными вирусами и характеризующуюся разнообразием вариантов клинического течения 8 . Чаще всего болеют дети. Инкубационный период длится от 1 до 10 дней.
Основные симптомы:
Коронавирусная инфекция
Это группа инфекционных заболеваний, в большинстве случаев проявляется ринитом с обильными водянистыми выделениями из носа при отсутствии симптомов интоксикации и лихорадки, но с поражением нижних дыхательных путей. Инкубационный период составляет 1-14 дней.
Основные симптомы:
- Легкое течение
- ринит
- повышение температуры до 37-38°С
- головная боль, головокружение
- боль в мышцах и суставах
- боль в глазных яблоках
Осложненное течение:
- повышение температуры выше 38°С
- сухой кашель
- одышка
- чувство нехватки воздуха
- головная боль, головокружение
- боль в мышцах и суставах
- боль в глазных яблоках
Возможны кишечные проявление в виде боли в животе, вздутия, диареи.
У большинства больных (80-90%) заболевание заканчивается выздоровлением.
Диагностика ОРВИ и простуды
При проявлении первых симптомов в первую очередь стоит обратиться к врачу. Только врач сможет отличить ОРВИ от гриппа или обычной простуды. Также врачу известна эпидемиологическая обстановка в регионе и он знает, какой вирус в данный момент циркулирует среди населения. Врач тщательно собирает всю информацию, включая наличие хронических заболеваний, давность заболевания, возможные контакты с больным человеком, выраженность симптомов. Проводится осмотр горла и аускультация (выслушивание) легких.
К какому врачу обратиться при простуде?

Необходима первичная консультация терапевта. Может потребоваться осмотр других специалистов, например, инфекциониста, лора, офтальмолога. Если этих данных недостаточно, то возможно проведение лабораторных исследований.
К методам клинико-лабораторной диагностики респираторных инфекций относятся следующие 9 :
- ПЦР-диагностика, основанная на обнаружении РНК или ДНК вирусов
- иммунофлюоресцентный и иммуноферментный анализ
- серологические методы
- тест для экспресс-диагностики гриппа
- экспресс-диагностика бета-гемолитических стрептококков
- микробиологические посевы с определением чувствительности микрофлоры к антимикробным препаратам.
Основным принципом диагностики ОРВИ и гриппа является сопоставление общей клинической картины заболевания (совокупность жалоб, симптомов) с результатами лабораторных исследований. Специалисту также стоит учитывать эпидемиологическую обстановку в регионе, информацию о циркулирующих штаммах вирусов, появлении новых возбудителей и мутаций вирусов.
Лечение ОРВИ и простуды
Стоит начать с немедикаментозных методов лечения.
1. Немедикаментозный метод лечения ОРВИ и простуды
Пациенту необходимо обеспечить:
- строгий постельный режим (в случае повышения температуры)
- обильное теплое питье: это может быть обычная питьевая вода, теплый чай с лимоном, морсы
- достаточное потребление белка (мясо, птица), овощей и фруктов
- физические методы снижения температуры 10
Особенно рекомендовано проветривание помещений, смена постельного белья. Стоит избегать душных и пыльных помещений. По возможности должна быть произведена влажная уборка.
2. Медикаментозное лечение ОРВИ и простуды
Медикаментозное лечение в основном заключается в устранении каких-либо выраженных симптомов: на снижение температуры, уменьшение головной боли илиболи в горле, устранение насморка и заложенности носа и т.д.
Противовирусная терапия назначается при выявлении гриппа, и ее следует начать не позднее 48 часов после проявления первых симптомов. Это важно для обеспечения максимально эффективного терапевтического эффекта. Продолжительность применения и дозировки корректируется врачом.

3. Антибактериальная терапия не применяется при лечении ОРВИ и гриппа.
Антибиотик не работает в отношении вируса. Применение антибиотиков возможно только для лечения бактериальных заболеваний или бактериальных осложнений. Самостоятельное лечение антибиотиками ОРВИ и гриппа без назначения врача не рекомендовано.
4. Местная терапия
В виде полосканий горла растворами антисептиков, препаратов для уменьшения боли в горле в виде спреев и таблеток актуальны при развитии воспалительного процесса в глотке.
Тантум ® Верде при местном лечении ОРВИ и простуды
Для лечения таких симптомов ОРВИ и простуды, как боль в горле и кашель, используйте Тантум ® Верде. Он снимет воспаление и поможет в борьбе против сезонных вирусных инфекций благодаря активному веществу бензидамину. Оказывая противовоспалительное и местное обезболивающее действие, Тантум ® Верде обладает и антимикробными свойствами. Это означает, что лекарство помогает не только при красном горле, отеке и боли, но и действует на причину осложнений – бактерии.



Профилактика респираторных заболеваний
Больному пациенту следует уменьшить социальные контакты, особенно с пожилыми, беременными и с людьми, у которых есть хронические заболевания. Для уменьшения рисков заражения, необходимо придерживаться нескольких простых правил:
- тщательное мытье рук с мылом
- ограничение контактов в период эпидемий: стоит ограничить близкий контакт с человеком, у которого есть катаральные проявления ОРВИ (кашель, чихание, насморк)
- орошение носа солевыми растворами после посещения общественных мест (в осенне-зимний период при включенном отоплении сухой воздух в помещении негативно влияет на слизистую носа и она становится более уязвимой для проникновения различных возбудителей, а использование солевых растворов увлажняет слизистую носа)
- регулярное проветривание и влажная уборка помещений
- общеукрепляющие методы, которые включают в себя закаливание, применение витаминов и БАДов, исключение вредных привычек, полноценное рациональное питание способствуют укреплению иммунитета
Самым эффективным способом профилактики гриппа остается вакцинация. Вакцина против гриппа защищает вакцинированного, даже если циркулирующие вирусы не полностью совпадают с вакцинными вирусами. Прививка позволяет избежать тяжелого хода заболевания и уменьшить вероятность появления осложнений и летального исхода. Особенно важно вакцинироваться против гриппа людям, обладающим хроническими заболеваниями, а также людям, проживающим с теми, кто находится в группе высокого риска 11 .

Павлычева Диана Кирилловна
Место работы: Инфекционная клиническая больница 1 (ИКБ 1)
г. Москвы
Читайте также:

