От аскаридоза при гепатите в
Обновлено: 22.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Аскаридоз – причины появления, симптомы, диагностика и способы лечения.
Определение
Аскаридоз – это заболевание из группы гельминтозов, которое вызывают нематоды (круглые черви) – аскариды. Аскаридоз характеризуется паразитированием половозрелых гельминтов в желудочно-кишечном тракте человека, сопровождается поражением дыхательных путей и аллергическими реакциями.
Аскариды встречаются повсеместно. Наиболее часто аскаридозом заражаются дети 3–8 лет, что связано с низким уровнем гигиены у детей этого возраста.
Причины появления аскаридоза
Возбудителя аскаридоза Ascaris lumbricoides относят к типу круглых червей. Гельминт имеет веретенообразную форму и достигает до 40 см в длину. Продолжительность жизни аскариды около одного года. В своем развитии аскарида проходит несколько стадий.
В возрасте 7–8 месяцев половозрелая самка откладывает яйца, которые попадают в почву, где происходит их созревание.
При отсутствии самцов самки откладывают неоплодотворенные яйца. Яйца с пищей, водой или через грязные руки попадают в тонкий кишечник человека. Здесь из яиц выходят личинки аскарид. Они внедряются в стенку кишечника и проникают в кровеносное русло, оттуда мигрируют в легкие. Здесь личинки растут и через 14 дней доходят по дыхательным путям до ротоглотки, где со слюной вновь заглатываются и попадают обратно в желудочно-кишечный тракт. В тонкой кишке происходит второй этап роста личинки и формирование взрослой особи (самца или самки)
- типичный аскаридоз, при котором ярко выражена клиническая картина;
- атипичный (или бессимптомный) аскаридоз, когда заболевание выявляется только лабораторными исследованиями.
- раннюю фазу, которая характеризуется процессом миграции личинок и их влиянием на организм человека;
- позднюю фазу, связанную с воздействием зрелой особи на желудочно-кишечный тракт.
- легкую форму аскаридоза;
- среднетяжелую форму аскаридоза;
- тяжелую форму аскаридоза.
- без осложнений;
- с кишечными осложнениями (непроходимостью кишечника, перитонитом, аппендицитом, холангитом, гепатитом, механической желтухой, панкреатитом);
- с внекишечными осложнениями (гнойным холангитом, абсцессом печени и брюшной полости, гнойным плевритом, сепсисом, асфиксией).
Для ранней фазы аскаридоза характерны слабость, подъем температуры (до 38 градусов), боли в области живота, возможна тошнота, диарея. В связи с большой нагрузкой чужеродным белком возникают аллергические реакции – от крапивницы (аллергической сыпи на коже) до отека Квинке (ангионевротического отека, проявляющегося отеком кожи, слизистых оболочек, подкожно-жировой клетчатки; может быть очень опасен, если при наблюдается перекрытие дыхательных путей).
При миграции личинок по дыхательным путям появляется кашель – сухой или с небольшим количеством мокроты, возможны приступы удушья. При присоединении бактериальной инфекции может развиться пневмония.
Для поздней фазы аскаридоза характерны тошнота, диарея, боли в области живота.
Часто заболевание никак себя не проявляет или возникают неспецифические симптомы: головная боль, повышенная утомляемость, головокружения, быстрая смена настроения, нарушения сна, у детей – беспокойство, недостаточная прибавка массы тела.
В некоторых случаях снижается артериальное давление.
При поражении центральной нервной системы возможно появление головной боли, утомляемости, судорог, симптомов менингизма (определяется врачом, говорит о воспалительном поражении оболочек головного и/или спинного мозга).
В последние месяцы жизни аскариды теряют способность прочно фиксироваться в кишечнике и могут выходить с каловыми массами.
Диагностика аскаридоза
Диагностика аскаридоза заключается в выявлении специфических и неспецифических маркеров заболевания, а также осложнений. При наличии показаний врач может назначить комплекс лабораторно-инструментальных методов обследования.
К неспецифическим лабораторным исследованиям относятся:
- Клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов); для аскаридоза характерно повышение эозинофилов, лейкоцитов, нейтрофилов, ускорение СОЭ.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Что такое гепатит Б? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, с гемоконтактным механизмом передачи (через кровь), протекающее в различных клинико-морфологических вариантах, и возможным развитием цирроза печени и гепатоцеллюлярной карциномы. Всего в мире, по самым скромных оценкам, инфицировано более 250 млн человек.
Этиология
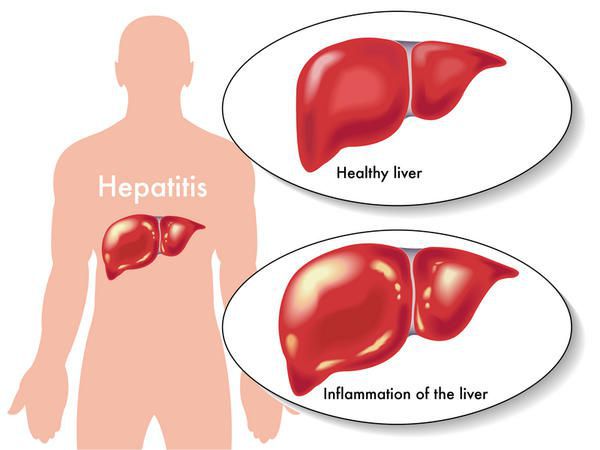
вид — вирус гепатита В (частица Дейна)
Развитие вируса гепатита Б происходит в гепатоцитах (железистых клетках печени). Он способен к интеграции в ДНК человека. Имеются 9 генотипов вируса с различными подтипами — генетическая изменчивость позволяет вирусу образовывать мутантные формы и ускользать от действия лекарств.
Имеет ряд собственных антигенов:
- поверхностный HbsAg (австралийский). Появляется за 15-30 дней до развития болезни, свидетельствует об инфицировании (не всегда). Антитела к HbsAg выявляются через 2-5 месяцев от начала заболевания, а сам HbsAg исчезает из крови (при благоприятном течении процесса);
- сердцевинный HbcorAg (ядерный, коровский). Появляется в инкубационном периоде и совместно с ним появляются антитела (HbcorAb). Длительное присутствие HbcorAg в крови свидетельствует о вероятной хронизации процесса (неадекватный иммунный ответ);
- антиген инфекциозности и активного размножения вируса (HbeAg). Появляется совместно с HbsAg и отражает степень инфицированности. Его продолжительная циркуляция в крови является свидетельством развития хронизации процесса, а антитела к нему являются благоприятным прогностическим признаком (не всегда, но по меньшей мере указывают на возможность более благоприятного процесса, срок их циркуляции после выздоровления окончательно не определён, но не более пяти лет после благоприятного разрешения процесса);
- HbxAg — регулятор транскрипции, способствует развитию гепатокарциномы.
Вирус гепатита В чрезвычайно устойчив к действию всевозможных естественных факторов окружающей среды, инактивируется при 60 °C за 10 часов, при 100 °C за 10 минут, при оптимальной температуре сохраняется до 6 месяцев, при автоклавировании погибает за 5 минут, в сухожаровом шкафу — через 2 часа, 2% раствор хлорамина убивает вирус за 2 часа. [1] [3]
Эпидемиология
Источник инфекции — только человек, больной острой или хронической формой инфекции.
Механизм передачи: гемоконтактный и вертикальный (от матери к ребёнку), не исключается трансмиссивный механизм передачи (например, при укусах комаров в результате раздавливания и втирания инфицированного тела комара в поврежденную ткань человека).
Пути передачи: половой, контактно-бытовой, гемотрансфузионный (например, при переливании крови или медицинских манипуляциях). Восприимчивость всеобщая. Заболеваемость — 30-100 человек на 100 тысяч населения (зависит от страны). Летальность от острых форм — до 2%. После перенесённого острого заболевания при условии выздоровления иммунитет стойкий, пожизненный.
Для заражения характерна малая заражающая доза (невидимые следы крови). [1] [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
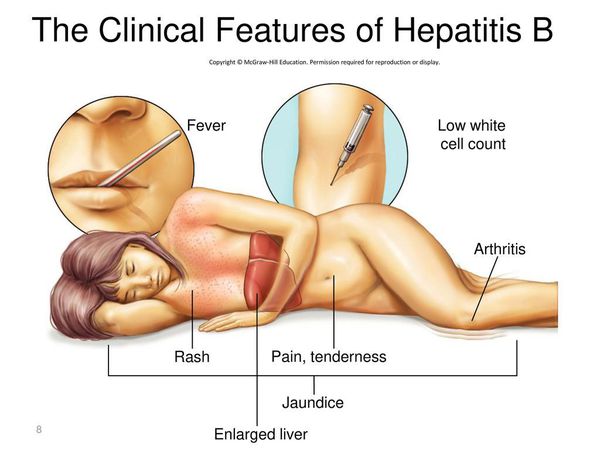
Симптомы гепатита Б
Инкубационный период гепатита В длится от 42 до 180 дней (следует иметь в виду, что наличие клинической симптоматики характеризует лишь незначительную долю всех случаев заболевания).
Начало постепенное. Характерные синдромы:
- общей инфекционной интоксикации (проявляется как астеноневротический синдром);
- холестатический (нарушение секреции желчи);
- артрита;
- нарушения пигментного обмена (появление желтухи при уровне общего билирубина свыше 40 ммоль/л);
- геморрагический (кровоточивость кровеносных сосудов);
- экзантемы;
- отёчно-асцитический (скопление жидкости в брюшной полости);
- гепатолиенальный (увеличение печени и селезёнки).
При первых признаках гепатита B нужно обратиться к доктору.
Первые признаки гепатита B
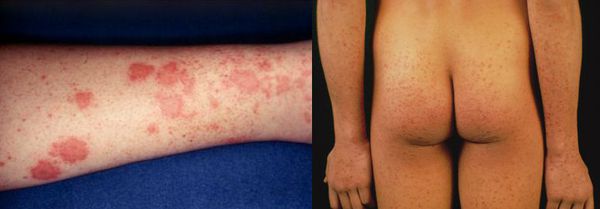
Начальный (преджелтушный) период продолжается 7-14 дней. Чаще протекает по многообразному типу с болевыми ощущениями в различных суставах по ночам и утром, уртикарными высыпаниями, астеновегетативными проявлениями (снижение аппетита, апатия, нервозность, слабость, разбитость, повышенная утомляемость). Изредка развивается синдром Джанотти-Крости — симметричная, яркая пятнисто-папулёзная сыпь. Не исключены умеренные диспептические явления (расстройства пищеварения). К концу периода происходит потемнение мочи, обесцвечивание кала.
Желтушный период
Этот период продолжительностью около одного месяца характеризуется возникновением желтушного окрашивания кожи (различных оттенков) на фоне продолжающегося или ухудшающегося общего состояния. Характерна длительность и стойкость симптоматики. Появляется тяжесть и болезненность в правом подреберье, горечь во рту, тошнота, выражённый зуд кожи (практически не снимаемый никакими средствами). На фоне усиления астеноневротического компонента появляются геморрагические проявления, урежение пульса, гипотензия, отёки (отражает степень интоксикации и нарушения функций печени).
Выздоровление
Следующим этапом в развитии болезни является нормализации общего состояния, спадение желтухи и реконвалесценция, которая в зависимости от конкретной ситуации и состояния иммунной системы может закончиться как выздоровлением, так и движением развития заболевания в хроническое течение, характеризующееся маловыраженой неусточивой симптоматикой, преимущественно в виде слабости, периодического дискомфорта в правом подреберье, бурно сигнализирующим лишь на стадии цирроза и полиорганных осложнений.
- гепатиты другой этиологии;
- желтухи другой этиологии (например, гемолитическая болезнь, токсическое поражение, опухоли);
- малярия; ;
- лептоспироз;
- ревматоидный артрит.
Гепатит В у беременных
Острый гепатит характеризуется более тяжёлым течением у беременной, возникновении повышенного риска преждевременных родов, аномалий развития плода на ранних сроках и кровотечений. Вероятность передачи при острой форме зависит от сроков беременности: в первом триместре риск 10% (но более тяжёлые проявления), в третьем триместре — до 75% (чаще бессимптомное течение после родов). У большинства детей при заражении во внутриутробном и постнатальном периодах происходит хронизация инфекции. [1] [3] [6]
Патогенез гепатита Б
С движением кровяной массы вирус попадает в печеночную ткань, где локализуется в гепатоцитах и теряет свою протеиновую сферу в лизосомах. Происходит выход вирусной ДНК с последующим ресинтезом аномальных протеинов LSP, а параллельно образование новых частиц Дейна.
В процессе эволюции вирусчеловеческого взаимодействия возможно развитие двух вариантов:
При репликативном пути происходит следующее: белки LSP совместно с HbcorAg вызывают увеличение продукции гамма-интерферона, что приводит к активации главного комплекса гисотсовместимости (HLA), проистекает преобразование молекул гистосовместимости 1 и 2 классов, в результате чего клетка становиться для организма враждебной в антигенном формате.
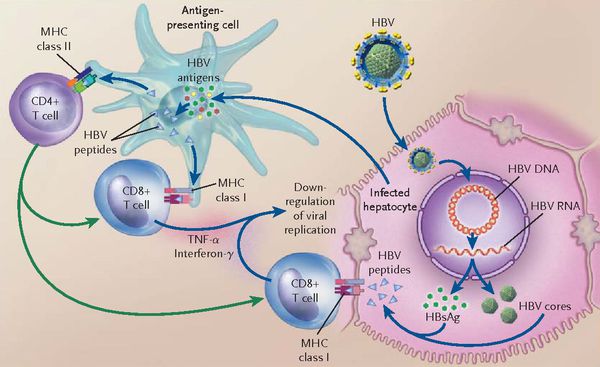
Антигенпрезентирующие макрофаги содействуют изменению В-лимфоцитов в плазматические клетки и экспрессии ими агрессивных белков-антител к посторонним антигенам. В итоге на поверхности печёночных клеток формируются вирусспецифические иммунные комплексы (антиген + антитело + фракция комплемента С3в).
В динамике может реализоваться два сценария:
- в первом варианте запуск каскада комплимента ведёт к появлению в составе иммунных комплексов агрессивной фракции С9 (мембранатакующий комплекс) — наблюдается значительный некроз гепатоцитов без участия лимфоцитов (молниеносная форма гепатита В);
- при альтернативной варианте (наблюдающимся в большинстве случаев) каскад комплемента в силу иммуноиндивидуалистических свойств не активируется — тогда идёт умеренное разрушение Т-киллерами меченых антителами заражённых вирусом гепатоцитов. Образуются ступенчатые некрозы с образованием на месте гибели гепатоцитов соединительной ткани — рубцов (то есть острый гепатит В при плохом иммунном ответе постепенно переходит в хронический).
Непременным атрибутом патогенеза является формирование иммунопатологического процесса. Гибель гепатоцитов, инфицированных вирусом гепатита В, следует за счёт иммунокомпетентных частиц, Т-киллеров и макрофагальных элементов.
Серьёзным значением является нарушение свойств мембраны клеток печени, что сопровождается экскрецией (выделением) лизосомальных ферментов, разрушающих гепатоциты. Сообразно этому, гибель гепатоцитов происходит за счёт иммунокомпетентных клеток, лизосомальных ферментов и противопечёночных гуморальных аутоантител, то есть острая болезнь наступает (и благоприятно заканчивается) только при хорошем иммунитете, а при плохом идёт хронизация.
При тяжёлом цитолитическом синдроме (массивные некрозы гепатоцитов) возникает гипокалиемический алкалоз, острая печёночная недостаточность, печёночная энцефалопатия (ПЭП), церебротоксическое действие, нарушение функции обмена нервной ткани. [2] [3] [6]
Классификация и стадии развития гепатита Б
По цикличности течения:
- острый;
- острый затяжной;
- хронический.
По клиническим проявлениям:
- субклинический (инаппарантный);
- клинически выраженный (желтушный, безжелтушный, холестатический, фульминантный).
По фазам хронического процесса:
Группы риска хронического гепатита B
Хроническим гепатитом чаще страдают дети младше шести лет. При заражении в первый год жизни он развивается в 80–90 % случаев, от года до шести лет — в 30–50 %, у взрослых без сопутствующих заболеваний — менее чем в 5 %. [7]
Осложнения гепатита Б
Чем опасен гепатит Б
Заболевание может привести к острой печёночной недостаточности (синдрому острой печеночной энцефалопатии).
Выделяют четыре стадии болезни:
Диагностика гепатита Б
Многообразие форм, тесная взаимосвязь с иммунной системой человека и зачастую достаточно высокая стоимость исследований часто затрудняют принятие конкретного решения и диагноза в стационарный отрезок времени, поэтому во избежание роковых (для больного) ошибок следует подходить к диагностике с учётом всех получаемых данных в динамическом наблюдении:
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, лимфо- и моноцитоз, уменьшение СОЭ, тромбоцитопения);
- общий анализ мочи (появление уробилина);
- биохимический анализ крови (гипербилирубинемия в основном за счёт связанной фракции, повышение уровня АЛТ и АСТ, ГГТП, холестерина, щелочной фосфатазы, снижение протромбинового индекса, фибриногена, положительная тимоловая проба);
- маркеры гепатита В: HbsAg, HbeAg, HbcorAg, HbcorAb IgM и суммарные, HbeAb, anti-Hbs, ПЦР в качественном и количественном измерении);
- УЗИ органов брюшной полости, КТ и МРТ диагностика;
- фиброскан (применяется для оценки степени фиброза). [3][4]
Скрининг при хроническом гепатите
Пациентам с хроническим гепатитом В рекомендуется не реже чем раз в полгода проходить обследование: УЗИ органов брюшной полости, клинический анализ крови, АЛТ, АСТ, тест на альфа-фетопротеин. Скрининг позволяет вовремя заметить обострение болезни и начать специфическую терапию.
Лечение гепатита Б
Лечение острых форм гепатита В должно осуществляться в стационаре (учитывая возможность быстрых и тяжёлых форм болезни), хронических — с учётом проявлений.
Диета и режим при гепатите В
В острый период показан постельный режим, печёночная диета (№ 5 по Певзнеру): достаточное количество жидкости, исключение алкоголя, жирной, жареной, острой пищи, всё в мягком и жидком виде.
Медикаментозная терапия
При лёгкой и средней тяжести острого гепатита этиотропная противовирусная терапия (ПВТ) не показана. При тяжёлой степени и риске развития осложнений назначается специфическая противовирусная терапия на весь период лечения и возможно более длительное время.
В лечении хронических форм гепатита показаниями к назначению ПВТ является наличие уровня DNA HBV более 2000 МЕ/мл (при циррозе печении независимо от уровня), умеренное и высокое повышение АЛТ/АСТ и степени фиброза печёночной ткани не менее F2 по шкале METAVIR, высокая вирусная нагрузка у беременных женщин. В каждом конкретном случае показания определяются индивидуально, в зависимости от выраженности процесса, временной тенденции, пола, планирования беременности и другого.
Существует два пути противовирусного лечения:
- терапия пегилированными интерферонами (имеет ряд существенных противопоказаний и серьёзных побочных эффектов — не менее 12 месяцев);
- нуклеозидно-аналоговой терапии NA (используются препараты с высоким порогом резистентности вируса, длительно — не менее пяти лет, удобство применения, хорошая переносимость).
В отдельных случаях может рассматриваться применение комбинированной терапии.
Из средств патогенетической терапии в острый период используются внутривенно вводимые растворы 5% глюкозы, дезинтоксикантов, антиоксидантов и витамины. Показан приём энтеросорбентов, ферментных препаратов, при выраженном холестазе применяются препараты Урсодезоксихолевой кислоты, при тяжёлом течении — глюкокортикостероиды, методы аппаратного плазмофереза.
В хронической стадии заболевания при наличии соответствующей активности процесса и невозможности назначения ПВТ может быть показан приём групп гепатопротекторов и антиоксидантов. [1] [3]
Прогноз. Профилактика
Основное направление профилактики на сегодняшний день — это проведение профилактической вакцинации против гепатита В в младенческом возрасте (в том числе усиленная вакцинация детей, рождённых от матерей с гепатитом В) и далее периодические ревакцинации раз в 10 лет (или индивидуально по результатам обследования). Достоверно показано, что в странах, где была введена вакцинация, резко сократилось количество вновь выявленных случаев острого гепатита В.
Вторая составляющая стратегии профилактики включает обеспечение безопасности крови и её компонентов, использование одноразового или стерилизованного инструментария, ограничение числа половых партнёров и использование барьерной контрацепции. [1] [2]

Жалобы
Снижение полового влечения, вплоть до полного нежелания сексуальных отношений, отмечается свыше 3 месяцев, раздражительность и общая слабость — около 2 месяцев.
По мнению пациента, снижение либидо появилось на фоне полного здоровья, после 7 лет регулярной сексуальной жизни, вне связи с чем-либо, а раздражительность и общая слабость возникли позже, в ходе многочисленных безуспешных попыток лечения у различных специалистов, симптомы утром были менее выражены, к вечеру нарастали.
Анамнез
Перенесённые заболевания: аппендэктомия, редкие ОРЗ. Наследственность отягощена по ожирению, гипертонической болезни. Аллергологический анамнез без особенностей.
Обследование
При объективном исследовании: общее состояние удовлетворительное, сознание ясное, телосложение нормостеническое. Рост 178 см, вес 78 кг, охват талии 90 см. Т˚ тела 36,9 ˚С. Кожные покровы и слизистые оболочки без особенностей. Периферические лимфоузлы не увеличены. Дыхание везикулярное, хрипы не выслушиваются, ЧДД 16 в мин. Тоны сердца ясные, ритм правильный, ЧСС 84 в мин, АД слева 120/80 мм рт ст, справа 130/90 мм рт ст. Зев чист. Язык влажный, обложен белым налётом. Живот мягкий, незначительно чувствительный в околопупочной области, симптомы раздражения брюшины отрицательные. Симптом Пастернацкого отрицательный с обеих сторон. Расстройство физиологических отправлений отрицает. Принимая во внимание болезненность в околопупочной области при пальпации живота, клиническую картину, свидетельствующую о хронической интоксикации, начало заболевания после возможного нарушения гигиенических норм питания в условиях похода, было сделано предположение о возможном наличии у больного глистной инвазии.
Диагноз
Лечение
Назначен Пирантел 1000 мг однократно. Рекомендован анализ кала на яйца глист трёхкратно через 3 недели.
При контрольной явке через 4 недели жалобы отсутствуют. При объективном исследовании общее состояние удовлетворительное, Т˚ тела 36,6 ˚С, вес 83 кг, охват талии 94 см. Дыхание везикулярное, хрипы не выслушиваются, ЧДД 16 в мин. Тоны сердца ясные, ритм правильный, ЧСС 72 в мин, АД слева и справа 120/80 мм рт ст. Язык влажный, чистый. Живот мягкий, безболезненный. Симптом Пастернацкого отрицательный. Расстройство физиологических отправлений отрицает. Анализ кала на яйца глист, цисты лямблий от 19, 20, 21 марта 2014 отрицательный.
Пациент был полностью излечен, ему рекомендованы рациональный режим труда, отдыха и питания, соблюдение правил личной гигиены.
Заключение
В практике врача-терапевта часто бывают ситуации, когда приходится проводить дифференциальный диагноз между различными заболеваниями, в том числе нетерапевтического профиля. При этом нередко встречается инфекционная патология, в структуре которой большое место занимают гельминтозы. Данный клинический случай доказывает, что большое значение в терапевтической практике имеет комплексный подход к больному: тщательный сбор жалоб и анамнеза, внимательность при объективном осмотре, вдумчивый анализ и сопоставление полученных данных, которые помогут выбрать кратчайший диагностический маршрут. Необходимо учитывать, что симптомокомплекс, описываемый пациентом, может в первую очередь указывать на проблемы субъективно-психологического характера, отодвигая на второй план основные симптомы заболевания. Так, главной проблемой в данном случае пациент считал снижение либидо, а такие тревожные симптомы, как потеря массы тела и прогрессирующая общая слабость, упоминались как второстепенные. Тщательный сбор анамнеза помог выявить связь начала заболевания с эпидемиологически значимым фактором. Также важно помнить, что при выборе методов диагностики не стоит пренебрегать простым и недорогостоящим методом — анализом кала, который не был проведён на предыдущих этапах ведения пациента, что значительно увеличило финансовые затраты больного и отсрочило назначение адекватной терапии.
Паразитарные заболевания печени – группа разнородных болезней, вызываемых паразитами и гельминтами. Самые распространенные паразитозы печени: аскаридоз, эхинококкоз, амебиаз, описторхоз и др. К общим симптомам относят истощение, дистрофические изменения кожи и волос, повышенную утомляемость, нарушения сна, неприятный запах изо рта. В диагностике используют дуоденальное зондирование, исследование дуоденального содержимого, анализ кала на яйца гельминтов, УЗИ, КТ, сцинтиграфию печени. Лечение консервативное, заключающееся в назначении антипаразитарного препарата (специфического либо широкого спектра действия), либо оперативное.
Общие сведения
Паразитарные заболевания печени вызываются протозоозами и глистными инвазиями. Всемирная организация здравоохранения считает, что не менее 25% населения Земли заражено теми или иными паразитами. Паразитозы и гельминтозы занимают четвертое место среди заболеваний, приносящих наибольший вред здоровью человека. На данный момент не существует исследований, которые бы отражали истинную заболеваемость паразитарными болезнями и гельминтозами в России. По мнению экспертов в области инфекционных заболеваний и гастроэнтерологии, паразитарные инвазии могут быть выявлены не менее чем у двадцати миллионов россиян. Учитывая тот факт, что паразиты и глисты могут персистировать в организме долгие годы, заболевание нередко накладывает отпечаток на всю жизнь: вызывает задержку роста и развития в детском возрасте, ухудшает умственные способности школьников, провоцирует снижение работоспособности и активности взрослого населения.
Причины паразитарных заболеваний печени
Все паразитарные заболевания печени возникают либо при протозойном инфицировании, либо в результате глистной инвазии. Поражение печени в этой ситуации выступает одним из проявлений генерализованной инфекции. Среди протозойных инфекций печень чаще всего поражается при токсоплазмозе, амебиазе, лейшманиозе, малярии. Гельминтозы представлены нематодозами, цестодозами, трематодозами. Нематодозы вызываются круглыми червями (аскаридоз, стронгилоидоз, токсокароз, трихинеллез); трематодозы – сосальщиками (фасциолез, клонорхоз, описторхоз); цестодозы – ленточными глистами (альвеококкоз, эхинококкоз).
Разнообразие клинических проявлений паразитарных заболеваний печени обусловлены не только видом паразита либо гельминта, но и их жизненным циклом, местом внедрения в организм, локализацией различных жизненных форм, реакцией иммунитета на возбудителя.
Сосальщики обычно локализуются в желчевыводящих протоках, желчном пузыре. Присосками сосальщиков повреждается эпителий протоков, в которых образуются кисты, воспалительная реакция, формируется холангит и холестаз. При фасциолезе личинки с током крови проникают в ткань печени, затем мигрируют в желчевыводящие пути и там превращаются в половозрелого паразита. В дальнейшем гельминты повреждают ткань печени, формируя микроскопические гнойники в паренхиме и желчных ходах. Схожий патогенез заболевания имеет и аскаридоз.
При эхинококкозе и амебиазе в печени формируются объемные образования. Шистосомозы приводят к фиброзированию паренхимы печени. Заражение малярийным плазмодием, трипаносомами, шистосомами приводит к значительному увеличению размеров печени, воспалительному процессу, печеночной недостаточности.
Главную роль в поражении печеночной паренхимы играют патологические иммунные реакции. Паразиты и гельминты выделяют антигены, которые провоцируют избыточные иммунные реакции, приводящие к значительному поражению клеток и микрососудов печени. Личинки и взрослые особи глистов, находящиеся в ткани печени, выделяют ряд ферментов, повреждающих гепатоциты и стимулирующих синтез фибрина. Хроническое персистирование паразитов рано или поздно приводит к фиброзированию печени, хронической печеночной недостаточности. Ниже рассмотрены основные виды паразитарных заболеваний печени, встречающиеся в России.
Виды паразитарных заболеваний печени
Эхинококкоз печени
Эхинококкоз занимает ведущее место среди всех паразитарных заболеваний печени. В подавляющем большинстве случаев поражается правая половина печени, практически у половины пациентов эхинококковых кист несколько. У людей эхинококкоз печени может быть гидатидным (личиночная стадия, кистозная форма, человек является промежуточным хозяином) и альвеококковым. Основным хозяином являются псовые, в организме которых эхинококк созревает, а его терминальные членики с огромным количеством яиц попадают в окружающую среду, вызывая заражение человека фекально-оральным либо контактным путем. Попадая в желудок, оболочка яиц растворяется и гельминты проникают через стенку желудка или кишечника в кровь. С током крови возбудители мигрируют в печень, а затем и в другие органы, формируя в них кисты (изначально – около 1 мм диаметром). Эхинококковая киста печени имеет две оболочки, внутренняя продуцирует жидкую составляющую кисты, образует дочерние пузыри. Наружная оболочка может кальцифицироваться, содержимое ее может нагнаиваться. Кисты огромных размеров сдавливают паренхиму печени и сосуды, желчевыводящие пути.
Гидатидный эхинококкоз. В первые годы после заражения эхинококкоз может никак не проявляться. Первые клинические проявления обычно возникают по достижению кистой больших размеров – боли в правом боку, тошнота и рвота, слабость, исхудание, хроническая диарея, аллергические высыпания на коже, ломкость волос. Размеры печени увеличиваются, при поверхностном расположении кисты ее можно даже пропальпировать. Желтуха развивается только при сдавлении кистой протоков печени. Возможен прорыв кистозного образования в брюшную или грудную полость, сопровождающийся сильной болью, анафилактическим шоком (реакция на всасывание содержимого кисты). Нагнаивание содержимого кисты сопровождается болезненностью печени, лихорадкой, ухудшением общего состояния.
Диагностика эхинококкоза включает сбор анамнеза (контакт с собакой), пальпацию печени и выявление эхинококковой кисты. Специфическим методом диагностики является реакция Казони (положительна в 85% случаев), латекс-агглютинации (90%). Визуализировать паразита помогут УЗИ печени и желчного пузыря, ангиография чревного ствола, МРТ печени и желчевыводящих путей, статическая сцинтиграфия печени, диагностическая лапароскопия.
Лечение только оперативное. Производится иссечение эхинококковых кист печени, предварительно в кисту вводят формалин и отсасывают ее содержимое. Полость кисты ушивают наглухо. В последующем может сформироваться непаразитарная киста, гнойник. При маленьких размерах и краевом положении кисты возможна резекция печени вместе с кистой.
Альвеолярный эхинококкоз. Является более редкой формой паразитарного заболевания печени, вызываемого эхинококком. Возбудитель альвеококкоза отличается своей личиночной стадией. Заражение происходит при обработке шкур основного хозяина (лисы и др.), употреблении зараженных продуктов. Особенностью альвеококкоза является образование множества мелких кист, которые инфильтрируют паренхиму печени, плотно прилегая друг к другу и образуя опухолевидный узел в ткани печени. Пузырьки паразита способны прорастать в паренхиму печени, сосуды, желчные пути, соседние органы. В центре очага альвеококкоза формируется некроз, в дальнейшем альвеококковый очаг может обызвествляться. Дифференцировать заболевание следует с раком печени, циррозом печени.
Клиническая картина альвеококкоза сходна с гидатидной формой заболевания, однако имеет большую частоту механической желтухи. Лечение альвеококкоза печени имеет определенные особенности. Проведение операции затруднено инфильтративным ростом паразитов, прорастанием сосудов, желчных путей, круглой связки печени. Обычно операция назначается при значительном поражении печени, нагноении и прорыве кист. Чаще всего производится частичная резекция печени, оставшиеся кисты обрабатываются химиопрепаратами или формалином, подвергаются криодеструкции.
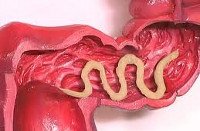
Аскаридоз печени и желчных путей
На сегодняшний день аскаридоз печени встречается достаточно редко. Человек заражается при употреблении в пищу зараженных яйцами аскарид продуктов. Попадая в кишечник, возбудители через кишечную стенку проникают в кровеносное русло, с током крови попадают в печень. В печени из-за персистирования паразитов формируются некрозы, микроабсцессы. В дальнейшем возбудители могут мигрировать по организму, попадая в другие органы и системы, а в кишечнике превращаясь в половозрелые формы.
Основными проявлениями аскаридоза являются холангиты, холестаз, абсцессы печени. Специфических симптомов аскаридоза не существует. Диагноз аскаридоза печени устанавливается на основании обнаружения аскарид и их яиц в рвотных массах, кале; также возможна визуализация гельминтов при УЗИ, КТ печени.
Лечение аскаридоза желчевыводящих путей только хирургическое. Применение противоаскаридозных средств при закупорке желчных путей противопоказано, так как приводит к кратковременной активизации паразитов и их дальнейшему проникновению в желчные пути и паренхиму печени. Для уточнения степени поражения протоков во время операции проводят РХПГ. Для профилактики персистирования аскаридоза, образования конкрементов желательно провести холецистэктомию. В послеоперационном периоде по дренажам вводят антиаскаридозные препараты для уничтожения оставшихся гельминтов.
Описторхоз печени
Данное паразитарное заболевание печени встречается достаточно редко, заражение человека происходит через сырую рыбу, зараженные водоемы. Размножение гельминта в желчных путях приводит к их расширению. Ткань печени становится очень плотной, расширенные внутрипеченочные протоки видны сквозь капсулу печени. Персистирование инвазии приводит к утолщению стенок желчных путей, формированию грубых рубцовых изменений вокруг них, которые напоминают цирроз печени, часто приводят к перфорации желчных протоков и перитониту. Закупорка желчных ходов благоприятствует застою и воспалительным изменениям в них. У пациентов с описторхозом часто в будущем развивает рак печени.
Описторхоз, как и другие паразитарные заболевания печени, не имеет специфической клиники. Частыми проявлениями являются увеличение и уплотнение печени, боли в правом подреберье, жидкий стул. В случае присоединения инфекции пациента беспокоят лихорадка, озноб, липкий пот.
Диагноз ставится на основании выявления особей и яиц гельминтов в кале и дуоденальном соке, полученном при зондировании. Лечение описторхоза печени хирургическое, заключается в дренировании протоков, введении антипаразитарных препаратов в дренажи.
Амебиаз печени
Заболевание часто встречается в тропических странах. Характеризуется преимущественным поражением толстого кишечника, диссеминацией возбудителя в паренхиматозные органы. Цисты амеб попадают в организм человека с зараженной водой, фруктами и овощами, зеленью.
Амебы вызывают образование язв в кишечнике, через которые возбудители попадают в кровоток, а затем в печень, приводя к формированию абсцессов печени примерно в 10% случаев. Особенность амебных абсцессов в том, что они не имеют капсулы, содержат в себе расплавленные ткани, кофейного цвета гной. Состояние пациентов обычно очень тяжелое, печень увеличена и болезненна. Кожные покровы иктерично-серые, сухие.
В диагностике абсцесса печени используют УЗИ гепатобилиарной системы, сцинтиграфию печени, КТ, пункционную биопсию печени (с целью выявления амеб). Лечение амебиаза обычно комплексное: антиамебные, антибактериальные и дезинтоксикационные препараты. Хирургическое лечение проводится при неэффективности консервативных мероприятий, возникновении осложнений.
Прогноз и профилактика паразитарных заболеваний печени
Прогноз при паразитарных заболеваниях печени зависит от многих факторов: длительности паразитарной инвазии, обширности поражения печени, наличия осложнений. При длительном течении паразитарного поражения печени с формированием фиброза, развитием печеночной недостаточности прогноз неблагоприятный.
Профилактика всех паразитарных заболеваний печени заключается в соблюдении правил личной гигиены (мыть руки после контакта с животными, пить только кипяченую воду, тщательно мыть овощи и фрукты перед употреблением в пищу, проводить термическую обработку мяса и рыбы), контроле за состоянием водоемов, из которых производится забор питьевой воды.
Аскаридоз у детей – это паразитарное заболевание, развивающееся при заражении ребенка круглыми гельминтами – аскаридами. Аскаридоз у детей может проявляться недомоганием, лихорадкой, местными аллергическими реакциями, кашлем, абдоминальным и астеновегетативным синдромами, нарушением пищеварения, снижением массы тела. Диагностика аскаридоза у детей включает анализ клинико-эпидемиологических данных, результатов общего анализа крови, серологических исследований, анализа кала на яйца гельминтов. При аскаридозе у детей назначают антигельминтные препараты.
МКБ-10


Общие сведения
Аскаридоз – одна из наиболее распространенных глистных инфекций (гельминтозов), вызываемая паразитическими круглыми червями Ascaris lumbricoides. Основной контингент больных составляют дети младшего возраста. Возбудитель аскаридоза у ребенка – аскарида человеческая имеет веретенообразную форму, бело-розовый цвет и достаточно крупные размеры (самки – до 40 см, самцы – до 25 см). Аскариды способны паразитировать в различных органах ребенка, но основная их среда обитания – тонкий отдел кишечника. Аскаридоз у детей относится к антропонозным геогельминтозам: единственным биологическим хозяином гельминта является человек, а созревание яиц происходит в почве.

Причины
Источником заражения почвы яйцами гельминтов является больной аскаридозом человек. Сами аскариды во внешней среде не жизнеспособны, а их яйца могут сохраняться в почве многие годы. Заражение аскаридозом у детей осуществляется фекально-оральным путем при проглатывании яиц аскарид с созревшими до инвазионной стадии личинками.
Наибольший риск заражения аскаридозом у детей имеется летом и осенью из-за недостаточного соблюдения правил личной гигиены после контакта с землей и травой (во время прогулки на детской площадке, в песочнице); при употреблении немытых овощей, фруктов, зелени, некипяченой воды.
Патогенез
Жизненный цикл аскариды включает несколько фаз развития. Из попавших в кишечник зрелых яиц аскарид высвобождаются личинки, которые проникают через слизистую оболочку в воротную вену и, циркулируя по кровяному руслу, распространяются в печень, желчный пузырь, правый желудочек сердца, легкие и бронхи. При откашливании с бронхиальным секретом личинки попадают в ротовую полость и при заглатывании со слюной – повторно в тонкий кишечник, где достигают половозрелого состояния.
Период от момента заражения до развития взрослой особи аскариды занимает 2,5-3 месяца, что соответствует ранней миграционной стадии заболевания. Во время поздней кишечной стадии аскаридоза у детей в организме паразитируют взрослые глисты. В сутки самка аскариды откладывает до четверти миллиона незрелых яиц, выделяющихся с фекалиями больного наружу. Продолжительность жизни взрослых особей аскарид – не более 12 месяцев, после чего они погибают. Новое поколение личинок в том же организме появиться не может, и даже в отсутствие лечения аскаридоз у детей полностью прекращается примерно через год, если за это время не произошло повторного заражения (в т. ч. аутореинвазии).

Симптомы аскаридоза у детей
Аскаридоз у детей при небольшом количестве паразитов может протекать в стертой форме. Иногда выраженные проявления интоксикации и аллергии могут отмечаться у ребенка уже в первые недели после заражения аскаридозом (в раннюю миграционную стадию). Возникают общее недомогание, лихорадка до 38°C, боль за грудиной, аллергическая сыпь и зуд кожи, кашель сухой или со слизистой мокротой, иногда - плеврит. При аскаридозе у детей отмечается увеличение печени, селезенки, лимфоузлов.
В кишечной стадии аскаридоза у детей преобладают симптомы расстройства пищеварения, связанные со снижением кислотности желудочного сока и активности ферментов, ухудшением процессов переваривания пищи и всасывания питательных веществ. При аскаридозе детей начинают беспокоить периодические боли в животе (абдоминальный синдром), отсутствие аппетита, иногда - отвращения к пище, повышенное слюнотечение, тошнота, непереносимость некоторых продуктов, метеоризм и неустойчивый стул, снижение массы тела, частые простудные заболевания.
Для аскаридоза характерны нарушения со стороны нервной системы (астеновегетативный синдром): у детей отмечается быстрая утомляемость, снижение памяти, рассеянность, раздражительность, беспокойный сон, появление вестибулярных нарушений, гиперкинезов и эпилептиформных судорог.
Осложнения
Аскаридоз у детей опасен своими осложнениями. Личинки аскарид вызывают механические повреждения стенок различных органов и кровеносных сосудов, сопровождающиеся ограниченными или значительными кровоизлияниями, воспалительными инфильтратами, микронекрозами и изъязвлениями (иногда – перфорацией) тканей печени, тонкого кишечника, легких.
Продукты жизнедеятельности, выделяемые личинкам и взрослыми аскаридами, оказывают сильное токсическое и аллергическое действие на организм. Аскаридоз у детей приводит к сенсибилизации всего организма и развитию ярко выраженных общих и местных аллергических реакций в виде астматического удушья и крапивницы.
Аскаридоз у детей способствует развитию дисбактериоза; угнетая иммунную систему, повышает восприимчивость к различным инфекциям. В педиатрии аскаридоз у детей является противопоказанием к проведению профилактической вакцинации ввиду ее низкой эффективности.
При массивной инвазии аскаридоз у детей может осложниться механической или спастической обтурацией просвета кишечника, червеобразного отростка и желчных протоков, что приводит к кишечной непроходимости, приступам острого аппендицита, холангита, холецистита, панкреатита, развитию механической желтухи. В эндемичных очагах аскаридоза у ослабленных детей раннего возраста могут развиваться тяжелые пневмонии с летальным исходом.

Диагностика
Диагностика ранней стадии аскаридоза у детей основывается на клинико-эпидемиологических данных и наличии дополнительных признаков: лейкоцитоза и эозинофилии – в общем анализе крови, личинок в микроскопическом мазке мокроты, эозинофильных инфильтратов при рентгенографии легких. Предложенные серологические методы диагностики аскаридоза у детей (реакция преципитации на живых личинках аскарид, реакция непрямой гемагглютинации с аскаридозным антигеном и др.) не получили широкого распространения.
Более точная диагностика аскаридоза у детей возможна через 3 месяца после заражения, во время хронической кишечной стадии заболевания, когда глисты становятся половозрелыми. Для этого проводится лабораторное исследование кала на яйца гельминтов.
В некоторых случаях взрослые аскариды могут быть обнаружены при проведении рентгенографии кишечника и грудной клетки, а также эндоскопических исследований или хирургических вмешательств в детской гастроэнтерологии.
Лечение аскаридоза у детей
Детям с установленным диагнозом аскаридоза назначается противогельминтная медикаментозная терапия; вид препаратов и продолжительность курса лечения подбираются врачом-педиатром в зависимости от тяжести заболевания.
В раннюю миграционную и кишечную стадию аскаридоза у детей назначают десенсибилизирующие и анитигельминтные средства, обладающие широким спектром противонематодной активности. Эффективность лечения аскаридоза у детей данными препаратами - составляет 80-100%. Легочные проявления купируют приемом бронхолитических и кортикостероидных препаратов. Через месяц после лечение проводится контрольное обследование ребенка.
Прогноз и профилактика
В неосложненных случаях аскаридоза антигельминтное лечение приводит обычно к полному выздоровлению детей без каких-либо последствий; в осложненных случаях прогноз зависит от тяжести развившегося осложнения. Первичная профилактика аскаридоза у детей заключается в соблюдении мер личной гигиены, вторичная – в проведении санитарно-гигиенических мероприятий (охрана почвы и водоемов от фекального загрязнения, активное выявление и лечение больных аскаридозом, информирование населения).
2. Клинический случай аскаридоза у младенца/ Безрукова Д.А., Джумагазиев А.А., Богданьянц М.В.// Вестник Волгоградского государственного медицинского университета. - 2019.
3. Профилактические мероприятия по снижению аскаридоза у детей/ Муртазоев Д.М., Пулотов М.Б., Акрамов Ш.М., Машрапов A.М. и др.// Теория и практика борьбы с паразитарными болезнями. - 2011.
Читайте также:

