Отравление алкоголем токсический гепатит
Обновлено: 19.04.2024
Неотложные состояния и острые поражения органов пищеварения, как правило, развиваются на фоне тяжелого алкогольного эксцесса или вследствие внезапной отмены алкоголя и развития алкогольного абстинентного синдрома.
К сожалению, на практике теснейшая причинно-следственная связь между этими событиями часто недооценивается. Этому в известной степени способствует и то, что в международной классификации болезней (МКБ-10) эти заболевания включены в различные рубрики.
Перечислим рубрики МКБ-10, связанные с алкогольной болезнью печени и неотложными состояниями вследствие злоупотребления алкоголем.
Алкогольные заболевания печени: К70.0 - алкогольная жировая дистрофия печени; К70.1 - алкогольный гепатит; К70.2 - алкогольный фиброз/склероз печени; К72.0 - острая и подострая печеночная недостаточность; К71.1 - хроническая печеночная недостаточность; К76.6 - портальная гипертензия.
Алкогольные заболевания нервной системы: G31.2 - дегенерация ЦНС, вызванная алкоголем; G62.1 - алкогольная полинейропатия.
Психические расстройства: F10.0 - острое отравление, вызванное употреблением алкоголя; F10.3 - абстинентное состояние, вызванное употреблением алкоголя; F10.04 - абстинентное состояние с делирием, вызванное употреблением алкоголя; F10.2 - хронический алкоголизм (алкогольная зависимость).
Наиболее высок риск летального исхода при остром отравлении алкоголем. Так, в Москве ежегодно регистрируются более 2 тыс. случаев острого отравления алкоголем. В 2002 г. оно стало причиной смерти более 3 тыс. жителей Московской области. В 2004 г. в России от острого отравления алкоголем погибли 22 тыс. человек.
Несмотря на то что около 80% всех смертельных случаев от острых отравлений алкоголем и наркотиками развиваются вне клинических условий, неотложные состояния, ассоциированные со злоупотреблением алкоголем, достаточно редко встречаются в практике врача амбулаторного звена системы здравоохранения. Однако специалисты выездных бригад и больниц скорой медицинской помощи (СМП) сталкиваются с этой патологией практически ежедневно. Например, число указанных пациентов превышает 10% от общего числа больных, ежедневно находящихся в отделениях интенсивной терапии стационаров СМП. В многопрофильных больницах СМП заболевания, ассоциированные со злоупотреблением алкоголем, являются причиной 10-13% летальных исходов.
Стратегия догоспитальной медицинской помощи при остром отравлении алкоголем также основана на известной методологии оказания неотложной помощи при экзогенной интоксикации и включает следующие этапы: выделение ведущего патологического синдрома; диагностика тяжести состояния и риска летального исхода заболевания; выявление этиологического фактора; дифференциальная диагностика; определение прогноза состояния; определение показаний и объема неотложной терапии; определение показаний и выбор направления экстренной госпитализации.
Однако с тактической точки зрения при оказании догоспитальной помощи пациенту с острым отравлением алкоголем принципиально важно помнить, что это неотложное состояние развивается у больного на фоне уже существующей более или менее выраженной полиорганной недостаточности, которая существенно влияет и на тяжесть состояния пациента, и на прогноз заболевания. В связи с этим тяжесть поражения внутренних органов при остром отравлении алкоголем также в значительной степени определяется преморбидным фоном. У пациентов без клинически выраженной алкогольной болезни печени такие симптомы, как желтуха, а также признаки хронической портальной гипертензии (гепатомегалия, спленомегалия, варикозные вены передней брюшной стенки, отеки, асцит и др.) могут полностью отсутствовать. Как правило, диагностика острого отравления этанолом существенных трудностей не вызывает. Тем не менее при осмотре больного на догоспитальном этапе целесообразно придерживаться определенных последовательностей и принципов оказания неотложной помощи при остром отравлении алкоголем.
- Установить факт недавнего приема алкоголя и определить его характеристики (дата последнего приема, запойный или разовый прием, количество и качество выпитого, общая длительность регулярного приема алкоголя). Возможна поправка на социальный статус больного.
- Установить факт хронической алкогольной интоксикации, уровень питания.
- Определить риск развития синдрома отмены.
- В рамках токсической висцеропатии определить: состояние сознания и ментальных функций, выявить грубые неврологические нарушения; стадию алкогольной болезни печени, степень печеночной недостаточности; выявить поражение других органов-мишеней и степень их функциональной полноценности.
- Определить прогноз состояния и разработать план наблюдения и фармакотерапии.
Ведущим клиническим синдромом у больных с острым отравлением алкоголем является тяжелая экзогенная интоксикация с преимущественным нарушением функции центральной нервной системы и угнетением сознания, развитием печеночно-почечной недостаточности. От больного исходит отчетливый запах алкоголя. Состояние тяжелое, сознание нарушено от сопора до комы (10-0 баллов по шкале Глазго). Имеют место выраженная гиперемия лица, одышка и поверхностное дыхание, ацидоз, тахикардия, олигурия. У больных сохраняется нормальный окулоцефалический рефлекс, глаза смотрят прямо, зрачки не сужены и реагируют на свет. В начале заболевания возможны подъем артериального давления, гипертермия. При прогрессировании заболевания, по мере утяжеления состояния больного определяется тенденция к развитию гипотонии и анурии.
Для прогнозирования исхода острого отравления также принципиально важно не только оценить тяжесть всех проявлений алкогольной висцеропатии, но и определить степень сохранности личности и социальной адаптированности больного. Наихудшим прогноз острого отравления алкоголем будет у пациентов с алкогольной болезнью печени и печеночной недостаточностью, судорожным синдромом, алкогольной энцефалопатией, выраженным снижением массы тела и развитием гнойно-септических осложнений.
Абстинентное состояние, вызванное употреблением алкоголя
Исследование эпидемиологии алкогольного абстинентного состояния, вызванного употреблением алкоголя, представляется существенно более трудной задачей. Эта рубрика МКБ-10 на практике, при оформлении медицинской документации принимается во внимание чрезвычайно редко, несмотря на то, что именно тяжелый абстинентный синдром является наиболее частой непосредственной причиной декомпенсации алкогольной висцеропатии. В 2003 г., по данным Московского городского центра патологоанатомических исследований, заболевания из спектра алкогольной поливисцеропатии были признаны причиной летального исхода более чем в 7% аутопсий, проведенных в стационарах г. Москвы. Без сомнения, в подавляющем большинстве указанных случаев непосредственной причиной смерти стало развитие тяжелого абстинентного синдрома у пациентов с хронической алкогольной интоксикацией. Необходимо отметить, что больных с абстиненцией легкой или средней тяжести обычно лечат амбулаторно или без применения врачебной помощи или фармакотерапии.
Абстинентный синдром наиболее тяжело протекает у лиц, только что перенесших острое отравление алкоголем. Однако даже не осложненный делирием абстинентный синдром всегда приводит к обострению алкогольной висцеропатии. В этом случае специфические симптомы абстиненции: тошнота, рвота, головная боль, тремор, выраженные вегетативные нарушения, возбуждение, спутанность сознания, нарушения поведения и галлюцинации - могут манифестировать на фоне острого поражения или декомпенсации функции печени, поджелудочной железы, сердца и сосудов или развития гнойно-септических осложнений (наиболее часто - пневмонии). По различным данным, у 30-68% больных в исходе острого отравления этанолом на фоне абстинентного синдрома возникают острый алкогольный гепатит или декомпенсация цирроза печени с развитием печеночной недостаточности - основной причины выраженной тошноты и рвоты у больных с алкогольным синдромом отмены. Целью настоящей статьи не является обсуждение методов диагностики и лечения алкогольной болезни печени на догоспитальном этапе. Тем не менее необходимо отметить, что доклиническая диагностика алкогольной болезни печени представляет собой вполне разрешимую задачу, поскольку базируется на расспросе и осмотре больного, которые позволяют выявить большинство специфических симптомов гепатита и цирроза печени.
Тошнота и рвота, осложняющие течение абстиненции и обострение алкогольной болезни печени, являются одним из наиболее мучительных и потенциально опасных синдромов. Однако при синдромах, связанных со злоупотреблением алкоголем и нарушением сознания, основная опасность рвоты заключается в развитии потенциально фатальных эметических осложнений, таких как дегидратация, гипокалиемия, аспирация рвотных масс и синдром Мэллори-Вейса. Для профилактики рвоты пациентам с тошнотой в качестве средства патогенетической терапии внутримышечно вводят 10 мг метоклопрамида каждые 6-8 ч. Одномоментное введение более высоких доз метоклопрамида нецелесообразно, поскольку не приводит к существенному усилению антиэметического действия и при этом сопряжено с риском развития судорог и центральных нарушений дыхания. Как уже говорилось, применение основного средства этиотропного лечения тошноты и рвоты - массивной инфузионной, дезинтоксикационной терапии - на догоспитальном этапе категорически недопустимо. У пациентов с алкогольным синдромом отмены это особенно опасно, поскольку введение больших количеств изотонических кристаллоидных растворов чревато развитием отека мозга. На фоне абстинентного синдрома показаниями к догоспитальной инфузионной терапии гипертоническим раствором глюкозы или реополиглюкином служат дегидратация и гиповолемия.
ЖКК необходимо заподозрить у любого больного с алкогольным абстинентным синдромом и упорной гипотонией. Базовый алгоритм фармакотерапии у больных с ЖКК на фоне алкогольной болезни печени представлен на рисунке.
У пациентов с признаками хронической алкогольной интоксикации и алкогольной поливисцеропатией острое отравление алкоголем и абстинентный синдром необходимо дифференцировать с печеночной энцефалопатией (ПЭ). ПЭ представляет собой потенциально обратимое расстройство нервной и психической деятельности при любом из заболеваний печени, протекающем с недостаточностью печеночно-клеточной функции. В большинстве случаев ПЭ осложняет течение терминальной стадии хронических диффузных заболеваний печени или острого некротизирующего (фульминантного) гепатита. Установлено, что при поражении печени любой этиологии ПЭ может привести к развитию комы и стать непосредственной причиной смерти пациента.
Как и при алкогольном абстинентном синдроме, ведущим клиническим синдромом ПЭ является глубокое расстройство сознания, протекающее с интеллектуально-мнестическими и неврологическими нарушениями. К ранним признакам нарушений сознания при ПЭ относят уменьшение спонтанных движений, фиксированный взгляд, заторможенность, апатию. Для нарушения сознания при ПЭ в принципе характерна сонливость и инверсия нормального ритма сна и бодрствования. При этом утяжеление состояния и переход от сонливости к коме могут наблюдаться в течение очень короткого времени.
Дифференциальная диагностика печеночной энцефалопатии и алкогольного делирия
Алкогольный делирий (синдром отмены): двигательное и психическое возбуждение; дезорганизация сознания; бессонница; галлюцинации; тремор (нарастает при произвольных движениях и исчезает в покое); повышение активности вегетативной нервной системы; анорексия (содержание глюкозы в плазме нормальное и гипергликемия).
Изменения личности и интеллекта при ПЭ диагностировать труднее всего, поскольку они всегда накладываются на конституциональные, приобретенные ранее нарушения и требуют оценки в динамике. Наибольшие трудности в клинической практике встречаются при дифференциальной диагностике ПЭ и нарушений личности, развивающихся при хроническом злоупотреблении алкоголем (токсическая или алкогольная энцефалопатии), наличие которой прямо не влияет на исход острой ПЭ, однако определяет риск развития делирия на фоне алкогольного абстинентного синдрома. Важно, что при алкоголизме острая ПЭ может развиться при любой из клинико-морфологических форм алкогольной болезни печени.
У больных с циррозом печени важнейшим аспектом диагностики также является выявление причин, приведших к развитию ПЭ.
Факторы, способствующие развитию острой ПЭ при циррозе печени
- Метаболические: нарушения электролитного баланса (прием диуретиков, массивная рвота, выраженная диарея); длительное голодание; прекращение приема алкоголя (абстинентный синдром); массивный лапароцентез.
- Кровотечение и кровопотеря: из варикозных вен пищевода и желудка; из острых гастродуоденальных язв (портальная гастропатия); при синдроме Мэллори-Вейса; при хирургическом пособии или травме.
- Влияние химических и фармакологических факторов: острый алкогольный эксцесс; прием опиатов, бензодиазепинов, барбитуратов.
- Инфекционные заболевания: cпонтанный бактериальный перитонит; инфекции мочевыводящих путей; бронхолегочная инфекция.
- Запоры.
- Рацион с большим содержанием белка.
У больных с острой ПЭ без признаков хронической портальной гипертензии (варикозные вены передней стенки живота, отечно-асцитический синдром, спленомегалия, заболевание печени или алкоголизм в анамнезе) диагностика ПЭ на догоспитальном этапе особенно затруднена. В этих случаях диагноз ПЭ должен ставиться, во-первых, на основании тщательного изучения анамнеза (если это возможно), во-вторых, необходим анализ эффективности применения стандартной неспецифической терапии комы. Дифференциальный диагноз у больных без цирроза печени необходимо проводить с рядом заболеваний, приводящих к внезапному и выраженному нарушению сознания (табл.).
Наблюдение за больным с алкогольным абстинентным синдромом на догоспитальном этапе организуют в соответствии с общереанимационными принципами и проводят фармакотерапию, направленную на поддержание витальных функций и коррекцию гиповолемии. Массивную инфузионную и направленную симптоматическую терапию, например лечение электролитных нарушений, на догоспитальном этапе целесообразно осуществлять только при наличии соответствующего портативного лабораторного оборудования и в соответствии с основными показателями химического гомеостаза.
Сегодня в распоряжении ряда служб СМП имеются портативные анализаторы газов и электролитов крови (типа GASTAT-mini, Techno Medica), позволяющие в пробе капиллярной крови пациента определять КЩС, уровень гликемии, парциальное давление углекислого газа и рН крови, концентрацию Na+ и K+ и мочевины крови, концентрацию гемоглобина и гематокрит.
Для проведения анализа при помощи портативного анализатора газов и электролитов крови GASTAT-mini требуются: проба капиллярной крови объемом 0,5-1 мл; время выполнения анализа - 180- 270 с; проведение калибровки перед измерением (калибратор встроен в сенсорный картридж); подогрев пробы крови (в приборе имеется встроенный термостат); соблюдение условий эксплуатации: температура 10-30°С, влажность 30-80%.
Хочется отметить, что доклиническая лабораторная диагностика показателей химического гомеостаза позволяет на догоспитальном этапе использовать компьютеризированные модульные системы диагностики и лечения.
Так, уровень гликемии и содержание алкоголя в крови являются высокоспецифичными признаками, позволяющими у больных, в отношении которых существует подозрение, что они злоупотребляют спиртным, на догоспитальном этапе острое отравление алкоголем и абстинентный синдром дифференцировать от других состояний, не требующих госпитализации в отделение интенсивной терапии. Более того, определение содержания глюкозы в крови - приоритетная задача организации направленной симптоматической терапии любых неотложных состояний с нарушением сознания.
Е. И. Вовк, кандидат медицинских наук, доцент
МГМСУ, ННПОСМП, Москва

Алкогольный гепатит — входит в группу поражений печени, не связанных с инфекцией. Этот вид воспаления в отличие от вирусных гепатитов не передается от больного здоровому, а связан исключительно с длительным употреблением алкоголя и формированием у человека алкогольной зависимости. Заболевание считается основной этиологической причиной цирроза печени.
Распространенность алкогольного гепатита составляет, по данным статистических исследований, в разных странах от 7 до 10 на 100 тыс. населения. Оценка состояния здоровья лиц, злоупотребляющих спиртными напитками, позволяет сделать вывод, что у 25–40% в течение нескольких лет сформируется воспаление печени, переходящее в стадию разрушения клеток и полного отказа этого важного органа.
Действие алкоголя на печень
Расщепление спирта начинается уже при попадании в желудок человека. В соке постоянно находится фермент алкогольдегидрогеназа, который окисляет до 25% принятого этанола и превращает его в ацетальдегид. Таким образом, ¼ часть всасывается в кровь минуя печень. Нахождение пищи (особенно жирной) задерживает всасывание, но не обезвреживает токсичные продукты.
Обратное действие возможно на фоне приема пациентом лекарственных средств группы блокаторов Н2-гистаминовых рецепторов. Они снижают концентрацию алкогольдегидрогеназы в желудке и резко увеличивают объем поступившего в кровь этанола.

Спирт разносится кровотоком по всем органам, поступает в любые жидкости и ткани, нанося существенный ущерб работе клеток
В борьбу за обезвреживание вступает ферментативная система печени за счет своих специфических активных белков. Реакция превращений начинается с воздействия алкогольдегидрогеназ и трансформации этанола в ацетальдегид (он же уксусный альдегид, этаналь, метилформальдегид).
Вещество обладает в несколько десятков раз большей опасностью по своим токсическим свойствам, чем сам спирт. Его относят к канцерогенам первого порядка по способности разрушать ДНК генов и вызывать раковое перерождение. Поэтому к негативным последствиям действия, кроме алкогольного гепатита, относится развитие злокачественной опухоли желудка, пищевода и печени. Дальнейшее преобразование происходит под воздействием ацетальдегиддегидрогеназы. Она переводит метилформальдегид в состояние уксусной кислоты и неядовитых веществ, которые выводятся с мочой.
Важно, что при постоянном употреблении алкогольных напитков синтез необходимых ферментов отстает от потребности. Это приводит к усилению воздействия на печень нерасщепленного ацетальдегида. Клетки печени (гепатоциты) реагируют воспалительной реакцией.
В патогенезе алкогольного гепатита существенную роль играет поражение других органов пищеварительной системы:

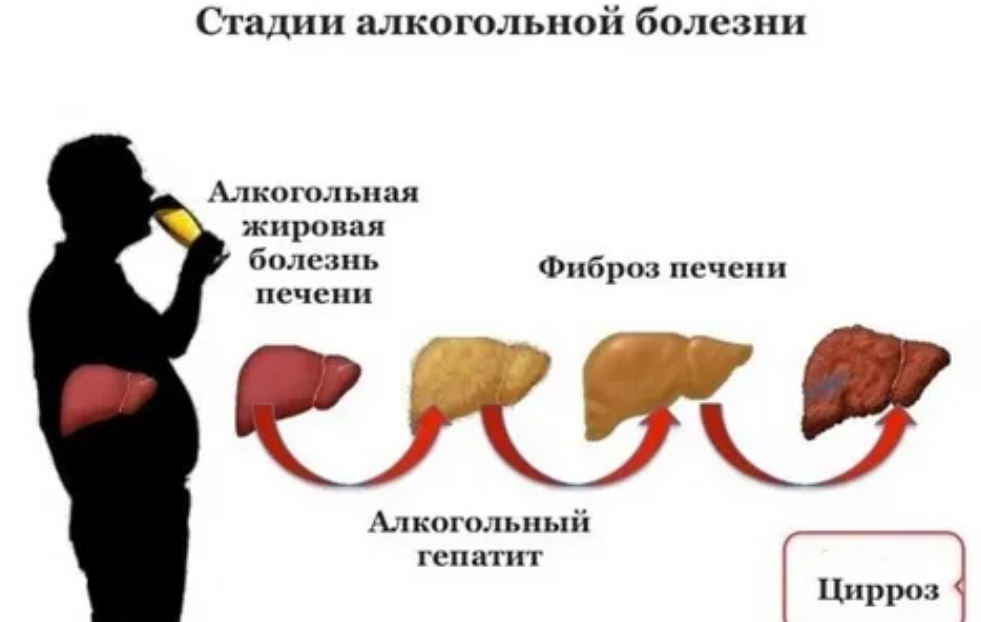
Среди форм хронических заболеваний печени алкогольная болезнь печени занимает 24%. Алкогольная болезнь печени — это группа заболеваний, которые являются следствием длительного злоупотребления алкоголем. Это последовательно развивающиеся состояния — от стеатоза печени до цирроза, которые являются стадиями одного процесса. Алкоголь оказывает токсическое действие на клетки печени и развивается алкогольный токсический гепатит. Продолжительное и ежедневное употребление более опасно, чем эпизодический прием алкоголя, поскольку при этом печень может восстанавливаться и регенерировать. Токсический эффект зависит от дозы этанола и не зависит от вида напитка: 10 г этанола содержится в 25 мл водки, 200 мл пива и 100 мл вина. Больные не относят пиво к таковым, а между тем, ежедневного принятия этого напитка достаточно для развития гепатита. Установлено, что рискованной дозой этанола для развития поражения печени является ежедневное употребление 30-60 г этанола, опасной дозой — 60-80 г, а циррогенной дозой считается 80-160 г. Женщины более чувствительны к алкоголю, и у них часто развиваются тяжелые формы заболевания при недлительном употреблении небольших доз алкоголя.
Диагноз устанавливается на основании регулярного употребления алкоголя, наличии клинических изменений и лабораторно-инструментальных отклонений. Актуальность проблемы заключается в том, что данная патология связана с высоким риском развития цирроза печени, который приводит к инвалидизации и летальному исходу. Цирроз печени — это кульминация болезни. Код алкогольного цирроза печени по МКБ-10 — K70.3.
Патогенез
Значение в повреждении печени имеет токсический продукт метаболизма этанола — является ацетальдегид. Он вступает в химическую связь с внутриклеточными компонентами (на первом месте — белки) и нарушает их функции. Под действием ацетальдегида разрушается мембрана клеток и фосфолипиды, нарушается транспорт веществ через мембрану, а также увеличивается уровень цитокинов — это и является причиной появления сначала стеатоза, потом гепатита, фиброза и цирроза. При взаимодействии с ацетальдегидом образуются вещества, имеющие антигенные свойства. Они в свою очередь повышают активность звездчатых клеток. Активированные клетки играют основную роль в фиброгенезе — развитии и прогрессировании фиброза печени. Таким образом ацетальдегид вызывает иммуно-опосредованное поражение клеток печени. Кроме этого, у лиц, которые длительно употребляют алкоголь, значительно повышается проницаемость кишечника. В результате этого продукты жизнедеятельности бактерий кишечника попадают в кровоток, в ответ на это вырабатываются провоспалительные цитокины и фактор некроза опухоли TNFα, который повреждает гепатоциты и имеет большое значение в развитии алкогольного гепатита. При развитии цирроза венулы печени расширяются, артериолы сужаются, что ведет к повышению давления в системе воротной вены (развивается портальная гипертензия с характерными проявлениями — варикозное расширение вен желудка, пищевода, передней стенки живота, увеличение селезенки и асцит).
Классификация
Алкогольная болезнь печени имеет основные формы:
- Алкогольный стеатоз (алкогольная жировая инфильтрация).
- Острый или хронический алкогольный гепатит (синоним алкогольный стеатогепатит).
- Алкогольный фиброз и цирроз.
По степени тяжести алкогольный гепатит бывает:
- Легкий.
- Средней тяжести.
- Тяжелый.
По течению гепатит выделяют:
- Персистирующий. Отличается стабильным течением и при наличии правильного лечения и исключения алкоголя процесс обратим.
- Прогрессирующий. Характеризуется ухудшением самочувствия и постепенным прогрессированием процесса.
- В итоге развивается цирроз, печеночная недостаточность с энцефалопатией и печеночной комой.
Цирроз подразделяется на стадии:
- Стадия I или А (компенсированная). На этой стадии либо отсутствуют, либо слабо выражены проявления.
- Стадия II или В (она считается субкомпенсированной). Появляются признаки нарушения функции органа и портальной гипертензии.
- Стадия III или С (это стадия декомпенсации). Признаки печеночной недостаточности и портальной гипертензии нарастают.
Алкогольный стеатоз (гепатоз) — самая частая и распространенная форма поражения печени при алкоголизме. Он развивается у 90% лиц, употребляющих 60 г и более алкоголя. Характеризуется накоплением внутри клеток печени жировых капель. Неосложненный стеатоз протекает бессимптомно или проявления его незначительны: тяжесть в правом подреберье, незначительное увеличение печени, тошнота и непереносимость жирной пищи.
Показатели проб печени остаются в норме или незначительно повышены, повышение уровня щелочной фосфатазы связано с холестазом (внутрипеченочный застой желчи). Увеличение печени возникает вследствие увеличения органелл гепатоцита, которые принимают участие в метаболизме алкоголя, и рассматривается как реакция на постоянную алкогольную нагрузку. Степень увеличения печени прямо связана с тяжестью жировой дистрофии. Тем не менее, при отказе от алкоголя алкогольный стеатоз через 4-6 недель уменьшается и может полностью исчезнуть (исчезают внутриклеточные жировые отложения).
Острый алкогольный гепатит — тяжелая форма алкогольной болезни печени. Он связан с токсическим некрозом печени, который развивается при приеме больших доз при запоях. Возникает на фоне хронических заболеваний печени — вирусный гепатит или цирроз и представляет угрозу для жизни. Выделяют несколько форм: желтушная, латентная и фульминантный алкогольный гепатит. Последний отличается тяжелым течением, быстро развивается и имеет высокую смертность. Риск развития его увеличивается у таких больных при приеме парацетамола (даже умеренных доз). Больные находятся в тяжелом состоянии, у них развивается желтуха, повышается температура, тошнота, появляется асцит, быстро развивается почечная недостаточность.
Заболевание заканчивается печеночной комой, а через несколько недель — смертью пациента. Желтушная форма наиболее частая. Помимо желтухи, больного беспокоит боль, тошнота, рвота, отсутствие аппетита, кожный зуд, лихорадка до 39-40°С. Также обесцвеченный кал и появляется темная моча. Нередко асцит и бактериальные осложнения (пневмония, перитонит, пиелонефрит, абсцесс легких). У больных наблюдается нарушение психики, они возбуждены, нарушается сон.
Неблагоприятными признаками являются:
- Желтуха с уровнем билирубина более 300 мкмоль/л.
- Асцит.
- Энцефалопатия.
- Развитие ДВС — синдрома.
Латентный вариант гепатита проявляется умеренными болями, тошнотой, отрыжкой. Гепатит является той стадией, при которой эффективно лечение.
Хронический алкогольный гепатит имеет следующие формы: с минимальной активностью, умеренной активностью и выраженной. Хронический гепатит на фоне алкоголизма с умеренной активностью отличается скудными проявлениями: слабость, диспепсические явления, снижение работоспособности. Гепатит C выраженной активностью рассматривается как продолжение острого гепатита. Чаще отмечается желтушная форма, но желтуха не выражена, кожного зуда нет, беспокоит тошнота и похудание, астения, незначительное увеличение печени, иногда развивается асцит. Заболевания прогрессирует даже если больной прекращает прием алкоголя.
Хронический алкогольный гепатит всегда протекает с сопутствующими заболеваниями — пиелонефрит, панкреатит, туберкулез легких, энцефалопатия, пневмония, атрофия мускулатуры, патология сердечно-сосудистой и нервной системы, алкогольная полинейропатия. При биохимическом исследовании крови — увеличение трансаминаз в 2-5 раз в зависимости от степени активности, повышение билирубина, щелочной фосфатазы и холестерина, а также иммуноглобулина А.
Алкогольный фиброз печени протекает скрыто и развивается постепенно. У 60% больных при приеме алкоголя 40-80 г в день фиброз формируется в течение 25 лет. Первоначально он появляется в области вокруг вен печени. Причиной его развития является способность этанола стимулировать рост соединительной ткани. На этой стадии больные жалуются на постоянную боль в подреберье справа, слабость и утомляемость. При осмотре — умеренное увеличение печени. Пункционная биопсия печени необходима для установления стадии фиброза. Дальнейшее злоупотребление алкоголем неизбежно приводит к развитию цирроза.
Алкогольный цирроз печени. Это конечная стадия алкогольного поражения органа. Заболевание характеризуется неблагоприятным прогнозом, даже в том случае, если больной прекращает прием алкоголя, поскольку при циррозе имеется высокий риск гепатоцеллюлярной карциномы. Симптоматика цирроза различна, что связано со степенью нарушения функции органа, стадии цирроза и выраженности портальной гипертензии.
Варикозное кровотечение ухудшает течение заболевания, поскольку после него часто развивается асцит, энцефалопатия и ухудшение до состояния комы. У больных наблюдаются признаки белковой недостаточности и витаминной, они имеют характерный вид (псевдокушингоидный). Энцефалопатия — это грозное осложнение, которое часто заканчивается комой и смертью. Проявляется психоневрологическими симптомами: возбуждение или заторможенность, снижение реакции, галлюцинаторные расстройства, сопорозное состояние. Если начало комы острое, то стремительно развивается прекома с возбуждением и рвотой, а потом больные впадают в кому, появляется парез конечностей. Если развитие комы медленное, то продромальный период с энцефалопатией и желтухой длится несколько дней и даже недель. Боль у больных циррозом обусловлена панкреатитом, а боль в области печени не характерна. Если появляется постоянный болевой синдром нужно исключить цирроз-рак.
Причины
Злоупотребление алкоголем, которое в какой-то степени связно с генетической предрасположенностью. В половине случаев предрасположенность к зависимости наследуется и связана с изменениями генов GABRA2, PNPLA3 и PARy2. Установлено, что у носителей мутации гена PNPLA3 в 2,8 раза повышен риск цирроза печени.
Наличие связи с хроническим вирусным гепатитом. Сочетание вирусного гепатита С и алкоголизма вызывает более значительное повреждение органа.
Также стоит отметить факторы, влияющие на развитие алкогольной болезни в тяжелой форме:
- доза и длительность употребления;
- вид алкоголя;
- пол (в данном случае женский пол); ;
- дисбаланс питательных веществ (потребление избыточного количества жиров, недостаток витаминов и белков);
- трофологическая недостаточность.
Симптомы алкогольного гепатита
Проявления алкогольного поражения печени зависят от вида поражения и его тяжести.
Так, алкогольный гепатоз протекает бессимптомно или с минимальными симптомами. Больных беспокоит периодическая тяжесть подреберье справа, которая появляется после приема алкоголя, тошнота и плохая переносимость жирной пищи. При осмотре обнаруживается увеличение печени, показатели проб печени в норме или повышены. Характерно повышение уровня щелочной фосфатазы.
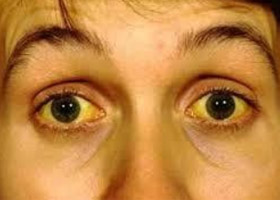
Симптомы алкогольного гепатита вариабельны, что зависит от активности процесса. Чаще всего гепатит протекает с нарастающей желтухой, которая является основным признаком, снижением веса, повышенной температурой, тошнотой, сниженным аппетитом.
Тяжесть гепатита определяется по степени нарушения функции печени.
- При легкой степени активность ферментов выше нормы в три раза.
- При средней степени — в пять раз.
- При тяжелой степени — более, чем в пять раз.
У большинства после месяцев воздержания от алкоголя отмечается улучшение функции печени.
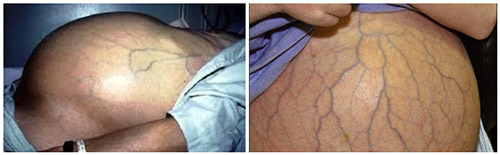
Расширение вен пищевода бывает у половины больных. Декомпенсированный цирроз проявляется осложнениями: желтуха, кровотечение, асцит и энцефалопатия. Желтуха развивается вследствие недостаточности функции печени, а асцит из-за повышения давления в воротной вене и задержки натрия. Обычно декомпенсация развивается после кровотечения и бактериального перитонита. И то и другое осложнение связано с высокой смертностью.
При значительном нарушении функции органа развивается печеночная энцефалопатия. Это могут быть минимальные нарушения психики или печеночная кома. Печеночная энцефалопатия бывает эпизодическая (после провоцирующего фактора), повторяющаяся (два раза за год) и рецидивирующая (развивается после прерывания лечения).
Анализы и диагностика
В диагностике алкогольной болезни печени важное значение имеет тщательный сбор анамнеза (длительность злоупотребления, количество выпиваемого алкоголя, частота запоев и прочее).
Лечение
При алкогольном поражении печени применяются следующие подходы к лечению:
- Отказ от алкоголя. Выполнение одного этого условия на стадии жирового гепатоза вызывает обратное развитие изменений в печени, а при гепатите и циррозе способствует улучшению состояния здоровья и биохимических показателей функции печени.
- Калорийное и богатое белками питание, восполнение его витаминами (фолиевой кислоты и витамина В 1).
- Дезинтоксикационная терапия в случае острого гепатита и активного хронического.
- Гепатопротекторы (фосфолипиды и аминокислоты, стабилизирующие мембраны клеток).
- Препараты урсодезоксихолевой кислоты.
- Противовоспалительная (кортикостероиды) на стадии тяжелого гепатита.
- При необратимом поражении печени — трансплантация органа.
Медикаментозное лечение алкогольного гепатита
Основой медикаментозного лечения печени на любой стадии являются гепатопротекторы. Это обширная группа препаратов с разным механизмом действия.
- Прежде всего — это эссенциальные фосфолипиды в виде препаратов Эссенциале-форте Н, Ливенциале, Ливолин-форте (содержит фосфолипиды витамин Е, витамин В1, В2, В6, В 12, Никотинамид), Ливолайф Форте. Их принимают длительными курсами по 3-4 месяца.
- Препараты адеметионина (Гептрал, Гептор, Гепаретта, Гептразан). Механизм действия заключается в активации синтеза глутатиона в клетках печени. Препараты оказывают регенерирующее и антиоксидантное действие, способствуют уменьшению фиброза. Повышает выживаемость даже на терминальной стадии поражений печени. Адеметионин назначают в дозе 800 мг в течение месяца (сначала внутривенно, потом таблетки внутрь).
- Препараты глутатиона Гепавал, Глатион. Глутатион является защитным фактором для печени. Учитывая то, что при алкогольном поражении печени истощается содержание глутатиона в митохондриях, то назначение данной группы препаратов обоснованно. Эти препараты восстанавливают мембрану гепатоцитов, ускоряют регенерацию, оказывают антиоксидантное и детоксицирующее действие.
- Препараты урсодезоксихолевой кислоты (Урсосан, Урсолив, Урсохол) показаны при холестатической форме гепатита, поскольку они хорошо устраняют зуд, улучшают показатели функции печени (печеночные ферменты и билирубин) и оказывают цитопротективное и иммуномодулирующее действие. Их назначают по 12-15 мг на кг веса в сутки в течение 3-6 месяцев.
- Силимарин-содержащие гепатопротекторы на основе растения расторопши (Силибор, Гепабене), артишока (Хофитол) тоже оказывают антиоксидантное и регенерирующее действие Длительность курса до 3 месяцев, сочетают с Ливолином-форте или Эссенциале-форте Н.
- Источники аминокислот аргинина и бетаина необходимых для нормальной функции печени, поскольку они улучшают внутриклеточный обмен, белоксинтезирующую функцию и участвуют в синтезе фосфолипидов.
- Препараты Цитраргинин и Бетаргин.
- Для активации гликолиза в печени важна альфа-липоевая кислота (препараты Липоевая кислота в таблетках, Берлитион, Нейролипон, Октолипен).
- Препарат Глутаргин (аргинин+глутаминовая кислота) восстанавливает целостность мембран, стимулирует синтез белка, улучшает обеспечение клеток печени энергией, восстанавливает детоксикационную функцию печени, связывая токсичный продукт аммиак. Особенно показан при циррозе печени; печеночной энцефалопатии с явлениями гипераммониемии, прекоме и коме.
- Глюкокортикоиды используются при лечении гепатита с нарушением печеночной функции. Но их применение должно быть коротким (не более 4 недель). Преднизолон применяется по 30-40 мг в день. После этого контролируют уровень билирубина. Если он снижается на 25%, то лечение продляют до месяца. Снижение билирубина при лечении преднизолоном коррелирует с выживаемостью больных.
- При лечении алкогольного фиброза воздействуют на процессы образования фиброгена: γ-Интерферон, Нео-минофаген С, Искадор.
- Дезинтоксикационная терапия и витамины — по показаниям.
Лечение алкогольного гепатита обязательно включает коррекцию пищевого статуса больного. У больных выражено эндогенное истощение, связанное со снижением запасов гликогена в печени. Это состояние усугубляется экзогенным истощением — больные плохо питаются и их рацион имеет низкую калорийность (меньше 1000 ккал) и среди таких больных отмечается высокий уровень смертности.
Токсический гепатит – поражение печени промышленными, сельскохозяйственными и бытовыми химическими веществами, гепатотропными ядами, приводящее к воспалительной реакции и некрозу гепатоцитов, изменению реактивности печени. Клинически проявляется гепатомегалией и болью в правом подреберье, желтухой, диспепсическими явлениями, энцефалопатией, асцитом, анорексией. Диагностика включает клинический и биохимический анализы крови, УЗИ, КТ либо МРТ печени и допплерометрию ее сосудов, биопсию, радиоизотопное исследование. Лечение направлено на прерывание контакта с токсическим веществом, выведение его из организма, проведение симптоматической терапии, трансплантации печени.
Общие сведения
Токсический гепатит – поражение печени острого, подострого либо хронического характера, развивающееся в результате попадания в организм токсических веществ, которые губительно воздействуют на клетки печени, вызывая их некроз. Токсическое поражение печени встречается не так уж часто – не более 1-2 случаев на 100 тысяч населения в год. Среди всех госпитализированных в отделения гастроэнтерологии в РФ токсические гепатозы, вызванные приемом гепатотропных ядов, выявляются примерно у 3% пациентов. Среди причин формирования печеночной недостаточности данная патология занимает второе место после алкогольного гепатита. Изучением гепатотоксичности различных химических веществ занимаются ведущие гепатологи, гастроэнтерологи и токсикологи всего мира.

Причины токсического гепатита
В зависимости от строения все гепатотоксичные химические вещества подразделяются на несколько групп. К первой группе относят хлорированные углеводороды – хлороформ, дихлорэтан, четыреххлористый углерод, хлористый метил, этилхлорид и другие. Эти вещества применяются в производстве автомобилей, самолетов, огнетушителей, в машиностроении, при пошиве обуви, в химчистках, для дезинфекции, дезинсекции и дегельминтизации, в качестве растворителей жиров. В организм проникают через кожу, при дыхании и употреблении внутрь. Выделяются легкими, почками, кишечником. Четыреххлористые углеводороды воздействуют на эндоплазматический ретикулум, разрушая ферментативные системы гепатоцита; усиливают переокисление ненасыщенных жирных кислот в клеточных мембранах.
Вторая группа веществ включает дифенилы и хлорированные нафталины – они используются в оболочках электропроводов, в электроконденсаторах, могут применяться в качестве аналогов воска, смолы, каучука. Третья группа состоит из бензола и его производных: анилина, толуола, тринитротолуола и др. Эти соединения в последние годы активно эксплуатируются в промышленности при производстве взрывчатых веществ, органических красок. В кровоток попадают после контакта с кожей, слизистыми оболочками, при приеме внутрь.
В четвертой группе находятся металлоиды и металлы – золото, фосфор, мышьяк, олово, ртуть, свинец. В настоящее время данные химические элементы в промышленности используются редко, производители стараются найти им более безопасную замену. Тяжелые металлы связываются с сульфгидрильными группами, блокируя активность печеночных ферментов. В отдельную группу выносят природные гепатотропные яды (ядовитые грибы, семена гелиотропа опушенного), сельскохозяйственные и бытовые инсектициды.
Все химические вещества, попадающие в организм, подвергаются разрушению либо связыванию. Основную роль в этих процессах играет печень. Некоторые вещества и их производные, образующиеся при биотрансформации, могут оказывать токсическое действие на гепатоциты. При этом гепатотоксичность может быть истинной (возникает у всех людей при введении определенной дозы вещества в организм) либо проявляться идиосинкразией (индивидуальная гиперчувствительность организма к данному соединению). Механизм действия гепатотропного яда зависит от его химического строения и дозы, однако результатом в любом случае будет разрушение клеток печени и сбой обменных процессов в ней.
Разрушающее влияние перечисленных токсических веществ значительно усиливается, если в прошлом гепатоциты подвергались воздействию больших доз алкоголя, гепатотоксичных лекарственных препаратов, вирусов и бактерий. Также токсический гепатит быстрее развивается у людей, страдающих истощением и дефицитом белка в организме.
Симптомы токсического гепатита
Для всех токсических гепатитов характерно наличие двух групп симптомов: признаков поражения непосредственно печени (желтуха, гепатомегалия, боли в правом подреберье) и признаков токсического воздействия на другие органы (зависят от химического строения отравляющего вещества).
Острое поражение четыреххлористыми углеводородами манифестирует симптомами повреждения головного мозга: угнетение сознания вплоть до комы в пределах одних-двух суток, головная боль, выраженная слабость. Затем присоединяются желтуха, тошнота, рвота, понос, повышение температуры до субфебрильных цифр, затрудненное дыхание, синюшный цвет кожи, желудочно-кишечные кровотечения. Смерть от острой печеночной недостаточности может наступить в течение нескольких дней – двух недель (в зависимости от дозы токсина). Хроническое отравление данными химическими веществами проявляется головной болью, болью в области печени, диспепсическими явлениями, слабостью. Постоянный контакт с четыреххлористыми углеводородами может привести к развитию цирроза печени на протяжении нескольких месяцев.
Для отравления производными бензола характерен токсический гепатит, которому сопутствуют апластическая анемия, поражение головного мозга, катаракта. Постоянный контакт с бензолом приводит к развитию хронического токсического гепатита, сопровождающегося геморрагическим синдромом, асцитом, циррозом печени.
Отравление мышьяком клинически проявляется желтухой, увеличением размеров печени, нарушением функции почек и периферических нервов. Для поражения фосфором, кроме симптомов токсического гепатита, характерны повышенная кровоточивость, гипогликемия. Токсический гепатит при воздействии меди развивается только в случае попадания в организм более одного грамма этого химического элемента, смерть – при превышении дозы в 10 грамм. Симптомы отравления медью – острая боль в области желудка, тошнота, рвота, профузный понос, кровотечения, уменьшение объема мочи. Смерть наступает от фульминантной почечной и печеночной недостаточности. Токсическое поражение печени железом напоминает отравление медью.
При употреблении ядовитых грибов клиническая картина токсического гепатита развивается в течение ближайших двадцати часов. Также поражаются почки, центральная нервная система. Пациенты предъявляют жалобы на желтушность кожных покровов, тошноту, рвоту, сильные боли в животе, диарею. Выраженная дегидратация и дисэлектролитемия приводят к сбоям в работе сердечно-сосудистой системы (нарушения ритма вплоть до остановки сердца) и головного мозга (судорожный синдром, угнетение сознания). Острый некроз печени приводит к прекращению ее белково-синтезирующей функции, что проявляется массивным геморрагическим синдромом. Каждый второй больной погибает от печеночной энцефалопатии, уремии, сердечно-сосудистых нарушений; у остальных формируется цирроз печени.
Употребление злаков, зараженных семенами гелиотропа, чаще всего приводит к хронической интоксикации, проявляющейся симптомами токсического поражения печени и вено-окклюзионной болезни (желтуха, гепатомегалия, боли в правом подреберье, асцит, ожирение).
При отравлении инсектицидами данные химические соединения накапливаются в жировых клетках печени и других органов, что ведет к формированию полиорганной недостаточности: токсического гепатита, миокардита, нефрита, поражения центральной нервной системы, развития агранулоцитоза. При хроническом поражении инсектицидами, помимо клинической картины токсического поражения печени, пациент отмечает появление полирадикулопатий, болей в сердце, нарушения функций почек; в анализах выявляют анемию и лейкопению. После прекращения воздействия инсектицида на организм данные патологические изменения быстро регрессируют.
Диагностика
Лабораторная диагностика токсического гепатита не позволяет выявить специфичные признаки данной патологии. Следует помнить, что у 3% здоровых людей печеночные пробы могут быть изменены, еще примерно у 5% их изменение никак не связано с поражением печени. И наоборот, примерно в 10% случаев токсического гепатита лабораторные показатели будут находиться в границах нормы. Оценка тяжести поражения печени проводится на основании исследования уровней общего билирубина и его фракций, трансаминаз, ферментов (ЩФ, ГГТП, ЛДГ), альбумина и протромбина. Для выявления некоторых гепатотоксичных веществ возможно проведение специальных лабораторных тестов. Обязательно проводят исследования на вирусные гепатиты, ВИЧ.
Из инструментальных методов в диагностике токсического гепатита используют УЗИ, КТ и МРТ печени, допплерометрию печеночных сосудов, эластографию, радиоизотопное исследование гепатобилиарной системы. Перечисленные методики не дают возможности определить этиологию гепатита, но позволят подтвердить поражение печени. Наиболее точным способом оценки морфологических изменений при токсическом гепатите является биопсия печени с последующим гистологическим исследованием биоптатов.
Токсический гепатит следует дифференцировать с поражением печени алкоголем, медикаментами, бактериями, вирусами и паразитами; с желчнокаменной болезнью, раком печени и другими опухолями данной локализации, аутоиммунным гепатитом, пороками развития печени и ЖВП, болезнями обмена веществ, острым панкреатитом, реактивным гепатитом.
Лечение токсического гепатита
Основное направление лечения токсического гепатита любой этиологии – прекращение контакта с химическим агентом, обезвреживание и быстрое выведение его из организма. При отравлении тяжелыми металлами антидотами являются унитиол, тиосульфат натрия (для ртути, мышьяка, свинца); дефероксамин (для железа); бензиламин, глюкокортикостероиды (для меди). Всем пациентам обязательно назначают витамины группы В, фолиевую, никотиновую и аскорбиновую кислоты. Если на фоне токсического гепатита развилась тяжелая печеночная и/или почечная недостаточность, проводят гемодиализ. При формировании фульминантной печеночной недостаточности может потребоваться трансплантация печени.
Прогноз и профилактика
В большинстве случаев проявления токсического гепатита регрессируют после прекращения контакта с ядовитым веществом, наступает полное выздоровление. После тяжелого токсического поражения печени с массивным некрозом гепатоцитов развивается цирроз печени, в редких случаях – рак печени.
Профилактика токсического гепатита заключается в строгом соблюдении техники безопасности при контакте с токсичными веществами, проведении регулярных медицинских осмотров всего контингента контактирующих с токсинами рабочих (для своевременного выявления лиц с патологией печени и недопущения их к работе с токсическими химическими соединениями), налаживании здорового питания с достаточным количеством белка, борьбе с алкоголизмом.
Алкогольный гепатит – это патологические изменения печени, характеризующиеся признаками воспаления, жировой дистрофии, фиброза, причиной которых является токсическое воздействие на орган метаболитов алкоголя. При продолжении действия этиологического фактора изменения печени переходят в цирроз – необратимое повреждение. Тяжесть заболевания определяется как дозой, так и качеством и длительностью приема спиртного. Гепатит может протекать в острой или хронической форме. Лечение направлено на отказ от алкоголя, обеспечение достаточно калорийной и питательной диеты, нормализацию функционального состояния печени.
МКБ-10
Общие сведения
Алкогольный гепатит – заболевание, являющееся одним из основных проявлений алкогольной болезни печени, которое в современной гастроэнтерологии наряду с алкогольным фиброзом относится к предвестникам или начальным проявлениям цирроза печени. Как правило, это заболевание развивается через пять-семь лет регулярного применения спиртного. Патология прогрессирует при продолжении употребления алкогольных напитков.
Причины
Причиной алкогольного гепатита является длительное злоупотребление алкоголем. У мужчин повреждение печени может развиться при употреблении 50-80 грамм алкоголя в сутки, у женщин – 30-40 грамм, у подростков – 15-20. Скорость развития и прогрессирования заболевания определяется количеством, частотой алкоголизации, качеством употребляемых напитков, индивидуальными особенностями организма, продолжительностью злоупотребления.
Вероятность развития алкогольного повреждения печени выше у лиц, имеющих генетические особенности ферментов, метаболизирующих алкоголь, у перенесших вирусный гепатит пациентов, а также при исходном дефиците питания.
Патогенез
Прием алкоголя сопровождается его метаболизацией в печени до ацетальдегида, обладающего свойством повреждать гепатоциты (печеночные клетки). Каскад химических реакций, запускаемых в организме данным веществом, становится причиной гипоксии гепатоцитов, а в итоге – их гибели. В результате токсического алкогольного повреждения печени в ее ткани развивается диффузный воспалительный процесс.
Классификация
Алкогольный гепатит может иметь персистирующее либо прогрессирующее течение. Персистирующее течение является относительно стабильной формой заболевания, при этом в условиях прекращения употребления спиртного повреждение клеток печени обратимо. Продолжение алкоголизации приводит к переходу в прогрессирующую форму.
Прогрессирующая форма (разделяется на легкую, среднюю и тяжелую степени по активности) характеризуется мелкоочаговым некротическим поражением печени, которое часто переходит в цирроз. Своевременное лечение данной формы приводит к стабилизации процесса, остаточные явления сохраняются.
В зависимости от течения выделяют острый и хронический алкогольный гепатит. Острое течение характеризуется острым прогрессирующим поражением печени. Около 70% случаев длительного злоупотребления вызывает именно острый гепатит, который в 4% случаев крайне быстро переходит в цирроз. Данная форма может протекать в следующих вариантах: латентном, желтушном, холестатическом и фульминантном. Тяжелые варианты острого алкогольного гепатита чаще развиваются на фоне имеющегося цирроза после тяжелого запоя.
Симптомы алкогольного гепатита
Латентный вариант течения не имеет характерной симптоматики. Пациенты ощущают некоторую тяжесть в подреберье справа, легкую тошноту. Выявляется данный вариант обычно по результатам лабораторных исследований (повышение трансаминаз). Постановка окончательного диагноза требует биопсии.
Желтушный вариант течения является наиболее частым. Характерными признаками являются жалобы на выраженную слабость, анорексию, боль в области правого подреберья, диарею, тошноту, рвоту, снижение веса, пожелтение кожных покровов, склер. Возможно повышение температуры тела. Печень увеличена, гладкая (при циррозе – бугристая), при пальпации болезненна. Обнаружение таких симптомов, как спленомегалия, асцит, пальмарная эритема (покраснение ладоней), телеангиэктазии, свидетельствует об имеющемся фоновом циррозе.
Холестатический вариант алкогольного гепатита встречается реже, его характерными признаками являются интенсивный кожный зуд, обесцвечивание кала, желтуха, потемнение мочи. Данный вариант имеет затяжное течение. Фульминантный вариант характеризуется быстрым прогрессированием гепаторенального, геморрагического синдрома, выраженного изменения лабораторных маркеров. На фоне печеночной комы, гепаторенального синдрома исход может быть летальным.
Хроническое течение алкогольного гепатита характеризуется умеренной выраженностью клинических признаков и лабораторных маркеров. Постановка диагноза основана на характерных признаках, выявляемых при биопсии печени, которые свидетельствуют о наличии воспаления при отсутствии цирроза.
Диагностика
Диагностика алкогольного гепатита может быть связана с определенными затруднениями. Легкое течение заболевания может не сопровождаться никакими специфическими симптомами, и заподозрить его можно только при обнаружении изменений лабораторных показателей.
Лабораторными признаками острой формы являются лейкоцитоз, реже – лейкопения (при токсическом воздействии алкоголя на костный мозг), В12-дефицитная анемия, ускоренная СОЭ, а также повышение маркеров повреждения печени. Ультразвуковое исследование печени выявляет увеличение ее размеров, неоднородность структуры, контуры ровные. Магнитно-резонансная томография (МРТ печени) определяет коллатеральный печеночный кровоток, сопутствующее повреждение поджелудочной железы.
При хронической форме ультразвуковое исследование печени выявляет незначительное либо умеренное увеличение печени, повышение ее эхогенности, однородность структуры. Лабораторные показатели изменены умеренно. Биопсия печени при алкогольном повреждении позволяет выявить специфические признаки воспаления, фиброза, некроза. Выраженность повреждения зависит от формы заболевания и его длительности.
Выявление в ходе проведенного обследования признаков повреждения печени должно сочетаться с анамнестическими данными, указывающими на длительное употребление алкоголя, а также наличие зависимости, злоупотребления. Это затруднительно, поскольку не всегда врач владеет полной информацией о пациенте. Именно поэтому для сбора полного анамнеза должны быть привлечены родственники, поскольку пациенты зачастую значительно приуменьшают количество употребляемых спиртных напитков.
Также выявляются характерные внешние признаки алкогольной болезни (алкоголизма): одутловатость лица, тремор рук, языка, век, атрофия мышц плечевого пояса, контрактуру Дюпюитрена (фиброзное изменение ладонных сухожилий, приводящее к их укорочению и сгибательной деформации кисти), поражение периферической нервной системы, других органов-мишеней (почек, сердца, поджелудочной железы, центральной нервной системы).
Лечение алкогольного гепатита
Терапия данного заболевания должна быть комплексной. Основными направлениями лечения является устранение повреждающего фактора, назначение соответствующей диеты, проведение медикаментозной терапии. Любая форма алкогольного гепатита в первую очередь требует прекращения действия этиологического фактора – спиртного. Без отказа от алкоголя прогрессирование повреждения неизбежно. При легких формах этого уже достаточно для обратного развития изменений в печени.
Алкогольный гепатит сопровождается у большинства пациентов дефицитом питания. Чем тяжелее повреждение печени, тем более выражена трофическая недостаточность. Рекомендуется энергетическая ценность суточного рациона около 2000 калорий. Содержание белка должно составлять 1 г на килограмм массы. Обязательно достаточное поступление витаминов, ненасыщенных жирных кислот. В случае анорексии назначается зондовое энтеральное или парентеральное питание. Инфузии аминокислот уменьшают белковый катаболизм (расходование внутритканевых запасов белка), улучшает метаболизм тканей головного мозга.
Лекарственная терапия включает назначение препаратов эссенциальных фосфолипидов, которые уменьшают жировое изменение печени, обладают антиоксидантным эффектом, замедляют фиброз печени, ускоряют регенерацию ее клеток. Также при алкогольном повреждении, особенно холестатической форме, назначаются препараты урсодезоксихолевой кислоты, обладающие цитопротективным эффектом. С целью достижения антиоксидантного эффекта, блокирования выработки ацетальдегида, повреждения клеточных мембран назначаются силимаринсодержащие гепатопротекторы.
Лечение острой формы включает проведение дезинтоксикационной терапии, введения плазмозамещающих растворов, коррекцию электролитных нарушений. При тяжелом течении с синдромом печеночно-клеточной недостаточности применяются глюкокортикостероиды. Лечение хронической формы проводится с учетом степени повреждения печени. Наличие фиброза требует полного отказа от алкоголя. Медикаментозная терапия включает назначение препаратов, воздействующих на процесс фиброза, γ-интерферона, глицина.
Прогноз и профилактика
Основой профилактики алкогольного гепатита является ограничение употребления алкоголя, с целью предупреждения прогрессирования имеющихся повреждений печени – полный отказ. У пациентов с легким и средней степени тяжести алкогольного гепатита при полном прекращении действия ацетальдегида прогноз хороший – возможно полное восстановление функций печени. В настоящее время с целью лечения данной патологии применяются высокоэффективные препараты, которые позволяют излечить заболевание либо стабилизировать состояние пациента на длительное время, предотвращая переход в цирроз печени.
Лечение должен проводить врач-гепатолог или гастроэнтеролог совместно с психотерапевтом и наркологом, поскольку решающим фактором является отказ от алкоголя. При продолжении действия этиологического фактора заболевание осложняется циррозом печени. Это необратимое состояние, являющееся финальным этапом алкогольного повреждения. В этом случае прогноз неблагоприятный. У таких пациентов высокий риск развития гепатоцеллюлярной карциномы.
1. Алкогольный гепатит / Радченко В.Г., Приходько Е.М. // Экспериментальная и клиническая гастроэнтерология - 2012 - №6
2. Клинические рекомендации Российского общества по изучению печени по ведению взрослых пациентов с алкогольной болезнью печени / Ивашкин В.Т., Маевская М.В., Павлов Ч.С. и др. // Российский журнал гастроэнтерологии, гепатологии и колопроктологии - 2017 - №6
3. Острый алкогольный гепатит: современные представления, возможности терапии / Соломенцева Т.А., Кушнир И.Э., Чернова В.М. // Острые и неотложные состояния в практике врача - 2013 - №2-3
Читайте также:

