Папиллома кожи вирусной этиологии
Обновлено: 24.04.2024
Сегодня доступны анализы, которые помогают выявить генетические изменения в опухолевых клетках. Все эти мутации относительно легко обнаружить постфактум — а вот об их причинах зачастую остается только догадываться. К повреждению генов могут приводить некоторые химические вещества (они называются канцерогенами), физические факторы (радиация, рентгеновское, ультрафиолетовое излучение, ожоги), инфекции, хронические воспалительные процессы. В конце концов, ошибка в ДНК может произойти случайно.
Одна из причин злокачественного перерождения клеток — вирусы. Самые знаменитые возбудители, способные приводить к таким фатальным последствиям — вирусы папилломы человека, сокращенно ВПЧ. Они передаются половым путем и могут приводить к раку шейки матки, а также ряду других онкологических заболеваний.
Все ли ВПЧ опасны?
Вирусами папилломы заражается большинство взрослых людей с началом половой жизни. Этому способствуют беспорядочные половые связи и незащищенный секс. Презервативы снижают риск передачи инфекции, но не защищают полностью.
Рак вызывают ВПЧ высокого риска. К этой группе относятся 14 типов вируса, особенно опасны типы 16 и 18. Именно они ответственны за большинство случаев рака шейки матки у женщин.
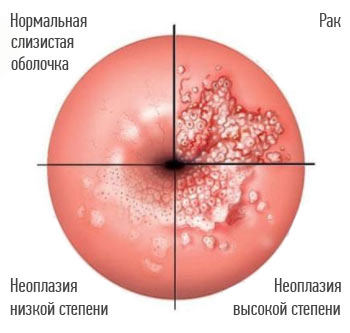
Изменения, которые вызывают ВПЧ высокого онкогенного риска в шейке матки: нормальная слизистая оболочка, внутриэпителиальная неоплазия, рак.
Какие злокачественные опухоли развиваются из-за ВПЧ?
Доказано, что вирусы папилломы человека высокого риска (главным образом 16 и 18 типа) ответственны за 70% случаев рака шейки матки. Эти возбудители способны также приводить к ряду других онкологических заболеваний у женщин и мужчин:
- Рак ротоглотки в большинстве случаев развивается в области миндалин и корня языка. Традиционно основным фактором риска развития этих злокачественных опухолей считается курение. Однако, недавние исследования показали, что от 60 до 70% случаев связаны с ВПЧ. Согласно современным представлениям, в большинстве случаев к раку ротоглотки приводит сочетание папилломавирусной инфекции, курения и частого употребления алкоголя. В последние десятилетия растет распространенность рака ротоглотки, связанного с ВПЧ, у молодых людей, которые не курят и не злоупотребляют алкоголем, но имеют в анамнезе несколько половых партнерш, с которыми занимались в том числе оральным сексом. При таких злокачественных опухолях ротоглотки, вызванных ВПЧ, у непьющих и некурящих людей, прогноз обычно более благоприятный, так как они лучше отвечают на химиотерапию и лучевую терапию.
- Рак анального канала связан с вирусами папилломы более чем в 90% случаев. Причем, число новых случаев этого онкозаболевания и смертей от него в развитых странах растет с каждым годом. У женщин рак анального канала встречается чаще, чем у мужчин.
- Рак полового члена связан с ВПЧ в 60% случаев.
- Рак влагалища также в большинстве случаев (75%) вызван вирусами папилломы высокого риска.
- Рак вульвы связан с ВПЧ в 70% случаев.
С вирусами папилломы человека связано около 5% всех онкологических заболеваний в мире: 3% у женщин и 2% у мужчин.
Какова вероятность, что ВПЧ приведет к раку?
Вероятность того, что вирус папилломы надолго сохранится в организме и приведет к онкологическому заболеванию, зависит от ряда факторов:
- Тип ВПЧ — относится ли он к высокому онкогенному риску.
- Состояние иммунной системы человека. Вероятность стойкой инфекции, развития предраковых состояний и рака повышена у ВИЧ-инфицированных людей, при различных иммунодефицитных состояниях.
- Сопутствующие инфекции, передающиеся половым путем, такие как гонорея, герпесвирусная инфекция, хламидиоз.
- Количество детей у женщины и рождение первого ребенка в юном возрасте.
- Курение.
Если ВПЧ с высоким онкогенным риском заразилась женщина с нормальным иммунитетом, то, для того чтобы развился рак шейки матки, обычно должно пройти 15–20 лет. У женщин с ВИЧ-инфекцией и иммунодефицитными состояниями этот срок сокращается до 5–10 лет.
Как вирусы папилломы человека вызывают рак?
Вирусы — очень странные создания, которые сильно отличаются от клеточных форм жизни. В настоящее время ученые до конца не решили — можно ли вообще считать эти инфекционные агенты живыми. По сути вирус представляет собой генетический материал, окруженный белковой оболочкой. Он не может размножаться самостоятельно — для этого ему нужна клетка какого-нибудь организма, которая после заражения превращается в фабрику по производству новых вирусных частиц.
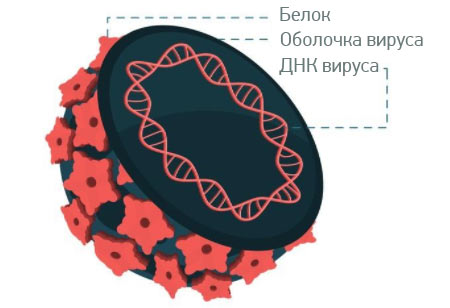
Кроме того, вирусный ген E6 влияет на работу белка myc, который участвует в регуляции клеточных делений и запрограммированной клеточной смерти — апоптоза. Итогом также становится активация теломеразы.
Изучать эти механизмы очень важно, потому что знания о них, возможно, помогут создать эффективные методы лечения папилломавирусной инфекции и профилактики развития рака.
В норме иммунная система распознаёт клетки, зараженные вирусом, и уничтожает их. Если этого не происходит, то инфицированные клетки продолжают размножаться, со временем возникают предраковые изменения, а затем и злокачественная опухоль.
Можно ли излечиться от инфекции, вызванной ВПЧ?
Методов лечения, направленных непосредственно против ВПЧ, в настоящее время не существует. Папилломы и кондиломы, а также предраковые изменения, вызванные ВПЧ, можно удалить хирургически, с помощью лазера, криохирургии. При поражении шейки матки применяют петлевую электрохирургическую эксцизию (удаление патологического образования с помощью проволочной петли, нагретой электрическим током), конизацию (удаление конусообразного участка ткани шейки матки). Однако, важно понимать, что с помощью операции невозможно удалить вирус из организма.
Меры профилактики
Хотя методов лечения, направленных против ВПЧ, не существует, есть эффективные методы профилактики. Она бывает первичной и вторичной.
В 2020 году ученые доказали, что вакцины против ВПЧ предотвращают не только предраковые изменения в шейке матки, но и инвазивный рак.
Другие меры первичной профилактики злокачественных опухолей, вызванных ВПЧ:
- Половое воспитание, с учетом возраста детей и культурных особенностей социума.
- Использование презервативов. Врачи должны рассказывать населению о том, что этот метод контрацепции помогает защититься от опасных инфекций, в том числе снизить риск заражения ВПЧ.
- Отказ от курения. В этом отношении врачам и ученым также важно вести просветительскую работу.
- Мужское обрезание. Рак полового члена часто развивается в области крайней плоти, поэтому это эффективная профилактическая мера. Так называемое женское обрезание недопустимо даже под предлогом защиты от инфекций – в любом виде это однозначно калечащая операция, которая лишает женщину возможности вести полноценную половую жизнь.
Вторичная профилактика направлена на предупреждение развития злокачественных опухолей у людей, которые уже заражены ВПЧ высокого риска. Всем женщинам с началом половой жизни (в том числе вакцинированным) нужно регулярно проходить скрининг на рак шейки матки:
- До 65 лет — ПАП-тест (мазок Папаниколау) каждые 3 года или ПАП-тест в сочетании с анализами на ВПЧ каждые 5 лет. По крайней мере раз в год необходимо проходить профилактические осмотры у врача-гинеколога.
- Старше 65 лет: если в течение последних 10 лет женщина регулярно проходила скрининг, и в течение последних 25 лет у нее не было обнаружено злокачественных опухолей или предраковых состояний (внутриэпителиальная неоплазия CIN 2 или более серьезное поражение), то скрининг можно прекратить.
- Если у женщины была удалена матка вместе с шейкой (не по поводу рака или тяжелого предракового поражения) — скрининг можно не проходить. Если матка была удалена, но ее шейка оставлена — скрининг нужно проходить, как всем.
Исследования также показывают, что для людей из группы повышенного риска (занимающихся анальным сексом, ВИЧ-инфицированных) также полезно сдавать мазок Папаниколау из анального канала. Злокачественную опухоль или предраковые изменения в ротовой полости, ротоглотке может обнаружить врач-стоматолог — это еще один повод регулярно проходить профилактические осмотры.
Скрининг помогает выявить рак на ранней стадии и своевременно начать лечение — за счет этого существенно улучшается прогноз.
Конечно же, важно обращать внимание на любые подозрительные симптомы и не тянуть с визитом к врачу. Например, рак шейки матки может проявляться в виде аномальных вагинальных кровотечений (в промежутках между месячными, во время секса, в постменопаузе), болей в области таза, болезненности во время половых контактов. Эти симптомы не обязательно свидетельствуют о том, что у женщины злокачественная опухоль, чаще всего они указывают на другие заболевания. Но установить точный диагноз сможет только врач после обследования.
Что такое папилломавирусная инфекция (ВПЧ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Борисова Э. В., гинеколога со стажем в 35 лет.
Над статьей доктора Борисова Э. В. работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Папилломавирусная инфекция — это состояние, развивающееся при заражении какой-либо разновидностью вируса папилломы человека (ВПЧ). Возбудители данной группы могут существовать только в человеческом организме, поражая кожу и слизистые оболочки, приводя к появлению папиллом, бородавок, плоских и остроконечных кондилом. [1] [2] [4]

ВПЧ довольно широко распространён в человеческой популяции, особенно среди сексуально активных людей, а это свыше 80% всего населения. До недавнего времени вирусы этой группы считались относительно безобидными, вызывающими лишь косметические дефекты, но последние научные исследования показывают, что проблема гораздо серьёзнее. [9]
На сегодняшний день науке известно несколько сотен штаммов (типов) папилломавирусов . Около 40 из них преимущественно поражают аногенитальную область и передаются половым путём. Особую опасность представляют штаммы высокого онкогенного риска, так как они могут спровоцировать развитие онкологических заболеваний, в том числе рака шейки матки.
Чаще всего заражение происходит в молодом возрасте, как правило, с началом половой жизни, при этом возможно неоднократное инфицирование. Наиболее уязвимой группой в плане вероятности заражения ВПЧ и развития неблагоприятных последствий являются молодые женщины в возрасте 15-30 лет.
Помимо этого ВПЧ может перейти от инфицированной матери к ребёнку, например, при родах. Не исключается и контактно-бытовой способ передачи возбудителя, например, при соприкосновениях и даже при совместном использовании предметов личной гигиены.
К факторам риска, способствующим заражению ВПЧ, развитию хронической папилломавирусной инфекции и её переходу в предраковые состояния с потенциальным перерождением в злокачественную опухоль, относятся:
- иммунодефицит любого происхождения, в том числе вследствие ВИЧ-инфекции, лучевых поражений, применения иммунодепрессантов при трансплантации органов и тканей, лечения цитостатиками и других причин;
- подавленное состояние иммунитета во время беременности;
- раннее начало половой жизни;
- частая смена половых партнёров, незащищённый секс;
- инфицированность высокоонкогенными штаммами ВПЧ;
- заражение одновременно несколькими типами ВПЧ;
- наличие других инфекций, передающихся половым путём, например, герпесвирусной и цитомегаловирусной инфекции, вируса Эпштейна — Барр, гепатитов В и С, гонореи и трихомониаза;
- стресс, истощение, гиповитаминоз, гормональный дисбаланс;
- многократные роды и аборты;
- тяжёлые хронические заболевания, в том числе сахарный диабет;
- вредные привычки (курение, злоупотребление спиртным);
- низкий социальный статус, плохие условия жизни, неудовлетворительная интимная гигиена;
- пренебрежение регулярными профилактическими обследованиями (один из важнейших факторов риска);
- низкий уровень развития медицины в регионе проживания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы папилломавирусной инфекции
Далеко не всегда человек догадывается о наличии в своём организме папилломавирусной инфекции, оставаясь при этом источником заражения для потенциальных партнёров. [1] [2] Дело в том, что заболевание может долгое время протекать бессимптомно: вирус скрыто существует в организме от нескольких месяцев до нескольких лет, никак себя не проявляя. Кроме того, уже имеющиеся проявления инфекции не всегда доступны для наружного обзора. Например, если папилломы, бородавки и кондиломы на открытых участках тела и поверхности гениталий ещё можно заметить самостоятельно, то патологические изменения, локализующиеся на шейке матки, сможет обнаружить только специалист в ходе осмотра с применением соответствующих инструментов.
И всё же существует несколько симптомов, которые прямо или косвенно могут указывать на наличие папилломавирусной инфекции и её неблагоприятных последствий. [3] К ним относятся:
- появление на коже и/или слизистых оболочках каких-либо разрастаний различных форм (на тонкой ножке или с широким основанием, нитевидной, округлой или плоской конфигурации, в форме цветной капусты или петушиного гребня) и размеров (от образований в несколько миллиметров до разрастаний, занимающих всю промежность);

- отёчность и воспалительная инфильтрация папилломатозных разрастаний (остроконечных кондилом), их ранимость и кровоточивость, что приводит к присоединению вторичной инфекции с появлением гнойного отделяемого с неприятным запахом;
- зуд, жжение, мокнутие в области промежности, появление обильных белей, даже при отсутствии видимых патологических образований;
- межменструальные кровянистые выделения, в том числе появляющиеся в результате полового контакта:
- дискомфорт во время полового акта.
Наиболее тревожными признаками заболевания являются:
- постоянные боли в области спины и таза;
- слабость;
- беспричинная потеря веса;
- опухание одной или обеих ног.
Патогенез папилломавирусной инфекции
Заражение папилломавирусной инфекцией происходит при попадании вирусных частиц на кожу или слизистую оболочку. [1] [2] Излюбленная локализация инфекции на теле женщины — промежность, большие и малые половые губы, вульва, влагалище и шейка матки, у мужчин — половой член. Может также произойти поражение слизистой полости рта, пищевода, мочевого пузыря, трахеи, конъюнктивы и других органов и тканей.
Заражению способствуют микротравмы и потёртости. Особенно благоприятные для инфицирования условия создаются при половом акте. В 60–80% случаев достаточно однократного сексуального контакта с больным папилломавирусной инфекцией или бессимптомным носителем ВПЧ. К развитию заболевания может привести попадание в организм буквально единичных вирусных частиц.
При наличии предрасполагающих факторов (микроповреждения, слабого иммунитета и других) возбудитель проникает в эпителиальную ткань до её базального слоя. Там он прикрепляется к оболочке незрелой клетки и внедряется сначала в её цитоплазму, а затем и в ядро, где повреждает генетический аппарат. После этого начинается деление клеток с изменённым геномом, что приводит к появлению в месте внедрения вируса генитальных кондилом (образований, которые постепенно разрастаются), а, например, на шейке матки — к развитию диспластических процессов различной степени тяжести (дисплазия шейки матки).

В случае ВПЧ высокого онкогенного риска определённые гены в вирусной ДНК кодируют синтез специфических белков-онкопротеинов (Е6 и Е7), которые подавляют противораковую защиту клеток. Под действием онкопротеинов нарушается стабильность генома клеток, стимулируется их размножение и снижается способность к дифференцировке — всё это со временем может привести к онкопатологии. [12]
Формирование новых полноценных вирусных частиц, способных инфицировать другого человека, происходит уже не в базальном, а в самых поверхностных слоях поражённого эпителия. Возбудитель может содержаться в слущивающихся отмирающих клетках, которые отделаются слизистой оболочкой. Таким образом они переходят к новому хозяину при тесном (сексуальном или бытовом) контакте.
Классификация и стадии развития папилломавирусной инфекции
По способности индуцировать развитие злокачественных новообразований ВПЧ подразделяют на четыре группы: [8]
- неонкогенные штаммы ВПЧ (типы 1-5);
- ВПЧ низкого онкогенного риска (типы 6, 11, 40, 42-44, 54, 61, 70, 72, 81);
- ВПЧ среднего онкогенного риска (типы 26, 31, 33, 35, 51-53, 58, 66);
- ВПЧ высокого онкогенного риска (типы 16, 18, 39, 45, 56, 59, 68, 73, 82).
Клинические формы папилломавирусной инфекции: [5]
- латентная — скрытая форма, не имеющая клинических и морфологических признаков, но обнаруживаемая иммунохимическими и молекулярно-биологическими методами;
- субклиническая — возникает у лиц с нормальным иммунитетом, определяется только специальными диагностическими методами (пробы с растворами-индикаторами, гистологические и цитологические исследования);
- манифестная — появляется у лиц с временным или стойким снижением иммунитета, в случае генитальной папилломавирусной инфекции характеризуется появлением кондилом.
Латентная инфекция может переходить в субклиническую и манифестную форму в случае возникновения предрасполагающих условий (факторов риска), но чаще всего она протекает бессимптомно, не манифестируя.
Клинические проявления папилломавирусной инфекции:
- кожные поражения: подошвенные, плоские и обычные (вульгарные) бородавки, бородавчатая эпидермодисплазия, бородавки Бютчера и небородавчатые поражения кожи;
- поражения слизистых оболочек гениталий: кондиломы, некондиломатозные поражения, карциномы;
- поражения слизистых вне гениталий: папилломатоз гортани, карциномы шеи, языка и другое.

Разновидности поражений:
- экзофитные — видимые разрастания в виде папиллом и бородавок;
- эндофитные — образования, располагающиеся в толще ткани, которые не видны невооружённым глазом.
Осложнения папилломавирусной инфекции
Основными наиболее опасными осложнениями папилломавирусной инфекции являются злокачественные новообразования. Но возможны и другие серьёзные последствия:

- Злокачественные новообразования заднего прохода, вульвы, полового члена и ротоглотки. Повышение риска их развития также связывают с высокоонкогенными штаммами ВПЧ. [6]
- Остроконечные кондиломы на гениталиях, папилломатоз верхних дыхательных путей (рецидивирующий респираторный папилломатоз, веррукозный ларингит). Причиной возникновения могут стать 6-й и 11-й типы вируса, несмотря на свой низкий онкогенный риск. В случае папилломатоза есть вероятность полной потери голоса, обструкции (перекрытия) гортани с развитием асфиксии. Это довольно редкое заболевание может возникать у детей, рождённых женщинами с папилломавирусной инфекцией. По разным данным, заражение может происходить как во время родов, так и внутриутробно. Как правило, респираторный папилломатоз начинает проявляться в детском и подростковом возрасте, он склонен к неоднократным рецидивам после удаления множественных папиллом, перекрывающих дыхательные пути.
- Гнойно-септические осложнения. Папилломатозные разрастания на слизистых оболочках очень ранимы, легко травмируются, и через участки мокнутия, расчёсов и потёртостей может проникать вторичная инфекция, которая в свою очередь и вызывает нагноение.
Диагностика папилломавирусной инфекции
Основные цели диагностических мероприятий: [3]
- ранняя диагностика папилломавирусной инфекции для динамического наблюдения и лечения;
- своевременное обнаружение и лечение предраковых изменений, что позволяет на 80% предотвратить развитие злокачественных новообразований;
- выявление онкологических новообразований на ранних стадиях, что в большинстве случаев даёт хороший прогноз эффективного излечения;
- решение вопроса о целесообразности вакцинации.
Для выявления папилломавирусной инфекции на сегодняшний день существует целый комплекс диагностических процедур:
- Гинекологический осмотр в зеркалах — позволяет увидеть папилломатозные разрастания (аногенитальные кондиломы) и другие изменения.
- Классический тест Папаниколау (мазки с поверхности шейки матки и стенок влагалища для цитологического исследования) — обнаруживает ранние признаки дисплазии и злокачественного перерождения.

- Пробы с уксусной кислотой и раствором Люголя — выявляют участки поражения слизистой шейки матки.
- Кольпоскопия, в том числе с биопсией подозрительных участков и их гистологическим исследованием, — определяет характер имеющегося новообразования.

- Иммунофлюоресцентный анализ (ИФА) обнаруживает в цервикальном соскобе онкопротеины (Е7 и Е6). Этот метод достаточно новый, с его помощью можно различить носительство ВПЧ и первые признаки злокачественного перерождения в клетках, [12] оценить агрессивность данного процесса, сделать предположения относительно прогноза заболевания.
- Полимеразная цепная реакция (ПЦР) находит вирусную ДНК в биологическом материале (соскоб со слизистой), определяет тип ВПЧ, степень его онкогенности, а также количество вирусных частиц, что косвенно позволяет судить о характере течения папилломавирусной инфекции у данного пациента, возможности спонтанного излечения или высокого риска прогрессирования. Обнаружение ВПЧ с помощью этого возможно даже при латентном течении болезни, когда цитологические и гистологические методы не эффективны.
Целесообразно дополнительное обследование пациента на наличие других инфекций, передающихся половым путём, так как папилломавирус в 90% случаев с ними сочетается, и это может осложнять течение заболевания.
Лечение папилломавирусной инфекции
Лечение папилломавирусной инфекции должно быть комплексным и включать следующие составляющие: [3] [5]
- деструкцию (удаление) видимых проявлений (аногенитальных кондилом и др.);
- иммуномодулирующую терапию;
- противовирусную терапию;
- лечение сопутствующих инфекций, передающихся половым путём.
Деструктивные методы делятся на две основные группы:
- химические — с применением трихлоруксусной кислоты, а также таких препаратов, как "Солкодерм", "Колломак", "Ферезол" и др.;
- физические — хирургическое удаление, электрокоагуляция, криодеструкция, радиоволновая и плазменная коагуляция, лазеротерапия.

Лечение сопутствующих половых инфекций проводят до начала деструктивной терапии на фоне адекватной иммунокоррекции.
Удаление видимых проявлений папилломавирусной инфекции должно сочетаться с противовирусной терапией — как с общей, так и с применением препаратов местного действия после удаления кондилом.
Следует помнить, что успешно проведённое лечение не исключает развитие рецидивов в дальнейшем, особенно у пациентов с нарушениями иммунитета. Поэтому за ними устанавливается динамическое наблюдение в течение как минимум 1-2 лет.
Прогноз. Профилактика
В 90% случаев здоровая иммунная система человека справляется с папилломавирусной инфекцией самостоятельно за период от полугода до двух лет с момента инфицирования, после чего происходит полное выздоровление с исчезновением вируса из организма. При этом не формируется напряжённого пожизненного иммунитета, то есть человек может заразиться повторно.
В других случаях, при наличии предрасполагающих факторов, заболевание приобретает хроническую форму, склонную к длительному скрытому течению с периодическими рецидивами и возможным развитием тяжёлых осложнений.
От момента попадания вируса в организм до развития предраковых состояний и тем более возникновения рака может пройти достаточно много времени, иногда десятки лет. Поэтому регулярные профилактические обследования, своевременное выявление и лечение предраковых состояний — вполне реальный и эффективный способ избежать самого неблагоприятного варианта развития событий. [13] С этой целью Всемирная организация здравоохранения рекомендует всем женщинам старше 30 лет при первичном скрининге проходить не только “рутинное” цитологическое исследование, но и делать тест на наличие ВПЧ. [10]
Регулярное посещение гинеколога (при отсутствии каких-либо жалоб — раз в год) с проведением теста Папаниколау позволяет своевременно обнаружить начальные признаки дисплазии и предпринять все необходимые меры для предотвращения прогрессирования процесса и его перехода в онкологическое заболевание.
Использование методов барьерной контрацепции хоть и не полностью защищает от инфицирования, но несколько снижает его вероятность.
Главным методом первичной профилактики папилломавирусной инфекции считается вакцинация. [11] Современные вакцины разработаны с целью защиты от наиболее опасных, высокоонкогенных штаммов ВПЧ, ответственных за 70-80% случаев развития рака шейки матки. Стандартный курс, состоящий из трёх прививок, даёт вполне надёжную защиту.

ОПРЕДЕЛЕНИЕ
Аногенитальные (венерические) бородавки - вирусное заболевание, обусловленное вирусом папилломы человека и характеризующееся появлением экзофитных и эндофитных разрастаний на коже и слизистых оболочках наружных половых органов, уретры, влагалища, шейки матки, перианальной области.
Классификация
Общепринятой классификации не существует.
Этиология и патогенез
Возбудитель заболевания - вирус папилломы человека (ВПЧ) относится к роду папилломавирусов (Papillomavirus), который, в свою очередь, принадлежит к семейству папававирусов (Papavaviridae). Вирусы папилломы человека высоко тканеспецифичны и поражают клетки эпителия кожи и слизистых оболочек. К настоящему времени идентифицировано и описано более 190 типов ВПЧ, которые классифицируются на группы высокого и низкого онкогенного риска в соответствии с их потенциалом индуцировать рак. Международное агентство по изучению рака выделяет 12 типов ВПЧ высокого риска (типы 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59), которые могут потенцировать развитие рака и предраковых поражений различной локализации: шейки матки, вульвы, влагалища, анального канала, пениса, шеи, гортани, ротовой полости.
Аногенитальные бородавки являются наиболее распространенным клиническим проявлением папилломавирусной инфекции, при этом до 90% всех случаев заболевания у мужчин и женщин вызывается 6 и 11 типами ВПЧ. Среднее время между инфицированием ВПЧ и развитием аногенитальных бородавок составляет 11-12 месяцев у мужчин и 5-6 месяцев у женщин.
Папилломавирусная инфекция наиболее часто регистрируется у лиц молодого возраста, имеющих большое число половых партнеров. По данным ВОЗ, 50-80% населения инфицировано ВПЧ, но лишь 5-10% инфицированных лиц имеют клинические проявления заболевания.
Выявляемость ВПЧ значительно варьирует в различных этнико-географических регионах и определяется поведенческими, социально-экономическими, медицинскими, гигиеническими факторами. Географическая вариабельность характерна не только для частоты выявляемости вируса, но и для распределения генотипов ВПЧ. Согласно систематизированному анализу мировых данных, заболеваемость аногенитальными бородавками мужчин и женщин (включая новые случаи и рецидивы заболевания) варьирует от 160 до 289 случаев на 100000 населения, со средним значением 194,5 случаев на 100000 населения, а средний ежегодный уровень выявляемости новых случаев аногенитальных бородавок составляет 137 случаев на 100000 населения среди мужчин и 120,5 случаев на 100000 населения среди женщин.
В Российской Федерации показатель заболеваемости аногенитальными бородавками в 2014 году составил 21,8 случаев на 100000 населения: у лиц в возрасте от 0 до 14 лет – 0,6 случаев на 100000 населения, у лиц в возрасте 15-17 лет - 28,3 случаев на 100000 населения, у лиц в возрасте старше 18 лет - 25,9 случаев на 100000 населения. Однако данные показатели не отражают истинного уровня заболеваемости и являются следствием неполной регистрации новых случаев аногенитальных бородавок.
Клиническая картина
Cимптомы, течение
- половой контакт.
У детей:
- трансплацентарный (редко);
- перинатальный;
- половой контакт;
- контактно-бытовой, однако возможность аутоинокуляции и передачи ВПЧ через бытовые предметы остается недостаточно изученной.
КЛИНИЧЕСКАЯ КАРТИНА
Выделяют несколько клинических разновидностей аногенитальных бородавок:
- остроконечные кондиломы;
- бородавки в виде папул;
- поражения в виде пятен;
- внутриэпителиальная неоплазия;
- бовеноидный папулез и болезнь Боуэна;
- гигантская кондилома Бушке-Левенштайна.
– наличие одиночных или множественных образований в виде папул, папиллом, пятен на кожных покровах и слизистых оболочках наружных половых органов;
– зуд и парестезии в области поражения;
– болезненность во время половых контактов (диспареуния);
– при локализации высыпаний в области уретры - зуд, жжение, болезненность при мочеиспускании (дизурия); при обширных поражениях в области уретры – затрудненное мочеиспускание;
– болезненные трещины и кровоточивость кожных покровов и слизистых оболочек в местах поражения.
- остроконечные кондиломы - пальцеобразные выпячивания на поверхности кожных покровов и слизистых оболочек, имеющие типичный “пестрый” и/или петлеобразный рисунок и локализующиеся в области внутреннего листка крайней плоти, головки полового члена, наружного отверстия мочеиспускательного канала, малых половых губ, входа во влагалище, влагалища, шейки матки, паховой области, промежности и анальной области;
- бородавки в виде папул – папулезные высыпания без пальцеобразных выпячиваний, локализующиеся на кератинизированном эпителии наружного листка крайней плоти, тела полового члена, мошонки, латеральной области вульвы, лобка, промежности и перианальной области;
- поражения в виде пятен – серовато-белые, розовато-красные или красновато-коричневые пятна на коже и/или слизистой оболочке половых органов;
- бовеноидный папулез и болезнь Боуэна - папулы и пятна с гладкой или бархатистой поверхностью; цвет элементов в местах поражения слизистой оболочки – бурый или оранжево-красный, а поражений на коже – пепельно-серый или коричневато-черный;
- гигантская кондилома Бушке-Левенштайна - мелкие бородавчатоподобные папилломы, сливающиеся между собой и образующие очаг поражения с широким основанием.
Диагностика
Диагноз аногенитальных бородавок устанавливается на основании клинических проявлений. Для улучшения визуализации аногенитальных бородавок проводится проба с 5% раствором уксусной кислоты, после обработки которым образования некоторое время сохраняют серовато-белую окраску, а сосудистый рисунок усиливается.
Для верификации диагноза могут использоваться лабораторные исследования:
– исследование молекулярно-биологическими методами, позволяющими идентифицировать генотип ВПЧ, определять степень вирусной нагрузки и прогнозировать течение заболевания [1];
– цитологическое и морфологическое исследования, позволяющие исключить онкологическую патологию [2].
В связи с применением в терапии аногенитальных бородавок деструктивных методов дополнительно проводится серологическое исследование на сифилис, ВИЧ, гепатиты В и С.
Консультации других специалистов рекомендованы по показаниям в следующих случаях:
- акушера-гинеколога - с целью диагностики фоновых и диспластических процессов шейки матки, вульвы и влагалища; при ведении беременных, больных аногенитальными бородавками;
- уролога - при внутриуретральной локализации аногенитальных бородавок;
- проктолога - при наличии обширного процесса в анальной области;
- иммунолога - при наличии иммунодефицитных состояний и рецидивировании заболевания.
Дифференциальный диагноз
Дифференциальная диагностика проводится с сифилисом и заболеваниями кожи (контагиозным моллюском, фиброэпителиальной папилломой, себорейным кератозом и др.).
У женщин аногенитальные бородавки необходимо дифференцировать с микропапилломатозом вульвы - физиологическим вариантом, представляющим собой не сливающиеся папулы правильной формы, расположенные симметрично на внутренней поверхности малых половых губ и в области преддверия влагалища.
Сальные железы в области крайней плоти и вульвы у здоровых лиц также часто выглядят как отдельные или множественные папулы серовато-желтого цвета, расположенные на внутренней поверхности крайней плоти и малых половых губах.
Лечение
Показанием к проведению лечения является наличие клинических проявлений заболевания.
При отсутствии аногенитальных бородавок или цервикальных плоскоклеточных интроэпителиальных поражений лечение субклинической генитальной папилломавирусной инфекции не проводится.
Обследование и лечение половых партнеров проводится при наличии у них клинических проявлений заболевания.
Цели лечения:
- деструкция аногенитальных бородавок;
- улучшение качества жизни пациентов.
Общие замечания по терапии
Основным направлением в лечении является деструкция клинических проявлений заболевания. Вне зависимости от применяемого метода деструкции аногенитальных бородавок у 20-30% больных могут развиваться новые поражения на коже и/или слизистых оболочках аногенитальной области.
Показания к госпитализации
Госпитализация показана больным с обширным поражением кожи и слизистых оболочек вследствие деструктивного роста гигантской кондиломы Бушке-Левенштайна с целью хирургического иссечения пораженных тканей.
Методы деструкции аногенитальных бородавок
1. Цитотоксические методы
- подофиллотоксин, крем 0,15%, раствор 0,5% (А) 2 раза в сутки наружно на область высыпаний в течение 3 дней с 4-хдневным интервалом. Крем 0,15 % рекомендуется применять в терапии аногенитальных бородавок, расположенных в анальной области и области вульвы; раствор 0,5% рекомендуется применять в терапии аногенитальных бородавок, расположенных на коже полового члена. Курсовое лечение (не более 4-5 курсов) продолжают до исчезновения клинических проявлений заболевания 3.
Подофиллотоксин не рекомендуется применять в терапии аногенитальных бородавок, расположенных на слизистой оболочке прямой кишки, влагалища, шейки матки, уретры.
2. Химические методы
- 1,5% раствор цинка хлорпропионата в 50% 2-хлорпропионовой кислоте, раствор для наружного применения (С) наносится с помощью деревянного шпателя с заостренным наконечником (на аногенитальные бородавки диаметром от 0,1 до 0,5 см) или стеклянным капилляром (на аногенитальные бородавки диаметром свыше 0,5 см). Перед нанесением препарата обрабатываемую поверхность предварительно обезжиривают 70% спиртовым раствором для лучшего проникновения препарата. Раствор наносят на высыпания однократно до изменения окраски тканей на серовато-белый. В ряде случаев для достижения полной мумификации ткани аногенитальных бородавок требуется проводить до 3 сеансов нанесения кратностью 1 раз в 7-14 дней [10, 11].
- комбинация азотной, уксусной, щавелевой, молочной кислот и тригидрата нитрата меди, раствор для наружного применения (С) наносится однократно непосредственно на аногенитальные бородавки при помощи стеклянного капилляра или пластмассового шпателя, не затрагивая здоровых тканей. Не рекомендуется обрабатывать поверхность, превышающую 4-5 см 2 , перерыв между процедурами составляет 1-4 недели [12].
Особые ситуации
Лечение беременных
Во время беременности возможна активная пролиферация аногенитальных бородавок.
Лечение беременных осуществляется в сроке до 36 недель беременности с использованием криодеструкции, лазерной деструкции или электрокоагуляции при участии акушеров–гинекологов. При обширных генитальных кондиломах показано оперативное родоразрешение (с целью профилактики кондиломатоза гортани новорожденного) [33].
Лечение детей
Методами выбора лечения аногенитальных бородавок у детей являются физические методы деструкции, не вызывающие токсических побочных реакций.
Требования к результатам лечения
При отсутствии клинических проявлений заболевания пациенты дальнейшему наблюдению не подлежат.
Тактика при отсутствии эффекта от лечения
Профилактика
Информация
Источники и литература
Информация
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
| Сила | Описание |
| А | По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| В | Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
| С | Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
| D | Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
Папилломатоз — общее название для патологического процесса, характеризующегося образованием множественных папиллом на участке кожи или слизистых оболочек различных органов. Папиллома являет собой доброкачественное новообразование, развивающееся из плоского или переходного эпителия, возвышающееся над ним и имеющее форму сосочка.
Причины развития папилломатоза
В большинстве случаев папилломы имеют вирусную этиологию. Возбудитель заболевания — ДНК-содержащий вирус папилломы человека (ВПЧ) семейства паповавирусов. К настоящему времени определено около 100 типов этого вируса, многие из которых обладают различным по степени риска потенциалом к онкогенности.
Вирус может передаваться от человека к человеку контактным (в том числе половым) путём; установлено, что один из путей заражения вирусом — передача от матери плоду в течение беременности или во время родов, что обуславливает появление папилломатоза и у детей младшего возраста.
Чаще всего инфицирование ВПЧ приводит к бессимптомному носительству, но в ситуациях, когда иммунитет снижается (после длительной болезни, в стрессовых ситуациях, при авитаминозе, при беременности, в случае приёма определенных лекарств, например, глюкокортикостероидов), возникает непосредственное клиническое проявление в виде папиллом.
Помимо вирусной причины, папилломатоз может быть следствием хронических воспалительных процессов. Интересно отметить, что в отдельных ситуациях при выявлении папилломатоза не выявляется признаков вирусного инфицирования, что побуждает к поиску иных причин развития данного заболевания.
Отдельные виды папилломатоза
Папилломы могут поражать кожу и слизистую оболочку практически любого внутреннего органа. Ниже приведены описания отдельных видов папилломатоза в зависимости от того, какая часть тела поражена.
Папилломатоз гортани
Вызывается преимущественно ВПЧ 6 и 11 типов, менее распространены типы 16, 18. Частота встречаемости паппиломатоза гортани в популяции — 2 на 100 000 среди взрослых и 4 на 100 000 среди детей.
Характерными симптомами являются охриплость голоса и нарушения дыхания. Несмотря на то, что папилломатоз гортани является доброкачественным заболеванием, возможны такие серьезные осложнения, как стеноз гортани, распространение папиллом на трахею и бронхи с последующим развитием лёгочной недостаточности, а также перерождение в злокачественную опухоль, особенно если папилломатоз вызван вирусом ВПЧ 16 или 18 типа, у которых высокий уровень потенциальной онкогенности.
Вестибулярный папилломатоз
Этот термин применяется для обозначения мелких паппиломовидных образований преддверия влагалища. Встречается довольно часто у женщин в возрасте до 30 лет и становится показанием к обследованию слизистых влагалища и шейки матки, в том числе и на предмет наличия вируса папилломы человека, так как может сочетаться с поражением шайки матки, хотя сам по себе вестибулярный папилломатоз может и не иметь вирусной природы.
Вестибулярный папилломатоз часто может развиваться без клинических симптомов и обнаруживается при осмотре у гинеколога с профилактической целью или по поводу иных жалоб, но может и проявляться белями, болями и жжением в области вульвы, явлениями диспареунии, сочетаться с локальным воспалительным процессом.
Вестибулярный папилломатоз, в отличие от поражений шейки матки, склонен к рецидивированию — по данным литературы, частота рецидивов составляет до 17%. Обычно рецидивы характерны при инфицировании папилломавирусном низкого онкогенного риска.
Папилломатоз кожи
Папилломатозом кожи называют разрастания многочисленных кожных новообразований на ограниченном участке. Папиллома образуется при разрастании верхнего слоя кожи — эпидермиса. Обычно кожные папилломы имеют размер 5–7 миллиметров, реже до 2 сантиметров. Форма варьирует от точечного или немного свисающего выроста кожи до горошины. Цвет папилломы чаще неотличим от цвета окружающего кожного покрова, но может быть и белого или коричневого цвета. Обыкновенные папилломы чаще всего локализуются на коже спины, ладоней и пальцев рук, подошв и стоп, нитевидные папилломы — в местах с тонкой кожей (веки, шея, подмышечные и паховые области).
Обычно имеет бессимптомное течение и являет собой преимущественно косметический дефект, однако папилломы кожи могут часто травмироваться, что может привести к развитию воспаления или быть фактором риска их озлокачествления.
Особого внимания заслуживает карциноидный папилломатоз кожи Готтрона — редкое предраковое заболевание, характеризующееся специфическими разрастаниями эпидермиса. Основным фактором его возникновения является предрасположенность к развитию множественного поражения кожи папилломами; среди прочих факторов риска следует упомянуть регулярную травматизацию кожных покровов, хронические заболевания кожи, нарушения кровообращения. При данном заболевании очаги расположены симметрично на голенях, чаще на передней поверхности, на фоне длительно существовавшего поражения кожи, имеют вид выступающих над поверхностью на 1–1,5 см папилломатозных бородавчатых разрастаний и вегетаций в виде бляшек значительного размера. Бороздки между очагами заполнены желтовато-белыми липкими массами с неприятным запахом, на некоторых участках они ссыхаются в желтовато-серые корки. Иногда возникают эрозии, поверхностные язвы, легко кровоточащие грануляции. В силу высокого риска озлокачествления (стоит отметить, что ряд авторов приравнивает карциноидный папилломатоз к высокодифференцированному плоскоклеточному раку кожи) данное заболевание требует консультации и лечения у онколога.
Папилломатоз пищевода
Является редкой патологией — согласно данным литературы, его частота составляет всего 4,5%. Папилломы имеют вид полиповидного или листовидного образования белесоватого цвета, размером обычно до 1 см. Характерна локализация поражений в дистальных отделах пищевода. Хотя основной причиной развития данной патологии считается наличие папилломовирусной инфекции, по данным ряда авторов, папилломатоз пищевода встречается и при отсутствии вирусной контаминации. Кроме того, отмечается связь между развитием папилломатоза и гастроэзофагеальным рефлюксом, который в силу длительного воздействия соляной кислоты, содержащейся в желудочном соке, приводит к повреждению и хроническому воспалению слизистой пищевода.
Папилломы пищевода могут долгое время не проявлять себя никакой симптоматикой, но по мере их роста могут появляться следующие жалобы: затрудненное глотание, легкая или умеренная боль за грудиной, отрыжка, тошнота.
В настоящее время считается, что папилломы пищевода являются предраковым заболеванием, и именно папилломатоз в силу распространённости поражения слизистой оболочки пищевода обладает наибольшим риском малигнизации, поэтому выявление папиллом пищевода — это показание к хирургическому лечению.
Внутрипротоковый папилломатоз
Под данным термином понимают папилломы, расположенные в млечных протоках молочной железы. Папилломы могут возникать как в периферических протоках любого квадранта молочной железы, так и в протоках, расположенных сразу за соском. Периферический папилломатоз представлен обычно мелкими, до 1 см, образованиями. В отдельных случаях внутрипротоковые папилломы могут иметь гигантский (более 5 см) размер, в этом случае они значительно деформируют молочную железу. По мере роста папилломы в просвете возникает механическое расширение протока, что может являться причиной развития болевого синдрома.
Внутрипротоковые папилломы могут развиваться в любом возрасте, но чаще возникают в возрасте 35–55 лет. Факторами риска их образования считаются приём оральных контрацептивов и препаратов заместительной гормональной терапии, семейный анамнез, эндокринологические нарушения, наличие хронических воспалительных процессов придатков. Наиболее частым симптомом является появление выделений из соска, не связанных с лактацией, янтарного цвета или с примесью крови. Кроме того, в связи с ростом папиллом может появиться болезненность, становится возможным пропальпировать уплотнения в молочной железе.
Внутрипротоковый папилломатоз требует хирургического лечения в объёме резекции поражённого квадранта или же, в случае значительной распространённости процесса, радикальной мастэктомии, так как обладает значительным потенциалом к перерождению в протоковый рак.
Диагностика папилломатоза
Применяемые инструментальные методы диагностики зависят от локализации папилломатоза. Так, при папилломатозе гортани показано проведение ларингоскопии, при поражении пищевода — ЭГДС, при локализации папиллом в протоках молочной железы — дуктография.
Для подтверждения вирусной природы папиллом и определения конкретного типа вируса используются лабораторные методики, позволяющие идентифицировать ДНК вируса — полимеразная цепная реакция (ПЦР), гибридизационные методы.
Наконец, в рамках комплексного лечения целесообразно оценить иммунный статус пациента с целью назначения медикаментозной терапии для профилактики рецидивирования папилломатоза.
Лечение папилломатоза
Основной метод лечения – хирургический. При всей эффективности традиционного хирургического иссечения папиллом существует риск рубцевания слизистой оболочки, поэтому в настоящее время широкое распространение получили не менее эффективные, но более щадящие методы лечения папилломатоза:
- Лазерное удаление
- Ультразвуковая дезинтеграция
- Радиочастотная холодная аблация
- Фотодинамическая терапия
- Электродеструкция
- Криодеструкция
- Диатермокоагуляция
- Удаление химическими агентами (солкодерм, подофиллин)
К сожалению, ни одна из вышеуказанных методик даже при условии полного и тщательного удаления папилломатоза не гарантирует отсутствия рецидива.
Поэтому при наличии факторов риска развития рецидива в послеоперационном периоде может быть назначена адъювантная лекарственная терапия, в рамках которой могут быть назначены следующие препараты:
- Препараты α-интерферона,
- Противовирусные препараты (ацикловир, рибавирин, цидофовир)
- Иммуностимуляторы (ликопид, галавит, циклоферон)
Также в настоящее время проводятся клинические исследования вакцины против вирусов папилломы человека в качестве противорецидивного средства.
Несмотря на обнадеживающие результаты, на данный момент применение вакцины для профилактики рецидивов у больных с уже выявленным папилломатозом стандартом лечения не является.
Профилактика
До недавнего времени наиболее эффективной профилактикой папилломатоза считалось предотвращение заражения папилломавирусной инфекцией, а также лечение сопутствующих хронических инфекционных заболеваний и скрининг, направленный на раннее выявление болезни. Сейчас возможно выполнение профилактической вакцинации. Вакцина направлена против четырех типов папилломавируса, которые имеют наибольшее клиническое значение и наибольший онкогенный риск. Вакцинация возможна как у детей для профилактики заражения этими типами вируса, так и у взрослых. Перед вакцинацией обследование на наличие вирусов папилломы не требуется, так как даже если человек уже заражен один из тех типов, на которые направлена вакцина, иммунопрофилактика убережет его от заражения остальными тремя.
Если папилломатоз уже диагностирован и подвергнут лечению, пациенты подлежат динамическому контролю. Так, больные папилломатозом гортани подлежат обязательной диспансеризации в зависимости от частоты рецидивирования заболевания, но не менее чем раз в три месяца. В случае вестибулярного папилломатоза, даже если доказано отсутствие связи его возникновения с папилломавирусной инфекцией, также требуется активное динамическое наблюдение.
Читайте также:

