Папиллома мочевого пузыря микропрепарат описание
Обновлено: 17.04.2024
Папилломатоз — общее название для патологического процесса, характеризующегося образованием множественных папиллом на участке кожи или слизистых оболочек различных органов. Папиллома являет собой доброкачественное новообразование, развивающееся из плоского или переходного эпителия, возвышающееся над ним и имеющее форму сосочка.
Причины развития папилломатоза
В большинстве случаев папилломы имеют вирусную этиологию. Возбудитель заболевания — ДНК-содержащий вирус папилломы человека (ВПЧ) семейства паповавирусов. К настоящему времени определено около 100 типов этого вируса, многие из которых обладают различным по степени риска потенциалом к онкогенности.
Вирус может передаваться от человека к человеку контактным (в том числе половым) путём; установлено, что один из путей заражения вирусом — передача от матери плоду в течение беременности или во время родов, что обуславливает появление папилломатоза и у детей младшего возраста.
Чаще всего инфицирование ВПЧ приводит к бессимптомному носительству, но в ситуациях, когда иммунитет снижается (после длительной болезни, в стрессовых ситуациях, при авитаминозе, при беременности, в случае приёма определенных лекарств, например, глюкокортикостероидов), возникает непосредственное клиническое проявление в виде папиллом.
Помимо вирусной причины, папилломатоз может быть следствием хронических воспалительных процессов. Интересно отметить, что в отдельных ситуациях при выявлении папилломатоза не выявляется признаков вирусного инфицирования, что побуждает к поиску иных причин развития данного заболевания.
Отдельные виды папилломатоза
Папилломы могут поражать кожу и слизистую оболочку практически любого внутреннего органа. Ниже приведены описания отдельных видов папилломатоза в зависимости от того, какая часть тела поражена.
Папилломатоз гортани
Вызывается преимущественно ВПЧ 6 и 11 типов, менее распространены типы 16, 18. Частота встречаемости паппиломатоза гортани в популяции — 2 на 100 000 среди взрослых и 4 на 100 000 среди детей.
Характерными симптомами являются охриплость голоса и нарушения дыхания. Несмотря на то, что папилломатоз гортани является доброкачественным заболеванием, возможны такие серьезные осложнения, как стеноз гортани, распространение папиллом на трахею и бронхи с последующим развитием лёгочной недостаточности, а также перерождение в злокачественную опухоль, особенно если папилломатоз вызван вирусом ВПЧ 16 или 18 типа, у которых высокий уровень потенциальной онкогенности.
Вестибулярный папилломатоз
Этот термин применяется для обозначения мелких паппиломовидных образований преддверия влагалища. Встречается довольно часто у женщин в возрасте до 30 лет и становится показанием к обследованию слизистых влагалища и шейки матки, в том числе и на предмет наличия вируса папилломы человека, так как может сочетаться с поражением шайки матки, хотя сам по себе вестибулярный папилломатоз может и не иметь вирусной природы.
Вестибулярный папилломатоз часто может развиваться без клинических симптомов и обнаруживается при осмотре у гинеколога с профилактической целью или по поводу иных жалоб, но может и проявляться белями, болями и жжением в области вульвы, явлениями диспареунии, сочетаться с локальным воспалительным процессом.
Вестибулярный папилломатоз, в отличие от поражений шейки матки, склонен к рецидивированию — по данным литературы, частота рецидивов составляет до 17%. Обычно рецидивы характерны при инфицировании папилломавирусном низкого онкогенного риска.
Папилломатоз кожи
Папилломатозом кожи называют разрастания многочисленных кожных новообразований на ограниченном участке. Папиллома образуется при разрастании верхнего слоя кожи — эпидермиса. Обычно кожные папилломы имеют размер 5–7 миллиметров, реже до 2 сантиметров. Форма варьирует от точечного или немного свисающего выроста кожи до горошины. Цвет папилломы чаще неотличим от цвета окружающего кожного покрова, но может быть и белого или коричневого цвета. Обыкновенные папилломы чаще всего локализуются на коже спины, ладоней и пальцев рук, подошв и стоп, нитевидные папилломы — в местах с тонкой кожей (веки, шея, подмышечные и паховые области).
Обычно имеет бессимптомное течение и являет собой преимущественно косметический дефект, однако папилломы кожи могут часто травмироваться, что может привести к развитию воспаления или быть фактором риска их озлокачествления.
Особого внимания заслуживает карциноидный папилломатоз кожи Готтрона — редкое предраковое заболевание, характеризующееся специфическими разрастаниями эпидермиса. Основным фактором его возникновения является предрасположенность к развитию множественного поражения кожи папилломами; среди прочих факторов риска следует упомянуть регулярную травматизацию кожных покровов, хронические заболевания кожи, нарушения кровообращения. При данном заболевании очаги расположены симметрично на голенях, чаще на передней поверхности, на фоне длительно существовавшего поражения кожи, имеют вид выступающих над поверхностью на 1–1,5 см папилломатозных бородавчатых разрастаний и вегетаций в виде бляшек значительного размера. Бороздки между очагами заполнены желтовато-белыми липкими массами с неприятным запахом, на некоторых участках они ссыхаются в желтовато-серые корки. Иногда возникают эрозии, поверхностные язвы, легко кровоточащие грануляции. В силу высокого риска озлокачествления (стоит отметить, что ряд авторов приравнивает карциноидный папилломатоз к высокодифференцированному плоскоклеточному раку кожи) данное заболевание требует консультации и лечения у онколога.
Папилломатоз пищевода
Является редкой патологией — согласно данным литературы, его частота составляет всего 4,5%. Папилломы имеют вид полиповидного или листовидного образования белесоватого цвета, размером обычно до 1 см. Характерна локализация поражений в дистальных отделах пищевода. Хотя основной причиной развития данной патологии считается наличие папилломовирусной инфекции, по данным ряда авторов, папилломатоз пищевода встречается и при отсутствии вирусной контаминации. Кроме того, отмечается связь между развитием папилломатоза и гастроэзофагеальным рефлюксом, который в силу длительного воздействия соляной кислоты, содержащейся в желудочном соке, приводит к повреждению и хроническому воспалению слизистой пищевода.
Папилломы пищевода могут долгое время не проявлять себя никакой симптоматикой, но по мере их роста могут появляться следующие жалобы: затрудненное глотание, легкая или умеренная боль за грудиной, отрыжка, тошнота.
В настоящее время считается, что папилломы пищевода являются предраковым заболеванием, и именно папилломатоз в силу распространённости поражения слизистой оболочки пищевода обладает наибольшим риском малигнизации, поэтому выявление папиллом пищевода — это показание к хирургическому лечению.
Внутрипротоковый папилломатоз
Под данным термином понимают папилломы, расположенные в млечных протоках молочной железы. Папилломы могут возникать как в периферических протоках любого квадранта молочной железы, так и в протоках, расположенных сразу за соском. Периферический папилломатоз представлен обычно мелкими, до 1 см, образованиями. В отдельных случаях внутрипротоковые папилломы могут иметь гигантский (более 5 см) размер, в этом случае они значительно деформируют молочную железу. По мере роста папилломы в просвете возникает механическое расширение протока, что может являться причиной развития болевого синдрома.
Внутрипротоковые папилломы могут развиваться в любом возрасте, но чаще возникают в возрасте 35–55 лет. Факторами риска их образования считаются приём оральных контрацептивов и препаратов заместительной гормональной терапии, семейный анамнез, эндокринологические нарушения, наличие хронических воспалительных процессов придатков. Наиболее частым симптомом является появление выделений из соска, не связанных с лактацией, янтарного цвета или с примесью крови. Кроме того, в связи с ростом папиллом может появиться болезненность, становится возможным пропальпировать уплотнения в молочной железе.
Внутрипротоковый папилломатоз требует хирургического лечения в объёме резекции поражённого квадранта или же, в случае значительной распространённости процесса, радикальной мастэктомии, так как обладает значительным потенциалом к перерождению в протоковый рак.
Диагностика папилломатоза
Применяемые инструментальные методы диагностики зависят от локализации папилломатоза. Так, при папилломатозе гортани показано проведение ларингоскопии, при поражении пищевода — ЭГДС, при локализации папиллом в протоках молочной железы — дуктография.
Для подтверждения вирусной природы папиллом и определения конкретного типа вируса используются лабораторные методики, позволяющие идентифицировать ДНК вируса — полимеразная цепная реакция (ПЦР), гибридизационные методы.
Наконец, в рамках комплексного лечения целесообразно оценить иммунный статус пациента с целью назначения медикаментозной терапии для профилактики рецидивирования папилломатоза.
Лечение папилломатоза
Основной метод лечения – хирургический. При всей эффективности традиционного хирургического иссечения папиллом существует риск рубцевания слизистой оболочки, поэтому в настоящее время широкое распространение получили не менее эффективные, но более щадящие методы лечения папилломатоза:
- Лазерное удаление
- Ультразвуковая дезинтеграция
- Радиочастотная холодная аблация
- Фотодинамическая терапия
- Электродеструкция
- Криодеструкция
- Диатермокоагуляция
- Удаление химическими агентами (солкодерм, подофиллин)
К сожалению, ни одна из вышеуказанных методик даже при условии полного и тщательного удаления папилломатоза не гарантирует отсутствия рецидива.
Поэтому при наличии факторов риска развития рецидива в послеоперационном периоде может быть назначена адъювантная лекарственная терапия, в рамках которой могут быть назначены следующие препараты:
- Препараты α-интерферона,
- Противовирусные препараты (ацикловир, рибавирин, цидофовир)
- Иммуностимуляторы (ликопид, галавит, циклоферон)
Также в настоящее время проводятся клинические исследования вакцины против вирусов папилломы человека в качестве противорецидивного средства.
Несмотря на обнадеживающие результаты, на данный момент применение вакцины для профилактики рецидивов у больных с уже выявленным папилломатозом стандартом лечения не является.
Профилактика
До недавнего времени наиболее эффективной профилактикой папилломатоза считалось предотвращение заражения папилломавирусной инфекцией, а также лечение сопутствующих хронических инфекционных заболеваний и скрининг, направленный на раннее выявление болезни. Сейчас возможно выполнение профилактической вакцинации. Вакцина направлена против четырех типов папилломавируса, которые имеют наибольшее клиническое значение и наибольший онкогенный риск. Вакцинация возможна как у детей для профилактики заражения этими типами вируса, так и у взрослых. Перед вакцинацией обследование на наличие вирусов папилломы не требуется, так как даже если человек уже заражен один из тех типов, на которые направлена вакцина, иммунопрофилактика убережет его от заражения остальными тремя.
Если папилломатоз уже диагностирован и подвергнут лечению, пациенты подлежат динамическому контролю. Так, больные папилломатозом гортани подлежат обязательной диспансеризации в зависимости от частоты рецидивирования заболевания, но не менее чем раз в три месяца. В случае вестибулярного папилломатоза, даже если доказано отсутствие связи его возникновения с папилломавирусной инфекцией, также требуется активное динамическое наблюдение.
Доброкачественные новообразования (папилломы) мочевого пузыря занимают около 1% от всех заболеваний данной локализации. Длительное время они могут никак не проявлять себя клинически. В редких случаях приводят к нарушению мочеиспускания и изменению нормального состава мочи. Несмотря на невысокую распространенность и отсутствие симптоматики со стороны мочевыводящих путей, папилломатозные выросты могут представлять серьёзную опасность из-за имеющегося риска трансформации в злокачественную опухоль.
Онкогенный потенциал папиллом различен и зависит от множества внешних и внутренних факторов. Правильная тактика заключается в обязательном удалении обнаруженных во время обследования доброкачественных новообразований мочевого пузыря и последующем проведении профилактических осмотров пациента.
Общая информация
Папиллома по своему строению представляет собой вырост на слизистой оболочке мочевого пузыря, исходящий из клеток эпителиального слоя. Она может иметь различную форму, но чаще всего представлена одиночным узловым образованием, расположенным на широком основании или тонкой ножке, идущей к поверхности слизистой. Сверху доброкачественное новообразование покрыто нормальным уротелием.
Все папилломатозные выросты относят к доброкачественным новообразованиям, имеющим онкогенный потенциал различной степени. Риск трансформации в злокачественную опухоль зависит от множества факторов: длительное воздействие неблагоприятных факторов (канцерогены химического происхождения, ионизирующее излучение), нарушение уродинамики, хронические воспалительные процессы в стенке пузыря и некоторые другие. При этом в эпителиальном слое происходят изменения, приводящие к нарушению нормального клеточного и тканевого состава — атипия и дисплазия. Выраженность этих процессов напрямую влияет на риск злокачественной трансформации.
Причины
Точные причины появления папиллом мочевого пузыря остаются неизвестными, однако существуют факторы риска, которые увеличивают вероятность развития заболевания. К ним относятся:
- престарелый и старческий возраст;
- снижение местного иммунитета слизистой оболочки;
- хронические воспалительные заболевания мочеполовой системы;
- нарушение пассажа мочи;
- врожденные и приобретенные иммунодефицитные состояния.
В последнее время активно изучается влияние цитопатогенных вирусов на слизистую оболочку мочевого пузыря: папилломавирусная инфекция, вирусы простого герпеса, цитомегаловирусная инфекция, вирус Эпштейна-Барр. Присутствие данных возбудителей в организме длительное время остается незамеченным, они выявляют себя при стойком снижении иммунной сопротивляемости организма, одним из проявлений которых может являться усиление тканевой пролиферации и рост новообразований.
В подавляющем большинстве случаев доброкачественные эпителиальные выросты представлены двумя типами: переходно-клеточным и плоскоклеточным. Переходно-клеточная (уротелиальная) папиллома составляет до 4% от всех новообразований мочевого пузыря. Она представляет собой сосочковое разрастание с рыхлой соединительной тканью, внутри которой имеются мельчайшие кровеносные сосуды. Покрыто новообразование уротелием, выстилающим поверхность всего органа изнутри. Встречается уротелиальная папиллома у пациентов старше 50 лет. Она имеет крайне низкий риск рецидива и озлокачествления. Новообразование чаще всего представлено изолированными эпителиальными выростами на тонкой ножке или широком плоском основании, но может иметь и диффузный (рассыпной) характер расположения.
Один из ее морфологических вариантов — папиллома погружного типа. Она обладает теми же гистологическими характеристиками, но располагается иначе. Рост новообразования происходит преимущественно в толщу слизистой оболочки. Таким образом, основная часть папилломы глубоко прорастает в стенку мочевого пузыря, а в просвете органа расположен лишь небольшой экзофитный компонент. Встречается папиллома погружного типа менее, чем в 1% случаев и обычно наблюдается у пациентов старше 65-70 лет. Она характеризуется медленным ростом и доброкачественным клиническим течением, редко подвергается злокачественной трансформации. Большинство таких новообразований одиночные, локализуются в области шейки или треугольника Льето мочевого пузыря.
Плоскоклеточная папиллома — новообразование, в отношении которого до сих пор имеется множество разногласий со стороны клиницистов и исследователей. В ряде случаев доброкачественный эпителиальный вырост имеет высокий онкогенный потенциал. Истинная доброкачественная плоскоклеточная папиллома встречается в 2-3% случаев. Она имеет вид одиночной нежной ворсины, выступающей в просвет пузыря. Покрыт вырост неизмененным уротелием, который содержит не более 6 слоев клеток. О высоком риске злокачественной трансформации говорят в том случае, когда увеличивается количество слоев в эпителиальном пласте и появляется клеточная атипия.
Возможные симптомы
Единичные и небольшие полипы могут никак не проявлять себя клинически и длительное время растут в просвет мочевого пузыря. В некоторых случаях возможно появление дизурического синдрома — комплекса симптомов, связанного с нарушением мочеиспускания. К ним относятся:
- субъективный дискомфорт во время и после мочеиспускания;
- ощущение неполного опорожнения мочевого пузыря;
- рези при мочеиспускании.
Большие папилломы погружного типа могут стать причиной гематурии — появления крови в моче. Как правило, наблюдается микрогематурия (выявляется только лабораторно по наличию эритроцитов в моче), но иногда встречается и макрогематурия — примесь крови, определяемая визуально. Моча при этом имеет багрово-алый оттенок.
Диагностика и лечение
Как правило, в клинической практике диагностическая цистоскопия сразу же переходит в лечебную — обнаруженное новообразование удаляется, а в месте повреждения слизистой оболочки проводится эндоскопический гемостаз (профилактика кровотечения). Полученный папилломатозный вырост сразу отправляется на гистологическое исследование.
Вспомогательную роль в диагностике играют контрастные рентгенологические исследования и УЗИ мочевыводящих путей, методы компьютерной и магнитно-резонансной томографии. В обязательный минимум обследования входят анализы крови и мочи, при необходимости лечащий врач может назначить мазки из уретры и влагалища, а также расширенные исследования мочи (по Каковскому-Аддису, Нечипоренко, посев на микрофлору и другие).
Дальнейшая тактика
Цистоскопия — амбулаторная манипуляция, поэтому пациент может в тот же день вернуться к привычному образу жизни. В течение 1-3 дней после эндоскопического исследования возможно учащение мочеиспускания и появление неприятных ощущений в виде резей. Это связано с непосредственной травматизацией чувствительной слизистой оболочки уретры и мочевого пузыря во время процедуры. Слизистые покровы обладают высокой регенераторной способностью и быстро заживают самостоятельно. В течение первых суток после удаления полипов возможно появление незначительной примеси крови в моче или слизисто-кровянистого отделяемого из уретры.
После полипэктомии пациенту рекомендуется планово проходить медицинское обследование. Его кратность определяется лечащим врачом. Как правило, после цистоскопии врач назначает пациенту контрольное исследование крови и мочи. Через 6-12 месяцев следует пройти повторное эндоскопическое исследование, чтобы исключить рецидивы и оценить состояние слизистой мочевого пузыря.
Переходноклеточный рак — это злокачественная опухоль, которая развивается из клеток переходного эпителия, локализующегося преимущественно в органах мочевыделительной системы. Другое название данного вида опухоли — уротелиальный рак.
Причины возникновения и факторы риска
- Наличие производственных вредностей, в частности контакт с ароматическими аминами и их производными. Переходноклеточный рак может возникнуть через 20 лет после контакта с химическими канцерогенами.
- Курение табака. Табачный дым в 2,5-7 раз увеличивает вероятность развития переходноклеточного рака.
- Хронический цистит, вызванный шистосомозом — эндемичным заболеванием, распространенным в северной Африке.
- Хронические бактериальные инфекции верхних мочевыводящих путей и мочевого пузыря.
- Мочекаменная болезнь.
- Длительный прием некоторых лекарственных препаратов, в частности анальгетиков.
Симптоматика
Как правило, самым первым симптомом переходноклеточного рака является гематурия — примесь крови в моче. Если ее мало, моча может не менять цвет или приобретать розовый оттенок. При выраженной гематурии моча будет красной, в ряде случаев со сгустками крови. При обильных кровотечениях может развиться тампонада мочевого пузыря с острой задержкой мочи.
Хронические кровотечения приводят к развитию анемии. Это сопровождается бледностью кожных покровов, слабостью, ухудшением качества ногтей и волос, снижением уровня гемоглобина в общем анализе крови.
По мере разрастания опухоли, больных начинают беспокоить явления дизурии: учащенное мочеиспускание, императивные позывы, чувство неполного опорожнения мочевого пузыря. Вскоре возникает боль. Сначала она присутствует при наполненном мочевом пузыре и во время мочеиспускания, но затем становится постоянной и локализуется над лонной костью, в области поясницы или промежности.
При раке мочеточника может возникнуть задержка оттока мочи с развитием гидронефроза. Это может приводить к отекам, симптомам интоксикации, развитию артериальной гипертензии и хронической почечной недостаточности.
Классификация
Переходноклеточный рак классифицируют по степени злокачественности. Здесь выделяют 4 группы:
- Высокодифференцированный переходноклеточный рак.
- Умереннодифференцированный переходноклеточный рак.
- Низкодифференцированный рак.
- Недифференцированный рак.
Соответственно увеличение злокачественности идет по нарастающей. Наиболее благоприятный прогноз — при опухолях высокой степени дифференцировки, и, соответственно, наиболее агрессивным течением отличаются недифференцированные формы переходноклеточного рака.
Диагностика
Для диагностики переходноклеточного рака применяют следующие методы:
Лечение
Радикальное излечение переходноклеточного рака может быть достигнуто только с помощью хирургического вмешательства, объем которого зависит от степени инвазии опухоли. Если это немышечноинвазивное новообразование, выполняют резекцию пораженного фрагмента органа, например, трансуретральную резекцию мочевого пузыря или мочеточника.
При мышечноинвазивной опухоли мочевого пузыря необходимо полное удаление пораженного органа с окружающими тканями: удаляют сам пузырь, околопузырную клетчатку, простату, матку с придатками, лимфатические узлы и, при необходимости, часть уретры. При поражении мочеточника удаляется почка, сам мочеточник и частично мочевой пузырь (зависит от локализации). При удалении мочевого пузыря производятся различные виды пластических операций по формированию ортотопического мочевого пузыря.
Если новообразование нерезектабельно, или проведено нерадикально, проводят паллиативные операции. Например, выводят на кожу уретерокутанеостому (мочеточники) или нефростому. В этом случае моча будет отводиться в специальный контейнер или мешок, крепящийся к стоме.

Химиотерапия
При переходноклеточном раке может применяться локальная или системная химиотерапия. Локальная предполагает инстилляции химиотерапевтических препаратов в мочевой пузырь и мочеточник. Ее обязательно проводят после органосохраняющих операций. В дальнейшем, по показаниям инстилляции могут повторяться. Системная химиотерапия показана после нерадикального лечения, а также при высоких рисках развития рецидивов и образования микрометастазов.
Иммунотерапия
В рамках иммунотерапии при переходноклеточном раке используются инстилляции вакцины БЦЖ. Изначально она разрабатывалась и применялась для профилактики туберкулеза. Но была показана ее эффективность и для стимуляции противоопухолевого иммунитета при терапии переходноклеточного рака.
Лучевая терапия
Лучевая терапия может применяться в рамках радикального лечения, адъювантной и неоадъювантной терапии.
Восстановление
Период восстановления после лечения рака мочевыводящих путей занимает несколько месяцев. В это время заживают послеоперационные раны, пациент учится ухаживать за стомой или опорожнять неоцистис (искусственный мочевой пузырь). Более подробные рекомендации даст лечащий доктор с учетом особенностей проведенного лечения.
Осложнения
При отсутствии лечения переходноклеточного рака развиваются следующие осложнения:
- Сдавление опухолью стенки мочеточника, нарушение оттока мочи и гидронефроз. В тяжелых случаях развивается почечная недостаточность вплоть до уремии — отравления организма продуктами обмена белка, которые в норме должны выводиться с мочой.
- Опухоли больших размеров склонны к распаду, что приводит к кровотечениям и присоединению инфекции. В результате развиваются циститы и пиелонефриты. Моча приобретает гнойных характер.
- В ряде случаев опухоль прорастает в тазовые органы — матку, прямую кишку, влагалище. В результате образуются свищи, сопровождаемые характерной симптоматикой, например, выделением мочи из влагалища, хроническими вагинитами и др.
Прогноз
Прогноз при раке мочевыводящих путей зависит от инвазивности опухоли, степени ее дифференцировки и общего состояния на момент первичного лечения. В случае неинвазивных опухолей, излечения удается достичь в 80-85% случаев. При инвазивном раке этот процент колеблется в пределах 15-20. Химиотерапия хоть и не дает возможности устранить злокачественный процесс, но позволит его стабилизировать на какое-то время.
Профилактика
Профилактика рака мочевыводящих путей заключается в применении следующих мероприятий:
- Отказ от курения.
- Использование средств защиты при работе с профессиональными вредностями и бытовой химией.
- Своевременное лечение заболеваний мочевыделительной системы.
- Использование чистой питьевой воды.
Кроме того, для профилактики переходноклеточного рака стоит соблюдать принципы здорового питания, а также поддерживать физическую активность на должном уровне.

Опухолью мочевого пузыря называют доброкачественное новообразование, возникающее на его стенках. Наиболее часто патологические процессы происходят на задней и боковых стенках пузыря, шейке, в мочепузырном треугольнике (треугольник Льето), изменяя количественный и качественный состав клеток эпителия слизистых оболочек.
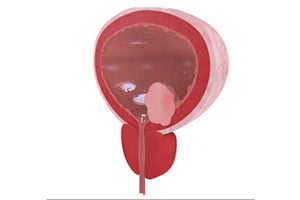
Доброкачественная опухоль мочевого пузыря, как правило, локализуясь на определённом участке поверхностей, изменяет его клетки, в результате чего образуются полипы, аденомы, эндометриоз, феохромоцитомы (фиброэпителиомы), лейомиомы, рабдомиомы, невриномы и папилломы в мочевом пузыре, где преимущественно располагаются все опухоли мочевыделительной системы. Мужское население от 50 до 70 лет заболевает опухолевыми болезнями мочевого пузыря в 4 раза чаще, чем женское.
Эпителиального происхождения доброкачественные опухоли встречаются у 95-98% больных в виде папиллом и полипов, которые при малигнизации процесса могут перейти в разные виды рака мочевого пузыря и аденокарциному (90-96% от всех опухолей мочевого пузыря). Папиллома мочевого пузыря, невзирая на её морфологически доброкачественную структуру, определяется как предраковая опухоль, потому как имеет склонность к частым рецидивами перерождению в злокачественную.
Неэпителиального происхождения (из соединительной ткани) опухоли мочевого пузыря в виде фибром, миом, гемангиом, фибросарком — очень редко встречающиеся новообразования, хотя саркомы, дающие лимфогенные и гематогенные метастазы на ранних стадиях, определяются гораздо чаще.
Классификация опухолей мочевого пузыря
Доброкачественные опухоли делятся на группы эпителиального и неэпителиального происхождения. К эпителиальным условно доброкачественным опухолям относятся:
- Папилломы, представляющие собой многочисленные длинные разветвленные ворсинки со множеством кровеносных сосудов, которые определяются как потенциально злокачественные, т.к. склонны к малигнизации.
- Аденома (гиперплазия) предстательной железы, образующаяся из клеток слизистой мочевого пузыря или стромальной составляющей предстательной железы. Она имеет узелки, которые при увеличении размеров сдавливают мочевыводящий канал, мешая процессу мочеотделения.
- Эндометриозмочевого пузыря — это опухоль, являющаяся итогом гормональных нарушений, когда имеется избыток эстрогенов и дефицит прогестерона, с губчатой структурой из разнокалиберных кист на стенке, выпирающих в пузырь, на фоне повышенной отечности и гиперемии слизистого пространства. Эндометриоз зависим от менструального цикла, имеет склонность к озлокачествлению клеток.
- Полипы — это выступающие над слизистым слоем мочевого пузыря патологические разрастания тканей.
- Феохромоцитома — нейроэндокринная опухоль в мышечном слое шейки, образовавшаяся из клеток хромаффинной ткани, выделяющей переизбыток катехоламинов.
- Типичная фиброэпителиома — нежное ворсистое новообразование на ножке, которое может размножиться.
- Атипичная фиброэпителиома — ворсинчатое образование с более грубыми ворсинками на более толстой ножке, с умеренно отечной и гиперемированной слизистой оболочкой вокруг. При объединении с папилломатозом она опасна перерождением в злокачественную опухоль.
К неэпителиальным доброкачественным опухолям мочевого пузыря относятся фибромы, миомы, фибромиксомы, гемангиомы, липомы, лимфангиомы, опухоль Абрикосова (зернистоклеточная опухоль), невриномы, встречающиеся в урологической практике относительно нечасто.
Прогноз и профилактика доброкачественных опухолей мочевого пузыря
В основной практике полипы и папилломы продолжительное время могут никак себя не проявлять, поэтому их обнаружение и лечение на запущенных стадиях озлокачествления редко даёт положительные результаты. Чтобы избежать усложнений заболевания, люди из группы риска должны периодически обследоваться, избавляться от провоцирующих опухолеобразование болезней, вести здоровый образ жизни и находиться под наблюдением врача. Послеоперационный период при неосложненных новообразованиях длится недолго, и возврат к нормальной полноценной жизни равен практически 100%.
Причины развития доброкачественных опухолей мочевого пузыря
Этиология развития опухолей мочевого пузыря окончательно не определена, однако, исходя из известных факторов, определяются следующие:
- анилиновые красители, особенно их производные — ароматические амины с их конечными метаболитами (бензидином, нафтиламином и др.), обладающие канцерогенным действием на работников лакокрасочных, бумажных, химических и резиновых производств;
- различные канцерогены окружающей среды, попадая в организм и выводясь с мочой, приобретают патологическое влияние на уротелий при застое мочи;
- курение и стаз мочи являются толчковым механизмом к образованию опухолей мочевого пузыря, когда ортоаминофенолы (продукты конечного обмена аминокислоты триптофана) вызывают разрастание клеток эпителия мочевыводящего тракта;
- возраст и пол больного, анатомические особенности строения мужской мочевыводящей системы, морфологические отличия слизистой пожилых людей, часто приводящие к застою мочи;
- наличие и частота воспалительных заболеваний уретры и мочевого пузыря, таких как шеечный цистит, простатит, мочекаменная болезнь, лейкоплакия, изъязвления мочевого пузыря;
- нарушения гормонального фона, снижение активности Т-системы иммунитета;
- паразитарные инвазии типа бильгарциоза, шистомоза и другие.
Кроме этого, существует обсуждаемая тема в мировой медицине о вирусном происхождении новообразований в мочевом пузыре.
Симптомы доброкачественных опухолей мочевого пузыря
Доброкачественная опухоль мочевого пузыря, симптомы которой обычно никак не проявляются, обнаруживается, как правило, случайно. Основные и наиболее выраженные симптомы доброкачественных опухолей:
- гематурия различных типов выраженности (микро-, макрогематурия, тотальная, терминальная): главный симптом при любой доброкачественной опухоли — это наличие крови и её сгустков в мочевой жидкости на различных этапах мочеиспускания у большинства пациентов, что отличает виды и стадии опухоли;
- дизурия — затрудненное мочеиспускание, наблюдаемое у трети пациентов с частотой, увеличивающейся в результате ухудшения состояния больного;
- вторичный цистит и восходящий пиелонефрит как результат распада новообразования;
- различной выраженности дискомфорт, жжение или болезненность при мочеиспускании;
- докучающие позывы к мочеиспусканию;
- недержание мочи у мужчин и женщин;
- ложные позывы к дефекации, боль, распространяющаяся в промежность, прямую кишку, крестец при опухоли шейки мочевого пузыря;
- нарушение опорожнения мочевого пузыря при сжимании устьев мочеточников опухолями приводит к проявлению признаков хронической почечной недостаточности, пиелонефрита и уретерогидронефроза;
- болевые ощущения, рези внизу живота, локализующиеся в лобковой, а затем и в паховой области.
Иногда, вследствие перекручивания полипа или папилломы пузыря, происходит острое нарушение кровообращения, ведущее к инфаркту новообразования, что сопровождается усилением гематурии. Доброкачественные опухоли мочевого пузыря являются катализаторами рецидивов воспалительных заболеваний мочевыводящих путей — циститов, восходящих пиелонефритов.
Опасность перерождения доброкачественных тканей папиллом мочевого пузыря в злокачественные наиболее велика у заядлых курильщиков. Папилломы мочевого пузыря имеют склонность к повторному прорастанию с непредсказуемой периодикой, с каждым рецидивом становясь более злокачественными, чем прежде удаленные опухоли.
Диагностика доброкачественных опухолей мочевого пузыря
Чтобы выявить и достоверно определить наличие, тип и стадию опухоли мочевого пузыря, необходимо провести комплексную диагностику пациента всеми доступными в настоящее время методами. Особенно следует отметить следующие.
Бимануальная пальпация (ручное исследование) — обязательное исследование, однако маленькие опухоли, выросшие вовнутрь, как правило, не пальпируются, а новообразование, которое удалось пальпировать, указывает на распространившееся проникающее поражение мочевого пузыря.
Ряд клинических и биохимических анализов крови и мочи через определённые этапы времени, позволяющие провести точную оценку развития заболевания.
Рентгенологическое исследование пузыря с введением контрастного вещества (экскреторная урография) в полость пузыря для определения дефекта наполнения его мочевой жидкостью и определения состояния его слизистой оболочки. Иногда это исследование проводят в условиях двойного контрастирования, вводя кислород в мочевой пузырь и окружающую его клетчатку, чтобы уточнить степень инфильтрации стенки пузыря и распространения её на окружающие участки.
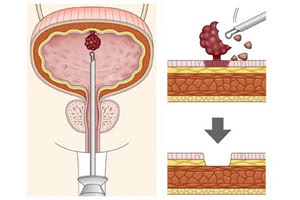
Эндоскопическое исследование полости пузыря (цистоскопия) предоставляет его внутреннюю картину, помогает с достаточной точностью определить вид опухоли, её характеристики и площадь поражения с обязательным получением тканей и мочи для бактериологического анализа.
Цитологический анализ мочевой жидкости с целью выявления атипичных клеток проводится в случаях, когда нет возможности произвести биопсию на гистологию.
Трансуретральная пункционная биопсия тканей опухоли для определения их гистологии выполняется как отдельная процедура или при трансуретральной резекции мочевого пузыря.
УЗИ (ультразвуковое исследование) пузыря и органов малого таза выявит новообразование, его вид, размеры, экспозицию и широту распространенности.
Использование магнитно-резонансной и компьютерной томография почек с введением контрастного вещества позволит обнаружить опухоль пузыря, степень её прорастания в стенки и соседние органы, развитие метастазов в регионарных лимфатических узлах.
Экскреторная томография с введением контрастных веществ в вену позволит осуществить контроль над их выходом из почек и последующим выводом из организма.
Лечение доброкачественных опухолей мочевого пузыря
Хирургическое удаление является обязательным при диагностике доброкачественных новообразований методом трансуретральной резекции, эндоскопии, электро- или лазерной коагуляции опухоли. Также предписывается полное удаления мочевого пузыря в случае значительного вовлечения его и уретры в опухолевый процесс.
Лекарственное лечение обычно бывает направлено на укрепления местного и общего иммунитета.
Противовоспалительная, противопаразитарная и противовирусная терапия назначается при необходимости.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Читайте также:

