Папиллома на промежности у ребенка
Обновлено: 18.04.2024

Аббревиатура ВПЧ расшифровывается как вирус папилломы человека. Существует порядка 100 разновидностей этого болезнетворного микроорганизма, поэтому каждый 10 человек на планете является потенциальным источником инфекции. Вероятность заражения при тесном бытовом контакте составляет 40%. Папилломы у детей встречаются также часто, как и у взрослых людей.
Почему возникают папилломы у ребенка?
Попадая внутрь организма, вирус мирно сосуществует с другими микроорганизмами и никак себя не проявляет до определенного момента – когда иммунитет ребенка ослабевает, могут появиться доброкачественные наросты. Причины появления папиллом у детей обусловлены снижением естественной защиты в случае:
- перенесенных бактериальных, вирусных и грибковых инфекций;
- частых простудных заболеваний;
- аллергии;
- аутоиммунных патологий;
- заболеваний ЖКТ;
- иммунодефицита;
- длительной медикаментозной терапии;
- травм, операций и ожогов;
- авитаминоза.
Любая атака на детский иммунитет может спровоцировать активность вируса. Иногда отправной точкой становятся умственное и физическое перенапряжение, стресс, нервное потрясение.
ВПЧ весьма заразен и способен передаваться даже при кратковременном контакте с носителем. У детей наиболее актуальны 3 пути заражения вирусом папилломы человека.
- Перинатальный. Проходя через влагалищный канал в процессе родов, младенец контактирует с физиологическими выделениями матери, получая вирусную нагрузку. Еще один вариант такого способа инфицирования – передача ВПЧ от будущей мамы к плоду через плацентарный кровоток во время беременности.
- Бытовой. Такой способ – самая частая причина появления папиллом на теле у ребенка. Вирус передается через поверхности и предметы, к которым прикасался зараженный человек. Распространенными источниками становятся полотенца, расчески, общие средства гигиены, одежда, с которых ВПЧ через ссадины и мелкие ранки проникает в организм ребенка.
- Контактный. Передача вируса происходит при соприкосновении здорового человека к коже, волосам или иным частям тела носителя. Самый простой пример такого заражения – игра и общение с детьми, у которых есть высыпания.
Инкубационный период длится от 2–4 недель до 3–6 месяцев, реже до 2–4 лет. Оптимальными условиями для развития ВПЧ является влажная и теплая среда. На свежем воздухе без контакта с кожей человека вирус быстро погибает.
Симптомы ВПЧ
Вирус папилломы поражает кожу и слизистые оболочки, провоцируя разрастание эпидермиса и появление патологических новообразований:
- папиллом;
- бородавок;
- кондилом.
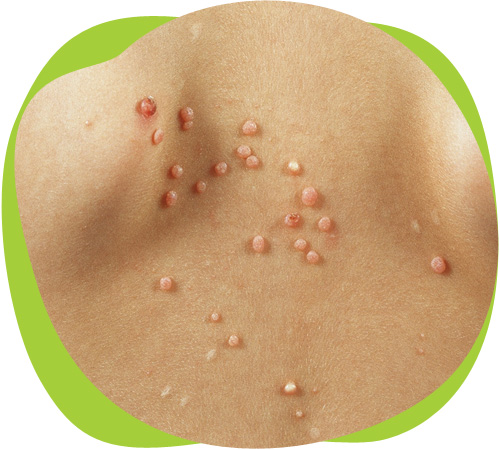
Они выглядят, как небольшие кожные наросты размером от 1 до 5–8 мм, иногда встречаются выросты, достигающие 1–2 см. В основном такие образования цветом имитируют здоровую кожу, но встречаются элементы темно-коричневого и белого оттенка.
Основные места распространения папиллом:
- лицо и шея;
- наружные гениталии и паховая область;
- внутренняя поверхность локтевых и коленных сгибов;
- подошвы ступней;
- пальцы и кожа вокруг ногтей.
На слизистых оболочках элементы могут появляться в гортани, носовых ходах, у девочек иногда встречаются формирования, локализованные на шейке матки.
Виды образований
Различают несколько типов папиллом.
Еще один вариант образований – нитевидные бородавки или акрохорды. Они похожи на обычные, но отличаются эластичностью и более компактными размерами до 5–6 мм. Предпочитают появляться под молочными железами, в паху, подмышечных впадинах, встречаются на шее и лице.
Опасность вируса папилломы человека
Некоторые из представителей этих микроорганизмов безвредны для человека, а другие способны провоцировать рост раковых клеток. ВПЧ классифицируют на два основных типа:
- Штаммы с высоким онкогенным риском. Такие варианты вируса провоцируют развитие кондилом на слизистых оболочках и в зоне гениталий. При неблагоприятном стечении обстоятельств они могут стать причиной онкогенной мутации.
- Штаммы с низким онкогенным риском. Вирусы этого типа вызывают бородавки, подошвенные образования и юношеские папилломы. Риск перерождения клеток минимален.
Самая большая опасность подстерегает девочек: исследования, проведенные в США, доказали, что 98% случаев рака шейки матки связано с этим вирусом. Существует также риск развития рака влагалища, яичников, анального канала, гортани, глотки, а у мальчиков – половых органов. Особого внимания требуют папилломы, расположенные в области анального отверстия и гениталий.
Диагностика ВПЧ

Основной клинический признак папилломатозной инфекции – образования на коже. Поэтому для постановки верного диагноза в большинстве случаев хватает осмотра врачом. Дополнительными методами обследования выступают:
- биопсия или соскоб – взятие биологического материала для дальнейшего исследования;
- ПЦР (полимеразная цепная реакция);
- общий и биохимический анализ крови.
Эти лабораторные способы диагностики помогают:
- выявить наличие вируса папилломы в организме ребенка (если нет наростов на коже);
- точно определить штамм ВПЧ;
- понять, в какой форме протекает инфекция (острая или хроническая).
Эти данные необходимы для оценки онкогенного риска и своевременного дальнейшего обследования.
Лечение ВПЧ у детей
К сожалению, действенных медикаментозных средств для лечения вируса папилломы у детей, как и у взрослых, пока не существует. В большинстве случаев организм справляется сам, и действовать нужно только в ситуациях, когда имеется риск возникновения онкологических процессов или новообразования мешают ребенку в повседневной жизни.
Что же делат, если у детей появляются папилломы?
Медицинская помощь в отношении проявлений ВПЧ сводится к удалению образований, сказывающихся на качестве жизни или расположенных в местах, где они часто травмируются и вызывают дискомфорт (на веке, в области гениталий, в гортани).
Внеочередной осмотр нужен, если:
- меняется цвет папилломы;
- бородавка начинает расти или менять форму;
- из образования выделяется кровь или иная жидкость;
- папиллома подвергается постоянному трению из-за одежды;
- высыпания находятся на лице или слизистых оболочках.
Варианты удаления папиллом
Существует 5 современных и проверенных способов, каждый из которых обладает своими ограничениями, особенностями и достоинствами.
Категорически не рекомендуется в детском возрасте прибегать к народным методам удаления бородавок и использовать медикаментозные препараты из аптеки самостоятельно без контроля врача.
После удаления папиллом детям нельзя:
- отрывать корочку;
- загорать;
- посещать бани;
- заклеивать область обработки пластырем;
- чесать и тереть место удаления.
Не стоит использовать кремы и мази без назначения дерматолога. В первые 1–4 дня желательно воздержаться от прогулок под прямыми солнечными лучами, купания в общественных водоемах и занятий, которые могут травмировать обработанный участок кожи.
Профилактика ВПЧ
Наиболее действенным методом предупреждения инфекций и осложнений, вызванных вирусом папилломы человека, является вакцинация. Ее проводят до наступления полного полового созревания и до начала сексуальных отношений. Оптимальный возраст – от 9 до 11 лет.
Другими профилактическими мерами являются:
- ведение здорового образа жизни;
- сбалансированное правильное питание;
- своевременная обработка ссадин, царапин и иных повреждений кожи;
- информирование детей и подростков о вреде курения, так как употребление табака увеличивает риск онкогенных мутаций вируса;
- регулярные профилактические обследования.
Очень важно следить за здоровьем ребенка и поддерживать иммунитет доступными способами. Приветствуются активные физические нагрузки, закаливание, игры на свежем воздухе, позволяющие формировать адекватную иммунную реакцию на факторы окружающей среды. Желательно отказаться от домашнего самолечения и бесконтрольного приема медикаментов, поскольку неправильные действия могут снизить естественную защиту детского организма и привести к активизации ВПЧ.
Врачи:

Детская клиника м.Улица 1905 года
Контагиозный или инфекционный моллюск
Контагиозный или инфекционный моллюск – это кожная опухоль вирусной природы, доброкачественная по своему характеру. Она заразна. Основные пути передачи от больного малыша к здоровому, при непосредственных тесных контактах. Вторым вариантом заражения может быть пользование общими предметами гигиены.
Другим отличным местом для того, чтоб поймать данный вирус являются бассейны – влажный воздух, кожные контакты и большое число народа способствуют этому.
Не все одинаково восприимчивы к вирусу – обычно чаще страдают дети из группы часто болеющих, аллергиков, имеющих проблемы с пищеварением. Больше вероятности заболеть имеют дети с кожными проблемами, когда есть участки повреждений – ссадины, царапины, дерматит – тогда вирусу проще проникнуть в толщу кожи.
Высыпания могут появиться на любом участке тела – лице, руках, шее, ногах, плечах, животе и даже половых органах – не может их быть только на ладонях и подошвах, чем они существенно отличаются от папиллом. Обычно они не осложняются – но если ребенок их расковыряет или расчешет, могут присоединиться микробы.
Конечно, в случае типичного течения и проявления у нескольких детей сомнений нет, но, иногда моллюск сложен для распознавания. Поэтому пусть точным диагнозом и лечением займется детский врач-дерматолог.
Лечение данного вирусного заболевания состоит в удалении новообразований детским врачом-дерматологом (или детским офтальмологом, если моллюск на веке) с использованием анестетиков. Далее возможно назначение противовирусных средств и определенная обработка участков кожи, на которых раньше были узелки, для исключения возможного повторного появления новообразований. Основные меры профилактики – своевременное диагностирование данного заболевания и его лечение, в связи с этим необходимо проводить профилактические осмотры.
Бородавки (папилломы)
Специалисты считают, что наиболее оптимальным является комплексный метод воздействия на папиллома-вирус: удаление врачом новообразования сочетается с применением противовирусных препаратов и приемом иммуномодулирующих лекарств назначенных врачом.
Существуют различные методы удаления папиллом:
- криодеструкция;
- электрокоагуляция;
- лечение лазером;
- радиохирургия.
Необходимое лечение для каждого ребенка подбирает врач индивидуально. Выбор метода лечения и способа удаления папилломы зависит от размера образования, глубины поражения ткани, места расположения, результатов обследования ребенка.
Криодеструкция паппилом – наиболее эффективный и часто используемый метод лечения у детей. Этот метод имеет ряд преимуществ:
- не требуется анестезии (обезболивания) при его проведении;
- нет контакта с кровью, а, значит, нет риска инфицирования;
- после заживления не остается рубца;
- занимает мало времени.
Особенно удобен для лечения детей дошкольного и школьного возраста.
Врач может предложить в тех местах, где невозможно или неудобно удалить лазером или азотом, так называемые кератолитики, то есть вещества, обладающие прижигающим и отшелушивающим эффектом.
Не нужно паниковать при обнаружении бородавок или других образований на коже ребенка. Следует обратиться к детскому врачу-дерматологу, который поможет разобраться с причиной их возникновения, расскажет о возможных методах лечения и проведет удаление, если возможно удаление данного новообразования дерматологом.
Многие люди считают, что все случаи папилломатоза кожи и половых органов имеют под собой вирусную природу.
Действительно, вирусами папилломы человека (ВПЧ) заражено до 80% населения планеты.
Доказана ведущая роль этих возбудителей в развитии более чем 90% доброкачественных опухолей кожи и слизистых оболочек.
Однако нельзя списывать на ВПЧ все случаи папилломатоза у женщин, мужчин и детей.
Новообразования кожи и слизистых оболочек провоцируются не только вирусными, но и бактериальными или даже аутоиммунными причинами.
Игнорирование возможной полиэтиологичности папилломатоза в фазе лечения – основная причина частых рецидивов и осложнений заболевания.
Поэтому относиться к папилломам следует серьезно, с соблюдением соответствующих клинических рекомендаций.

Папилломатоз: понятия, причины и классификация
Первый – чтоб охарактеризовать множественные доброкачественные образования на коже или слизистых оболочках.
Второй случай – вариант опухолевого процесса при микроскопическом исследовании фрагмента тканей.
Но чаще всего используется именно первый вариант.
Рассмотрим его подробнее.
Итак, в клинической практике диагноз папилломатоза выставляют тогда, когда на отдельном участке тела появляется несколько характерных образований – папиллом.
Общие для них признаки:
- приподнимаются над поверхностью кожи и/или слизистой оболочки
- размеры небольшие, по несколько миллиметров в диаметре
- чаще имеют телесную окраску или красноватый оттенок, на слизистых оболочках - белые
- мягкие, визуально схожи с соском
- безболезненные, по крайней мере – сначала
Появление и внешний вид образований обусловлены нарушением процесса деления эпителиальных клеток.
Спровоцировать такие расстройства способны несколько причин:
- вирусы папилломы человека – самый частый провоцирующий фактор
- бактерии – гноеродная флора, фрамбезии
- грибки
- псориаз
- генетические аномалии
По сути, папилломатоз – это своеобразная реакция кожи на тот или иной раздражитель.
Такой термин там упоминается, как один из вариантов протекания той или иной патологии.
Что касается классификации, то в качестве основного критерия используется локализация.
Выделяют следующие клинические варианты папилломатоза:
- генитальный
- кожи лица и шеи
- туловища и конечностей
- диффузный – когда процесс захватывает практически всю поверхность кожи тела
Это – наиболее часто встречающиеся формы патологии, обследованием и лечением папилломатоза кожи занимается дерматология.
Папилломатоз еще может появляться на слизистых оболочках органов дыхательной системы.
Такие пациенты уже лечатся у врача отоларинголога (ЛОР).
Генитальный папилломатоз
Наиболее распространенный вариант процесса.
Практически в 100% случаев появляется по вине вирусов папилломы человека.
Это имеет важное клиническое значение из-за риска трансформации доброкачественного процесса в злокачественный.
Чаще болеют половозрелые мужчины и женщины.
Передаются вирусы от больного человека здоровому при непосредственном телесном контакте, поэтому сексом при папилломатозе на коже тела и паха лучше не заниматься.
Заболевание имеет особенности в зависимости от пола пациента.
Папилломатоз у женщин
Так, симптомы папилломатоза у женщин примерно с равной частотой возникают на наружных половых органах и на слизистой оболочке шейки матки.

Первые можно заметить при обычном, даже поверхностном осмотре.
А вот ВПЧ внутри влагалища, на шейке матки или в цервикальном канале обнаруживаются только при гинекологическом обследовании в зеркалах.
Внешний вид образований генитального папилломатоза зависит от локализации:
Поэтому в его просвете вирусный папилломатоз встречается очень редко.
Эпителий полости матки, эндометрий, обновляется каждый месяц, ВПЧ здесь закрепиться не успевают.
Внешний вид определяется строением эпителия в месте заражения ВПЧ.
На коже промежности, паха и больших половых губ есть поверхностный роговый слой эпителия, поэтому папилломы имеют обычный вид.
На женских наружных половых органах, малых половых губах и преддверии влагалища, роговой слой отсутствует.
Кондиломы появляются, если у человека ВПЧ шестого или одиннадцатого типа.
Кондиломы – это доброкачественные новообразования, возникающие на кожных покровах или слизистых оболочках.
Самые популярные места их локализации – половые органы и область ануса.

Они бывают телесного или красноватого цвета и при травматизации, зачастую, малигнизируются.
Поэтому любые кондиломатозы нужно обязательно лечить.
Кондиломы могут быть:
- остроконечными;
- плоскими:
- внутриэпителиальными.
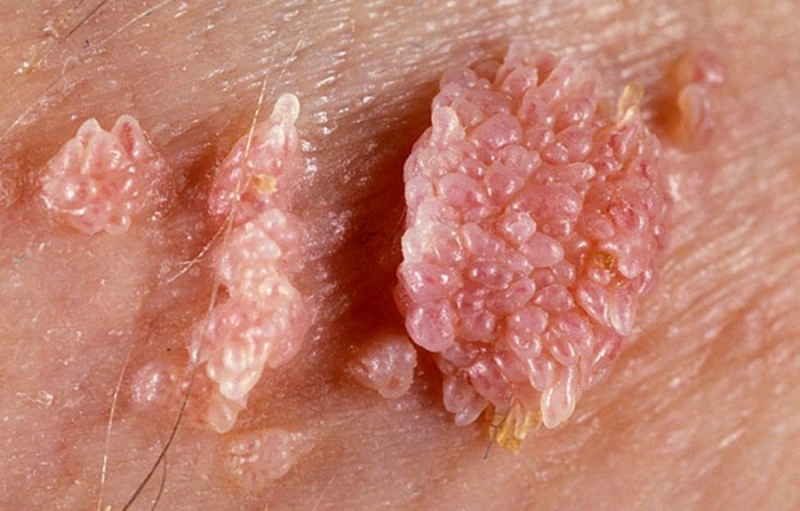
Для остроконечных кондилом характерна конусность новообразований.
Половые органы, их наружная и внутренняя части, излюбленные места их локализации.
Их наличие говорит о половом пути заражения ВПЧ.
Для плоских кондилом характерна частая малигнизация.
Они растут вглубь здоровых тканей.
Внутрь кожных покровов отмечается рост внутриэпителиальных кондилом.
Остроконечные кондиломы и просто кондиломы у детей
Кондиломы отмечаются быстрым размножением и объединением в большие скопления, покрытых сверху коркой.
Когда мы говорим о кондиломах, мы имеем ввиду остроконечные кондиломы.
Потому как плоские и внутриэпителиальные встречаются значительно реже.
Бородавки, папилломы и кондиломы появляются от ВПЧ.
Практически безобидными явлениями считается наличие бородавок и папиллом.
Наличие остроконечных кондилом у ребенка требует к себе родительского наблюдения и постоянного врачебного контроля, потому как они склонны малигнизироваться.
Часто дети заражаются ВПЧ вертикальным путём – внутриутробно.
Время инкубационного периода длительное, первые кондиломы появляются у двух – пятилетних детей.
Совместное купание с родителями или использование гигиенических предметов, предметов быта и одежды тоже может послужить причиной заражения.
Маленьких детей, вообще, должны контролировать родители и регулярно осматривать их кожные покровы на предмет наличия кондилом.
Маленькие дети могут не жаловаться на наличие кожного зуда или жжения, к тому же кондиломы могут появиться бессимптомно.
Это особенно актуально, если один или оба родители больны ВПЧ.
Кондиломы у детей на попе и плече
Остроконечные кондиломы – это воспалительные разрастания в виде сосочков, имеющие ограниченный характер.
Излюбленные места локализации остроконечных кондилом там, где кожа и слизистые повышенно травмируются в результате трения.
Это спина, подмышки, слизистая оболочка половых органов, попа, перианальная область.
Папилломы чаще всего не удаляют.
Остроконечные кондиломы удаляют всегда обязательно.
ВПЧ у детей
Образование новообразований – бородавок, папиллом и кондилом – самый главный симптом папилломовируса.
Причём, как для взрослых, так и для детей.
В профилактических целях нужно ограничить контакты ребенка с заболевшими взрослыми людьми и другими детьми.
Так как ВПЧ очень контагиозная болезнь.
Удаление новообразований – это половинчатое лечение.
Необходимо предотвратить их рецидивное появление.
Нужно применять лекарственные препараты, которые уничтожают папилломавирусы скрытой формы, когда они активируются.
Детей лечат эффективным и безопасным альфа-2b интерфероном.
Доказана его целесообразность при общем лечении.
Но лечение комплексное, с применением местных форм интерферонсодержащих препаратов все же лучше.
Для повышения эффективности лечения и как профилактическое средство рецидивного течения ВПЧ.
Самыми онкогенными считают остроконечные кондиломы, возникающие от ВПЧ шестого, одиннадцатого, шестнадцатого и восемнадцатого типов.
Время инкубации от одного месяца до года, но среднее – около трёх месяцев.
Дети могут заразиться ВПЧ, не только вертикальным путём, но и контактно-бытовым.
Контагиозность ВПЧ достаточно высокая.
За новообразованиями надо пристально следить:
- изменение размера и цвета, повод немедленного обращения к специалисту;
- прежде, чем назначать лечение, необходимо провести всестороннее исследование природы новообразования;
- результатом такого исследования будет назначение комплексной терапии.
Поначалу, применяют иммуномодулирующую терапию, чтобы поднять иммунный статус.
Иногда, новообразования саморазрушаются без хирургического и терапевтического воздействия.
Запущенные случаи ведут к применения всевозможных мазей и других лекарственных средств, а также к хирургической или химической деструкции новообразований.
Чем отличаются кондиломы от папиллом
Когда ВПЧ попадает на кожные покровы, то чаще всего появляются бородавки.
А когда на слизистые оболочки пениса, вагины, матки, перианальной области, то появляются остроконечные кондиломы.
Если наличие кондилом длительное, то это предраковое состояние.
Когда на кожных покровах мягкие новообразования - розовые или телесные, то это папилломы.
Кондиломы потому и называют остроконечными, что у них характерная форма.
Наличие кондилом и папиллом всегда дискомфортно.
Они расположены в местах повышенной травматизации.
Склонны к образованию трещин с последующими кровотечениями.
Анализы для диагностики ВПЧ и иммунограмма
ВПЧ выявляют цитологическими и гистологическими методами.
Раннюю диагностику, до появления клинических признаков, проводят обнаруживая антитела к вирусу.
Но этот метод не годится для определения концентрации инфекционного агента.
У него низкая точность для определения типа папилломовируса.
Вместе с цитологическим методом применяют и амплификационный Дайджин-тест.
С помощью этого нового и очень точного анализа, определяют концентрацию ВПЧ и его конкретный тип.
А значит можно узнать степень онкогенности папилломовируса.
Для его проведения нужны соскобы со слизистой вагины или мочеиспускательного канала.
Для диагностики ВПЧ применяют и неамплификационный ПЦР-метод.
Материалом для проведения анализа этим методом служат мазки со слизистой оболочки, препараты из крови и мочи.
Если обнаруживается ДНК папилломавируса, то можно практически со стопроцентной уверенностью говорить о заражении ВПЧ.
Но если технологию проведения анализа не соблюсти и допустить грубые ошибки, то можно получить ложноположительные или ложноотрицательные результаты.
Опытность и ответственность специалиста очень важна.
Чтобы оценить состояние иммунитета, на данный момент, очень желательно сделать анализ иммунограммы.
Это комплексное исследование крови, в котором нет строгого учёта показателей степени иммунного ответа.
Обычно иммунограмма состоит из иммунофенотипирования, анализа гуморальных показателей и тестов на активность фагоцитоза.
Гистологическое исследование кондилом и онкоцитология
При цитологическом исследовании изучается АПЧ уровни клетки.
Исследуются мазки, с помощью микроскопа с большим увеличением.
Онкоцитология предполагает исследование мазков при ВПЧ высокой степени онкогенности.
Гистологическую диагностику проводят над тканевым материалом - тканевым фрагментом, биоптатом.
Методы удаления кондилом: плюсы и минусы
После точного установления диагноза ВПЧ необходимо приступить к лечению.
Необходимо комплексное лечение.
Терапевтическое воздействие необходимо сочетать с методами хирургической деструкции новообразований.
Рассмотрим каждый метод более подробно.
Химическое прижигание кондилом.
Например, ферезолом или веррукацидом.
У них природное происхождение и их можно выделить из некоторых растений.
Такое прижигание можно произвести и в домашних условиях, но только специалистом, с опытом подобной работы.
Самостоятельное неосторожное применение прижигающих препаратов грозит ожогом здоровой ткани.
Есть метод лазерной деструкции, карбондиоксидным лазером.
Маленькая раневая поверхность после деструкции заживает три-четыре недели.
Удаление кондилом очень локальное, без повреждения соседней здоровой ткани.
Рубцы не образуются, идет самостоятельное заживление.
Единичного и множественного характера новообразования, удаляют лазером, на различных участках.
Даже на веках, подмышках и промежности.
Противопоказанием для применения метода является наличие раневой поверхности, локального воспаления кожи, герпетической и общих инфекций.
С помощью прибора Сургитрон удаляют кондиломы радиоволновым методом.
Конец электрода прибора генерирует ток от трёх и восьми до четырёх мегагерц.
Для различной глубины деструкции применяются различные электроды.
Кондилома разрушается энергией, нагревающего его изнутри, не повреждая окружающие ткани.
Идет прижигание мелких капилляров близлежащих тканей.
Нет боли и повреждения соседних тканей.
Заживление очень быстрое, следов деструкции нет.
У метода только один недостаток – высокая цена, из-за необходимости использования дорогостоящего оборудования, которое к тому же есть далеко не везде.
Недорогой метод электрокоагуляции.
Высокая температура, к сожалению, повреждает и близлежащие ткани.
Метод характеризуется высоким травматизмом и плохой заживляемостью.
Но зато регулируется глубина воздействия.
Самый старый проверенный метод хирургического удаления с помощью скальпеля.
Им до сих пор удаляют большие новообразования и онкопатологию.
Удаляется и часть прилегающей здоровой ткани.
Иссечение новообразований заканчивается наложением косметических швов сроком на неделю.
На лице этим методом кондиломы не удаляют.
Как мы видим, самый прогрессивный радиоволновой метод.
И если есть возможность, то ребенку лучше удалять кондиломы этим методом.
Читайте также:

