Папиллома у мужчин в паху к кому обращаться
Обновлено: 12.05.2024
Пенис — мужской наружный половой орган, состоящий из головки, тела и корня. Если у здорового представителя сильного пола нет венерических и других заболеваний половой сферы, в том числе аллергического характера, то на любой части фаллоса нет никаких пятен и образований.
Если появились крупные или мелкие красные точки на члене, это серьезный повод обратиться к врачу — дерматовенерологу или урологу. Поскольку вскоре могут возникнуть другие симптомы патологии, и при отсутствии лечения мужчину не только будет тревожить дискомфорт в паху, но и появятся нарушения репродуктивной функции, вплоть до бесплодия.
Почему на половом члене возникают красные точки и пятна?
Этот признак сигнализирует о явном наличии патологического процесса в организме, как инфекционного, так и неинфекционного характера.
К первой группе относятся заболевания, которые зачастую передаются во время незащищенного коитуса. Возбудителями являются вирусы, бактерии или грибки. Пятнышки и точки красного цвета могут возникать при развитии:
-
— кроме единичных образований мужчину беспокоит сильный зуд фаллоса, белесый налет на слизистой и белые творожистые выделения из мочеиспускательного канала;
- генитального герпеса — в этом случае на головке возникают пузырьки с водянистым содержимым, сопровождающиеся сильным нестерпимым зудом;
- хламидиоза — при данной патологии красные пятна на головке пениса не чешутся и не болят, но из уретры выделяется гной, и больной жалуется на боль в мошонке, промежности и пояснице;
- ВПЧ — главным признаком недуга является обильная сыпь, спустя некоторое время высыпания увеличиваются в размерах, но при этом нет боли и зуда;
- трихомониаза — в этом случае пятнышки — результат раздражения слизистой оболочки гноем, выделяющимся из мочеиспускательного канала, кроме этих симптомов мужчина жалуется на отечность головки и боль при мочеиспускании;
- баланита и баланопостита — при этих заболеваниях красные пятнышки на члене чешутся, беспокоит жжение при отведении мочи, на слизистой будет заметен белый налет;
- сифилиса — в случае данной патологии один прыщ превращается в язву, образование не болит и не зудит, исчезает через некоторое время, и пациент может подумать, что выздоровел без лечения (но это ошибочное мнение).
Есть и другие инфекционные болезни, при которых на пенисе могут образовываться алые высыпания. Например, чесотка. Ее возбудителем является чесоточный клещ. При его проникновении в кожу возникает мелкая сыпь, сопровождающаяся сильным зудом. Пациент чешет проблемную область, в результате чего образуются язвы. Еще зудящие прыщи на фаллосе характерны для такой вирусной инфекции, как контагиозный моллюск.
Также стоит отметить, что маленькие красные пятна на члене, превращающиеся в водянистые зудящие пузырьки, могут возникать при ветряной оспе. В этом случае у пациента будет повышаться температура тела, возникнет слабость, головная боль. Сыпь при этом заболевании обычно есть на коже по всему телу.
Неинфекционные причины возникновения алых точек и пятнышек на фаллосе:
- Аллергические реакции. Могут появляться как при попадании аллергена внутрь, так и от местного воздействия. Если на члене появились красные пятна, нужно исключить аллергию на применяемые медикаменты или лубрикант, латекс, входящий в состав презерватива, продукты питания, которые недавно появились в рационе. Важно не носить синтетическое нижнее белье. На время лечения отказаться от стирального порошка и мыла с отдушками (можно использовать хозяйственное или детское гипоаллергенное).
- Несоблюдение правил личной гигиены. Сыпь алого цвета появляется у тех мужчин, которые редко меняют нижнее белье и плохо или редко моют половой член.
- Снижение иммунитета. Стрессы, злоупотребление спиртными напитками, наличие хронических заболеваний ухудшают иммунную защиту. На этом фоне активизируется условно-патогенная флора, которая и приводит к образованию высыпаний.
- Повреждения головки фаллоса. Во время интенсивного коитуса, ношения тесного нижнего белья, длительной езды на велосипеде или многочасового катания на лошади капилляры и другие мелкие кровеносные сосуды могут лопаться. Кроме того, возможно травмирование нежной кожи на головке. В этом случае появившиеся пятнышки не зудят, но прикосновение к пенису вызывает дискомфорт.
- Аутоиммунные патологии. Самое распространенное – псориаз. Он может проявляться по-разному, что порой затрудняет диагностику. Локализация пятен – в паху, на головке или теле члена.
- Предраковое состояние. При болезни Боуэна в патологической области появляется красно-коричневое пятно, которое превращается в бляшку. Этот очаг шелушится, покрывается корочками, которые легко удалить. При переходе болезни в онкологию образуется язва.
- Рак. Характеризуется появлением небольшого злокачественного новообразования пятнышка, которое не болит и не кровоточит. Постепенно увеличивается в размерах, становится более плотным, похожим на бугорок. Гнойные выделения, зуд и появление крови из патологического очага наблюдаются, когда болезнь прогрессирует.
Как видите, причин, вследствие которых появляются красные пятна на головке члена или его теле, много. И не рекомендуется ставить себе диагноз самостоятельно, посмотрев фото в интернете и почитав информацию о возможных заболеваниях, нецелесообразно. Так мужчина лишь усугубит течение патологии, и болезнь приобретет хроническую форму. Помните: чем раньше начать борьбу с недугом, тем проще убить инфекцию и добиться полного выздоровления.
Что важно помнить пациентам, у которых на половом члене появились красные пятна?
При появлении сыпи на пенисе любого характера и интенсивности нужно как можно скорее обратиться к квалифицированному специалисту — урологу или дерматовенерологу. Врач проведет осмотр, даст направление на анализы, по результатам которых поставит верный диагноз. Доктор расскажет подробно о том, как лечить красные пятна на члене, грамотно выпишет рецепт на препараты.
Пройдя курс, через месяц после приема последней таблетки или инъекции (противовирусного/антибактериального/противогрибкового средства) нужно будет повторно сдать анализы, чтобы убедиться, что болезнь вылечена и не будет больше беспокоить. Весь этот период (от начала применения медикаментов до получения отрицательных результатов повторных анализов) необходимо воздерживаться от любых половых контактов. Если у партнерши возникли какие-либо недомогания, рекомендуется также обратиться к врачу и сдать анализы (возможно, она тоже инфицирована, и ей нужно пройти лечение).
Чтобы избежать проблем в половой сфере, соблюдайте меры профилактики ИППП – избегайте незащищенных половых контактов с инфицированными людьми. Во время терапии всегда неукоснительно следуйте рекомендациям лечащего доктора.
Своевременно обращайтесь к врачу и будьте здоровы!
Автор статьи - Мельников Сергей Юрьевич, главный врач, дерматовенеролог, уролог, миколог, андролог высшей врачебной категории.
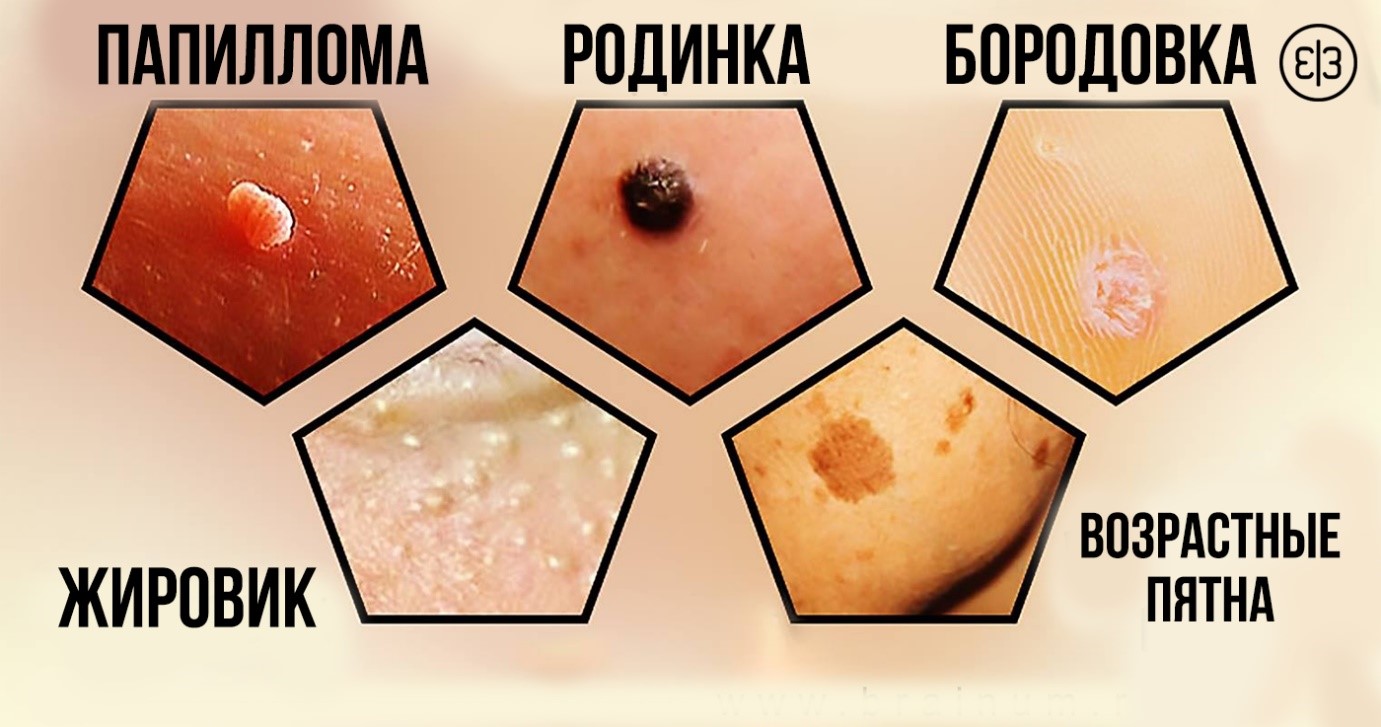
Более 45% населения земного шара сталкивалось с проблемой появления на теле образований вытянутой формы. Эти наросты напоминают родинки, но, в отличие от них, сильно выступают за пределы кожи.

Что это такое?
Висячие родинки – это, в основном, доброкачественные опухоли. Цвет родинок может отличаться от оттенка кожи, чаще всего они более темные. Висячие родинки могут появляться на коже на протяжении всей жизни человека. Образуются на всех частях тела, но чаще все это:
- шея;
- лицо;
- грудь;
- паховая область;
- подмышечные впадины.
Локализации родинок именно в этих местах способствует тонкая кожа, которая подвергается постоянному трению, что приводит к скоплению клеток пигментации. Наросты имеют небольшой размер, около 2-5 мм. Крайне редко встречаются образования, достигающие в длину нескольких сантиметров.
Причины появления
Висячие родинки появляются на разных этапах жизни человека. Поэтому, однозначно ответить от чего появляются висячие родинки в одном конкретном случае довольно непросто. Многие врачи называют причиной гормональные перестройки, которые постоянно происходят в организме человека. Например:
- У детей висячие родинки начинают появляться в период полового созревания.
- А у женщин – во время беременности, когда гормональный фон становится нестабильным.
- Нарушения гормонального фона в период менопаузы.

Среди остальных причин появления висячих наростов стоит выделить следующие:
- Генетика. Если у одного из родителей имеются висячие наросты, то с большой вероятностью они будут у ребенка. Причем по наследству передается не только предрасположенность к родинкам, но и их расположение на теле.
- Ультрафиолетовое излучение. У людей, которые постоянно пребывают на солнце, вырабатывается большое количество пигмента – меланина. Именно он отвечает за появление новых образований и потемнение уже имеющихся.
- Стресс. Постоянный стресс способствует выбросу адреналина, это влияет на процессы метаболизма в эпидермисе. Поэтому, часто говорят, что многие болезни от нервов, папилломы не исключение.
- Механические повреждения кожи. Например, сильные ожоги, укусы насекомых, порезы и царапины.
- Присутствие в организме вируса папилломы человека. Отказ от лечения может способствовать преобразованию висячих родинок в онкологическое заболевание.
Появление висячих родинок могут спровоцировать и другие болезни: диабет, болезнь Кока, и так далее.
Кто входит в группу риска?
Большинство людей, которые столкнулись с появлением цветных наростов, не обращаются к врачу, так как такие родинки считаются доброкачественными образованиями. Важно помнить, что за такими новообразованиями нужно следить. Если меланин в них начнет продуцировать, то возможен риск развития злокачественной опухоли – меланомы.

К группе риска относятся:
- люди со светлой кожей;
- те, кто получил химический или тепловой ожог;
- кто злоупотребляет загаром на солнце или в солярии.
Проконсультироваться с врачом необходимо человеку, у которого появились следующие симптомы:
- из отростков выделяется жидкость или гной;
- родинка болит и чешется;
- новообразование почернело или резко изменило свой цвет;
- на поверхности образовывается корочка и шелушится.
Не стоит откладывать визит к врачу, если изменились размеры и форма отростка, возникло кровотечение.
В чем опасность?
Помимо перерождения отростка в меланому, висячие родинки вызывают дискомфорт и могут быть опасны в обычной жизни. Иногда человек может случайно задеть родинку одеждой или рукой и сорвать ее. Это вызовет кровотечение, которое часто тяжело остановить. Небезопасными являются висячие отростки на шее, так как этот участок тела постоянно подвергается механическому воздействию. Повредить родинку на этом месте можно с помощью воротника куртки или ювелирным украшением – цепочкой, бусами, ожерельем.
Зачастую поврежденная родинка на шее засыхает и отпадает самостоятельно, но при травме в рану может попасть инфекция. После этого нарост:
- стане отечным;
- будет болеть;
- появится риск размножения в нем раковых клеток.
Если родинка на шее все же была повреждена, травмированную область следует обработать перекисью водорода и обратиться к врачу. Опасными также являются висячие наросты на спине. Их легко повредить при чесании. Довольно часто люди узнают о наличии родинок на спине уже после их повреждения, так как они не бросаются в глаза. Отростки в паху и под мышками значительно осложняют процесс гигиены. Их легко содрать при бритье и вызвать воспалительный процесс. Обладателям таких родинок придется отказаться от облегающего тугого белья, способного повредить родинки.
Надо ли удалять?
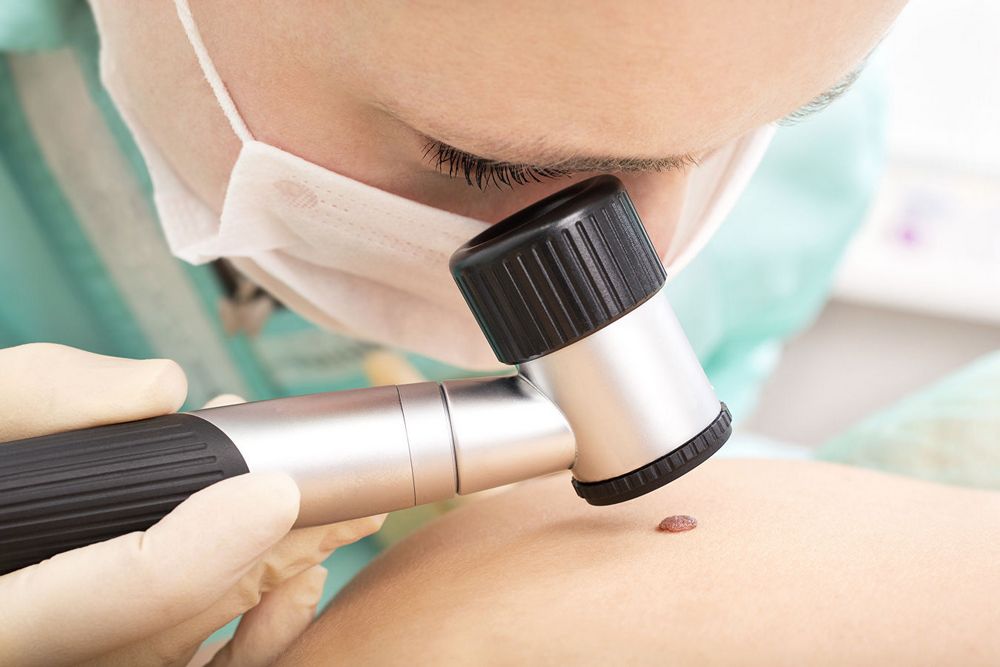
Ответить на вопрос, что делать с висячей родинкой, сможет дать врач-онколог или дерматолог. Специалист осмотрит кожные покровы пациента и назначит один из нескольких способов диагностики:
- цитологию;
- микроскопию;
- гистологию.
По результатам анализов доктор назначит лечение или удаление новообразования.
Как можно удалить?
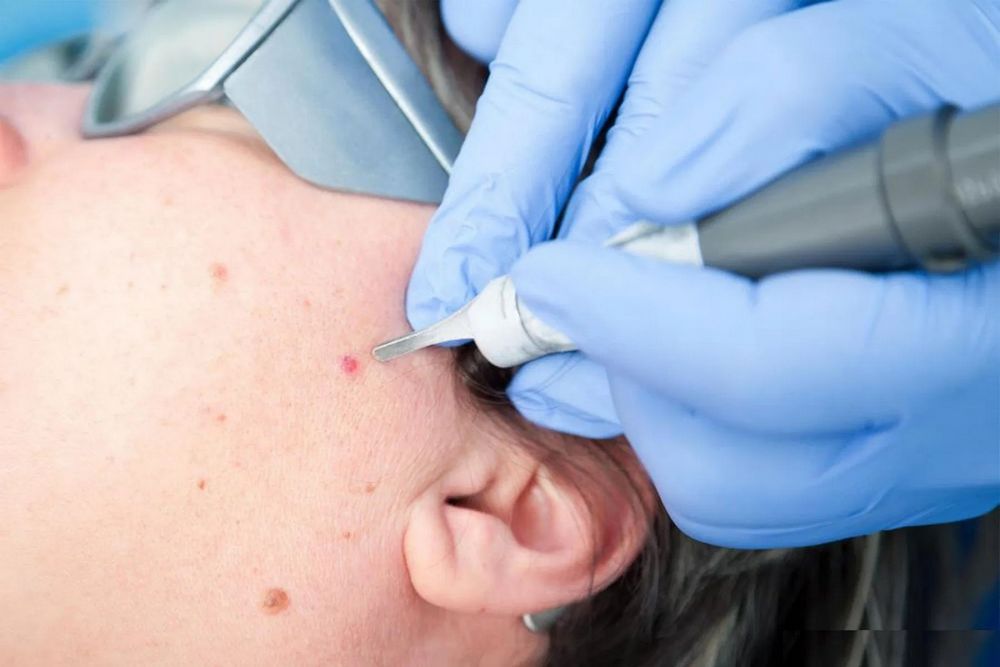
За советом, о том, как убрать висячую родинку, можно обратиться к традиционной или хирургической медицине.
Традиционная медицина рассматривает возможность удаления новообразований только в больницах или специальных косметологических клиниках. Несколько вариантов удаления наростов:
Конкретный метод может выбрать только врач, после предварительного исследования новообразования.
Для лечения наростов есть специальные препараты, которые можно применять дома:
- Стефалин – мазь растительного происхождения. Препарат наносят только на родинку, а кожу вокруг необходимо защищать от попадания мази. Применяют дважды в день.
- Малавит – средство на основе трав. Средство переносят на ватку или ватный диск, а затем обрабатывают необходимую область. Затем родинку заклеивают пластырем, а процедуру повторяют раз в два дня.
- Колломак – препарат, помогающий удалить небольшие родинки. Действует на эпителий, смягчая его, после этого отростки отпадают.
Прежде чем приступать к самостоятельному лечению, необходимо выяснить природу висячего нароста. Важно помнить, что средства народной медицины и препараты, приобретенные без рецепта врача, могут иметь противопоказания и побочные эффекты. Консультация у специалиста показана каждому человеку, имеющему висячие родинки.
Другие статьи:

Родимое пятно представляет собой пигментное образование, состоящее из невусных клеток. Они имеют преимущественно разные оттенки коричневого цвета.

Воспаление предстательной железы не всегда может быть вызвано бактериальной флорой. Источником развития заболевания часто служат грибы, инфекции, другие виды возбудителей. Абактериальный простатит – это одна из форм воспалительного процесса в предстательной железе, при которой наблюдаются деструктивные изменения мышечной ткани органа.

Патология представляет собой воспалительный процесс стенок мочеиспускательного протока. Как правило, заболевание носит инфекционный характер, и без бактериального агента развивается крайне редко.
Бородавки – это поражения кожи, появляющиеся в виде особых округлых образований, выступающих над поверхностью. Возникают они вследствие специфических вирусов.

Эти образования часто доставляют физические неудобства из-за своего расположения. Даже после лечения имеют тенденции к рецидивированию.
Виды и причины
Разновидностей бородавок очень много, их классифицируют по ряду признаков:
Главная причина возникновения – заражение вирусом папилломы человека, который поражает слизистые оболочки и кожу.
Вирус папилломы человека
Это один из самых распространенных вирусов на Земле. Заражение может происходить несколькими путями:
- контактно-бытовым (через прикосновения);
- половым (генитальный, анальный, орально-генитальный);
- в родах от матери к ребенку.
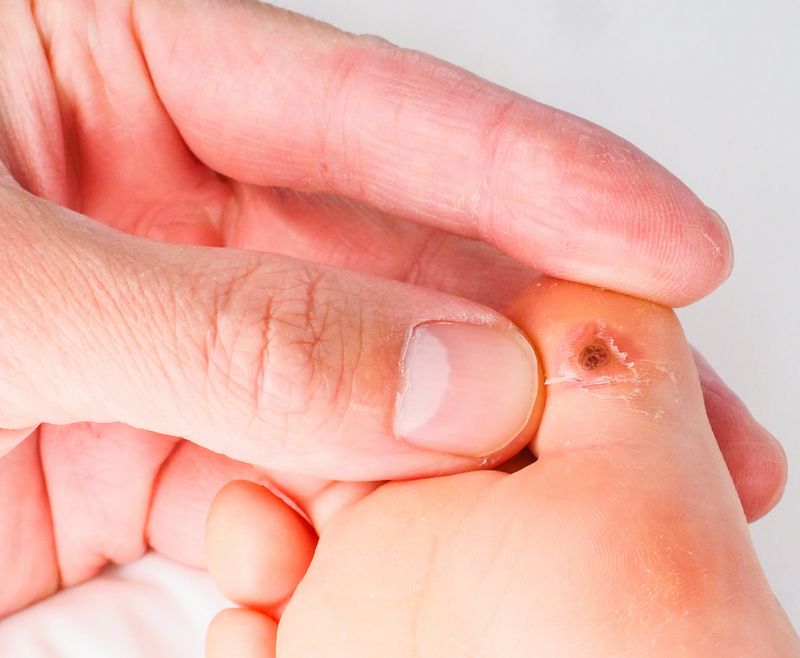
Период развития заболевания – от нескольких недель до десятков лет, это объясняется тем, что вирус может не проявлять себя долгое время, но как только иммунитет становится чуть слабее, так сразу же на коже и/или слизистых появляются разрастания. Самая главная опасность этого заболевания в том, что определенные типы ВПЧ с большой вероятностью вызывают образование злокачественной опухоли (рак кожи или слизистых). Чтобы убедиться в том, что заболевание не приведет к образованию опухоли, необходимо пройти обследование у врача и не заниматься самолечением.
Симптомы и виды бородавки на стопе
Подошвенная бородавка выглядит как утолщение, похожее на мозоль, с роговым слоем кожи. Она мешает при ходьбе, приносит болезненные ощущения. Пассивное состояние характеризуется медленным размножением, не доходя до рогового слоя эпителия, поэтому внешне это состояние никак не проявляется.
Активное состояние характеризуется тем, что вирус быстро развивается и, поднимаясь в верхние слои эпидермиса, проявляется многочисленными симптомами. Подошвенную бородавку также называют шипица, куриная бородавка. Вирус проникает во время своего контакта с кожей через порезы и ссадины во внешнем слое кожи:
- Сначала появляется мелкая желтовато-серая папула с неровной поверхностью.
- Постепенно мелкий элемент становится плотным, приобретает грязноватый цвет.
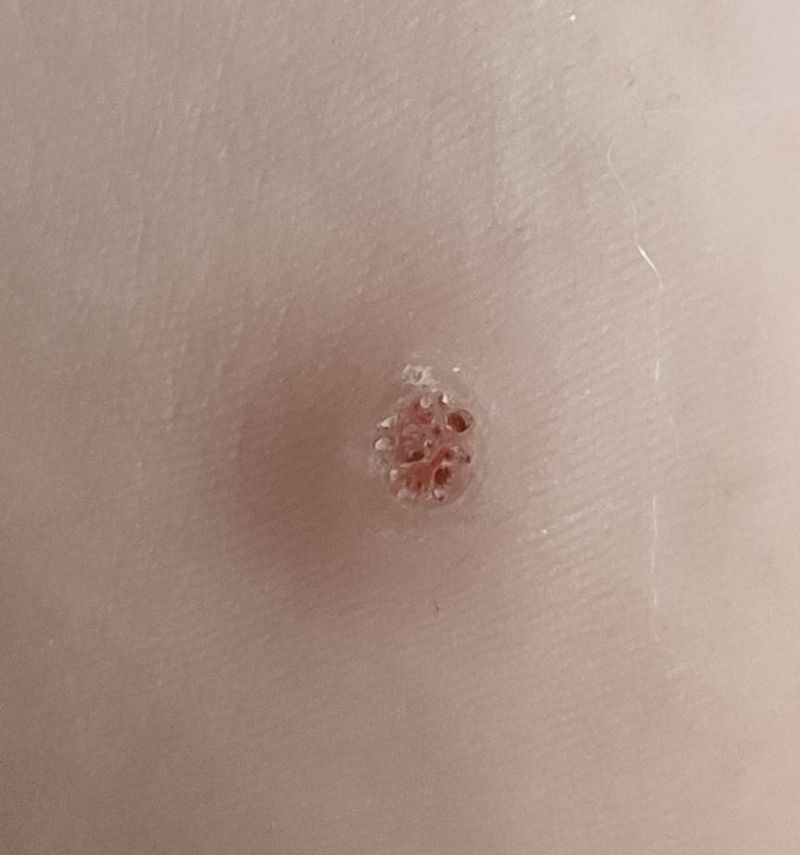
Изнутри подошвенная бородавка выглядит как сросшиеся сосочки разных размеров с розоватым оттенком. Там формируются дополнительные капиллярные сосуды, вызывающие кровотечение в случае, если зацепите бородавку.
Удаление подошвенных бородавок
Заниматься лечением подошвенной бородавки стоит, если:
- Есть болезненные ощущения.
- Бородавка кровоточит.
- На ней появились вкрапления.
- Бородавка быстро увеличивается в размере.
Методов лечения много. Одним из них является криодеструкция. Смысл метода в том, что на бородавку оказывается воздействие жидким азотом с температурой минус 196 градусов. Происходит замораживание пораженного вирусами участка и удаление бородавки.
Применяют обычный и агрессивный метод воздействия. При агрессивном методе азот наносится на несколько секунд дольше, однако этот метод более болезненный. Важно отметить, что если бородавка появилась и существует более шести месяцев, то эффективность криодеструкции сильно снижается, и смысл такой операции, соответственно, тоже уходит.
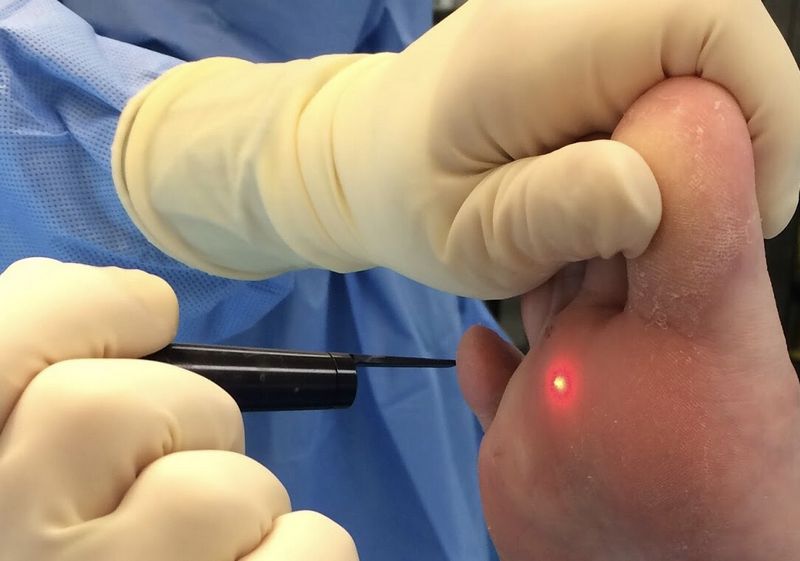
После удаления подошвенной бородавки с помощью жидкого азота стоит выполнять некоторые рекомендации:
- пузырь, оставшийся на месте бородавки, нельзя вскрывать;
- во избежание механических повреждений использовать не пластырь, а стерильный бинт;
- два раза в день обрабатывать пораженный участок салициловым спиртом 2%;
- стараться не допускать попадание воды на место воздействия.
Еще одним способом является лазерная коагуляция. Это один из самых распространенных методов удалением бородавок. Большинство лазерных установок оснащено специальной системой охлаждения. Таким образом, процедура проходит с минимальным дискомфортом, не допускает воспалительного процесса, так как лазер обладает антисептическими свойствами. К тому, же, это бесконтактная методика.
Есть несколько способов:
- Углекислотный (CO2) – лазер. Лечение в этом случае происходит с помощью инфракрасного света. Способ эффективен на 70%, однако минус в том, что могут быть повреждены и здоровые ткани.
- Эрбиевый лазер. Для этого метода лечения используется более короткая волна, что снижает вероятность образования рубцов после операции. Эффективность как правило составляет 75%.
- Импульсный лазер на красителях. При этом методе воздействия первостепенно происходит разрушение расширенных капилляров в бородавке и стимуляция иммунитета, что способствует эффективному излечению. Результативность лечения около 95%.
После лазерного лечения на пораженном участке образуется корочка, которая самостоятельно отпадает в течение семи-десяти дней. Рекомендации при этом методе лечения те же, что и после воздействия азотом – не допускать механических повреждений и попадания воды.
Следующим способом удаления бородавок является электрокоагуляция. При этом на бородавку воздействуют током высокой частоты. Лечение проводится под местным обезболиванием. Воздействие высоких температур на бородавку приводит к испарению клеток, пораженных вирусом папилломы. Плюс данного метода еще и в том, что прижигание сосудов предотвращает кровотечение. После операции на пораженном участке кожи образуется корочка, которая отпадает в течение 7 – 10 дней.
Вылечить подошвенную бородавку можно с помощью прямого хирургического вмешательства. При этом происходит иссечение под местным обезболиванием, потом накладываются швы. После проведения операции врач назначит определенные рекомендации. Так, рекомендуется не допускать попадание воды и мыльных средств на пораженный участок, не срывать образовавшуюся корочку, а в первые 7-10 дней обрабатывать пораженный участок антисептическим средством.
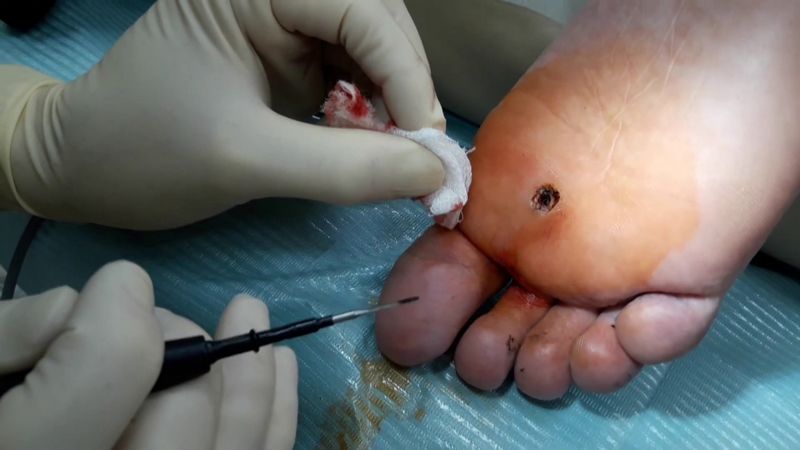
Для каждого вида операций есть определенные противопоказания. Так, невозможно будет провести операцию, если имеет место быть:
- беременность;
- сахарный диабет;
- злокачественные опухоли в организме;
- инфекция и воспаление около бородавки;
- обострение герпеса;
- повышенная температура.
При высоком давлении процедуру также следует отложить.
Лечение бородавок без операции
Часто человек задается вопросом, как убрать подошвенную бородавку без операции. Для этого можно использовать аптечные мази и растворы:
- салициловую;
- оксолиновую;
- виферон;
- риодоксол.

В основном эти мази оказывают эффекты:
- противовоспалительный;
- антисептический;
- иммуномодулирующий;
- противовирусный;
- противогрибковый.
К тому же, возможно содержание витамина E, что также положительно сказывается на лечении, так как витамины в целом укрепляют организм и снижают риск рецидива.
Важно, что применять эти средства стоит при единичных и неглубоких подошвенных бородавках. Причем если возникают любые побочные эффекты, необходимо смыть препарат большим количеством теплой воды и незамедлительно обратиться за помощью к врачу.
Итак, вылечить бородавки можно, для этого существует множество способов, однако нельзя заниматься этим без предварительной консультации с врачом, чтобы не навредить своему здоровью. Кроме того, категорически нельзя заниматься самолечением, если лечащий врач назначает противопоказания.
Другие статьи:

Небольшой нарост телесного цвета на нижнем или верхнем веке можете свидетельствовать о наличии папилломавирусной инфекции. После подтверждения диагноза врач сообщает пациенту о доступных способах удаления папиллом на веке. Также в схему лечения входят методы профилактики появления наростов повторно.

Красная родинка – это небольшое новообразование, обычно ярко-красного цвета, круглой или овальной формы. Считается распространенным новообразованием на коже, которое может возникать практически на любом участке тела. Некоторые из них достаточно мягкие и ровные, другие же имеют более заметно выпуклую форму.

Этиология
Причина появления папиллом у мужчин на теле — проникновение и активное размножение в организме ВПЧ. Вирус передается:
- при незащищенном коитусе (традиционном, оральном, анальном);
- при переливании крови, взятой у человека с ВПЧ;
- при контакте слизистых оболочек или кожи, особенно, если на ней есть повреждения (царапины, ссадины, порезы).
Заразиться можно в общественных местах (сауна, баня, бассейн, солярий и пр.), в парикмахерских и салонах красоты, где пренебрегают должной антисептической обработкой инструментария. Есть риск заражения и в стоматологических кабинетах, если там должным образом не стерилизуют инструменты. Но вирус не передается просто при общении с зараженным пациентом.
Все коварство его в том, что после инфицирования не сразу появляются папилломы. Эти новообразования возникают на коже или слизистых, когда болезнь активизируется. А именно при:
- ослабленной иммунной защите;
- интенсивных физических нагрузках;
- стрессах и нервном истощении;
- наличии других заболеваний, которые передаются половым путем.
Вирусы концентрируются в определенных местах кожи и слизистых, изменяют структуру клеток эпителия, вследствие чего образуются папилломы.
Симптомы вируса папилломы у мужчин
Наросты на коже могут иметь разный вид:
- в подмышечной области и в паху, на лице и шее появляются нитевидные папилломы на тонкой ножке — они вырастают до 5 мм в длину и часто травмируются;
- на кистях и предплечьях, лице и голенях возникают плоские новообразования, представляющие собой совокупность узелков с блестящим верхом;
- в зоне гениталий (на члене, часто именно на головке пениса) образуются наросты на ножке, имеющие острый конец — кондиломы, данные новообразования провоцируют зуд и жжение в области ануса, выделения с неприятным запахом и кровотечения из анального отверстия;
- на ладонях и стопах образования круглые (шипицы), они вызывают зуд и дискомфорт при ходьбе, через определенное время поверхность шелушится, в середине возникает черная точка;
- на тыльной стороне ладони, пальцах и коленях вирус папилломы человека у мужчин проявляется простыми бородавками, вырастающими до 10 мм в диаметре.
При возникновении папиллом на лобковой части и в других местах нужно обратиться к дерматологу. Если вы сомневаетесь, папиллома у вас или нет — посмотрите фото этих образований. Но в любом случае не медлите с визитом к врачу!
Как проводится диагностика ВПЧ?
На приеме врач выслушает жалобы пациента, осмотрит его. После этого может:
Конкретный перечень исследований и анализов определит врач в ходе консультации. Но обязателен анализ на ВПЧ методом ПЦР, стоимость которого — 300 рублей (определение 1 показателя).
Лечение
Лечение расположенных на коже и слизистых папиллом должно быть комплексным. Доктор назначает:
- Иммуностимуляторы. Важно помочь иммунной системе противостоять вирусной атаке.
- Противовирусные препараты. Часто назначаются интерфероны.
- Удаление папиллом. Может проводиться хирургически с помощью скальпеля, лазером, радионожом, электрокоагуляцией и криодеструкцией.
Папилломы на интимных местах у мужчин, как и на других частях тела, нельзя отрывать, пытаться сковырнуть или повредить. Помните, что доброкачественное образование таким образом может перейти в злокачественное.
Автор статьи - Мельников Сергей Юрьевич, главный врач, дерматовенеролог, уролог, миколог, андролог высшей врачебной категории.
Читайте также:

