Печень при пальпации при хронических гепатитах
Обновлено: 26.04.2024
Техника пальпации печени. Пальпация печени по Образцову
При пальпации печени нас главным образом интересует прощупывание нижнепереднего края печени. По его свойствам мы составляем себе представление о самой печени, а по его положению, принимая во внимание положение перкуторной верхней границы абсолютной тупости, о величине органа.
Пальпация самой печени в нормальных случаях возможна только в той части, где она прилежит непосредственно к передней брюшной стенке, между l. parasternal sinistra и l. p. dextra, т. е., главным образом, левой доли печени. Но при неизмененных свойствах печени и при правильном и нормальном ее положении это удается только в очень редких случаях, именно при мягком и тонком брюшном прессе или же при расхождении прямых мышц.
Однакоже при патологическом увеличении печени мы получаем возможность ощупать и верхневыпуклую поверхность печени и убедиться в том гладка ли она или же неровна (атрофический цирроз, foiе fissele при сифилисе, бугристая печень при раке, гуммах, местное выпячивание при эхинококке, нарыве и пр.). Итак, нашей главной задачей при пальпации печени является прощупывание передненижнего края.
Прощупывание печени производится в лежачем положении больного. Но я уже давно произвожу прощупывание и в стоячем положении. Если в лежачем положении нижний край печени спрятан под реберной дугой, то при вертикальном положении больного в виду опускания диафрагмы и по условиям тяжести печень выходит из под реберного края на l,5-2 сант. и делается иногда доступной для прощупывания.
Заставив больного согнуться несколько кпереди и усиленно дышать и пользуясь тем же приемом прощупывания, что и в лежачем положении, удается прощупать край печени между l. mammillaris и axillaris anterior. Особенно выгодно прощупывать печень в стоячем положении в патологических случаях, когда она увеличена и уплотнена, и одновременно имеется повышение внутри брюшного давления вследствие накопления асцита, резкого метеоризма или от других каких-либо причин, что мешает прощупать печень в горизонтальном положении.
Однако главное исследование все же производится в лежачем положении. Я приведу описание техники пальпации в буквальном изложении Образцова.

„Больной с открытым животом ложится горизонтально на спину, со слегка приподнятой на невысокой подушке головой, с приведенными к туловищу плечами и с положенными на груди руками. Плечи приводятся к туловищу для того, чтобы затруднить больному пользование при вдыхательном расширении груди большими вдыхательными мышцами (m.m. pectorales majores), прикрепляющимися к плечевым костям, и тем заставить его при глубоком вдыхании пустить в дело грудобрюшную преграду, которая при своем сокращении, особенно усиленном, сдвигает лежащие под ней органы вниз.
Врач садится на стул рядом с кроватью или софою больного, лицом к нему, кладет ладонь и последних 4 пальца левой руки на правую поясничную область и отчасти на последних 2 ребра, большим же пальцем левой руки сдавливает реберную дугу спереди. Сдавливание левой рукой правой поясничной области подает заднюю брюшную етенку вперед; сдавливание же реберного края большим пальцем имеет целью вообще препятствовать расширению грудной клетки.
Ладонь правой руки кладется плашмя с выпрямленными 2-5-м пальцами (средний палец при этом слегка сгибается), окончания которых, лежащие на одной линии, заходят за край правой реберной дуги. После установки пальцев обеих рук больному предлагают сделать глубокое вдыхание. Вместе с вдыхательным сокращением грудобрюшной преграды передний, не фиксированный край печени обязательно будет двигаться вниз.
Однакоже это движение при указанной выше установке обеих исследующих рук, будет происходить с некоторым затруднением, а именно: скользя под влиянием сокращения грудобрюшной преграды сперва по ее поверхности. Моментом обхода окончаний фиксированных пальцев при вдыхательном опускании края печени пользуются для определения путем прощупывания его свойств, т. е. выясняют, мякий ли край, гибкий, острый, закругленный, платный, неровный, чувствительный и т. д. По этому малому кусочку прощупываемой печени можно судить о печени, как о целом, за исключением, разумеется, случаев, когда различные отделы печени имеют различную плотность, напр., при эхинококке, гуммах и т. п.
Уровень оконечностей пальцев при исследовании на известной близости от реберного края не представляет, разумеется, нечто постоянное, ибо и положение переднего края печени нельзя рассматривать, как нечто фиксированное. Поэтому, если поставленные на известной высоте пальцы не встречают при грудобрюшном дыхании края печени, мы ставим пальцы на 1 сант. выше; не встречая печеночного края и здесь, двигаемся вверх еще на 1 сант.
Иногда же, наоборот, мы спускаемся от первоначального уровня вниз на 1 и на 2 сан. Вообще далеко не всегда удается прощупать край печени сразу, при первом же глубоком вдыхании грудобрюшной преграды".
Общими чертами хронического гепатита является, прежде всего, наклонность к прогрессированию процесса, приобретающего часто рецидивирующий волнообразный характер. Общие жалобы больных: более или менее выраженная боль в области печени (чувство тяжести или распирания в правом подреберье). Эти ощущения нередко усиливаются в связи с погрешностями в еде (острые, жареные, тушеные, жирные блюда), в особенности после приема алкоголя, а также при физической работе в наклонном положении или сопровождающейся резкими движениями; усиление болевых ощущений возможно при тряской езде, прыжках, беге, у женщин иногда при менструации. Наблюдаются диспепсические явления: горький вкус во рту, нарушение аппетита, тошнота, реже рвота и изменение стула. Многие больные указывают на снижение работоспособности, повышенную раздражительность, иногда головную боль. Реже наблюдается периодически возникающий кожный зуд, иногда локального характера (например, под правой лопаткой); некоторые больные указывают на периодически развивающуюся крапивницу и другие аллергические проявления.
При осмотре больных только в некоторых случаях отмечается выраженная желтушность кожных покровов, часто пожелтение склер и еще чаще слизистой оболочки мягкого неба. По мере прогрессирования хронического гепатита питание больных снижается. Кожа нередко в результате вторичного гиповитаминоза становится, сухой, шелушащейся, иногда с телеангиэктазиями, которые значительно чаще наблюдаются при циррозе печени и указывают на переход хронического гепатита в цирроз.
При пальпации печень, как правило, увеличена, уплотнена, умеренно болезненна. Край печени, закругленный вначале, в последующем заостряется, консистенция ее становится более плотной, а болезненность при пальпации может уменьшиться и даже исчезнуть. Нередко (до 20%) прощупывается безболезненная, гладкая, несколько уплотненная селезенка, выступающая на 1-2 см (реже больше) из-под края реберной дуги. Лучше и чаще удается прощупать селезенку по методу Сали - в положении больного на правом боку.
Характерно периодическое ухудшение состояния больных, причем усиление неприятных ощущений, нарастание диспепсических явлений сочетается с появлением субфебрильной, реже более высокой температуры тела. В это время обычно усиливается или появляется болезненность (чувствительность) печени, реже селезенки при пальпации.
Для хронического гепатита, особенно для агрессивного (активного) гепатита, характерно нарушение функционального состояния печени, выявляемое с помощью различных биохимических методов исследования. Имеет значение морфологическое исследование пунктатов печени, полученных при помощи игловой биопсии, а также лапароскопическое исследование.
Однако эти методы исследования не могут быть рекомендованы для широкого практического применения. Большое значение имеет сканирование печени. С практической точки зрения важно определение активности хронического процесса. К клиническим признакам активности хронического процесса относятся ухудшение самочувствия больного, появление или нарастание интенсивности боли в области печени, возникновение или усиление диспепсических явлений, повышение температуры тела, возникновение или усиление субиктеричности и т. д. Весьма важны результаты повторного функционального исследования печени, среди которых большое значение имеет изменение белкового спектра сыворотки крови (гипопротеинемия, нарастание гама-глобулинов), увеличение уровня гликопротеидов, снижение альфа-липопротеидов крови и т. д. Большое диагностическое значение в последнее время придают результатам определения активности ферментов крови - "энзимологической биопсии печени" (Вроблевски). В частности, активность хронического гепатита подтверждается повышением трансаминазной активности крови, повышением концентрации альдолазы, нарастанием уровня щелочной фосфатазы, снижением активности псевдохолинэстеразы и пр. Имеют значение и другие показатели состояния функциональной способности печени, в том числе ее протромбинообразовательной и антитоксической функций. Как для определения функциональной способности печени, так и для решения вопроса об активности процесса необходимо проведение комплекса функциональных проб, результаты которых обязательно должны сопоставляться с клиническими данными.
Течение хронического гепатита определяется формой заболевания (агрессивный или персистирующий) и активностью процесса.
Проф. Г.И. Бурчинский
Хронические гепатиты - полиэтиологическое диффузное заболевание печени, обусловленное первичным поражением ее клеток, продолжающееся без улучшения не менее 6 месяцев и характеризующееся воспалительно-дистрофическими, а также дегенеративными изменениями как паренхимы, так и интерстиция органа без нарушения дольковой архитектоники печени, имеющее стационарное или прогрессирующее в циррозе печени течение.
Протокол "Хронический гепатит"
Коды МКБ-10: К 73
Классификация
Классификация хронических гепатитов и цирроза печени (принята конгрессом гепатологов, Лос-Анджелес 1994).
- хронический вирусный гепатит (с указанием вызвавшего его вируса В, С, Д);
- хронический вирусный гепатит (не идентифицируемый);
- хронический гепатит (не идентифицируемый ни как аутоиммунный, ни как вирусный);
- хронический медикаментозный, лекарственно-индуцированный гепатит;
- первичный билиарный цирроз;
- первичный склерозирующий холангит;
- болезнь недостаточности ά1 антитрипсина.
- смешанный (макро- и микронодулярный);
- причина не установлена.
- активный (минимальная степень активности, умеренная степень активности, резко выраженная степень активности).
Диагностика
Диагностические критерии
Жалобы и анамнез: боли в правом подреберье, увеличение печени и уплотнение ее края, тошнота при приеме пищи, слабость, носовые и другие кровотечения, преходящая желтуха, асцит, печеночные знаки, внепеченочные проявления.
Лабораторные исследования: умеренное повышение активности трансаминаз, увеличение тимоловой пробы, гипергаммаглобулинемия, гипоальбуминемия, снижение протромбинового индекса, анемия, лейкопения, тромбоцитопения, повышение преимущественно непрямого билирубина, холестерина, глутаматдегидрогеназы, признаки репликации вирусов (положительные серологические маркеры гепатитов В, С, Д), повышение активности щелочной фосфотазы.
Инструментальные исследования: увеличение печени, повышение ее плотности (диффузные изменения).
Компьютерная томография - изменение структуры печени, увеличение печени.
Показания для консультации специалистов:
- гематолог (по показаниям);
- невропатолог (по показаниям);
- окулист (по показаниям);
Минимум обследования при направлении в стационар:
- УЗИ органов брюшной полости;
- АЛТ, АСТ, билирубин;
- кал на яйца гельминтов;
- соскоб на энтеробиоз.
Перечень основных диагностических мероприятий:
1. Общий анализ крови (6 параметров).
2. Определение свертываемости капиллярной крови.
3. Определение гаммаглютамил транпептидазы.
4. Определение щелочной фосфотазы.
5. Определение билирубина.
6. Определение холестерина.
7. Гистологическое исследование ткани печени.
8. Тимоловая проба.
9. ПЦР HCV-РНК (генотип).
10. ПЦР HCV-РНК (колич.).
11. УЗИ органов брюшной полости.
12. Общий анализ мочи.
14. Протромбиновый индекс.
15. Определение общего белка.
16. Определение белковых фракций.
17. Определение железа.
20. ИФА HDV IG M.
21. Определение АЛТ.
22. Определение АСТ.
23. Определение креатинина.
24. Определение ост. азота.
25. Определение В-липопротеидов.
27. Определение церулоплазмина.
28. Определение меди в сыворотке.
29. Определение меди в моче.
32. Гематолог (по показаниям).
33. Невропатолог (по показаниям).
34. Окулист (по показаниям).
35. Инфекционист-гепатолог (по показаниям).
Перечень дополнительных диагностических мероприятий:
1. Определение глюкозы.
2. Биопсия (по согласию родителей).
3. ИФА на суммарные аутоантитела.
4. Определение на ВИЧ.
5. Определение диастазы.
6. Исследование кала на скрытую кровь.
7. Компьютерная томография.
Дифференциальный диагноз
Дифференциальная диагностика хронических гепатитов требует исключения ряда заболеваний, сопровождающихся гепатомегалией и желтухой.
Заболевания, проявляющиеся преимущественным увеличением печени можно разделить на 3 группы (Подымова, 1998):
1. Болезни печени и ее сосудов: острый вирусный гепатит, хронический вирусный гепатит В, С, Д и др., аутоиммунный гепатит, цирроз (латентная форма), эхинококкоз, рак, доброкачественные опухоли, непаразитарные кисты, туберкулезный гранулематоз, болезнь Бадда-Киари, туберкулома.
2. Болезни накопления: жировой гепатоз, гемохроматоз, гепатолентикулярная дегенерация, амилоидоз.
3. Болезни сердечно-сосудистой системы: констриктивный перикардит, недостаточность кровообращения 2 и 3 степени различной этиологии (застойная печень).
Острый вирусный гепатит. Имеет острое начало, неблагоприятный эпидемиологический анамнез, указание на гемотрансфузии, инъекции и операции. В крови - повышение активности аминотрансфераз, обнаруживаются маркеры гепатитов А, В или D антигенов.
Цирроз печени. В анамнезе - острый вирусный гепатит, токсические отравления. При осмотре - отмечаются внепеченочные сосудистые знаки, гинекомастия. В крови - повышение содержания глобулинов, аминотрансфераз, понижение уровня альбуминов, протромбина. Наблюдаются признаки портальной гипертензии: расширение вен пищевода, желудка, геморроидальных вен, увеличение диаметра портальной и селезеночной вен. Прицельная биопсия печени позволяет выявить мультилобулярные узлы до 5 мм в диаметре при макронодулярной форме, узлы одинаковых размеров до 3 мм и фибринозные септы при микронодулярной форме цирроза.
Жировая дистрофия печени. В анамнезе - сахарный диабет, заболевания желудочно-кишечного тракта. Печень увеличена с закругленным краем, гладкой поверхностью. Жировая дистрофия хорошо диагностируется при УЗИ и КТ. Характерных функциональных критериев диагностики нет. Наблюдается диффузное ожирение гепатоцитов в биоптате печени.
Гемохроматоз. В начальной стадии характерные клинические симптомы могут отсутствовать. Отмечается значительное увеличение содержания железа в сыворотке крови, повышенное насыщение железом трансферрина, резкий рост уровня ферритина с сыворотке. В биоптатах печени наблюдается обильное отложение железа, дающего положительную реакцию Периса. В последующем отмечается гаптомегалия, сахарный диабет, гиперпигментация кожи и кардиомиопатия.
Гепатолентикулярная дегенерация (болезнь Вильсона - Коновалова). При абдоминальной форме характерных клинических симптомов нет. Выявляется неврологическая симптоматика, дрожательно-ригидный симптом или гиперкинезы, снижение интеллекта. При осмотре роговицы с помощью щелевой лампы наблюдается кольцо Кайзера-Флейшера (темно-зеленый ободок, содержащий медь). В сыворотке крови - снижение содержания сывороточного церулоплазмина (
Амилоидоз печени. Характерно повышение α-2- и γ-глобулинов в сыворотке крови. В биоптате печени обнаруживается амилоид в виде гомогенных масс, окрашивающихся Конго красным в розовый цвет.
Наследственные пигментные гепатозы. Для семейной гипербилирубинемии Жильбера (аутосомно-доминантный тип наследования) характерно повышение непрямого билирубина крови, после эмоционального или физического стресса, острых инфекций, операций. Возможны жалобы астенического и диспепсического характера. Основные проявления - иктеричность и субиктеричность склер. Желтуха часто носит перемежающий характер. Диагностическая проба с введением индукторов транспортных белков и глюкуронилтрансферазы, фенобарбитала или зиксорина позволяет установить истинную причину желтухи. Решающим в диагностике является пункционная биопсия печени - выявляются отложения желтовато-коричневого пигмента по ходу желчных капилляров в центре долек.
Клиническая симптоматика при синдромах Дабина-Джонсона и Ротора сходна и включает астенический, диспепсический, болевой, абдоминальный синдром. Желтуха, постоянная или интермиттирующая, сопровождается нерезким кожным зудом, чаще наблюдается в подростковом и молодом возрасте. При синдроме Дабина-Джонсона в крови повышается содержание прямого билирубина вследствие нарушения его выделения из гепатоцитов в желчь. Отмечается увеличение печени и селезенки, отсутствие контрастирования желчного пузыря при пероральной холецистографии, накопление в печени крупнозернистого меланинподобного темно-коричневого пигмента.
Гепатит А — инфекционное заболевание с фекально-оральным механизмом передачи, клинически и морфологически характеризующееся поражением печени с развитием симптомокомплекса острого гепатита. Гепатит А вызывает одноцепочечный РНК-содержащий вирус рода Неpatovirus семейства Рicornaviridae.
Период протекания
Минимальный инкубационный период (дней): 7
Максимальный инкубационный период (дней): 50
Инкубационный период продолжается от 7 до 50 дней, в среднем — от 2 до 6 нед.
Классификация
- Гепатит А без желтухи характеризуется лихорадкой, миалгией, анорексией, тошнотой и другими жалобами, но без желтухи, с выявлением анти-НАV IgM и повышением активности трансаминаз в крови.
- Субклинический гепатит А - НАV-инфекция без симптоматики, но с положительными анти-НАV IgM в сыворотке крови и с повышенной активностью трансаминаз в крови.
- Инаппарантный — НАV-инфекция без симптоматики, но с положительным анти-НАV IgM в сыворотке крови, тогда как активность трансаминаз остаётся в нормальных пределах.
Эпидемиология
Гепатит А распространён повсеместно, однако большую заболеваемость наблюдают в развивающихся странах, а также в странах, эндемичных по гепатиту А (страны Средиземноморья, особенно Греция, Канарские острова, Турция). Гепатит А чаще возникает у людей с более низким социально-экономическим статусом. Основной механизм передачи гепатита А фекально-оральный, реализующийся водным, пищевым и контактно-бытовым путями.
В 50% случаев больные гепатитом А не могут указать источник заражения. У детей младше 6 лет в 70% случаев течение НАV-инфекции не сопровождается какой-либо симптоматикой. Дети с бессимптомным течением гепатита А выступают основными переносчиками инфекции в популяции, особенно в детских учреждениях.
Клиническая картина
Клинические критерии диагностики
внезапная слабость, боль в животе, боль в области правого подреберья, тошнота, рвота, анорексия, диарея, лихорадка, потеря массы тела, недомогание, кожный зуд, желтуха, темная моча, светлый кал.
Cимптомы, течение
Пациента при заражении вирусом гепатита А могут беспокоить внезапная слабость, боль в животе, преимущественно в области правого подреберья, тошнота,
рвота, анорексия, диарея, лихорадка, потеря массы тела, недомогание, кожный зуд. Синдром желтухи характеризуется изменением цвета кожи и склер, окраски мочи и стула, а также (при развитии холестаза) кожным зудом.
При обследовании пациента необходимо обратить особое внимание на болезненность живота при пальпации, гепатомегалию, желтушность кожи и склер.
Возрастные особенности. Для детей 2-5 лет более характерно бессимптомное течение гепатита А. У взрослых клинические проявления гепатита А существенно варьируют от гриппоподобного синдрома до фульминантного гепатита. Более тяжёлое течение гепатита А наблюдают у лиц старше 50 лет.
Диагностика
Гепатиты А следует предполагать при наличии характерной клинической симптоматики, а также при наличии в анамнезе контакта с заболевшим инфекционным гепатитом. Для установления диагноза гепатита А необходимо выявление в крови анти-НАV IgM.
Формы.
- Холестатический гепатит (7% случаев): снижение активности аминотрансфераз, нормализация протромбинового времени, концентрация билирубина превышает 340 мкмоль/л. В этом случае следует рассмотреть целесообразность назначения глюкокортикоидов или урсодеоксихолевой кислоты.
- Рецидивирующий гепатит А (3-20% случаев): продолжающееся повышение активности трансаминаз, возможно, связанное с рецидивированием гепатита А либо сопутствующими заболеваниями печени. Случаи рецидивирования гепатита обычно имеют нетяжёлое течение.
- Фульминантный гепатит (0,1% случаев при гепатите А): прогрессирующее увеличение протромбинового времени либо изменение психического статуса (развитие печёночной энцефалопатии) предполагает прогрессирующее поражение печени. Фульминантный гепатит чаще возникает у пациентов с сопутствующей патологией печени, особенно при хронических гепатитах В и С.
Лабораторная диагностика
Для установления диагноза гепатита А необходимо определение в крови вирусных маркёров. Это позволяет не только подтвердить диагноз активного гепатита, но и оценить наличие сформировавшегося иммунитета вследствие ранее перенесённой инфекции.
- Анти-НАV IgM - показатель активной инфекции. У большинства пациентов эти АТ выявляют к началу развёрнутой стадии заболевания, у меньшинства (3%) - через 1-2 нед от начала заболевания. Указанные АТ обнаруживают в крови ещё в течение 3-6 мес от начала заболевания, а у 25% больных - до 12 мес.
- Выявление в крови анти-НАV IgG указывает на перенесённую инфекцию, после которой формируется длительный иммунитет. Эти АТ начинают определяться в крови через 3 нед после появления анти-НАV IgM. Максимальные значения анти-НАV IgG наблюдают на 4-6-й неделе после появления симптомов заболевания и сохраняются на повышенном уровне в течение всей жизни (с постепенным снижением титра).
При серологическом исследовании крови следует иметь в виду возможность ложноположительных и ложноотрицательных результатов.
Лечение
Необходима адекватная регидратация (увеличение количества принимаемой жидкости до 1,5-2 л в сутки). Для профилактики передачи инфекции нужно строго соблюдать правила личной гигиены (мытьё рук после каждого посещения туалета). Приём ЛС нежелателен; при необходимости их назначения (например, при сопутствующих заболеваниях) следует соблюдать осторожность и тщательно наблюдать за состоянием больного и вероятными побочными эффектами.
При остром гепатите лекарственная терапия обычно не показана. Исключение составляют случаи с нарастающей отрицательной динамикой состояния больного.
Холестирамин может быть эффективным в качестве симптоматического средства для лечения выраженного кожного зуда (обусловленного холестазом) при вирусном гепатите А. Взрослым колестирамин назначают по 4 г внутрь 2 раза в день (можно до 6 раз в день, но не более 32 г/сут), детям — в дозе 240 мг/кг внутрь, разделив дозу на 3 приёма. Максимальный эффект развивается в течение 2-недельного срока лечения. Препарат следует применять с осторожностью у детей, а также при запоре. Другие ЛС принимают за 1 ч до или через 4 ч после приёма колестирамина.
Преднизолон может уменьшить длительность затянувшегося холестаза при гепатите А. Препарат назначают в дозе 30 мг/сут с постепенным уменьшением дозы и отменой препарата в течение 1-2 нед. Эффективность при гепатите А точно не определена. Риск лечения преднизолоном заключается в развитии септицемии при наличии у больного инфекции, неконтролируемого повышения концентрации глюкозы плазмы крови у больных сахарным диабетом. Пациенту следует разъяснить важность постепенного снижения дозы преднизолона. Препарат принимают однократно утром. Возможны диспепсические расстройства.
Прогноз
Гепатит А не переходит в хроническую стадию, заболевание заканчивается полным выздоровлением, летальный исход наблюдают крайне редко. Рецидив гепатита А возникает у 3-20% больных. В 0,1% случаев инфекция вирусом гепатита А приводит к острой печёночной недостаточности (фульминантная форма). У больных с хроническим гепатитом В и/или С, а также при других хронических заболеваниях печени отмечают более высокие показатели заболеваемости гепатитом А и ассоциированной с ним смертности.
Госпитализация
В России госпитализации подлежит каждый пациент с желтухой (что не всегда оправданно). Отдельно следует выделить особые показания к госпитализации.
- Больные со средней степенью тяжести или тяжёлым состоянием: с выраженной дегидратацией, признаками печёночной энцефалопатии, при нарастающей лихорадке, при удлинении протромбинового времени, гепаторенальном синдроме, при необъяснимых кровоподтёках и кровотечениях (в том числе желудочно-кишечных) и для оценки необходимости трансплантации печени (при фульминантном гепатите).
Профилактика
- Соблюдение правил личной гигиены (особенно внимательное при зарубежных поездках в развивающиеся страны): тщательное мытьё рук после туалета пользование только чистой посудой (при невозможности следует пользоваться одноразовой посудой). Особую опасность в эпидемиологическом отношении представляют работники сферы питания.
Санитарно-эпидемиологическая служба должна отслеживать тщательность проведения мероприятий по изоляции экскрементов для исключения контаминации источников водоснабжения.
Иммунизация. Гепатит А - наиболее частая инфекция у путешественников, которую можно успешно предотвратить своевременной вакцинацией.
Первичная иммунизация должна быть завершена за 2 нед до возможного контакта. Своевременная вакцинация детей против гепатита А позволяет уменьшать заболеваемость и предотвращать вспышки заболевания.
Иммунопрофилактика гепатита А включает введение вакцины или иммуноглобулина (возможно одновременное назначение иммуноглобулина и вакцины). Взрослым и детям старше 2 лет вводят вакцину, младше 2 лет — иммуноглобулин. Если до отъезда в эндемичную зону осталось менее 2 нед, взрослым и детям старше 2 лет также вводят иммуноглобулин. При краткосрочных поездках в эндемичные по гепатиту А районы также может быть введён иммуноглобулин (эффективная защита от гепатита А на срок от 2 до 6 мес).
Иммунизация показана лицам, выезжающим в эндемичные по гепатиту А районы - развивающиеся страны, страны Средиземноморья, особенно Грецию, Турцию. Кроме того, введение вакцины против гепатита А настоятельно рекомендовано следующим категориям:
- больным с хроническими заболеваниями печени, в том числе хроническим вирусным гепатитом В и/или С (вакцинопрофилактика безопасна и эффективна);
Иммуноглобулин против гепатита А необходимо назначить на 2 нед всем лицам, бывшим или находящимся в контакте с больными гепатитом А, а именно:
- лицам, собирающимся в поездку в районы повышенного риска, если до отъезда осталось менее 2 нед и до этого вакцинация не проводилась.
Эффективность иммунопрофилактики иммуноглобулином составляет 75-85%, она подавляет репликацию вируса гепатита А и делает течение заболевания более стёртым; также уменьшается выделение вируса с фекалиями.
Хронический гепатит - диагностика
Хронический гепатит произвольно определяют как любой острый воспалительный процесс в печени, продолжающийся более 6 мес. Этиология данного состояния различна: алкогольная болезнь печени, первичный билиарный цирроз, повреждение печени лекарственными препаратами, болезнь Вильсона-Коновалова, недостаточность а-1-антитрипсина, склерози-рующий холангит, гемохроматоз.
Аутоиммунный хронический активный гепатит (известный также как люпоидный гепатит) характерен для женщин и сопровождается гиперглобулинемией, множественными системными поражениями, образованием антител в сыворотке (антинуклеарных антител и/или антител к гладкой мускулатуре) и ответом на иммуносупрессивное лечение.
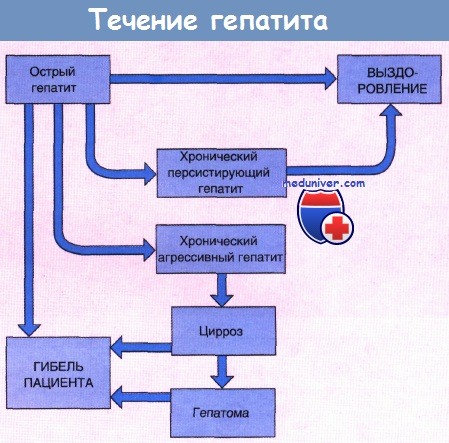
Хронический гепатит чаще всего возникает как следствие острого вирусного заболевания, особенно гепатита В или С. На рисунке ниже приведены различные возможные исходы острого вирусного гепатита. Острый гепатит В переходит в хроническую форму приблизительно у 5% пациентов, гепатит С — у 30% больных.
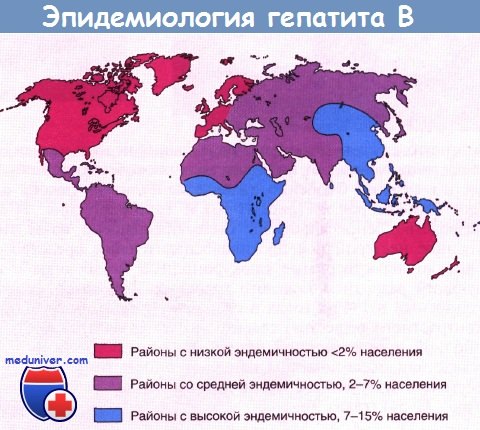
Формы с субклиническим безжелтушным течением заболевания чаще переходят в хронические, чем в острые классические, сопровождающиеся желтушностью. Гепатит В распространен повсеместно, однако в определенных географических районах он встречается чаще, чем в других.
Гепатит С наиболее распространен в Японии и странах Средиземноморья, равно как и в Египте, где к распространению инфекции привела программа по ликвидации шистосомоза с использованием нестерильных шприцев.
Основные гистологические формы хронического гепатита: хронический персистирующий гепатит (ХГТГ) и хронический агрессивный гепатит (ХАГ). Данные типы гепатитов различаются в основном гистологически, причем морфологические признаки соотносятся с прогнозом той или иной формы.
В настоящее время утверждена определенная классификация вирусных гепатитов.
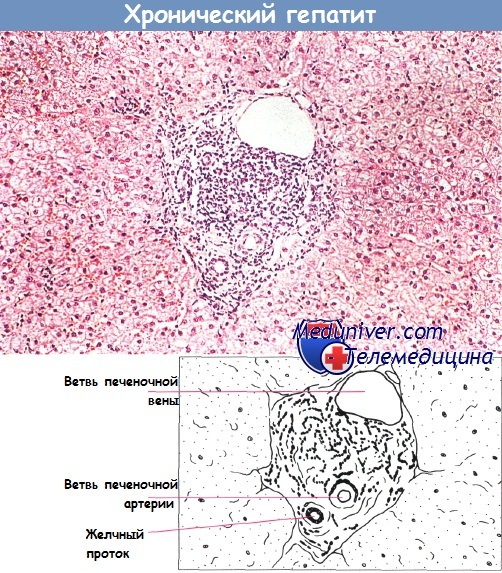
Хронический персистирующий гепатит. Воспалительный инфильтрат ограничен портальным трактом.
Микроскопическая оценка тяжести хронических вирусных гепатитов
I. Активность в отношении повреждения долек
Гистологическая картина:
- степень 0 — нет воспаления или некроза;
- степень 1 — есть воспаление, отсутствует некроз;
- степень 2 — очаговый некроз и ацидофильные тельца;
- степень 3 — сильное очаговое повреждение клеток;
- степень 4 — повреждение с образованием мостовидного некроза.
II. Активность в отношении повреждения портального/перипортального тракта
Гистологическая картина:
- степень 0 — нет воспаления или некроза;
- степень 1 — портальное воспаление (хронический персистирующий гепатит);
- степень 2 — слабовыраженный мелкоочаговый некроз (мягкий хронический активный гепатит);
- степень 3 — средневыраженный мелкоочаговый некроз (хронический активный гепатит средней степени тяжести);
- степень 4 — сильно выраженный мелкоочаговый некроз (хронический активный гепатит сильной степени тяжести).
III. Фиброзирующая активность
Гистологическая картина:
- степень 1 — фиброз отсутствует;
- степень 2 — расширенные фиброзированные портальные тракты;
- степень 3 — фиброзные перегородки с незатронутой архитектоникой;
- степень 4 — мостовидные некрозы с нарушением архитектоники;
- степень 5 — возможный или определенный цирроз.
При хроническом персистирующем гепатите обнаруживают воспалительный инфильтрат, ограниченный портальным трактом и представленный мононуклеарами и плазматическими клетками. За пределы очага могут тянуться короткие фиброзные перегородки, но в общем печеночная долька остается интактной, за исключением небольших неспецифических воспалительных изменений.
При хроническом агрессивном гепатите изменения не ограничены только портальным трактом, при этом воспалительные изменения распространяются за пограничную пластинку в прилежащую паренхиму. Воспалительный процесс и деструкция гепатоцитов приводят к частичному некрозу или промежуточному гепатиту.
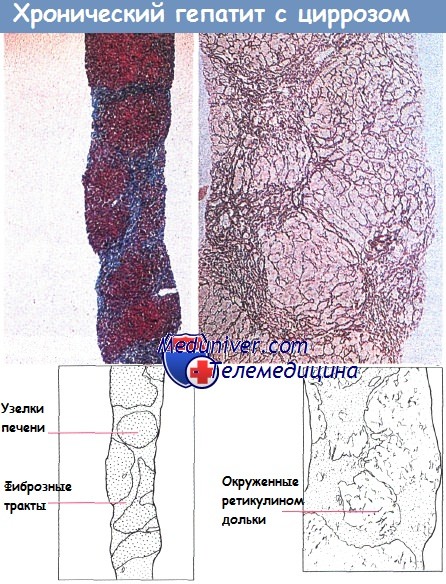
Гистологическая картина тяжелого хронического агрессивного гепатита, граничащего с циррозом:
видно фиброзное разделение нормальной архитектоники и изолирование узлов печени (а),
трехцветное окрашивание по Массону (х 20) и расширенные фиброзированные портальные тракты, изолирующие узлы печеночной паренхимы (б), окрашивание на ретикулин (х 50).
Впоследствии происходит образование мостиков с фиброзными перегородками, соединяющих находящиеся рядом портальные тракты и центральные вены. В конце концов данные изменения могут привести к циррозу.
Третий тип хронического гепатита — хронический дольковый гепатит, при котором гистологические изменения напоминают острый вирусный гепатит, что говорит о благоприятном прогнозе.
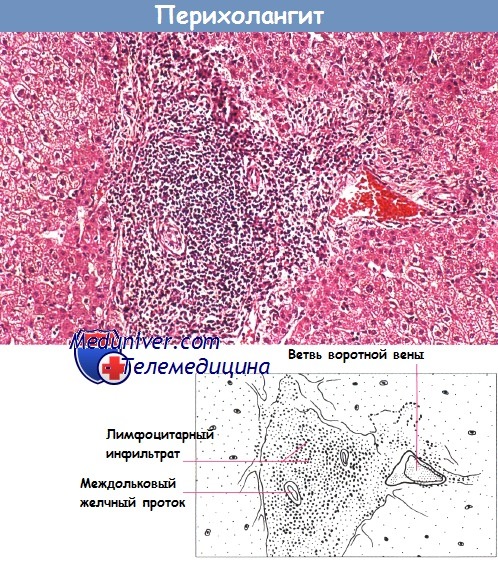
Биопсия печени: перихолангит у пациента с язвенным колитом. Желчный проток окружает выраженный воспалительный инфильтрат. Окраска гематоксилин-эозином.
До недавних пор хронический активный гепатит рассматривали как редкое осложнение воспалительного заболевания кишечника. При данном состоянии наблюдают всевозможные патологические изменения от перихолангита до хронического агрессивного гепатита и цирроза. Однако в настоящее время обнаружено, что вышеперечисленные проявления происходят вследствие первичного склерозирующего холангита, при котором поражаются одновременно внутри- и внепеченочные протоки.
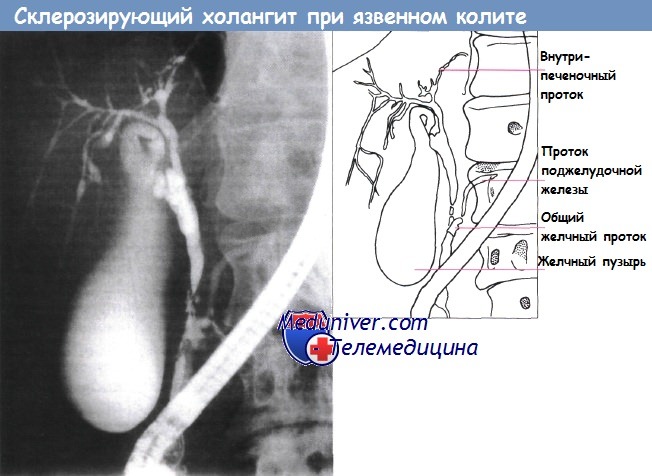
Эндоскопическая ретроградная холангиопанкреатограмма: первичный склерозирующий холангит у 40-летнего мужчины с язвенным колитом.
Заметна неровность общего желчного и левого внутрипеченочного протоков.
Видео лабораторная диагностика вирусных гепатитов
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

