План обследования при чуме
Обновлено: 24.04.2024
Критерии оценки степени тяжести по результатам инструментальной диагностики при чуме не определены.
4.9.1 Мет оды специальной диагност ики
Желудочно-кишечное кровотечение, при
выраженном абдоминальном болевом
При выраженном интоксикационном
При наличии менингеальных симптомов для
У пациентов с менингеальным синдромом
спинномозговой жидкости, подсчет
для дифференциальной диагностики
клеток в счетной камере (цитоз)
Примечание: * - Оценка силы рекомендаций в соответствии с рейтинговой схемой
4.9.2 Крит ерии оценки ст епени т яж ест и заболевания по результ ат ам
специальной диагност ики
Учитываются только при наличии осложнений и сопутствующих заболеваний.
заболевания (нозологическая форма, клиническая форма, степень тяжести, период болезни) и приводят его обоснование.
При наличии осложнений и сопутствующих заболеваний запись делается отдельной строкой:
• Основной диагноз – Чума,локализованная бубонная форма,средней ст епени
• Осложнения – гнойный лимфаденит
• Сопутствующее заболевание - Хронический гломерулонефрит вне
• Основной диагноз – Чума,генерализованная септ ическая форма,т яж елой ст епени т яж ест и
• Осложнения – чумной сепсис,ДВС-синдром
• Сопутствующее заболевание — миопия слабой степени
• Основной диагноз - Чума,генерализованная легочная форма,т яж елой ст епени т яж ест и
• Осложнения – инфекционно-т оксический шок,пневмония,геморрагический плеврит ,гнойный менингит ,ДВС-синдром
• Сопутствующее заболевание — хронический гепатит С, ремиссия
4.11.1 Общие подходы к лечению чумы
В случае подозрения на чуму больные подлежат строгой изоляции и обязательной госпитализации в инфекционный стационар. Тактика оказания помощи больным строится согласно соответствующим федеральным и региональным инструкциям и рекомендациям.
Для оказания медицинской помощи используются только те методы, медицинские изделия, материалы и лекарственные средства, которые разрешены к применению в установленном порядке.
Принципы лечения больных с чумой предусматривают одновременное решение нескольких задач:
предупреждение дальнейшего развития патологического процесса, обусловленного заболеванием;
предупреждение развития и купирование патологических процессов осложнений;
предупреждение формирования остаточных явлений и рецидивирующего течения;
На выбор тактики лечения оказывают влияние следующие факторы:
наличие и характер осложнений;
доступность и возможность выполнения лечения в соответствии с необходимым видом и условиями оказания медицинской помощи.
4.11.2 Мет оды лечения
При подозрении на чуму лечение должно проводиться немедленно, не дожидаясь лабораторного подтверждения диагноза. При назначении антибиотиков в первые 15 ч от начала заболевания легочной формой чумы больного можно спасти. Этиотропная терапия чумы у детей проводится гентамицином в сочетании с ампициллином, левомицетином сукцинатом, тетрациклином; у взрослых на первом месте по эффективности стоит стрептомицин. Антибиотики вводят в/м или в/в, курс 7–10 дней. При в/в назначении антибиотиков параллельно вводят солевые растворы, гемодез и кортикостероиды, так как в/в введение антибиотика может вызвать лизис микробов с освобождением эндотоксина и резким снижением АД.
Соответственно тяжести состояния проводится интенсивная и патогенетическая посиндромная терапия, включающая в/в капельное введение солевых и коллоидных растворов в сочетании с лазиксом под контролем диуреза, глюкокортикоиды; при развитии ДВС-синдрома назначают свежезамороженную плазму, трентал, контрикал, сеансы плазмафереза. Поддержание кровообращения осуществляется введением дофамина, обеспечивается адекватная вентиляция легких с помощью кислородотерапии, при угрозе развития отека легких применяют противоотечную терапию, проводят лечение отека и набухания головного мозга.
Основные принципы терапии включают:
• Режим – охранительный (постельный)
• Диета – щадящая, основная лечебная диета
• Методы медикаментозного лечения
1. Эт иот ропная т ерапия:
• бубонная форма (B, 2+)
- стрептомицин 30 мг/кг в сутки, (2 раза в день внутримышечно); или гентамицин 5 мг/кг в сутки (3 раза в день внутримышечно);
цефтриаксон 1 раз внутримышечно; доксициклин внутрь или внутривенно;
• генерализованная форма (легочная и септическая) (B, 2+)
- цефтриаксон и гентамицин внутримышечно или
внутривенно; или ципрофлоксацин и цефтриаксон внутривенно
2. Пат огенет ическая т ерапия:
- нормализация функций ЖКТ ;
-нормализация функций дыхательных путей, сердечно-сосудистой деятельности, нервной системы;
- улучшение тканевого обмена ;
3. Симпт омат ическая т ерапия
4. Иммуномодулирующая и иммунокорригирующая т ерапия
5. Мет оды немедикамент озного лечения:
− физиотерапевтические методы лечения;
− физические методы снижения температуры;
При ИТШ – противошоковая терапия (A, 1++). При острой дыхательной недостаточности (B, 2+):
- ингаляция кислородно-воздушной смеси;
- при ОДН II–III степени — назоили оротрахеальная интубация, трахеостомия, по показаниям – ИВЛ.
Растворы влияющиеКалия хлорид+
С целью дезинтоксикации
С целью дезинтоксикации
С целью дезинтоксикации
С целью дезинтоксикации
С целью дезинтоксикации
При тяжелой форме чумы с
При тяжелой форме чумы с
При тяжелой форме чумы с
При признаках нарушения
гемостаза и белково-синтетической
При признаках нарушения
гемостаза и белково-синтетической
При нарушении дисбиоза
кишечника с развитием
При нарушении дисбиоза
кишечника с развитием
При нарушении дисбиоза
кишечника с развитием
При нарушениях функции ЖКТ
С целью купирования тошноты и
Для подавления бактериальной
Для профилактики и лечения
геморрагического синдрома и ДВС
Для профилактики и лечения
геморрагического синдрома и ДВС
Витамин К и другие
Для профилактики и лечения
геморрагического синдрома и ДВС
Для профилактики и лечения
геморрагического синдрома и ДВС
Для профилактики стрессовых язв.
С иммуномодулирующей целью
С иммуномодулирующей целью
При повышении температуры более
При повышении температуры более
При повышении температуры более
уксусной кислоты и
38,0 ₒ С, болевом синдроме
При развитии аллергических
При развитии аллергических
С целью нормализации диуреза
Барбитураты и их
Для профилактики и лечения
Для профилактики и лечения
Для профилактики и лечения
Для активации окислительно-
восстановительных процессов в
Другие витаминные Витамин Е
Для активации окислительно-
восстановительных процессов в
Для активации окислительно-
восстановительных процессов в
Для активации окислительно-
восстано-вительных процессов в
Для купирования нарушения обмена2++
Для повышения иммунологической
Примечание: * - Оценка силы рекомендаций в соответствии с рейтинговой схемой
Основные принципы реабилитации:
a. реабилитационные мероприятия должны начинаться уже в периоде разгара или в периоде ранней реконвалесценции;
b. необходимо соблюдать последовательность и преемственность проводимых мероприятий, обеспечивающих непрерывность на различных этапах реабилитации и диспансеризации;
c. комплексный характер восстановительных мероприятий с участием различных специалистов и с применением разнообразных методов воздействия;
d. адекватность реабилитационно-восстановительных мероприятий и воздействий адаптационным и резервным возможностям реконвалесцента. При этом важны постепенность возрастания дозированных физических и умственных нагрузок, а также дифференцированное применение различных методов воздействия;
e. постоянный контроль эффективности проводимых мероприятий. При этом учитываются скорость и степень восстановления функционального состояния и профессионально-значимых функций переболевших (косвенными и прямыми методами).
4.12.1. Крит ерии выздоровления:
1. отсутствие интоксикации
2. получение трехкратно отрицательных результатов контрольного бактериологического исследования
3. восстановление всех жизненных функций организма
Выписка реконвалесцентов разрешена через 4 недели после выздоровления от бубонной формы чумы и через 6 недель после легочной и при получении трехкратных отрицательных результатов контрольного бактериологического исследования (пунктата бубона, мазков из зева и мокроты). Посещение детских учреждений, школ разрешено при полном клиникобактериологическом выздоровлении. Реконвалесценты чумы требуют диспансерного наблюдения в течение 3 месяцев.
Показания и периодичность
Врач-педиатр участковый, Врач-
инфекционист по показаниям
4.14 Общие подходы к профилактике
В очаге инфекции проводят обсервацию с одновременной вакцинацией всех проживающих в регионе и госпитализируют лихорадящих больных. Для иммунизации применяют сухую живую вакцину, приготовленную из штамма ЕВ НИИЭГ возбудителя чумы. Вакцина может вводиться внутрикожно в объеме 0,1 мл в область дельтовидной мышцы безыгольным инъектором. Плановая ревакцинация проводится через 1 год, но по эпидемическим показаниям — через 6 мес. Иммунитет формируется в первые дни после иммунизации, достигает максимума к концу месяца, сохраняется 3–6 мес. Вакцинация снижает заболеваемость чумой в 5–10 раз. Привитые могут заболеть чумой, но течение заболевания, как правило, благоприятное.
В случае подозрения на заболевание чумой посылают экстренное уведомление в течение 2 часов. Устанавливают карантин. Больных и лиц, бывших с ними в контакте, изолируют. При выявлении больных бубонной формой чумы в очаге вводятся ограничительные мероприятия, при выявлении больных легочной формой вводится карантин*. Строго проводят комплекс карантинных мероприятий. Весь персонал получает профилактическое лечение доксициклином в/м все дни, которые медицинские работники проводят в изоляторе с больными чумой. За персоналом ведется динамическое наблюдение с двухразовой термометрией в течение суток. В палатах для больных проводится текущая и заключительная дезинфекция.
Профилактика чумы включает:
Неспецифическая: эпидемиологический надзор за природными очагами; сокращение численности грызунов с проведением дезинсекции; постоянное наблюдение за населением, находящимся в зоне риска; подготовка медучреждений и медперсонала к работе с больными чумой; предупреждение завоза из других стран.
Специфическая: ежегодная иммунизация живой противочумной вакциной лиц, проживающих в зонах риска или выезжающих туда; Людям, соприкасающихся с больными чумой, их вещами, трупами животных, проводят экстренную антибиотикопрофилактику теме же самыми препаратами, что и для лечения.
В случае возникновения чумы среди населения употребляют противоэпидемические мероприятия, направленные на локализацию и ликвидацию эпидемического очага. Они включают:
выявление больных и госпитализацию их в специальные палаты-боксы с особой вентиляцией и строгим противоэпидемическим режимом;
установление территориального государственного карантина при случаях легочной чумы и обычного карантина при других формах без легочных поражений;
выявление и изоляцию всех лиц, которые были в контакте с больными (их изолируют в провизорные медицинские учреждения на 6 суток и проводят экстренную профилактикуантибиотиками - ципрофлоксацином или доксициклином в течение 6 дней);
проведение подворных обходов для выявления больных с лихорадкой и их госпитализации в провизорные отделения;
окончательную дезинфекцию в очаге чумы дезинфицирующими средствами и с помощью паровых и пароформалиновых камер, а также дезинсекцию и дератизацию на территории населенного пункта и вокруг него.
Персонал работает в защитных костюмах для работы с возбудителями IV категории (противочумных костюмах). В энзоотических очагах чумы большое значение имеет санитарно-просветительская работа.
4.15 Организация оказания медицинской помощи больным чумой
При выявлении инфекций, подпадающих под действие Международных медикосанитарных правил тактика оказания помощи больному строится согласно соответствующим федеральным и региональным инструкциям и рекомендациям.
При чуме (выявление или подозрение) стационар, принимающий больного (или больных), перестраивает свою работу на строгий противоэпидемический режим. Медицинские работники переводятся на казарменное положение, вакцинируются, получают химиопрофилактику (доксициклин), работают в противочумных костюмах Медицинская помощь оказывается в виде:
первичной медико-санитарной помощи:
- первичной доврачебной медико-санитарной помощи, которая осуществляется в фельдшерско-акушерских пунктах, перинатальных центрах, образовательных организациях (медицинские кабинеты дошкольных и общеобразовательных (начального общего, основного общего, среднего общего образования) учреждений, учреждений начального и среднего профессионального образования) средним медицинским персоналом; она включает сбор анамнеза, осмотр для определения общего состояния больного, оценки самочувствия для решения вопроса о форме и срочности оказания медицинской помощи, немедикаментозная помощь в совокупности с применением симптоматических и патогенетических средств (диетотерапия, энтеросорбенты, спазмолитики, жаропонижающие средства, ферменты), продолжительность предоставления — не более 1 часа.
- первичной врачебной медико-санитарной помощи, которя осуществляется в поликлиниках, фельдшерско-акушерских пунктах, перинатальных центрах, образовательных организациях (медицинские кабинеты дошкольных и общеобразовательных (начального общего, основного общего, среднего общего образования) учреждений, учреждений начального и среднего профессионального образования) в рачами-терапевтами, участковыми и врачами общей практики (семейные врачи) ; она направлена на выявление основных синдромов чумы, определения степени тяжести и условиях дальнейшего наблюдения и лечения пациента; методами для реализации поставленных задач являются — осмотр, анализ крови клинический и биохимический, стартовая терапия с применением симптоматических и патогенетических средств; продолжительность пердоставления — не более 2-х часов.
- первичной специализированной медико-санитарной помощи, которая осуществляется в поликлиниках и медучреждениях, оказывающих высокотехнологичную или иную специализированную медицинскую помощь врачом-инфекционистом на этапе диагностики заболевания и направлена на определение условий дальнейшего наблюдения
и лечения пациента (амбулаторно, на дневном стационаре или в условиях стационара); продолжительность предоставления — не более 3-х часов.
− скорой, в том числе специализированной медицинской помощи, которая осуществляется в экстренной или неотложной форме при развитии состояний, требующих срочного медицинского вмешательства учреждениями и подразделениями скорой медицинской помощи государственной системы здравоохранения вне медицинской организации (по месту вызова бригады скорой, в том числе скорой специализированной помощи, а также в транспортном средстве при медицинской эвакуации), в амбулаторных и стационарных условиях выездными консультативными бригадами скорой медицинской помощи, в том числе по вызову медицинской организации, в штате которой не состоят медицинские работники выездной экстренной консультативной бригады скорой медицинской помощи, в случае невозможности оказания в указанной медицинской организации необходимой медицинской помощи. в в случае необходимости осуществляется медицинская эвакуация, представляющая собой транспортировку граждан в целях спасения жизни и сохранения здоровья; продолжительность предоставления — не более 2-х часов.
специализированной, в том числе высокотехнологичной, медицинской помощи, которая должна оказываться в условиях стационара; включает изоляцию, в том числе по эпидемиологическим показаниям, круглосуточное медицинское наблюдение и лечение, комплексное обследование, осмотр другими врачами-специалистами, коррекция состояний, требующих использования специальных методов и сложных медицинских технологий, а также медицинскую реабилитацию; продолжительность предоставления — 14-30 дней. .
Медицинская реабилитация осуществляется в медицинских организациях государственной системы здравоохранения или их соответствующих структурных подразделениях, включая центры восстановительной медицины и реабилитации, а также санаторно-курортное лечение по профилю.
5.1.12 Возмож ные исходы и их характ ерист ика
Исход заболевания зависит от ранней постановки диагноза и начала немедленного лечения, в том числе этиотропного.
Чума – это высококонтагиозная бактериальная инфекция с множественными путями передачи и эпидемическим распространением, протекающая с лихорадочно-интоксикационным синдромом, поражением лимфоузлов, легких и кожи. Клиническому течению различных форм чумы свойственна высокая лихорадка, тяжелая интоксикация, возбуждение, мучительная жажда, рвота, регионарный лимфаденит, геморрагическая сыпь, ДВС-синдром, а также свои специфические симптомы (некротические язвы, чумные бубоны, ИТШ, кровохарканье). Диагностика чумы осуществляется лабораторными методами (бакпосев, ИФА, РНГА, ПЦР). Лечение проводится в условиях строгой изоляции: показаны тетрациклиновые антибиотики, дезинтоксикация, патогенетическая и симптоматическая терапия.
МКБ-10
Общие сведения
Чума представляет собой острое инфекционное заболевание, передающееся преимущественно по трансмиссивному механизму, проявляющееся воспалением лимфоузлов, легких, других органов, имеющим серозно-геморрагический характер, либо протекающее в септической форме. Чума относится к группе особо опасных инфекций.

Причины чумы
Характеристика возбудителя
Yersinia pestis представляет собой неподвижную факультативно-анаэробную грамотрицательную палочковидную бактерию из рода энтеробактерий. Чумная палочка может длительно сохранять жизнеспособность в отделяемом больных людей, трупах (в бубонном гное иерсинии живут до 20-30 дней, в трупах людей и павших животных – до 60 дней), переносит замораживание. К факторам внешней среды (солнечные лучи, атмосферный кислород, нагревание, изменение кислотности среды, дезинфекция) эта бактерия довольно чувствительна.
Пути заражения
Резервуар и источник чумы – дикие грызуны (сурки, полевки, песчанки, пищухи). В различных природных очагах резервуаром могут служить разные виды грызунов, в городских условиях – преимущественно крысы. Резистентные к человеческой чуме собаки могут служить источником возбудителя для блох. В редких случаях (при легочной форме чумы, либо при непосредственном соприкосновении с бубонным гноем) источником инфекции может стать человек, блохи также могут получать возбудителя от больных септической формой чумы. Нередко заражение происходит непосредственно от чумных трупов.
Чума передается при помощи разнообразных механизмов, ведущее место среди которых занимает трансмиссивный. Переносчиками возбудителя чумы являются блохи и клещи некоторых видов. Блохи заражают животных, которые переносят возбудителя с миграцией, распространяя также блох. Люди заражаются при втирании в кожу при расчесах экскрементов блох. Насекомые сохраняют заразность около 7 недель (имеются данные о контагиозности блох на протяжении года).
Заражение чумой также может происходить контактным путем (через поврежденные кожные покровы при взаимодействии с мертвым животными, разделке туш, заготовке шкур и др.), алиментарно (при употреблении мяса больных животных в пищу).
Люди обладают абсолютной естественной восприимчивостью к инфекции, заболевание развивается при заражении любым путем и в любом возрасте. Постинфекционный иммунитет относительный, от повторного заражения не защищает, однако повторные случаи чумы обычно протекают в более легкой форме.
Классификация
Чума классифицируется по клиническим формам в зависимости от преимущественной симптоматики. Различают локальные, генерализованные и внешнедиссеминированные формы:
- Локальная чума подразделяется на кожную, бубонную и кожно-бубонную.
- Генерализованная чума бывает первично- и вторично-септической.
- Внешнедиссеминированная форма подразделяется на первично- и вторично- легочную, а также – кишечную.
Симптомы чумы
Инкубационный период чумы в среднем занимает около 3-6 суток (максимально до 9 дней). При массовых эпидемиях или в случае генерализованных форм инкубационный период может укорачиваться до одного – двух дней. Начало заболевания острое, характеризуется быстрым развитием лихорадки, сопровождающейся потрясающим ознобом, выраженным интоксикационным синдромом.
Больные могут жаловаться на боль в мышцах, суставах, крестцовой области. Появляется рвота (часто – с кровью), жажда (мучительная). С первых же часов больные пребывают в возбужденном состоянии, могут отмечаться расстройства восприятия (бред, галлюцинации). Нарушается координация, теряется внятность речи. Заметно реже возникают вялость и апатия, больные ослабевают вплоть до невозможности подняться с постели.
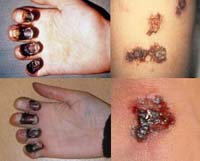
Кожная форма
Проявляется в виде карбункула в области внедрения возбудителя. Карбункул прогрессирует, проходя последовательно следующие стадии: сначала на гиперемированной, отечной коже образуется пустула (выражено болезненная, наполнена геморрагическим содержимым), которая после вскрытия оставляет язву с приподнятыми краями и желтоватым дном. Язва склонна увеличиваться. Вскоре в ее центра образуется некротический черный струп, быстро заполняющий все дно язвы. После отторжения струпа карбункул заживает, оставляя грубый рубец.
Бубонная форма
Является наиболее распространенной формой чумы. Бубонами называют специфически измененные лимфатические узлы. Таким образом, при этой форме инфекции преимущественным клиническим проявлением выступает регионарный в отношении области внедрения возбудителя гнойный лимфаденит. Бубоны, как правило, единичны, в некоторых случаях могут быть множественными. Первоначально в области лимфоузла отмечается болезненность, спустя 1-2 дня при пальпации обнаруживаются увеличенные болезненные лимфатические узлы, сначала плотные, при прогрессировании процесса размягчающиеся до тестообразной консистенции, сливаясь в единый спаянный с окружающими тканями конгломерат. Дальнейшее течение бубона может вести как к его самостоятельному рассасыванию, так и к формированию язвы, области склерозирования или некроза. Разгар заболевания продолжается с течение недели, затем наступает период реконвалесценции, и клиническая симптоматика постепенно стихает.
Кожно-бубонная форма
Характеризуется сочетанием кожных проявлений с лимфаденопатией. Локальные формы чумы могут прогрессировать во вторично-септическую и вторично-легочную форму. Клиническое течение этих форм не отличается от их первичных аналогов.
Первично-септическая форма
Развивается молниеносно, после укороченной инкубации (1-2 дня), характеризуется быстрым нарастанием тяжелой интоксикации, выраженным геморрагическим синдромом (многочисленными геморрагиями в кожных покровах, слизистых оболочках, конъюнктиве, кишечными и почечными кровотечениями), скорым развитием инфекционно-токсического шока. Септическая форма чумы без должной своевременной медицинской помощи заканчивается смертью.
Первично-лёгочная форма
Возникает в случае аэрогенного пути заражения, инкубационный период при этом также сокращается, может составлять несколько часов или продолжаться о двух дней. Начало острое, характерное для всех форм чумы – нарастающая интоксикация, лихорадка. Легочная симптоматика проявляется ко второму – третьему дню заболевания: отмечается сильный изнуряющий кашель, сначала с прозрачной стекловидной, позднее - с пенистой кровянистой мокротой, имеет место боль в груди, затруднение дыхания. Прогрессирующая интоксикация способствует развитию острой сердечно-сосудистой недостаточности. Исходом этого состояния может стать сопор и последующая кома.
Кишечная форма
Характеризуется интенсивными резкими болями в животе при тяжелой общей интоксикации и лихорадке, вскоре присоединяется частая рвота, диарея. Стул обильный, с примесями слизи и крови. Нередко – тенезмы (мучительные позывы к дефекации). Учитывая широкое распространение других кишечных инфекций, в настоящее время так и не решен вопрос: является ли кишечная чума самостоятельной формой заболевания, развившейся в результате попадания микроорганизмов в кишечник, или она связана с активизацией кишечной флоры.
Диагностика
Ввиду особой опасности инфекции и крайне высокой восприимчивости к микроорганизму, выделение возбудителя производится в условиях специально оборудованных лабораторий. Забор материала производят из бубонов, карбункулов, язв, мокроты и слизи из ротоглотки. Возможно выделение возбудителя из крови. Специфическую бактериологическую диагностику производят для подтверждения клинического диагноза, либо, при продолжительной интенсивной лихорадке у больных, в эпидемиологическом очаге.
Серологическая диагностика чумы может производиться с помощью РНГА, ИФА, РНАТ, РНАГ и РТПГА. Возможно выделение ДНК чумной палочки с помощью ПЦР. Неспецифические методы диагностики - анализ крови, мочи (отмечается картина острого бактериального поражения), при легочной форме - рентгенография легких (отмечаются признаки пневмонии).
Лечение чумы
Лечение производится в специализированных инфекционных отделениях стационара, в условиях строгой изоляции. Этиотропная терапия проводится антибактериальными средствами в соответствии с клинической формой заболевания. Продолжительность курса занимает 7-10 дней.
- Специфическая терапия. При кожной форме назначают ко-тримоксазол, при бубонной – внутривенно хлорамфеникол со стрептомицином. Можно также применять антибиотики тетрациклинового ряда. Тетрациклином или доксициклином дополняется комплекс хлорамфеникола со стрептомицином при чумной пневмонии и сепсисе.
- Неспецифическая терапия. Включает комплекс дезинтоксикационных мероприятий (внутривенная инфузия солевых р-ров, декстрана, альбумина, плазмы) в сочетании с форсированием диуреза, средства, способствующие улучшению микроциркуляции (пентоксифиллин). При необходимости назначаются сердечно-сосудистые, бронхолитические средства, жаропонижающие препараты.
Прогноз
В настоящее время в условиях современных стационаров при применении антибактериальных средств смертность от чумы довольно низка – не боле 5-10%. Ранняя медицинская помощь, предотвращение генерализации способствуют выздоровлению без выраженных последствий. В редких случаях развивается скоротечный чумной сепсис (молниеносная форма чумы), плохо поддающийся диагностированию и терапии, нередко заканчивающийся скорым летальным исходом.
Профилактика
В настоящее время в развитых странах инфекция практически отсутствует, поэтому основные профилактические мероприятия направлены на исключение завоза возбудителя из эпидемиологически опасных регионов и санацию природных очагов. Специфическая профилактика заключается в вакцинации живой чумной вакциной, производится населению в районах с неблагоприятной эпидемиологической обстановкой (распространенность чумы среди грызунов, случаи заражения домашних животных) и лицам, отправляющимся в регионы с повышенной опасностью заражения.
Выявления больного чумой является показанием к принятию срочных мер по его изолированию. При вынужденных контактах с больными используют средства индивидуальной профилактики – противочумные костюмы. Контактные лица наблюдаются в течение 6 дней, в случае контакта с больным легочной формой чумы производится профилактическая антибиотикотерапия. Выписка больных из стационара производится не ранее 4 недель после клинического выздоровления и отрицательных тестов на бактериовыделительство (при легочной форме – после 6 недель).
1)Эпид. анамнеза: больной работает чабаном, спустя 2 дня после прибытия с пастбища начались характерные клинические признаки; накануне заболевания обнаружил на нательном белье гниды, питается нерегулярно, злоупотребляет алкоголем.
2)клинических и объективных данных:
Острое начало заболевания, инкубационный период 2 дня (для чумы при бубонной форме 2-7 дней).
-Синдром лимфаденопатии – боль в левой ноге, в левой паховой области имеется болезненная припухлость и гиперемия, из-за чего больной держит ногу в отведенном положении
План обследования
Специфическая диагностика
1. бактериоскопическое исследование – исследование пунктата бубонов, окраска по Романовскому-Гимзе
2. бактериологическое исследование – посев на питательную среду пунктата бубонов
3. серологические методы: РТГА, РЭМА в парных сыворотках
4. биологический метод- изучают патологоанатомические изменения у заражённых внутрибрюшинно мышей, морских свинок через 3-7 дней, с посевом биологического материала.
Неспецифическая диагностика:
3.Свертываемость (ПТИ, фибриноген, продукты деградации фибрина), время кровотечения по Дюке, по Ли-Уайту
План лечения:СТРОГАЯ ИЗОЛЯЦИЯ.
1. постельный режим
2. диета – стол №13
3. этиотропная терапия: стрептомицин по 1г в/м 3 р/день 10 суток
4. патогенетическая терапия:дезинтоксикация+лечение ИТШ:
преднизолон 20 мг/кг в/в (1/3 дозы ввести сразу,далее 1/3 дозы в/в кап в течении 4 часов,далее оставшуюся 1/3 дозы )
5% -Глюкоза 800мл +аскорбиновая кислота5 % 1,0+инсулин 6 Ед
реополиглюкин 400 мл
фуросемид 40 мг в/в
Допамин в/в капельно 10 мкг/кг в мин до стойкой нормализации АД
Оксигенотерапия: 30% кислородно-воздушная смесь
После выписки рекомендуется прием Бифиформа:
S. По 5 доз (1 флакон) 1 раз в день за 20 мин до еды, запивая водой, в течение 20 дн. препарат развести из расчета 1 доза – 1 ч.л. теплой воды
S. По 1 т. 2 раза в день во время еды в течение 30 дней
Дифференциальная диагностика НАЦ. РУКОВОДСТО СТР. 381
Чума, бубонная форма
Туляремия, бубонная форма
Наличие бубонов, интоксикационного синдрома, острое начало заболевания, инкубационный период одинаковый, картина крови
Характерно более тяжелое течение, синдром интоксикации выраженный
Характерно менее тяжелое течение, синдром интоксикации менее выражен
Локализация бубонов в паховой области
Локализация бубонов чаще подмышечные, шейные, очень редко бедренные и паховые лимфоузлы.
Быстрое развитие бубона, явления периаденита, резкая болезненность
Медленное развитие бубона, отсутствие периаденита, умеренная болезненность
Не характерен белый язык
бактериоскопическое исследование – исследование пунктата бубонов, окраска по Романовскому-Гимзе
бактериологическое исследование – посев на питательную среду пунктата бубонов
серологические методы: РТГА, РЭМА в парных сыворотках
Лабораторная диагностика: серологические методы (РА, РПГА, ИФА) –нарастание титра антител, внутрикожная аллергическая проба становится положительной уже в конце 1 недели болезни
Чума, бубонная форма
Наличие бубона (в паховой области увеличенные паховые лимфоузлы, которые спаяны между собой и с окружающими тканями, гиперемия над бубоном), интоксикационного синдрома, инкубационный период (для венерической лимфогранулемы – 3-28 дней, для чумы -2-7 дней).
Особенности эпид. анамнеза – чабан
Особенности эпид. анамнеза – передача половым путем
Развитие бубонов и интоксикационного синдрома одновременное
Последовательно развивается первичный аффект, регионарный лимфаденит, имеющий характер бубона ,подвергающегося гнойному расплавлению с образованием множественных свищей на фоне лихорадки послабляющего или гектического характера
Не характерен белый язык
бактериоскопическое исследование – исследование пунктата бубонов, окраска по Романовскому-Гимзе
бактериологическое исследование – посев на питательную среду пунктата бубонов
серологические методы: РТГА, РЭМА в парных сыворотках
Лабораторная диагностика: РСК, РИФ –нарастание титра хламидийных антител, выделение хламидий из содержимого бубонов.
Чума, бубонная форма
Острый гнойный неспецифический лимфаденит
Наличие лимфаденита, интоксикационного синдрома, острое начало, картина крови
Особенности эпид. анамнеза – чабан
Особенности анамнеза – наличие входных ворот в виде гнойно-воспалительных изменений – фурункул, карбункул, панариций и т.д.
Характерно более тяжелое течение, синдром интоксикации выраженный
Характерно менее тяжелое течение, синдром интоксикации менее выражен
Развитие бубонов и интоксикационного синдрома одновременное
Характерный вид первичного очага, более выраженное и быстрое развитие воспаления в области лимфатического узла –значительное увеличение и болезненность регионарного лимфоузла, гиперемия кожи над лимфоузлом
Не характерен белый язык
бактериоскопическое исследование – исследование пунктата бубонов, окраска по Романовскому-Гимзе
бактериологическое исследование –посев на питательную среду пунктата бубонов
серологические методы: РТГА, РЭМА в парных сыворотках
Лабораторная диагностика: при посеве гноя, полученного при пункции нагноившегося узла, можно выделить стрептококк, стафилококк
УТВЕРЖДЕНЫ
заместителем Министра
здравоохранения СССР
Бургасовым П.Н.
14 сентября 1976 года
Инструктивно-методические указания по диагностике, лечению и профилактике чумы
____________________________________________________________________
Не действует на территории Российской Федерации на основании
приказа Минздрава России от 3 декабря 2020 года N 1283
____________________________________________________________________
Многолетний опыт профилактики чумы в СССР и за рубежом дал возможность изучить эффективность мероприятий, проводимых на энзоотичных и сопредельных территориях. В связи с этим возникла необходимость переоценки и усовершенствования ряда профилактических и противоэпидемических мероприятий.
В последние годы рекомендованы в практику здравоохранения новые методы лабораторной диагностики и лечения чумы, которые не нашли отражения в ранее изданных руководствах.
Настоящее издание составлено с учетом результатов современных исследований по чуме.
Краткие сведения о чуме
Чума относится к группе карантинных особо опасных болезней. Клиническое течение ее характеризуется лихорадкой, тяжелой интоксикацией, поражением всех систем организма и высокой летальностью.
По основному носителю очаги чумы подразделяются на сусликовые, сурочьи, песчаночьи, полевочьи и пищуховые. Помимо диких грызунов, в эпизоотический процесс иногда включаются синантропные грызуны (крысы, мышевидные), а также дикие животные (зайцы, лисы), являющиеся объектом охоты. Из домашних животных чумой болеют верблюды.
Переносчиками чумного микроба являются главным образом блохи. Заражаясь от больного грызуна, находящегося в предагональном состоянии, блоха становится способной передать инфекцию другому животному при попытке кровососания после образования у нее чумного блока,т.е. закупорки преджелудка размножившимися чумными микробами. Укус одной блохи достаточен для того, чтобы вызвать смертельное заболевание грызуна. Таким образом, природная очаговость чумы обеспечивается постоянной циркуляцией возбудителя болезни по цепи грызун - блоха - грызун.
Люди заболевают чумой, как правило, в природных очагах. Возможность заражения человека во многом зависит от характера течения эпизоотии чумы среди грызунов. Последний, в свою очередь, обусловлен численностью грызунов и их эктопаразитов, сезонностью, интенсивностью эпизоотологического контакта, а также особенностью хозяйственной деятельности человека и степенью контакта его с хранителями и переносчиками возбудителя. В современных условиях в связи с увеличением объема контейнерных перевозок резко возрастает опасность заноса чумы из одной страны в другую. Нельзя исключить также и возможность заноса инфекции больным человеком.
В природном очаге человек обычно заражается через укус блокированной блохи, ранее питавшейся на больном грызуне, причем возможность заражения резко возрастает при включении в эпизоотию синантропных грызунов. Заражение может произойти также при охоте на грызунов (сурки, зайцы, суслики), снятии с них шкурки. Групповые заболевания людей могут возникнуть при прирезке больного верблюда, снятии с него шкуры, разделке туши и обработке мяса. Больной чумой человек в зависимости от формы заболевания в свою очередь может осуществлять передачу возбудителя другим людям воздушно-капельным путем или через укус блох жилья (человеческой, крысиной).
При этом для легочной формы чумы характерен короткий инкубационный период (2 суток), который обуславливает возможность быстрого распространения заболевания. При трансмиссивном пути передачи инфекции (бубонная и септическая формы) интервалы между отдельными заболеваниями могут удлиняться до 10 - 15 сут.
Возбудитель заболевания Yersinia pestis - грамотрицательная овоидная палочка, хорошо окрашивающаяся всеми анилиновыми красками, причем наиболее интенсивно по полюсам. Биполярность особенно четко выражена в мазках, приготовленных из органов человека или грызуна. В природных условиях чумной микроб вегетирует в R-форме, обладающей вирулентностью. Факультативный анаэроб не образует спор, не обладает подвижностью, оптимальная температура его роста +28 град.С. При температуре 37 град.С чумной микроб образует капсулу. Хорошо растет на искусственных питательных средах (рН = 7,0 - 7,2) из ферментативного гидролизата казеина, перевара Хоттингера, кислотного гидролизата рыбокостной муки, ферментативных гидролизатов кровяных сгустков (отходы сывороточного производства). Макроскопический рост на агаровых пластинках появляется через 24-48 ч в виде округлых колоний серовато-белого цвета, слегка возвышающихся с зернистым бурным центром. Молодые колонии - плоские с фестончатыми краями и напоминают кружевные платочки. Начальный рост чумного микроба имеет диагностическое значение. В бульоне растет в виде хлопьев, взвешенных в прозрачной среде, с рыхлым осадком на дне, который легко разбивается при встряхивании.
Возбудитель чумы ферментирует с образованием кислоты без газа глюкозу, левулезу, галактозу, арабинозу, ксилозу, маннит, мальтозу, гликоген, не утилизирует рамнозу, сахарозу, лактозу, рафинозу, декстрин, хотя отдельные штаммы могут разлагать указанные углеводы. В отношении ферментации глицерина штаммы чумного микроба подразделяются на глицеринопозитивную разновидность (утилизирующие глицерин) и глицеринонегативную (не ферментирующие указанный спирт). Индол не образует, не разжижает желатину, не свертывает молоко, не гидролизует мочевину. Сероводород образует непостоянно, редуцирует нитраты в нитриты.
Возбудитель чумы имеет сложный набор ферментов, из которых наиболее изучена пероксидаза, гемолизин, коагулаза, фибринолизин и некоторые другие.
Обладает пестициногенной активностью. Антигенная структура чумного микроба также сложна. Большую известность получили основной соматический антиген, липополисахарид, мышиный токсин и фракция I - видовой специфический капсульный антиген, играющий важную диагностическую роль.
Чумной микроб обладает способностью изменять свой обмен веществ под влиянием условий внешней среды. Одним из мощных факторов изменчивости чумного микроба является бактериофаг. Последний широко используется для лабораторной диагностики, учитывая его специфичность.
Штаммы чумного микроба, выделенные от грызунов и блох во время интенсивной эпизоотии и от больных людей, обладают высокой вирулентностью. Для заражения восприимчивых организмов достаточно бывает единичных клеток возбудителя. Чумной микроб патогенен для многих видов дикоживущих грызунов, зайцеобразных, верблюдов и хищных млекопитающих - хорьков, ласок, лисиц, кошек, некоторых видов обезьян, лабораторных животных - морских свинок, белых мышей.
Возбудитель чумы весьма чувствителен к действию высокой температуры, к высушиванию. При температуре 50 град. С он гибнет через 30 - 40 мин, при 70 град.С - в течение 10 мин, при 100 град.С - за одну минуту. Прямой солнечный свет убивает микроб за 2-3 ч. Низкие температуры переносит хорошо. Сохраняется в зараженных и голодающих блохах при 0-15 град.С до 396, а в клещах - до 509 дней, в замороженных трупах - до семи месяцев или даже года. Плохо переносит конкуренцию посторонней микрофлоры. Дезинфицирующие растворы (5% карболовая кислота, 3-5% лизол, 1-2% хлорамин) убивают микроб за 1-5 мин.
Первичные мероприятия при обнаружении больного чумой
Эпидемическим очагом чумы следует считать отдельные домовладения, часть населенного пункта, весь населенный пункт или группу населенных пунктов, где обнаружены больные чумой. При выявлении заболеваний в ряде населенных пунктов действующим очагом чумы может являться вся административная территория района.
Мероприятия по ликвидации очага чумы проводятся в соответствии с противоэпидемическим планом, утвержденным исполкомом местного Совета народных депутатов трудящихся.
Врач или средний медицинский работник лечебного учреждения при обнаружении больного или подозрительного на заболевание чумой обязан прекратить дальнейший прием больных и запретить вход и выход из лечебного учреждения. Оставаясь в кабинете, палате, медицинский работник должен сообщить доступным ему способом (телефон, нарочный) главному врачу о выявлении больного и потребовать противочумные костюмы и дезсредства.
В случаях приема больного с поражением легких перед одеванием полного противочумного костюма медицинский работник обязан обработать себе раствором стрептомицина слизистые глаз, рта и носа. При отсутствии кашля можно ограничиться обработкой рук дезраствором.
После принятия мер по разобщению заболевшего со здоровыми в медицинском учреждении или на дому составляют список лиц, имевших контакт с больным, с указанием фамилии, имени, отчества, возраста, места работы, профессии, домашнего адреса. До приезда консультанта из противочумного учреждения медработник остается в очаге. Вопрос о его изоляции решается в каждом конкретном случае индивидуально. Консультант забирает материал для бактериологического исследования, после чего можно начать специфическое лечение больного антибиотиками.
При выявлении больного в поезде, самолете, на судне, в аэропорту, на железнодорожном вокзале действия медицинских работников остаются те же, хотя организационные меры при этом будут различными. Важно подчеркнуть, что разобщение подозрительного больного с окружающими следует начинать сразу после его выявления.
При подтверждении консультантами диагноза чумы или подозрения Чрезвычайная противоэпидемическая комиссия (ЧПК) принимает решение о введении в действие планов противоэпидемических мероприятий, о назначении начальника очага, о формировании медицинского штаба и его служб.
Начальником очага должен быть опытный специалист противочумного учреждения, представитель Минздрава СССР или республики, подготовленный по особо опасным инфекциям: начальник очага подчиняется ЧПК и отчитывается перед ней.
Начальник медицинского штаба очага назначается из числа руководителей местных органов здравоохранения и подчиняется начальнику очага. Состав медицинского штаба определяется конкретной обстановкой, масштабом очага, формой заболевания и объемом работ, необходимых для его ликвидации. Вопрос о структуре штаба решается на заседании ЧПК по представлению начальника очага. Обязательными членами штаба являются начальники служб и консультанты по особо опасным инфекциям.
Общее руководство и контроль за проведением противоэпидемических мероприятий осуществляет Чрезвычайная противоэпидемическая комиссия, которая определяет объем и сроки проведения противоэпидемических мероприятий; устанавливает границу очага; определяет сроки введения и снятия ограничительных мер или карантина; утверждает план ликвидации очага чумы и порядок контроля за его исполнением; оказывает административную и организационную практическую помощь для осуществления мероприятий, предусмотренных планом; периодически заслушивает на своих заседаниях доклады начальника очага и лиц, ответственных за выполнение отдельных мероприятий; корректирует ранее принятый план противоэпидемических мероприятий на основании результатов эпидемического обследования.
В систему мер по локализации очага чумы входят:
а) активное выявление и госпитализация больных чумой и подозрительных на заболевание;
б) выявление, изоляция лиц, имевших контакт с больными, трупами умерших, мясом вынужденно забитых больных чумой верблюдов, а также с зараженными вещами;
в) выявление и захоронение трупов лиц, погибших от чумы;
г) проведение дезинфекционных мероприятий в местах обнаружения больных, трупов, контактировавших лиц, зараженных вещей (текущая и заключительная дезинфекция);
д) наблюдение за состоянием здоровья населения в очаге, провизорная госпитализация всех температурящих больных и больных с лимфаденитами;
е) введение ограничительных мер или карантина;
ж) дератизация, дезинфекция в населенных пунктах и в поле;
з) эпизоотологическое обследование зоны очага и прилегающей территории;
и) вакцинация населения по показаниям.
Непосредственную ответственность за выполнение названных мероприятий несут руководители соответствующих служб.
Начальник противоэпидемической службы руководит работой групп эпидобследования, эвакуаторов, обеззараживания первичных очагов инфекции, контроля за выполнением противоэпидемического режима в госпиталях и изоляторах, забора и доставки материала для лабораторного исследования и патологоанатомической бригады.
Начальник лечебной службы руководит работой госпиталя для больных чумой, провизорного госпиталя, изолятора.
Начальник профилактической службы руководит группами подворных обходов, эпизоотологического обследования, дератизации и дезинсекции в поле и населенных пунктах, пищевой и коммунальной санитарии. Кроме того, он организует работу санитарного актива и в случае необходимости - пунктов вакцинации населения.
Начальник лабораторной службы руководит проведением бактериологических и серологических исследований. При этом предусматривают раздельное исследование полевого материала и проб, доставленных из госпиталей и изоляторов.
Начальник группы ветеринарного надзора руководит учетом поголовья верблюдов и профилактическими противочумными мероприятиями в хозяйствах, где есть эти животные.
Начальник карантинной службы руководит работой подразделений по охране объектов специального назначения (госпитали, лаборатории, изоляторы и др.), подразделений и постов оцепления очага, контрольно-пропускных пунктов.
Начальник административно-хозяйственной службы и медицинского обеспечения руководит группой по обеспечению хозяйственным и медицинским имуществом, группами транспорта и связи, по обеспечению питанием и жильем, а также группой бухгалтерского учета.
Обеспечение помещениями подразделений очага производится в соответствии с эпидпланом, утвержденным территориальным Советом народных депутатов трудящихся. Проведение профилактических и противоэпидемических мероприятий в очаге финансируется за счет средств эпидфонда в соответствии с положением о порядке расходования ассигнований на мероприятия по борьбе с эпидемиями.
Штаб прекращает свою работу по решению ЧПК. Отчет о проведенных мероприятиях в очаге чумы направляется начальником очага в Министерство здравоохранения СССР и республики, во Всесоюзный ордена Трудового Красного Знамени научно-исследовательский противочумный институт "Микроб", территориальный противочумный институт и в облкрайздравотдел.
Эпидемиологическое обследование проводит специально созданная группа, в состав которой включают работников противочумных учреждений. Эпидгруппе немедленно выделяют автотранспорт, так как от результатов ее работы в первые часы после обнаружения больных чумой зависит объем развертываемых противоэпидемических мероприятий.
Для выявления источника (источников) инфекции собирают эпиданамнез у больных, опрашивают членов их семей, сослуживцев, соседей и других лиц, получают информацию от местных медицинских и ветеринарных работников, санитарных уполномоченных и администрации. Эпидгруппа устанавливает возможность пребывания заболевшего на эпизоотийной территории, наличие в домах и надворных постройках блох и грызунов, возможный контакт больных с трупами человека или верблюда (участие в вынужденном забое и разделке), или с больными с повышенной температурой невыясненной этиологии.
Работники эпидгруппы организуют эвакуацию выявленных больных и контактных в подготовленные стационары (госпитали, изоляторы), документируют случаи скоропостижной смерти, имевшие место на этой территории, устанавливают наблюдение за внезапно начавшимися острыми лихорадочными заболеваниями.
Результаты работы эпидгруппы в очаге излагаются в форме эпидемиологического заключения, которое составляется на основании карт эпидемиологического обследования, отчетов о работе зоолого-паразитологических групп, результатов бактериологических и серологических исследований и других сведений.
После выявления больного или подозрительного на заболевание чумой его немедленно изолируют от окружающих людей и госпитализируют. До развертывания госпиталя можно начать лечение больного на месте, предварительно отобрав пробы для бактериологического и серологического исследований.
Больные чумой и подозрительные госпитализируются эвакогруппой на отдельном транспорте с соблюдением требований режима. Медицинский работник, сопровождающий больного, должен надеть противочумный костюм I-го типа. Автомашина после госпитализации больного подвергается дезинфекции, а противочумные костюмы эвакогруппы подлежат замачиванию в дезрастворе. Все работники эвакогруппы по окончании перевозки больных проходят санитарную обработку.
Изоляция контактировавших с больными чумой
Одновременно с госпитализацией больных проводят изоляцию контактных с больными, трупами, зараженными вещами.
Чаще это члены семьи заболевшего, сослуживцы, родственники и соседи, посещавшие больного. В случае смерти больного число контактных резко возрастает в связи с проведением похорон. Наибольшее число контактных может быть в случае вынужденного забоя больного чумой верблюда и реализации его мяса. При этом считают контактными всех лиц, принимавших участие в прирезке животного, разделке мяса, и семьи, получившие его.
Порядок транспортировки в изолятор контактных тот же, что и больных. В связи с тем, что индивидуальное размещение контактных практически невыполнимо, их следует размещать посемейно и по срокам изоляции. Контактных с больным легочной чумой размещают отдельно. С помещением в изолятор контактных подвергают профилактическому лечению, срок их пребывания в изоляторе 6 дней. Если контактные выбыли из очага до начала противоэпидемической работы, необходимо разыскать их и поместить в изолятор. Разрешается изоляция их в том населенном пункте, где они обнаружены.
Штаб очага совместно с местными властями организует охрану домов, квартир, имущества и домашнего скота изолированных семей и одновременно проводит дезинфекцию имущества и помещений.
Обсервация населения очага и провизорная госпитализация
подозрительных больных
Читайте также:

