Плоские папилломы на лбу
Обновлено: 26.07.2024
Бородавки у ребенка - причины появления и способы удаления. Советы дерматолога
Бородавки – это доброкачественные новообразования на коже, возбудителем которых являются несколько типов вируса папилломы человека. Чаще всего бородавки возникают на различных частях тела после перенесенного заболевания или у детей, иммунитет которых еще не до конца сформирован. В любом случае пусковым механизмом появления бородавок является резкое ухудшение защитных сил организма. Ведь вирус папилломы человека присутствует в организме каждого человека, а активизируется он только при снижении иммунитета.
В большинстве случаях передается вирус папилломы человека ребенку от матери во время родов или бытовым путем при использовании предметов общего обихода с взрослыми членами семьи. Попадание вируса в детский организм далеко не всегда провоцирует появление бородавок, этому процессу способствуют множество факторов, среди которых самые распространенные следующие: недостаток витаминов в организме для поддержания иммунитета, неправильное питание, несоблюдение правил личной гигиены, царапины и порезы на коже, через которые вирус папилломы легче всего проникает в эпидермис.
Выглядят бородавки как наросты небольших размеров на кожном покрове. В зависимости от локализации и внешнего вида различают следующие их разновидности:
1. Вульгарные или обыкновенные бородавки. Этот вид бородавок имеет куполообразную форму серо-коричневого цвета. В основном локализуются они на локтях, пальцах и других частях рук, а также на слизистых оболочках. Обыкновенные бородавки наиболее распространены у детей и чаще всего вызывают беспокойство у родителей. Ведь пораженные ими зоны кожи становятся неровными и шероховатыми, что заставляет детей расчесывать их, пытаясь соскрести наросты.
В результате вирус распространяется на близлежащие участки кожи и новообразования приобретают множественный характер, слившиеся в одном месте.
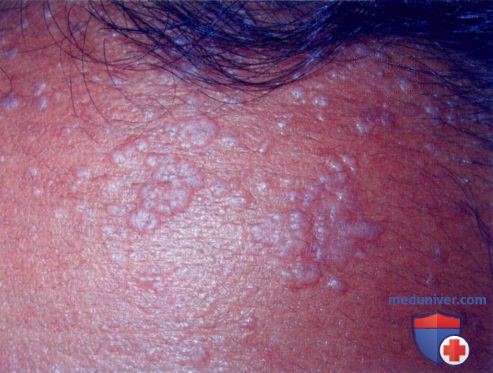
2. Плоские или юношеские бородавки. Как видно из названия, этот вид бородавок практически не выступает над поверхностью кожи. Чаще всего он появляется у детей на лице, руках, локтях и коленях. Цвет плоских бородавок может быть разным от телесного до темно-коричневого. Пигментированные плоские бородавки иногда ошибочно принимают за веснушки, но в отличие от них они более опасны.
Любое повреждение плоских бородавок приводит к быстрому распространению вируса, в результате чего их на коже может появиться несколько сотен.
3. Подошвенные или плантарные бородавки. К счастью, этот вид бородавок встречается у детей редко, так как они являются самыми болезненными. Как правило, подошвенные бородавки появляются после посещения бассейнов, при ношении тесной и неудобной обуви. Локализуются наросты на плюсневой области ног и пятках, представляя собой плотную ороговевшую структуру грязно-серого цвета. Если подошвенные бородавки приносят сильную боль при ходьбе, крайне важно их правильно удалить, не принимая их за мозоли и натоптыши.
Все виды бородавок являются безопасными и могут превратиться в злокачественные новообразования только в случае их неправильного самолечения. Важно: прежде чем приступить к удалению бородавки у ребенка обратиться к дерматологу и провести лабораторные исследования, чтобы не спутать бородавку с плоским красным лишаем, контагиозным моллюском, бородавчатым туберкулезом или злокачественным новообразованием.
Плоские бородавка
- использование пластырей с салициловой кислотой. Сейчас в аптеках можно купить специальный салициловый пластырь для удаления бородавок, который надо наклеить на новообразование и оставить на 2 дня. По истечении этого времени размягченная бородавка должна удалиться вместе с пластырем, если этого не произошло, процедуру придется повторить.
- хирургическое лечение. Наиболее эффективными способами удаления бородавок считаются хирургические методы электрокоагуляции, креодеструкции и лазерного удаления. Однако прибегать к ним следует только в тех случаях, когда применение двух предыдущих способов лечения не принесли положительных результатов.
Появление бородавок на любой части тела ребенка должны служить для родителей сигналом о том, что нужно менять его меню питания и образ жизни. Особенно это касается тех случаев, когда бородавки появляются вновь после удаления. Срочно принимайте меры для повышения иммунитета ребенка, исключите из рациона питания вредные для здоровья продукты, заменив их блюдами из богатых витаминами овощей, зелени, фруктов и ягод. Хорошо помогает укреплять иммунитет занятия спортом и закаливание.
В последние годы многие врачи склоняются к мнению, что появлению бородавок у детей способствуют стрессы и страхи. Поэтому во многих случаях избавиться от детских бородавок невозможно без проведения курса психотерапии и обеспечения спокойной обстановки в семье.
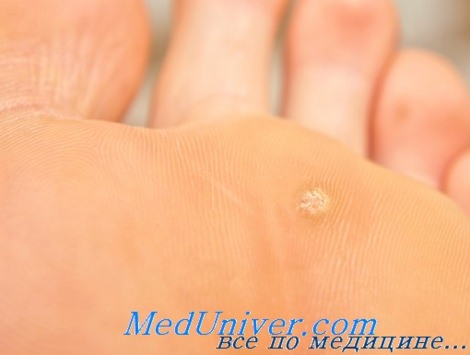
Подошвенная бородавка
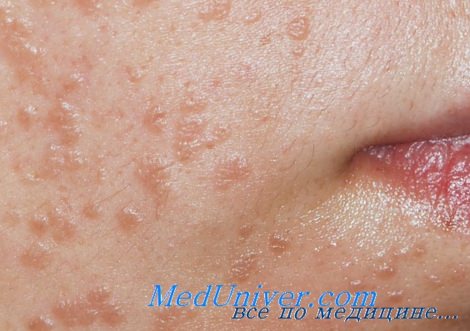
а) Пример из истории болезни. У 16-летней девушки, обратившейся к врачу, отмечаются множественные плоские очаги на лбу. Высыпания начались с нескольких очагов, распространившихся за последние три месяца. Были диагностированы плоские бородавки, и в качестве начальной терапии назначен имиквимод местно.
Плоские бородавки на лбу у пациентки
б) Распространенность (эпидемиология):
• Плоские (ювенильные, юношеские) бородавки (verruca plana) чаще всего встречаются у детей и молодых взрослых.
• Плоские бородавки - самая редкая форма бородавок, но в случае возникновения они обычно бывают многочисленными.
в) Этиология (причины), патогенез (патология):
• Как и остальные типы бородавок, плоские бородавки вызываются вирусом папилломы человека (ВПЧ).
• Плоские бородавки могут распространяться линейно после расчесов или травмы, например, в результате бритья.
• Лечение плоских бородавок особенно проблематично, поскольку они существуют длительно, расположены обычно на косметически значимых участках и устойчивы к терапии.
Плоские бородавки на щеке Плоская бородавка при увеличении. Обратите внимание на типичную маленькую папулу с уплощенной поверхностью Плоские бородавки над коленным суставом у молодой женщины, которые, возможно, распространились во время бритья ног
г) Клиника плоских бородавок. Множественные мелкие папулы с уплощенной поверхностью розового, светло-коричневого или светло-желтого цвета.
д) Типичная локализация на теле. Плоские бородавки обычно наблюдаются на лбу, вокруг рта, на тыльной стороне кистей, а также на участках сбривания волос, таких как нижняя часть лица у мужчин и голени у женщин.
е) Анализы при заболевании. Хотя биопсия обычно не требуется, при необходимости диагноз можно подтвердить, исследовав биоптат, полученный методом тангенциального иссечения.
ж) Дифференциальная диагностика плоских бородавок:
• Папулы с плоской поверхностью, которые можно принять за плоские бородавки наблюдаются при плоском лишае. Необходимо выявить характерные признаки плоского лишая, такие как симметричное расположение элементов, лиловый оттенок окраски и сетчатые очаги на слизистой полости рта (полосы Уикхема - сетчатый тонкий белый рисунок на очагах). Типичное расположение очагов плоского лишая иное, чем плоских бородавок. Наиболее характерные места поражения - лодыжки, запястья и спина.
• Плоскоклеточная карцинома подозревается, если наблюдается неравномерный рост, пигментация, изъязвление очагов или резистентность к терапии, особенно при локализации образования на открытых воздействию солнца участках и при иммунодефицитпых состояниях.
Плоские бородавки Плоские бородавки
з) Лечение плоских бородавок:
• Специфической противовирусной терапии, которая бы воздействовала на ВПЧ, в настоящее время не существует.
• Вариантами лечения плоских бородавок являются салицилаты, 5 фторурацил, криотерапия или третиноин.
• Лечение местными препаратами салициловой кислоты в форме жидкости или пластыря является наиболее эффективным для всех типов бородавок. Согласно данным, полученным в пяти плацебоконтролируемых исследованиях, успех был достигнут в 73% случаев. Применяется четыре курса лечения. Салициловая кислота более приемлема для лечения очагов на ногах, чем на лице.
• При плоских бородавках может применяться 5-фторурацил (крем Efudex 5%, Flouroplex 1%). Крем наносится на пораженные участки два раза в день в течение 1-5 недель. Поскольку препарат вызывает повышенную фоточувствительность, в период лечения необходима защита от воздействия солнечного излучения. После применения препарата иногда остается стойкая гипо- или гиперпигментация, но эту нежелательную реакцию можно свести к минимуму, используя аппликатор с ватным наконечником для точного воздействия на очаг, устраняющего захват прилегающих участков.
• Также при плоских бородавках может применяться криохирургия. Участки, подвергнутые криотерапии, как правило, хорошо заживают, и дополнительной анестезии не требуется, что важно, когда плоские бородавки занимают большую площадь. Жидкий азот подается до тех пор, пока границы шарика заморозки не превысят пределы очага на 1-2 мм: при плоских бородавках для этого обычно требуется 5-10 секунд. В зонах заморозки могут наблюдаться гипонигментация, потеря волос и разрушение потовых желез. Методика проведения и реакция на лечение те же, что и при обычных бородавках.
• Еще один метод терапии - применение крема третиноина в концентрациях 0,023%, 0,05% или 1,0%. Препарат наносится перед сном на весь пораженный участок. Частоту применения подбирают индивидуально, добиваясь легкого мелкого шелушения и эритемы. Важно обеспечить защиту от солнца. Лечение может потребовать нескольких недель или месяцев, в конце концов, оказавшись неэффективным. В поддержку этого метода не найдено ни одного опубликованного исследования.
и) Консультирование врачом пациента:
• Чтобы предотвратить распространение бородавок, пациенты не должны прикасаться к очагам и расчесывать их.
• Для профилактики распространения бородавок бритвы, которыми пользуются в области очагов, не должны применяться на здоровой коже или другими людьми.
к) Наблюдение пациента врачом:
• Для оценки эффективности лечения необходимо запланировать повторную встречу с пациентом через 2-3 недели после окончания курса лечения.
л) Список использованной литературы:
1. Williams Н, Pottier A, Strachan D. Are viral warts seen more commonly in children with eczema? Arch Dermatol. 1993;129:717-720.
2. Gibbs S, Harvey I.Topical treatments for cutaneous warts. Cochrane Database of Systematic Reviews 2006, Issue 3. Art. No.: CD001781. DOI: 10.1002/14651858.CD001781. pub2.
3. Lockshin NA. Flat facial warts treated with fluorouracil. Arch Dermatol. 1979;115:929-1030.
4. Lee S, Kim J G, Chun SI.Treatment of verruca plana with 5% 5-fluorouracil ointment. Dermatologica. 1980; 160:383-389.
5. Culler K, Kagen MH, Don PC, McAeer P,Weinberg JM.Treatment of facial verrucae with topical imiquimod cream in a patient with human immunodeficiency virus. Acta Derm Venereol. 2000;80:134-135.
6. Kim MB.Treatment of flat warts with 5% imiquimod cream, 1 Eur Acad Dermatol Venereol 2006;20( 10): 1349— 1350,
7. Schwab R A, Elston DM.Topical imiquimod for recalcitrant facial flat warts. Cutis. 2000;65:160-162.
Плоскоклеточная папиллома века глаза: признаки, гистология, лечение, прогноз
В литературе по дерматологии описано множество доброкачественных эпидермальных опухолей и псевдоопухолей (1-3). Многие из них могут возникать на коже век. В отдельных статьях на сайте обсуждаются лишь образования, характерные для век, которые лучше известные офтальмологам и специалистам по патологической анатомии глаз.
а) Общие положения. Плоскоклеточная папиллома — неспецифический термин, используемый для обозначения нескольких различных состояний, клинически характеризуемых появлением бородавкоподобного новообразования и гистологически — доброкачественной гиперплазией плоского эпителия. Следовательно, плоскоклеточная папиллома не является отдельной клиникопатологической формой. Однако офтальмологи и гистологи используют этот термин для клинической и гистопатологической характеристики описанного в настоящей главе состояния. Плоскоклеточная папиллома — одно из наиболее часто встречающихся новообразований век. Обычно она возникает в среднем возрасте или у престарелых пациентов; выделяют несколько клинических форм. Это новообразование век отличается от папилломы конъюнктивы, которая часто связана с инфекцией вируса папилломы человека, обычно возникает у молодых людей и имеет мясистую консистенцию и розовокрасный цвет. Она описана ниже, в разделе, посвященном новообразованиям конъюнктивы.
в) Дифференциальный диагноз. Дифференциальный диагноз включает в себя меланоцитарный невус, базальноклеточную карциному, себорейный кератоз (seborrheic keratosis — SK), фиброму и бородавку обыкновенную. По нашим наблюдениям, папиллома на широком основании клинически может быть очень похожа на беспигментный меланоцитарный невус или на неязвенную базальноклеточную карциному.
г) Гистология. Микроскопически папиллома век состоит из васкуляризованной фиброзной соединительной ткани, покрытой акантозным эпителием. В новообразованиях, имеющих более выраженную ножку, выявляются пальцеобразные выросты фиброваскулярной соединительной ткани, выстланные эпидермисом с гиперкератозом и акантозом.
Папиллома с выраженной ножкой латеральной части верхнего века 80-летнего мужчины. Гистологический препарат папилломы век; видна слегка эозинофильная сердцевина фиброваскулярной ткани, окруженная акантозным эпителием с гиперкератозом и паракератозом (гематоксилин-эозин Х25).
д) Лечение. Лечение плоскоклеточной папилломы век обычно заключается в наблюдении или иссечении по косметическим соображениям (4-9). Также применяется абляция углекислотным лазером, аргоновым лазером или фотодинамическая терапия. Недавно появились альтернативные нехирургические методы — местное применение или инъекции интерферона или интерфероноподобных препаратов, таких, как имиквимод. Мы предпочитаем удалять эти новообразования, выполняя бритвенное иссечение и каутеризацию под местной анестезией.
е) Прогноз. Прогноз при папилломе века благоприятный. В отличие от инвертированной плоскоклеточной папилломы, развивающейся в слезоотводящей системе, папиллома век характеризуется крайне низким или нулевым потенциалом озлокачествления.
Когда родинку или папиллому на коже нужно удалять? На что стоит обращать внимание, если на теле или лице образований много? Как выбрать медицинский центр? На эти и другие вопросы отвечает врач-дерматовенеролог и косметолог Юлия Колос.

Юлия Колос,
кандидат медицинских наук,
врач-дерматовенеролог,
косметолог высшей категории центра медицинской косметологии и дерматологии IN BLOOM
Почему появляются новообразования на коже
— Один из факторов риска — накопительный эффект чрезмерной инсоляции. Вот почему загорать нужно только в правильное время (до 11:00 утра и после 16:00 вечера). Причем играет роль не только интенсивность воздействия солнца, но и частота пребывания на нем.
Мера профилактики — использование солнцезащитных кремов с фактором SPF 50-30. Подобная мера также позволяет коже быть защищенной от фотостарения.
— Особенно тщательно нужно оберегать от чрезмерного солнца детей до 14 лет. Солнечные ожоги, полученные до этого юного возраста, — один из факторов развития меланомы в будущем.
Не все образования удаляются по медицинским показаниям, некоторые — по желанию
Врач объясняет: видов новообразований на коже может быть много. Пигментные невусы, папилломы, мягкие фибромы, кератомы, дерматофибромы и множество других. В каждом случае показания к удалению и методика процедуры будут своими.

Вот почему вначале доктор рекомендует разобраться в природе образования на коже, а потом думать об удалении.
— В целом, новообразования можно разделить на те, которые следует удалять по медицинским показаниям, и те, от которых человек хочет избавиться по эстетическим соображениям.
В первом случае речь идет о том, чтобы удалить образования, обладающие признаками перерождения в злокачественную опухоль или имеющие высокие риски такой трансформации (предраковые заболевания).
Пациенты с подозрением на нехороший диагноз направляются к врачу-онкологу. Также они в обязательном порядке проходят дерматоскопию. Только после этого определяется, доктор какой специальности и с помощью какого метода будет удалять новообразование.
По медицинским показаниям рекомендуется удалять и новообразования, которые постоянно натираются одеждой, воспаляются. Ведь хроническое воспаление — один из факторов риска злокачественного перерождения.
— Часто удаления новообразований проводятся по эстетическим показаниям. После необходимых обследований доктор определяет оптимальный метод удаления.

— В первую очередь дерматоскопия. Это обследование при помощи специального прибора, который позволяет под большим увеличением рассмотреть новообразование, найти или нет опасные признаки и оценить их.
В зависимости от результатов дерматоскопии врач принимает решение о том, когда следует удалять не нужный коже элемент, понадобится ли консультация врача-онколога.
— После удаления (особенно пигментных невусов) необходимо проводить биопсию и отправлять материал на гистологическое исследование.
Если человеку мешает папиллома, то в большинстве случаев врачу достаточно визуального осмотра. При необходимости пациент отправляется на ту же дерматоскопию.
— Кроме всего прочего, прежде чем убирать новообразование, доктор оценивает предполагаемый эстетический результат после удаления. Например, если образование объемное и глубоко залегает, то неизбежно появление рубца. Да, его также можно отшлифовать лазером, но задача врача — предупредить об этом пациента.
Даже от рубца после удаления родинки можно избавиться
Доктор уверена: удаление образований лазером позволяет получить лучший эстетический результат. Все дело в том, что у врача в таком случае есть возможность четко контролировать глубину и площадь воздействия и очень аккуратно работать. Риски появления рубца сводятся к минимуму, а внешний вид кожи сохраняется максимально красивым.

Еще один плюс — рана после лазера покрывается сухой корочкой, что снижает риски инфицирования.
— Особенность удаления новообразований в том, чтобы сделать это радикально. Поэтому технически легче справляться с теми образованиями, которые исходят из эпидермиса (например, папиллома). От них в большинстве случаев можно избавиться бесследно.
Период восстановления после удаления может отличаться. Чаще раны после удаления небольших поверхностных образований на лице заживают за 5-7 дней. Если удалялось более глубокое новообразование, особенно на теле, то заживление длится до 2 недель.
— Как правильно ухаживать за ранкой после удаления новообразования?
— Уход сводится к тому, что рана обрабатывается неспиртовыми антисептиками несколько раз в день, также используется ранозаживляющее средство для более быстрой регенерации и солнцезащитный крем. Последний особенно актуален в случае, если рана находится на открытой поверхности тела. Выбирать солнцезащитный крем нужно грамотно, с SPF-фактором не менее 50. Когда погода совсем мрачная — 30.
Если есть опасные признаки новообразования — это не всегда самое плохое
— При наличии пигментных невусов (родинок) на теле нужно обращать внимание на некоторые признаки. Однако если вы заметили какой-либо из них, это не означает, что все плохо. Это лишь говорит о том, что нужно показаться врачу. Только доктор может дать рекомендации и поставить диагноз.
Признаки, на которые стоит обратить внимание при наличии родинок (пигментных невусов):
- Асимметрия (одна половина невуса не похожа на другую)
- Неровный край
- Неравномерность цвета (например, на фоне темной родинки вкрапление розового, синего, красного и других цветов)
- Диаметр более 6 миллиметров
- Приподнятость над уровнем поверхности кожи
- Постоянное воспаление
- Кровоточивость
- Резкий рост
- Выпадение волос с поверхности родинки или любое изменение, которое ранее не наблюдалось
— На что обращать внимание при выборе медицинского центра для удаления новообразований?
— На наличие у центра медицинской лицензии. Затем стоит поинтересоваться, какой персонал работает в центре. Обычно удаление производит врач-онколог или врач-дерматолог, косметолог.

Имеет значение качество оборудования и наличие его сертификации в нашей стране.
— Грамотный врач перед процедурой назначит пациенту дерматоскопию. А в случае необходимости должно быть организовано гистологическое исследование. Если все эти условия выполняются, можно доверять центру.

— Важно не пропустить изменения, которые происходят с родинками на вашей коже. Лучше лишний раз показаться врачу, даже, вероятно, что-то удалить при наличии медицинских показаний, чем пропустить серьезное заболевание.
Если у человека много родинок
— Если на теле человека больше 75-100 родинок, у него повышен риск развития меланомы. Но это совершенно не значит, что она у него разовьется. Просто этому человеку нужно более внимательно следить за состоянием своих родинок.
Удалять их все бессмысленно, потому как на самом деле меланома из родинок развивается не так часто — это всего лишь около 30% случаев.
Когда пора показаться врачу
— Если вы видите, что родинка начала изменять форму, размер и цвет — это повод обратиться к врачу.
Есть врожденные пигментные меланоцитарные невусы. Их, как правило, не много — встречаются у 1% населения. Если говорить о рисках развития меланомы в родинке, то именно врожденные родинки наиболее опасны, причем, большого размера — около 1-1,5 см. Так вот если вы замечаете за ними активность (изменение цвета, размера и формы), опять же стоит показаться врачу, который определит необходимость их наблюдения или удаления.

Изменения родинки в течение какого времени должны насторожить
— Если это десятилетия или годы — то повода для беспокойства нет. К слову, у беременных женщин могут меняться родинки по цвету и размерам, что тоже нормально. Если же изменения произошли в течение полугода-года, то повод проконсультироваться у врача есть.
— Меланома, как и рак кожи, до тех пор, пока не стало модным чрезмерно увлекаться загаром, были весьма редкими заболеваниями. Сегодня, по статистическим данным, в Беларуси меланомой чуть чаще болеют женщины.

Когда родинку стоит удалить
— Есть медицинские и косметические показания. С косметическими все предельно ясно — человеку не нравится родинка, и он может ее удалить. Однако перед этой процедурой я бы все же рекомендовал проконсультироваться с онкологом.
Если говорить о медицинских показаниях, то рекомендуется удалять родинки, которые
— постоянно травмируются (например, о них постоянно трется одежда, или они находятся на стопах, ладонях);
— поврежденные родинки (срезанные, воспаленные и проч.);
— большие одиночные родинки.
Также сюда относятся и те показания, о которых мы с вами уже говорили, — изменение размера, формы и цвета.
К кому идти и как происходит осмотр
— Обратиться можно либо к дерматологу или хирургу, которые в случае подозрений направит вас к онкологу, либо напрямую к онкологу. Впрочем, основные признаки озлокачествления кожного образования известны врачам и других специальностей.
Осмотр внешний: с помощью увеличительного стекла врач оценивает состояние новообразований. Это вполне действенный метод, если внимательно смотреть и знать, на что обращать внимание.

— Однако есть случаи, когда размеры меланомы составляют 3-5 мм, и разглядеть ее внешние признаки при обычном осмотре, даже имея значительный опыт, весьма сложно. Сегодня, благо, есть техники, которые позволяют диагностировать меланому и на ранних этапах развития.
Для этих целей делается цифровая фотография образования на коже, потом изображение увеличивается в разы. Это позволяет разглядеть мелкие структурные изменения, которые обычным способом увидеть невозможно.
Помимо этого, существуют специальные компьютерные программы, которые помогают рассчитывать даже риски. Т.е. насколько та или иная родинка подозрительна на злокачественную опухоль.
Дерматоскопические методы исследования широко используются во всем мире и, насколько я знаю, в Беларуси оборудование тоже сертифицировано. Безусловно, это подспорье специалистам для диагностики и правильного контроля.
Однако заключительный ответ всегда дает морфолог, человек, который смотрит под микроскопом то образование, которое уже было удалено.
Если врач сказал, что есть риск меланомы
— Пугаться этого не стоит. Риск – это не значит обязательное развитие меланомы. Как правило, здесь нужно или удалить новообразование, или прийти через три месяца и повторно пройти обследование, есть ли динамика.

Профилактика меланомы для тех, у кого много родинок
— Если на теле человека много родинок, то раз в год (а если родинок очень много, то раз в полгода) нужно обследоваться у специалиста.
Также нужно избегать соляриев и активного загара. Особенно, если человек светлокожий и русоволосый. Это не значит, что нужно бояться солнца, но просто не лежать под ним до тех пор, пока не станете коричневого цвета, и пользоваться фотозащитными кремами.
Читайте также:

