После прививки от полиомиелита и кори
Обновлено: 24.04.2024
Вакцинация – безусловно, защищает человека от опасных болезней и спасла немало жизней, но у многих отношение к ней, мягко скажем, неоднозначное. Людей пугают возможные осложнения, вплоть до серьезных. И хотя статистика утверждает, что процент не то что осложнений, а даже простых побочных реакций от современных прививок крайне незначительный, впечатлительных людей, особенно мам, можно понять: что им до статистики, если речь идет о здоровье их родного ребенка.
В этой статье мы расскажем о возможных последствиях прививок, как отличить типичные поствакцинальные реакции от осложнений, опишем наиболее часто встречающиеся и посоветуем, что делать в подобных случаях.
Реакции и осложнения после прививки
С точки зрения организма любая вакцина – это попытка внедрить в него чужеродные вещества, на что наш организм, естественно, реагирует. Как правило, вакцинация проходит либо бессимптомно, либо с незначительными побочными реакциями: они не продолжительные, не стойкие и не приводят к каким-либо тяжелым последствиям для здоровья.
Но в очень редких случаях случаются серьезные осложнения с риском стойких нарушений здоровья. Правда, стоит сказать, что различить постпрививочные реакции и поствакцинальные осложнения иногда бывает затруднительно – симптоматика зачастую совпадает: принято даже называть реакции и осложнения единым термином "побочные реакции".
Поствакцинальные реакции
Поствакцинальные реакции – это нормальная реакция организма на введение вакцины. Все они характеризуются небольшой продолжительностью (как правило, 1-2 дня, максимум до 5), проходят сами без внешнего вмешательства и, что самое важное, не вызывают никаких отрицательных последствий для организма привитого человека.
Конкретные реакции во многом зависят от вида вакцины (для живых вакцин они могут быть похожи на симптомы болезни), и их принято делить на местные и общие.
Местные реакции
Это реакции, локализованные в месте введения вакцины. Самые типичные:
- Покраснения и уплотнения, отек, уплотнения лимфоузлов
- Болезненные ощущения
- Аллергическая сыпь
Это типичные реакции на нарушение кожного покрова при уколе и появление в организме "чужаков". Но надо быть внимательным: если, например, покраснение больше 8 см, а отек – 5 см, стоит посоветоваться с врачом. Болезненные ощущения должны проходить в течение 1-3 дней, если боль сильная или мешает спать, можно дать обезболивающее.
При повторной вакцинации местные реакции возникают чаще: например, для АКДС – до 50%, пневмококковой – до 20%, для остальных прививок – от 5 до 15%. Из живых вакцин чаще всего замечены местные реакции для БЦЖ (от туберкулеза).
Иногда вакцины специально изготавливаются так, чтобы вызвать местные реакции – это повышает иммунный ответ организма. Для таких вакцин (АКДС, АДС, от гепатита А, В) местные реакции закономерны и не должны вызывать беспокойства.
На местные реакции и их интенсивность влияет и метод введения вакцины: лучше это делать внутримышечно, так как мышцы хорошо снабжаются кровью – в результате вакцина быстрее всасывается и повышается эффективность вакцины.
Подробнее c местными реакциями вы можете ознакомиться в отдельной статье.
Общие реакции
Реакции, затрагивающие организм в целом, но быстро проходящие, не вызывающие последующих осложнений. Наиболее типичные из них:
Нормальные реакции
Приведем нормальные реакции на некоторые вакцины, в том числе входящим в национальный календарь прививок:
- АКДС – место инъекции может болеть и наблюдаться небольшой отек, непродолжительное, до 3-х дней повышение температуры до субфебрильного и даже фебрильного уровня.
- БЦЖ – папула в месте укола, которая эрозируется и на её месте остается рубчик.
- Гепатит В – возможна боль в месте укола не более 3 дней.
- ОПВ – без общих реакций.
- Корь – невысокая температура может появиться на 7-12 день, держится она не более 3-х дней и не требует жаропонижающих препаратов. Крайне редко встречается коревая сыпь.
- Краснуха – через 6-14 дней могут проявиться простудные симптомы: невысокая температура, першение в горле, насморк, но всё это быстро проходит без постороннего вмешательства.
- Эпидемический паротит – боль в месте инъекции, небольшое повышение температуры и легкое недомогание на 5-15 день.
- Ветряная оспа – в течение 3 недель могу появляться небольшое число элементов ветряночной сыпи, небольшое повышение температуры.
- Ротавирусная инфекция – повышение температуры, рвота и диарея, которые быстро проходят.
- COVID-19 в большинстве случаев носят легкий или умеренный характер и являются непродолжительными: повышение температуры, слабость, головная боль. боль в мышцах, озноб, диарея, боль в месте инъекции. Вероятность возникновения какого-либо из указанных побочных эффектов различается в зависимости от вакцины.
Более серьезные и продолжительные реакции возможны, однако встречаются крайне редко. Кроме того, вакцины постоянно проходят новые проверки. Это делается, что выявить редкие побочные эффекты.
Приведенный перечень возможных побочных явлений ни в коем случае не претендует на полноту и абсолютную истину: мы просто хотим успокоить родителей, чьим детям сделали прививки.
Частота побочных реакций
Последствия применения известных вакцин хорошо изучены, в том числе и частота побочных реакций: они встречаются не более чем у 10% привитых, а в 95% случаев симптомы настолько незначительны, что не требуют обращения к врачам. Вакцина против краснухи в среднем в 5% случаев вызывает общие реакции, против гепатита В – 7% местных реакций.
Что касается возможных осложнений, то они встречаются несравненно реже побочных реакций: для большинства вакцин – 1 случай на миллион и более прививок, а тяжелые – еще на порядок реже.
Сроки возникновения реакций
Обычно рано (в течение нескольких часов) проявляются побочные реакции на инактивные вакцины, но они слабо выражены и быстро проходят.
Как правило, побочные действия вакцин проявляются в пределах 4 недель, и лишь после БЦЖ побочные реакции могут наблюдаться даже через 14 недель.
Реакции на живую вакцину от кори не могут проявиться ранее 4 дней и позднее 12-14 дней, для полиомиелитной и паротитной вакцин – 30 дней.
Поствакцинальные осложнения
Поствакцинальные осложнения, в отличие от побочных реакций, протекает гораздо сложнее и могут иметь тяжелые последствия. Но и встречаются они намного реже – примерно по одному случаю на миллион прививок. При этом не лишним будет напомнить, что аналогичные осложнения в случае заболевания, от которого защищает прививка, случаются в сотни раз чаще.
Причины осложнений
Можно выделить три основные группы причин возникновения осложнений после вакцинации:
- Реактогенные свойства вакцины зависят от её компонентов, иммунной активности препарата, изменения свойств вакцинного штамма, загрязнения вакцины. Наиболее реактогенные – АКДС и БЦЖ, самые "тяжелые" препараты используются в вакцинах против краснухи, паротита, гепатита В, полиомиелита.
- Особенности организма: скрытые патологии, которые могут обостриться из-за реакции организма на вакцину, склонность организма к аллергии, аутоиммунные патологии, ослабленный иммунитет и другое.
- Нарушения техники прививки медицинскими работниками, к сожалению, являются одними из самых частных причин осложнений после прививки: неверная дозировка, плохая стерилизация, неверная техника иммунизации или нарушены инструкции, использован неправильный растворитель, вакцина неправильно разведена или не перемешана, неправильное хранение, не учтены противопоказания.
Виды поствакцинальных осложнений
Все возможные осложнения после прививки можно условно разделить на несколько групп:
- Реакция организма на компоненты вакцины:
- острая аллергия: анафилактический шок, крапивница, синдромы Лайелла и Стивенса-Джонсона, отек Квинке; при своевременной помощи, как правило, не оставляет последствий;
- через несколько часов после прививки, обычно АКДС, ребенок начинает громко плакать, визжать: слушать это тяжело, но часа через 3 проходит, и опасности для малыша не представляет;
- через 1-3 часа может возникнуть резкая мышечная слабость, которая сама быстро проходит.
- Реакции из-за низкого качества вакцины, обычно вызванные нарушением правил её хранения и перевозки:
- заявленный иммунитет так и не формируется;
- более заметные местные реакции;
- при нарушении стерильности вакцины могут возникать абсцессы, флегмоны или другие острые воспалительные изменения.
- Поствакцинальные осложнения (ПВО) часто связаны с нарушением технологии ввода вакцины, нарушением правил асептики: они могут привести к гнойно-воспалительным заболеваниям. Если вакцина БЦЖ вводится не внутрикожно, а подкожно, то развивается холодный абсцесс. При введении вакцины в ягодичную мышцу вместо большеберцовой или дельтовидной есть риск травмировать седалищный нерв или получить воспаление подкожной жировой клетчатки. Несоблюдение правил асептики грозит острым общим или местным воспалением. А если уколоть вакцину, предназначенную для приема через рот, не исключены ярко выраженные местные или общие реакции.
- Ввод вакцины может спровоцировать заболевание, от которого она предназначена.
- Тяжелые осложнения может спровоцировать иммунодефицит у детей: менингит, вакциноассоциированный полиомиелит или энцефалит, БЦЖ-остеомиелит, БЦЖ-инфекция. К счастью, даже при ослабленном иммунитете такие осложнения крайне редки. И самое главное: без прививки осложнения после перенесенной инфекции могут быть более выраженными и прогностически неблагоприятными.
Далее описаны возможные осложнения после конкретных прививок – все они подробно изложены в инструкциях к препаратам перечисленных ниже заболеваний:
Советы и рекомендации
Несмотря на пугающий список возможных побочных реакций и осложнений от вакцин, надо помнить главное – тяжелые последствия встречаются крайне редко и с ними умеют бороться, а местные и общие реакции не столь часты, слабо выражены и не опасны для здоровья.
Тем не менее, в течение нескольких дней или недель после прививки (сколько именно, зависит от конкретной вакцины), следует внимательно следить за самочувствием ребенка:

Добрый день! Хочу сказать большое человеческое спасибо Вашей клинике, за чуткое отношение к пациентам и высокий профессионализм. Клиника Ребенок- одна из самых лучших детских клиник в Москве. огромное спасибо врачам за их нелегкий труд. Особенно хочу поблагодарить доктора хирурга-уролога, и просто хорошего человека, Горкина Сергея Александровича, за его внимательность, компетентность и доброжелательность. Все назначения комментирует так, чтобы было понятно и доходчиво для пациента. Желаю дальнейшего процветания и успехов Вашей клинике. спасибо что Вы есть, так держать!
Огромное спасибо замечательному доктору гинекологу Виктории Викторовне за отличный, очень грамотный, очень профессиональный и очень душевный прием. Я получила рекомендации по лечению и профилактике.
Рекомендую всем женщинам посетить этого замечательного доктора.
Автор:
Баймурзина Оксана Викторовна
Заместитель главного врача, педиатр
Полиомиелит – высококонтагиозное вирусное заболевание, которое приводит к параличу рук, ног и дыхания, а также может стать причиной смерти. Возбудители полиомиелита проникают на слизистую рта преимущественно через загрязненную воду. Возможно также заражение воздушно-капельным путем.

Чем опасен полиомиелит?
Большая часть инфекций (>95%) протекает без симптомов, но при этом образуются антитела. Если есть признаки болезни, существуют различные картины болезни:
· Абортивный полиомиелит: воспаление желудочно-кишечного тракта (гастроэнтерит), лихорадка, тошнота, боль в горле, боли в мышцах и головные боли без участия центральной нервной системы.
· Непаралитический полиомиелит (асептический менингит): воспаление мозговой оболочки без паралича.
· Паралитический полиомиелит (1 из 200 инфекций) с типичными симптомами паралича: при этом самостоятельное дыхание может стать невозможным, может потребоваться пожизненное использование искусственной вентиляции легких. Паралич также может привести к смерти.
Еще через десятилетия после заражения может возникнуть постполиотический синдром. Лечения полиомиелита не существует. Предусмотрено только назначение симптоматической терапии для устранения дискомфорта.
Виды вакцин

Доступны различные вакцины, которые врач вводит с помощью шприца в нескольких разовых дозах. Вакцинация от полиомиелита для младенцев часто сочетается с другими вакцинами. Комбинированная прививка распределяется по четырем разовым дозам: первую получают младенцы в возрасте 3 месяцев, последнюю – на втором году жизни.
Виды вакцин от полиомиелита:
· Прививка ОПВ (оральная полиомиелитная вакцина). Выпускается в форме капель и содержит ослабленные формы двух типов вирусов. Пассивный иммунитет вырабатывается в кишечнике.
ОПВ дешевле. Препарат производится в России и имеет хорошие отзывы. Инактивированная вакцина от полиомиелита является импортным продуктом. Препараты имеют определенные отличия, имеют свои побочные реакции и положительные стороны.
Выбор препарата остается за врачом. Многие специалисты предпочитают использовать комбинированные вакцины. Если у ребенка имеются противопоказания, тогда назначаются монопрепараты.
Противопоказания

Как и все прививки, вакцинация от полиомиелита не проводится в период острого инфекционного заболевания или обострения хронической патологии. То же самое относится и к серьезным аллергическим реакциям на вакцинацию против полиомиелита или любого из его компонентов.
Плюсы и минусы
Вакцинация от полиомиелита обычно проводится в младенческом возрасте в рамках базовой иммунизации вместе с пятью другими стандартными прививками. Полиомиелит является серьезным инфекционным заболеванием, которое в стадии развития приводит к инвалидности в случае поражения серого вещества спинного мозга. Преимущества вакцинации от полиомиелита:
· позволяет избежать заражения и предотвратить инвалидность, деформации скелета и паралич;
· у привитого вырабатывается иммунитет от заболевания, поэтому даже при заражении ребенок перенесет болезнь гораздо легче;
· побочные реакции после вакцинации в преимущественном большинстве отсутствуют.
Многие считают, что вакцина имеет недостатки, которые выражены развитием болезни полиомиелит. Но вероятность такого исхода составляет не более 1 случая на 2,7 млн. человек.
Прививка не опасна для жизни и здоровья ребенка. Цель – защита от заражения в будущем путем создания барьера от инфекции. Наиболее безвредной является инактивная вакцина.
Побочные реакции

Комбинированная вакцина против полиомиелита, часто используемая у младенцев, обычно хорошо переносится. В месте инъекции может возникнуть покраснение или болезненный отек. Возможны также аллергические реакции.
Поскольку иммунная система реагирует на вакцину, это может временно вызвать различные недомогания. К ним относятся, например:
· головные боли и ломота;
· лихорадка и усталость;
· раздражительность и озноб.
Эти реакции вакцинации обычно проходят самостоятельно через 1-3 дня.
Возможные осложнения
Прививка от полиомиелита может иметь серьезные последствия для детей. Среди опасных последствий после вакцинации живой прививкой следует выделить вакциноассоциированный полиомиелит. Среди серьезных последствий также следует выделить аллергические реакции в виде зуда, сыпи и отека.
Бывает ли повышенная температура после прививки?
После введения вакцины от полиомиелита детям может повыситься температура тела. Такая реакция считается нормальной и указывает на то, что в организме начали вырабатываться антитела, необходимые для борьбы с вирусом. Небольшое повышение температуры тела наблюдается у 1-4% пациентов. Температура может повыситься до 37,5-38,6 градусов. Если показатели превышают умеренный уровень, тогда следует принять жаропонижающее средство.

Сколько прививок делают от полиомиелита?
В российском национальном календаре прививок предусмотрен следующий график вакцинации от полиомиелита:
· на 1-м году жизни – в 3,4,5 и 6 месяцев;
· на 2-м году жизни – в 18 и 20 месяцев;
· в 14-летнем возрасте – однократно.
В соответствии с календарем РФ, первые две прививки проводятся ИПВ, третья – ОПВ. Курс вакцинации подразумевает использование только инактивированных вакцин. При введении двух доз ОПВ удается обеспечить высокую местную защиту в кишечнике. При дальнейшем использовании живых вакцин снижается риск развития вакциноассоциированного полиомиелита.
В российском национальном календаре прививок предусмотрен следующий график вакцинации от полиомиелита:
- на 1-м году жизни – в 3, 4,5 и 6 месяцев;
- на 2-м году жизни – в 18 и 20 месяцев;
- в 6-летнем возрасте – однократно.
В соответствии с календарем РФ, первые четыре прививки проводятся ИПВ, остальные – ОПВ. Курс первичной вакцинации подразумевает использование только инактивированных вакцин. При введении двух доз ОПВ удается обеспечить высокую местную защиту в кишечнике. При дальнейшем использовании живых вакцин снижается риск развития вакциноассоциированного полиомиелита.
Советы родителям
Если у ребенка часто возникают аллергические реакции или же он является аллергиком, то вакцинация возможна только в период ремиссии. Перед введением вакцины нет необходимости в использовании каких-то медикаментозных средств.
Если после вакцинации у ребенка возникают следующие симптомы, следует обратиться к врачу:
· появление признаков ОРЗ (насморк, кашель и пр.);
· дисфункции желудочно-кишечного тракта;
· одышка, снижение мышечного тонуса конечностей.
Речь идет о признаках вакциноассоциированного полиомиелита, которые могут появиться через 4-30 дней после введения ОПВ. Визит к педиатру необходим при нарушении сердечного ритма, появлении крапивницы и сильных головных болей.
После вакцинации рекомендуется отказаться от посещения людных мест. Ребенку нужно давать пить больше очищенной воды, а также исключить из рациона аллергенные продукты.
Предостережение для непривитых
Заявленная цель Всемирной организации здравоохранения (ВОЗ) – искоренить полиомиелит, и Россия также привержена этой цели. Тем не менее, полиомиелит по-прежнему встречается в Пакистане, Афганистане или Нигерии и также может быть перенесен туристами на территорию Российской Федерации. Поэтому вакцинация против полиомиелита по-прежнему рекомендуется, важна и необходима.
Каждый должен быть вакцинирован против полиомиелита, в идеале уже в младенчестве. Люди, которые не были привиты в детстве, или чей статус вакцинации неизвестен, должны наверстать вакцинацию от полиомиелита.
Заключение

Статья не заменяет прием врача. Обязательно проконсультируйтесь со специалистом, который определит диапозон и назначит лечение.
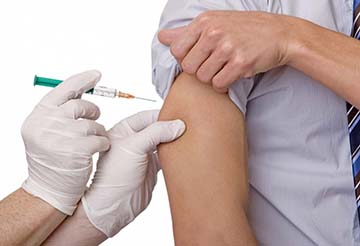
Большинство вакцин после прививки вызывают местные побочные реакции, практически все они не опасны для здоровья и проходят в течение нескольких дней. Наиболее типичные из реакций: покраснение, уплотнение, боль в месте укола. Многие вакцины, включая от коронавируса, делают в руку, поэтому многие жалуются именно на боль в руке после прививки.
Болезненность в месте укола – это типичная реакция на несколько грубоватое, с точки зрения организма, вмешательство: нарушение кожного покрова, посторонние вещества под кожей и в мышцах, зачастую в большом количестве. Не стоит забывать и о возможной реакции конкретного организма на отдельные компоненты вакцин.
Иногда, конечно, боль и даже синяки после укола – последствия неумелых или даже халатных действий медицинского персонала: иголка попала в мягкие ткани, случайно задет нерв или крупный сосуд, кололи тупой или старой иглой, использована неправильная игла, неправильное хранение вакцины (особенно это актуально для некоторых вакцин от COVID-19, которые требуют довольно низких температур), не проверены или не соблюдены противопоказания для конкретного человека.
В большинстве случаев болезненные ощущения проходят в течение 1-3 дней, но иногда может задержаться и на неделю. Более долгий период или сильные боли – повод обратиться к врачу.
Какие прививки могут вызвать боль в руке
| Прививка / вакцины | Местные реакции |
|---|---|
| Профилактика COVID-19 Гам-Ковид-Вак (торговая марка "Спутник V"), ЭпиВакКорона, КовиВак | Боль, покраснение и уплотнение в первые 3 дня Подробнее – в отдельной статье |
| Профилактика коклюша, гепатита В, столбняка, полиомиелита АДС, АДС-М, АКДС, Пентаксим, Полиорикс, Регевак, Тетраксим, Энджерикс В | В первые 3 дня – боль и покраснение в месте укола |
| Профилактика гепатита А Аваксим, Хаврикс | В первые 3 дня возможны болезненность, отек и покраснение |
| Профилактика гриппа Ваксигрип, Инфлювак | В первые 3 дня – болевые ощущения, краснота и небольшое уплотнение в месте укола |
| Профилактика клещевого энцефалита ФСМЕ-ИММУН Джуниор, Эцевир | Боль, уплотнение и покраснение в месте инъекции в течение первых 3 дней |
| Профилактика менингококковой и пневмококковой инфекции АКТ-ХИБ, Менинго А+С, Превенар, Хиберикс | В течение первых 3-х дней возможны болевые ощущения, отек и покраснение |
| Профилактика ВПЧ Гардасил | Боль, отек и покраснение возможны в течение 5 дней |
| Профилактика бешенства Cocav | Припухлость, покраснение, зуд, болезненность |
| Профилактика желтой лихорадки | В первые 3 дня – боль и покраснение в месте укола |
| Профилактика брюшного тифа Вианвак | Боль, уплотнение и покраснение в первые 3 дня |
Советы и рекомендации
Чтобы более-менее точно знать, какие возможны местные реакции, внимательно изучите инструкцию к препарату: далеко не всегда там можно найти детальные описания реакций, но про основные должно быть написано.
Если рука болит слишком сильно, мешает спать или отвлекает от работы, можно принять обезболивающие препараты – Парацетамол и Ибупрофен. Что касается использования мазей или других внешних воздействий на место укола для снятия болевых ощущений, то здесь сколько врачей, столько и мнений: кто-то категорически против, а другие, например, советуют приложить чистую мокрую ткань. Лучше всё-таки заглянуть в инструкцию и посоветоваться с врачом перед прививкой.
После прививки постарайтесь выполнить несложные правила:
- В качестве превентивной меры сразу после укола на 2-3 минуты прижать место инъекции ватным тампоном.
- Место укола должно оставаться сухим, его лучше не мочить и не нагревать.
- Носите хорошо вентилируемую и просторную одежду, чтобы место инъекции не потело и не терлось о ткань.
- Когда моетесь, не трите место укола мочалкой, старайтесь, чтобы мыло на него не попадало.
- Не обрабатывайте ранку мазями, кремами, зеленкой или йодом: нормальную реакцию организма на прививку вы можете превратить в абсцесс.
- Не расчесывайте место инъекции.
Когда следует обратиться к врачу
В подавляющем большинстве случаев боль, покраснение и уплотнение в месте укола должны проходить через 2-5 дней, максимум – неделю: если реакции затягиваются или боль слишком сильная – обращайтесь к врачу. Также вас должны насторожить рост покраснения более 5-8 см (зависит от конкретной вакцины) или начало воспаления места инъекции: оно становится больше в размере и плотнее, сильнее болит.

Всемирная организация здравоохранения признала прививки одним из самых эффективных и безопасных средств для профилактики инфекционных заболеваний. После массового введения вакцинации процент детской заболеваемость и смертности упал в несколько десятков раз. Однако, несмотря на высокое качество современных вакцинальных препаратов, как и у любого другого вида медицинского вмешательства, у прививок есть как противопоказания так и осложнения после их применения.
В подавляющем большинстве случаев, ребенок переносит прививки абсолютно бессимптомно, или с незначительными изменениями в состоянии. Однако, любой маме стоит знать, что может случиться с ребенком после прививки, и как ему можно помочь.
В первую очередь, следует различать поствакцинальные реакции и поствакцинальные осложнения.
Поствакцинальная реакция – ответная реакция организма ребенка на введение вакцины.
Поствакцинальные реакции обычно:
- не продолжительные (в зависимости от типа вакцины, от 1 до 5 дней);
- не стойкие (всегда проходят самостоятельно без постороннего вмешательства);
- не приводят к последствиям для здоровья ребенка;
- зависят от типа вакцины. Так для живых вакцин характерны специфические реакции, сходные по клинике с легким течением заболевания. Для не живых – реакции менее выражены.
Поствакцинальные реакции бывают:
- Местные: покраснение, отек, уплотнение места введения, болезненность в месте введения.
При этом, размер покраснения не должен превышать 8 см в диаметре, а размер отека – 5 см. Если местная реакция более выраженная, стоит рассмотреть замену вакцинального препарата на другой, если это возможно. Болезненность в месте введения прививки может сохраняться первые 1-3 дня. Если боль беспокоит малыша и мешает ему спать, можно дать ему обезболивающее, порекомендованное лечащим врачом, в дозировке, соответствующей возрасту.
Местные реакции чаще возникают на повторное введение вакцин. Такие реакции характерны для введения прививки АКДС (до 50% всех прививок), пневмококковой (примерно 20%). Другие прививки вызывают реакцию лишь в 5-15% случаев.
Из живых вакцин местные поствакцинальные реакции характерны для прививки от туберкулеза (БЦЖ). Через 6-8 месяцев после прививки место введения вакцины воспаляется, образуется гнойничок, а затем корочка. После отпадания корочки формируется рубчик (примерно на 3-й месяц после прививки), который остается на всю жизнь. Степень воспаления у разных малышей разная. У некоторых деток рубчик совсем незначительный, у других – довольно крупный. Кроме того, местные реакции характерны для вакцины от туляримии, которая входит в календарь прививок по эпидпоказаниям.
- Общие: недомогание, капризность, нарушение сна, потеря аппетита, повышение температуры.
При этом общие реакции проходят за 1-3 дня. Высокая температура у ребенка может наблюдаться на следующий день, иногда через день. Обычно не достигает высоких цифр, до 38,5*С, и проходит самостоятельно. Если при этом ребенок плохо себя чувствует - вялый, сонливый, плохо спит, жалуется на слабость мышц и ломоту в суставах, капризничает, то можно дать ему жаропонижающий препарат в возрастных дозах.
Очень высокая температура встречается редко. Еще в более редких случаях, такая температура сопровождается фебрильными судорогами. Это судороги, которые возникают у ребенка в ответ на повышение температуры. Причиной их появления, служит не сама вакцина, а особенность работы нервной системы организма ребенка. То есть, с такой же вероятностью у малыша фебрильные судороги, могут возникнуть и после любой инфекции, сопровождающейся повышением температуры.
Дети у которых после прививки было повышение температуры с фебрильными судорогами, обязательно должны быть осмотрены педиатром и неврологом. Прививки в таких случаях вводятся с осторожностью. Живые вакцины, при возможности, заменяются на инактивированные или субъединичные.
Специфические реакции характерные для вакцин из национального календаря прививок:
- реакции на прививку от кори. На 7-12 день после введения вакцины может подняться температура, обычно не требующая использование жаропонижающего. Может сохраняться 1-3 дня. Примерно у 2% малышей после прививки может появиться характерная коревая сыпь;
- реакции на прививку от краснухи. На 6-14 день от прививки может появиться незначительное повышение температуры, иногда с насморком, першением в горле, и конъюнктивитом. Все проходит самостоятельно через несколько дней;
- реакции на прививку от эпидемического паротита. На 5-15 день от прививки может незначительно повыситься температура и появиться легкое недомогание. Примерно месяц после прививки есть риск бессимптомного незначительного увеличения слюнных желез.
Специфические реакции характерные для вакцин не входящих в национальный календарь:
- реакции на прививку от ветряной оспы. В течении 3-х недель после прививки возможно появление характерных элементов ветряночной сыпи (не более 10 штук), незначительное повышение температуры;
- реакции на прививку от ротавирусной инфекции. После применения вакцины может наблюдаться повышение температуры, быстро проходящие рвота и диарея.
Поствакцинальные осложнения
Поствакцинальные осложнения наблюдаются очень редко. В среднем с частотой — 1 на несколько сотен тысяч детей получивших прививку. Тяжелые осложнения – 1 на несколько миллионов.
Осложнения после прививки делятся на несколько больших групп:
- Реакция на компоненты прививки. К таким реакциям относится:
- развитие острой аллергической реакции: отека Квинке, крапивницы, анафилактического шока. Чаще всего эти состояния протекают без последствий, при условии своевременного и правильного оказания помощи;
- пронзительный крик. Возникает чаще, после АКДС. Через 2-8 часов после прививки ребенок громко плачет, с переходом на визг, в течении примерно 3-х часов. Очень неприятное для родителей осложнение, но оно ни чем не грозит малышу.
- резкая мышечная слабость, проходящая самостоятельно. Возникает примерно через 1-3 часа после прививки.
- Реакции, обусловленные качеством прививки. Сюда входят изменения, которые возникают вследствие нарушения условий производства, хранения, транспортировки вакцин. При применении таких прививок может происходить:
- потеря активности вакцины (иммунитет не формируется);
- повышение риска выраженных местных реакций;
- острые воспалительные изменения (абсцессы или флегмоны). Такое бывает при нарушении стерильности препарата.
- Реакции, обусловленные нарушением правил введения препарата. Такая реакция характерна для вакцины БЦЖ. При неверном введении ее внутримышечно, или подкожно, а не внутрикожно, может развиться абсцесс. При введении вакцины в ягодичную мышцу, вместо большеберцовой или дельтовидной, усиливается риск травмы седалищного нерва и развития воспаления подкожной жировой клетчатки. При нарушении правил антисептики может развиться острое местное или общее воспаление. Бывает такое, что вакцины предназначенные для приема через рот, вводятся инъекционно. Это грозит выраженными местными или общими реакциями.
- Заболевания спровоцированные прививкой. Такие осложнения, с большой вероятностью, развились бы у малыша и позже, вне связи с прививкой, вызванные другими факторами. Например, перенесенной инфекцией.
К ним относятся: артриты, тромбоцитопеническая пурпура, аутоиммунные заболевания, иммунодефицитные состояния. Отдельно стоит сказать, что у детей с иммунодефицитами введение вакцины может спровоцировать развитие тяжелых состояний: вакцинассоциированный полиомиелит, БЦЖ-остеомиелит, развитие генерализованной БЦЖ-инфекци, вакцинассоциированый энцефалит, менингит. Однако все эти осложнения редки, даже у детей с ииммунодефицитами. Нужно понимать, что у этой группы детей любое из инфекционных заболеваний будет нести гораздо более выраженные последствия, чем прививка от них. Поэтому, детям с иммунодефицитами прививки не отмененяют полностью, а проводят с осторожностью, по индивидуальному календарю и с учетом состояния ребенка.
Что можно сделать, что бы уменьшить риск осложнений после прививки?
До проведения вакцинации ребенок должен быть осмотрен и обследован врачом. Еще в период беременности, плод обследуют разными методами на предмет заболеваний и аномалий развития. Мама четко должна проходить все обследования, предлагаемые доктором, во время беременности. До прививки, детей в роддоме осматривает врач-неонатолог. При выявлении подозрительных состояний, вакцинация не проводится, назначаются дополнительные обследования. Только после них, при отсутствии противопоказаний, ребенок может быть привит. Кроме того, в роддоме проводится скрининг всех новорожденных на самые частые генетические аномалии. Родителям не стоит отказываться от проведения обследования.
Прививки в поликлинике проводят только после осмотра врача и измерения температуры. Мама может сама предварительно померить температуру малышу дома, перед тем, как прийти в поликлинику. Если возникает подозрение, что ребенок не здоров, имеет смысл отложить прививку на несколько дней и понаблюдать за ребенком. Детки, которые не наблюдаются педиатром регулярно, должны быть обследованы перед прививкой (общий анализ мочи и крови). У детей с хроническими заболеваниями, нужно убедиться в наличии ремиссии. Обычно их осматривают профильные специалисты и при необходимости обследуют. Не стоит полностью отказываться от прививок у детей с тяжелыми хроническими заболеваниями. Для них нужно составлять индивидуальный календарь. Такие дети имеют большой риск осложнений инфекционных заболеваний. Детям имеющим аллергические заболевания, перед вакцинацией необходимо постараться исключить контакт с аллергеном.

В рамках консультации вы сможете озвучить свою проблему, врач уточнит ситуацию, расшифрует анализы, ответит на ваши вопросы и даст необходимые рекомендации.
5 Мифов о прививках
Среди родителей бытует очень много мифов о том, что может произойти после прививки. Часто такая связь или выдумана или, предполагалась раньше, но уже опровергнута медиками в многочисленных исследованиях.
- Прививки вызывают аутизм. Такая связь не была доказана в исследовании с более чем 500 000 испытуемых.
- Прививки вызывают онкологические заболевания. Напротив, доказано, что некоторые вакцины приводят к выраженному снижению частоты онкологии. Например, вакцина от гепатита В, снижает риск рака печени, а прививка от вируса папилломы человека – рака шейки матки.
- Прививки вызывают аллергические заболевания. Прививки не повышают риск аллергических реакций, а так же бронхиальной астмы или атопического дерматита. Прививка от пневмококковой инфекции, гриппа, БЦЖ, АКДС напротив - снижает частоту возникновения бронхиальной астмы.
- Прививки вызывают сахарный диабет. Напротив, в исследованиях подтвержден эффект коклюшно-паротитно-коревой вакцины в профилактике развития сахарного диабета 1 типа.
- Прививки вызывают синдром внезапной младенческой смерти. Частота проявления синдрома максимальна в период 1-3 месяцев. В этот период малыш обычно получает первые прививки. Отсюда возникло неверное мнение. На самом деле в исследованиях такой зависимости не выявили.
Когда прививки делать нельзя?
Абсолютным противопоказание является острое инфекционное заболевание, обострение хронического и тяжелый первичный иммунодефицит. Надо отметить, что по жизненным показаниям, прививка может быть сделана и в этом случае. Например, вакцина от бешенства. Она вводится без всяких противопоказаний, если известно, что животное, укусившее ребенка, было инфицировано.
Читайте также:

