Повышение тимоловой пробы при вирусном гепатите а вызвано
Обновлено: 07.05.2024
Гепатит А — инфекционное заболевание с фекально-оральным механизмом передачи, клинически и морфологически характеризующееся поражением печени с развитием симптомокомплекса острого гепатита. Гепатит А вызывает одноцепочечный РНК-содержащий вирус рода Неpatovirus семейства Рicornaviridae.
Период протекания
Минимальный инкубационный период (дней): 7
Максимальный инкубационный период (дней): 50
Инкубационный период продолжается от 7 до 50 дней, в среднем — от 2 до 6 нед.
Классификация
- Гепатит А без желтухи характеризуется лихорадкой, миалгией, анорексией, тошнотой и другими жалобами, но без желтухи, с выявлением анти-НАV IgM и повышением активности трансаминаз в крови.
- Субклинический гепатит А - НАV-инфекция без симптоматики, но с положительными анти-НАV IgM в сыворотке крови и с повышенной активностью трансаминаз в крови.
- Инаппарантный — НАV-инфекция без симптоматики, но с положительным анти-НАV IgM в сыворотке крови, тогда как активность трансаминаз остаётся в нормальных пределах.
Эпидемиология
Гепатит А распространён повсеместно, однако большую заболеваемость наблюдают в развивающихся странах, а также в странах, эндемичных по гепатиту А (страны Средиземноморья, особенно Греция, Канарские острова, Турция). Гепатит А чаще возникает у людей с более низким социально-экономическим статусом. Основной механизм передачи гепатита А фекально-оральный, реализующийся водным, пищевым и контактно-бытовым путями.
В 50% случаев больные гепатитом А не могут указать источник заражения. У детей младше 6 лет в 70% случаев течение НАV-инфекции не сопровождается какой-либо симптоматикой. Дети с бессимптомным течением гепатита А выступают основными переносчиками инфекции в популяции, особенно в детских учреждениях.
Клиническая картина
Клинические критерии диагностики
внезапная слабость, боль в животе, боль в области правого подреберья, тошнота, рвота, анорексия, диарея, лихорадка, потеря массы тела, недомогание, кожный зуд, желтуха, темная моча, светлый кал.
Cимптомы, течение
Пациента при заражении вирусом гепатита А могут беспокоить внезапная слабость, боль в животе, преимущественно в области правого подреберья, тошнота,
рвота, анорексия, диарея, лихорадка, потеря массы тела, недомогание, кожный зуд. Синдром желтухи характеризуется изменением цвета кожи и склер, окраски мочи и стула, а также (при развитии холестаза) кожным зудом.
При обследовании пациента необходимо обратить особое внимание на болезненность живота при пальпации, гепатомегалию, желтушность кожи и склер.
Возрастные особенности. Для детей 2-5 лет более характерно бессимптомное течение гепатита А. У взрослых клинические проявления гепатита А существенно варьируют от гриппоподобного синдрома до фульминантного гепатита. Более тяжёлое течение гепатита А наблюдают у лиц старше 50 лет.
Диагностика
Гепатиты А следует предполагать при наличии характерной клинической симптоматики, а также при наличии в анамнезе контакта с заболевшим инфекционным гепатитом. Для установления диагноза гепатита А необходимо выявление в крови анти-НАV IgM.
Формы.
- Холестатический гепатит (7% случаев): снижение активности аминотрансфераз, нормализация протромбинового времени, концентрация билирубина превышает 340 мкмоль/л. В этом случае следует рассмотреть целесообразность назначения глюкокортикоидов или урсодеоксихолевой кислоты.
- Рецидивирующий гепатит А (3-20% случаев): продолжающееся повышение активности трансаминаз, возможно, связанное с рецидивированием гепатита А либо сопутствующими заболеваниями печени. Случаи рецидивирования гепатита обычно имеют нетяжёлое течение.
- Фульминантный гепатит (0,1% случаев при гепатите А): прогрессирующее увеличение протромбинового времени либо изменение психического статуса (развитие печёночной энцефалопатии) предполагает прогрессирующее поражение печени. Фульминантный гепатит чаще возникает у пациентов с сопутствующей патологией печени, особенно при хронических гепатитах В и С.
Лабораторная диагностика
Для установления диагноза гепатита А необходимо определение в крови вирусных маркёров. Это позволяет не только подтвердить диагноз активного гепатита, но и оценить наличие сформировавшегося иммунитета вследствие ранее перенесённой инфекции.
- Анти-НАV IgM - показатель активной инфекции. У большинства пациентов эти АТ выявляют к началу развёрнутой стадии заболевания, у меньшинства (3%) - через 1-2 нед от начала заболевания. Указанные АТ обнаруживают в крови ещё в течение 3-6 мес от начала заболевания, а у 25% больных - до 12 мес.
- Выявление в крови анти-НАV IgG указывает на перенесённую инфекцию, после которой формируется длительный иммунитет. Эти АТ начинают определяться в крови через 3 нед после появления анти-НАV IgM. Максимальные значения анти-НАV IgG наблюдают на 4-6-й неделе после появления симптомов заболевания и сохраняются на повышенном уровне в течение всей жизни (с постепенным снижением титра).
При серологическом исследовании крови следует иметь в виду возможность ложноположительных и ложноотрицательных результатов.
Лечение
Необходима адекватная регидратация (увеличение количества принимаемой жидкости до 1,5-2 л в сутки). Для профилактики передачи инфекции нужно строго соблюдать правила личной гигиены (мытьё рук после каждого посещения туалета). Приём ЛС нежелателен; при необходимости их назначения (например, при сопутствующих заболеваниях) следует соблюдать осторожность и тщательно наблюдать за состоянием больного и вероятными побочными эффектами.
При остром гепатите лекарственная терапия обычно не показана. Исключение составляют случаи с нарастающей отрицательной динамикой состояния больного.
Холестирамин может быть эффективным в качестве симптоматического средства для лечения выраженного кожного зуда (обусловленного холестазом) при вирусном гепатите А. Взрослым колестирамин назначают по 4 г внутрь 2 раза в день (можно до 6 раз в день, но не более 32 г/сут), детям — в дозе 240 мг/кг внутрь, разделив дозу на 3 приёма. Максимальный эффект развивается в течение 2-недельного срока лечения. Препарат следует применять с осторожностью у детей, а также при запоре. Другие ЛС принимают за 1 ч до или через 4 ч после приёма колестирамина.
Преднизолон может уменьшить длительность затянувшегося холестаза при гепатите А. Препарат назначают в дозе 30 мг/сут с постепенным уменьшением дозы и отменой препарата в течение 1-2 нед. Эффективность при гепатите А точно не определена. Риск лечения преднизолоном заключается в развитии септицемии при наличии у больного инфекции, неконтролируемого повышения концентрации глюкозы плазмы крови у больных сахарным диабетом. Пациенту следует разъяснить важность постепенного снижения дозы преднизолона. Препарат принимают однократно утром. Возможны диспепсические расстройства.
Прогноз
Гепатит А не переходит в хроническую стадию, заболевание заканчивается полным выздоровлением, летальный исход наблюдают крайне редко. Рецидив гепатита А возникает у 3-20% больных. В 0,1% случаев инфекция вирусом гепатита А приводит к острой печёночной недостаточности (фульминантная форма). У больных с хроническим гепатитом В и/или С, а также при других хронических заболеваниях печени отмечают более высокие показатели заболеваемости гепатитом А и ассоциированной с ним смертности.
Госпитализация
В России госпитализации подлежит каждый пациент с желтухой (что не всегда оправданно). Отдельно следует выделить особые показания к госпитализации.
- Больные со средней степенью тяжести или тяжёлым состоянием: с выраженной дегидратацией, признаками печёночной энцефалопатии, при нарастающей лихорадке, при удлинении протромбинового времени, гепаторенальном синдроме, при необъяснимых кровоподтёках и кровотечениях (в том числе желудочно-кишечных) и для оценки необходимости трансплантации печени (при фульминантном гепатите).
Профилактика
- Соблюдение правил личной гигиены (особенно внимательное при зарубежных поездках в развивающиеся страны): тщательное мытьё рук после туалета пользование только чистой посудой (при невозможности следует пользоваться одноразовой посудой). Особую опасность в эпидемиологическом отношении представляют работники сферы питания.
Санитарно-эпидемиологическая служба должна отслеживать тщательность проведения мероприятий по изоляции экскрементов для исключения контаминации источников водоснабжения.
Иммунизация. Гепатит А - наиболее частая инфекция у путешественников, которую можно успешно предотвратить своевременной вакцинацией.
Первичная иммунизация должна быть завершена за 2 нед до возможного контакта. Своевременная вакцинация детей против гепатита А позволяет уменьшать заболеваемость и предотвращать вспышки заболевания.
Иммунопрофилактика гепатита А включает введение вакцины или иммуноглобулина (возможно одновременное назначение иммуноглобулина и вакцины). Взрослым и детям старше 2 лет вводят вакцину, младше 2 лет — иммуноглобулин. Если до отъезда в эндемичную зону осталось менее 2 нед, взрослым и детям старше 2 лет также вводят иммуноглобулин. При краткосрочных поездках в эндемичные по гепатиту А районы также может быть введён иммуноглобулин (эффективная защита от гепатита А на срок от 2 до 6 мес).
Иммунизация показана лицам, выезжающим в эндемичные по гепатиту А районы - развивающиеся страны, страны Средиземноморья, особенно Грецию, Турцию. Кроме того, введение вакцины против гепатита А настоятельно рекомендовано следующим категориям:
- больным с хроническими заболеваниями печени, в том числе хроническим вирусным гепатитом В и/или С (вакцинопрофилактика безопасна и эффективна);
Иммуноглобулин против гепатита А необходимо назначить на 2 нед всем лицам, бывшим или находящимся в контакте с больными гепатитом А, а именно:
- лицам, собирающимся в поездку в районы повышенного риска, если до отъезда осталось менее 2 нед и до этого вакцинация не проводилась.
Эффективность иммунопрофилактики иммуноглобулином составляет 75-85%, она подавляет репликацию вируса гепатита А и делает течение заболевания более стёртым; также уменьшается выделение вируса с фекалиями.
Диагностика гепатита А. Лечение и профилактика гепатита А
Диагноз гепатита А устанавливают с учетом комплекса эпидемиологических данных (развитие болезни после контакта с больным гепатитом А или пребывание в неблагополучном районе в период, соответствующий инкубации ГА), клинических проявлений (циклическое развитие заболевания с возникновением характерных синдромов) и результатов лабораторных исследований.
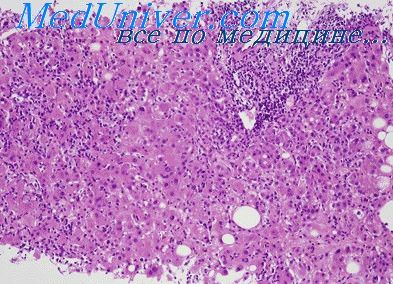
Наиболее постоянным лабораторным показателем, отражающим наличие гепатита (цитолитического синдрома), является 10-кратное и более повышение активности печеночно-клеточного фермента — АлАТ. Повышение активности АлАТ выявляется уже в продромальный (преджелтушный) период, сохраняется в разгар заболевания. Нормализация показателя происходит после угасания клинических проявлений заболевания.
Ранним показателем нарушения пигментного обмена является обнаружение уробилиногена и желчных пигментов в моче. Увеличение содержания билирубина в крови наблюдается при желтушной форме болезни и происходит преимущественно за счет его связанной фракции. Для ГА характерно изменение белково-осадочных проб — повышение тимоловой пробы и снижение сулемового титра. В разгар заболевания выявляется лейкопения, нейтропения, относительный лимфо- и моноцитоз, нормальная или сниженная СОЭ.
Достоверная верификация диагноза гепатита А достигается серологическими методами (РИА, ИФА и др.) путем обнаружения в крови анти-HAV-IgM в продромальный период и период разгара. Awm-HAV-IgG, обнаруживаемые в период решнвалесценции, имеют анамнестическое значение.
Дифференциальный диагноз гепатита А в продромальный период проводится с гриппом и другими ОРВИ, тифо-паратифозными заболеваниями, малярией. В период разгара ГА дифференцируют с лептоспирозом, инфекционным мононуклеозом, псевдотуберкулезом, желтой лихорадкой, а также неинфекционными желтухами — гемолитической, обтурационной, токсическими гепатитами.
Большинство больных гепатитом А не нуждаются в активных лечебных мероприятиях. Больным следует создать благоприятные условия для функционирования поврежденной печени и самоизлечения. Это достигается щадящим режимом и рациональной диетой.
В период разгара болезни показан постельный режим. По мере улучшения состояния больного режим постепенно расширяют, ограничивая физическую активность
Диета предусматривает калорийную пишу (соответственно физиологической норме), содержащую полноценные белки, жиры (за исключением трудноперевариваемых: бараньего, свиного, говяжьего) и углеводы. Из рациона исключают продукты питания, оказьюающие неблагоприятное действие на печень и требующие ее усиленной работы (копчености, острые приправы, маринады, чеснок, грибы и др.). Объем жидкости (включая щелочные минеральные воды) составляет 2-3 литра в сутки. Рекомендуется добавление в рацион свежих овощей, фруктов и соков, богатых витаминами. Ограничение физических нагрузок и соблюдение диеты показаны в течение 6 мес после перенесенного заболевания, так как клиническое выздоровление значительно опережает патоморфологическое восстановление печеночной ткани. В это время следует исключить алкогольсодержащие напитки.
При средней тяжести и тяжелом течении проводят дезинтоксикационную терапию с применением энтеральных (полифепан, энтеродез, оралит, глююзо-содержащих и др.) и инфузионных (растворы Рингера, глюкозы, гемодез и др.) средств
В период реконвалесценции, особенно при затяжном течении ГА, назначают метаболическую терапию, включающую сбалансированное введение витаминов группы В, С, жирорастворимых А, Е, а также гепатопротекторов (легален, карсил или силибор, эссенциале). По показаниям применяют спазмолитики, желчегонные препараты (обычно холекинетики).
Профилактика. Осуществляется проведение комплекса санитарно-гигиенических и противоэпидемических мероприятий. Инфицированные лица подлежат изоляции на 28 дней Контактные лица наблюдаются и лабораторно обследуются в течение 50 дней. В очагах проводится дезинфекция.
По эпидемиологическим показаниям проводится иммунопрофилактика ГА с помощью нормального донорского иммуноглобулина (Globuman). Препарат вводят однократно внутримышечно не позже 10-14-го дня после контакта с больным. Защитное действие пассивной иммунизации ограничивается 3-5 мес. Для профилактики ГА применяют коммерческий иммуноглобулин с известным содержанием специфических антител к вирусу ГА.
В настоящее время успешно осуществляется активная иммунизация в регионах с высоким уровнем заболеваемости ГА. Вакцинопрофилактику проводят также лицам, выезжающим в эпидемиологически неблагоприятные регионы. Применяют инактивированные вакцины (Havrix, Avaxim и др.), обеспечивающие иммунитет на 10 и более лет.
Изменения анализов при вирусном гепатите у детей
Многообразие функций и своеобразие клинических проявлений патологии печени, желчных ходов и желчного пузыря требуют специального спектра лабораторных исследований. Методы применяемых в повседневной практике анализов представлены в специальных изданиях и методических руководствах.
Обобщены сведения по актуальным вопросам лабораторной медицины, современной методологии лабораторно-диагностических исследований, основанных на использовании фотометрического, ионометрического, иммунологического, генетического электрофоретического, хроматографического и других видов анализов с применением тест-систем отечественного и импортного производства, выдержавших апробацию в лечебных учреждениях и перспективных для широкого применения в медицинской практике. При практически неограниченных возможностях в каждом конкретном случае для обоснования диагноза, этиотропной терапии и прогноза актуален выбор необходимого и достатогного спектра обследования ребенка.
Полная и систематизированная информация о диагностической ценности лабораторных тестов, референсные величины (показатели нормы) для всех возрастных периодов, в том числе у новорожденных, о совокупности клинико-лабораторных тестов, используемых для диагностики заболеваний внутренних органов, представлены В. С. Камышниковым. Автором рекомендован перечень тех исследований, которые представляются наиболее важными для идентификации разных по механизму развития и степени выраженности синдромов поражения печени и билиарной системы (цитолиз, холестаз, воспаление, печеночно-клеточная недостаточность).
Представлен алгоритм диагностики механической желтухи, пигментных гепатозов, вирусных заболеваний печени, пигментных гепатозов, циррозов печени.
Для определения характера, этиологии, тяжести патологического процесса при подозрении на болезни печени и желчных ходов Лившиц В. М., Сидельникова В. И. рекомендуют следующую рациональную схему лабораторного обследования:
Изменения анализов при остром вирусном гепатите
1. Общий анализ крови при вирусном гепатите: отмечается снижение числа лейкоцитов, нейтрофилов, повышение или снижение числа лимфоцитов. При злокачественных и осложненных формах — лейкоцитоз.
2. Анализ мочи при вирусном гепатите: при желтушных формах, начиная с преджелтушного периода — значительное повышение уровня уробилиногена и билирубина (желчных пигментов).
3. Биохимические исследования при вирусном гепатите: при желтушных формах — повышение концентрации в крови общего билирубина, в основном за счет связанной фракции, активности АЛТ (до 10 и более максимальных норм), в меньшей степени активности ACT, лактатдегидрогеназы и ее изоферментов ЛДГ 4-5, концентрации железа, иммуноглобулинов классов М и G. При синдроме холестаза — увеличение активности щелочной фосфатазы, при тяжелом течении — снижение протромбинового индекса.
4. Осадочные пробы при вирусном гепатите: при вирусном гепатите А во всех случаях, при вирусном гепатите С у большинства больных — повышение показателей тимоловой пробы. Значительное снижение сулемовой пробы сопровождает затяжное течение гепатитов.
5. Серологические исследования при вирусном гепатите верифицируют этиологию гепатита.
Врач назначил тимоловую пробу: что она показывает и как подготовиться?
Тимоловая проба является одним из способов оценки работы печени. Известно, что печень продуцирует две фракции белков крови - альбумины и глобулины. Для нашего организма они очень значимы, так как выполняют целый ряд функций: переносят лекарственные средства и некоторые вещества к тканям, участвуют в свертывании крови, поддерживают нормальный уровень рН крови и многое другое. Естественно, что когда печень страдает, синтез этих белков снижается, нарушается их нормальное соотношение. Из-за этого альбумины и глобулины становятся склонными к склеиванию и выпадению в осадок. Именно на этом основана тимоловая проба.
Для проведения этого анализа берется кровь, которая смешивается с определенными реагентами. Через некоторое время белки крови в разном количестве выпадают в осадок, раствор мутнеет. Результат оценивают особым способом и выражают в единицах. Он напрямую зависит от того, какое количество белков подверглось осаждению. Если результат составляет от 0 до 5 единиц, проба считается отрицательной, то есть с печенью все нормально. Результат более 5 единиц считается положительным и может говорить о нарушении работы печени, наличии ее заболеваний.
Ранее считалось, что тимоловая проба отражает только работоспособность печени, однако сегодня известно, что такое мнение ошибочно. Оказалось, что на количество и соотношение альбуминов и глобулинов (а значит и на результат пробы) могут влиять и другие органы. Так, тяжелые заболевания почек, при которых ежедневно с мочой теряется более 5 грамм белка, дают положительную тимоловую пробу. Также результат более 5 единиц может получиться при миеломной болезни и некоторых опухолях, которые сопровождаются выработкой патологических белков, склонных выпадать в осадок. Проба положительна при ревматоидных и инфекционных заболеваниях, панкреатите и недостаточном питании, злоупотреблении жирной пищей. И это еще не все, есть многие другие заболевания, которые делают тимоловую пробу положительной, но они встречаются, к счастью, редко.
Все же одной из самых частых и основных причин, по которым показатель превышает 5 единиц, являются различные заболевания печени, которые сопровождаются нарушением ее белковосинтетической функции. Большой плюс тимоловой пробы заключается в том, что она дает возможность установить факт наличия заболевания печени еще до того, как появятся его симптомы (желтушность кожи и склер, увеличение печени и другие). Более того, тимоловая проба при наличии такой болезни становится положительной часто еще до того, как успеет измениться уровень билирубина, АЛТ, АСТ и других показателей, указывающих на проблемы с печенью. Это позволяет начать лечение на самых ранних этапах развития болезни, снизить риск осложнений и повысить возможности полного выздоровления. Также тимоловая проба может использоваться как индикатор эффективности лечения и восстановления функции печени. Если показатель стабильно снижается, можно думать о постепенной нормализации работы этого важного органа. Данная проба хороша еще и тем, что не требует больших временных и финансовых затрат на проведение. Вот, пожалуй, главные жирные плюсы, которые позволяют этому анализу оставаться актуальным на сегодняшний день.
При каких же заболеваниях печени результат пробы превышает 5 единиц? Во-первых, это, конечно, гепатиты (токсические, вирусные и другие). Особенно много единиц бывает при вирусном гепатите А. Гепатит С часто первое время может протекать бессимптомно, поэтому тимоловая проба будет как раз кстати. Некоторые люди переносят гепатиты в стертой форме, определиться с диагнозом проба поможет и в этом случае. С вирусными гепатитамиситуация осложнена еще и тем, что вирусные частицы не всегда можно обнаружить в крови, да и само их обнаружение - трудоемкий процесс. Иногда приходится сдавать анализ крови несколько раз.
Функция печени снижается при длительном употреблении некоторых лекарственных средств: жаропонижающих, антибиотиков, противоопухолевых, гормональных, антигистаминных, антидепрессантов. Также она страдает при отравлении самыми разными ядами, соединениями металлов. Поэтому тимоловая проба позволит оценить урон, который печени нанесли эти вещества.
Положительной проба становится при циррозах печени, с которыми часто сталкиваются лица, страдающие хроническим алкоголизмом. При этом заболевании нормальные клетки печени замещаются нефункционирующей соединительной тканью, которая не способна продуцировать белки.
При длительном застое желчи - хронической желчнокаменной болезни, которая сопровождается механической желтухой, проба будет положительна. А вот если застой желчи только начался, результата более 5 единиц вполне может и не быть.
Как подготовиться к тимоловой пробе? Не менее, чем за 8 часов до проведения пробы нельзя есть, пить можно только воду, но не чай, кофе или сок. Мы помним, что положительная тимоловая проба бывает при некоторых заболеваниях, не связанных с печенью. Поэтому будьте готовы к тому, что в спорных ситуациях, так сказать для страховки, врач назначит вам и другие анализы, которые подтвердят, что причина положительной пробы именно в проблеме с печенью. Обычно для этого проводится опрос и вместе с тимоловой пробой назначаются:
- анализ крови на АЛТ, АСТ, билирубин, щелочную фосфатазу;
- общий анализ мочи на определение уробилиногенаи белка;
- ультразвуковое исследование желчного пузыря.
Если результаты этих анализов не соответствуют анализам при заболеваниях печени, причину положительной тимоловой пробы врач будет искать дальше, а для этого могут потребоваться другие анализы и более полное обследование.
Тимоловая (тимоловероналовая) проба — это биохимический тест, который позволяет оценить способность печени синтезировать белки. В норме белки крови находятся в состоянии высокой устойчивости. При изменении соотношения фракций альбуминов и глобулинов коллоидная устойчивость белков уменьшается. Чем она ниже, тем в большей степени белки преципитируют и выпадают в осадок при добавлении тимолового реактива.
Подробное описание
Кровь для проведения тимоловой пробы сдают утром натощак. Минимум за восемь часов до этого нельзя принимать пищу. В это же время можно пить только воду, крайне не рекомендуется употреблять чай, кофе или соки.
К 6 мл веронал-мединалового буферного раствора (с кислотностью равной 7,8) добавляют 0,1 мл сыворотки крови пациента и насыщенный раствор тимола. Эту смесь оставляют на полчаса. Затем определяют степень помутнения раствора фотоколориметрическим методом. Выраженность помутнения может зависеть не только от коллоидной устойчивости белковых фракций, но и от условий, в которых проводилась проба. К ним относятся характер буферного раствора, его кислотность, концентрация, температура раствора тимола, а также степень его чистоты.
Степень помутнения измеряется на биохимическом анализаторе или фотоэлектроколориметре. В качестве эталонного раствора используется хлорид бария определенной концентрации.
Особенное клиническое значения это исследование имеет при гепатитах, коллагенозах и других заболеваниях, сопровождающихся диспротеинемией – нарушением соотношения сывороточных белков. Для поражений печени при гепатитах характерна повышенная тимоловая проба. Норма ее от 0 до 4 единиц. При гепатите она становится положительной за неделю до желтухи. В некоторых случаях бывает повышение пробы до 20 и более единиц. При таких высоких показателях необходимо повторить пробу с разведенной 1:1 сывороткой больного и результат увеличить в 2 раза.
Для постановки пробы не пригодна гемолизированная сыворотка. При гемолизе, разрушении эритроцитов, она окрашивается в красный цвет. В этом случае проба будет завышена. Анализ должен быть повторен после нового взятия крови из вены.
Завышена тимоловая проба в случае, если сыворотка липемическая (хилезная), мутная из-за присутствия в ней липидов (хиломикронов). Лаборант, проводя пробу с такой сывороткой, должен вместо контроля по физраствору сделать контроль по разведенной физраствором сыворотке больного.
Чтобы избежать хилезности, кровь для биохимических исследований нужно сдавать строго на голодный желудок. Она должна доставляться в лабораторию не позднее 2 часов после забора крови. При хранении в холодильнике сыворотка пригодна для постановки пробы в течение не более 7 дней.
Но сущность химических процессов, происходящих при проведении пробы, окончательно не выяснена. Считается, что проба становится положительной в следующей ситуации: когда количеств альбуминов уменьшается, а концентрация β – глобулинов, γ – глобулинов и липопротеидов, связанных с β – глобулинами, увеличивается.
Читайте также:

