При развившийся простуде и гриппе
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
ОРВИ: причины, симптомы, диагностика и способы лечения.
ОРВИ, или острые респираторные вирусные инфекции, представляют собой обширную группу острых инфекционных заболеваний, которые вызывают вирусы, поражающие слизистую оболочку дыхательных путей. Основные симптомы респираторных инфекций – насморк, боль в горле и кашель – обусловлены воспалительными процессами в верхних и нижних дыхательных путях. Заболевания также сопровождаются подъемом температуры тела, интоксикацией и слабостью, иногда тошнотой и рвотой. Одним вирусным инфекциям свойственна сезонность, заболеваемость другими равномерно распределена в течение года.
Продолжительность болезни, как правило, не превышает недели. Однако без адекватного лечения ОРВИ могут осложняться бактериальными инфекциями, что усугубляет их тяжесть и длительность.
Причины ОРВИ
Возбудителями заболеваний респираторного тракта являются вирусы. ОРВИ помимо вируса гриппа могут вызывать представители парамиксовирусов, коронавирусов, риновирусов, аденовирусов, парвовирусов, вирусов парагриппа и др.
ОРВИ – самая частая инфекция человека, особенно в детском и пожилом возрасте. Например, дети в возрасте до 5 лет переносят, в среднем, 6-8 эпизодов ОРВИ в год.
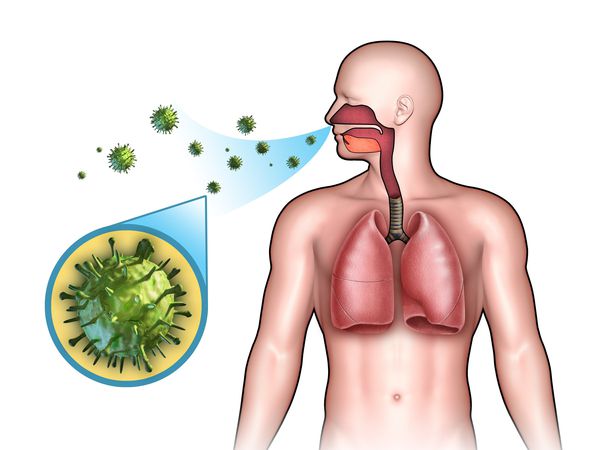
Большинство респираторных вирусов передаются воздушно-капельным путем. При кашле и чихании вирусные частицы с капельками слюны могут распространяться на расстояние до 5 метров.
Возбудители также могут передаваться с водой и через инфицированные предметы личного пользования (посуда и др.).
Классификация
В клинической практике ОРВИ подразделяют на различные группы в зависимости от органа, пораженного в большей степени. При болях и воспалении в горле ставят диагноз острый фарингит, при отеке слизистой носа и насморке – острый назофарингит или риносинусит (воспалительное заболевание слизистой носовой полости и придаточных пазух, например, лобной или верхнечелюстной). Возможно также воспаление гортани (острый ларингит) или трахеи (трахеит), а в ряде случаев – сочетанное поражение (острый ларинготрахеит). Кроме того, ОРВИ классифицируют в зависимости от вызвавших их вирусов (например, риновирусы, коронавирусы и др.). Любая вирусная инфекция может давать серьезные осложнения, поэтому клиницисты классифицируют ОРВИ по течению болезни: осложненному или неосложненному.
Несмотря на то, что грипп вызывает сезонные вспышки, он занимает ведущую позицию в качестве причины госпитализации и развития осложнений.
Инкубационный период (с момента попадания вируса в организм до появления симптомов), длящийся от 3 до 7 дней, в течение нескольких часов сменяется резким ухудшением состояния здоровья.
Клинические симптомы ОРВИ сходны и включают повышение температуры (лихорадку), признаки интоксикации (слабость, отсутствие аппетита, тошноту, рвоту), насморк, боль в горле и сухой кашель.
Для гриппа характерен внезапный подъем температуры до 39-40°С, сильный озноб, мышечные и головные боли. С самого начала заболевания могут возникнуть боли в горле и сухой кашель. Высокая температура может держаться 3-4 суток и сопровождаться бредом, сильными головными болями, бессонницей, невралгией.
Аденовирусная инфекция протекает не так тяжело, как грипп. Заболевание начинается постепенно, с недомогания и небольшого подъема температуры. Постепенно вирус поражает дыхательные пути от носоглотки до бронхов. В патологический процесс вовлекаются слизистые оболочки глаз (с развитием конъюнктивита) и желудочно-кишечного тракта.
Риновирусная инфекция проявляется поражением слизистой оболочки носа и носоглотки, что сопровождается заложенностью носа и обильными слизистыми выделениями.
Коронавирусной инфекции также сопутствуют выраженный ринит, умеренное повышение температуры, кашель и чихание.
Диагностика
Диагноз ОРВИ ставят на основании осмотра верхних дыхательных путей (покраснение и отечность задней стенки глотки), Характерны жалобы на заложенность носа, сухость и боли в горле, слабость, осиплость голоса, кашель, насморк. Врач обязательно проводит отоскопию (осмотр наружного слухового прохода, барабанной перепонки) и аускультации легких (выслушивании звуков, образующихся в процессе дыхания). Лабораторная диагностика необходима только с целью исключения бактериальной инфекции при длительно сохраняющейся температуре или повторном ее подъеме после кратковременного улучшения самочувствия. При этом назначают общий клинический анализ крови и общий анализ мочи.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Вирусологическое исследование крови (экспресс-диагностику) с целью выявления гриппа проводят, как правило, детям с выраженной лихорадкой.
Вирусы Influenza А и В поражают преимущественно верхние отделы дыхательных путей – нос, горло, трахею и реже бронхи. Обычно заболевание сопровождается резким повышением температуры, миалгией, головной болью, сильным недомоганием, сухим кашлем, болью в горле и ринитом. В настоящее время существ.
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Длительные сохранение вязких выделений из носа в сочетании с появлением боли в области верхнечелюстных и лобных пазух предполагает присоединение бактериальной инфекции и требует проведения рентгенографии.
Рентгенологическое исследование околоносовых пазух для диагностики патологических изменений.
К каким врачам обращаться
Лечение пациентов с острыми респираторными вирусными инфекциями проводит педиатр , терапевт или врач общей практики. Однако в случае острого тонзиллита или ларинготрахеита, а также присоединения бактериальных инфекций с развитием гайморита или фронтита требуется консультация врача-оториноларинголога (ЛОР-врача).
При ОРВИ в основном применяется симптоматическое лечение.
В первую очередь необходимо обеспечение организма достаточным объемом жидкости, которая теряется с потом при высокой температуре. Кроме того, вода способствует выведению токсинов из организма. Питание лихорадящих пациентов должно быть легким и высококалорийным, с преобладанием растительных жиров. Из продуктов с животными жирами предпочтительны творог, кефир и сливочное масло.
При гриппе врач может назначить применение противовирусных препаратов, однако они не эффективны при других ОРВИ.
Лекарственные средства применяются по назначению лечащего врача – по показаниям. При высокой температуре (выше 38°С) и в случаях плохой переносимости гипертермии обычно назначают жаропонижающие средства. Следует знать, что постоянное применение жаропонижающих средств во время болезни нежелательно, поскольку при отсутствии температуры можно пропустить возникновение осложнений. Для снятия отека слизистой оболочки носа можно использовать сосудосуживающие препараты, обычно, не более семи дней. Действенным средством купирования кашля может быть промывание носовых пазух для освобождения от стекающего в трахею слизистого секрета. При повторном подъеме температуры после непродолжительного улучшения состояния необходима консультация лечащего врача, для того чтобы своевременно выявить возможное бактериальное осложнение течения заболевания, которое может потребовать дополнительных диагностических и лечебных мероприятий, вплоть до решения вопроса о применении антибиотиков.
При соблюдении домашнего режима и назначенного лечения ОРВИ редко дают осложнения, которые связаны в основном с присоединением бактериальной инфекции. У детей раннего возраста сильный насморк может спровоцировать острый средний отит или синусит, обычно развивающийся на 2-5-е сутки заболевания. При гриппе, осложненном стрептококковой инфекцией, может возникнуть опасное осложнение – пневмония. Она проявляется внезапной слабостью, ухудшением дыхания и синюшностью кожи в области носогубного треугольника и кончиков пальцев.
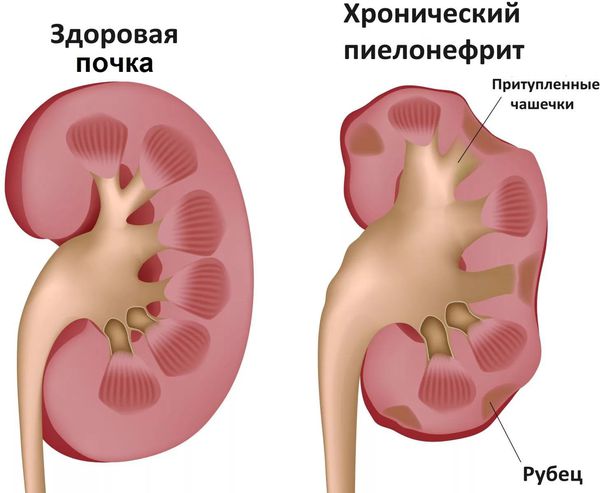
Респираторные заболевания могут привести к обострению хронических патологий – бронхиальной астмы, пиелонефрита, гломерулонефрита.
Достаточно редко у детей грипп осложняется гипертермическим синдромом (нарушением сердечно-сосудистой деятельности и полиорганной недостаточностью на фоне высокой температуры), ложным крупом и отеком легких.
Профилактика
Профилактика ОРВИ предусматривает комплекс мер, направленных на укрепление защитных сил организма и ограничение контактов с источником инфекции.
Формирование специфического иммунитета против вирусов гриппа достигается заблаговременной вакцинацией (до эпидемии), которая особенно рекомендована детям старше 6 лет с хроническими заболеваниями (сердечно-сосудистые, легочные и почечные болезни, диабет), пожилым людям, проживающим в пансионатах и нуждающихся в постоянном уходе, работникам здравоохранения.
Полезны закаливающие процедуры. При постоянном кратковременном воздействии холода организм учится адекватно реагировать на переохлаждение за счет увеличения выработки тепла и снижения теплоотдачи.
Поддержать в борьбе с вирусными инфекциями могут витамины. Однако следует знать, что курс витаминотерапии предпочтительно проводить до начала осенне-весенних эпидемий. Доказано, что прием витамина С после начала заболевания малоэффективен.
В периоды эпидемий гриппа и подъема заболеваемости другими ОРВИ старайтесь избегать многолюдных мест. Ограничение контактов с возможными источниками инфекции предусматривает не только изоляцию больных людей. В значительной степени помогает постоянная влажная уборка, проветривание помещений, частое мытье рук и ношение масок (с обязательной сменой каждые 2 часа).
Список литературы:
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Что такое острые респираторные заболевания (ОРЗ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Острые респираторные заболевания (ОРЗ) — группа острых инфекционных заболеваний, при которых возбудители проникают в организм человека через дыхательные пути и вызывают синдром поражения респираторного тракта и общей инфекционной интоксикации. Употребление термина ОРВИ (острое респираторное вирусное заболевание) при отсутствии лабораторно подтверждённой этиологической расшифровки является некорректным.
Этиология
ОРЗ — полиэтиологический комплекс заболеваний, т. е. они могут быть вызваны различными видами возбудителей:
- бактерии (стафилококки, стрептококки, пневмококки, гемофильная палочка, моракселла катаралис и др.);
- вирусы (риновирусы, аденовирусы, респираторно-синцитиальный вирус, реовирусы, коронавирусы, энтеровирусы, герпесвирусы, вирусы парагриппа и гриппа);
- хламидии (х ламидия пневмония , хламидия пситаки, хламидия трахоматис );
- микоплазмы (м икоплазма пневмония ).
Чаще всего возбудителем ОРЗ являются вирусы, поэтому термин ОРВИ используют небезосновательно. В последнее время иногда встречается употребление термина ОРИ (острая респираторная инфекция) [2] [4] .
Эпидемиология
ОРЗ — это преимущественно антропонозы, т. е. болезни, способные поражать только человека . Являются самой многочисленной и частой группой заболеваний у человека (до 80 % всех болезней у детей). Поэтому они представляют серьёзную проблему для здравоохранения различных стран вследствие наносимого ими экономического ущерба.
Источник инфекции — больной человек с выраженными или стёртыми формами заболевания. Восприимчивость всеобщая, иммунитет к некоторым возбудителям (аденовирусы, риновирусы) стойкий, но строго типоспецифичный. Это значит, что заболеть ОРЗ, вызванным одним видом возбудителя, но разными серотипами (их могут быть сотни), можно многократно. Заболеваемость повышается в осенне-зимний период, может принимать вид эпидемических вспышек, довлеет к странам с прохладным климатом. Чаще болеют дети и лица из организованных коллективов (особенно в период адаптации).
Основной механизм передачи — воздушно-капельный (аэрозольный, в меньшей степени воздушно-пылевой путь), но может также играть роль контактно-бытовой механизм (контактный — при поцелуях, бытовой — через загрязнённые руки, предметы или воду) [2] [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острых респираторных заболеваний (ОРЗ)
Инкубационный период различен и зависит от вида возбудителя, может варьироваться от нескольких часов до 14 дней (аденовирус).
Для каждого возбудителя ОРЗ имеются свои специфические особенности протекания заболевания, однако все их объединяет наличие синдромов общей инфекционной интоксикации (СОИИ) и поражения дыхательных путей в той или иной степени. СОИИ проявляется общей слабостью, адинамией, быстрой утомляемостью, повышенной температурой тела, потливостью и др.
Синдром поражения респираторного тракта (СПРТ) — основной синдром для данных заболеваний, он включает:
- Ринит — воспаление слизистой оболочки носа. Характеризуется заложенностью носа, снижением обоняния, чиханием, выделениями из носа — сначала прозрачными слизистыми, затем слизисто-гнойными (более плотные выделения жёлто-зелёного цвета появляются в результате присоединения вторичной бактериальной флоры). — воспаление слизистой оболочки глотки. Основные симптомы: першение и боли в горле различной интенсивности, сухой кашель — "горловой".
- Ларингит — воспаление слизистых оболочек гортани. Проявляется осиплостью голоса, иногда афонией (отсутствием голоса), кашлем и болью в горле.
- Трахеит — воспаление трахеи. Сопровождается мучительным, преимущественно сухим кашлем, саднением и болями за грудиной.
- Бронхит — воспаление слизистой оболочки бронхов. При этом возникает кашель с наличием мокроты и без, сухие хрипы, редко крупнопузырчатые хрипы при аускультации (выслушивании).
- Бронхиолит — воспаление бронхиол (мелких бронхов). Характеризуется наличием кашля различной интенсивности и хрипов разных калибров.
Дополнительными синдромами могут быть:
- синдром экзантемы (высыпания на кожных покровах);
- тонзиллита (воспаления миндалин);
- лимфаденопатии (ЛАП) — увеличения лимфатических узлов ; ( воспаления слизистой оболочки глаза) ;
- гепатолиенальный синдром (увеличение печени и селезёнки);
- геморрагический синдром ( повышенная кровоточивость) ;
- синдром энтерита (воспаления слизистой оболочки тонкого кишечника) .
Алгоритм по распознаванию ОРЗ различной этиологии:
Наиболее распространенным заболеванием, имеющим тяжёлое течение и высокий риск развития осложнений является грипп. Инкубационный период гриппа длится от нескольких часов до 2-3 дней. В отличие от других острых респираторных заболеваний, при гриппе сначала появляется синдром общей инфекционной интоксикации (высокая температура, озноб, сильная головная боль, слезотечение, боль при движении глазных яблок, ломота в мышцах и суставах). На 2-3-день присоединяются симптомы поражения респираторного тракта: першение в горле, насморк, сухой надсадный кашель.
Типичное ОРЗ начинается с чувства дискомфорта, першения в носу и горле, чихания. В течение непродолжительного периода симптоматика нарастает, першение усиливается, появляется чувство интоксикации, повышается температура тела (обычно не выше 38,5 ℃), появляется насморк, неярко-выраженный сухой кашель. В зависимости от вида возбудителя и свойств микроорганизма могут последовательно появляться все перечисленные синдромы ОРЗ в различных сочетаниях и степени выраженности. Возможно появление осложнений и неотложных состояний [6] [7] .
Патогенез острых респираторных заболеваний (ОРЗ)
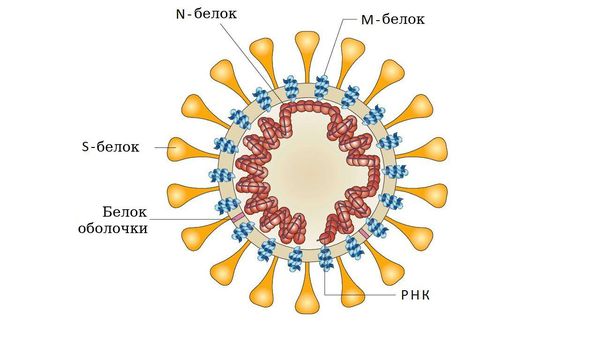
- у аденовирусов — гликопротеином (фибриллы);
- у парамиксо- или ортомиксовирусов шипами гемагглютинина;
- у коронавирусов — S-белком соединения и гликолипидами.
Взаимодействие болезнетворного агента с клеточными рецепторами необходимо не только для прикрепления его к клетке, но и для запуска клеточных процессов, подготавливающих клетку к дальнейшей инвазии. Т. е. наличие соответствующих рецепторов на поверхности клеток — это один из важнейших факторов, определяющих возможность или невозможность возникновения инфекционного процесса. Внедрение возбудителя в клетку хозяина вызывает поток сигналов, активирующих целый ряд процессов, с помощью которых организм пытается от него освободиться, например, ранний защитный воспалительный ответ, а также клеточный и гуморальный иммунный ответ. Повышение метаболизма клеток представляет собой защитный процесс, но с другой стороны в результате накопления свободных радикалов и факторов воспаления запускается патологический процесс:
- нарушается липидный слой клеточных мембран эпителия верхних отделов респираторного тракта и лёгких;
- нарушаются матричные и барьерные свойства внутриклеточных мембран, увеличивается их проницаемость;
- развивается дезорганизация жизнедеятельности клетки вплоть до её гибели.
Второй этап инфицирования характеризуется вирусемией — попаданием вируса в кровь и распространением по всему организму. В совокупности с повышением деятельности защитных механизмов и появлением в крови продуктов распада клеток этот процесс вызывает интоксикационный синдром.
Третий этап характеризуется усилением выраженности реакций иммунной защиты, элиминацию (выведение) микроорганизма и восстановление строения и функции поражённой ткани хозяина [5] [7] .
Классификация и стадии развития острых респираторных заболеваний (ОРЗ)
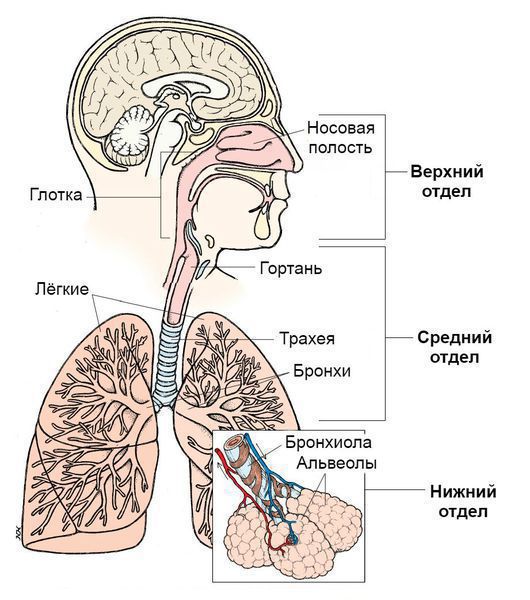
По вовлечению отдельных частей дыхательной системы:
- Инфекции верхних дыхательных путей. Верхние дыхательные пути начинаются с носа и включают голосовые связки в гортани, придаточные пазухи носа и среднее ухо.
- Инфекции нижних дыхательных путей. Нижние дыхательные пути начинаются с трахеи и бронхов и заканчиваются бронхиолами и альвеолами.
По клинической форме:
- Типичная.
- Атипичная:
- акатаральная (отсутствие признаков поражения дыхательных путей при наличии симптомов общей инфекционной интоксикации);
- стёртая (маловыраженная клиника);
- бессимптомная (полное отсутствие клинической симптоматики).
По течению:
По степени тяжести:
По длительности течения:
- острое (5-10 дней);
- подострое (11-30 дней);
- затяжное (более 30 дней) [8] .
Осложнения острых респираторных заболеваний (ОРЗ)
Если острое респираторное заболевание не пролечить вовремя, могут появиться различные более серьёзные заболевания:
- Связанные с ЛОР-органами: отит, синуситы, бактериальный ринит, ложный круп.
- Связанные с лёгочной тканью: вирусные пневмонии, вирусно-бактериальные и бактериальные пневмонии, абсцесс лёгкого ( ограниченный очаг гнойного воспаления в лёгочной ткани) , эмпиема плевры ( скопление гноя в плевральной полости) . Пневмония проявляется значимым ухудшением общего состояния, выраженным кашлем, усиливающимся на вдохе, при аускультации звуком крепитации ( потрескиванием или похрустыванием) , влажными мелкопузырчатыми хрипами, иногда одышкой и болями в грудной клетке.

- Связанные с поражением нервной системы: судорожный синдром, неврит ( воспаление нерва) , менингит ( воспаление оболочек головного и спинного мозга) , менингоэнцефалит (воспаление оболочек и вещества головного мозга), синдром Гийена—Барре и др. [10]
- Связанные с поражением сердца: миокардит (воспаление сердечной мышцы).
- Связанные с обострением хронических заболеваний: обострение ревматизма, тонзиллита, туберкулёза, пиелонефрита (воспаление почки) и др. [7]
Диагностика острых респираторных заболеваний (ОРЗ)
В широкой рутинной практике лабораторная диагностика ОРЗ (особенно при типичном неосложнённом течении) обычно не проводится. В отдельных случаях могут использоваться:
- Развёрнутый клинический анализ крови. При этом может обнаружиться лейкопения ( снижение количества лейкоцитов) и нормоцитоз ( нормальный размер эритроцитов) , лимфо- и моноцитоз ( увеличение числа лимфоцитов и моноцитов) , при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево (увеличение количество нейтрофилов и появление их незрелых форм );
- Общеклинический анализ мочи (изменения малоинформативны, указывают на степень интоксикации).
- Биохимические анализы крови. Может выявляться С-реактивный белок (указывает на наличие инфекции). При некоторых системных возбудителях, например аденовирусной инфекции, характерно повышение АЛТ.
- Серологические реакции. Возможна ретроспективная диагностика методами РСК, РА, ИФА, однако она редко используется в практической деятельности. В настоящее время широко применяется ПЦР-диагностика мазков-отпечатков, но её применение ограничено в основном стационарами и научно-исследовательскими группами.
При подозрении на развитие осложнений проводят соответствующие лабораторные и инструментальные исследования (рентген придаточных пазух носа, органов грудной клетки, КТ и др.) [3] [5] .
Лечение острых респираторных заболеваний (ОРЗ)
ОРЗ встречается очень часто и в большинстве случаев протекает в лёгкой и средней степени тяжести, поэтому обычно больные проходят лечение дома. При тяжёлых формах (с риском развития или развившимися осложнениями) пациенты должны проходить терапию в условиях инфекционного стационара до нормализации процесса и появления тенденций к выздоровлению. В домашних условиях лечением ОРЗ занимается терапевт или педиатр (в некоторых случаях инфекционист).
Пища должна быть разнообразной, механически и химически щадящей, богатой витаминами, рекомендуются мясные нежирные бульоны (идеально подходит негустой куриный бульон и т. п.), обильное питьё до — 3 л/сут. (тёплая кипячёная вода, чай, морсы). Хороший эффект оказывает тёплое молоко с мёдом, чай с малиной, отвар брусничных листьев.
Медикаментозная терапия ОРЗ включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (уменьшение беспокоящих симптомов) терапию.
Этиотропная терапия имеет смысл лишь при назначении в раннем периоде и лишь при ограниченном спектре возбудителей (в основном при гриппе). Использование средств отечественной фарминдустрии ("Арбидол", "Кагоцел", "Изопринозин", "Амиксин", "Полиоксидоний" и т. п.) не обладают никакой доказанной эффективностью и могут иметь эффекта, лишь в качестве плацебо.
В качестве симптоматической терапии могут быть использованы препараты следующих групп:
- жаропонижающие при температуре у взрослых свыше 39,5, у детей — свыше 38,5 ℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- сосудосуживающие капли в нос при заложенности носа и насморке (не более 5 дней);
- солесодержащие капли в нос при рините для разжижения слизи;
- противоаллергические препараты при аллергическом компоненте ОРЗ;
- средства противовоспалительного и противомикробного действия местного действия (таблетки, пастилки и др.);
- средства для улучшения образования, разжижения и выделения мокроты (муколитики);
- антибиотики широкого спектра действия (при отсутствии улучшения в течении 4-5 дней, присоединении вторичной бактериальной флоры и развитии осложнений) [2][6] .
Прогноз. Профилактика
Прогноз при ОРЗ — положительный. Больные обычно выздоравливают в течение 5-10 дней без неблагоприятных последствий. Осложнения респираторных заболеваний могут возникнуть при гриппе, другие возбудители менее агрессивны. Также неблагоприятные последствия возможны у пациентов с ослабленным иммунитетом. После выздоровления организмом вырабатывается иммунитет к той инфекции, которой человек переболел .
Ведущую роль в профилактике распространения ОРЗ (исключая грипп) является:
Что такое ринит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Голаевой Надежды Александровны, врача общей практики со стажем в 14 лет.
Над статьей доктора Голаевой Надежды Александровны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Острый ринит (насморк) — это заболевание, характеризующееся отёком и воспалением слизистой носоглотки и носовых ходов. Начинается с заложенности носа и появления отделяемого из носовых ходов. Позже, н а 2-3 день болезни, присоединяется подкашливание [3] .
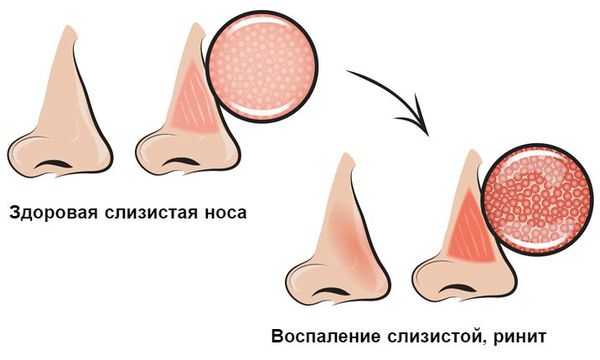
Распространённость острого ринита среди взрослого населения составляет более 45 %, среди детей младшего возраста — порядка 90 % [17] .
Чаще всего данное заболевание встречается у детей 3-7 лет и пожилых людей. В обоих случаях частота заболеваемости связана с несовершенной работой иммунной системы в этом возрасте. Кроме того, на частоту заболеваемости влияет наличие сопутствующей хронической патологии, прежде всего, воспалительного характера [16] .
Наиболее частая причина острого ринита — попадание микроорганизмов на слизистую носовых ходов (бактерий, вирусов и др.) .
К вирусным причинам относится воздействие аденовирусной, гриппозной , парагриппозной инфекции, репираторно-синцитиального вируса, риновируса, пикорнавируса и реовируса [4] .
К бактериальным причинам острого воспаления относится пневмококковая и стрептококковая инфекция, а также воздействие гемофильной палочки. Причинами хронического ринита является клебсиелла, эпидермальный и золотистый стафилококк.
При иммунодефицитных состояниях возбудителями ринита могут стать грибковые или бактериально-грибковые инфекции [9] .
Кроме того, острый ринит может иметь аллергическую природу . При этом воспаление и отёк возникают в ответ на раздражитель, который организм воспринимает как аллерген. В таком случае в основе механизма развития острого ринита лежит взаимодействие слизистой носоглотки с особыми соединениями — так называемыми циркулирующими иммунными комплексами. Они повреждают слизистую, тем самым вызывая воспалительную реакцию, как компенсаторный механизм.
Похожий процесс приводит к развитию острых ринитов в результате взаимодействия слизистой носоглотки с агрессивными агентами , такими как различные химические соединения, в том числе в виде аэрозоля или мелкодисперсной пыли.
Помимо этого, развитие острого ринита возможно при механическом повреждении слизистой носоглотки. В ответ на травму возникает воспалительный процесс, как механизм компенсации. С его помощью организм пытается ускорить процесс регенерации и восстановить повреждённые ткани.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого ринита
Острому риниту часто предшествует переохлаждение или контакт с людьми, которые болеют острым респираторным заболеванием.
Основными симптомами ринита являются :
- заложенность носа, ухудшение носового дыхания;
- появление отделяемого из носовых ходов (чаще всего обильного и прозрачного);
- сухость и жжение слизистой носа;
- общая слабость [4] .
Болезнь, как правило, начинается резко, сопровождается значительным ухудшением общего самочувствия, резким подъёмом температуры. Кроме того, из-за отёчности слизистой ухудшается носовое дыхание, а при воспалении участка слизистой, содержащего обонятельные рецепторы, часто ухудшается обоняние.
Помимо этого, в носовых ходах может ощущаться дискомфорт в виде чувства саднения и зуда. Вслед за этим усиливается работа желёз, продуцирующих слизь, за счёт чего в носовой полости появляется отделяемое. Оно может выделяться как в умеренных, так и в обильных количествах, что часто приводит к раздражению, покраснению и болезненности кожи вокруг ноздрей и над верхней губой.

Часто процесс сопровождается слезотечением. Оно возникает как рефлекторная реакция на раздражение чувствительных зон слизистой носа.
Из-за отёка слизистой также может нарушаться проходимость слуховых труб. Это способствует активизации условно-патогенных бактерий, что создаёт предпосылки для последующего присоединения к воспалению бактериальной инфекции. При этом отделяемое носовых ходов приобретает жёлтую или зеленоватую окраску, а иногда и неприятный запах [3] .
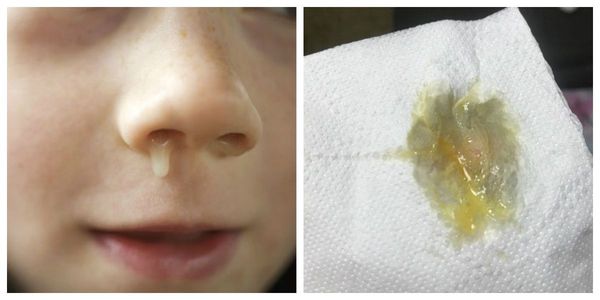
Через несколько дней острого периода отмечается положительная динамика общего самочувствия: носовое дыхание становится свободнее, исчезают неприятные ощущения саднения и зуда в носу, уменьшается общая слабость и головная боль.
В среднем острый ринит продолжается от 7 до 14 дней, но минимальные и максимальные сроки заболевания могут быть разными. Если иммунитет ослаблен или очаги хронической инфекции присутствуют в других органах, воспаление носоглотки затягивается до 3-4 недель [4] .
Патогенез острого ринита
Дыхательная система человека состоит из нескольких отделов. Первым из них в контакт с окружающей средой вступает нос. Он выполняет несколько важных функций:
- дыхательную,
- обонятельную;
- защитную.
Успешное выполнение носом дыхательной функции во многом зависит от проходимости носовых ходов, которая в свою очередь зависит от состояния слизистой оболочки носа [3] . На качество слизистой носовых ходов могут повлиять различные факторы, действующие извне: некомфортная температура вдыхаемого воздуха, аллергены, патогенные микроорганизмы, травмы и даже приём алкоголя.
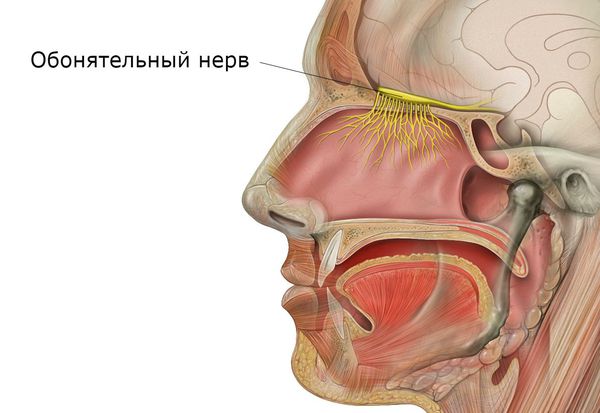
Обонятельная функция заключается в распознавании запахов. Она осуществляется за счёт раздражения специальных рецепторов обонятельного нерва веществами, попадающими во время вдоха. Причём каждая конкретная группа нейронов отвечает за распознавание определённых пахучих веществ.
Защитная функция носа заключается в согревании и увлажнении воздуха, очищении его от пыли, микроорганизмов, грибков и частиц аэрозоля при вдохе. Она осуществляется за счёт колебательного движения микроскопических образований в виде тоненьких ресничек. Они расположены на клетках эпителия (внешнего слоя) слизистой оболочки. Благодаря их движению (примерно 16-17 раз в минуту) вместе со слизью выводятся микроорганизмы, частицы пыли, различные химические соединения и аэрозоли, попавшие в нос вместе с воздухом.
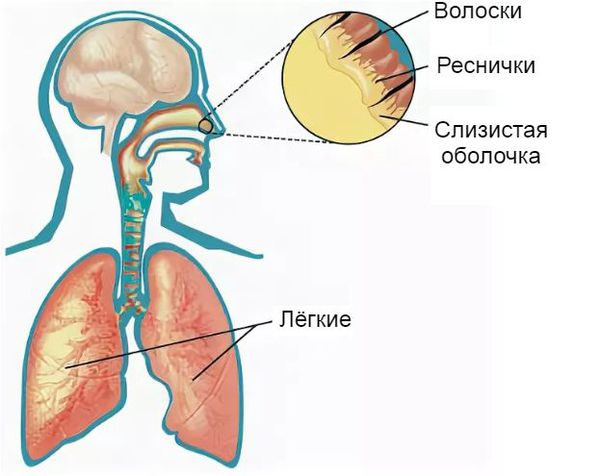
Фильтрации чужеродных частиц способствует секрет, который вырабатывает слизистая оболочка носа. Его состав постоянно обновляется. Он включает в себя специальные соединения: муцины, гликопротеиды, липиды и иммуноглобулины. Последние вещества препятствуют прикреплению бактерий к клеткам слизистой оболочки, что снижает риск развития бактериальных инфекций.
Помимо этого, в состав секрета слизистой оболочки органов дыхательной системы входят:
- фермент лизоцим — противостоит бактериям и грибкам за счёт разрушения их клеточных стенок;
- белок лактоферрин — связывает ионы железа, тем самым блокирует его использование железозависимыми бактериями, не давая патогенным микроорганизмам размножаться;
- белок фибронектин — препятствует прикреплению бактерий к тканям слизистой оболочки;
- интерфероны — уничтожают вирусную инфекцию.
Также существуют определённые подвиды антигенов, которые препятствуют размножению вирусов. Это происходит за счёт соединения с чужеродными белками и удаления их из системы циркуляции крови [6] .
При нарушении защитной функции в носовую полость проникают вирусы и бактерии. Взаимодействуя со слизистой оболочкой носоглотки, они способствуют развитию воспаления. Данный процесс сопровождается отёком слизистой, наиболее выраженным в области носовых раковин. Причём он затрагивает обе половины носа.
Нарушение защитной функции в дальнейшем ведёт к нарушению дыхания и обоняния. Так, при отёке и воспалении слизистой затрудняется прохождение потока вдыхаемого воздуха, нарушается цикл носового дыхания, временно блокируется процесс распознавания запахов. П роявляется одышкой, хрипами, отхождением вязкой мокроты из носа, нарушением обоняния и иногда кашлем.
Классификация и стадии развития острого ринита
Согласно современной классификации ринитов, выделяю четыре типа заболевания:
- инфекционный ринит; ;
- неаллергический ( вазомоторный ) ринит;
- ринит как часть системных заболеваний, например искривления носовой перегородки , полипозного риносинусита, муковисцидоза, синдрома Картагенера ( синдрома неподвижных ресничек ) и др. [1][3]
Инфекционный ринит подразделяют на две формы:
- Острый:
- вирусный;
- бактериальный;
- травматический.
- Хронический:
- специфический;
- неспецифический [18] .
Как правило, для острого ринита характерны три стадии:
- Первая стадия — продромальная. Обычно начинается после переохлаждения. Длится несколько часов. Возникают такие симптомы, как сухость, чувство саднения и жжения в носу и носоглотке, затруднение дыхания и чихание. Одновременно с этим наблюдается общее недомогание, озноб, слабость, тяжесть и боль в голове, покраснение слизистой оболочки носа. Часто температура поднимается до 37 °С и выше.
- Вторая стадия — катаральная, или серозная. Длится около 2-3 дней. Характеризуется появлением обильного прозрачного отделяемого. У пациента закладывает нос и уши, ухудшается обоняние, иногда голос становится гнусавым. Слизистая оболочка носа при этом визуально влажная, ярко-красной окраски.
- Третья стадия . Развивается с 4-5 дня от начала заболевания. Для неё характерно присоединение бактериальной инфекции. Причём общее самочувствие пациента иногда улучшается, носовое дыхание становится более свободным, восстанавливается обоняние. Однако выделения из носа становятся густыми, приобретают желтоватую или зеленоватую окраску. Визуально в носовых ходах определяется обильное отделяемое [4][6] .
Осложнения острого ринита
При общем ослаблении иммунитета, истощении организма, наличии хронической сопутствующей патологии, врождённых или приобретённых аномалий строения носовой перегородки острый ринит может приобретать затяжной характер (2-3 недели) [4] .
Основными осложнениями острого ринита являются:
- Хронический ринит . Развивается примерно в 20 % случаев в результате неправильного или недостаточного лечения [16] . Периодически возможны обострения хронического процесса с переходом заболевания в активную стадию со всеми характерными для острого ринита симптомами.
- Отит . Возникает в связи с распространением инфекции по слизистой слуховых труб. Проявляется чаще всего ощущением заложенности ушей, снижением слуха, а также ушными болями тупого, ноющего или острого, стреляющего характера.
- Синусит . Представляет собой воспаление придаточных пазух: лобных, клиновидных и гайморовых. Сопровождается болью в области лба и проекции носовых пазух, насморком, заложенностью носа, потерей обоняния. Опасен распространением инфекции на внутренние структуры головного мозга (например, развитием менингита ). ифарингит . Нелеченный или неправильно леченный острый ринит часто приводит к воспалению слизистой глотки и гортани. Наблюдается зуд, першение и боль в горле, осиплость голоса, лающий кашель, одышка. . Возникает при переходе воспаления со слизистой носовых ходов на слизистую протоков слёзных желёз. Сопровождается болезненной припухлостью в области слёзного мешка и постоянным слезотечением. Опасен переходом воспаления на структуры глазного аппарата. Лечится, как правило, параллельно с ринофарингитом.
- Трахеит ибронхит . Возникают в результате перехода воспаления со слизистой носоглотки на слизистую трахеи и бронхов. Для них характерны такие симптомы, как кашель, затруднённое дыхание, боль в горле и грудной клетке [4] .
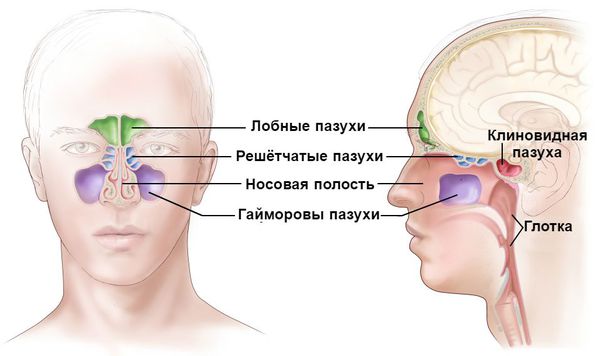
Особенно опасен острый ринит для новорождённых из-за особенностей строения и работы центральной нервной системы. За счёт узости носовых ходов у маленьких детей, начиная с первых дней жизни, даже незначительная отёчность слизистой оболочки носа затрудняет носовое дыхание. В результате ребёнок становится беспокойным, у него нарушается сон, ухудшается аппетит, снижается вес. Из-за заложенности носа он часто заглатывает воздух, который может попасть в желудок. Это вызывает у ребёнка резкую боль во время кормления или спустя некоторое время после него. Воздушный пузырь в желудке не даёт ему получить обычную порцию молока, несмотря на упорядоченное кормление [2] .
Диагностика острого ринита
Диагностика острого ринита проводится на основе жалоб пациента и данных объективного осмотра.
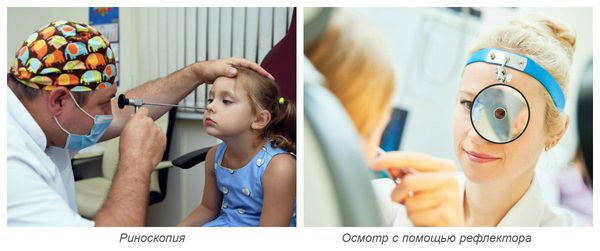
Осмотр носовых ходов осуществляется врачом при помощи риноскопа или отражающего свет рефлектора. При этом врач визуально оценивает слизистую оболочку носовых ходов: её окраску, степень отёчности, наличие повреждений, количество и характер отделяемого.
Диагностика различных видов ринита имеет свои характерные особенности:
При подозрении на острый ринит проводится дифференциальная диагностика :
- с острым синуситом — развивается при распространении инфекции на придаточные пазухи носа;
- с вазомоторным ринитом — отмечается отёчность носовых ходов и наличие отделяемого из носа, не связанное с инфекционными агентами;
- с синдромом рефлекторного назального затёка — возникает при заболеваниях пищеварительного тракта, таких как гастроэзофагеальная рефлюксная болезнь (ГЭРБ), грыжа пищеводного отверстия диафрагмы и др.
Важно верно определить причину патологических изменений в области носоглотки. Это позволит правильно спланировать комплекс лечебных мероприятий.
Лечение острого ринита
Лечение острого ринита во многом зависит от его формы и направлено на следующие цели:
- удаление микроорганизмов, явившихся причиной развития болезни;
- уменьшение локального воспаления;
- восстановление воздухообмена в пазухах носа, уменьшение количества отделяемой слизи из носовых ходов;
- ускорение заживления эпителия и восстановление защитного барьера слизистой оболочки [11] .
Для терапии острого ринита используют различные группы препаратов:
- средства местного действия на слизистую носовых ходов, устраняющие её отёк и воспаление, сужающие сосуды;
- противомикробные средства;
- препараты, влияющие на выработку и свойства назальной слизи: муколитики, мукокинетики и мукорегуляторы [10] ;
- комбинированные препараты, сочетающие в себе несколько компонентов из описанных выше групп;
- препараты на растительной основе (не имеют международной доказательной базы) [13] .
Для симптоматической терапии используются жаропонижающие средства (например, аспирин или парацетамол ). В ряде случаев для снятия отёка носовых ходов применяются витамины и противоаллергические препараты .
При обострении хронического ринита показаны вяжущие или прижигающие средства местного действия (например, 1-1,5 % раствор протаргола или 2-5 % раствор нитрата серебра) [12] .
При гипертрофическом хроническом рините, который сопровождается утолщением слизистой носовых ходов, иногда проводят склерозирующую терапию . Для этого в утолщённую слизистую оболочку вводят до 10 мл 40 % раствора глюкозы, изотонического раствора хлорида натрия или глицерина. Курс лечения состоит из 4-5 инъекций. Их нужно выполнять с интервалом в одну неделю [8] .
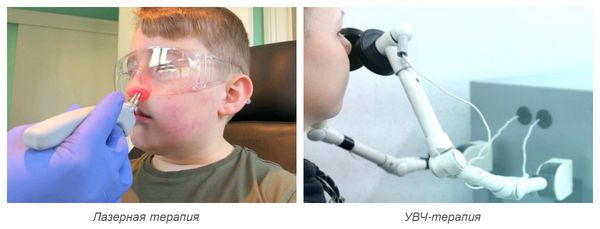
Также для лечения острого ринита используют физиотерапевтическое лечение :
- УФ-терапия — излучение ультрафиолетового спектра. Проводится при остром инфекционном рините или обострении хронического ринита один раз в сутки, курсом по 2-3 процедуры. Длительность воздействия начинается с 0,5 минут и постепенно увеличивается [14] .
- УВЧ-терапия — воздействие высокочастотного электромагнитного поля. Используется и при остром, и при хроническом рините. Минимальный курс — 3-5 процедур [15] .
- Лазерная терапия — воздействие лазером на слизистую носовых ходов. Может потребоваться при остром рините и обострении хронического ринита. Курс составляет от 3-5 до 7-10 процедур [10] .
Прогноз. Профилактика
При своевременной диагностике и вовремя начатом лечении острого ринита заболевание регрессирует полностью, не давая осложнений и не приводя к хронизации процесса.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Простуда: причины появления, симптомы, диагностика и способы лечения.
Проникновение в организм человека вирусов и бактерий
Простудные заболевания могут быть вызваны как вирусами (и в этих случаях говорят об ОРВИ), так и бактериями.
Возможно также совокупное воздействие этих микроорганизмов, когда на фоне ослабления иммунитета вследствие вирусной инфекции начинается активное размножение бактериальной флоры.
Причины появления простуды
В основе простудных заболеваний всегда лежит снижение иммунного статуса, а точнее – недостаток клеток иммунной защиты в месте скопления болезнетворных микроорганизмов. Это происходит из-за спазма сосудов под влиянием холода и нарушения кровообращения. Клетки крови, отвечающие за захват и уничтожение микроорганизмов, не попадают на слизистую оболочку, где всегда присутствуют условно-патогенные микроорганизмы и куда в первую очередь проникают вирусы. В результате начинается их активное размножение, обусловливающее заболевание человека.
Часто имеет место сочетанная инфекция, когда нарушение барьерной функции слизистых оболочек вследствие вирусного заболевания приводит к размножению условно-патогенных бактерий, всегда обитающих там в небольших количествах.
Классификация заболеваний
Простудные заболевания можно условно разделить на вирусные (острый риносинусит – воспаление слизистой оболочки носа и его придаточных пазух, герпетическая инфекция) и бактериальные (острые бактериальные риносинуситы, острые ринофарингиты – воспаление слизистой оболочки носа и миндалин; ангина, которую также называют фарингитом). Острые вирусные респираторные заболевания могут быть вызваны вирусами гриппа или парагриппа, а также адено-, рино- и коронавирусами.
Развитию вирусных инфекций способствует не только переохлаждение, но и пребывание в тесных коллективах (школах, детских садах, общественном транспорте), возраст (дети, пожилые лица).
Острые респираторные бактериальные инфекции вызывают условно-патогенные пневмотропные микроорганизмы, которые часто колонизируют слизистые оболочки, но не развиваются в больших количествах благодаря иммунной защите. Среди них преобладают стрептококки, стафилококки, хламидии и микоплазмы, носительство (присутствие в норме в здоровом организме) которых варьируется от 5% (микоплазмы) до 90% (стафилококки). Острые респираторные бактериальные инфекции, как правило, сопровождается менее выраженными симптомами интоксикации, а температура обычно не превышает 38оС.
В случае присоединения бактериальной инфекции к вирусной острая форма заболевания с преобладанием катаральных явлений сменяется хронической, которая может продолжаться длительное время, приводя к развитию осложнений.
Симптомы простуды
Острые вирусные респираторные заболевания, вызываемые рино-, корона- или аденовирусами, а также вирусами гриппа и парагриппа проявляются всегда внезапным и резким началом, ухудшением общего состояния (подъемом температуры, явлениями интоксикации, тяжестью в голове, ломотой в суставах, мышечными болями, заложенностью носа, першением и покраснением горла без формирования налета и пленок.
Кашель при вирусных инфекциях появляется в 20% случаев и носит острый, но доброкачественный характер. Он исчезает в течение 10–14 дней, но иногда может продолжаться и дольше – до 2–3 недель, в этих случаях его называют постинфекционным.
Сухой и непродуктивный кашель при ОРВИ вызывают либо воспалительные изменения слизистой оболочки верхних дыхательных путей, либо ее раздражение из-за стекающего из носоглотки секрета.
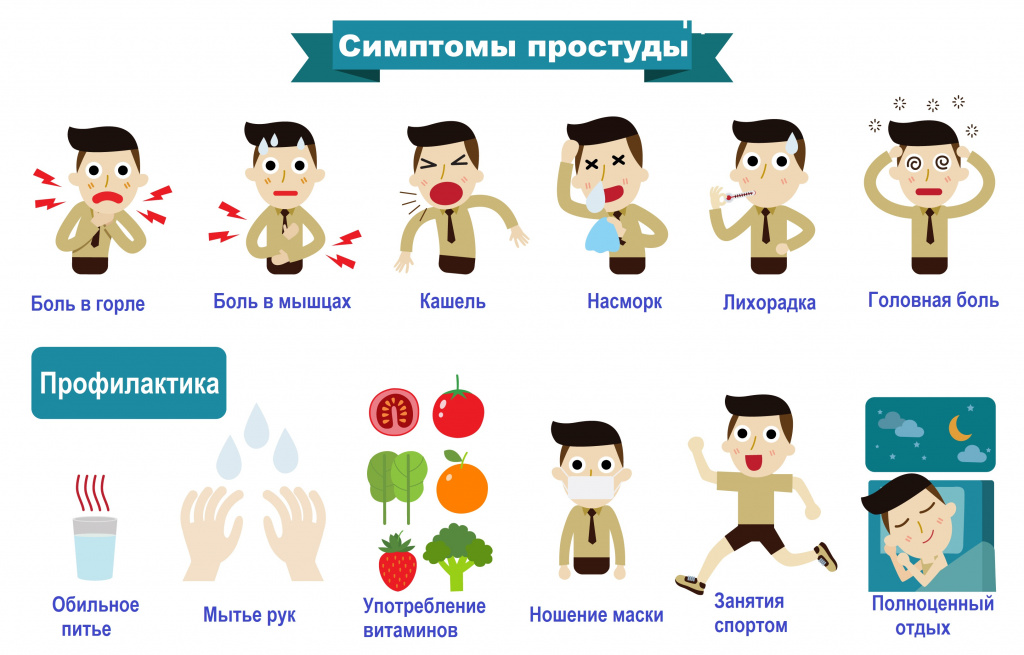
Простуда, обусловленная развитием бактериальной инфекции, как правило, развивается медленнее. Она может не сопровождаться высокой температурой и значительной интоксикацией.
При боли в горле отмечается не только покраснение слизистой оболочки, но и налет, цвет и консистенция которого зависят от бактериального агента.
Выделения из носа приобретают зеленоватый оттенок и тягучую консистенцию. При кашле появляется вязкая мокрота. Симптомы воспаления, вызванного бактериальной инфекцией, могут проявляться не только в области дыхательных путей. Мигрируя по кровеносной системе, бактерии способны поражать сердце, суставы, почки и другие органы с развитием соответствующей симптоматики.
Диагностика простуды
Определить, какой инфекционный агент вызвал простудное заболевание, помогает опрос пациента (начало заболевания и симптомы), осмотр слизистой оболочки горла. Наличие налета, гнойничков и пленок говорят в пользу бактериальной природы простуды. Если отмечается только гиперемированное и отекшее горло, скорее всего, речь идет о вирусном заболевании. Уточнить диагноз и определить конкретного возбудителя простуды помогают лабораторные методы исследования. Необходим клинический анализ крови с определением СОЭ и лейкоцитарной формулы, а в случае присутствия налета – мазок со слизистой оболочки зева для дальнейшей микроскопии и посева с определением чувствительности к антибиотикам.
Читайте также:

