При укусе насекомого в кровь человека могут попасть возбудители 1 гриппа
Обновлено: 24.04.2024
Основным отличием коронавируса от гриппа и ОРВИ является инкубационный период (время от инфицирования до проявления первых признаков). Респираторные вирусы и грипп дают о себе знать уже на 1–4 сутки. В среднем их инкубационный период составляет 2–3 дня.
Коронавирус размножается в организме больше времени. Его инкубационный период может достигать до 14 дней. Выраженные симптомы у большинства пациентов заметны уже на 5 день, но могут появиться значительно позже.
Разница между простудными заболеваниями и коронавирусом в лёгкой форме незначительна:
- повышение температуры: при COVID-19 столбик термометра повышается от 37,3 и выше. Грипп сопровождается температурой от 38 градусов. Она поднимается внезапно, и больной не может точно определить, когда наступила лихорадка. При ОРВИ повышенная температура практически не встречается;
- кашель у детей и взрослых: коронавирусная инфекция всегда сопровождается сухим изнурительным кашлем, так как инфекция поражает дыхательные органы. Грипп также сопровождается кашлем, а ОРВИ чаще всего вызывает не сухой, а кашель с мокротой;
- упадок сил наблюдается при всех вирусных заболеваниях. Однако при ОРВИ слабость не всегда отмечается человеком, но для всех характерна ломота в мышцах и суставах;
- при коронавирусе признаки ринита наблюдаются редко. В основном присутствует заложенность носа в области переносицы и потеря обоняния. Грипп и респираторные инфекции довольно часто провоцируют слизистые выделения из носовых проходов. Сначала они прозрачные, а позже — желтовато-зелёные;
- головная боль при ковиде присутствует иногда. Некоторые пациенты отмечают, что голова болит очень сильно, как и при гриппе. При ОРВИ на данный симптом жалобы поступают редко;
- горло при коронавирусе и гриппе болит не сильно. Наблюдается лишь першение, а вот ОРВИ регулярно сопровождается болезненностью, покраснением, отёчностью тканей;
- с диареей больные гриппом и ковидом сталкиваются не всегда. При ОРВИ может быть расстройство стула, однако данный симптом встречается редко, зачастую у детей.

Симптомы коронавируса
Главные признаки коронавируса, которые чаще всего наблюдаются у тяжело заболевших людей — это сухой кашель и боль в груди. Кашель может быть длительным, не прекращающимся по часу и более. При этом каждый новый приступ ощущается сильнее предыдущего.
На 5–7 день возникает ещё один тревожный симптом — одышка и трудности с дыханием. На 8 день и позже при особо сложной форме недуга может накапливаться жидкость в лёгких, что приводит к нарушению дыхания. Таких больных подключают к аппарату ИВЛ, чтобы обеспечить искусственную вентиляцию лёгких.
Главные симптомы, свойственные исключительно коронавирусу:
- затяжной кашель;
- увеличение температуры тела;
- болезненность в мышцах и суставах;
- боли в горле;
- трудности с дыханием, одышка, ощущение заложенности в области груди;
- понос, тошнота;
- потеря обоняния и вкуса, однако и при обычном насморке у человека могут наблюдаться такие изменения;
- сыпь на коже пальцев ног, похожая на оспу или крапивницу, чаще её встречают у детей.
Главное отличие от простуды и ОРЗ у коронавируса — отсутствие чихания, насморка, метеоризма, выраженного расстройства пищеварения. У больного бледнеют кожные покровы, может болеть горло, закладывать грудь.
Признаки ОРВИ:
- поражаются органы дыхания (нос, носовые пазухи, гортань, бронхи), страдает слизистая оболочка глаз (слезоточивость, резь в глазах, светобоязнь);
- заложенность носовых проходов, чихание. Температура способна повышаться до 38 градусов, однако не во всех случаях;
- общее недомогание, упадок сил, сонливость, бессонница;
- увеличение лимфоузлов;
- ломота в мышцах и суставах;
- усиленная потливость, озноб;
- головная боль;
- отсутствие аппетита.
Отличие ОРВИ от коронавируса и гриппа — невысокая температура, обильный насморк, слезотечение, чихание. Болезнь развивается уже через 2–3 дня после инфицирования.
Симптомы гриппа
При поражении организма вирусами гриппа А и В самочувствие ухудшается внезапно. Ещё утром человек может чувствовать себя отлично, а вечером — слечь с лихорадкой. Среди симптомов болезни выделяют жар, озноб, усталость, приступы головной боли, кашель с першением в области горла, мышечную ломоту, ринит.
В чем состоит главное отличие данного заболевания от ковида — это в нарастании симптоматики. Если сильная головная боль, ломота в теле и суставах через 3–5 дней идут на убыль, то коронавирусная инфекция тяжёлой формы только усиливается, требуя срочной госпитализации пациента.
Гриппом зачастую болеют дети и подростки возрастом 1–14 лет. На эту возрастную категорию приходится 37% всех случаев недуга.
Осложнения заболеваний
Если запустить болезнь и не принять необходимых мер по борьбе с инфекцией, симптомы могут перейти в хроническую форму. Часто на фоне простуды и гриппа развиваются синусит, ринит, ларингит, отит, гайморит, ангина. Если не лечить ангину, может привести к началу заболевания ревматизмом и нефритом.
Что делать если в семье кто-то заболел вирусной инфекцией?
- вызвать врача;
- выделить больному отдельную комнату в доме;
- если это невозможно, соблюдать расстояние не менее 1 метра от больного;
- ограничить до минимума контакт между больным и близкими, часто проветривать помещение, сохранять чистоту, как можно чаще мыть и дезинфицировать поверхности бытовыми моющими средствами;
- часто мыть руки с мылом, ухаживая за больным, прикрывать рот и нос маской или другими защитными средствами (платком, шарфом и др.);
- ухаживать за больным должен только один член семьи.
Соблюдайте все меры профилактики, ведите здоровый образ жизни, вы оградите себя и своих близких от вирусных инфекций!

Веками люди живут бок о бок с комарами. Эти насекомые настолько вездесущи, что люди уже привыкли и к раздражающему писку, и к неприятным укусам. Но терять бдительность все же не стоит: иногда комары не так уж и безобидны, если не сказать опасны. О том, какие заболевания они могут переносить поговорим в этой статье.
Пожалуй, чаще всего тень на комаров бросает малярия. Это опасное для жизни заболевание, которое передается при укусах инфицированных комаров-переносчиков рода Anopheles. Само заболевание вызывают паразиты семейства Plasmodium, но не все, а только пять видов, два из них — P. falciparum и P. vivax — наиболее опасны.
Первые симптомы малярии – повышение температуры тела, головная боль и озноб – обычно появляются через 10–15 дней после укуса инфицированного комара, но инкубационный период может растянуться и на несколько месяцев.
Из-за того, что первые симптомы часто проявляются очень слабо, диагностика малярии затруднена. А если не начать лечение в течение первых 24 часов, малярия P. falciparum может развиться в тяжелую болезнь, часто заканчивающуюся летальным исходом.
Наибольшему риску заражения подвержены туристы, путешествующие по Африке,Индии, Шри-Ланке, Бразилии, Вьетнаму и Колумбии. Поэтому перед поездкой путешественникам предлагают курс химиопрофилактики, которая подавляет стадию малярийной инфекции в крови, предотвращая тем самым развитие болезни.
Малярия поддается профилактике и лечению, главное - вовремя начать!
Желтая лихорадка, хоть и не так пугает людей, как малярия, но таит в себе не меньше опасностей. Встречается она в тропических районах Африки и Америки, в России же регистрируются завозные случаи.
Первые симптомы жeлтой лихорадки появляются через 3-6 дней после инфицирования. Для первой стадии характерны высокая температура, мышечная и головная боль, озноб, потеря аппетита, тошнота и рвота. Через 3-4 дня состояние многих пациентов улучшается и симптомы проходят.
В некоторых случаях болезнь вступает в "токсическую" стадию: вновь поднимается температура, развивается желтуха и кровотечения.
Около 50% пациентов, у которых развилась токсическая стадия болезни, умирает в течение 10-14 дней.
Специального лечения от желтой лихорадки нет. Зато есть вакцина, которую рекомендуется сделать путешественникам, совершающим поездки в эндемичные районы и проживающих в них.
Еще одна инфекция, специального лечения от которой тоже пока нет, - это лихорадка Зика. Основные переносчики болезни - комары рода Aedes, которые кусают в дневное время.
Симптомы болезни, как и при желтой лихорадке, обычно слабо выражены и длятся от 2 до 7 дней. На фоне общего недомогания и повышенной температуры появляется сыпь, конъюнктивит, боли в мышцах и суставах.
По текущей статистике ВОЗ, примерно четыре из пяти заразившихся взрослых людей не испытывают серьезных недомоганий.
В некоторых случаях лихорадка Зика приводит к развитию редкого аутоиммунного заболевания – синдрома Гийена-Барре, сопровождающегося частичным параличом нижних конечностей, который через несколько часов распространяется на руки, а затем на другие мышцы тела. Главная опасность состоит в том, что паралич может затронуть органы дыхания, в этом случае человек может умереть от нехватки кислорода. В некоторых случаях паралич сохраняется на всю жизнь.
Наиболее опасна лихорадка Зика для беременных и может приводить к рождению детей с микроцефалией и другими врожденными пороками развития, известными как врожденный синдром, вызванный вирусом Зика.
Вирусная инфекция Зика связана также с другими осложнениями беременности, включая преждевременные роды и выкидыши.
Дирофиляриоз - еще одно паразитическое заболевание, передаваемое комарами родов Aedes, Culex и Anopheles.
Это тканевой гельминтоз, развивающийся в подкожной клетчатке различных частей тела, слизистых и конъюнктиве, характеризующийся медленным развитием и длительным хроническим течением.
Дирофиляриоз распространен среди жителей Казахстана, Узбекистана, Туркмении, Грузии, Армении, Украины, Белоруссии и некоторых регионов России.
Заболевание начинается с небольшого уплотнения. Это растет и развивается личинка, надежно скрытая под кожными покровами.
Главной особенностью этого паразита считается его способность к миграции. Так, за 24 часа личинка нематоды может преодолеть расстояние до 30 сантиметров.
Обычно дирофиляриоз не сопровождается болевыми ощущениями. Тем не менее, многие пациенты жалуются, что что-то ползает у них под кожей. Часто уплотнение принимают за новообразование, липому или кисту. Паразитарная этиология новообразования обнаруживается уже в ходе оперативного вмешательства.
Малярия, желтая лихорадка, лихорадка Зика, дирофиляриоз- это далеко не полный список заболеваний, передаваемых комарами. Специфических лечения и профилактики таких заболеваний, за редким исключением, не найдено, поэтому очень важно соблюдать меры неспецифической профилактики: бороться с комарами- использовать инсектициды, москитные сетки, электрофумигаторы.
Более подробную информацию о том, как бороться с комарами, можно получить по ссылке.
Трансмиссивные инфекции – это группа инфекционных заболеваний, переносчиками которых являются кровососущие насекомые. Инфицирование человека происходит при укусе или присасывании насекомого. Интересен тот факт, что насекомые являются лишь резервуаром- переносчиком бактериальных или вирусных возбудителей, но сами при этом не болеют.
Наиболее распространенными переносчиками являются комары –переносят возбудителей лихорадки Денге, Зика, Западного Нила, малярию. Клещи переносят возбудителей болезни Лайма (клещевого боррелиоза), клещевого энцефалита, крымской геморрагической лихорадки и туляремии. Блохи переносят возбудителей риккетсиоза и чумы, вши-переносчиков тифа.
Трансмиссивные инфекции широко распространены на земном шаре. Если в случае малярии, лихорадки Денге, Зика основной территорией обитания комаров-переносчиков являются южные тропические страны. То для болезни Лайма и клещевого энцефалита ареал обитания клещей-переносчиков возбудителей располагается от берегов Балтики до Дальнего Востока. Для клещевых инфекций на территории России характерна четкая весенне-летняя сезонность, которая обусловлена периодом активности клещей в теплый период.
Несмотря на наличие специфической профилактики малярия продолжает оставаться одной из важных проблем. По данным ВОЗ каждый год регистрируют более 200 миллионов случаев этого заболевания. Кроме того, в настоящее время все чаще регистрируют отсутствие чувствительности возбудителей к препаратам, используемых для лечения.
Основные территории распространения малярии это Африка, Юго-Восточная Азия, Восточное Средиземноморье, Америка. Но и на территории России ежегодно регистрируют случаи этого заболевания. Основными клиническими проявлениями малярии является сильный озноб, который сменяется жаром с резким повышением температуры до 40С, в дальнейшем, спустя 1- 2 часа, на фоне обильного потоотделения температура нормализуется. Тяжесть и боли в правом и левом подреберье обусловлены увеличением печени и селезенки, так же для малярии характерно развитие анемии. К сожалению, без лабораторной диагностики поставить диагноз невозможно. Окончательным подтверждением диагноза является выявление возбудителей при микроскопическом исследовании крови. Общий анализ крови позволяет оценить тяжесть анемического синдрома, обнаружить изменение формы и размеры эритроцитов.
Иксодовые клещи - основные переносчики клещевого энцефалита, клещевого боррелиоза (болезни Лайма), гранулоцитарного анаплазмоза и моноцитарного эрлихиоза.
Вирусный клещевой энцефалит может проходить в разнообразных клинических формах: от легкого течения без выраженных специфических симптомов, до тяжелых паралитических форм, после которых пожизненно остаются остаточные явления. Очаги клещевого энцефалита находятся практически на всей территории Европы, но большая часть находится на территории России.
Болезнь Лайма (иксодовый клещевой борреллиоз) – самое распространенное заболевание, переносимое иксодовыми клещами. Наиболее распространенная форма болезни Лайма- эритемная. Для эритемной формы характерно появления красного кольца (кольцевидная эритема) вокруг места присасывания клеща. Кроме эритемы заболевание характеризуется наличием неспецифических проявлений: боли в мышцах, повышение температуры, слабость. В случае, если проведения лечения не было заболевание переходит во вторичную форму с поражением нервной системы, опорно-двигательного аппарата, сердечно-сосудистой системы. У части пациентов заболевание проходит без появления эритемы, так называемая безэритемная форма.
Для диагностики инфекций передаваемых клещами можно исследовать снятого с человека клеща на наличие в нем генетического материала возбудителей. В случае если нет возможности исследовать клеща, рекомендуется провести исследование крови пациента на обнаружение специфических антител.
Лихорадка Денге – инфекционное заболевание, переносчиком которого являются насекомые. Патология имеет четкую географическую привязку и чаще возникает в странах Юго-Восточной Азии, регионах с субтропическим климатом на территории Австралии и Южной Америки. Из-за интенсивного развития туризма в указанных регионах случаи заболевания отмечаются и в других государствах, но они носят единичный характер. Ежегодно лихорадка Денге диагностируется у сотен тысяч жителей планеты, часть из которых не имеет возможности получить своевременную медицинскую помощь и вынуждена мириться с серьезными осложнениями инфекции.
Причины лихорадки Денге
Возбудитель заболевания – арбовирус Денге, который может находиться в организме москитов и членистоногих. Существует несколько его серотипов, каждый из которых дает в организме человека приблизительно одинаковую картину заболевания. Возбудитель устойчив к воздействию климатических факторов, однако, быстро погибает под воздействием УФ излучения и при резком повышении температуры окружающей среды.
В организме человека инкубационный период вируса длится около 7-15 дней, а острый этап – от 7 до 12 дней. Течение заболевания волнообразное и состоит из двух пиков повышения температуры тела, между которыми наблюдается ослабление симптомов. Однако это не повод прекращать начатое лечение, иначе риск рецидива и осложнений возрастает в разы.
Симптомы заболевания
После укуса комара вирус проникает в клетки лимфоузлов и сосуды, где начинается его интенсивная репликация. По мере увеличения объема патогенных частиц они распространяются по организму и проникают во внутренние органы, частично блокируя их функционирование. Возникает интоксикационный синдром, первым признаком которого является лихорадочное состояние.
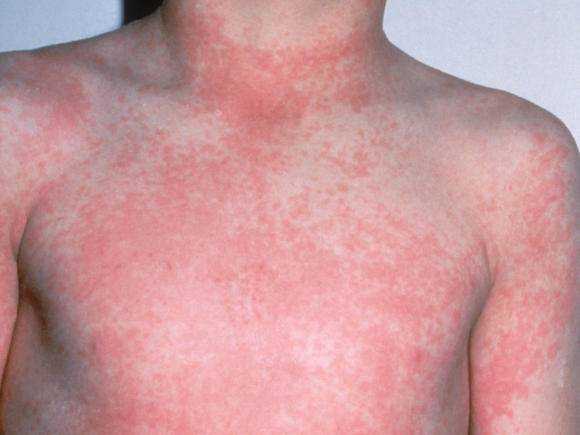
Также в числе симптомов лихорадки Денге:
- головная боль;
- обильные выделения из дыхательных путей;
- ломота в мышцах и суставах;
- рвота и тошнота, другие признаки расстройства пищеварительной системы;
- диарея;
- падение уровня артериального давления.
Формы заболевания
Симптоматическая картина позволяет классифицировать заболевание следующим образом:

Классическая форма лихорадки Денге. Чаще наблюдается при первичном поражении. Характерные симптомы – значительное повышение температуры тела, которое через 3 дня сменяется нормализацией состояния пациента, после чего лихорадка повторяется вновь. Также на заболевание указывают признаки интоксикации, боль в мышцах, дискомфортные ощущения в позвоночнике, отечность лица, неврологические нарушения в виде головокружения и бессонницы. Сыпь на теле, возникшая на начальном этапе заболевания, проходит спустя 3-7 дней. Высыпания могут напоминать скарлатину, иметь вид мелких кровоизлияний или выглядеть как волдыри.
Геморрагическая форма. Чаще наблюдается у лиц, вторично инфицированных возбудителем лихорадки Денге. Инкубационный период может длиться до 10 дней, после чего проявляются симптомы в виде интоксикации, заторможенности и характерных высыпаний. Последние могут иметь вид от нескольких точек до обширного пятна, которое часто имеет осложнения в виде носовых кровотечений и внутренних кровоизлияний. Частицы крови наблюдаются в кале и моче пациента.
Лихорадка Денге у детей. В детском организме возбудитель дает о себе знать смазанными симптомами, что осложняет диагностику и не позволяет вовремя принять меры по лечению. Чаще у пациентов отмечаются такие симптомы лихорадки Денге, как синдром интоксикации, повышение температуры тела и сыпь, сухой кашель и осложненное дыхание. Длительность заболевания составляет около 7 дней.
Вероятность осложнений
Отказ пациента от обращения к врачу за помощью при лихорадке Денге может вызвать:
- отек и поражение головного мозга;
- воспаление нервов;
- отит;
- тромбофлебит;
- признаки токсического шока;
- преждевременные роды или внутриутробную гибель плода для беременных женщин.
Методы диагностики
- Метод полимеразной цепной реакции, который позволяет обнаружить содержание в крови частиц вируса. Благодаря высокой точности имеет приоритетное значение в диагностике.
- Серологические методы исследования крови, благодаря которым можно уточнить наличие в крови антител к возбудителю заболевания.
Общий анализ крови. При снижении уровня лейкоцитов и тромбоцитов относительно нормативного уровня можно говорить о патологическом состоянии организма.
Точно установить факт заражения позволяет дифференцированная диагностика. Ее цель — исключить малярию, грипп, корь и краснуху, которые на начальном этапе заболевания имеют схожие симптомы.
Установить геморрагическую форму лихорадки Денге позволяет так называемая жгутиковая проба. На верхнюю конечность пациента накладывается жгут, после снимания которого спустя пять минут на коже можно заметить новые участки высыпаний.
Лечение
Обязательным требованием для пациента при лечении лихорадки Денге является немедленная госпитализация. Лечение осуществляется под строгим контролем врача и включает прием следующих препаратов:
- Обезболивающие и противовоспалительные средства.
- Снотворные и успокаивающие составы.
- Глюкокортикостероиды для устранения симптомов интоксикации.
- Антибиотики, уничтожающие возбудителей заболевания.
- Поливитаминные комплексы для поддержки иммунной системы.
Для предотвращения обезвоживания при лечении симптомов лихорадки Денге рекомендованы обильное питье и инфузионная терапия (капельницы) с препаратами глюкозы.
Вопросы и ответы
Как передается лихорадка Денге?
Источник инфекции – кровь заболевшего человека, обезьян или летучих мышей. При укусе комара рода Aedes зараженная кровь попадает в организм насекомого, где возбудитель инфекции быстро размножается в благоприятных для себя условиях. При укусе здорового животного или человека инфекция проникает в организм пострадавшего, где скоро дает о себе знать характерными опасными симптомами.
Чем опасна лихорадка Денге?
При отсутствии своевременной медицинской помощи лихорадка Денге может стать причиной серьезных осложнений со стороны мозга, нервной системы и тканей печени. У заболевших могут развиться признаки следующих заболеваний:
- менингит, энцефалит;
- воспаления нервов;
- состояние острого психоза;
- отит;
- тромбофлебит;
- состояние токсического шока.
Для беременных заболевание опасно риском преждевременных родов и внутриутробной гипоксии плода.
Как диагностируется лихорадка Денге?
Читайте также:

