Приложение 11 вирусный гепатит
Обновлено: 17.04.2024
Категории МКБ: Болезнь, вызванная вирусом иммунодефицита человека [вич] (B20-B24), Острый гепатит a (B15), Острый гепатит b (B16), Острый гепатит c (B17.1), Хронический вирусный гепатит b без дельта-агента (B18.1), Хронический вирусный гепатит b с дельта-агентом (B18.0)
Общая информация
Краткое описание
В некоторых регионах вирусный гепатит С все чаще становится основной причиной заболеваемости и смертности среди людей, живущих с ВИЧ (ЛЖВ), в том числе среди людей, получающих АРТ.
- более быстрое прогрессирование фиброза печени, особенно если уровень лимфоцитов CD4 меньше 200 клеток/мкл;
- повышенный риск декомпенсации заболеваний печени у ЛЖВ даже на фоне успешной АРТ (т. е. снижение ВН в крови до неопределяемого уровня).
По этой причине следует рассматривать всех лиц с ко-инфекцией ВИЧ и ВГС как кандидатов на лечение ВГС. При принятии решения о начале АРТ у людей с сочетанной инфекцией ВИЧ и ВГС следует руководствоваться теми же принципами, как и при моноинфекции ВИЧ 2 .
В мире из 36 миллионов людей, живущих с ВИЧ, 5-20% страдают от хронического вирусного гепатита B (ВГВ). Заболеваемость сочетанной инфекцией ВИЧ и ВГВ является наибольшей в странах с низким и средним уровнями доходов, особенно в Юго-Восточной Азии и в странах Африки, расположенных к югу от Сахары (5).
В странах Африки и Азии с высокой распространенностью ВГВ-инфекции (>5%) заражение обычно происходит перинатально или в раннем детстве и в большинстве случаев предшествует инфицированию ВИЧ. В этих условиях распространенность ВГВ-инфекции у ВИЧ-положительных лиц близка к наблюдаемой в общей популяции.
- быстрое прогрессирование ВГВ-инфекции в стадию цирроза и ГЦК, приводя к повышению уровня смертности от болезни печени;
- снижение ответа на противовирусную терапию (ПВТ) ВГВ;
- развитие перекрестной устойчивости к препаратам для лечения ВИЧ- и ВГВ-инфекции;
- более тяжелое повреждение печени либо за счет прямой гепатотоксичности АРВП, либо из-за воспалительного синдрома восстановления иммунитета (ВСВИ) связанного с АРТ, влияющего на повышение активности АЛТ и даже развитие фульминантного гепатита, если АРТ не включает препараты, влияющие на обе инфекции;
- высокая частота хронизации после острой ВГВ-инфекции;
- более высокий уровень репликации ВГВ и частота реактивации;
- уменьшение доли случаев спонтанного излечения;
- высокая частота латентной инфекции (когда определяется ДНК ВГВ, но отсутствует сывороточный HBsAg).
Врачи-инфекционисты, семейные врачи, эпидемиологи, гинекологи, медицинские работники станций скорой медицинской помощи, дерматовенерологи, организаторы здравоохранения, педиатры, эксперты ФОМС, преподаватели, ординаторы, аспиранты, студенты и др.
2 Руководство по скринингу, оказанию помощи и лечению при хронической инфекции, вызванной вирусом гепатита С, обновленная версия, ВОЗ, Женева, 2016.
Руководство по хроническому гепатиту В, профилактика, помощь и лечение, Март, 2015. Женева: ВОЗ; 2015
Диагностика
Большинство пациентов с хроническим вирусным гепатитом (ХВГС) не предьявляют жалоб, не имеют клинических признаков болезни и выявляются при обследовании по поводу хронического заболевания печени или скринингового исследования.
Хронический вирусный гепатит С у ЛЖВ, не активная форма
Клинические критерии:
- Отсутствие клинических проявлений как острого 4 , так и хронического гепатита.
- Обнаруживаются антитела к вирусу гепатита С (HCV), Ig G;
- Не обнаруживается РНК HCV;
- Обнаруживаются антигены и/или антитела к ВИЧ;
- Показатели АЛТ в пределах нормы;
Хронический вирусный гепатит С у ЛЖВ, активная форма
Клинические критерии:
- Отсутствие клинических проявлений острого гепатита;
- Наличие у некоторых больных симптомов и признаков хронического гепатита С 5 ;
- Утомляемость (от лёгкой до изнуряющей), депрессия, эмоциональная лабильность;
- Снижение аппетита, тошнота, боли в животе, расстройство пищеварения;
- Головные боли, боли в мышцах или суставах;
- Внепеченочные проявления.
- Обнаруживаются антитела к вирусу гепатита С (HCV), Ig G;
- Обнаруживаются РНК HCV;
- Обнаруживаются антигены и/или антитела к ВИЧ;
- Обнаруживаются повышенные показатели АЛТ.
Показания к тестированию ЛЖВ на вирусный гепатит С
В программу скринига на ВГC входит тест на антитела к вирусу гепатита C (anti-HCV), методом иммуноферментного анализа (ИФА). Если результат этого теста положителен, то определяют наличие РНК ВГC и генотип ВГС, методом полимеразноцепной реакции (ПЦР).
- Скрининг на ВГC должен проводиться при установлении диагноза ВИЧ-инфекции. В случае принадлежности пациента к группе риска заражения ВГС (например, ЛУИН, МСМ, реципиенты крови и др.) скрининг должен повторяться ежегодно.
- Для раннего обнаружения острой инфекции пациентам из группы риска (активное употребление наркотиков внутривенно, травмирующий слизистые оболочки секс, незащищенный анальный секс, недавно перенесенные ИППП), с необъяснимым увеличением трансаминаз (АЛТ, АСТ), несмотря на отрицательные результаты теста на антитела к ВГC (ИФА), следует провести тест на наличие РНК ВГC (ПЦР)
- Тест на наличие РНК ВГC также рекомендован ежегодно для людей с высоким риском повторного инфицирования после успешного лечения или спонтанного самовыздоровления.
Стандартные определения случая ко-инфекции ВИЧ и ВГВ 11
Хронический вирусный гепатит В у ЛЖВ, неактивная форма
У большинства пациентов с хронической BГВ-инфекцией симптомы болезни не наблюдаются долгие годы.
- отсутствие клинических проявлений острого гепатита;
- наличие симптомов и признаков хронического гепатита В (от легкой степени до выраженной):
- быстрая утомляемость, слабость;
- снижение аппетита, тошнота, боль в животе, расстройство пищеварения;
- желтуха;
- увеличение печени и селезёнки;
- эмоциональная лабильность.
- обнаружение антигенов и/или антител к ВИЧ
- обнаружение HBsAg;
- ДНК ВГВ
- нормальная активность АЛТ.
- отсутствие клинических проявлений острого гепатита
- наличие симптомов и признаков хронического гепатита В (см. выше).
- обнаружение антигенов и/или антител к ВИЧ
- обнаружение HBsAg;
- ДНК ВГВ ≥ 2000 МЕ/мл;
- повышенная активность АЛТ;
- ДНК ВГВ
Показания к тестированию ЛЖВ на вирусный гепатит В- Скрининг на ВГВ должен проводиться при установлении диагноза ВИЧ-инфекции.
- В случае принадлежности пациента к группе риска заражения ВГВ (например, ЛУИН, МСМ, реципиенты крови и др.) скрининг должен повторяться ежегодно при отсутствии вакцинации.
- Скрининг на ВГВ проводится путем исследования на HBsAg методом ИФА.
- При положительном результате этого теста необходимо определить наличие антител к вирусному гепатиту D (по возможности).
- При отрицательном результате этого теста необходимо провести исследование на анти-HBs для выявления показаний к вакцинации против гепатита В.
3. Показания к тестированию ЛЖВ на вирусный гепатит А
Лицам с вновь диагностированной ВИЧ-инфекцией, независимо от статуса по ВГВ и ВГС, рекомендуется скрининг на антитела к вирусу гепатита А (ВГА) IgM (маркер острой стадии) и IgG (наличие постинфекционного иммунитета) по возможности.
При наличии результатов:
- положительного IgM, отрицательного IgG на фоне высоких показателей АЛТ и АСТ
Лечение
Новейшие схемы лечения ХВГС с помощью пероральных препаратов прямого противовирусного действия (ПППД) обеспечивают схожие показатели стойкого вирусологического ответа независимо от ВИЧ-статуса (таблица 1).
Таблица 1. Схемы противовирусной терапии ХВГС у ЛЖВ
(лица без цирроза, ранее не получавших ПППД и/или не ответившие на PegIFN и рибавирин)Генотип 1
Даклатасвир 60 мг+Софосбувир 400 мг в течение 12 недель ИЛИ
Ледипасвир 90 мг+ Софосбувир 400 мг, в течение 12 недель
Генотип 2
Даклатасвир 60 мг+Софосбувир 400 мг в течение 12 недель ИЛИ
Софосбувир 400 мг+Рибавирин*, в течение 12 недель
Генотип 3
Даклатасвир 60 мг+Софосбувир 400 мг в течение 12 недель ИЛИ
Софосбувир 400 мг+Рибавирин*, в течение 24 недель
Генотип 4или 5 или 6
Даклатасвир 60 мг+Софосбувир 400 мг в течение 12 недель ИЛИ
Ледипасвир 90 мг+ Софосбувир 400 мг, в течение 12 недель* Рибавирин – ежесуточно в дозе, зависящей от массы тела:
Для большинства пациентов с ко-инфекцией ВИЧ и ВГС, в том числе имеющих цирроз печени, польза АРТ перевешивает опасения, связанные с риском развития лекарственного поражения печени (таблица 2).
Таблица 2. Схемы противовирусной терапии при наличии компенсированного и декомпенсированного цирроза печени в исходе ХВГС у ЛЖВ
(лица, ранее не получавшие ПППД и/или не ответившие на PegIFN и рибавирин)
Генотип 1
Даклатасвир 60 мг+Софосбувир 400 мг в течение 24 недель ИЛИ
Даклатасвир 60 мг+Софосбувир 400 мг+Рибавирин*, в течение 12 недель ИЛИ
Ледипасвир 90 мг+Софосбувир 400 мг, в течение 24 недель ИЛИ
Ледипасвир 90 мг+Софосбувир 400 мг+Рибовирин*, в течение 12 недель
Генотип 2
Даклатасвир 60 мг+Софосбувир 400 мг в течение 12 недель ИЛИ
Софосбувир 400 мг+Рибавирин*, в течение 16 недель
Генотип 3
Даклатасвир 60 мг+Софосбувир 400 мг+Рибавирин*, в течение 24 недель
Генотип 4 или 5 или 6
Даклатасвир 60 мг+Софосбувир 400 мг в течение 24 недель ИЛИ
Даклатасвир 60 мг+Софосбувир 400 мг+Рибавирин*, в течение 12 недель ИЛИ
Ледипасвир 90 мг+Софосбувир 400 мг, в течение 24 недель ИЛИ
Ледипасвир 90 мг+Софосбувир 400 мг+Рибовирин*, в течение 12 недель*Рибавирин - ежесуточно в дозе, зависящей от массы тела:
Отслеживание взаимодействий лекарственных средств между препаратами для лечения ВИЧ-инфекции и ВГС
Важно тщательное изучение лекарственных взаимодействий (ВЛС), чтобы избежать токсичности и обеспечить эффективность схем, используемых для лечения как ВИЧ- инфекции, так и гепатита С.
Между ПППД и антиретровирусными препаратами происходит небольшое взаимодействие, а частота достижения устойчивого вирусологического ответа (УВО) при применении схем терапии на основе ПППД лиц с ко-инфекцией ВИЧ превышает 95% даже у пациентов с выраженным фиброзом печени или неэффективностью терапии ВГС в анамнезе. (таблица 3).
Таблица 3. Лекарственные взаимодействия при совместном применении препаратов для лечения ВГС и ВИЧ-инфекции 7![]()
![]()
Риск развития побочных эффектов терапии ВГС у пациентов с ко-инфекцией ВИЧ значительно выше, поэтому они нуждаются в пристальном наблюдении. Необходимо внимательно оценить ВЛС в этой группе пациентов еще до назначения терапии по поводу ВГС (таблица 4).
Таблица 4. Противопоказания/предостережения при лечении ПППД
Лекарственное
средствоПротивопоказания/предостережения Ледипасвир/ софосбувир Одновременный прием амиодарона
Индукторы Р–гликопротеина (P–gp)
Почечная недостаточность (рСКФДаклатасвир Индукторы или ингибиторы CYP3A
СофосбувирОдновременный прием амиодарона (следует также соблюдать осторожность при совместном применении с бета-блокаторами)
Почечная недостаточность (рСКФНеобходимо заменить антиретровирусный препарат до начала лечения ВГС, если вероятность возникновения ВЛС высока.
В связи с риском развития тяжелой анемии, крайне нежелательно совмещать прием зидовудина и рибавирина.
- Peg-IFN α2a:180 мкг/1,73 м², подкожно, 1 раз в неделю (макс. доза 180мкг)
Или
- Peg-IFN α2b: 60 мкг/м 2 , подкожно, 1 раз в неделю.- Рибавирин (перорально) 7,5 мг/кг массы тела два раза в день.
Рекомендуется следующая фиксированная доза рибавирина по весу:- 25-35 кг: по 200 мг утром и вечером;
- 36 - 48 кг: 200 мг утром и 400 мг вечером;
- 49 - 60 кг: по 400 мг утром и вечером;
- 61 - 74 кг: 400 мг утром и 600 мг вечером;
- ≥ 75 кг: по 600 мг утром и вечером.
- Расчет площади поверхности тела можно провести, используя формулу Мостеллера или посчитать online калькулятором на сайте juxtra.info/diagnostics/body_surface_area.php
Примечание: Нормальные значения площади поверхности тела9:
Новорождённый 0.25м²; Ребёнок 2 года 0.5м²; Ребёнок 9 лет 1.07м²; Ребёнок 10 лет1.14м²; Ребёнок 12-13 лет 1.33м²; Для мужчин 1.9м²; Для женщин 1.6м²- ИФН - противопоказан детям с декомпенсированной болезнью печени, выраженной цитопенией, почечной недостаточностью, тяжелыми сердечными расстройствами и аутоиммунными заболеваниями, не связанными с ВГС.
- Рибавирин противопоказан детям с нестабильной сердечно-легочной болезнью, тяжелой ранее существующей анемией или гемоглобинопатией (рибавирин и зидовудин усиливают развитие анемии, комбинированное их использование противопоказано).
- Воспалительный синдром восстановления иммунитета (ВСВИ) у пациентов с ВИЧ и ВГС, получающих АРТ, может проявляться в резком увеличении трансаминаз, поскольку количество лимфоцитов CD4 возрастает в течение первых 6-12 недель лечения. Необходимо провести дифференциальную диагностику между ВСВИ и лекарственной гепатотоксичностью или другими причинами гепатита.
Мониторинг эффективности лечения ВГС
Для мониторинга уровней РНК ВГС вовремя и после лечения следует использовать ПЦР с нижним порогом чувствительности- На фоне ПВТ: РНК ВГС следует измерять в начале терапии, на 4-й неделе, 12-й неделе и у пациентов с циррозом печени на 24-й неделе противовирусного лечения.
- После окончания курса ПВТ: через 12 и 24 недель.
Препарат Доза Активность против ВИЧ Интерферон
(ИФН)-α2b5 млн Ед/сутки или 10 млн Ед 3 раза в
неделю п/к в течение 16–48 недельЕсть а ПЕГ-ИФН-α2a 180 мкг 1 раз в неделю п/к в течение 48
недельЕсть а Энтекавир 0,5 мг x 1 раз в сутки (при устойчивости к
ламивудину 1,0 мг/сут)
Есть бЭмтрицитабин в 200 мг x 1 раз в сутки Есть б Ламивудин 300 мг x 1 раз в сутки г Есть б Телбивудин 600 мг x 1 раз в сутки Нет д Тенофовир
дизопроксилфумарат300 мг x 1 раз в сутки Есть б Тенофовир
алафенамид25 мг х 1 раз в сутки е Есть б, - При иммунодефиците, вызванном ВИЧ-инфекцией, снижается воспалительный процесс в печени у пациентов с ко-инфекцией ВГВ и ВИЧ.
- Подавление репликации ВИЧ на фоне АРТ приводит к развитию ВСВИ, при котором в первые несколько недель после начала АРТ развивается клинически выраженный гепатит.
- Этот синдром наблюдается у пациентов с очень низким исходным числом лимфоцитов CD4 и/или очень высоким уровнем РНК ВИЧ до начала АРТ.
- Этих симптомов удается избежать, включив в схему АРТ препарат с двойной активностью.
Прекращение лечения гепатита В (особенно при приеме ламивудина) не рекомендуется, т. к. это может привести к реактивации ВГВ, всплескам уровня АЛТ и, в редких случаях, к печеночной недостаточности.
При необходимости замены АРВ-препарата из-за развития устойчивости ВИЧ или токсичности следует продолжать лечение тенофовиром с ламивудином или тенофовиром с эмтрицитабином вместе с другими АРВ-препаратами.
У пациентов с ко-инфекцией ВГВ и ВИЧ в терминальной стадии заболевания печени требуются те же меры по лечению асцита, гепаторенального синдрома, кровотечений из варикозно расширенных вен, печеночной энцефалопатии и других проявлений печеночной декомпенсации, как у неинфицированных ВИЧ пациентов с ВГВ-инфекцией.
Ко-инфекция ВГВ с дельта агентом (ВГD) у ЛЖВ
В настоящее время недостаточно данных, которые бы позволили сформулировать четкие принципы ведения лиц с ВГD-инфекцией.Стойкая репликация ВГD является самым важным предиктором повышения риска смертельного исхода и необходимости противовирусного лечения.
Пег-ИФН – единственный препарат, эффективный в отношении ВГD, оптимальная продолжительность лечения не менее 48 недель.
Противовирусные нуклеоз(т)идные аналоги (энтекавир, тенофовир и др.) неэффективны или недостаточно подавляют репликацию ВГD.
- повышенная исходная активность АЛТ, которая может быть связано с оппортунистическими инфекциями, обусловленными ВИЧ-инфекцией;
- гепатотоксичность препаратов, использующихся для АРТ или лечения ТБ;
- употребление алкоголя;
- развитие лекарственной устойчивости;
- ВСВИ.
Рекомендации по замене лечения ВГВ
Пациентов, получающих тенофовир (TDF), в случае развития существенной токсичности для почек или костного мозга — перевести на TAF или энтекавир. При назначении энтекавира вместо TDF, в схему АРТ необходимо включить другой препарат из группы НИОТ, чтобы обеспечить достаточное подавление ВИЧ.Активная иммунизация вакцинацией против ВГА
Полный курс включает две дозы: начальную дозу и вторую – через 6-12 месяцев, который должен обеспечить максимальную выработку антител.Эффективность вакцины против ВГА может отсутствовать во время клинических проявлений ВИЧ-инфекции или при высокой вирусной нагрузке ВИЧ, в связи с чем желательно назначать курс вакцинации против ВГА на ранних стадиях ВИЧ-инфекции или при CD4 >300 клеток/мкл. Если у пациента число CD4
Последующее определение уровня антител к ВГА необходимо у лиц группы высокого риска по ВГА для оценки эффективности вакцины и для отбора пациентов для повторной вакцинации.
Пассивная иммунизация иммуноглобуном против ВГА
Необходимо назначить иммуноглобулин (0.02 мл/кг в/м) для постконтактной профилактики ВГА неиммунным (постинфекционный иммунитет) или невакцинированным пациентам в течение 2-х недель после вероятного бытового и/или сексуального контакта с пациентом ВГА. Вакцина против ВГА не показана для постконтактной профилактики, однако, вакцина может быть использована одновременно с иммуноглобулином для длительной профилактики для лиц, имеющих наибольший риск 13 .![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
ПРАВА ПАЦИЕНТОВ
![]()
![]()
![]()
к приказу департамента
здравоохранения и фармации
от 21.07.2009 г. № 834
МЕТОДИЧЕСКОЕ ПИСЬМО
ОБ ОКАЗАНИИ МЕДИЦИНСКОЙ ПОМОЩИ БОЛЬНЫМ
ВИЧ-ИНФЕКЦИЕЙ И ГЕПАТИТАМИ В И С
У большинства ВИЧ-инфицированных потребителей инъекционных наркотиков имеет место сочетание НВV- и HCV-инфекции. Хронические гепатиты В и С у больных ВИЧ-инфекцией протекают более агрессивно (по сравнению с лицами, страдающими только гепатитом В и/или С), быстрее формируется цирроз печени, гепатоцеллюлярная карцинома. Исходя из вышеизложенного, всем больным ВИЧ-инфекцией при постановке на диспансерный учет и динамически в процессе диспансерного наблюдения необходимо проведение следующих исследований:
- обследование методом ИФА на HBsAg и анти-HCV;
- развернутый анализ периферической крови;
- биохимический анализ крови (содержание билирубина и его фракций, уровень АЛТ и АСТ);
- определение показателей белково-синтетической функции печени (протромбиновый индекс, уровень белка и белковых фракций).
Лечение острых вирусных гепатитов
В 95% случаев острый гепатит В не требует противовирусной терапии. При развитии острого фульминантного гепатита В возможна терапия ламивудином.
Сведения о лечении больных острым гепатитом С с ВИЧ-инфекцией ограничены, а эффективность монотерапии интерфероном на фоне ВААРТ или без нее не определена.
Лечение хронического гепатита В
В решении вопроса о целесообразности назначения и выборе схемы терапии хронического вирусного гепатита В (ХГВ) учитывают следующие показатели:
- уровень ДНК HBV;
- активность заболевания цирроза печени;
- результаты предыдущего лечения ХГВ;
- наличие клинических симптомов вторичных заболеваний;
- количества CD4 лимфоцитов;
- необходимость назначения ВААРТ.
Выделяют 4 варианта терапевтического подхода к лечению больных смешанной инфекцией (ВИЧ+ХГВ):
1. Пациент не нуждается в лечении ХГВ (уровень ДНК HBV менее 20 000 МЕ/мл при наличии HBeAg и менее 2 000 МЕ/мл при его отсутствии, нормальный уровень АЛТ в течение 6 месяцев при не менее чем 3-кратном определении) и ВИЧ-инфекции (отсутствие клинических симптомов вторичных заболеваний, количество CD клеток более 350 клеток/мкл, уровень РНК ВИЧ менее 100 000 копий/мл).
2. Пациенту необходимо лечение только ХГВ. У ВИЧ-инфицированного нет клинических и лабораторных показаний для назначения ВААРТ; уровень ДНК НBV более 20 000 МЕ/мл при наличии HBsAg и более 2 000 МЕ/мл при его отсутствии, уровень АЛТ превышает в 2 и более раз верхнюю границу нормы.
3. Пациенту показана только ВААРТ.
При сочетании ВИЧ-инфекции и ХГВ в качестве основного режима ВААРТ 1-ой линии применяют ZDV (Ф-АЗТ) + 3ТС + EFV.
В качестве альтернативных режимов терапии 1-ой линии (при повышенном уровне АЛТ, 2 и более степени гепатотоксичности) целесообразно применять схему ВААРТ, включающую ингибитор протеазы (LPV/r + ZDV + 3ТС).
При неудаче первой линии ВААРТ, включающей 2НИОТ + ННИОТ, вторая линия терапии может включать ИП (LPV/r или NFV) + 2 других НИОТ (ddI + АВС).
4. Пациенту необходимо лечение ХГВ и ВИЧ-инфекции. Достаточно безопасной схемой для лечения пациентов с сочетанной инфекцией (ВИЧ-инфекция и ХГВ) является комбинация 2 НИОТ (зидовудин + ламивудин) и ИП ВИЧ (лопинавир/ритонавир). Кроме того, из группы НИОТ наиболее целесообразно использовать следующие сочетания: фосфазид или ставудин или абакавир + ламивудин. Альтернативной схемой ВААРТ является комбинация 2 НИОТ и ИП (нелфинавир).
Лечение хронического гепатита С
Решение о начале лечения ВИЧ-инфекции или хронического гепатита С (ХГС) зависит от количества CD4 лимфоцитов
клеток x 10 9 /л
Рекомендации по терапии ХГС
Лечение ХГС должно быть отложено
проведения ВААРТ для улучшения показателей
числа CD4 клеток (не менее 3 месяцев)
При наличии клинических симптомов вторичных
заболеваний начать с ВААРТ, через 1-3 месяца
подключить лечение ХГС.
При отсутствии симптомов вторичных заболеваний
для уменьшения риска развития гепатотоксичности
схем ВААРТ, рекомендуется начать с лечения ХГС.
ВААРТ целесообразно начать после завершения
Схема первой линии ВААРТ у больных ВИЧ-инфекцией и ХГС является:
1. ZDV (Ф-АЗТ) + 3ТС + LPV/r –если больной не нуждается в лечении ХГС.
2. АВС + 3ТС + LPV/r – если пациент получает лечение пегинтерфероном и рибанавирином.
При отсутствии в крови пациента повышения уровня АЛТ более 2,5 ВГН возможно использовать альтернативные схемы ВААРТ 1-ой линии:
1. ZDV (Ф-АЗТ) + ddI + NFV или EFV – если у пациента нет цирроза печени и он не получает лечения ХГС
2. d4T + 3ТС + NFV или EFV – если пациент получает лечение ХГС пегинтерфероном и рибанавирином.
Лабораторные исследования при терапии ХГВ и/или ХГС у больных ВИЧ-инфекцией
Необходимые исследования
Кратность исследований
Анализ периферической крови
до начала лечения, через 2, 4 недели от начала
лечения, затем 1раз в 2 месяца
Биохимический анализ крови
(билирубин и его фракции, АСТ, АЛТ,
ГТГ, железо, амилаза)
до лечения, через 2, 4 недели от начала лечения,
затем 1 раз в 2 месяца
Исследование количества CD4
до начала лечения ХГВ и/или ХГС, затем 1 раз в 3
месяца. При подключении ВААРТ – до начала,
через 1, 3 месяца, затем – 1 раз в 3 месяца.
Определение уровня РНК ВИЧ
до начала ВААРТ, через 4, 12 недель, затем – 1
УЗИ органов брюшной полости
до лечения, затем 1 раз в 6-12 месяцев
УЗИ щитовидной железы
Определение уровня гормонов
щитовидной железы (ТТГ, Т3
свободный, Т4 свободный), аутоантител
к тиреоглобулину и тиреопероксидазе
до лечения, затем 1 раз в 3 месяца
Профилактика вирусных гепатитов В и С
Специфическая профилактика вирусного гепатита В осуществляется путем вакцинации. При отсутствии HBsAg и анти-HBs показана вакцинация против вирусного гепатита В независимо от числа CD4 клеток. Ответ на вакцинацию зависит от числа CD4 клеток (он может быть снижен у больных с числом CD4 клеток менее 500 в 1 мкл). В течение 4 недель после вакцинации против вирусного гепатита В необходимо контролировать титр анти-HBs. При недостаточном ответе (анти-HBs менее 10 МЕ/л) обсуждают вопрос о ревакцинации. Если планируется назначение ВААРТ, вакцинацию откладывают до восстановления адекватной функции иммунной системы. Если вакцинация не приводит к сероконверсии, а риск вирусным гепатитом В сохраняется, целесообразно ежегодно контролировать маркеры (HBsAg и анти- HBc).
Изолированные анти-HBc могут быть маркерами перенесенной ранее HBV-инфекции. В таких случаях одна доза HBV вакцины может оказаться достаточной для индукции иммунного ответа.
Специфической профилактики вирусного гепатита С не существует.
1. Приказ Министерства здравоохранения СССР от 12 июля 1989 года
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
![]()
ПРАВА ПАЦИЕНТОВ
![]()
![]()
![]()
к приказу департамента
здравоохранения и фармации
от 21.07.2009 г. № 834
ПЕРЕЧЕНЬ КОНТИНГЕНТОВ, ПОДЛЕЖАЩИХ ОБСЛЕДОВАНИЮ НА ВИЧ-ИНФЕКЦИЮ И КРАТНОСТЬ ИХ ОБСЛЕДОВАНИЯ
Код
Контингенты
Длительность наблюдения и кратность обследования
Ответственные за консультирование, предоставление рекомендации пройти тестирование и забор материала
119
Обследованные в плановом порядке
Доноры крови, плазмы крови, спермы и любых других биологических жидкостей органов и тканей
При каждом взятии донорского материала
Главные врачи СПК, ОПК, ЛПУ, по месту забора крови
При первичном обращении в медицинское учреждение по поводу беременности, на 30-34 неделе беременности, при поступлении на роды (если ранее не проведено тестирование на ВИЧ)
Главные врачи ЛПУ, оказывающих помощь беременным
Медицинский персонал, работающий с больными ВИЧ-инфекцией или инфицированным ВИЧ материалом
При поступлении на работу и при периодических медицинских осмотрах (1 раз в год)
Главные врачи ЛПУ
Дети, рожденные от ВИЧ-инфицированных матерей
При рождении, в 12 и 18 месяцев
ГУЗ ЯО Центр СПИД
126
Обследованные добровольно с информированного согласия пациента
Потребители инъекционных наркотиков, в том числе больные наркоманией или злоупотребляющие наркотиками с вредными последствиями
1 раз в год при наличии практики употребления наркотиков
Главные врачи наркодиспансеров, поликлиник, имеющих наркологические кабинеты, руководители учреждений и организаций, оказывающие помощь наркопотребителям
Мужчины, имеющие секс с мужчинами (МСМ)
Главные врачи ЛПУ
Больные с заболеваниями, передающимися половым путем
При установлении диагноза или наличии симптомов ЗППП и через 6 месяцев
Главные врачи КВД, ЛПУ, оказывающие помощь больным ЗППП
Лица, занимающиеся оказанием коммерческих сексуальных услуг (КСР)
1 раз в 3 месяца при наличии практики оказания коммерческих сексуальных услуг
Руководители ЛПУ, оказывающих помощь КСР
Лица, имеющие большое количество половых партнеров
При обращении и через 6 месяцев
Руководители ЛПУ, проводящие добровольное тестирование на ВИЧ и оказывающие помощь населению
Лица, призываемые на военную службу, поступающие на службу по контракту, абитуриенты военных учебных заведений
При призыве на срочную военную службу, поступлении на службу по контракту, поступлении в военные ВУЗы
Начальники учреждений медицинской службы МО
Лица, находящиеся в местах лишения свободы
При поступлении в места лишения свободы и через 12 месяцев.
В случае если заключенный относится к одной из групп, рекомендованных для тестирования, в соответ-ствии с показаниями для данной группы.
Начальники учреждений медицинской службы ФСИН
Больные с рядом клинических показаний, указывающих на наличие ВИЧ с подозрением или с подтвержденным диагнозом СПИД-индикаторного заболевания
При наличии клинических симптомов ВИЧ-инфекции или СПИД-индикаторных заболеваний при обращении за медицинской помощью
Главные врачи ЛПУ, оказывающих медицинскую помощь населению
Вирусный гепатит В, Hbs-антигеноносительство, гепатит С
При установлении диагноза и через 6 месяцев
Главные врачи ЛПУ
Легочный и внелегочный туберкулез
При установлении диагноза и через 6 месяцев
Главные врачи ЛПУ
При обращении с целью обследования
Главные врачи ЛПУ
Обследованные добровольно по инициативе пациента (без наличия других причин обследования на ВИЧ)
При обращении с целью обследования
Главные врачи ЛПУ
Обследованные при проведении эпидемиологического расследования
При выявлении контакта, в результате которого могло произойти заражение ВИЧ, через 3, 6, 12 месяцев после последнего контакта
Главный врач ГУЗ ЯО Центр СПИД
Гетеросексуальные партнеры инфицированных ВИЧ
Так же, как по коду 120, при наличии продолжающихся рискованных контактов, 1 раз в год
Главный врач ГУЗ ЯО Центр СПИД
Гомосексуальные партнеры инфицированных ВИЧ
Так же, как по коду 120, при наличии продолжающихся рискованных контактов, 1 раз в год
Главный врач ГУЗ ЯО Центр СПИД
Партнеры по внутривенному введению наркотиков
Так же, как по коду 120, при наличии продолжающихся рискованных контактов, 1 раз в год
Главный врач ГУЗ ЯО Центр СПИД
Внутрибольничный контакт с ВИЧ-инфицированным
При выявлении контакта, через 3, 6, 12 месяцев после контакта
Главный врач ГУЗ ЯО Центр СПИД
Реципиент крови, жидкостей, органов от ВИЧ-инфицированного донора
При выявлении контакта, через 3, 6, 12 месяцев после получения донорского материала
Главный врач ГУЗ ЯО Центр СПИД
Другой контакт с ВИЧ-инфицированным, при котором имелся риск заражения ВИЧ
При выявлении контакта, через 3, 6, 12 месяцев после контакта
Главный врач ГУЗ ЯО Центр СПИД
Иностранные граждане и лица без гражданства, прибывшие в Российскую Федерацию на срок более 3 месяцев
При обращении за получением разрешения на гражданство или видом на жительство или разрешением на работу в Российской Федерации
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
![Александров Павел Андреевич, инфекционист, гепатолог, паразитолог, детский инфекционист - Санкт-Петербург]()
Определение болезни. Причины заболевания
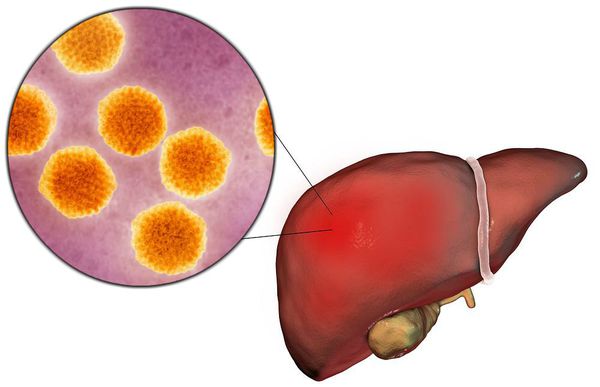
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
![Поражение печени вирусом гепатита А]()
Этиология
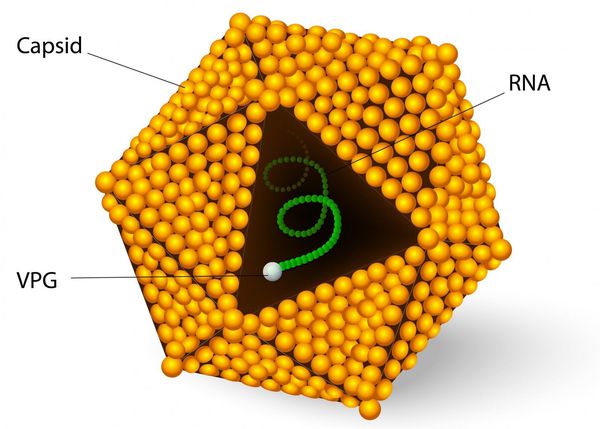
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
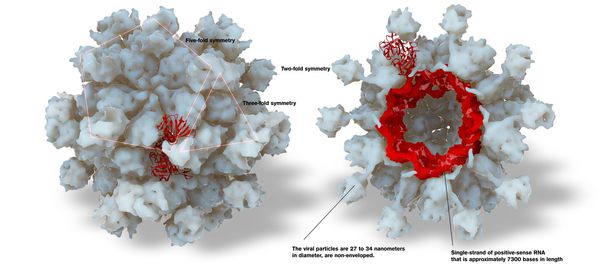
![Строение вируса гепатита А]()
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
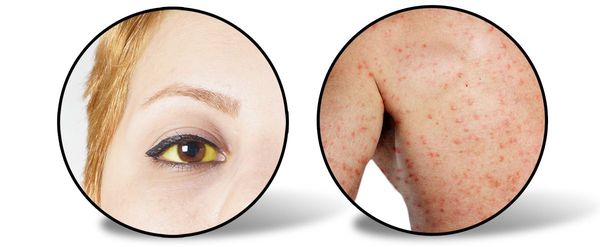
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
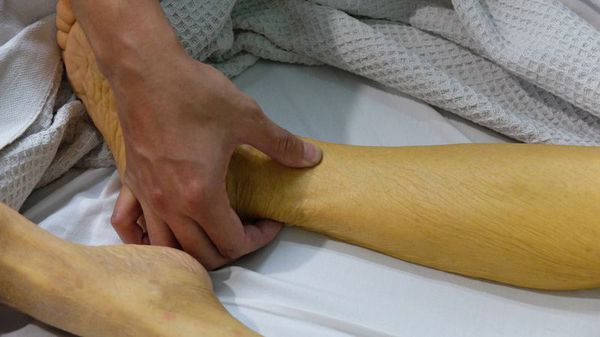
![Признаки желтушного периода гепатита А]()
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
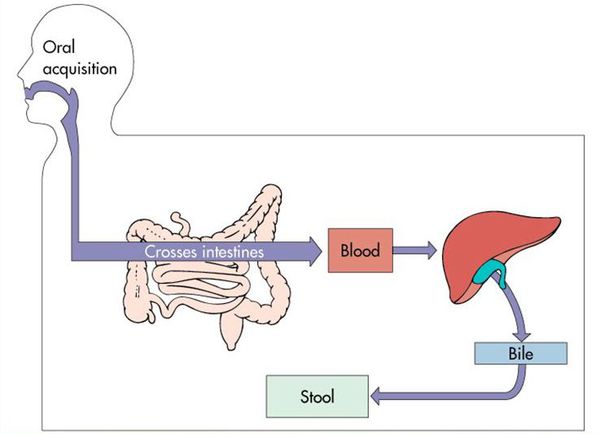
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
![Путь распространения гепатита А в организме человека]()
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
![Изменение клеток печени при гепатите А]()
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
![Резидуальное явление в виде увеличения печени]()
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
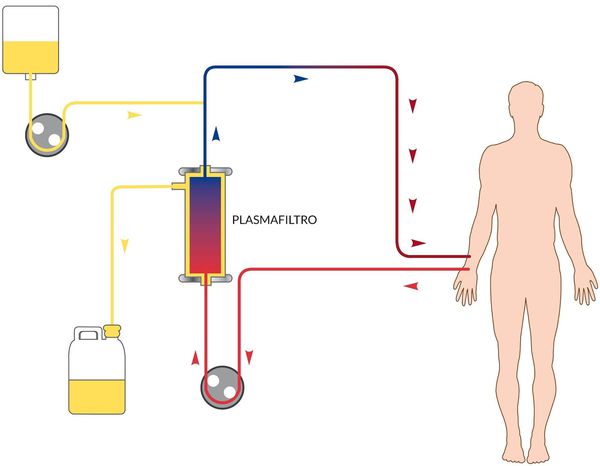
![Механизм плазмафереза при лечении гепатита А]()
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Что такое гепатит Е? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
![Александров Павел Андреевич, инфекционист, гепатолог, паразитолог, детский инфекционист - Санкт-Петербург]()
Определение болезни. Причины заболевания
Вирусный гепатит Е — это острое (и редко хроническое) инфекционное заболевание, которое вызывает вирус гепатита Е. Клинически проявляется синдромом общей инфекционной интоксикации, энтерита (воспаления тонкой кишки) и холестаза (застоя желчи), желтухой, увеличением и нарушением работы печени. Болезнь протекает доброкачественно, за исключением беременных, у которых заболевание имеет катастрофические последствия в любом триместре беременности.
![Вирусный гепатит Е]()
Этиология
Вид — вирус гепатита Е (HЕV)
![Строение вируса гепатита Е]()
Данный вирус представляет собой одноцепочечный РНК-вирус округлой формы диаметром 30-35 нм. Он лишён наружной оболочки. На поверхности вириона есть вдавления, напоминающие чаши.
Чтобы вирус внедрился в клетку, в процессе жизни он кодирует трансмембранный белок и такие ферменты, как РНК-зависимую РНК-полимеразу, РНК-хеликазу, метилтрансферазу и папаин-подобную протеазу.
Существует пять генотипов вируса:
- I и II — только человеческие;
- III и IV — есть также у животных, т. е. может передаваться от них людям; вызывает хронические формы, если есть предрасположенность;
- V — птичий.
При температуре от 0°C быстро инактивируется. Длительно сохраняется в воде и при отрицательных температурах. Неплохо себя чувствует в ЖКТ человека. Хорошо сохраняется в плохо прожаренном мясе. При нагревании воды до 71°C погибает в течение 20 минут, при кипячении — практически мгновенно [1] [2] [3] [8] [10] .
Эпидемиология
Источник инфекции — вирусоноситель или человек, который уже болен какой-либо формой гепатита Е, в особенности острой. Вирус распространяется с последней недели инкубационного периода и до 30 дней от начала заболевания.
Каждый год повсеместно регистрируется около 3,3 млн случаев заболевания. При этом количество людей с гепатитом Е, который протекает пока без симптомов или совсем себя не проявляет, по предварительным оценкам может достигать 20 млн. Смертность — около 4 %, преимущественно умирают беременные.
В окружающую среду вирус выделяется с экскрементами инфицированных людей. Иногда человек заражается при употреблении недостаточно приготовленного мяса свиней, оленей и моллюсков.
- фекально-оральный — через заражённые вирусом руки (контактно-бытовой путь), воду или пищу;
- парентеральный — при переливании крови (встречается редко);
- половой путь — при орально-анальном контакте;
- вертикальный — от матери к плоду.
![Пути передачи вируса гепатита Е]()
Наибольшее значение имеет водный путь передачи. Часто он связан с сезоном дождей и наводнениями, когда вода загрязняется фекалиями.
Восприимчивость к гепатиту Е высокая. Преимущественно болеют люди 15-44 лет. К группе повышенного риска относятся работники животноводческих ферм и боен.
Факторы риска заражения:
- высокая плотность населения, особенно в бедных странах;
- антисанитария, несоблюдение правил личной гигиены, неправильное хранение, обработка и приготовление пищи;
- нарушения санитарно-технических требований на объектах водоснабжения — заражение воды;
- бытовой очаг заболевания.
Заболевание обычно возникает в осенне-весенний период. В основном распространено в странах Восточной и Южной Азии.
После перенесённой болезни формируется стойкий иммунитет, чаще пожизненный [1] [3] [7] [9] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Е
Болезнь начинается постепенно. Инкубационный период длится от 2 до 10 недель.
Как и в случае гепатита А, заболевание обычно протекает в бессимптомной и субклинической (предсимптомной) форме.
При возникновении явных клинических признаков (т. е. при манифестации), преобладают случаи лёгкого и среднетяжёлого течения. Симптоматика медленно нарастает. Появляется немотивированная слабость, подташнивание, снижение аппетита, повышение температуры до 37,1-38,0°С (субфебрилитет), дискомфорт и тяжесть в правом подреберье, дискомфорт в суставах, возможна рвота.
Вслед за этими симптомами через 3-7 дней наступает желтушный период, который длится максимум один месяц. Он сопровождается пожелтением кожи и слизистых оболочек, потемнением мочи и обесцвечиванием кала. Общее состояние больных не улучшается, сохраняется плохое самочувствие, выраженный дискомфорт в правом подреберье, увеличение размеров печени и селезёнки, желтушность кожных покровов, нарастает зуд кожи.
![Желтушный период болезни]()
При неосложнённом и нетяжёлом течении начинает медленно регрессировать в течение нескольких недель. Как правило, после этого человек полностью выздоровливает, иногда развиваются непродолжительные остаточные явления в виде астении (бессилия) и дискомфорта в правом подреберье.
Раньше считалось, что гепатит Е — лишь острое заболевание. Однако в последнее время накоплен ряд данных, позволяющих выделить небольшую группу больных, переносящих хронический вариант болезни. Он встречается у ВИЧ-инфицированных людей в стадии СПИДа, после пересадки органов, а также у тех, кто получает мощную иммуносупрессивную терапию.
Специфичной симптоматики у хронического гепатита А нет. Больные жалуются на повышенную утомляемость, артралгии, неустойчивый стул, тяжесть в правом подреберье, субфебрилитет, иногда устойчивый лёгкий зуд кожи. Если не лечить это состояние, может развиться цирроз печени.
Гепатит Е у беременных
При заражении беременной в I и II триместрах происходит 100 % гибель плода. Летальность самих беременных невелика.
При заражении беременной в III триместре ребёнок может родиться живым, но 50 % из них умирают в первые месяцы жизни. Смертность самих женщин достигает 25-30 %. А если беременные живут в районах, которым не свойственно данное заболевание, то летальность может достигать 80 %.
Тяжесть течения Гепатита А при беременности связана со специфической аутоиммунной перестройкой организма женщины. В этом случае заболевание часто протекает по фульминантному типу (острой печеночной недостаточности) — на фоне начальных симптомов болезни резко нарастает желтуха, развивается тяжёлая интоксикация, некупируемая рвота, кровотечения (ДВС-синдром), нарушается сознание. Роды (преждевременные или выкидыш) стремительно ухудшают состояние больной: развиваются массивные послеродовые кровотечения, острая почечная недостаточность, печеночная энцефалопатия. Из-за такого состояния в острый период искусственно прерывать беременность нельзя [1] [5] [6] [8] [9] .
Патогенез гепатита Е
В цитоплазме гепатоцитов внешняя оболочка вируса вируса раскрывается, и запускается выработка вирусных белков. Одновременно с этим происходит подготовка клетки-хозяина к этому процессу.
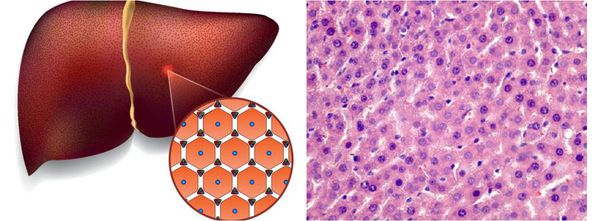
![Здоровые клетки печени]()
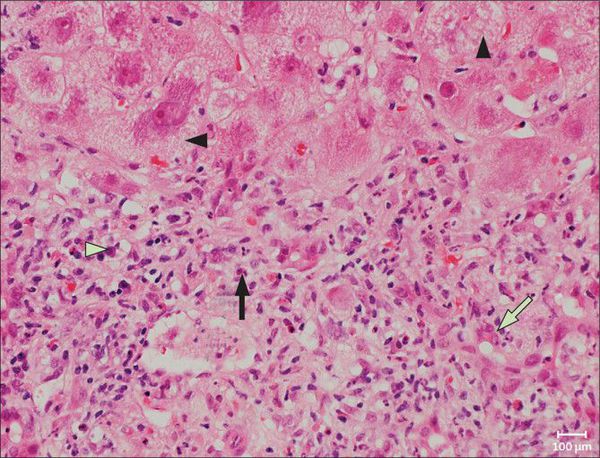
Во время своей жизни вирус напрямую провоцирует дегенеративные изменения в гепатоцитах, в т.ч. вызывая их гибель по типу баллонной дистрофии — переполнение клетки жидкостью. После этого готовые вирусные частицы распространяются и заражают новые здоровые клетки.
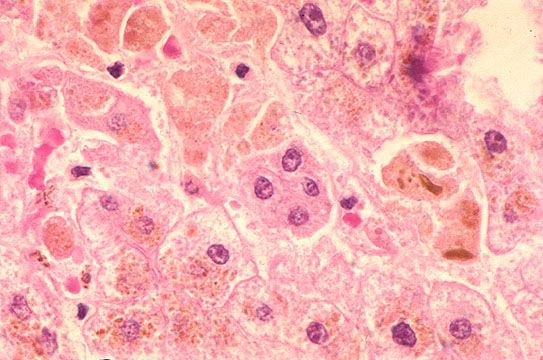
![Клетки печени при остром гепатите Е]()
Со временем в организме формируются специфические антитела, которые позволяют полностью вывести вирус из организма человека (за исключением случаев выраженного угнетения иммунитета).
Тяжёлое течение гепатита Е у беременных не связано со свойствами вируса напрямую. Оно вызвано лишь иммунологической перестройкой иммунной защиты беременных. Из-за этого развивается каскад иммунопатологических и гормональных реакций, которые приводят к массированному некрозу гепатоцитов, дефициту плазменных факторов свёртывания и внутрисосудистому гемолизу — разрушению эритроцитов крови [1] [2] [3] [5] [10] .
Классификация и стадии развития гепатита Е
По клиническим признакам выделяют два варианта заболевания:
- безжелтушная форма — до появления симптомов или при освобождении организма от вируса и формировании стойкого иммунитета;
- желтушная форма — при нарастании симптомов.
По тяжести процесса гепатит Е делят на четыре степени:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная, гепатит у беременных).
Факторы риска развития тяжёлого течения болезни:
- беременность любого триместра (наиболее неблагоприятно заболевание протекает в III триместре);
- пожилой возраст:
- мужской пол;
- иммуносупрессивная терапия (на фоне трансплантации органов); ;
- комбинированная соматическая патология (сахарный диабет, ишемическая болезнь сердца, аутоиммунный гепатит, пациенты на гемодиализе);
- наличие хронической вирусной патологии печени (вирусные гепатиты В и С);
- алкоголизм.
По исходу заболевание бывает трёх типов:
- с выздоровлением (полным, с остаточными явлениями);
- с хронизацией;
- с неблагоприятным прогнозом (у беременных) [4][5][6] .
Осложнения гепатита Е
Осложнения при гепатите Е можно разделить на три группы:
- Истинные (печёночные) осложнения:
- острая печёночная недостаточность — осложнение с неблагоприятным исходом, при котором быстро развивается массивное повреждение ткани печени (до 90 %), резкое нарушаются её функции, возникает печёночная энцефалопатия (нарушение работы мозга), геморрагический синдром (повышенная кровоточивость) и коагулопатия (нарушение свёртывания крови);
- холестаз — нарушение синтеза и выведения желчи (желтуха), осветление кала и потемнение мочи, появление выраженного кожного зуда и чувства горечи во рту;
- тромбо-геморрагический синдром у беременных (ДВС-синдром) — кровотечения и кровоизлияния различной интенсивности и направленности;
- преждевременные роды или выкидыш у беременных.
- Внепечёночные осложнения: — острое неврологическое заболевание, которое сопровождается нарушением чувствительности в руках и ногах, мышечной слабостью и иногда параличом.
- острый поперечный миелит — нарушение всех функций спинного мозга;
- различные нейропатии и полирадикулопатии;
- панкреатит — тошнота, рвота, опоясывающие боли в животе; — боли в поясничной области, нарушение мочеобразования, повышенная потеря эритроцитов и белка с мочой;
- повышение вероятности развития рака кожи и заболеваний кровеносной системы.
- Резидуальные (постгепатитные) явления:
- дискинезия (нарушение моторики) желчевыводящих путей — застой желчи, чувство тошноты, отрыжка, горечь во рту;
- постгепатитная гепатомегалия — увеличение печени в связи с разрастанием соединительной ткани;
- постгепатитный синдром — повышенная утомляемость, астения, раздражительность, чувство тошноты и дискомфорта в правом подреберье [1][2][6][7][8] .
Диагностика гепатита Е
Лабораторная диагностика:
- Клинический анализ крови — нормальный объём эритроцитов или умеренная лейкопения, повышение количества лимфоцитов, моноцитов и снижение нейтрофилов в крови, сниженная или нормальная СОЭ.
- Биохимический анализ крови — повышенный уровень общего билирубина за счёт прямой и непрямой фракции, увеличение АЛТ и АСТ, сниженый индекс протромбина (ПТИ), повышение тимол-вероналоовой пробы (уменьшение альбуминов и увеличение гамма-глобулинов), повышение ГГТ и щелочной фосфатазы.
- Общий анализ мочи — появление гематурии, протеинурии и цилиндрурии (обнаружение эритроцитов, белка и цилиндров в моче).
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина.
- Серологические тесты — обнаружение антител в сыворотке крови:
- анти-HЕV IgM — выявляются при острой инфекции с конца первой недели от момента заражения, могут сохраняться до двух лет, иногда бывают ложноположительными при активной ЦМВ-инфекции;
- анти-HЕV IgG — выявляются с 41 дня в течение 15 лет методом иммуноферментного анализа (ИФА);
- HЕV RNA — выявляются при острой инфекции, начиная с 22 дня, а также при хронизации в течение долгого времени благодаря полимеразной цепной реакции (ПЦР).
- УЗИ органов брюшной полости — увеличение печени с реактивным изменением структуры её ткани, увеличение лимфоузлов в воротах печени, иногда увеличена селезёнка.
Дифференциальная диагностика с другими заболеваниями:
- Вирусные гепатиты В и С — связь с парентеральными вмешательствами (например, с переливанием крови), более длительный преджелтушный период, характерные серологические тесты. , желтушная форма — выраженный синдром общей инфекционной интоксикации, увеличение лимфоузлов, тонзиллит, специфические изменения общей крови и серологические тесты.
- Жёлтая лихорадка — острое начало, высокая температура, гиперемия и отёчность лица, временное улучшение, а затем ухудшение состояния. — острое начало, высокая температура, частое поражение почек, выраженные боли в икроножных мышцах, изменения общей крови бактериального характера.
- Псевдотуберкулёз — умеренно высокая температура, мезаденит (воспаление лимфоузлов брыжейки кишечника), терминальный илеит (воспаление подвздошной кишки), симптомы носков и капюшона (мелкоточечные высыпания), скарлатиноподобная сыпь, бактериальные изменения крови, специфические маркеры.
- Острые кишечные инфекции, например, сальмонеллёз — острое начало, выраженный синдром поражения ЖКТ (энтерит, колит, высокая температура).
- Листериоз — высокая температура, увеличение лимфоузлов, поражения железистой ткани ротоглотки, бактериальная кровь.
- Сепсис — гектическая (изнуряющая) лихорадка, выраженные полиорганные нарушения.
- Амебиаз — характерные симптомы поражения кишечника, эозинофилия крови, выявления возбудителя.
- Токсические поражения печени — связь с употреблением токсинов, отсутствие синдрома общей инфекционной интоксикации.
- Опухоли гепатобилиарной области — длительное постепенное начало, отсутствие яркой выраженной симптоматики, умеренное повышение АЛТ или АСТ, резкое повышение СОЭ, характерные изменения на УЗИ, КТ или МРТ. — типичные болевые приступы, умеренное повышение АЛТ или АСТ, данные инструментальных исследований [1][2][6][8][10] .
Лечение гепатита Е
При лёгкой степени гепатита Е лечение проводится в амбулаторных условиях (на дому). Во всех остальных случаях показано стационарное лечение в инфекционном отделении больницы. Режим постельный или полупостельный.
Чтобы снизить нагрузку на поражённую печень, необходимо придерживаться механически и химически щадящей диеты № 5 по Певзнеру. Она подразумевает употребление витаминов и повышенного количества воды (более 1,5 л в сутки), исключение алкогольных и газированных напитков, жаренной и острой пищи, грибов, сдобного теста и других продуктов.
Специфического лечения, которое бы устраняло причины гепатита Е, нет. В основном все методы направлены на устранение симптомов, интоксикации и восстановление нормальной функции печени.
Показан приём сорбентов и препаратов, которые повышают энергетические ресурсы. Иногда назначают гепатопротекторы. Если случай тяжёлый, то проводится терапия гормональными средствами и препаратами крови, а также гипербарическая оксигенация (использование кислорода под высоким давлением) и плазмаферез.
![Гипербарическая оксигенация]()
Назначение инфузионной терапии — внутривенного введения глюкозо-солевых растворов и витаминов — зависит от степени тяжести и определённых симптомов.
При тяжёлом течении и хронизации возможно применение препаратов общевирусного действия. Они позволяют снизить вирусную нагрузку.
Людям, получающим цитостатическую (противоопухолевую) терапию по возможности следует снизить дозу на 30 %. Это повышает вероятность спонтанной гибели вируса.
Беременные с гепатитом Е должны находиться в условиях реанимации инфекционного стационара. В острый период болезни лечение проводится по общим принципам, преждевременное родоразрешение противопоказано.
Выписывать больных можно в том случае, если в ходе лечения у них стойко улучшается клиническая картина и лабораторные показатели. После выписки пациенты, которые идут на поправку после неосложнённых форм болезни, находятся под наблюдением врача в течение шести месяцев. Осмотр и обследования проводятся минимум один раз в месяц [5] [6] [8] [9] .
Прогноз. Профилактика
Прогноз гепатита Е зачастую благоприятный, за исключением случаев заболевания при беременности. После выписки из больницы окончательное выздоровление наступает спустя 2-3 месяца. Крайне редко болезнь может стать хронической и затяжной.
Чтобы снизить количество случаев инфицирования, необходимо придерживаться следующих правил:
- создавать все условия для того, чтобы потребляемая питьевая вода была безопасной (касается водоснабжения);
- соблюдать правила утилизации сточных вод (канализационное хозяйство);
- соблюдать правила личной гигиены (всегда мыть руки);
- следить за качеством обследования работников, которые связаны с пищевой промышленностью;
- соблюдать технологию хранения, приготовления и транспортировки продуктов питания и воды;
- беременным на любом сроке стоит воздержаться от поездок в потенциально опасные в эпидемиологическим плане места (тёплые страны, особенно Азиатского региона).
![Профилактика гепатита Е]()
Для предотвращения развития болезни разработана специфическая профилактика — вакцинация против гепатита Е. С этой целью применяется вакцина Hecolin (Китай). Она вырабатывает иммунитет к одному генотипу у 95 % трехкратно привитых людей [1] [2] [3] [5] [8] .
Читайте также: