Прививка от коронавируса человека существует
Обновлено: 23.04.2024
Ответы на самые распространенные вопросы о вакцинах и вакцинации
Лучше участвовать в учениях, чем оказаться на настоящем поле боя, на настоящей войне. Когда мы вакцинируем человека, мы в некотором роде моделируем заболевание, в облегченной форме, без тяжелых последствий. Прививка обучает иммунную систему бороться с этим возбудителем. Поэтому иммунная система, столкнувшись с коронавирусом, в следующий раз будет вести себя гораздо более эффективно. Плюс вакцины учат иммунную систему не просто сопротивляться коронавирусу, а конкретно бить его в наиболее уязвимые места. Вакцина подбирается и делается с таким прицелом, чтобы атаке подвергались максимально уязвимые части вируса. Иммунная система после иммунизации (вакцинации) обучена. Какой-то процент привитых людей может заболеть, но в любом случае эти люди болеют гораздо легче и у них гораздо меньше риск умереть от коронавируса.
В марте 2020 года Всемирная организация здравоохранения объявила пандемию новой коронавирусной инфекции, обнаруженной в конце декабря 2019 года в китайском городе Ухань. Пандемия - это глобальная эпидемия. Быстрое распространение новой инфекции и больше число летальных случаев мобилизовали системы здравоохранения разных стран мира, а также их фармпроизводства, чтобы как можно быстрее разработать вакцины и лекарства. Россия - первая страна в мире, зарегистрировавшая вакцину против COVID-19. В декабре 2020 года в стране объявлена масштабная, а с января 2021 года - массовая вакцинация. После прохождения всех необходимых исследований и соблюдения международных протоколов в России допущены к использованию четыре отечественных вакцинных препарата.
Но медленные темпы вакцинации в мире вообще, не только в России, привели к тому, что коронавирус выиграл время и получил возможность мутировать. Он становится все более и более заразным, все больше и больше людей могут заболеть. Продолжающаяся нагрузка на систему здравоохранения может привести к очень серьезным последствиям и для экономики, и для жизни каждого россиянина. Поэтому так важно быстро довести показатели массовой вакцинации в стране до 80% взрослого населения.
На прививку может записаться любой гражданин Российской Федерации старше 18 лет. В приоритетном порядке вакцинации подлежат следующие категории граждан: • лица старше 60 лет; • работники социальной сферы и другие лица, работающие с большим количеством людей; • люди с хроническими заболеваниями.
Роспотребнадзор рекомендует соблюдать меры профилактики (дистанция, ношение маски, использование антисептиков) до и после вакцинации. Самоизоляция до и после вакцинации не требуется. Вакцина не содержит патогенный для человека вирус, вызывающий COVID-19, поэтому заболеть и заразить окружающих после прививки невозможно.
- озноб
- повышение температуры тела (не выше 38,5 градусов)
- боль в мышцах и суставах
- усталость
- головная боль
- болезненность в месте укола
- покраснение
Медицинские специалисты, которые проводят вакцинацию от COVID-19, вносят данные о пациенте и введенном препарате в регистр вакцинированного. Его оператором является Минздрав России. Затем информация автоматически попадает в ваш кабинет на Госуслугах.
🔹 Где посмотреть сертификат
Открыть сертификат можно на странице Вакцинация COVID-19
🔹 Что нужно сделать для получения сертификата
1. Зарегистрируйтесь на Госуслугах и подтвердите учетную запись. Проще всего — онлайн через банк.
3. Сделайте прививку — записаться можно онлайн. При заполнении анкеты в центре вакцинации проверьте, чтобы паспортные данные и СНИЛС были указаны без ошибок.
🔹 Если сертификат не приходит
Отправьте жалобу через Госуслуги. К жалобе можно приложить фото бумажного сертификата, который выдали в центре вакцинации.
🔹 Как еще можно получить электронный сертификат
Никак, это единственный способ. Если кто-то предлагает оформить сертификат за деньги и загрузить его на Госуслуги, — это мошенники.

Новость
Есть шанс, что вакцина от коронавируса будет доступна уже в начале 2021 года
Автор
Редакторы
Итак, давайте поговорим о разработке вакцин, ведь для реализации таких планов все должно сработать идеально. Вот ссылка на хороший обзор вакцин против коронавируса, опубликованный в Nature Reviews Drug Discovery [1]. На сайте ВОЗ размещен официальный список вакцин, а BioCentury постоянно обновляет в открытом доступе сводки о вакцинах и других методах лечения, которые находятся в клинических или доклинических исследованиях. Только что они опубликовали превосходный обзор о вакцинах, который я рекомендую прочитать после моего поста.
Обзор в Nature Reviews Drug Discovery упоминает 115 (!) программ вакцинации, из которых по 37 нет никакой дополнительной информации, а 78, безусловно, реальны. Из этих 78 пять уже вошли в клинические исследования, и число их будет быстро расти. Это вакцина mRNA1273 от компании Moderna, которая, как следует из названия, является мРНК-вакциной, и INO4800 от компании Inovio, представляющая собой ДНК-плазмиду. Также есть две клеточные вакцины из Шэньчжэньского геноиммунного медицинского института: LV-SMENP-DC, вакцина из дендритных клеток, модифицированных лентивирусными векторами для экспрессии вирусных белков, и вакцина из искусственных антигенпрезентирующих клеток (aАРС). И, наконец, есть более традиционная рекомбинантная белковая вакцина Ad5-nCoV от компании CanSino.
Давайте рассмотрим, что всё это значит. Как видно из приведенного перечня, подходы к созданию вакцины весьма разнообразны, и это еще не весь спектр. Если обратиться к доклиническим кандидатам, мы увидим также вирусоподобные частицы, вирусные векторы (как реплицирующиеся, так и не реплицирующиеся), живые аттенуированные вирусы, инактивированные вирусы и многое другое. Мы видим, что существует множество способов вызвать иммунный ответ. Каковы же различия между ними?
Типы вакцин
Следующий класс — вакцины на основе инактивированных вирусов. В этом случае вирусы, даже если вы считаете их живыми существами (я — нет), мертвы. Раньше вирусный препарат для этого нагревали, теперь же это чаще всего делается при помощи дезинфицирующих средств, вызывающих денатурацию вируса, таких как формалин или бета-пропиолактон. Эти вещества изменяют белки вируса так, что вирус уже не может заражать клетки, но не настолько сильно, чтобы они не вызывали иммунный ответ. Это сродни искусству; такую инактивацию необходимо провести и испытать несколько раз, чтобы получить воспроизводимый иммунный ответ и воспроизводимый способ производства неактивного вируса. Как вы понимаете, введение такого инактивированного вируса часто не столь эффективно, как описанный выше подход с живыми ослабленными вирусами, которые заставляют клетки человека самостоятельно производить вирусные белки. Приходится прибегать к старой доброй схеме повторной вакцинации (праймирование и дальнейшее бустирование). К этому типу относятся, например, вакцины против гепатита А и сезонного гриппа.
Еще один распространенный вид вакцины — субъединичная — это отдельный белок, фрагмент белка или субъединицы патогена (при некоторых бактериальных заболеваниях это может быть также токсин, вырабатываемый бактерией). Идея заключается в том, чтобы выбрать белок, который вызывает сильный иммунный ответ. Таким образом, существует множество потенциальных кандидатов на эту роль, и проработка каждого — самостоятельный процесс. Плюсом такого подхода является то, что выбранный белок можно производить рекомбинантно в больших количествах. Конечно, вместо белка можно взять гликопротеин или даже кусочек полисахарида из наружной оболочки патогена, поскольку они могут быть весьма характерными для конкретной бактерии. Самое сложное здесь — получить достаточный иммунный ответ, ведь такие фрагменты могут быть не столь эффективны для запуска выработки антител, как полноценный патоген. Поэтому, как правило, для успешной работы таких вакцин необходимы адъюванты (о них — ниже). Вакцины такого типа применяются против опоясывающего лишая, гепатита В, вируса папилломы человека, менингококка, сезонного гриппа и многих других патогенов.
Аналогично дела обстоят и с мРНК-вакцинами [7]. Концептуально они похожи на ДНК-вакцины, однако вы сразу перескакиваете к этапу мРНК. Я немного писал об этом в посте про CureVac — иммуногенность такого рода препаратов была отмечена как неожиданный побочный эффект в экспериментах, где животным вводили мРНК, и исследователям пришло в голову использовать это свойство для создания вакцин. Как и в случае ДНК-вакцин, на мРНК-вакцину можно получить два вида иммунного ответа: клетки врожденного иммунитета могут распознать последовательность чужеродных нуклеиновых кислот, плавающих вокруг, как признак инфекции, а клетки адаптивного иммунитета выработать к полученным после трансляции мРНК белкам антитела. Одна из задач при таком подходе — ослабить врожденный иммунный ответ и усилить адаптивный, обеспечивающий длительную защиту, которую мы хотим получить при вакцинации. На днях появилась информация о выздоравливающем от COVID-19 молодом пациенте, который в ходе болезни, по-видимому, не выработал антитела против вируса. Это пример подобного рода проблемы: сильный врожденный иммунный ответ может победить вирус, но не дать пациенту выработать долговременный иммунитет против него.
мРНК-вакцины имеют несколько потенциальных преимуществ перед ДНК-вакцинами, а, возможно, и перед всеми описанными типами вакцин. мРНК — это самая простая конструкция из тех, которую можно себе представить, так что при ее использовании нет проблем с иммунным ответом на вектор, который часто препятствует повторному введению других вакцин. Кроме того, мРНК не может интегрироваться в геном клетки организма. На протяжении многих лет большой проблемой с мРНК-вакцинами была стабильность мРНК: ей нужно не деградировать после введения, а эффективно проникать в клетки и транслироваться в белок. На данный момент многие из этих вопросов практически решены путем внесения изменений в саму последовательность РНК и в формуляцию (рецептуру) раствора, в виде которого она находится перед введением. Правда, ДНК-вакцины существуют дольше мРНК-вакцин, но, как уже говорилось, всё еще не дошли до применения у человека. Превзойдут ли их мРНК-вакцины или нас ждет разочарование? В условиях пандемии коронавируса мы выясним это быстрее, чем планировали.
Адъюванты
Есть еще одна ключевая методика вакцинации, которая применима ко всем вышеописанным методам, — использование адъювантов [8]. Очевидно, что основная вещь, которую мы хотим получить при вакцинации, — это устойчивый длительный иммунный ответ, и оказалось, что различные добавки могут способствовать его появлению, играя на равновесии между врожденным и адаптивным иммунными ответами, упомянутыми выше. Идея состоит в том, чтобы получить оптимальный переход от врожденных механизмов иммунитета к адаптивным, а именно к выработке антител. Для быстрого ознакомления с принципами работы иммунной системы можно прочитать этот пост, хотя, конечно, существует много материалов по этому вопросу . Ключевой процесс в данном случае — взаимодействие антигенпрезентирующих клеток и хелперных Т-клеток.
Изучение адъювантов началось с того, что в 20-х годах прошлого века французский ветеринар Гастон Рамон заметил, что при инъекциях лошадям и дальнейшем заборе от них плазмы крови выход антител был выше у животных с развившейся сильной воспалительной реакцией в месте инъекции. Он начал экспериментировать с добавками, вызывающими местную реакцию, включая такое вещество, как тапиока (крахмал из клубней маниока). В то же время британский иммунолог Александр Гленни разрабатывал вакцины против дифтерии и заметил, что те, которые содержали соли алюминия, были гораздо более эффективными. Никто не знал подробностей этих процессов, но и почти столетие спустя соли алюминия всё еще чрезвычайно распространены в производстве вакцин. Чуть больше мы узнали в 90-х годах XX века, когда впервые за многие десятилетия появились новые адъюванты. Так, вакцина GSK против опоясывающего лишая содержит липопротеины, выделенные из бактерий сальмонелл, а также терпеновые гликозиды из чилийского мыльного дерева — такое сочетание оказалось наиболее мощным. Я могу вам сказать, что реакция на них в месте инъекции, особенно после второго введения, выглядит впечатляюще! Опыт GSK в этой области — это то, что они привносят в сотрудничество с Sanofi, упомянутое в начале статьи.
Разработка вакцин против COVID-19: эффективность
Теперь вернемся к общей картине разработки вакцины против коронавируса. Основной вопрос в том, какой из возможных методов наиболее эффективен и безопасен. Это мы узнаем только после тестирования каждого из вариантов на людях. На множестве людей. С терапиями, нацеленными на иммунную систему, нет другого способа это узнать из-за сложности иммунного ответа человека и его широкой вариации в человеческой популяции. Чтобы ускорить процесс, потребуется огромное количество усилий, и некоторые из шагов должны быть выполнены в таком масштабе, который никогда прежде не предпринимался. Еще один момент, который нельзя игнорировать: если мы хотим, чтобы это было сделано так быстро, как хотелось бы, то должны быть предприняты попытки сокращения пути разработки и тестирования.
В связи с этим, одна из причин такого быстрого старта вакцины Moderna заключается не только в том, что разработка мРНК-вакцины может быть по своей природе более быстрой, но и в том, что шаг тестирования ее на животных был полностью пропущен. Отчасти это сделали из-за того, что до сих пор неясно, какая модель животного была бы наиболее информативной. В более раннем посте мы говорили о том, что вирусы SARS и nCoV-19 действительно показывают различия в лабораторных тестах, и мы можем ожидать, что эти различия распространятся и на животные модели. Один из подходов в тестировании на животных заключается в том, чтобы разводить линию лабораторных животных (например, мышей или хомяков) с человеческой формой белка ACE2, который, по-видимому, имеет решающее значение для проникновения вируса. Это может быть полезно, однако будет ли такая животная модель создана действительно вовремя, чтобы помочь при разработке вакцин? Я думаю, некоторые другие кандидатные вакцины пойдут тем же путем, что и Moderna, и полностью пропустят стадию тестирования эффективности на животных. Поверьте мне, это (и не только это) существенно сократит путь тестирования.
К счастью, тестирование эффективности вакцины может быть довольно простым, и оно включает в себя многие вопросы, возникающие и при тестировании антител, такие как:
- Развивается ли у вакцинированного пациента антительный иммунный ответ?
- Насколько много антител образуется?
- Правильного ли они типа, чтобы нейтрализовать вирус?
- Как долго продолжается этот иммунный ответ?
Ответы на первые три вопроса требуют проведения огромной работы прямо сейчас, но я не сомневаюсь, что они будут найдены. Необходимо понять, по каким конечным точкам мы будем измерять эффективность, чтобы быть уверенными, что они удовлетворят регулирующие органы.
Существует обзор 2016 года о процессе разработки стандартной новой профилактической вакцины [10]. Взгляните на длинную, детальную, перекрывающуюся и взаимосвязанную систему клинических испытаний , которые такие вакцины проходили в прошлом, и подумайте, что мы не сможем сделать всё это, если хотим получить вакцину в сроки, указанные в начале поста. В идеале, хотелось бы изучить вопросы эффективности в исследованиях второй фазы у разных групп (возраст, пол, сопутствующее состояние здоровья и набор принимаемых лекарств) с различными графиками дозирования, и тщательно подобрать эти параметры для запуска третьей фазы испытаний. Запустив множество одновременных испытаний вместо последовательных, мы сможем охватить какую-то часть этих проблем, но отнюдь не все. Сейчас разрабатывают по меньшей мере 78 таких препаратов; с каждым шагом их будет все меньше (до поздних стадий доберутся единицы), но организовать подобные исследования будет все еще очень непросто.
Некоторые же вещи не могут быть ускорены никакими способами, известными человечеству. Вопрос о длительности иммунитета является важным как для людей, естественно инфицированных SARS-CoV-2, так и для тех, кто получит вакцину. К сожалению, нет другого способа ответить на этот вопрос, кроме времени, которого в эти дни так не хватает. Существует множество примеров вакцин, защита после которых не держалась так долго, как ожидалось. Я предполагаю, что для начала мы можем получить вакцину первого раунда, защита которой будет длиться не так долго, как хотелось бы, но обеспечит достаточный иммунитет и, соответственно, время для сбора дополнительных данных об оптимизированной версии вакцины.
Разработка вакцин против COVID-19: безопасность
Все вышеописанное подводит нас ко второму вопросу, возникающему для любой новой терапии: безопасность и ее баланс с эффективностью. Это особенно сложный вопрос для любой терапии, нацеленной на иммунный ответ, поскольку сильная иммунная реакция может стоить пациенту жизни. Так, описан синдром Гийена—Барре: организм реагирует на антиген, появляющийся при вирусной инфекции или вакцинации, принимая миелиновые оболочки вокруг нервов также за враждебные белки и начиная их разрушать. При этом большинство людей выздоравливают, однако некоторые умирают. По приблизительным оценкам, даже вакцина против сезонного гриппа может убить примерно 1 на 10 миллионов человек, хотя понятно, что в случае отсутствия вакцинации умрет гораздо больше людей. Эпидемия свиного гриппа 1976 года показывает, что может произойти, если баланс будет рассчитан неправильно. Данной проблемы нельзя избежать полностью: огромные индивидуальные особенности иммунной системы каждого человека означают, что подобные серьезные события никогда не могут быть исключены, если вакцинировать много людей.
Разработка вакцин нацелена на то, чтобы ввести их миллионам, даже миллиардам людей, которые в настоящее время не больны, чтобы защитить их от болезней, не причиняя при этом больше вреда, чем сама болезнь. Я не сомневаюсь, что вовлеченные компании и регулирующие органы будут делать все возможное для решения вопросов безопасности, но вакцина, получающая EUA в начале следующего года, хм.
Разработка вакцин против COVID-19: логистика
Я думаю, что масштабирование и производство вполне могут стать ахиллесовой пятой для срыва упомянутых ранее сроков обеспечения готовности вакцин, поэтому будут предприняты огромные усилия, чтобы сразу начать работу над этими проблемами. Вот почему, например, Билл Гейтс уже заранее заявил о готовности финансировать фабрики для производства до семи типов вакцин. Производство вакцин с живым, аттенуированным вирусом, рекомбинантным белком и нуклеиновыми кислотами обеспечивается совершенно разными методиками и формуляциями и, поскольку мы не знаем, какой вариант в итоге будет выбран, готовность к реализации производства любого из них может оказаться единственным способом решения этой проблемы. Компания Pfizer и другие уже заявили, что будут работать над налаживанием производства еще до того, как появятся данные об эффективности, что, разумеется, не является обычной практикой. Я думаю, что мы так или иначе получим эффективную вакцину против коронавируса, хотя она, конечно, не будет охарактеризована так тщательно, как обычно. Думаю также, что мы уже согласны пойти на компромисс в вопросах безопасности. Однако масштабирование производства вакцины может стать еще более серьезной проблемой, и по мере развития событий мы будем следить за неприятными сюрпризами в этом процессе.
То, чему мы сейчас свидетели — это беспрецедентный вызов, и, будем надеяться, мы никогда больше не увидим ничего подобного.

Как работает вакцина от коронавируса



Противопоказания к вакцинации от коронавируса
Как и для любого вакцинного препарата, для прививок от коронавируса существует ряд противопоказаний. Прежде всего, нельзя прививать людей, у которых имеются аллергические реакции или индивидуальная непереносимость компонентов вакцины 9 .
Вакцинация также запрещена
- при наличии анафилактических реакций на компоненты вакцин;
- при острых инфекционных заболеваниях (до полного выздоровления);
- при обострении хронических патологий (до наступления ремиссии);
- до 18 лет.
Вторую дозу прививки не вводят, если была сильная реакция на первый компонент. Для каждого типа вакцин есть дополнительные противопоказания, которые нужно учитывать, особенно при вакцинации особых групп населения – беременных, пациентов с онкологией, тяжелыми соматическими, обменными патологиями, иммунодефицитами.

Побочные эффекты вакцины от коронавируса
Среди побочных эффектов, о которых было заявлено на сегодня, можно выделить местные реакции – в зоне введения, и общие – это реакции со стороны организма в целом. В инструкции из общих реакций перечислены:
- гриппоподобный синдром;
- невысокая температура;
- боли в мышцах;
- недомогание.
Из местных реакций:
- краснота в зоне укола;
- отек;
- болезненность.
Реже возникают тошнота, сниженный аппетит, реакции лимфоузлов. Еще реже – заложенность носа, першение в глотке.
Ревакцинация от коронавируса
Ревакцинацию рекомендуют всем людям, ранее прошедшим полный курс вакцинации любыми препаратами.
Популярные вопросы и ответы
Мы обсудили с экспертами вопросы о вакцинации от коронавирусной инфекции, безопасность прививок и необходимые действия при возникновении побочных эффектов.
Иммунитет, который формируется после заболевания, не сохранится надолго, поэтому прививку лучше делать, даже если у вас есть антитела, такие рекомендации дает ВОЗ 8 .
Повышение температуры, боль в месте укола, припухание, покраснение, слабость, легкое недомогание — это ожидаемые эффекты от прививки, а вот если появились какие-то другие симптомы, например, неврологические или крапивница, удушье, обязательно нужно сообщить медицинскому персоналу, который проводил вакцинацию, – говорит Ксения Бочарова.
Требования к вакцине от коронавируса определены: идеальная вакцина от коронавируса должна обеспечить полную и пожизненную защиту от инфекции SARS-CoV-2 с небольшими и легкими побочными эффектами, однако ни одна вакцина, наверное, не сможет полностью достичь этой цели, хотя может максимально к ней приблизиться.
Как показывают исследования, уровень нейтрализующих антител против коронавируса со временем снижается. Для обеспечения надежной защиты от болезни необходима ревакцинация. В некоторых странах она уже идет полным ходом. В Германии третьей дозой привито почти 18 миллионов человек, а Израиль начинает прививать четвертой дозой людей старше 60 лет и медработников. Расскажем, как ревакцинация проходит в России.
Что такое ревакцинация и зачем она нужна?
Ревакцинация — это повторная прививка. Ее делают для восстановления прежнего уровня защиты против конкретной инфекции, ведь со временем иммунная защита от инфекции, выработанная организмом в результате действия вакцины (например, уровень антител) снижается.




Сегодня повторная вакцинация против коронавируса вызывает множество вопросов. Многие ошибочно полагают, что ревакцинация применима только в отношении коронавирусной инфекции. Однако повторно прививают и для защиты от многих других болезней, например, гепатита В, столбняка, коклюша, гриппа и других. Противогриппозные прививки делают ежегодно, что связано с постоянно меняющимися штаммами вируса гриппа. Поэтому бустерные дозы вакцин — это нормальная практика в медицине.
Изначально предполагалось, что ревакцинацию от коронавируса делать не придется. Однако снижение поствакцинальной защиты спустя несколько месяцев, а также появление новых, более агрессивных штаммов озадачило ученых и медиков. После этого обстоятельства все чаще стали говорить о необходимости ревакцинации.
Когда делать ревакцинацию?
«Ревакцинацию лучше делать через полгода. Нужно следить за антителами, если они стали ниже 100 BAU, точно уже можно ревакцинироваться.


эксперт

научный сотрудник Университета Эдинбурга, Великобритания

Коронавирус не сдается: постоянно мутирует и вынуждает людей проходить ревакцинацию. Фото: Ю. Иванко / Пресс-служба мэра и правительства Москвы
Сколько действует вакцина?
Однозначного ответа на этот вопрос нет. Здесь многое зависит не только от самой вакцины, но и от человека. У одних людей действие вакцины сохраняется в течение 9-12 месяцев и больше, а у других — 6 месяцев (или меньше). При этом важно понимать, что ни одна из существующих вакцин не защищает на 100% от заражения.
Вектор + мРНК = эффективная комбинация


эксперт

научный сотрудник Университета Эдинбурга, Великобритания
В недавнем исследовании (декабрь 2021) показано, что уровень нейтрализующих антител после второй дозы вакцины Comirnaty (Pfizer/BioNTech) падает в течение первых 6 месяцев². Установлено, что у мужчин нейтрализующие антитела исчезают быстрее, чем у женщин. Поствакцинальный иммунитет также быстрее падает у лиц старше 65 лет.
Определить срок действия вакцины сложно
Особенность организма и тип вакцины — далеко не единственные факторы, определяющие срок действия прививки против коронавируса. Многое зависит также от штамма вируса. Новые штаммы появляются ежедневно. Такова природа вируса, а тем более вируса, содержащего РНК, где изменения происходят намного чаще, чем в ДНК. Штаммы коронавируса, о которых пишут в СМИ — это лишь те варианты, которые в значительной степени повлияли на ход пандемии. На самом деле этих штаммов — тысячи.
Когда нужно ревакцинироваться?
В разных странах на этот счет разная политика. Но в большинстве случаев сроки ревакцинации составляют 6 месяцев. Минздрав РФ также рекомендует делать бустер через 6 месяцев после получения второй дозы прививки или после заболевания³. В недавнем американском исследовании показано, что больше всего от коронавируса защищены переболевшие люди, прошедшие вакцинацию⁵.
Шестимесячный интервал для бустерной вакцинации также установили в США для вакцин Comirnaty (Pfizer/BioNTech) и Spikevax (Moderna). А вот вакциной Johnson&Johnson прививаться нужно каждые 2 месяца⁴.

Рисунок 1. Как проводят ревакцинацию в РФ. Источник: Минздрав России
Омикрон не так страшен. Вакцины эффективны
«Вакцины против омикрона работают, паника не оправдана. Ни одна вакцина не дает стерилизующего иммунитета против коронавируса. То есть, заражаться люди будут. Но важно, каким будет течение болезни. Все векторные вакцины и мРНК хорошо защищают от тяжелой болезни, в том числе и в случае заражения новым штаммом омикрон.


эксперт

научный сотрудник Университета Эдинбурга, Великобритания
Какой препарат выбрать?
В настоящее время в России применяют несколько противоковидных вакцин:
Какую российскую вакцину выбрать для ревакцинации?


эксперт

научный сотрудник Университета Эдинбурга, Великобритания
Противопоказания к ревакцинации
Противопоказания к ревакцинации такие же, как и к вакцинации. Если после первой прививки у пациента развилась аллергическая реакция, то вторую дозу (и бустерную) проводят уже другим препаратом (если это возможно). Отметим, что анафилактический шок (тяжелые симптомы аллергии, которые могут привести к смерти) — единственное абсолютное (и пожизненное) противопоказание к вакцинации. Все остальные противопоказания являются временными. К ним относятся:
- Острые заболевания с температурой выше 38°C. Вакцинацию в таком случае проводят спустя 2 недели после выздоровления.
- Обострение хронических или аутоиммунных заболеваний.
- Тяжелые онкологические заболевания с недавно перенесенной пересадкой костного мозга или химиотерапией.
- Лечение моноклональными антителами. Время ревакцинации (или вакцинации) в таком случае составляет 90 дней с момента окончания терапии.
- Вакцинация против других инфекционных заболеваний.
Подготовка к ревакцинации
Никакой предварительной подготовки для ревакцинации не нужно. В России врачи рекомендуют людям с хроническими заболеваниями (а также всем, кто старше 45 лет) предварительно консультироваться с врачом, а также сделать анализ крови и мочи. Однако на Западе такой практики нет, вакцинировать разрешают всех. В условиях пандемии, когда медицинские учреждения перегружены и не хватает врачей для обслуживания больных, проводить обследования перед прививкой контрпродуктивно.
Нужно ли проверять количество антител перед ревакцинацией?


эксперт

научный сотрудник Университета Эдинбурга, Великобритания
Единственное требование — нужно соблюдать все профилактические меры в отношении вирусных заболеваний. Носите маску в общественных местах, соблюдайте дистанцию и минимизируйте контакты. Это снизит вероятность заражения коронавирусом или другой ОРВИ перед прививкой.
Возможные побочные действия после ревакцинации
В подавляющем большинстве случаев ревакцинация (как и вакцинация) проходит без побочных реакций. При этом возможны индивидуальные реакции на введенные препараты, например, аллергические.
Как правило, побочные действия от вакцинации (и ревакцинации) носят легкий характер и быстро проходят. К таким относятся:
- повышение температуры тела;
- боль в месте инъекции;
- головная боль;
- покраснение кожи и отечность в месте введения препарата;
- слабость, чувство усталости.
В редких случаях после вакцинации может ухудшаться аппетит, возникать тошнота и головокружение.
Если вы испытываете одну или несколько побочных реакций после прививки, сообщите об этом врачу. Он порекомендует вам лекарства для снятия болезненного симптома. Обязательно обратитесь за помощью, если ваше состояние ухудшилось.
Эффективны ли вакцины против омикрона?
Точного ответа на этот вопрос пока нет. Новый штамм открыли совсем недавно (ноябрь 2021 года), и пока у специалистов недостаточно информации относительно штамма омикрон. По предварительным данным, он гораздо заразнее всех предыдущих, но при этом реже приводит к тяжелым формам заболевания. По этому поводу некоторые эксперты осмеливаются делать оптимистические прогнозы о переходе ковида в ранг обычной простуды. Однако делать окончательные выводы пока рано. Из-за высокого роста заражения новым штаммом все больше стран вводят жесткие ограничения.

Ученые всего мира продолжают изучать коронавирус, в том числе его новый штамм омикрон. Фото: shmeljov / Depositphotos
Что касается эффективности вакцин против омикрона, то пока имеются данные предварительных лабораторных исследований для вакцины Comirnaty (Pfizer/BioNTech):
Мы стали свидетелями самой массовой вакцинации в истории человечества. Из-за чрезвычайной ситуации с пандемией коронавируса, мир вынужден был пойти на экстренную вакцинацию препаратами, которые еще не прошли должной проверки. Тот случай, когда из двух зол пришлось выбирать меньшее. В этом материале расскажем о российских и иностранных вакцинах, их преимуществах и недостатках.
Делать ли вакцину?
Короткий ответ — да. Особенно это касается групп риска, для которых высока вероятность тяжелого течения COVID-19 вплоть до летального исхода. К таковым относятся:
- пожилые люди, старше 65 лет;
- пациенты с хроническими заболеваниями;
- люди с ожирением.
Львиная доля госпитализаций до сих пор приходится именно на эту категорию людей. Однако с появлением штамма омикрон в стационары все чаще стали попадать дети. Так, в США госпитализация детей увеличилась в 5 раз, по сравнению с аналогичным периодом прошлого года (декабрь-январь 2020-2021), в то время, как среди взрослых этот показатель составил 20-25%. В Департаменте здравоохранения Москвы сообщили, что из-за штамма омикрон заболеваемость среди детей увеличилась в 14 раз, а госпитализации — в 10 раз.
Почему омикрон обходит вакцины?


эксперт

научный сотрудник Университета Эдинбурга, Великобритания
Эффективность вакцин против штамма омикрон
Убедительных данных относительно эффективности действующих вакцин (зарубежных и российских) против нового штамма нет. Есть несколько предварительных заключений, основанных на результатах небольших исследований. Как правило, это исследования на небольшой группе людей или же лабораторные эксперименты с использованием сывороток людей, привитых теми или иными видами вакцин.
Российские вакцины
Сегодня в России для профилактики коронавирусной болезни и ее осложнений используются только отечественные препараты. Это вакцины следующих типов:
Российские вакцины: что выбрать?


эксперт

научный сотрудник Университета Эдинбурга, Великобритания
Тип вакцины: векторная
Дата регистрации в РФ: 11 августа 2020
Схема вакцинации: 2 дозы с интервалом 21 день
Эффективность: 91,6% (против штамма омикрон — неизвестно)
Стадия испытаний: проводится 4 фаза наблюдательных клинических исследований в разных странах (Бразилия, Аргентина, Сербия и другие).
Фазы исследований препаратов
На первой фазе исследований препарат вводят 10-30 добровольцам; на второй — 50-500; на третьей же фазе принимает участие более 1000 человек разного возраста.
На оценку эффективности и безопасности исследуемого препарата уходит от полугода до нескольких лет, поскольку надлежит выяснить как краткосрочные, так и долгосрочные эффекты вакцины. В частности, как долго она защищает человека от патогена, есть ли побочные эффекты.
Уже после регистрации и начала применения препарата наступает IV фаза исследований. Разработчик обязуется собирать новую информацию об эффектах препарата (например, редкие побочные явления) уже после выхода на рынок. Это касается не только вакцин, но и всех препаратов.
Что все это значит?
Тип вакцины: векторная
Дата регистрации в РФ: 6 мая 2021
Схема вакцинации: 1 доза
Эффективность: 79,4% (70% против штамма дельта; против штамма омикрон — неизвестно)
Стадия испытаний: 3 и 4 фазы
Прививайтесь!
«Сейчас снимают ограничения те страны, у которых население старше 40 лет более чем на 90% вакцинировано, причем старше 60 лет — тремя дозами со свежим бустером. Они это делают именно потому, что те, кто потенциально могут тяжело болеть, привиты. И уже по данным зимы 2021-2022 гг. видно, что от тяжелого течения коронавируса защита работает отлично. Госпитализации не растут, летальность сравнима с гриппом. Они могут себе позволить снять ограничения, их здравоохранение не задохнется. А Россия не может. Потому что минимум каждый третий взрослый — не привит. И мы уже сейчас видим, что система не справляется. Для непривитых людей старше 40 лет ковид, в том числе омикрон, опасен, а старше 60 лет — смертельно опасен. Омикрон — легкий только для вакцинированных.


эксперт

научный сотрудник Университета Эдинбурга, Великобритания
100% защиты от омикрона — что имел в виду Гинцбург?
Преимущества и недостатки векторных вакцин
Проблема живых вакцин в том, что никто не знает, как вирус мутирует на этапе производства такого препарата. Всегда есть вероятность, что ослабленный вирус сможет вернуть себе былую силу, и тогда прививка превратится в настоящую инфекцию. С векторными вакцинами такой опасности нет, поскольку в качестве векторов используются безопасные для человека модифицированные вирусы, которые не мутируют.
Одним из предубеждений против векторных вакцин является якобы их малая изученность. Однако это не так. Аденовирусы стали изучать для применения в медицине уже более 50 лет назад. Первыми были живые вакцины от аденовирусных инфекций, варианты которых до сих пор используют в армии США. Но очень быстро стало ясно, что аденовирус, лишенный возможности репликации, является удобным вектором для доставки генетических конструкций в клетки. Поскольку аденовирусы не могут встраиваться в ДНК-клетки хозяина, использование их как векторов доставки безопасно и эффективно. Аденовирусы применяются также в онкотерапии.
Тип вакцины: цельновирионная инактивированная
Дата регистрации в РФ: 19 февраля 2021
Схема вакцинации: 2 дозы с интервалом 2 недели
Эффективность: не установлено (еще на стадии исследования)
Стадия испытаний: 3 фаза (промежуточные результаты исследований ожидаются 30 декабря 2022 года)
Инактивированную вакцину против нового коронавируса создали в Федеральном научном центре исследований и разработки иммунобиологических препаратов им. М. П. Чумакова. К концу 2020 года удалось завершить все доклинические исследования (на культурах клеток и животных) и начать клиническую фазу испытаний.
Отметим, что 3 фаза клинических исследований все еще продолжается. В ней принимает участие 32000 добровольцев. Завершить исследование планируют к концу 2022 года, после чего станет понятно, насколько эта вакцина эффективна и безопасна¹⁰.
Преимущества и недостатки инактивированных вакцин
Преимущество инактивированных вакцин перед живыми заключается в отсутствии риска инфицирования. Убитые вирусы не могут мутировать, соответственно – в них нет потенциальной опасности.
Преимущество по сравнению с векторными и мРНК-вакцинами в том, что пациенту вводится цельный вирус. Это приводит к формированию иммунитета против всех вирусных белков, а не только фрагмента S-белка. Ранее считалось, что S-белок консервативен и не будет меняться у мутировавших штаммов. Но на практике мы наблюдаем иное. Это приводит к снижению эффективности как векторных, так и мРНК-вакцин, нацеленных исключительно на S-белок.
Тип вакцины: пептидная
Дата регистрации в РФ: 6 мая 2021
Схема вакцинации: 2 дозы с интервалом 14-21 день
Эффективность: не установлена
Стадия испытаний: 3 фаза (оглашение результатов исследований откладывается на неопределенное время)
В конце 2021 года Минздравом было принято решение о временном прекращении закупок препарата.
Преимущества и недостатки пептидных вакцин
Преимущество белковых вакцин в том, что их можно быстро протестировать. Они считаются более безопасными, по сравнению с остальными прививками.
Проблема белковых вакцин в сложности наработки пептидов. Кроме того, такие препараты не отличаются высокой эффективностью. Скорее всего, иммунитет от пептидных вакцин будет нестойким и пациенту потребуется ревакцинация.
Иностранные вакцины
Самыми популярными иностранными вакцинами являются мРНК-препараты от Pfizer/BioNTech и Moderna, векторная вакцина от AstraZeneca, а также китайские цельновирионные препараты от Sinovac и Sinopharm.
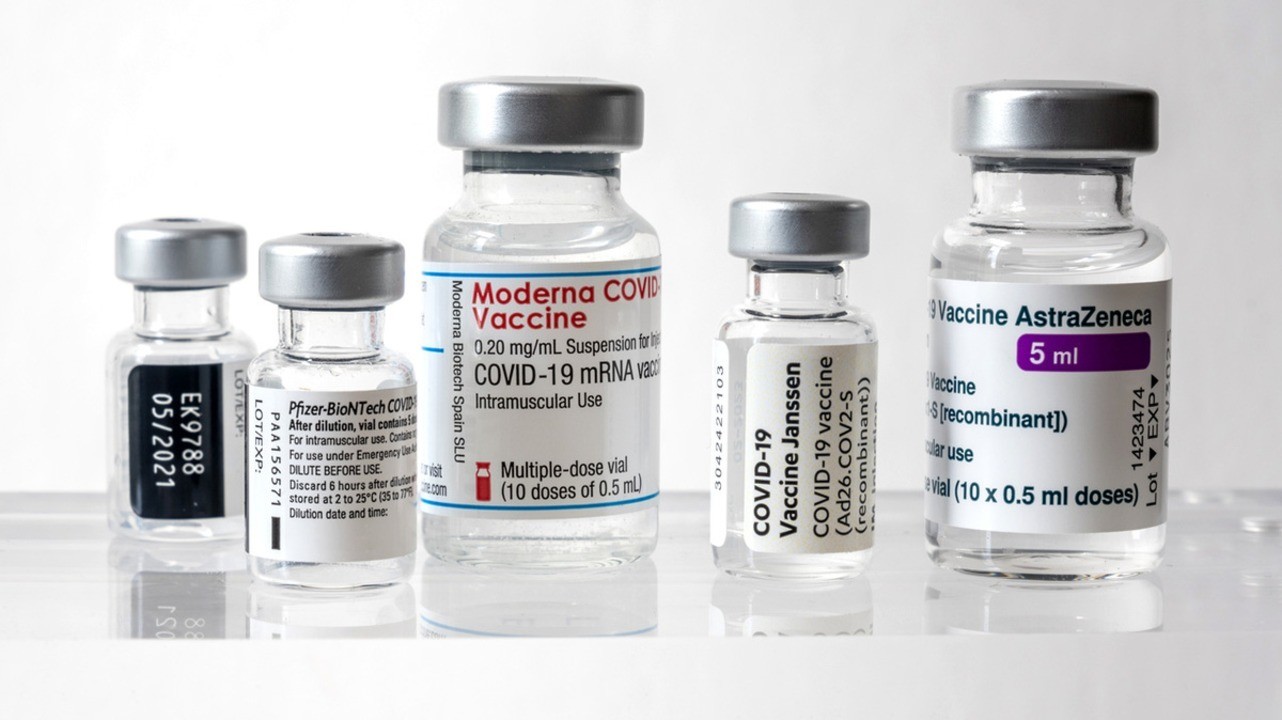
Иностранные вакцины от коронавируса. Фото: marcbruxelle / Depositphotos
Pfizer/BioNTech и Moderna — первые в мире мРНК-вакцины
Разработчики вакцин от Pfizer/BioNTech и Moderna решили пойти другим путем в решении проблем с коронавирусом. Принципиальное отличие мРНК-вакцин в том, что вирусные белки синтезируются в организме человека. Матричная РНК (мРНК) — это своего рода инструкция, прочитав которую клетка начинает производить закодированный белок⁴. В данном случае это фрагмент S-белка коронавируса.
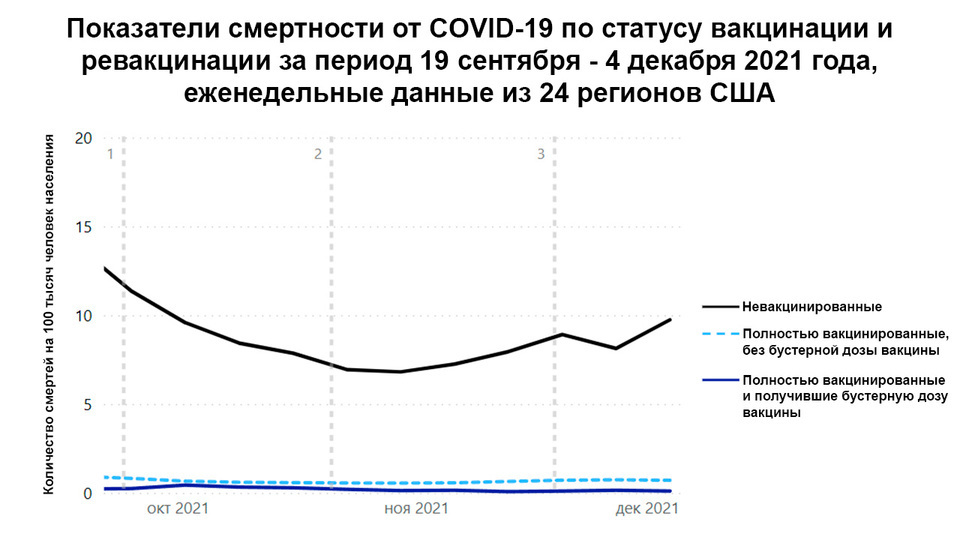
Показатели смертности от COVID-19 в США среди вакцинированных и невакцинированных. Источник: CDC COVID Data Tracker
Сегодня мРНК-вакцины против коронавируса применяются в США, Великобритании, Евросоюзе, Израиле, Украине и многих других странах. Предварительные результаты показывают хорошую защиту от госпитализаций и смертельных исходов. В частности, в США (где привито 76% населения, а 27% получили бустерную дозу) отчетливо видно, что смертность среди невакцинированных в несколько десятков раз выше, чем у полностью привитых людей и лиц, получивших бустер.
Преимущества и недостатки мРНК-вакцин
Недостаток мРНК-препаратов — в недостаточной изученности. Это новые вакцины, которые ранее никогда не применялись. Данных о долгосрочном влиянии таких прививок на здоровье человека пока нет.
Векторная вакцина от AstraZeneca
Первые месяцы прививочной кампании эффективность векторной вакцины от AstraZeneca оценивалась в 79% от симптоматической и 100% от тяжелой формы COVID-19. Это основная вакцина, которой прививаются страны ЕС. С появлением новых штаммов эффективность вакцины снижалась. Предварительные результаты исследований показывают, что полный курс вакцинации (2 дозы) векторной вакциной AstraZeneca неэффективен против штамма омикрон. Бустерная доза мРНК-вакциной защищает от заражения на 60%, при этом уже спустя 10 недель этот показатель падает до 35-45%. Однако вакцина эффективно защищает от госпитализации и смерти.
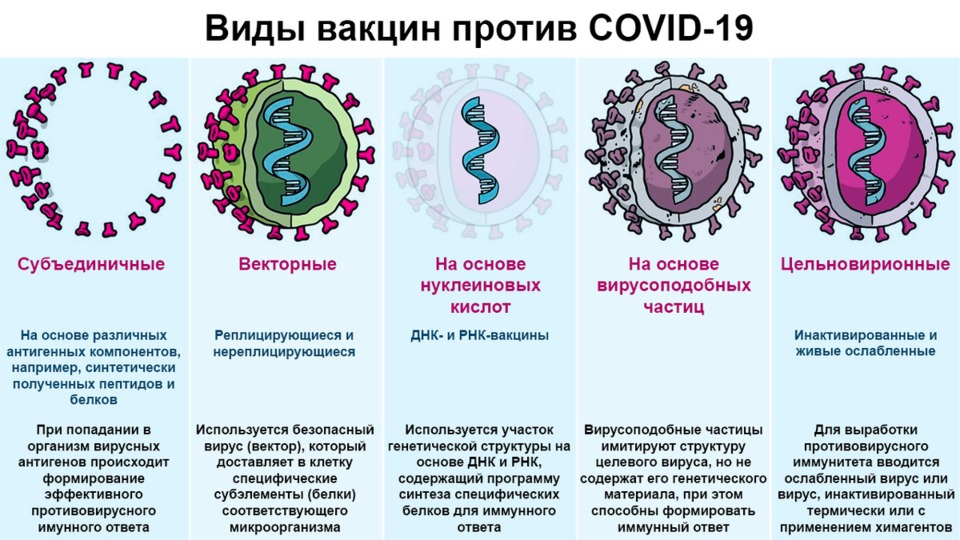
Рисунок 1. Виды вакцин против COVID-19. Источники: Роспотребнадзор и ВОЗ (WHO)
Какую вакцину сделать, если уже переболел?
Почти во всех странах уже пришли к консенсусу о вакцинации переболевших. В России переболевшим рекомендуется прививаться через 6 месяцев после выздоровления.
Читайте также:

