Прививка от полиомиелита и лейкоз
Обновлено: 25.04.2024
Разработка эффективных вакцин для профилактики паралитического полиомиелита стала одним из наиболее крупных медицинских достижений 20-го столетия. Сегодня есть два типа вакцин против этого заболевания. Инактивированная полиомиелитная вакцина (ИПВ), содержащая убитый полиовирус, вводится внутримышечно. Оральная полиомиелитная вакцина (OПВ), содержащая ослабленный живой полиовирус, вводится через рот. Это наиболее часто используемая сегодня вакцина против полиомиелита.
Вакцины можно разделить по типам. В результате создания и оценки в 2009 году бивалентной оральной полиовакцины Глобальная инициатива по ликвидации полиомиелита располагает сегодня арсеналом из 5 различных вакцин, чтобы остановить передачу полиомиелита:
- оральная полиовакцина (ОПВ);
- моновалентная оральная полиовакцина (мОПВ1 и мОПВ3);
- бивалентная оральная полиовакцина (бОПВ);
- инактивированная полиовакцина (ИПВ).
В апреле 2016 года ОПВ, содержащая 1,2 и 3 штаммы Сэбина, была уничтожена в соответствии с Глобальной инициативой по ликвидации полиомиелита ВОЗ.
Принципы и цели вакцинации
Полиомиелит является серьёзным заболеванием, поражающим нервную систему, и за считанные часы может привести к параличу. Полиомиелит неизлечим, его можно только предотвращать. Предоставляемая неоднократно полиомиелитная вакцина может защитить ребенка на всю жизнь.
Вакцинация против полиомиелита проводится повсеместно. Согласно Национальному календарю прививок РФ, первые две вакцинации проводятся ИПВ, третья и последующие ревакцинации – ОПВ. Помимо вакцинации и ревакцинации детей, проводятся ревакцинации взрослых – в случае, если они выезжают в опасные по полиомиелиту районы.
В настоящее время под эгидой ВОЗ реализуется программа по искоренению полиомиелита на Земле. Россия сертифицирована как страна, свободная от дикого полиовируса. Но до тех пор, пока в мире остается хоть один инфицированный ребенок, риску заражения полиомиелитом подвергаются дети во всех странах.
Неспособность ликвидировать полиомиелит в этих остающихся устойчивых очагах может привести к тому, что через 10 лет в мире будет ежегодно происходить до 200 000 новых случаев заболевания.
Эффективность вакцин
Введение в практику вакцин, предупреждающих полиомиелит, привело к быстрому снижению заболеваемости, а на многих территориях — к практически полной его ликвидации (например, в СССР с 1961 г.). (В 1961 г. заболеваемость снизилась с 22000 случаев до 4000 случаев, с 1962 г. регистрировалось не более 100—150 случаев в год, причем многие из них, возможно, вызывались другими энтеровирусами).
Некоторые из стран переключились только на инактивированную полиовакцину в связи с достигнутым прогрессом в направлении окончательного искоренения полиомиелита (когда риск дикого полиовируса снизился). Но большинство стран пользуются ОПВ, поскольку она обладает уникальной способностью вызывать формирование местного иммунитета кишечника, что означает, что она может прервать передачу дикого полиовируса в природной окружающей среде. Это невозможно в случае использования ИПВ — инактивированной полиовакцины, которая стимулирует низкий уровень иммунитета против полиовируса в кишечнике и в результате обеспечивает индивидуальную защиту против полиомиелита, однако в отличие от ОПВ не способна предотвратить распространение дикого полиовируса. ИПВ рекомендуется больным иммунодефицитом, ВИЧ-инфицированным, а также тем, в чьих семьях есть такие больные.
Поcтвакцинальные реакции
Реакция на введение живой вакцины практически отсутствует. В крайне редких случаях возможно небольшое повышение температуры тела спустя 5-14 дней после прививки. У детей раннего возраста может появиться небольшое учащение стула, которое продолжается 1-2 дня и проходит самостоятельно без лечения. После введения инактивированной вакцины в небольшом проценте случаев могут быть местные реакции в виде отека и покраснения. Очень редко может возникнуть общая реакция в виде невысокого подъема температуры тела, беспокойства ребенка в первый или второй день после прививки, которые вскоре проходят.
Риск поствакцинальных осложнений
Оральная полиовакцина (ОПВ) является одной из наиболее безопасных вакцин, которые когда-либо создавались. Она настолько безопасна, что ее можно давать даже больным детям и новорожденным. Крайнюю редкость как у привитых, так и у лиц, контактных с ними, представляет возникновение вакциноассоциированного паралитического полиомиелита (1/1000 000), тогда как при заболевании диким полиомиелитом частота развития вялых параличей составляет 1/200.
Противопоказания
Для ОПВ:
- Неврологические расстройства, сопровождавшие предыдущую вакцинацию полиомиелитной вакциной.
- Иммунодефицитное состояние (первичное), злокачественные новообразования, иммуносупрессия (прививки проводят не ранее, чем через 6 месяцев после окончания курса терапии).
- Плановая вакцинация откладывается до окончания острых проявлений заболевания и обострения хронических заболеваний. При легком течении ОРИ, острых кишечных заболеваний и других нетяжелых состояниях прививки проводятся сразу же после нормализации температуры.
Применение ОПВ возможно только у здоровых детей. Перед вакцинацией обязателен осмотр врача.
Для ИПВ:
- Заболевания, сопровождающиеся повышением температуры тела, острые проявления инфекционного заболевания или обострение хронического заболевания. В этих случаях вакцинацию следует отложить до выздоровления;
- Аллергическая реакция на предшествующее введение вакцины (аллергия к активному компоненту, к одному из вспомогательных веществ, входящих в состав вакцины – стрептомицину, неомицину и полимиксину В);
Когда прививать?
Согласно Национальному календарю прививок, первая прививка ИПВ проводится начиная с 3 месяцев, вторая – в 4,5 месяца, 3-я прививка курса первичной вакцинации делается в 6 месяцев живой полиомиелитной вакциной. Ревакцинации против полиомиелита проводятся в соответствии с календарем также ОПВ: первая – в 18 месяцев, вторая – в 20 месяцев, третья – в 14 лет.
Ранее появлялись мнения о возможной связи между вакцинацией (преимущественно цельноклеточной вакциной против коклюша) и развитием бронхиальной астмы. Центры по контролю и профилактике заболеваний США (Centers for Disease Control and Prevention) провели исследование среди 167 240 детей. Не было выявлено никакой зависимости между риском развития бронхиальной астмы и вакцинацией (от коклюша, дифтерии, столбняка, полиомиелита, кори, краснухи, паротита).
Аллергические реакции при вакцинации случаются, но довольно редко. А состояния, угрожающие жизни, отмечаются в единичных случаях. Даже если это произойдет, врачи быстро справятся с ситуацией. Важно, чтоб в клинике, где вы делаете прививки своему малышу или себе, был правильно оборудован прививочный кабинет. Важно помнить, что риск заболеть смертельно опасным заболеванием у непривитого ребенка гораздо выше всех рисков, связанных с развитием возможной аллергической реакции после прививки.
И нужно отметить, что к настоящему времени не обнаружено подтвержденных данных, что вакцинация у детей связана с развитием аллергии в будущем.
Раньше высказывалось такое мнение, но сегодня эти данные опровергнуты! Проведение вакцинации никак не связано с возникновением онкологических заболеваний. Напротив, в настоящее время доказана защитная, профилактическая роль вакцинации от гемофильной инфекции по отношению к острому лимфобластному лейкозу. Подробнее.
Может ли вакцинация спровоцировать развитие аутоиммунных заболеваний, если человек к ним предрасположен? В настоящее время этот вопрос тщательно изучается, и такую возможность нельзя исключить.
Есть единичные случаи связи:
- вакцинации от кори и аутоиммунной тромбоцитопении (разрушения тромбоцитов в крови),
- прививки от бешенства и диссеминированного энцефаломиелита (заболевания нервной системы),
- вакцинации от свиного гриппа и синдромом Гийена-Барре (тяжелым неврологическим заболеванием).
Однако, эти случаи единичные и нуждаются в дополнительной проверке. И вред от не проведенной вакцинации превышает возможные риски побочных эффектов.
Нет доказательств, что тройная вакцина приводит к серьезным побочным эффектам. Также нет доказательств, что разделение вакцины на три отдельные компонента будет иметь преимущества. А вот увеличение количества доз и интервалов между ними может увеличить вероятность заболевания. К тому же раздельная вакцинация означает три посещения клиники, три укола – это дискомфорт для ребенка.
Вакцинация против кори, краснухи и эпидемического паротита проводится живыми аттенуироваными (ослабленными) вакцинами, когда в результате многократной обработки вирус теряет способность вызывать заболевание, но сохраняет иммуногенность. Иммунитет после краснушной вакцины сохраняется в среднем в течение 20 лет.
Вакцинация против краснухи показала высокую эффективность в борьбе с этим заболеванием. В России, начавшей массовую вакцинацию только в 2002-2003 годах, к 2012 году заболеваемость упала до 0,67 на 100 000 человек. Были случаи среди студентов, реже – среди подростков, но инфекция не распространялась. 90.7% больных краснухой - это непривитые, а также люди с неизвестным прививочным анамнезом (когда нет достоверных сведений о вакцинации).
В состав вакцины АДС входят анатоксины – бактериальные токсины возбудителей дифтерии и столбняка, обезвреженные длительным воздействием формалина и высокой температуры. Они не вызывают токсического эффекта, как при болезни, но сохраняют иммуногенные свойства. АДС вводится детям от 3 месяцев до 6 лет вместо АКДС в том случае, если они переболели коклюшем или АКДС им противопоказана. По количеству анатоксинов АДС соответствует АКДС (в АКДС несколько больше столбнячного анатоксина, чем в АДС, а содержание дифтерийного анатоксина аналогичное). После 7 лет для ревакцинации применяется вакцина АДС-М с меньшим содержанием анатоксинов.
Анатоксины вызывают слабые реакции. И частота их меньше, чем при введении вакцин, содержащих коклюшный компонент. Редкие случаи анафилактического шока и анафилактических реакций описаны только у взрослых. А местная аллергическая реакция встречается у тех, кто многократно получал АС (столбнячный анатоксин).
"В вакцинах содержатся компоненты, нарушающие репродуктивную функцию"
Адъюванты (вещества в вакцинах, которые нужны для усиления иммунного ответа), подтвердили свою безопасность. Были проведены исследования по оценке репродуктивной функции и влиянию на эмбрион. Более того, вакцинация от эпидемического паротита позволяет предупредить развитие орхита (воспаления яичка), который часто приводит к необратимому бесплодию у мужчин. А вакцинация от вируса папилломы человека позволяет сохранить репродуктивное здоровье женщин, предупреждая развитие рака шейки матки.
"Антибиотики и другие адъюванты очень опасны для здоровья ребенка"
Добавление антибиотиков в некоторые вакцины при их изготовлении предотвращает бактериальное обсеменение (рост количества бактерий).
Вакцины также содержат адъюванты: желатин, альбумин, сахарозу, лактозу, глицин. Эти компоненты делают вакцины эффективными и безопасными при длительном хранении. Изготовление вакцин без адъювантов пока невозможно, так как это сильно снижает их безопасность и эффективность.
"Вакцины содержат гидроокись алюминия - она вызывает слабоумие"
Среди противников прививок есть мнение, что алюминий проникает в мозг, приводит к деменции (слабоумию), рассеянному склерозу, подкожные узелки после прививки не проходят годами, развиваются хронические миалгии (боли в мышцах).
На самом деле алюминий - один из наиболее часто встречаемых металлов в природе. Он постоянно присутствует в воздухе, пищевых продуктах, а также напитках. Грудные дети больше получают алюминия через грудное молоко матери или смесь, чем через прививку.
Алюминий, используемый в вакцинах, служит для улучшения иммунного ответа. Его использование позволяет снизить дозу вакцинального антигена и широко применяется в иммунологии более 70-ти лет. Большая часть алюминия, попадающего в организм, быстро удаляется, не вызывая побочных эффектов со стороны костно-мышечной или нервной систем.
"В прививках есть формальдегид - он смертельно опасен"
Формальдегид действительно используется в ряде вакцин для ослабления дифтерийного и столбнячного токсинов, а также для снижения активности вирусов. Но следовые количества этого вещества, которые есть в вакцинах, абсолютно безопасны. Кстати, формальдегид содержится в таких предметах, как туалетная бумага, тушь для ресниц, а также в некоторых напольных покрытиях. Человек также имеет следовые количества формальдегида в своем организме. Так что не стоит опасаться!
"Фенол, который содержится в пробе Манту, может вызвать шок, конвульсии, сердечную недостаточность, смерть"
В составе туберкулина, который вводят при проведении реакции Манту, в качестве растворителя присутствует фенол в количестве 250 мкг. Это средство предотвращения осложнений внутрикожных инфекций. Фенол давно используют в фармацевтических составах как антисептик. Он есть в препаратах для внешнего применения при заболеваниях кожи, среднего уха, в вагинальных и ректальных свечах, инъекциях сывороток, инсулина, соматотропина.
Фенол образуется и в тканях нашего организма. Он содержится в крови и моче, частично выделяется с калом. Кроме того, фенол присутствует в сырах, рыбе, курином мясе, чае. Токсичным для организма фенол становится в дозах, свыше 70 мг/кг, то есть в 2000 раз превышающих дозу в вакцинах.
Полиомиелит у детей относится к разряду опасных острых инфекционных заболеваний, может иметь тяжелые последствия, включая инвалидность, и даже летальный исход. Чаще всего заболевание встречается у детей дошкольного возраста.
Полиовирусы передаются достаточно легко, обычно это происходит через рот с зараженной водой или пищей, а также через фекалии. При этом вирусы чрезвычайно живучи и могут сохраняться в воде до трех месяцев, а в фекалиях - до полугода. Попав в организм, вирус начинает активно размножаться в кишечнике в течение 3-5 дней и затем попадает в кровь, где подвергается атаке антител (если ребенок был провакцинирован). Человек, которому была сделана своевременная вакцинация от полиомиелита, болеет легко и без видимых проявлений.
Симптомы полиомиелита у детей
У заболевшего абортивной (скрытой) разновидностью полиомиелита, обычно присутствуют следующие симптомы:
- повышенная температура
- потливость
- саднит горло
- небольшой кашель и легкая заложенность носа
- тошнота, временами переходящая в рвоту
- жидкий стул.
Все вышеперечисленное может иметь смазанную форму и исчезнуть через один-десять дней, из-за чего может быть поставлен неверный диагноз, чаще всего ОРВИ.
Иногда вирус полиомиелита вызывает у ребенка воспаление спинных или головных мозговых оболочек. В этом случае мы видим:
- мигрень, временами вызывающую рвоту
- общая непреходящая усталость, вялость
- боли в шеи и конечностях, сопровождаемые частичной утратой их подвижности. Малышу может быть трудно согнуть ногу или поднять ее, а также наклонить голову. Ригидность является одним из характерных признаков полиомиелита у детей, когда мы говорим о его менингиальной форме.
В тяжелых случаях, вероятность которых составляет примерно 1:200, заражение приводит к развитию так называемой паралитической формы полиомиелита у ребенка. При этом могут быть поражены спинной мозг (спинальная разновидность) или ствол головного мозга (бульбарная), встречается и смешение двух видов. Кроме того, существует так называемый понтинный вариант, когда возникает паралич глазного нерва.
Спинальный паралич, симптомы:
- ярко выраженная мышечная слабость (как правило, в ногах), которая затем может перейти в полную атрофию
- непроизвольное сокращение (дрожание) мышц, болезненные ощущения во всем теле
- нарушение пищеварения, запоры
- недержание мочи.
Бульбарный паралич смертельно опасен и характеризуется:
- сильной одышкой, нарушением дыхания и его остановкой
- изменением речи
- затруднением глотания
- замедлением или учащением сердечного ритма, резкими изменениями в артериальном давлении
- параличом лицевого нерва, при котором отчетливо видны изменения в мимике пациента: лицо больного сильно искажается, перекашивается рот, могут возникнуть трудности со смыканием век.
Дети после полиомиелита
У ребенка после полиомиелита может быть навсегда частично или полностью утрачена способность ходить, истончены, деформированы, укорочены ноги или руки, заметны искривления позвоночного столба.
Также у переболевших через 20 и более лет, уже во взрослом возрасте может развиться постполиомиелитический синдром.
Классические признаки постполиомиелитического синдрома:
- быстрая утомляемость, слабость
- мышечные и суставные боли
- иногда - нарушения глотания.
Лечение полиомиелита у ребенка
Эффективных лекарств против этой болезни и вызываемых ей осложнений, к сожалению, не существует. Медики способны лишь облегчить симптоматику, но не могут предотвратить губительные последствия болезни и помочь избежать инвалидности в тяжелых случаях.
Вакцинация - эффективная профилактика полиомиелита
Существует эффективный метод избежать опасности - вовремя вакцинироваться. Национальный календарь профилактических прививок включает три обязательные вакцинации против этого страшного заболевания - в 3, 4,5 и 6 месяцев. Ревакцинация проводится в 18 и 20 месяцев, третья - в 14-летнем возрасте.
Дозы чрезвычайно ослабленного или убитого вируса вызывают сильную защитную реакцию организма, стимулируя выработку соответствующих антител, формируя пожизненный иммунитет. Шанс заболеть повторно возникает только в условиях серьезного ослабления иммунной системы в результате заражения ВИЧ, возникновения тяжелых заболеваний костного мозга, а также при длительном приеме лекарственных средств, обладающих иммуносупрессивным действием.
Осложнения от вакцинации крайне редки - гораздо меньше, чем шанс заразиться у непривитого ребенка. Также последние исследования убедительно опровергли факт связи прививок и появления признаков аутизма. Редко после укола у малыша может развиться аллергическая реакция, включая легкие кожные проявления.
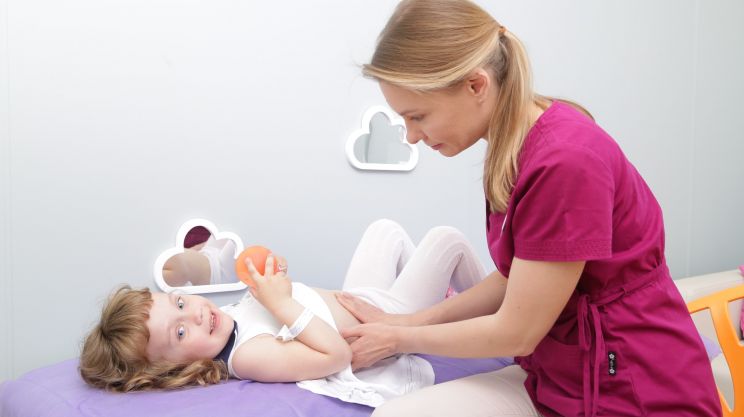
Обычно такие побочные эффекты появляются либо сразу после введения вакцины, либо в течение нескольких часов. Заметив их, следует немедленно обратиться за помощью к своему педиатру. В клинике Фэнтези вы можете сделать прививку от полиомиелита своему ребенку. Перед вакцинацией обязателен прием педиатра – доктор осмотрит малыша, ответит на все вопросы родителей по поводу прививки и будет держать под контролем самочувствие маленького пациента после вакцинации.
Мы - за безопасную ответственную вакцинацию! Все правила проведения прививок соблюдаются неукоснительно. У нас только лучшие вакцины с минимальными рисками побочных эффектов. Прививки-антистресс: интерактивные игрушки, мыльные пузыри, специальная Божья коровка Buzzy, очки виртуальной реальности с 3D мультфильмами!

Никаких лишних обследований и лекарств! Назначим только то, что доказало эффективность и поможет вашему ребенку.
Педиатры и узкие специалисты Фэнтези - доктора с большим опытом, члены профессиональных обществ. Врачи постоянно повышают квалификацию, проходят стажировки за рубежом.
Мы сделали детскую медицину безопасной! Весь наш персонал работает по самым строгим международным стандартам JCI
Игровая комната, веселый аниматор, подарки после приема. Мы стараемся подружиться с ребенком и делаем все, чтобы маленькому пациенту было у нас комфортно.
Что такое полиомиелит?
Полиомиелит – опасное инфекционное заболевание, спровоцированное вирусом, который поражает нервную систему, вызывая обездвиженность (паралич) и менингит (воспаление оболочки головного мозга). Болезнь может привести к летальному исходу в результате паралича дыхательной мускулатуры. оптимальный способ защиты - прививка. Мы проводим вакцинацию детей препаратом БиВак полио.
Прививки без стресса: как мы это делаем
Как происходит заражение полиомиелитом?
Вирус полиомиелита попадает в организм через рот с водой и пищей, которые были загрязнены фекалиями зараженного человека. Основной группой риска по развитию полиомиелита являются дети до 5 лет
Распространенность полиомиелита
По данным ВОЗ, Россия, как и большинство других стран мира (за исключением Пакистана, Афганистана и Нигерии) на сегодня являются зонами, свободными от полиомиелита. Так, значит, можно со спокойным сердцем забыть о страшной угрозе и больше не прививать детей от этого заболевания? Давайте разбираться.
Наш эксперт – сотрудник РНИМУ им. Н. И. Пирогова и клинического отделения острых нейроинфекций ФНЦИРИП им. М.П. Чумакова РАН, эксперт ВОЗ по полиомиелиту в РФ Армен Шакарян.
До середины прошлого века полиомиелит – вирусное заболевание, приводящее к необратимому поражению нервной системы, параличу и даже смерти – был широко распространен. Кстати, именно этот недуг на всю жизнь усадил в инвалидную коляску президента США Ф. Рузвельта.
Свободна ли свободная зона?
За время, прошедшее с тех пор, как ВОЗ выступила с глобальной инициативой по ликвидации полиомиелита (ГИЛП), в мире удалось достичь невиданных успехов. Заболеваемость сократилась в десятки тысяч раз! Если еще в 1988 году полиомиелитом болели 300 – 400 тысяч человек в год в 125 странах, то к 2017 году их число снизилось до 22 человек лишь в 3-х государствах. В нашей стране последняя масштабная эпидемия болезни разразилась в середине XX века. А последняя вспышка была зафиксирована в 1996 году в Чечне. Но с тех пор, благодаря масштабной вакцинации почти удалось забыть о страшной угрозе. С 2002 году на территории России была полностью прекращена циркуляция полиовирусов, и соответственно, не было ни одного заболевшего!
Последствия – на всю жизнь
Этой страшной инфекцией болеют и взрослые, но поскольку заражение происходит фекально-оральным механизмом (иными словами – через грязные руки в рот), основная группа риска – малыши до 5 лет, у которых гигиенические навыки еще не развиты.
Чтобы получить этот кишечный вирус, ребенку достаточно просто взять инфицированную игрушку, а потом засунуть руки в рот. Кстати, риск заразиться повышает удаление аденоидов – это делает проникновение любой инфекции более вероятным. Подхватить полиовирус можно как в детском саду, так и в любом общественном месте: на детской площадке, в развлекательном центре и где угодно. Не обязательно контактировать с болеющим человеком – заразиться можно и от носителя опасного вируса, которых в 100-1000 больше, чем больных.
Да, заразившись, заболеют не все. У большинства детей после такого контакта разовьются лишь признаки кишечной инфекции, но у некоторых могут возникнуть параличи, в том числе дыхательной системы, приводящие к гибели. Распознать заражение на раннем этапе, пока еще не наступили необратимые последствия, к сожалению, невозможно. Да и специфического лечения пока не существует. Инфекционный процесс можно несколько ослабить, максимально уменьшив его негативное воздействие. Но прогноз во многом зависит от свойств конкретного полиовируса и иммунитета самого пациента. При рано начатой терапии и правильной реабилитации удается достичь существенных результатов. Тем не менее, последствия полиомиелита остаются с пациентом на всю жизнь, приводя к инвалидности. И единственную надежную защиту дает лишь вакцинация.
Живую или убитую?
Согласно Национальному календарю прививки детям от полиовирусной инфекции в России проводятся 6-ти кратно. Такая схема позволяет сформировать иммунитет как минимум на 15 лет у более чем 95% привитых. Однако при неполной вакцинации или при нарушении графика прививок иммунитет может выработаться неадекватно, и тогда ребенок также может заболеть. Тем не менее, быть привитым от полиомиелита хотя бы однократно все-таки лучше, чем вовсе не иметь ни одной прививки.
В России используется два вида вакцин – живая и инактивированная (убитая). Инактивированная полиовакцина в инъекционной форме выпускается как в виде отдельного препарата, так и в комбинации с другими вакцинами (от коклюша, дифтерии, столбняка и других инфекций). Это удобно, так как сразу несколько прививок можно сделать за раз.
Один за всех и все за одного
Проводить вакцинацию от полиомиелита как взрослым, так и детям нужно не только ради защиты от самого заболевания – риск встретиться с вирусом пока, действительно не очень велик, – а главным образом для того, чтобы не дать опасной инфекции вновь пойти в наступление и привести к новым эпидемиям. Это вопрос общей, коллективной ответственности. Считается, что сдерживать инфекцию можно, только если привиты не менее 90-95% населения. Но поскольку сегодня родители все чаще отказываются от вакцинации, ситуация грозит выйти из-под контроля. И тогда опасность нависнет над всеми. Ведь вирус полиомиелита относительно безопасен до тех пор, пока вокруг находится мало носителей инфекции. Но при высокой концентрации вируса в результате значительного повышения числа инфицированных заразиться могут даже полностью привитые люди. К счастью, такие ситуации пока представить сложно. Однако при снижении числа привитых эта угроза может стать вполне реальной.

Пандемия коронавируса заставила медиков и ученых по-новому оценить ситуацию с инфекционными заболеваниями в России. В частности, в последние годы в стране отмечается рост заболеваемости менингококковой инфекцией, что указывает на важность реализации мер по ее предотвращению. О том, какие категории граждан наиболее подвержены менингококковой инфекции, о последствиях ее сочетания с COVID-19, а также в целом о ситуации с коронавирусом в стране рассказал академик РАН, доктор медицинских наук, профессор Николай Брико.

Некоторые люди уверены, что лучше переболеть ветрянкой в детстве, потому что ребенок якобы легче переносит это заболевание, чем взрослый. Поэтому до сих пор встречаются родители, которые пытаются "запланировать" болезнь: ходят в гости к заболевшим знакомым и устраивают "ветряночные вечеринки", отметил в интервью радио Sputnik заместитель директора по научной работе ЦНИИ эпидемиологии Роспотребнадзора Александр Горелов.

В Нижегородской области завершается вакцинация от гриппа, сообщили в пресс-службе правительства региона. Прививочная кампания охватила менее половины населения региона — 1,5 млн человек, включая 388 тыс. детей и подростков.
Помогает ли прививка от пневмококка легче перенести коронавирус в случае осложнений? Важная информация прозвучала на брифинге по итогам деятельности сферы здравоохранения Башкирии в 2020 году. Как сообщил министр отрасли Максим Забелин, действительно, вакцинация от пневмококка уменьшает частоту осложнений при ковиде и развитии бактериальной пневмонии.



"Сегодня в Крыму начинается вакцинация В первую очередь будут прививаться медицинские работники из группы риска, которые работают с пациентами с новой коронавирусной инфекцией. В дальнейшем ежедневное количество вакцинированных будет зависеть от объема поступившей вакцины", - написал глава республики Сергей Аксенов на своей странице в соцсети "ВКонтакте".
В Волгоградской области в 2020 году была лабораторно подтверждена корь. Об этом сообщили в региональном управлении Роспотребнадзора. Известно, что опасная болезнь проявляется у тех, кто не сделал прививку. В нынешнем году в регионе подтвердили 1 случай кори.

Ученые Оксфордского университета и российского НИЦЭМ имени Гамалеи объединят усилия в работе над вакциной от COVID-19. Они договорились провести клинические испытания комбинации двух препаратов - британской вакцины и одного из двух компонентов российского "Спутника V", - об этом сообщили в Российском фонде прямых инвестиций и шведско-британской фармкомпании AstraZeneca.
Читайте также:

