Рак мочевого пузыря при гепатите с
Обновлено: 12.05.2024
Подробная классификация TNM рака мочевого пузыря предполагает три критерия.
Первичная опухоль (англ. Tumour).
- Тх — не подлежит оценке;
- Т0 — не обнаруживается первичное образование;
- Та — наблюдается папиллярная карцинома неинвазивного типа;
- Тis — в органе присутствует плоская опухоль;
- Т1 — новообразование прорастает субэпителиальные соединительные ткани;
- Т2 — новообразование прорастает мышечный слой:
- Т2а — поверхностный;
- Т2b — глубокий;
- Т3 — рак прорастает паравезикальную клетчатку (индекс а — в микроскопических показателях, индекс b — в макроскопических);
- Т4 — раковые ткани разрастаются на:
- Т4а — женские репродуктивные органы, предстательную железу;
- Т4b — тазовую стенку или брюшину;
Вовлеченность лимфатических узлов (англ. Nodes).
- Nх — не подлежат оцениванию;
- N0 — в регионарных узлах отсутствуют метастазы;
- N1 — метастазы в одном лимфатическом узле в области малого таза;
- N2 — метастазы в нескольких регионарных узлах;
- N3 — метастазы в одном или более общем подвздошном лимфатическом узле.
- Отдаленные метастазы (англ. Metastases).
- М0 — отсутствуют;
- М1 — наличествуют.
Другая типология, называемая гистологической, предполагает следующие виды онкологических новообразований:
- папиллома;
- папиллярная уротелиальная опухоль, обладающая низким потенциалом злокачественности;
- уротелиальный рак низкой/высокой степени злокачественности.
Терапия
Исходя из классификации рака мочевого пузыря, назначают разные виды лечения. При поверхностных опухолях останавливают выбор на коагуляции или трансуретральной резекции. Лечение дополняют химиотерапией, что позволяет снизить процент рецидивов.
При инвазивных опухолях, которые прорастают в мышечный слой, проводят более радикальное лечение. В большинстве случаев это резекция или полное удаление органа. Вместе с оперативным вмешательством назначают химиотерапию.
На рецидивный рак с метастазами воздействуют химиотерапией. Это не приводит к излечению, однако позволяет затормозить развитие патологии. Подробнее о терапии опухолей можно прочитать на странице Лечение и удаление опухолей мочевого пузыря.
Квалифицированную помощь вы можете получить в Клинике урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И. М. Сеченова (Государственный центр урологии). Здесь практикуют современные методы лечения урологических заболеваний, работают лучшие специалисты столицы, в наличии есть все необходимое оборудование для стационарного и амбулаторного лечения.
Акопян Гагик Нерсесович - врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Что такое рак уретры? Причины возникновения, диагностику и методы лечения разберем в статье доктора Елкина А. В., онколога со стажем в 9 лет.
Над статьей доктора Елкина А. В. работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Рак уретры — это злокачественная опухоль, которая локализуется в мочеиспускательном канале. Это довольно редкая патология, которая составляет менее 1 % от всех злокачественных новообразований [1] . Частота встречаемости — четыре случая на 1 млн человек в год [2] . У женщин встречается в пять раз чаще, чем у мужчин [3] . Выживаемость составляет 83 % при поверхностной локализации и 36 % — при прорастании в мышечный слой и окружающие ткани [4] .
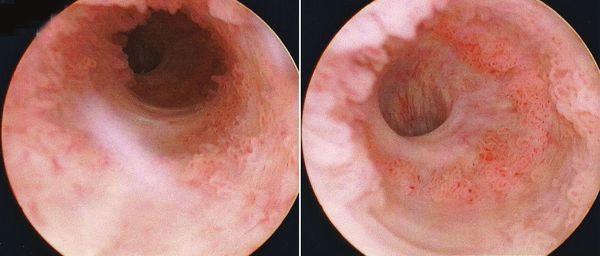
В абсолютном большинстве случаев встречается переходный тип и плоскоклеточный рак, и лишь менее, чем в 5 % случаев — аденокарцинома (непереходноклеточный рак) [5] . Гистологический тип опухоли определяет тактику медикаментозной противоопухолевой терапии. Непереходноклеточный рак является предвестником неблагоприятного прогноза, так как плохо отвечает на химио- и лучевую терапию.
Чаще всего (около 60 % случаев) первичный очаг локализуется в бульбо-мембранозном отделе (в том месте, где уретра проходит через мочеполовую диафрагму таза — от простаты к луковице полового члена), у 30 % пациентов — в пенильном отделе (отдел уретры, проходящий внутри полового члена), у 10 % в простатическом отделе уретры [6] .
Причины развития рака уретры досконально неизвестны. Однако имеются факторы риска, при наличии которых увеличивается вероятность возникновения опухоли. К ним относятся:
- хронические уретриты, которые могут быть вызваны инфекциями, передающимися половым путем (ВПЧ, хламидиоз, микоплазмоз, венерические заболевания), кишечной палочкой, грибковыми и вирусными инфекциями [4] ;
- хроническая травматизация уретры — такие состояния возникают при частой катетеризации мочевого пузыря или при мочекаменной болезни, когда происходит постоянное выделение с мочой кристаллов солей, которые травмируют слизистую мочеиспускательного канала;
- наличие в анамнезе рака мочевого пузыря или простаты;
- наличие дивертикулов (выпячивания стенки) мочевого пузыря;
- курение табака;
- наличие предраковых заболеваний, например, лейкоплакии (локального патологического изменения слизистой, или плоскоклеточная метаплазия уротелия), полипы уретры;
- профессиональная деятельность, связанная с воздействием на организм химических веществ, обладающих канцерогенным эффектом (например, ароматических аминов) [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы рака уретры
Симптомы рака уретры неспецифичны и могут присутствовать при других заболеваниях мочевыделительной системы. Также имеются особенности в зависимости от пола больного.
У мужчин могут быть следующие признаки [7] :
- затруднение мочеиспускания, вплоть до полной задержки мочи. Этот симптом обусловлен тем, что опухоль перекрывает просвет уретры. В результате сначала пациенты отмечают ослабление струи мочи и необходимость прикладывания усилий для полного опорожнения мочевого пузыря. При увеличении размера новообразования моча может выделяться капельно, а при полном перекрытие просвета самостоятельно произвести мочеиспускание невозможно.
- выделение гноя из уретры и/или кровотечение;
- гематурия — примеси крови в моче;
- пальпируемые новообразования в области уретры;
- боли в мочеиспускательном канале, которые могут иррадиировать в промежность и пах;
- увеличение паховых узлов, размеров мошонки и полового члена. Это связано с нарушением лимфооттока и развитием отёка;
- образование периуретральных абсцессов и свищей;
- приапизм — возникновение длительный болезненных эрекций, которые не связаны с сексуальным возбуждением;
- при меланоме уретры на головке полового члена могут обнаруживаться пигментные пятна.
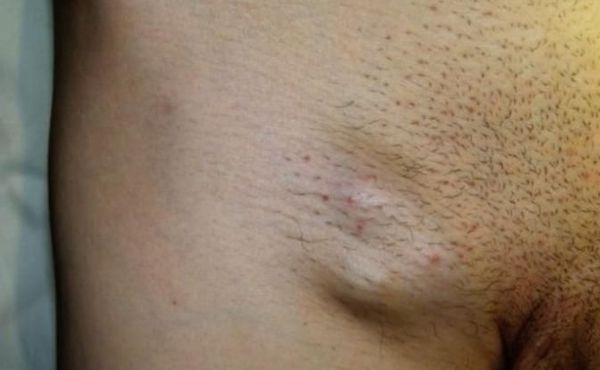
У женщин могут наблюдаться следующие симптомы:
- рези, жжение и боли в уретре, которые усиливаются при мочеиспускании;
- гематурия;
- боли при половом акте;
- контактные и спонтанные кровотечения из уретры;
- недержание мочи;
- если опухоль переходит на стенки влагалища, могут развиваться вагинальные кровотечения и свищи;
- при переходе рака на вульву могут появится язвы;
- при распространении рака на стенку мочевого пузыря характерно развитие макрогематурии (выраженной степени гематурии), при которой моча приобретает красный цвет;
- если опухоль локализуется в области наружного отверстия уретры, ее легко обнаружить визуально и пальпаторно, в том числе при проведении гинекологического осмотра;
- при поражении паховых и тазовых лимфатических узлов может развиться нарушение лимфооттока с образованием лимфостаза, отёка и лимфедемы нижней половины тела.
Патогенез рака уретры
Развитие рака уретры — это многоступенчатый процесс, который может занимать несколько лет. Как правило, ему предшествуют другие патологические образования. Чаще всего это наличие хронической инфекции, под влиянием которой возникает дисплазия эпителия мочеиспускательного канала — клетки приобретают признаки атипизма. По мере прогрессирования процесса клетки становятся злокачественными и получают возможность бесконтрольно делиться. Опухоль начинает увеличиваться в размерах, инфильтрируя ближайшие органы и ткани.
Ещё одним свойством злокачественных клеток является способность к миграции — клетка отщепляется от первичного очага и с током лимфы доставляется в регионарные лимфоузлы. В них на некоторое время процесс сдерживается, но опухоль прорывает иммунный барьер и распространяется дальше. Гематогенный путь метастазирования (распространение по кровеносным сосудам) при раке уретры встречается редко [8] .
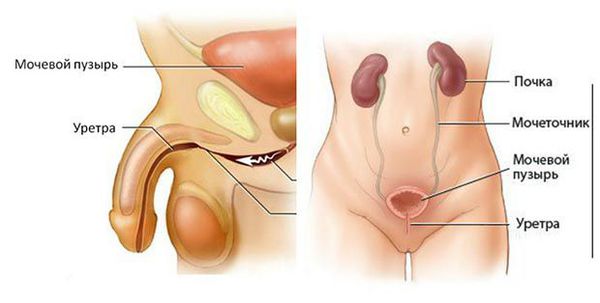
Классификация и стадии развития рака уретры
По происхождению выделяют первичный и вторичный рак уретры. Первичные опухоли возникают из эпителия мочеиспускательного канала. Вторичный рак является результатом распространения опухолей мочевого пузыря, предстательной железы или рака вульвы.
Гистологический вариант рака уретры обусловлен тем, в каком отделе органа развилась опухоль. Дистальный отдел уретры покрыт плоским эпителием, поэтому здесь развивается плоскоклеточный рак. Проксимальный отдел выстлан переходно-клеточным эпителием, соответственно в этой части образуется переходно-клеточный рак. Крайне редко в уретре образуются аденокарциномы, которые произрастают у мужчин из ткани предстательной железы, а у женщин из парауретральных желез. Ещё реже отмечается образование сарком и меланом. У мужчин меланома уретры чаще всего возникает в ладьевидной ямке.
Что касается макроскопической характеристики, выделяют следующие формы рака уретры [9] :
- экзофитная форма (основная масса опухоли растет внутрь просвета полого органа);
- полиповидная;
- язвенная;
- инфильтративная.
По степени дифференцировки (злокачественности) выделяют:
- высокодифференцированные опухоли;
- умеренно дифференцированные;
- низкодифференцированные;
- недифференцированные.
Чем менее дифференцировано новообразование, тем более неблагоприятен прогноз его течения. Иными словами, недифференцированные опухоли самые агрессивные. Они быстро распространяются в окружающие ткани и рано дают метастазы.
Стадия рака уретры определяется согласно классификации TNM, которая учитывает распространение первичного очага и наличие регионарных и отдаленных метастазов, где Т — это особенности распространения опухоли, N — поражение лимфатических узлов, а М — наличие отдаленных метастазов [7] :
- Т1 — рак не выходит за пределы эпителиального слоя уретры;
- Т2 — опухоль выходит за пределы стенки мочеиспускательного канала и затрагивает периуретральные мышцы и губчатое тело;
- Т3 — рак прорастает в пещеристое тело полового члена или клитора, в процесс вовлекается предстательная железа и шейка мочевого пузыря;
- Т4 — опухоль прорастает в смежные органы;
- N0 — нет поражения лимфатических узлов;
- N2 — имеется поражение 1 лимфатического узла;
- N3 — поражены 2 и более регионарных лимфатических узла;
- М0 — нет отдаленных метастазов;
- М1 — есть отдаленные метастазы.
Осложнения рака уретры
Осложнения рака уретры, как правило, развиваются на распространённых стадиях (опухоль даёт метастазы), когда в процесс вовлекаются смежные и отдалённые органы.
Наиболее частое осложнение — это кровотечение из опухоли, которое приводит к развитию анемии. Микрогематурия (обнаруживается лабораторно) характерна для язвенной формы рака уретры. Макрогематурия, когда примеси крови в моче видны невооруженным глазом, отмечается при распаде опухоли или её прорастании в кровеносные сосуды.
Помимо этого, возможно развитие следующих осложнений:
Диагностика рака уретры
Для диагностики рака уретры проводят следующие процедуры [7] :
- Изучение анамнеза и жалоб пациента. Доктор обращает внимание на наличие патологических симптомов (кровь в моче, патологические выделения из уретры), а также на перенесенные ранее заболевания (ИППП, инфекции мочевыделительной системы).
- Медицинский осмотр. Проводится осмотр наружной части уретры и пальпация мочеиспускательного канала на всем его протяжении. У женщин эта процедура сопутствует вагинальному исследованию, у мужчин уретру пальпируют по нижнему краю пениса, а скрытую часть через прямую кишку. В норме мочеиспускательный канал мягкий, без каких-либо утолщений или уплотнений.
- Уретроскопия — осмотр мочеиспускательного канала на всем его протяжении с помощью эндоскопического оборудования. При этом можно визуализировать опухоль, определить ее локализацию, размеры, тип роста и другие морфологические особенности. Дифференцировать злокачественную опухоль от доброкачественной можно по следующим признакам: рак имеет более высокую плотность, склонен к кровоточивости при контакте, инфильтрирует подлежащие ткани.
- Уретрография — рентгенологическое исследование мочеиспускательного канала после его заполнения контрастным веществом. Помогает определить стриктуры (сужения) мочевого пузыря, опухоли и наличие инородных тел в уретре. Применяется при невозможности уретроскопии или её недостаточной информативности.
- Магнитно-резонансная томография. Выполняется с контрастным усилением, или без него. Позволяет визуализировать мельчайшие новообразования вплоть до нескольких миллиметров.
- Вспомогательным методом обнаружения рака уретры является цитологическое исследование мазков-отпечатков, взятых из мочеиспускательного канала. Их исследуют на предмет обнаружения атипичных клеток.
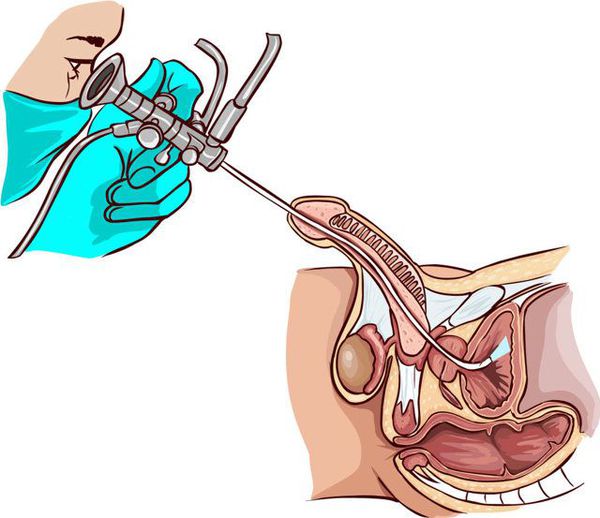
Главным методом диагностики является морфологическое исследование, которое позволяет подтвердить диагноз и определить вариант опухоли. Для этого проводят пункционную биопсию через уретроскоп. В некоторых случаях материал получают при трансуретральной резекции опухоли.
После постановки диагноза выполняют исследования, направленные на определение стадии развития заболевания. В частности определяют, распространилась ли опухоль на соседние ткани и структуры. С этой целью проводят цистоскопию (эндоскопическое исследование мочевого пузыря) и кавернозографию (рентгеноконтрастное исследование сосудов полового члена в состоянии эрекции). Если есть свищи, обязательно проводится фистулография.
Для выявления метастазов проводят лимфангиоаденографию, УЗИ лимфатических узлов и внутренних органов, КТ и/или МРТ. При подозрении на вовлечение в процесс костной системы назначается сцинтиграфия.
Лечение рака уретры
Так как рак мочеиспускательного канала встречается очень редко, для болезни не разработана стандартная тактика лечения. Большинство исследователей этой проблемы располагают лишь единичными случаями наблюдения.
Тем не менее можно с уверенностью утверждать, что большей эффективностью обладает комбинированное лечение, при котором применяется неоадъювантная химио- или лучевая терапия с хирургическим удалением опухоли.
Операции
Оптимальные объемы хирургического вмешательства остаются дискутабельными. Одни авторы считают, что при инвазивных опухолях необходимо проведение цистуретерэктомии (удаления мочевого пузыря, уретры и части окружающих тканей, например, влагалища или мошонки). Другие считают, что к этому вопросу следует подходить дифференцированно, и в некоторых случаях возможно проведение органосохраняющих вмешательств.
Открытым остается вопрос о необходимости удаления регионарных лимфатических узлов. Считается, что если регионарные лимфоузлы не увеличены в размерах, вероятность наличия в них микрометастазов низка, поэтому их превентивное удаление не требуется. Но бывает, что в при такой картине только консервативных методов лечения недостаточно, поэтому ряд исследователей считают, что лимфодиссекция обязательна во всех случаях.
Объём операции и техника её проведения зависят от стадии заболевания и пола пациента.
При неинвазивных формах рака мочеиспускательного канала могут применяться следующие техники [10] :
- Трансуретральная резекция — опухоль удаляется с помощью эндоскопа. Применяется при неинвазивном раке без обширного распространения.
- Трансуретральная фульгурация — опухоль прижигается переменным током высокой частоты. Используется для устранения новообразований, локализованных в верхних слоях слизистой оболочки.
- Лазерная хирургия — деструкция опухоли с помощью лазерного излучения.
- Если рак располагается в области наружного отверстия мочеиспускательного канала, может быть проведена циркулярная резекция уретры в пределах здоровых тканей.
При распространенных вариантах опухоли, когда имеется её прорастание в подлежащие ткани, требуется проведение расширенных вмешательств. Техника операции и объём удаляемых тканей зависит от пола пациента.
У женщин, если опухоль поразила большую часть уретры, удаляют весь мочеиспускательный канал, шейку мочевого пузыря, переднюю стенку влагалища и вульву. Для отведения мочи накладывают эпицистостому — выводят искусственное отверстие от мочевого пузыря на кожу передней брюшной стенки. Если требуется удаление всего мочевого пузыря, то производят выведение мочеточников на кожу или в прямую кишку.
У мужчин возможны следующие варианты проведения операции [11] :
- Открытая резекция уретры в пределах здоровых тканей. Производится при прорастании опухоли в губчатую часть мочеиспускательного канала.
- Частичная ампутация полового члена — показана при прорастании опухоли в кавернозные тела пениса.
- Полная ампутация полового члена выполняется при локализации рака в задней части уретры. В этом случае операция может быть расширена удалением мочевого пузыря. Для обеспечения оттока мочи производят наложение мочеточниковых свищей.
Лучевая терапия
При раке уретры может использоваться 2 вида лучевой терапии — дистанционная и внутритканевая (брахитерапия) [11] .
При дистанционной лучевой терапии ионизирующее излучение генерируется в специальных аппаратах — линейных ускорителях и направляется на облучаемую зону.
При брахитерапии в пораженную ткань вводится катетер, с помощью которого радиоизотопы доставляются непосредственно к опухоли. Это позволяет прицельно облучать злокачественную опухоль, минимально воздействуя на окружающие структуры. Этот способ даёт меньше осложнений и легче переносится пациентами, но его применение во многом зависит от особенностей опухоли.
Как правило, лучевая терапия применяется в комбинации с хирургическим вмешательством, но может использоваться и как самостоятельный метод лечения при обширных опухолях или категорическим отказом пациента от калечащей операции.
Химиотерапия
В настоящее время имеются различные стандартные схемы проведения химиотерапии. В большинстве случаев придерживаются следующей тактики:
- при переходноклеточном раке назначают схемы, содержащие метотрексат, винбластин, доксорубицин или цисплатин;
- при плоскоклеточном раке используется фторурацил, лейковорин, цисплатин;
- при аденокарциноме используется цисплатин и 5-фторурацил;
- при меланомах химиотерапия малоэффективна, поэтому ведутся исследования в применении таргетных препаратов.
Прогноз. Профилактика
Несмотря на агрессивные методы лечения, пятилетняя выживаемость при раке уретры колеблется в пределах 35-47 %. Это связано с поздним выявлением заболевания, его редкостью и невозможностью проведения полномасштабных клинических исследований эффективности методов лечения. Улучшают прогноз неинвазивность опухоли, радикальное лечение, молодой возраст, малый размер первичного очага и отсутствие регионарных метастазов [10] .
В рамках профилактики рака уретры предлагаются следующие мероприятия:
- Своевременное лечение заболеваний мочеполовой системы — воспалительные процессы, инфекции, передающиеся половым путем, мочекаменная болезнь.
- Незамедлительное обращение к урологам при возникновении патологических признаков.
- Регулярное прохождение профосмотров лицами, чья работа связана с профессиональными вредностями (контакт с химическими веществами на красильных, резиновых, каучуковых, нефтяных, алюминиевых и текстильных производствах) .
Кроме того, в рамках профилактики рака уретры актуальны рекомендации по ведению здорового образа жизни и отказа от вредных привычек.
Вирусный гепатит С (Ц) очень серьёзное заболевание, вызываемое вирусом, проникающим в организм человека с кровью больного человека – парентерально. Заболевание отличается скрытностью течения, когда человек не подозревает, что он когда-то заразился и уже сам стал разносчиком инфекции. Нередко у пациента выявляется цирроз печени, и только тогда он узнает, что много лет в его крови циркулирует вирус.


Высокопрофессиональные инфекционисты и современное диагностическое оборудование международной клиники Медика24 позволяют выявить все предрасполагающие факторы для развития заболевания, провести дифференциальную диагностику и исключить все возможные ложноотрицательные и неоднозначные трактовки.
Часто ли встречается гепатит C?
В в международной клинике Медика24 используются самые эффективные отечественные и зарубежные методики терапии, что позволяет существенно улучшить качество жизни наших пациентов и сохранить их активность.
Все вирусные гепатиты очень похожи друг на друга, и отличить их можно по анализам. Но в клинической картине есть и различия в интенсивности симптомов, так при вирусном гепатите С все признаки начала болезни смазаны. Нечасто можно установить, сколько длится период от заражения вирусом до появления первых симптомов, но во всех случаях стараются отследить инфекционный контакт, чтобы в будущем предотвратить невольное заражение других людей.
В в международной клинике Медика24 в кратчайший срок проведут обследование и поставят правильный диагноз, что повысит эффективность лечения и сократит период реабилитации. Даже самый сложный диагностический случай не останется неразгаданной загадкой для наших врачей-инфекционистов.
Какие симптомы возникают при остром гепатите С?
В большинстве клиническая картина острой инфекции проявляется:
Если с подобным нездоровьем прийти в поликлинику, где в обход всяких медицинских традиций предложат сдать биохимический анализ крови, то по изменениям печёночных ферментов и проб печени будет заподозрено заболевание печени. Но такими настороженными, как правило, врачи бывают только с членами семьи больного хроническим гепатитом С. В обыденной практике при симптомах ОРВИ и ОРЗ анализ крови на биохимию не предлагается.
Острый гепатит С проходит под маской небольшого недомогания, провести лечение гепатита С и не дать шанса для развития хронического заболевания, позволит только своевременная диагностика.
Какие симптомы возникают при хроническом гепатите С?
Когда болезнь существует более полугода, то это уже хроническая форма. При ней клиническую картину определяет состояние печени, если изменения минимальны, то один сценарий, если обширны – другой.
- В картине превалирует астеновегетативный синдром – сильная слабость и быстрая утомляемость.
- Возможна неприятная реакция на жирную пищу и плохая переносимость алкоголя, всё это проявляется подташниванием и неприятным привкусом во рту.
- Могут быть тянущие болезненные ощущения в правом подреберье.
- А может ничего, кроме слабости, и не быть.
Способствуют неприятностям при хронической форме злоупотребление алкоголем, ожирение и нарушения обмена, в этих случаях прогрессирование фиброза с исходом в цирроз печени проходят быстрее и интенсивнее.
Какие симптомы гепатита с характерны для женщин?
Признаки гепатита С у женщин такие же, как у мужчин, но выраженность симптомов меньше, сказывается защитное действие половых гормонов эстрогенов. Поэтому молодые женщины переносят болезнь лучше пожилых дам. Женщины внимательнее относятся к своему здоровью, по статистике чаще обращаются за медицинской помощью и охотно сдают анализы.
В хронической стадии нарушение функций печени может сказаться на свертываемости крови, что может изменить длительность менструаций и неблагоприятно сказаться на течении варикозной болезни вен нижних конечностей.
В клинике инфекционных заболеваний Международная клиника Медика24 есть всё необходимое для результативного лечения и эффективного восстановления, все программы индивидуализированы и основаны на мировых стандартах диагностики и лечения.
Отличительные признаки гепатита С у мужчин
Симптомы гепатита С у мужчин более выражены, прогноз в отношении развития осложнений хуже. Молодые переносят заболевание легче пожилых, но хуже женщин. Мужчины редко обращаются за медицинской помощью при наличии только слабости и утомляемости, а это ведущие и часто единственные симптомы болезни, анализы сдают под принуждением.
При существенном нарушении функций печени развиваются гинекомастия и эректильная дисфункция. Весомую роль в развитии цирроза печени играет увлечение алкогольными напитками и нездоровое питание. Небрежное отношение к собственному телу приближает тягостные последствия. Раньше появляются признаки цирроза печени: варикозное расширение вен пищевода, выпоты в полостях.
Причина гепатита С – заражение вирусом, который относят к одному из самых агрессивных возбудителей инфекций, он самый злой из поражающих печень. Особенность гепатита С - в высокой частоте перехода остр ой формы в хроническую, почти 80%. Хроническая форма очень часто становится причиной цирроза печени и гепатоцеллюлярного рака.
Позаботьтесь о себе, запишитесь на консультацию сейчас
Какие бывают разновидности вируса гепатита C?
Вирусная частица - всего одна скрученная нитка молекулы РНК, состоящая из 9600 белковых кусочков, в жировой капсуле с включениями белков.
Возбудитель гепатита С имеет шесть разновидностей - генотипов, что характерно, переболев одним, от остальных перекрестного иммунитета не возникает. Но количество дополнительных вариантов – субтипов уже достигло сотни, поэтому идея сделать вакцину оставлена за неосуществимостью.
- В России распространены по частоте встречаемости генотипы 1, 3, 2.
- В европейских странах обитает преимущественно 2 и 3 типы.
- Причина американского гепатита - генотип 1, а японского – генотип 2.
- Ближневосточный и заодно африканский 4 генотип для россиян непривычен.
А ещё есть и квазивиды, формируемые из-за постоянной изменчивости вирусной частицы, которая внутри себя придумывает мутации, во время деления специально путает местами гены, вместо одной копии гена создает несколько. Причина мимикрических безобразий инфекционного агента – самозащита от иммунитета хозяина.
Раннее выявление инфекции позволяет предотвратить передачу вируса и начать эффективное лечение гепатита С. Регулярный прием лекарств под контролем количества циркулирующих в крови вирусный копий на десятилетия отодвигает причину развития смертельных осложнений. Отличное лабораторное оборудование и весь спектр обследования доступен в международной клинике Медика24, врачи проанализирую результаты обследования по канонам лучших мировых центров.
Сколько нужно вирусов, чтобы заразиться?
Можно ли заразиться одной вирусной частицей? Вероятно, можно, а возможно, что и невозможно. Причина такой глобальной неясности в том, что для экспериментирования вирусная частица непригодна из-за чрезвычайно плохой живучести вне живого организма. Не такой жизнестойкий инфекционный агент, как вирус гепатита В, для заражения требуется больше частиц, но посильнее ВИЧ. Половой путь передачи парентерального гепатита С во время случайного секса отнюдь не ведущий, его многократно опережает заражение во время медицинских манипуляций в полуподпольных косметических салонах и стоматологиях.
Современное оборудование в руках специалиста международной клиники инфекции Медика24 с большим опытом клинической работы позволяет практически во всех ситуациях выявить точную причину, вызывающую страдание, и проследить весь путь инфекции от заражения до заболевания.
Как можно заразиться?
Но это типичные группы риска, а в принципе, любой добропорядочный человек может заразиться везде, где пользуются многоразовым режущим инструментарием, например, при маникюре. В группы риска также входят и люди, которые профессионально связаны с чужой кровью – медицинские работники.
В педагогических, детских и коллективах пожилых людей, находящихся в интернатах и длительно проживающих в психиатрических учреждениях, облегчается контакт для передачи любого инфекционного агента. Пациенты с пересаженными органами или на гемодиализе, получившие чужую кровь, тоже имею причину для инфицирования. Прекрасно выживают вирусные частицы во флаконе с кровью.
Причиной выхода заболевания из-под контроля может стать обманчивая надежда, что хорошее самочувствие пациента невозможно при высокой вирусной нагрузке. Самочувствие никак не коррелирует с жизнедеятельностью инфекционного агента.
Гепатит С не передается через грязную воду или чихание, им невозможно заразиться при поцелуе и рукопожатии, и незащищенные половые контакты дают небольшую вероятность инфицирования. Вирус крайне трепетно относится к окружающей среде и быстро погибает в неудобных для его существования условиях. Зато в крови инфекционный агент прекрасно себя чувствует, поэтому передача его возможна в капле крови и необходима ранка кожи или слизистой оболочки, а лучшее средство передачи инфекции от больного здорового - шприц с остатками зараженной крови, игла и венозный сосуд. И после инкубационного периода не более 180 дней можно готовиться к лечению гепатита С.
Высокопрофессиональные специалисты и современное диагностическое оборудование международной клиники инфекционных заболеваний Медика24 позволяют выявить все предрасполагающие факторы для развития заболевания, все имеющиеся заболевания и предотвратить тяжелые осложнения.
По каким критериям оценивают эффективность терапии?
Терапия инфекции долгая, сегодня не придерживаются канонического подхода со строго определенной длительностью от 12 до 48 недель, а ориентируется по индивидуальным характеристикам вируса и пациента, и реакцию на противовирусные препараты оценивают по определенным критериям.
- Во всех случаях желаем устойчивый вирусологический ответ (УВО), когда в крови пропадает и более уже не определяется вирусная РНК.
- Быстрый ответ – в течение первых 4 недель, очень хороший результат.
- Если РНК исчезает к 12 недели терапии, это тоже считается ранним ответом.
- Когда анализ показывает снижение количества вирусный копий в 100 раз с 12 недельного срока терапии, а после 24 недель кровь чиста от инфекционного агента, то это медленный ответ.
- Признается частичный ответ при снижении численности вирусов в 100 раз, но после 24 недель агент также остается в крови.
- Отсутствует реакция на лечение, когда после 12 недели вирус снижается менее 100 раз.
- Во время лечения может случиться вирусологический прорыв – появление вируса после его отсутствия.
- Про рецидив говорят, когда терапия завершена с успехом, но через некоторое время вновь в крови появился инфекционный агент.
При обнаружении вируса гепатита С необходимо регулярное наблюдение врача, чтобы контролировать процесс жизнедеятельности вируса, вовремя выявлять его устойчивость к лекарствам.
При хронической форме гепатита С хороший эффект обещают:
- Вирус не 1 генотипа, а если 1 генотип, то с полиморфизмом гена интерлейкина 28;
- Вирусная нагрузка не выше 400 тысяч в миллилитре крови;
- Молодой возраст, желательно до 40 лет;
- Женский пол и европеоидная раса;
- Отсутствие избыточного веса, а лучше менее 75 кг;
- Минимальный фиброз печени и высокий уровень печеночных трансфераз в биохимическом анализе крови.
Можно ли вылечить острый гепатит С?
Но главное: бережливое к себе отношение с ограничением нагрузок, строгий диетический режим и обильное питьё, отказ от лекарств, приём которых не обязателен – печени и без них очень трудно.
В любом клиническом случае в международной клинике Медика24 каждый пациент получит всё возможное и необходимое лечение вируса для возвращения к жизни нормального качества.
Трансуретральная резекция (ТУР) мочевого пузыря — малоинвазивное хирургическое вмешательство, во время которого опухоль в мочевом пузыре удаляют с помощью специального инструмента, введенного через мочеиспускательный канал. При этом разрезы на коже не делают.


Главные преимущества этой операции в ее минимальной травматичности и коротком восстановительном периоде. Но показания к применению ТУР ограничены поверхностными злокачественными опухолями на ранней стадии.
Данное хирургическое вмешательство требует специальной подготовки врача и соответствующего оснащения операционной. В международной клинике Медика24 трансуретральную резекцию мочевого пузыря выполняют ведущие , которые отлично владеют методикой и имеют большой опыт выполнения этой операции. Мы применяем новейшее оборудование от ведущих мировых производителей.
При каких стадиях рака мочевого пузыря выполняют трансуретральную резекцию?
Коварство большинства злокачественных опухолей в том, что они могут очень долго не вызывать симптомов. Зачастую яркая симптоматика возникает уже на поздних стадиях, но даже в этом случае она может быть принята за проявления других заболеваний — у рака нет своих специфических симптомов. Это приводит к поздней диагностике.
Рак мочевого пузыря входит в число исключений. Уже на ранних стадиях возникают симптомы, которые заставляют больного обратиться к врачу:
- примесь крови в моче (гематурия);
- частые, мучительные позывы к мочеиспусканию, в том числе по ночам;
- боль, жжение во время мочеиспусканий;
- слабая струя мочи, затруднения во время мочеиспусканий.
Если вас стали беспокоить подобные симптомы, это вовсе не означает, что у вас рак мочевого пузыря. Например, так может проявляться цистит или простатит. Важно не игнорировать проблемы со здоровьем и не заниматься самолечением, а сразу обратиться к врачу. После обследования будет установлен точный диагноз и назначено лечение.
Обычно при подозрении на рак мочевого пузыря первым делом проводят исследования мочи: цитологический анализ (позволяет выявить раковые клетки), бакпосев (для диагностики инфекции), анализы на онкомаркеры. Может быть назначено УЗИ, компьютерная томография. Затем выполняют цистоскопию — эндоскопическое исследование с помощью инструмента с миниатюрной видеокамерой и источником света (цистоскопа), введенного в мочевой пузырь через мочеиспускательный канал. Обнаружив патологически измененный участок, врач может принять решение о проведении трансуретральной резекции.

ТУР мочевого пузыря преследует три цели:
- Это диагностическая процедура, которая помогает разобраться, является ли обнаруженное образование злокачественным. Точный диагноз можно установить по результатам гистологического исследования удаленных тканей.
- Можно сразу уточнить стадию рака — проверить, вторглась ли злокачественная опухоль в мышечный слой стенки органа.
- С помощью ТУР можно удалить злокачественную опухоль на самой ранней стадии, неинвазивный рак, который находится в пределах слизистой оболочки. При инвазивных злокачественных новообразованиях, которые прорастают в мышечный слой стенки органа, чаще всего выполняют цистэктомию — удаляют мочевой пузырь. В некоторых случаях можно удалить только его часть.
Если у вас или вашего близкого имеется подозрение на рак мочевого пузыря, либо уже диагностирована злокачественная опухоль, запишитесь на консультацию к врачу в международной клинике Медика24. Опытный специалист ознакомиться с результатами обследования и назначит необходимые дополнительные диагностические процедуры, расскажет, какой вид операции будет оптимальным в вашем случае.
Закажите обратный звонок. Мы работаем круглосуточно
Если говорить о стадиях рака, то показания к трансуретральной резекции мочевого пузыря выглядят следующим образом:
- При раке 0 стадии (in situ — в пределах слизистой оболочки) ТУР применяют в качестве основного вида лечения. После нее проводят внутрипузырную терапию — в мочевой пузырь вводят вакцину БЦЖ или противоопухолевые препараты.
- При раке I стадии злокачественная опухоль прорастает в стенку мочевого пузыря, но не достигает мышечного слоя. В некоторых случаях также может быть выполнена ТУР с последующей внутрипузырной терапией. Но при высокой степени злокачественности, больших размерах новообразования и нескольких опухолевых очагах показана цистэктомия.
- При II стадии рак вторгается в мышечный слой стенки мочевого пузыря, а при III стадии — в соседние органы, распространяется в регионарные лимфоузлы. В таких ситуациях ТУР проводят исключительно в диагностических целях. Основным методом лечения является цистэктомия.
Играет роль и характер роста злокачественной опухоли. Согласно рекомендациям Европейской ассоциации урологов, ТУР — идеальный метод лечения рака, растущего экзофитно, то есть в полость мочевого пузыря. С удалением плоских опухолей у хирурга могут возникнуть сложности.
Подготовка к хирургическому вмешательству
Во время предварительной консультации хирург расскажет, какой вид операции планируется провести в данном случае, почему выбран именно он, для чего это нужно, и каков ожидаемый результат. В свою очередь, пациент должен сообщить доктору обо всех своих сопутствующих заболеваниях, лекарственных препаратах, которые он постоянно принимает, аллергических реакциях.
Перед трансуретральной резекцией мочевого пузыря нужно пройти стандартное предоперационное обследование. В него входят анализы крови и мочи, исследование свертываемости крови, тесты на инфекции (ВИЧ, сифилис, вирусные гепатиты), определение группы крови AB0 и . Нужно пройти ЭКГ, получить консультацию терапевта, анестезиолога, предоставить результаты флюорографии.
- Если пациент принимает кроверазжижающие препараты, врач может отменить их за 5–7 дней, чтобы снизить риск кровотечения во время операции.
- Если в анализе мочи обнаруживается инфекция, необходимо провести курс антибактериальной терапии. Операцию можно проводить, когда моча стерильна.
- Если пациент является курильщиком, врач рекомендует ему заблаговременно отказаться от вредной привычки. Это снизит риск кровотечения и поможет ускорить заживление тканей.
Накануне вечером делают очистительную клизму и сбривают волосы ниже пупка. За 8–12 часов до операции нельзя ничего есть и пить. Утром в день хирургического вмешательства назначают антибактериальные препараты для профилактики инфекции.
Как проводят трансуретральную резекцию?
ТУР мочевого пузыря обычно проводят под общей анестезией. В некоторых случаях применяют спинальную анестезию — препарат вводят в пространство между оболочками спинного мозга. При этом отключается чувствительность ниже места инъекции, но пациент остается в сознании.
Хирургическое вмешательство может продолжаться от 15 до 90 минут. Пациента укладывают на спину. Его ноги разводят, сгибают в коленях и помещают на специальные подставки.
В мочеиспускательный канал вводят специальный инструмент — резектоскоп, смазанный вазелином или другим лубрикантом. Мочевой пузырь заполняют жидкостью для лучшего обзора. С помощью видеокамеры врач осматривает слизистую оболочку уретры и мочевого пузыря, находит опухоль. Если новообразование имеет диаметр менее 1 см, его удаляют сразу вместе с окружающими тканями, с захватом мышечного слоя. Это делают с помощью специальной проволочной петли. Иссечение достаточно большого количества тканей позволяет с наибольшей вероятностью удалить всю опухолевую ткань.
Большие опухоли удаляют фрагментами.
После того как новообразование удалено, выполняют фульгурацию — прижигание раны на слизистой оболочке. Это помогает остановить кровотечение и уничтожить оставшиеся раковые клетки.
Когда хирургическое вмешательство завершено, врач извлекает резектоскоп и устанавливает в мочевой пузырь катетер для оттока мочи. В некоторых случаях устанавливают систему непрерывного орошения мочевого пузыря. Для этого применяют специальный катетер: по одному из его внутренних просветов в мочевой пузырь поступает специальный раствор, а по другому оттекает вместе с мочой и сгустками крови в мочеприемник.
Удаленную опухолевую ткань отправляют в лабораторию для гистологического исследования. Обычно результат бывает готов в течение 7 дней.
При необходимости, если опухоль была удалена не полностью, проводят повторную трансуретральную резекцию или цистэктомию.
Отзывы наших пациентов
Отзыв о лечении механической желтухи
Пациент поступил с выраженными признаками желтухи. За время госпитализации его состояние стабилизировано. Для этого проведено дренирование желчных протоков, а также воздействие медикаментозными средствами. После получения результатов гистохимического исследования будет определена дальнейшая тактика лечения.
Пациентки проходят лечение в международной клинике Медика24. За время лечения они успели подружиться и на этот раз решили записать совместный отзыв. Они благодарят весь персонал клиники за высокую организованность всех процессов и результативность проводящихся процедур.
Химиотерапия - отзыв Ольга Степановна
Пациентка госпитализируется в третий раз. В ходе комплексного обследования выполнена пункция новообразования. Его гистологический анализ позволил верифицировать диагноз и определить тактику лечения. На первом этапе лечения выполнена хирургическая операция. Опухоль удалена радикально. Сейчас проводится лекарственное лечение, призванное предотвратить возможность появления рецидивов. На сегодняшний день проведён первый курс химиотерапии. В удовлетворительном состоянии пациентка выписана домой.
Отзыв о лечащем враче М.Х. Мустафаевой
Пациент госпитализирован в тяжёлом состоянии. Проведено комплексное лечение. Достигнут положительный эффект. Жена пациента благодарит лечащего врача своего мужа Милану Ханларовну Мустафаеву. Она говорит: «С первого дня, с первой минуты, как только мы к Вам пришли, мы сразу друг друга почувствовали и поняли. Вы поняли пациента, поняли меня. Вы до глубины определили того объёма, который нам необходим. Хотя я не смогла объяснить, как.
Отзыв о лечении заболевания молочной железы
Пациентка госпитализирована с заболеванием молочной железы. По решению консилиума на первом этапе лечения выполнена хирургическая операция. Она прошла успешно. На третьи сутки пациентка выписана домой. После гистологического исследования будет определена дальнейшая тактика лечения.
Отзыв о лечении асцита
Пациентка обратилась в международную клинику Медика24 для лечения асцита и плеврита. Для данных состояний характерно аномальное скопление жидкости в брюшной и плевральной полостях соответственно. Происходит это при онкологических заболеваниях. Проведена процедура лапароцентеза, в ходе которой жидкость эвакуирована. Состояние пациентки заметно улучшилось.
Восстановительный период
Обычно пациенту разрешают пить спустя 1,5 часа после операции, когда заканчивается действие наркоза. Принимать пищу можно вечером или с утра на следующий день. В дальнейшем пациент может вернуться к привычному рациону, но нужно избегать острого, пряного, жареного, соленого, копченого. В течение ближайшей недели рекомендуется пить не менее 8–10 стаканов жидкости ежедневно — она поможет промыть мочевой пузырь.
Катетер в мочевом пузыре, как правило, удаляют через 1–2 дня, после этого пациента выписывают из стационара. В течение 7–14 дней могут беспокоить некоторые симптомы того, что на слизистой мочевого пузыря имеется рана:
- Примесь крови в моче. При массивном и длительно сохраняющемся кровотечении нужно обратиться к врачу.
- Частые мочеиспускания небольшими порциями.
- Жжение, резь во время мочеиспускания.
- Сильные позывы к мочеиспусканию.
Постепенно происходит заживление, и эти симптомы становятся менее выраженными, они полностью проходят через 3–4 недели.
Для профилактики инфекционных осложнений в течение 1–2 недель может проводиться антибактериальная терапия.
В течение двух недель необходимо воздержаться от интенсивных физических нагрузок. Если пациент страдает запорами, и ему приходится сильно натуживаться во время дефекации, врач может назначить слабительное.
Мы вам перезвоним
Возможные осложнения
В целом трансуретральная резекция мочевого пузыря — безопасная операция. Большинство пациентов ее хорошо переносят. Но, как и всякое хирургическое вмешательство, она может сопровождаться некоторыми осложнениями:
- Интенсивное кровотечение. Иногда большой кровяной сгусток вызывает закупорку и нарушение оттока мочи.
- Случайное повреждение стенки мочевого пузыря, по статистике, происходит в 2–10% случаев.
- Инфекционные осложнения.
- Травма мочеиспускательного канала, которая может привести к его сужению.
- Если ТУР повторяется многократно, она может привести к массивным рубцовым изменениям в стенке мочевого пузыря. Это состояние проявляется в виде частых мочеиспусканий, недержания мочи.
Нужно обратиться к врачу, если после операции стали беспокоить такие симптомы, как сильное кровотечение из мочеиспускательного канала, повышение температуры тела, озноб, острая задержка мочи, сильные боли, жжение во время мочеиспускания.
Врачи в международной клинике Медика24 тщательно определяют показания к трансуретральной резекции при раке мочевого пузыря, внимательно оценивают состояние пациента, проводят необходимую подготовку. За счет этого достигается высокая эффективность лечения и минимальный риск осложнений. Мы применяем наиболее современные технологии, работаем в соответствии с международными рекомендациями. В нашей клинике проводится комплексное лечение рака мочевого пузыря и других онкологических заболеваний с применением всех доступных, в том числе инновационных, методик.
Рак мочевого пузыря составляет 3-4% от всех диагностируемых типов рака. В урологии он наиболее распространен среди всех новообразований мочевыводящих органов. Его в 4 раза чаще диагностируют у мужчин, причем большая часть из них старше 60 лет. Это связано с тем, что мужское население сталкивается с нарушениями работы мочевых протоков из-за гиперплазии предстательной железы. Еще риск развития онкологии такого вида высок при хроническом цистите.
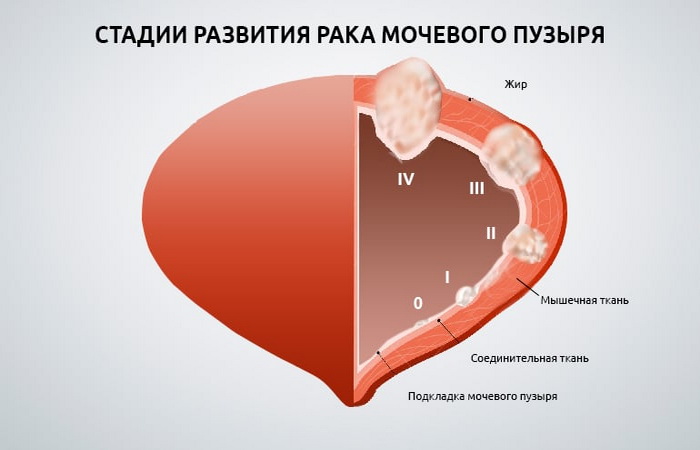
Прогноз рака мочевого пузыря зависит от его разновидности:
- Переходноклеточный. Еще называется карциномой мочевого пузыря. Самая распространенная форма, которую диагностируют у 90% пациентов с подобным диагнозом.
- Плоскоклеточный. Встречается редко, в 2% случаев такого заболевания.
- Аденокарцинома. Еще одна редкая форма заболевания, встречаемая примерно у 2% пациентов.
Прогноз при инвазивной и неинвазивной форме рака
Еще рак делится на инвазивную и неинвазивную форму. Инвазивная сопровождается прорастанием опухоли через стенки органа с последующим переходом на соседние органы. При неинвазивном раке такого не наблюдается, поэтому заболевание имеет более доброкачественное течение. Если болезнь прогрессирует, неинвазивная форма может перетекать в инвазивную.
Прогноз при низкодифференцированном и высокодифференцированном раке
Не менее важна степень дифференцировки рака. Она определяет характер развития клеток. Так, прогноз при высокодиференцированном раке мочевого пузыря более благоприятный, чем при низкодифференцированном, поскольку клетки в пределах опухоли хорошо различимы. У них ядра правильной формы и нет структур, которые характерны для нормальной ткани.
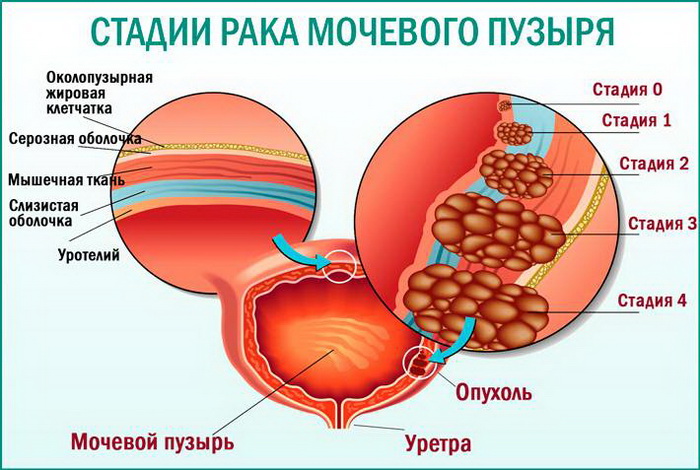
Низкодифференцированный рак вызывает сильные изменения в структуре клеток, из-за чего иногда их даже не удается распознать. Еще для таких клеток характерна высокая скорость деления, которая дает им высокий потенциал злокачественности. По этой причине прогноз при низкодифференцированном раке хуже, чем при высокодифференцированном.
Прогноз на 1 стадии
Продолжительность жизни при раке мочевого пузыря 1 стадии шансы на выживание составляют 95%. Современные методы диагностики позволяют обнаруживать болезнь на раннем этапе. Очень часто ее выявляют именно на первой стадии, поэтому шансы на выживание остаются высокими.
На 2 стадии
На второй стадии заболевания сохраняется положительная динамика к выздоровлению, но вероятность равна уже 75%, хотя опухоль все еще остается чувствительно к лечению. Прогноз при раке мочевого пузыря 3 стадии менее благоприятный, и шансы на выживание снижаются до 35%.
На 3 стадии
Эта стадия делится еще на несколько подстадий, зависящих от того, куда стали распространяться аномальные клетки. Также третья стадия имеет важное значение. Если заболевание перейдет в четвертую, то прогноз будет крайне неблагоприятным.
На третьей стадии часто прибегают к операции по удалению мочевого пузыря, дополняя лечение химио- и лучевой терапией. Примерно в 25% случаев наблюдаются рецидивы. Но выживаемость при раке мочевого пузыря после операции выше, чем при других онкологических заболеваниях даже при запущенных формах. Прогноз благоприятнее у пациентов, которые не сталкиваются с дополнительными медицинскими проблемами.
На 4 стадии
Данные выживаемости приводятся в официальной статистике ВОЗ. В соответствии с ней самый неблагоприятный прогноз наблюдается при раке мочевого пузыря 4 стадии. При терминальной форме заболевания 5-летняя выживаемость составляет 10%, т. е. 90% больных не переступают данный рубеж.
Опухоль на четвертой стадии распространяется на соседние органы: у мужчин на предстательную железу, а у женщин во влагалище. Еще появляются метастазы в лимфоузлах, брюшной полости, тазовых костях. В связи с этим лечении чаще носит паллиативный характер и имеет целью продлить и улучшить качество жизни пациента.
Чтобы не доводить заболевание до последней стадии, стоит при появлении первых симптомов обратиться к урологу. В нашей клинике вам окажут квалифицированную помощь. Мы располагаем современными методами диагностики и лечения. Для записи на прием вы можете воспользоваться онлайн-формой или контактным номером нашей клиники.
Акопян Гагик Нерсесович - врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Читайте также:


