Рана в голеностопе инфицирована
Обновлено: 24.04.2024
Категории МКБ: Открытая рана голени (S81), Открытая рана запястья и кисти (S61), Открытая рана области голеностопного сустава и стопы (S91), Открытая рана области тазобедренного сустава и бедра (S71), Открытая рана плечевого пояса и плеча (S41), Открытая рана предплечья (S51)
Общая информация
Краткое описание
Рана – это дефект кожных покровов, внутренних органов, слизистых оболочек и подлежащих к ним тканей, развившийся в результате механического, физического, химического и биологического воздействия, а также вследствие расстройств кровоснабжения и иннервации [1].
Соотношение кодов МКБ-10 и МКБ-9: см. Приложение 1
Дата разработки протокола: 2016 год.
Пользователи протокола: врачи общей практики, фельдшера и врачи скорой неотложной помощи, хирурги, травматологи-ортопеды, комбустиологи, нейрохирурги, ангиохирурги.
Категория пациентов: взрослые.
Шкала уровня доказательности:
Определение: Примечание: в данном протоколе используются следующие классы рекомендаций и уровни доказательств.
Классы рекомендаций
Класс I - польза и эффективность диагностического метода или лечебного воздействия доказана и и/или общепризнаны
Класс II - противоречивые данные и/или расхождение мнений по поводу пользы/эффективности лечения
Класс IIа - имеющиеся данные свидетельствуют о пользе/эффективности лечебного воздействия
Класс IIb – польза / эффективность менее убедительны
Класс III - имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/ неэффективно и в некоторых случаях может быть вредным
Уровни доказательства эффективности
А – результаты многочисленных рандомизированных клинических исследований или мета-анализа
В – результаты одного рандомизировнного клинического исследования или крупных нерандомизированных исследований
С – Общее мнение экспертов и /или результаты небольших исследований, ретроспективных исследований, регистров.
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Классификация
Классификация: [1].
По числу: одиночные, множественные.
По локализации: головы, шеи, груди, живота, верхних и нижних конечностей и др.
По виду повреждений: мягких тканей, костей, сосудов, нервов, внутренних органов, комбинированные ранения.
По обстоятельствам получения: случайные (бытовые, производственные), операционные и боевые.
По глубине: поверхностные, парциальные (частично-глубокие) и глубокие.
По характеру повреждения тканей
- от внешних воздействий:
· механические;
· физические:
а) лучевые;
б) термические (холодовые и от воздействия высоких температур);
в) от воздействия электрического тока.
· химические;
· биологические:
а) бактериальные;
б) вирусные;
в) грибковые;
г) паразитарные;
д) смешанные;
· сочетанные.
- от внутренних воздействий:
· в результате нарушения кровообращения;
· в результате нарушения иннервации;
· вследствие других патологических процессов (распада опухолей, аутоиммунных заболеваний и др.).
По виду ранящего агента: колотые, резаные, рваные, ушибленные, рубленые, размозженные, укушенные, скальпированные, огнестрельные.
По характеру раневого канала: слепые, сквозные, тангенциальные (касательные).
По внешнему виду (цвету): черная, желтая или серая, красная, белая или розовая.
По степени раневой экссудации: мало-, средне- и высокоэкссудирующие.
По отношению к полостям тела: проникающие (с повреждением и без повреждения внутренних органов) и непроникающие.
По форме раневой полости: плоская, глубокая.
По форме раны: линейная, округлая, овальная и др., с неровными контурами, циркулярная (для конечностей).
По размерам раны: небольшая (до 50 кв.см), средних размеров (50-200 кв.см), обширная (большая) – свыше 200 кв.см.
По степени контаминации: условно чистые (некоторые операционные раны), бактериально загрязненные (все случайные, боевые и некоторые операционные) и инфицированные (гнойные).
По длительности течения раневого процесса: острые и хронические.
По характеру течения раневого процесса: осложненные и неосложненные.
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ**
Диагностические критерии
Жалобы:
· боли в ране конечности и области сустава;
· отек мягких тканей в области повреждения;
· нарушение двигательной функции в конечности и суставе.
Анамнез:
· наличие механического воздействия, режущих и острых предметов, падения, столкновения с транспортными средствами, движущими механизмами в быту, на производстве, в общественных местах, во время спортивных занятий, в учебных заведениях.
Физикальное обследование:
· вынужденное положение конечности;
· отек в области конечности и сустава;
· наличие раны, кровоподтека и гематомы;
· дефекты кожных покровов травматического генеза.
Лабораторные исследования: нет
Инструментальные исследования: нет.
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ**
Диагностические критерии на стационарном уровне**:
Жалобы:
· боли в ране конечности и области сустава;
· отек мягких тканей в области повреждения;
· нарушение двигательной функции в конечности и суставе.
Анамнез:
· наличие механического воздействия, режущих и острых предметов, падения, столкновения с транспортными средствами, движущими механизмами в быту, на производстве, в общественных местах, во время спортивных занятий, в учебных заведениях.
Физикальное обследование:
· вынужденное положение конечности;
· отек в области конечности и сустава;
· наличие раны, кровоподтека и гематомы;
· дефекты кожных покровов травматического генеза.
Лабораторные исследования:
· ОАК;
· ОАМ;
· бактериальное исследование ран (по показаниям).
Инструментальные исследования:
по показаниям – рентгенография, УЗИ, вульнография (контрастное исследование раны)

Диагностический алгоритм: (схема)
Перечень основных диагностических мероприятий:
· ОАК;
· ОАМ;
· рентгенография конечности и сустава (по показаниям);
Перечень дополнительных диагностических мероприятий:
· пункция сустава (по показаниям);
· УЗИ сустава (по показаниям)
· определение группы крови;
· определение резус-фактора;
· определение глюкозы крови по показаниям (сахарный диабет и т.п.);
· определение времени свертываемости;
· определение длительности кровотечения;
· биохимический анализ крови (по показаниям).
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Амоксициллин (Amoxicillin) |
| Ампициллин (Ampicillin) |
| Ванкомицин (Vancomycin) |
| Гентамицин (Gentamicin) |
| Диклофенак (Diclofenac) |
| Кетопрофен (Ketoprofen) |
| Кеторолак (Ketorolac) |
| Клавулановая кислота (Clavulanic acid) |
| Парацетамол (Paracetamol) |
| Прокаин (Procaine) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Цефазолин (Cefazolin) |
| Цефуроксим (Cefuroxime) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ**
Тактика лечения:
Немедикаментозное лечение:
· наложение асептической повязки, раневых покрытий.
Медикаментозное лечение (в зависимости от степени тяжести заболевания):
Перечень основных лекарственных средств:
Местноанестезирующие препараты:
· прокаин.
Антибиотики:
· по показаниям (цефазолин, ампициллин, амоксициллин, гентамицин)
Нестероидные противовоспалительные средства:
· кетопрофен;
· парацетамол.
Перечень дополнительных лекарственных средств:
· вакцинация против столбняка (по показаниям);
· вакцинация против бешенства (при укушенных ранах).
Показания для консультации специалистов: нет.
Профилактические мероприятия
Профилактика травматизма:
· соблюдение правил техники безопасности в быту и на производстве;
· соблюдение правил дорожного движения;
· соблюдение мер по профилактике уличного травматизма;
· создание безопасной среды на улице, в быту и на производстве (гололедица, установление дорожных знаков и.т.д.);
· проведение информационно-разъяснительной работы среди населения о мерах профилактики травматизма.
Мониторинг состояния пациента**:
ведение первичной медицинской документации (медицинская карта стационарного больного форма №003/у, медицинская карта амбулаторного пациента форма 025/у).
Индикаторы эффективности лечения
· остановка кровотечения;
· заживление раны.
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ**
Диагностические мероприятия:
· сбор жалоб и анамнеза, физикальное обследование.
Медикаментозное лечение:
· обезболивание – трамадол, тримеперидин, кеторолак.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ**
Тактика лечения**
При наличии колотых, резаных, размноженных или посттравматических обширных ран конечностей и суставов определяется тактика оперативного лечения:
- поверхностная рана – обработка, санация, наложение первичного кожного шва;
- глубокая рана с повреждением мягко-тканных структур – первичная хирургическая обработка (рассечение, иссечение, восстановление поврежденных структур, дренирование и наложение кожного шва, иммобилизация, противовоспалительная и антибактериальная терапия);
- обширные скальпированные и размноженные раны – первичная хирургическая обработка раны и раневого дефекта, санация, первичная или отсроченная пластика дефекта кожного покрова, восстановление поврежденных структур, дренирование, кожные швы, иммобилизация, противовоспалительная и антибактериальная терапия, трансфузионная терапия (по показаниям).
Немедикаментозное лечение
Режим – постельный или свободный.
Диета – стол №15, наложение повязок и раневых покрытий.
Медикаментозное лечение (по показаниям)
Перечень основных лекарственных средств:
| № | Препарат, формы выпуска | Дозирование | Длительность применения | Уровень доказательности |
| Опиоидные анальгетики | ||||
| 1 | Трамадол | |||
Перечень дополнительных лекарственных средств:
| № | Препарат | Дозирование | Длительность применения | Уровень доказательности |
| Местноанестезирующие препараты: | ||||
| 1 | Прокаин | 0,25%,0,5%, 1%, 2%. Не более 1 грамма. | 1 раз при поступлении пациента в стационар или при обращении в амбулаторно-поликлиническую службу | В |
| Антибиотики (с целью профилактики ИОХИВ) | ||||
| 1 | Цефазолин | 2 г. в/в | 1 раз за 15-30 минут до операции; при хирургических операциях продолжительностью 2 часа и более – дополнительно 1 г во время операции и 1 г через 6-8 часов после операции. | A |
| 3 | Амоксициллин/клавулановая кислота | 1,2г | 1 раз за 15-30 минут до операции однократно или не более 24ч | А |
| 4 | Цефуроксим | 1,5г | 1 раз за 15-30 минут до операции однократно или не более 24ч | |
| 5 | Ванкомицин (при наличии MRSA или аллергии на b-лактамные антибиотики) | 2 г. | 1 раз за 30-60 минут до операции однократно. | А |
Хирургическое вмешательство
Цель проведения вмешательства: восстановление целостности кожных покровов, раневых дефектов и поврежденных анатомических структур.
Показания для проведения вмешательства:
· отрытые раны верхних конечностей;
· открытые раны нижних конечностей;
· открытые раны суставов;
· открытые раневые дефекты кожных покровов;
· травматическая отслойка кожи.
Противопоказания для проведения вмешательства: нет.
Методика проведения вмешательства:
· ПХО (первичная хирургическая обработка раны) и ВХО (вторичная хирургическая обработка раны);
· свободная аутодермопластика расщепленным кожным лоскутом;
· пластика полнослойным кожным лоскутом на питающей ножке методом ротации.
Другие виды лечения: нет.
Показания для консультации специалистов:
· консультация нейрохирурга (при повреждении нерва и сочетанной травме головного мозга);
· консультация хирурга (при ранении в области грудной клетки и живота);
· консультация сосудистого хирурга (при повреждении сосудов);
· консультация терапевта (при обострении сопутствующих заболеваний терапевтического профиля);
· консультация эндокринолога (при наличии эндокринной патологии).
Показания для перевода в отделение интенсивной терапии и реанимации:
· наличие жизни угрожающего состояния, требующее проведения интенсивной терапии и реанимации.
Индикаторы эффективности:
· остановка кровотечения;
· восстановление кожи и поврежденных анатомических структур;
· заживление раны.
Госпитализация
Показания для плановой госпитализации:
· длительно незаживающие раны конечностей и суставов.
Показания для экстренной госпитализации:
· острое механическое, физическое, химическое или биологическое повреждение кожных покровов и подлежащих к ним тканей конечностей и суставов, наличие глубоких, обширных ран с повреждением мышц, сухожилий, сосудов конечностей и суставов, требующих восстановления поврежденных структур.
Информация
Источники и литература
Информация
| MRC-scale | Medical Research Council Paralysis |
| VAK | вакуум терапия отрицательным давлением |
| VAK | вакуум терапия |
| АЛТ | Аланинаминотрансфераза |
| АО | акционерное общество |
| АСТ | Аспартатаминотрансфераза |
| ДПС | дренажно-промывная система |
| НИИТО | Научно-исследовательский институт травматологии и ортопедии |
| НПВС | нестероидные противовоспалительные средства |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| УВЧ терапия | ультравысокочастотная терапия |
| ЭКГ ИОХИВ | Электрокардиограмма Инфекции области хирургического вмешательства |
Конфликт интересов: отсутствует.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Закрытые повреждения коленного сустава – повреждения, включающие в себя травматический вывих, переломы суставных концов костей.
Переломы костей голени – нарушение целостности костной ткани малой и большеберцовой костей в результате травмы или патологического процесса.
Код протокола: E-006 "Закрытые повреждения коленного сустава, перелом костей голени, голеностопного сустава"
Профиль: скорая медицинская помощь
Цель этапа: своевременная диагностика закрытых повреждений коленного сустава и переломов костей голени, определение тактики, профилактика возможных осложнений.
Классификация
Факторы и группы риска
Диагностика
2. Ощущение щелчка во время травмы указывает на разрыв крестообразной связки; нарушение ее целостности подтверждает патологическая подвижность сустава в передне-заднем направлении.
4. При вывихах в коленном суставе повреждается мениск и суставная капсула; при задних дислокациях возможны повреждения подколенных сосудов, малоберцового нерва.
5. При переломе надколенника нередко происходит разрыв бокового сухожильного растяжения, благодаря чему верхний отломок надколенника смещается кверху. Коленный сустав увеличен в объеме, отмечается боль в переднем отделе сустава, там же нередко определяются ссадины и гематома. Пальпаторно можно выявить дефект между отломками надколенника.
- сильные боли в коленном суставе, усиливающиеся при нагрузке на конечность, попытке активных и пассивных движений;
- вынужденное (выпрямленное) положение нижней конечности со значительным увеличением объема коленного сустава (гемартроз);
- сгибание и особенно активное разгибание резко болезненны, при выпрямленной нижней конечности больной иногда может ходить.
При переломе мыщелков большеберцовой кости возникает вальгусная деформация коленного сустава, гемартроз, ограничение функции сустава.
Для переломов без смещения характерны боль в области коленного сустава, особенно при нагрузке по оси конечности, избыточная боковая подвижность голени.
- отечность (гематома) и деформация голени (угловая, ротационная), нередко с укорочением нижней конечности;
Лечение
1. Обезболивание - лорноксикам 8 мг внутримышечно или внутривенно, или кеторолак 30 мг внутримышечно, или 1 мл 2% тримеперидина гидрохлорид внутримышечно.
1. Обезболивание - лорноксикам 8 мг внутримышечно или внутривенно, или кеторолак 30 мг внутримышечно, или 1 мл 2% тримеперидина гидрохлорид внутримышечно.
1. Обезболивание - лорноксикам 8 мг внутримышечно или внутривенно, или кеторолак 30 мг внутримышечно, или 1 мл 2% тримеперидина гидрохлорид внутримышечно.
Индикаторы эффективности лечения: стабилизация состояния больного.
Информация
Источники и литература
Информация
Заведующий кафедрой скорой и неотложной медицинской помощи, внутренних болезней №2 Казахского национального медицинского университета им. С.Д. Асфендиярова - д.м.н., профессор Турланов К.М.
Сотрудники кафедры скорой и неотложной медицинской помощи, внутренних болезней №2 Казахского национального медицинского университета им. С.Д. Асфендиярова: к.м.н, доцент Воднев В.П.; к.м.н., доцент Дюсембаев Б.К.; к.м.н., доцент Ахметова Г.Д.; к.м.н., доцент Бедельбаева Г.Г.; Альмухамбетов М.К.; Ложкин А.А.; Маденов Н.Н.
Заведующий кафедрой неотложной медицины Алматинского государственного института усовершенствования врачей – к.м.н., доцент Рахимбаев Р.С.
Сотрудники кафедры неотложной медицины Алматинского государственного института усовершенствования врачей: к.м.н., доцент Силачев Ю.Я.; Волкова Н.В.; Хайрулин Р.З.; Седенко В.А.
Категории МКБ: Другие поверхностные травмы голеностопного сустава и стопы (S90.8), Множественные поверхностные травмы голеностопного сустава и стопы (S90.7), Поверхностная травма голеностопного сустава и стопы неуточненная (S90.9), Разрыв связок на уровне голеностопного сустава и стопы (S93.2), Растяжение и перенапряжение связок голеностопного сустава (S93.4), Травма другой мышцы и сухожилия на уровне голеностопного сустава и стопы (S96.8), Травма нескольких мышц и сухожилий на уровне голеностопного сустава и стопы (S96.7), Травма неуточненных мышц и сухожилий на уровне голеностопного сустава и стопы (S96.9), Травма собственной мышцы и сухожилия на уровне голеностопного сустава и стопы (S96.2), Ушиб голеностопного сустава (S90.0)
Общая информация
Краткое описание
Закрытые повреждения голеностопного сустава —травма структур голеностопного сустава без нарушения целости кожи [1].
Категория пациентов: взрослые с закрытыми повреждениями голеностопного сустава.
Пользователи протокола: травматологи-ортопеды, хирурги, врачи общей практики, врачи скорой помощи, фельдшера.
Класс I - польза и эффективность диагностического метода или лечебного воздействия доказана и и/или общепризнаны
Класс III - имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/ неэффективно и в некоторых случаях может быть вредным
В – результаты одного рандомизировнного клинического исследования или крупных нерандомизированных исследований.
С – Общее мнение экспертов и /или результаты небольших исследований, ретроспективных исследований, регистров.
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
4. Магнитно-резонансная томография голеностопного сустава (показания: разрыв, растяжение и повреждение связок голеностопного сустава)
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: плановая госпитализация не проводится.
1. Магнитно-резонансная томография голеностопного сустава (показания: разрыв, растяжение и повреждение связок голеностопного сустава)
1. Сбор жалоб и анамнеза, физикальное обследование.
Жалобы: на боли в области голеностопного сустава, нарушение двигательной функции в голеностопном суставе.
Анамнез: наличие травмы с прямым (падение на ногу), или непрямым (резкое вращение голени при фиксированной стопе) механизмом травмы.
• рентгенография голеностопного сустава в двух проекциях: костная патология отсутствует, но выявляются вторичные признаки повреждения мягких тканей: расширение щели сустава, расхождение синдесмоза.
• магнитно-резонансная томография: определяются признаки повреждения капсульно-связочного аппарата и сухожилии.
Лечение
Цель лечения: устранение боли, восстановление объема движении в голеностопном суставе и устранение патологической подвижности.
Диета – стол 15, другие виды диет назначаются в зависимости от сопутствующей патологии.
Антибактериальная терапия. При воспалении послеоперационной раны и для профилактики послеоперационных воспалительных процессов применяются антибактериальные препараты. С этой целью применяются цефазолин или гентамицин при аллергии на b-лактамы или ванкомицин при выявлении/высоком риске наличия метициллин - резистентного золотистого стафилококка. Согласно рекомендациям Scottish Intercollegiate Guidelines и др. антибиотикопрофилактика при данном виде операций настоятельно рекомендована [2,3,4]. Изменение перечня антибиотиков для периоперационной профилактики должно проводиться с учетом микробиологического мониторинга в стационаре.
НПВС в целях послеоперационного обезболивания следует начинать за 30-60 мин до предполагаемого окончания операции внутривенно. Не показано внутримышечное введение НПВС для послеоперационного обезболивания из-за изменчивости концентраций препаратов в сыворотке крови и боли, вызванной инъекцией [6], исключением является кеторолак (возможно внутримышечное введение).
НПВС противопоказаны пациентам с язвенными поражениями и кровотечениями из желудочно-кишечного тракта в анамнезе. В данной ситуации препаратом выбора будет парацетамол, не оказывающий влияния на слизистую желудочно-кишечного тракта.
Комбинация трамадола и парацетамола является эффективной [6].
Таблица 1. Лекарственные средства, применяемые при повреждениях голеностопного сустава (за исключением анестезиологического сопровождения)
Что такое открытая рана? Причины возникновения, диагностику и методы лечения разберем в статье доктора Николенко Виталия Александровича, травматолога со стажем в 12 лет.
Над статьей доктора Николенко Виталия Александровича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
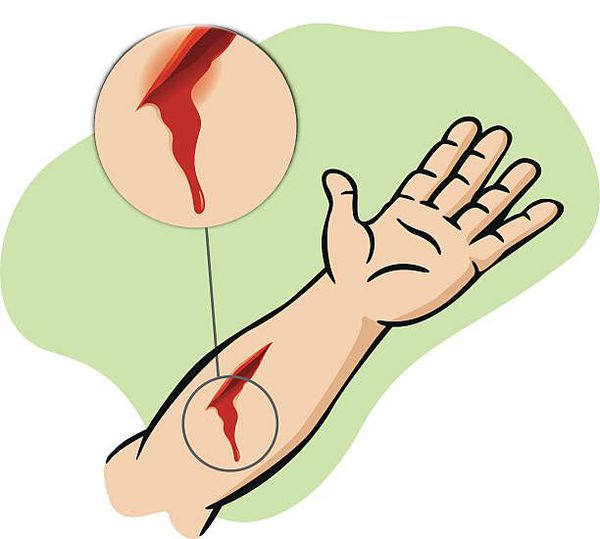
Определение болезни. Причины заболевания
Раной называют повреждение кожных покровов или слизистых оболочек, вызванное внешним воздействием механических сил.
Исходя из приведённого определения, причиной раны, как нозологической формы, может являться исключительно травмирующий агент.

Природа раны всегда экзогенная (возникает под воздействием внешних факторов). Даже если речь идёт о травматизации мягких тканей изнутри костями или разрыве кожи от перенапряжения — всё же изначальной причиной поврежения является приложенная извне сила, которая превысила предел прочности тканей и привела к ране косвенным путём. [1]
В большинстве случаев рана — результат прямого нарушения целостности покровной ткани тем или иным ранящим объектом. Характер раны, тактика лечения, вероятные осложнения и её клинический исход напрямую зависят от изначального воздействия и свойств ранящего объекта (преимущественно его геометрии и силе соударения). [2]
Как отдельные варианты ранения рассматриваются размозжение тканей и травматические отслойки тканей в результате тупой травмы тела. Последний вариант отличается обширной зоной деструкции и дополнительными факторами, отягощающими раневой процесс в отсроченном периоде. [3]
Огнестрельные раны также рассматриваются обособленно в силу особого подхода в лечении. Ранящий источник в этом случае, обладая значительной кинетической энергией, образует вокруг раны область контузии тканей. [4]
Тяжесть раневого процесса определяется способом воздействия. В настоящее время достаточно изучен профиль осложнений, характерный для каждого вида раны. Наглядным примером комплексного раневого процесса, приводящего к общему заболеванию, служит глубокая колотая рана, осложнившаяся клостридиальной инфекцией. [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы открытой раны
Первым и патогномоничным симптомом, характерным для раны, является нарушение целостности кожных покровов или слизистой оболочки. Другими неотъемлемыми клиническими признаками являются:
- диастаз краёв повреждённых тканей;
- кровотечение из зоны повреждения;
- боль и функциональные расстройства.
Перечисленная тетрада, четко и академично характеризует рану. [6]
Под диастазом понимают расхождение краёв раны, неизменно возникающее при любом ранении в той или иной степени выраженности. Даже резаная рана с гладкими краями имеет диастаз, в том числе при макроскопически адаптированных краях раны.
Кровотечение из раны присутствует всегда, за исключением редких случаев коагулопатии (нарушений свёртываемости крови). [7] Собственно кровотечение может нести раннюю и непосредственную угрозу жизни. Оно явным образом даёт понять, что человек имеет дело именно с раной. Капиллярное, венозное, артериальное или смешанное кровотечение — компонент, присущий любой ране.
Боль — специфичный вариабельный признак раны. Его вариабельность обусловлена не только характером и локализацией раны, но и общим состоянием организма, индивидуальной лабильностью и уровнем болевого порога.
Диагноз можно установить при одновременном сочетании всех перечисленных выше симптомов, однако это не ограничивает спектр всех проявлений раны. Диагностирование раны не представляет особой сложности ввиду внешних очевидных признаков травмы. Кроме того, при осмотре обращает на себя внимание выраженное нарушение функции, которое следует рассматривать как симптомокомплекс. [8]
Нарушение функции проявляет себя неспецифически, то есть может быть присуще не только последствиям ранения, но и сочетанных повреждений.
Функциональные расстройства, связанные с раной, стоит разделить на локальные и системные — это упрощает диагностику и поясняет природу симптоматики раны.
- К локальным нарушениям функции относят последствия острой воспалительной и посттравматической реакций, которые характерны для отёка. [9]
- К системным функциональным расстройствам относят общие реакции организма (например, лихорадку).
Под нарушением функции в симптоматике раны, как правило, понимают не дисфункцию на тканевом уровне с патогенетическими сдвигами, а глобальные проявления анатомического характера: нарушение подвижности в сегменте, вплоть до утери опороспособности и объёма движений. [10]
Патогенез открытой раны
Патогенез ранений детально изучен. На его основе строится лечение ран. Неизменность патогенетических звеньев при ранении позволяет говорить о раневом процессе и его течении как об общем комплексе типичных проявлений, характерных для любой раны, независимо от её морфологии.
Существуют различные класификации терминологий и длительности фаз, однако классификация Росса заслужила признание повсеместно. Согласно ей, выделяют три фазы раневого процесса:
- воспалительная фаза;
- пролиферативная фаза;
- реорганизационная фаза. [11]
Воспалительная фаза
В первой фазе происходит острая сосудистая реакция, характеризующаяся:
- вазоспазмом (сужением артерий и капилляров) с целью локального гемостаза (остановки кровотечения);
- выбросом гуморальных факторов свёртывания, катализаторов местных иммунных реакций.
Задача воспалительной фазы — мобилизовать силы организма с целью локализации процесса и подготовки к успешной репарации (восстановлению) в дальнейшем. [12]
Второй этап этой фазы состоит в элиминации (устранении) организмом поврежденных структур. Длительность перечисленных процессов — от трёх до пяти суток. После чего наступает следующая стадия раневого процесса.
Пролиферативная фаза
Как видно из названия, в этот период начинается восстановление повреждённых и замещение утраченных тканей.
Как правило, эта фаза протекает от нескольких суток до нескольких недель. Существует прямая зависимость от количества утраченной ткани при ранении. В основе пролиферативной фазы лежит преобладание процессов синтеза за счёт клеток-предшественников. [14]
Реорганизационная фаза
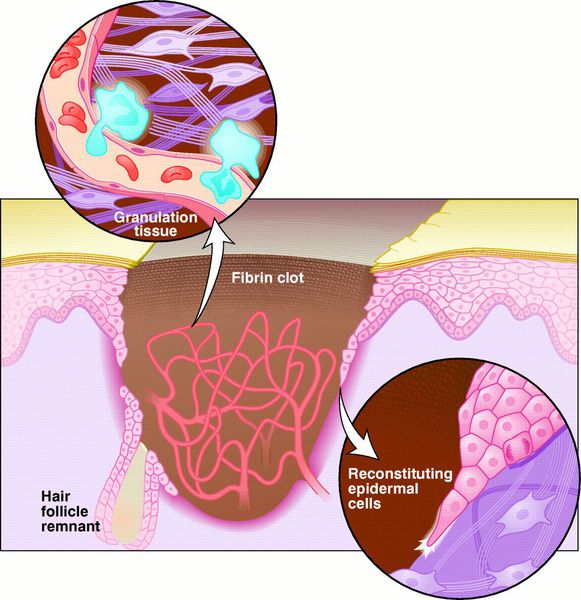
Заживление ран проходит по одному из трёх путей: первичным или вторичным натяжением, или под струпом. [19]
Первичное натяжение — самый благоприятный способ заживления. Для него, однако, требуются изначальные благоприятные условия: рана с минимальной микробной контаминацией, плотно соприкасающиеся края раны, отсутствие некротических тканей.
Вторичное натяжение — вариант заживления раны, противоположный описанного выше натяжения. Этот тип заживления характерен для инфицированных ран. [20]
Заживление под струпом — заживление, характерное для ран с большой площадью, но малой глубиной. При этом, протекает процесс, аналогичный заживлению первичным натяжением, но ориентированный в продольной плоскости. Кроме того, раневая поверхность покрывается струпом — слоем высохшей крови, тканевой жидкости и детрита. [21] Струп выполняет функцию биологической повязки до заживления и эпителизации раны.
Классификация и стадии развития открытой раны
Классификация ран обширна, в основном, за счёт обилия классифицируемых признаков.
В основную класификацию ран, радикально влияющую на способ их ведения, включают инфицированные и неинфицированные повреждения или, как их называют врачи, гнойные и чистые раны.
По способу и обстановке нанесения раны делятся на хирургические, случайные, умышленные и раны военного времени.
По характеру раневых ворот, что зависит от механизма нанесения раны:
- огнестрельные;
- размозженные;
- укушенные;
- резаные;
- ушибленные;
- колотые;
- рубленные;
- рваные;
- скальпированные;
- раздавленные. [16]
В классификациях по данному признаку встречаются раны смешанного характера (например, укушено-рваные или размозжено-рваные).
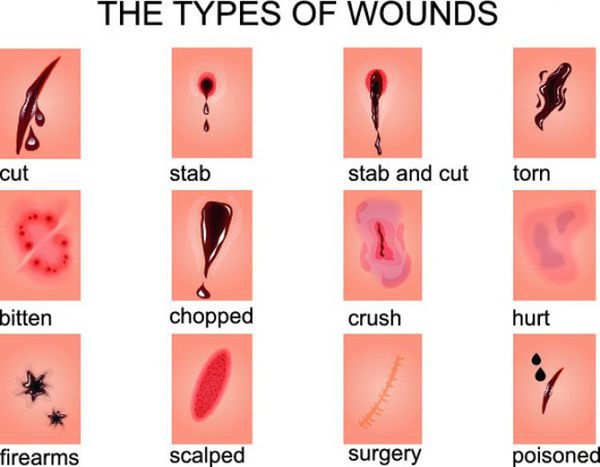
По обширности выделяют рану с малой зоной повреждения и обширную рану.
По количеству ран: одиночная и множественные раны. Эта классификация включает дополнительный критерий: множественные раны разделяются на сочетанные и комбинированные. [17]
По характеру раневого канала раны разделяются на слепые, сквозные, касательные, проникающие и непроникающие.
По наличию осложнений раны могут быть осложненными и неосложненными. Осложниться раны могут общими и местными процессами.
Независимо от характера раны, ей присуща клиническая стадийность, которая отражает аналогичную последовательность патогенеза.
Непосредственно после нанесения раны, возникает первичный рефлекторный спазм сосудов микроциркуляторного русла, как нейровегетативный ответ на травму. [18] Это короткий период, с характерным отсутствием кровотечения, несмотря на масштаб повреждения. После чего, развивается кровотечение.
Независимо от характера и интенсивности кровотечения, организм стремится к гемостазу сосудистым и гуморальным звеном. Если гемостаз наступил, и состояние после кровопотери стабилизировано — начинается репаративная фаза.
Осложнения открытой раны
Осложнения ран делятся на местные и общие. И те, и другие могут быть ранними и поздними, в зависимости от сроков развития.
Местные осложнения ран могут носить инфекционный и неинфекционный характер. Инфекционные местные осложнения — присоединение активного микробного заражения раны с клиническим проявлением воспалительной реакции. [22]
Инфицирование раны — бесспорное осложнение, замедляющее заживление раны, снижающее вероятность первичного заживления, приносящее риск генерализованных осложнений и ухудшающее отдалённый прогноз. [23]
Некроз — гибель тканей в зоне раны. Это вторичный процесс, развивающийся уже в отделённом времени после получения раны.
Как отдельный вид местных осложнений, рассматривают вторичное кровотечение, возникшее после изначально выполненного гемостаза раны. В случае выполненного хирургического лечения возможны осложнения раны другого характера — несостоятельность швов.
К неинфекционным местным осложнениям относят повреждение крупных нервов, магистральных сосудов, сухожилий. Это приводит к необходимости расширения объёмов оперативного пособия (и даёт абсолютные показания к нему), резко уменьшая шансы на восстановление функции сегмента. [25]
Общие или генерализованные осложнения раны опасны нарушениями жизненных функций организма. Общие осложнения ран могут стать фатальными для пациента.
Выделяют следующие неинфекционные осложнения общего характера:
- Геморрагический шок — декомпенсация витальных показателей организма, на фоне массивной кровопотери. Это раннее общее осложнение, которое встречается наиболее часто.
- Травматический шок — преобладание болевой импульсации, как ключевого компонента в нарушении гемостаза. Травматический шок включает в себя понятие массивной кровопотери, но связан с отягощением раны другой травмой либо множественными ранами. [26]
Общие осложнения инфекционной причины: сепсис, клостридиальная инфекция.
Осложнения местные и общие тесно связаны. Генерализация осложнений напрямую указывает на вероятную ошибку в подходах к лечению. Любой раневой процесс может генерализоваться даже при правильных тактических решениях врача. [16]
Диагностика открытой раны
Диагностика раны в своем большинстве — визуальна. Результатов осмотра достаточно, чтобы установить предварительный и, в большинстве случаев, полный диагноз. Нарушение целостности тканей, зияние краёв раны, кровотечение — критерии диагноза. [3]
Не стоит пренебрегать сбором жалоб пациента, уточнением деталей об обстоятельствах получения раны с целью моделирования механизма нанесения раны. Общеклинический план опроса пациента позволит дополнить диагноз сопутствующей патологией, важной для лечения раны.
В ряде случаев, определить повреждение подлежащих анатомических структур позволят клинические тесты. Оценка объёмов движений сегмента при ранении в проекции сухожилий, нагрузочные тесты выявляют полные или частичные повреждения, которые могут быть не визуализированы во время ревизии. [10]
Инструментальные методы диагностики раны направлены на исключение сопутствующего повреждения сосудов, нервов, внутренних органов. Рентген-визуализация выявляет рентгеноконтрастные инородные тела, что станет ценной информацией для хирурга перед операцией.
Лабораторный минимум — общий анализ крови, коагулограмма. Они позволят в кратчайшие сроки оценить объём кровопотери и проблемы с гемостазом.
Одним из немногих специфичных для раны лабораторных тестов является посев раневого содержимого на рост бактериальной флоры с определением чувствительности к антибиотикам.
Лечение открытой раны
Лечение ран бывает общим и местным, консервативным и оперативным.
Монотерапия (только общее или местное) раны не применятся, за редким исключением.
Показания к консервативному лечению — поверхностные и осаднённые раны, раны с адаптированными краями, отказ пациента от оперативного лечения, терминальное состояние пациента либо абсолютные противопоказания к выполнению наркоза или анестезии. [28] Условным показанием к консервативному лечению, является первичное инфицирование раны. В этом случае применимы отсроченные швы либо консервативное ведение.
Технически, лечение раны консервативным способом заключается в регулярных перевязках раны до заживления с целью минимизации риска инфекционных осложнений. Вопрос о хирургическом лечении в таком случае, может быть поставлен в ходе динамического наблюдения. [12]
Вакуум-терапия
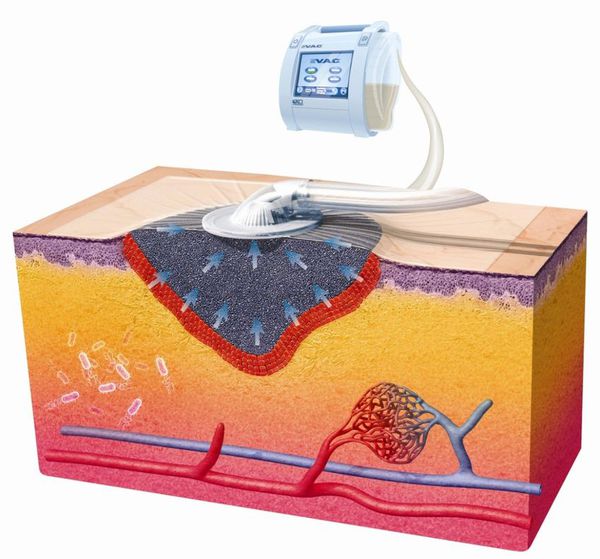
Эффективный и современный способ консервативного лечения ран — вакуум терапия, проводимая с использованием окклюзионных повязок. Отрицательное давление, импульсный и переменный режимы приводят к положительным эффектам: адекватному дренированию раны, щадящей стимуляции репаративных процессов, устранению затёков и отслойки кожи. [29]
Этот способ лечения подходит как для чистых, так и для инфицированных ран, не ограничивая способность пациента к передвижению.
Физиолечение
Как вспомогательный метод местной терапии, применяется физиолечение — ультрафиолетовое облучение раны, гипербарическая оксигенация, воздействие холодным плазменным потоком. [27]
Хирургические способы лечения
Раневой процесс может протекать таким образом, что показания к хирургической активности появляются в отдаленном периоде. [8]
Лечение раны оперативным путём заключается в хирургической обработке: ревизии, гемостазе, иссечении нежизнеспособных тканей, анатомическом (послойном) восстановлении целостности тканей путём ушивания либо сопоставления и удержания скобами.
При ранах с дефектами тканей применима первичная пластика раны с целью реконструкции сегмента и профилактики неминуемых некротических и инфекционных осложнений.
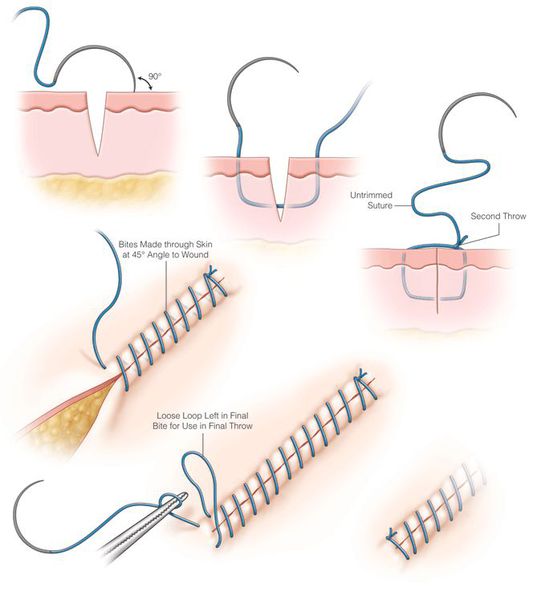
Общая терапия
Общее лечение раны выполняется с соблюдением комплексных принципов: антибиотикотерапия, анальгетики, инфузионно-трансфузионная терапия (при показаниях), введение противостолбнячной, противогангренозной сыворотки, применение анаболических препаратов, поливитаминных комплексов, лечение сопутствующей патологии организма с целью повышения его компенсаторных возможностей. [27]
Отсутствие хирургического, местного лечения раны или его несостоятельность не компенсируется общим лечением и, в том числе, мощной антибиотикотерапией. Санация (лечение) локального очага — приоритетная. Заживление раны без адекватной хирургической обработки затягивается на недели и месяцы.
Прогноз. Профилактика
Прогноз раны определяется её характером — очевидно, что рваная рана заживает длительнее и хуже, чем резаная. [11] Обширность повреждения, сопутствующая и сочетанная патология значительно повлияют на сроки заживления.
Во многом, течение раневого процесса подвластно осложнениям. Осложнения, возникшие в отдалённом периоде, могут замедлить хорошо протекавшее ранее заживление.
Опыт врача хирурга, радикальность обработки раны, способ хирургического пособия и ошибки в его выполнении, техническая и материальная база лечебного учреждения — всё это переменные факторы, объясняющие условность прогноза. [19]
Неблагоприятный прогноз несут раны с дефектами мягких тканей, с нарушением целостности сосудов, нервов, мышц и сухожилий, а также раны, сопровождающиеся переломами.
Отдельного внимания заслуживает прогноз ран инфицированных неспецифичной и специфичной флорой. [11] Первая группа характеризуется вариабельным течением раневого процесса со сроками, превышающими время заживления неинфицированных ран. Вторая группа ран может нести инвалидизирующее влияние: анаэробная агрессивная флора вынуждает хирургов выполнять ампутации и экзартикуляции с целью спасения жизни. [16]
Получение случайных ран не подвержено контролю. Это объясняет трудность их профилактики. Производственный травматизм — единственное звено, подвластное влиянию профилактики. Соблюдение техники безопасности на рабочих местах значительно снижает риск ранений. В остальном, профилактика направлена на раннее и корректное лечение раны с целью минимизации раневых осложнений. [4]
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 37 лет.
Над статьей доктора Есипенко И. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [10]

Хронические раны на ногах у людей с сахарным диабетом встречаются в 4-15 % случаев. В некоторых случаях они становятся первым признаком развившегося диабета [10] .
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-"мозолью" в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
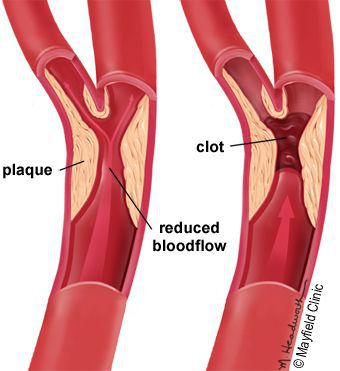
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.

Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической стопы
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);


- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;

- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;

- трофические язвы, длительно не заживающие на стопах.

Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
- Снижается выработка гормона инсулина.
- Увеличивается уровеь глюкозы в крови — развивается гипергликемия.
- Блокируется кровоток в мелких сосудах, через сосудистую стенку перестаёт поступать кислород и другие микроэлементы.
- Разрушаются нервные волокна и рецепторы.
- Наступает микро- и макроишемия тканей стопы.
- Образуются трофические язвы.
Таким образом, при СДС происходит повреждение всех тканей ноги.

В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.

Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
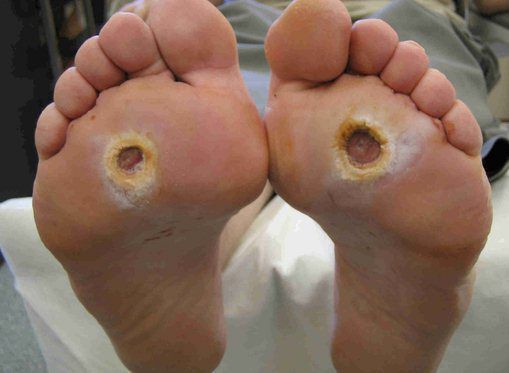
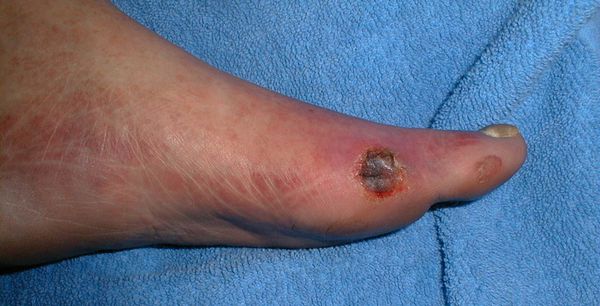
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.

Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.
Читайте также:

