Рябина для печени при гепатите с
Обновлено: 24.04.2024
Неалкогольный жировой гепатоз печени (неалкогольная жировая болезнь печени) является хроническим заболеванием, в основе которого лежит избыточное накопление жира внутри клеток печени (стеатоз), не связанное со злоупотреблением алкоголя. Это самое распространенное заболевание печени:
- в мире в среднем встречается у каждого четвертого человека;
- в России, по результатам исследования DIREG 2, на 2014 год, распространенность составляла 37%.
Излишнее накопление жира в печени может сопровождаться развитием воспалительных и фиброзных изменений (подробнее о фиброзе печени), приводящих в конечном итоге к циррозу и раку печени.
Необходимо помнить, что неалкогольный жировой гепатоз печени является единственным заболеванием печени, при котором развитие рака может произойти до развития цирроза.
*Метаболический синдром – это прогрессирующий процесс, приводящий к развитию обменных, гормональных и клинических нарушений в организме человека и развитию хронических заболеваний.
Основными признаками наличия метаболического синдрома являются:
- Абдоминальное ожирение (преобладание запасов жира на животе) или избыточный вес;
- Нарушение чувствительности клеток к инсулину (инсулинорезистентность), сахарный диабет 2 типа;
- Нарушение обмена липидов* – повышенный уровень липопротеинов* низкой плотности в сочетании с пониженным уровнем липопротеидов высокой плотности и повышенным уровнем триглицеридов*;
- Повышенное артериальное давление.
*Липиды – это группа органических соединений (жиров и жироподобных веществ), содержащихся во всех живых клетках и имеющих разнообразные химические свойства и задачи и одно общее - нерастворимость в воде.
*Липопротеины (липопротеиды) – комплексы липидов с белками, входящие в состав всех живых организмов и выполняющие функцию транспорта и запасания липидов. Содержание липопротеинов в крови является важным диагностическим тестом при ряде заболеваний.
*Триглицериды – представители группы липидов, состоящие из глицерина и жирных кислот и являющиеся главным источником энергии, поступают вместе с пищей или синтезируются в организме и запасаются в жировой ткани. Повышенный уровень триглицеридов может сопутствовать различным заболеваниям.
Имеется большое количество научных работ и клинических наблюдений, которые подробно описывают, как, например, инсулинорезистентность может привести к возникновению неалкогольного жирового гепатоза печени, почему при этом заболевании развивается атеросклероз и во сколько раз увеличиваются риски осложнений сердечно-сосудистых заболеваний при наличии того или иного компонента метаболического синдрома или сразу всех вместе взятых.
Выводы: Если у вас есть хотя бы один из перечисленных выше компонентов метаболического синдрома, необходимо в плановом порядке пройти обследование печени с помощью УЗИ. Пройти УЗИ печени с помощью экспертного оборудования и определить наличие жира в печени можно в центре гастроэнтерологии Эксперт.
Из-за своих особенностей и сложностей с лечением неалкогольная жировая болезнь печени постоянно находится под пристальным вниманием медицинской науки. Например, на Международном конгрессе по болезням печени (International Liver Congress) 2021 года этому заболеванию было посвящено 200 докладов. Часть фактов, которые являются результатами исследований представленных на этом конгрессе, использована в нашей статье.
Факт №2 – при ожирении печени возможно избыточное накопление железа

Многим известно, что железо является одним из важнейших микроэлементов в жизни человека. Однако далеко не каждый знает, что избыточное накопление железа (синдром перегрузки железом) в организме может нанести не меньший вред состоянию здоровья, чем его дефицит, а в случае с хроническими заболеваниями печени – даже больший.
Развитие синдрома перегрузки железом при неалкогольном жировом гепатозе впервые было описано еще в 1997 году, тем не менее, до сих пор не существует единого мнения, какая из патологий является первичной. Имеются данные, согласно которым повышенный уровень ферритина, основного белка, запасающего железо, совместно с ожирением и снижением чувствительности клеток к инсулину, может предшествовать возникновению стеатоза печени и приводить к формированию и прогрессированию неалкогольной жировой болезни печени. Другие научные работы описывают механизмы чрезмерного отложения железа в организме на фоне уже имеющихся заболевания печени и метаболических нарушений.
- прогрессированием до 3 и 4 стадий фиброза печени;
- асцитом, энцефалопатией, кровотечением из варикозно расширенных вен пищевода;
- летальными исходами. (1)
Факт №3 - неалкогольная жировая болезнь печени может развиваться у людей с нормальной массой тела
Безусловно, избыточный вес и ожирение являются факторами риска излишнего накопления жира в печени. Однако неалкогольный жировой гепатоз встречается и среди людей с нормальной массой тела.
Во Франции было проведено обширное исследование, в которое вошли более 110 000 человек, не злоупотребляющих алкоголем и не имеющих вирусного гепатита или другого установленного заболевания печени. Срок наблюдения за участниками исследования в среднем был около 30 месяцев. За этот период проводились регулярные клинические и лабораторно-инструментальные обследования, отмечалось возникновение сердечно-сосудистых осложнений или осложнений со стороны печени, развитие рака печени или злокачественного новообразования внепеченочной локализации, почечной патологии, потребность в трансплантации печени и общая смертность.
В качестве возможных причин подобных результатов рассматриваются
- Особенности образа жизни (в данной выборке лица с нормальным весом чаще курили и употребляли алкоголь в умеренных количествах);
- Генетические нарушения;
- Изменение состава кишечной микрофлоры, что требует дальнейшего изучения. (2)
Выводы: чтобы сохранить здоровье печени всем людям, в независимости от наличия избыточного веса, показано ее ежегодное ультразвуковое обследование органов брюшной полости.
Факт №4 – лечение гипертонии может снижать вероятность осложнений при неалкогольной жировой болезни печени
*Системная эндотелиальная дисфункция - это нарушение функционирования и потеря клеток эндотелия - слоя выстилающего все сосуды изнутри. При этом происходит одновременное нарушение всех важных для организма функций этого слоя, и повышается риск развития атеросклероза – процесса, вызывающего образование холестериновых бляшек на стенках сосудов.
Одними из основных лекарственных средств, применяемых в лечении гипертонии, являются следующие препараты:
* Рецепторы – это макромолекулы, располагающиеся в различных областях организма и специализирующиеся на восприятии биологически значимых специфических сигналов химической и физической природы.
Этот героический орган продолжает работать из последних сил, даже если основная часть клеток погибла. Чтобы не доводить печень до такого состояния, при первых же симптомах болезней печени, необходимо сесть на диету.

Основные принципы диеты при болезнях печени
- При острых гепатитах рацион должен быть достаточно калорийным – до 2500 ккал в сутки.
- Есть нужно небольшими порциями, по 4-6 раз в день.
- Продукты лучше отваривать и потирать, чтобы не создавать излишней нагрузки на печень.
- Отказаться от жареного.
- Отказаться от горячего и холодного, есть только теплые блюда.
- Есть больше продуктов, богатых клетчаткой (свекла, морковь, капуста): они стимулируют выделение желчи и ее выведение из организма.
Полноценный дневной рацион должен содержать 80-90 г белка. При его нехватке развивается дистрофия печени с последующим циррозом. Хороший источник легкоусвояемых белков – молочные продукты, особенно творог.
Углеводы не сокращайте, их должно быть в рационе 400-450 г в сутки. А вот качество имеет значение. Злоупотребление легко усвояемыми углеводами – сахаром, медом или сдобой – ведет к застою желчи и отложению жира в печени.
Вопреки распространенному раньше мнению среди диетологов, жиры не опасны для печени. Главное – знать меру. При легком течении болезни можно есть 80-90 г жиров в день, причем большую часть должны составлять животные жиры, а треть – растительные.
Жир улучшает обмен жирорастворимых витаминов, крайне необходимых больной печени. Растительное масло (оливковое, подсолнечное, кукурузное) добавляют в салаты, овощные блюда и каши.
Что можно и что нельзя при остром гепатите
При остром гепатите диета очень строгая. Если мясо, то нежирное и в виде фарша. Куском можно кушать только курочку, отварную, естественно. Рыба – свежая и нежирная, творог – некислый, сыры – неострые. Овощи можно есть сырыми, но обязательно их протирать. Хлеб – только белый, но подсушенный. Молоко – можно. Яйца только в белковых омлетов. Супы – только вегетарианские или молочные. Полезны источники витаминов – овощи, фрукты, ягоды и соки.
Категорически запрещены:
- жирные сорта рыбы, мяса и птицы (свинина и баранина, утка и гусь)
- любые жареные блюда
- сало
- наваристые бульоны
- копчености и консервы
- печень
- мозги
- почки
- бобовые
- грибы.
Кроме того, нельзя есть маринады и соленья, шпинат и щавель, овощи и зелень, богатые эфирными маслами (чеснок, лук, редис, редька), грибные бульоны, свежий и ржаной хлеб, пшено, рассыпчатые каши, сдобное и слоеное тесто, кремы, кофе, какао и шоколад, а также алкоголь, холодные и газированные напитки и мороженое.
Если все опротивело
При благоприятном течении острого гепатита на такой диете (она называется № 5А) приходится сидеть от 4 до 6 недель. За это время вареное и протертое может опротиветь настолько, что у больного пропадает аппетит. А есть все равно надо. Если хочется полакомиться, подойдут фрукты, фруктовые соки и молочные продукты. Но долго так баловать себя нельзя: после передышки надо как можно скорее вернуться к полноценному рациону с протертыми супами, кашами и паровыми котлетами.
Если болезнь протекает тяжело, назначают разгрузочные дни: фруктовые, рисово-компотные, творожно-кефирные или молочно-фруктовые.
Диета помягче
Как только больной почувствует себя хорошо, его переводят на более разнообразную диету № 5. Список разрешенных продуктов тот же, но протирать их уже не надо. Исключение: жилистое мясо и богатые клетчаткой овощи. Жареного все еще нельзя, но можно тушеное и запеченное (перед запеканием отварить!). Те, кто соскучился по черному хлебу, могут съесть немного ржаного.
На этой диете придется провести от 6 месяцев до года и тогда, если все будет хорошо, пациенту выйдет очередное послабление: можно все, но в меру, за исключением жирных сортов мяса, уток и гусей, горчицы, перца и острых закусок, сдобного и слоеного теста, а также богатых эфирными маслами овощей.
О жидкости и соли
При больной печени диетологи советуют ежедневно выпивать до 2-2,5 л жидкости. Пить можно фруктовые и ягодные соки, отвар шиповника, минеральную воду, некрепкий сладкий чай с вареньем или медом, чай с молоком, компоты, морсы, фруктовый сок. Но если жидкость задерживается в организме, ее потребление ограничивают, уменьшая при этом количество соли. Все блюда готовят несолеными и добавляют соль прямо в тарелку, тщательно следя, чтобы ее количество не превысило 4-7 г в сутки. При этом в меню вводят продукты, богатые солями калия (изюм, курага, инжир, чернослив), которые способствуют выведению жидкости.
О жирах
Как мы помним, жиры при болезнях печени разрешены в разумных количествах и правильном соотношении. Растительные масла, коих должна быть одна треть от общего количества, облегчают выделение желчи и улучшают обмен холестерина. Если нужно усилить желчегонное действие диеты, долю растительных жиров увеличивают до 50%, а если желчеотделение нужно уменьшить, их могут и вовсе исключить из меню, а общее количество жиров уменьшить.
Диета для хроников
Больным хроническим гепатитом и циррозом печени, если они чувствуют себя удовлетворительно, назначают диету №5, но при обострении заболевания немедленно переводят на диету №5А.
Цирроз печени нельзя излечить полностью, но с помощью адекватной схемы лечения и правильно подобранной диеты развитие болезни можно остановить. Так что при циррозе печени сидеть на диете приходится пожизненно. И никакого алкоголя! Всего одна-две рюмки крепкого напитка могут спровоцировать обострение болезни, которая не напоминала о себе целый год.
Если у пациента печеночная недостаточность, питание ограничивают. В рационе остается всего 30-40 г белка, причем никакого мяса, только молоко, творог и кефир, 200-300 г углеводов и 20-30 г жиров. Однако молоко в чистом виде, мед и варенье действуют послабляюще. Иногда это полезно больному, а иногда эти продукты следует исключить. Если недостаточность усиливается, пациента полностью лишают жиров и животных белков. Его диета теперь состоит из растительных продуктов с достаточным количеством легкоусвояемых углеводов, богатых солями калия и витаминами. Это плодовые и овощные соки, настои из сухофруктов, отвар шиповника, мед, слизистые супы, протертые компоты, кисели, желе – все протертое или жидкое. Поскольку печень в таком состоянии больше не может превращать аммиак в мочевину, пациентам дают 50-100 г лактозы, которая тормозит образование аммиака в кишечнике. Кормить больного приходится каждые 2 часа.
Печень обладает уникальным свойством – способностью к регенерации (восстановлению) поврежденных клеток и, тем не менее, хронические болезни печени являются одними из самых распространённых, и их количество продолжает расти. Результатом хронических болезней печени может стать фиброз печени, осложнения которого опасны для жизни и не всегда поддаются лечению.
Что же такое фиброз печени?
Фиброз печени – это динамический процесс, во время которого в печени, в ответ на гибель клеток в результате воспаления, происходит постепенное увеличение количества соединительной ткани.
В здоровой печени есть небольшое количество соединительной ткани, которая играет важную роль в формировании сложной структуры органа. Она окружает ветви печеночных вен и артерий, желчные протоки и находится в свободном пространстве между гепатоцитами (основными клетками печени) и стенками самых мелких печеночных сосудов - синусоидов.

Под влиянием различных повреждающих факторов, в печени развивается воспаление и происходит гибель гепатоцитов. Их гибель вызывает выработку веществ, активирующих часть клеток соединительной ткани печени и, в частности, звездчатые клетки, и они начинают производить коллаген и другие составляющие соединительной ткани.
При нормальной работе печени процесс выработки дополнительной соединительной ткани направлен на поддержание её структуры после того как на месте погибших гепатоцитов образуются пустоты. Параллельно в печени запускается процесс восстановления (регенерации) клеток, они увеличиваются в размерах для деления, и запускается обратный механизм рассасывания лишнего коллагена под действием специальных ферментов, и если процесс восстановления печени происходит успешно, то она освобождается от лишней фиброзной ткани.
Но при хроническом воспалении процесс восстановления печени нарушается. Излишки соединительной ткани накапливаются вокруг более крупных печеночных сосудов, желчных протоков и в свободном пространстве между гепатоцитами и стенками мелких печеночных сосудов - синусоидов. Фиброзная ткань искажает структуру печени, нарушая ее кровообращение и прохождение желчи. Со временем количество соединительной ткани возрастает в 6-10 раз по сравнению с нормальными значениями, появляется все больше участков печени, замещенных соединительной тканью и не способных выполнять свои функции.
Фиброз может развиваться при различных болезнях печени:
- вирусных гепатитах В и С;
- неалкогольной жировой болезни печени (жировом гепатозе);
- алкогольной болезни печени;
- аутоиммунном гепатите
- наследственных нарушениях обмена железа и меди;
- лекарственном или токсическом поражении печени;
- первичном билиарном холангите и первичном склерозирующем холангите и других редких заболеваниях.
Несмотря на различную природу воспаления, процессы образования соединительной ткани, происходящие в печени, при всех ее заболеваниях происходят по одному сценарию. Более подробно о причинах фиброзных изменений и их профилактике читайте в нашей статье .
Степени (стадии) фиброза

Фиброз печени развивается постепенно в течение многих лет, а иногда десятилетий. На его скорость влияют как активность основного заболевания печени, так и индивидуальные особенности человека, а также наличие дополнительных повреждающих факторов. Для классификации фиброза могут быть использованы специальные шкалы и, в частности, шкала METAVIR, по которой выделяют пять степеней (стадий) фиброза печени, отражающих степень происходящих изменений и возможность обратимости процессов:
F0 – здоровая печень.
F1 - первая степень, когда избыток фиброзной ткани размещается только вокруг ветвей печеночной артерии и вены, расположенных в особых областях, называемых портальными трактами, без образования перегородок (септ). На этой стадии какие-либо симптомы обычно отсутствуют, также могут быть в норме ферменты печени. На обзорном УЗИ печени изменения ее тканей чаще всего не выявляются, реже отмечается увеличение размера органа – гепатомегалия и наличие неоднородности структуры (данное исследование не может определить стадию фиброза).
F2 – вторая степень, на которой дополнительно из фиброзной ткани образуются перегородки, изолирующие основные печеночные клетки (гепатоциты) от приходящей в печень крови. Это вызывает нарушение процесса очистки крови гепатоцитами и препятствует поступлению веществ, которые вырабатывают эти клетки в кровь. В местах образования перегородок кровь проходит в обход печеночных клеток и сбрасывается из приносящих сосудов в печеночные вены. В большинстве случаев симптомы на этом этапе также отсутствуют. Повышаются ферменты печени и маркеры воспаления, на УЗИ печени у всех пациентов - увеличение размера органа и наличие неоднородности структуры.
F3 – третья степень наступает через 6-8 и более лет от начала заболевания. Количество перегородок и фиброзной ткани в портальных трактах значительно увеличивается. Обычно на этой стадии появляются первые симптомы – слабость, сонливость, утомляемость, синяки на коже и другие. Повышаются ферменты печени, снижается уровень гемоглобина и тромбоцитов, повышаются маркеры воспаления, на УЗИ печени - к увеличению печени и диффузным изменениям добавляется наличие более плотных областей. До третьей стадии фиброзные изменения в печени могут быть обратимыми при полном излечении заболевания, их вызывавшего.
F4 – цирроз печени, на этом этапе происходит необратимое замещение ткани печени фиброзной, соединительной тканью. Подробнее о циррозе печени .
Методы диагностики фиброза печени
- является инвазивным методом, который может вызывать осложнения;
- ее рискованно использовать для динамического наблюдения и контроля результатов лечения;
- количество материала, получаемого при пункционной биопсии, ограничено и может точно отражать только состояние той части печени, из которой она была взята (печень при фиброзе неоднородна);
- возможны ошибки забора проб;
- недостаток квалифицированных врачей-морфологов, проводящих гистологическое исследование.
Также существуют неинвазивные методы - лабораторные панели тестов, например, ФиброМакс и ультразвуковая эластография печени сдвиговой волной , которые при объединении согласно последним клиническим рекомендациям Европейского общества по изучению печени дают результат наиболее близкий к полученному при биопсии печени.
Это более доступные и не травматичные методы, которые имеют достаточную чувствительность и специфичность и могут использоваться многократно для оценки степени фиброза печени на различных этапах его прогрессирования.
Лечение фиброза печени
Для лечения хронического вирусного гепатита С используются новые противовирусные средства прямого действия, которые при правильном подборе препаратов и достаточной длительности лечения, обеспечивают в 99% полное излечение от вируса, прекращение воспалительного процесса в печени и прогрессирования фиброза. Также после излечения происходит уменьшение степени фиброза.
Для лечения хронического вирусного гепатита В используются средства, которые подавляют вирус, снижают активность воспаления и переводят процесс в ремиссию. Прекращение воспаления замедляет и останавливает процесс фиброзирования.
В ГЦ Эксперт действуют специальные программы для лечения хронического гепатита С и хронического гепатита В , включающие все необходимые исследования и сопровождение врача.
При алкогольной болезни печени важнейшим средством лечения является полное воздержание от употребления алкоголя.
Более 90 научных исследований ведутся в мире по поиску лекарства для лечения неалкогольной жировой болезни печени (жирового гепатоза) . Но пока для уменьшения количество жира в печени при этом заболевании и прекращении фиброзного процесса используется диета и повышение физической нагрузки.
Также при всех хронических заболеваниях печени дополнительно к основному лечению могут быть использованы лекарственные средства, обладающие гепатопротективными свойствами.
Как часто надо обращаться к врачу при фиброзе печени?

Пациенты с фиброзом печени нуждаются в периодическом наблюдении врача-гастроэнтеролога, при этом частота консультаций подбирается индивидуально в зависимости от стадии фиброза и активности воспалительного процесса.
Если воспаление печени находится в активной стадии, то для остановки прогрессирования фиброза необходимо под наблюдением врача незамедлительно начать лечение заболевания, его вызвавшего. Периодичность посещений лечащего врача зависит от сроков контроля для проверки эффективности лечения и внесения в него изменений при необходимости.
Если воспаление печени перешло в неактивную стадию в результате полного излечения или ремиссии, но при этом фиброз печени сохранился, то необходимо проходить профилактические осмотры врача и лабораторную диагностику показателей печени один раз в полгода, раз в год проводится диагностика фиброза неинвазивными методами контроля.
Пациенты с последней стадией фиброза - циррозом нуждаются в диспансерном наблюдении, проведении диагностики для проверки состояния печени и поддерживающего лечения один раз в три или шесть месяцев или при появлении каких-либо новых симптомов. У таких пациентов наличие фиброзных изменений повышает риск развития рака печени (гепатоцеллюлярной карциномы), поэтому в профилактических целях также поводится проверка уровня альфа-фетопротеина и других онкомаркеров два раза в год.
Диета при фиброзе печени

Состав пищи важен для печени, избыток или недостаток питательных веществ негативно отражаются на ее состоянии. Печень участвует в белковом обмене, поэтому важно включать в рацион белковые продукты растительного и животного происхождения в равных долях, чтобы обеспечить поступление необходимой нормы - 80-90 грамм белка в день. Полезно употребление продуктов, предотвращающих накопление жира в печени, - творога, сыра, яичного белка, трески, овсяной крупы и других. Ограничение животных белков в диете и замена их растительными рекомендуется на стадии цирроза и при ухудшении состояния.
В большинстве случаев не требуется также и ограничение жиров ниже нормы (80-90 грамм), кроме стадии цирроза печени, когда жиры ограничиваются до 50-60 грамм. Под запретом находятся продукты, содержащие трудноперевариваемые тугоплавкие жиры: баранина, жирные сорта свинины, мясо гусей и уток.
Вредным для печени является избыточное употребление рафинированного сахара и продуктов, его содержащих. Дневная норма углеводов ограничивается до 350-400 грамм, где доля простых сахаров не должна превышать 70 грамм. Среди продуктов с углеводами рекомендуется отдавать предпочтение продуктам богатым растительной клетчаткой: овощам, фруктам, цельно-зерновым хлебным и макаронным изделиям.
Также важна регулярность питания 4-5 раз в день приблизительно в одно и то же время и исключение поздних обильных ужинов.
Список рекомендуемых продуктов:
Хлеб пшеничный, цельнозерновой, ржаной подсушенный, галетное печенье, выпечка из несдобного теста.
Супы с добавлением овощей, круп, макаронных изделий на овощном бульоне или молоке, борщи, свекольники, щи из свежей капусты, мука и овощи добавляются в суп без обжаривания.
Блюда из мяса и птицы нежирных сортов (говядина, телятина, индейка, курица) в отварном, запеченном виде, или тушеные, приготовленные на пару.
Блюда из нежирных сортов рыбы (треска, судак, окунь, навага, сазан, щука) в отварном или запеченном виде.
Масло сливочное (30-40 г) и растительное (20-30 г): оливковое, подсолнечное или кукурузное (добавляются в готовые блюда в натуральном виде без кулинарной обработки).
Различные виды отварных и запеченных овощей, лук добавляется только после ошпаривания кипятком. Также свежие овощи, особенно при склонности к запорам.
Каши, особенно овсяная и гречневая, запеканки из круп и макарон с добавлением творога.
Не более 1 яйца в день (при хорошей переносимости) или 2 белков для приготовления белкового омлета.
Молочные, сметанные соусы на овощном отваре, фруктово-ягодные подливки. Мука для соусов не пассируется с маслом.
Любые фрукты и ягоды, кроме очень кислых сортов (лимон с сахаром можно). Рекомендуются компоты, пюре, кисели.
Молоко и молочные изделия - молоко цельное, натуральное (при хорошей переносимости), нежирный свежий творог и сыр, простокваша, кефир, ацидофильное молоко; сметана добавляется в блюда как приправа.
Продукты, которые необходимо исключить:
- жирное мясо и птицу;
- продукты с добавлением трансжиров (твердых растительных масел);
- жареные, копченые, маринованные и слишком соленые продукты;
- чрезмерно жирную рыбу;
- сдобную выпечку, торты с кремом;
- жирные молочные продукты;
- острые специи, чеснок и лук в сыром виде;
- газированные напитки;
- крепкие мясные бульоны;
- консервы.
Употребление алкоголя при фиброзе печени
Алкоголь может вызывать дополнительное повреждение печени, поэтому при хронических болезнях печени и наличии фиброзных изменений рекомендуется полный отказ от алкоголя.
Дополнительные факторы риска прогрессирования фиброза

При воспалении печени, вызванном одним из повреждающих факторов, дополнительное наличие других, также вызывающих хронический гепатит, ухудшает прогноз и снижает эффективность лечения.
При вирусных гепатитах – это алкоголь, инфицирование другими вирусами, повреждающими печень, отсутствие лечения, ожирение. В случае алкогольной болезни печени негативное влияние оказывают все остальные сопутствующие хронические болезни печени. Кроме того могут оказывать влияние наследственная предрасположенность и возраст.
Дискинезия желчного пузыря и желчных путей (функциональное билиарное расстройство)
Нарушение оттока желчи является дополнительным повреждающим фактором, который способствует развитию и прогрессированию фиброзных изменений в печени, поэтому своевременное выявление и лечение заболеваний желчного пузыря и желчных путей необходимо для поддержки печени. Особенно важно это для пациентов с неалкогольной жировой болезнью печени (жировым гепатозом), так как проблемы в работе билиарного тракта могут способствовать прогрессированию накопления жира в печени.
При нарушениях работы желчного пузыря и оттока желчи развиваются отклонения, усугубляющие патологию печени:
- синдром избыточного бактериального роста в тонкой кишке (СИБР) из-за снижения бактерицидного эффекта желчи и нарушения пищеварения в двенадцатиперстной кишке;
- нарушение циклического обращения жёлчных кислот в пищеварительном тракте.
Поэтому к лечению, направленному против воспаления и фиброзного процесса в печени, дополнительно назначают лечение улучшающее состояние желчи и желчеотток.
Желчнокаменная болезнь и холецистэктомия
Холецистэктомия (удаление желчного пузыря) у пациентов с хроническим заболеванием печени, в особенности неалкогольным жировым гепатозом, может вызвать прогрессирование фиброзных изменений. Более подробно об этом можно узнать из нашей статьи Удаление желчного пузыря и жировая болезнь печени .
Сахарный диабет 2 типа
Пациенты с сахарным диабетом 2 типа имеют высокий риск развития неалкогольной жировой болезни печени (жирового гепатоза) – одной из частых причин развития цирроза и рака печени.
Инсулинорезистентность (нечувствительность клеток к инсулину) и повышенный уровень инсулина ухудшают свойства желчи, делают ее более густой, и ухудшают сократительную способность желчного пузыря, что ухудшает состояние печени.
Прием гепатотоксичных лекарств и БАДов
Пациенты с фиброзом печени более чувствительны к действию лекарств и пищевых добавок, имеющих повреждающее действие на печень:
- нестероидных противовоспалительных препаратов;
- антибиотиков;
- антиаритмических и против гипертонии;
- транквилизаторов и нейролептиков;
- противоопухолевых гормональных;
- для снижения уровня липопротеинов низкой плотности, связанных с риском развития атеросклероза сосудов;
- противогрибковых;
- иммуномодуляторов.
Поэтому назначение данных группы препаратов проводится только по жизненным показаниям под контролем гастроэнтеролога и с уточнением состояния печени, а также с назначением при необходимости гепатопротективной терапии для защиты печени. Более подробно о лекарственном поражении печени можно прочитать в статье .
Сердечная недостаточность
Хронические болезни печени и сердца связаны, причем данная связь прослеживается в обе стороны. Жировой гепатоз печени (неалкогольная жировая болезнь) не только может приводить к повреждению печени, но и повышает риск развития сердечно-сосудистых заболеваний.
Обратим ли фиброз печени?
До перехода в последнюю стадию (цирроз) – это может быть обратимый процесс, но только при условии своевременного и эффективного лечения болезней печени, его вызвавших. Также на обратимость процессов фиброзных изменений влияет длительность их наличия. И в том, и в другом случае важно как можно раньше выявить начало фиброза. Так как часто на начальной стадии его наличие никак не отражается на самочувствии, рекомендуем проводить профилактическую диагностику фиброза печени неинвазивными методами людям из группы риска:
- с вирусными гепатитами;
- ожирением и лишним весом;
- сахарным диабетом 2 типа;
- инсулинорезистентностью;
- повышенным уровнем липидов или холестерина;
- с гипертонической болезнью;
- нарушением обмена железа и меди.
Что такое цирроз печени? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
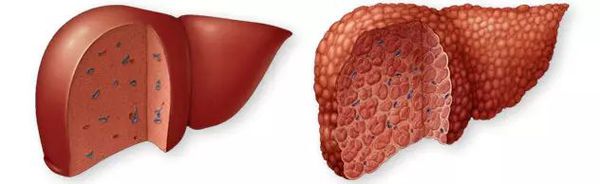
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
- отёки;
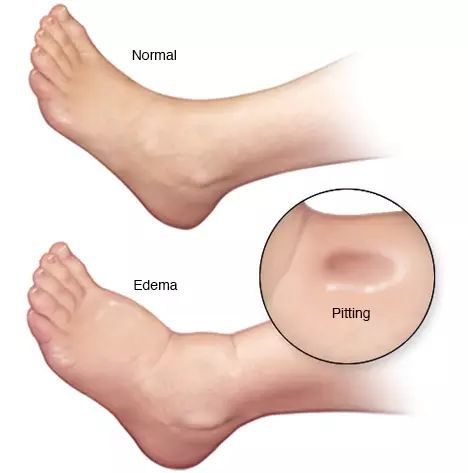
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
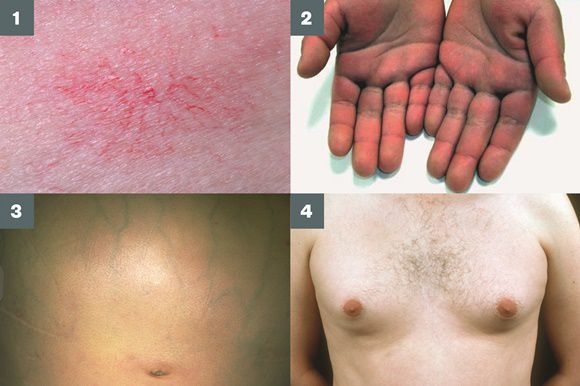
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты. [3] [4] [5]
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.
Читайте также:

