Сейчас какой-то вирус что не лечится
Обновлено: 06.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вирус в настоящее время известен как коронавирус 2 тяжелого острого респираторного синдрома (Severe acute respiratory syndrome-related coronavirus 2 - SARS-CoV-2), и вызванное им заболевание называется коронавирусной болезнью 2019 (COronaVIrus Disease 2019 - COVID-19).
Механизм передачи инфекции — это способ перемещения инфекционного возбудителя из зараженного организма в восприимчивый. Каждое инфекционное заболевание имеет свой характерный путь передачи возбудителя, который сформировался в процессе эволюции для сохранения возбудителя как вида. Механизм передачи возбудителя включает три фазы:
- Выведение возбудителя из организма хозяина в окружающую среду.
- Пребывание возбудителя в окружающей среде.
- Внедрение возбудителя в новый восприимчивый организм.
Основной механизм передачи коронавирусной инфекции – воздушно-капельный (или воздушно-пылевой), при котором возбудители локализуются в слизистой оболочке дыхательных путей и переносятся в новый организм через воздух.
При этом пути передачи возбудитель поступает во внешнюю среду при чихании и кашле с каплями жидкости и внедряется в организм человека при вдыхании воздуха, содержащего инфицированные частицы. Если частицы маленькие, они какое-то время находятся в воздухе в виде аэрозоля (капли, взвешенные в воздухе), а если частицы крупнее, то они оседают на различные поверхности на расстоянии до двух метров вокруг больного человека. Очень часто это предметы частого пользования: ручки двери, поручни в транспорте, мобильные телефоны и т.д. Прикасаясь к своему лицу человек заносит вирус на слизистые носа, рта, глаз.

Рисунок 1. Схема движения жидкого секрета (который может содержать вирусы) при кашле, чихании или разговоре.
1 – Крупные частицы, которые оседают на поверхностях на расстоянии до двух метров вокруг больного человека.
2 – Движение мелких частиц, которые некоторое время находятся в воздухе в виде аэрозоля (3)
Пребывание вируса в окружающей среде
- Нахождение вируса в воздухе В эксперименте, проведенном учеными – биологами, было обнаружено, что вирус может оставаться в воздухе в течение трех часов. Результаты других исследований говорят о том, что в большинстве реальных ситуаций вирус находится в воздухе до 30 минут, прежде чем осесть на какую-либо поверхность.
- Нахождение вируса на различных поверхностях Большие исследования, которые проводились после предыдущих вспышек коронавирусной инфекции, показали, что на стальных поверхностях некоторые из коронавирусов могут сохраняться до 4 дней даже при температуре 40°С. На бумаге, при комнатной температуре, вирус может сохраняться 4-5 дней, на стеклянных поверхностях – 4 дня, на пластике -6 дней.
На основе этих данных ученые предположили такую же устойчивость и у COVID-19.
Инкубационный период
Инкубационный период – это период времени от момента внедрения возбудителя в организм и до появления первых клинических симптомов болезни.
Для COVID-19 (на основании полученных данных) инкубационный период составляет от 2 до 14 дней, в среднем для большинства заболевших – 5,2 дня.
Длительность инкубационного периода зависит от ряда факторов:
- Вида микроорганизма
- Инфицирующей дозы (минимальное количество патогена, которое способно вызвать болезнь)
- Вирулентности (степени способности вируса заражать организм)
- Пути проникновения в организм
- От состояния организма, в который внедряется вирус
Во время инкубационного периода коронавирус проникает в эпителиальные клетки слизистой оболочки бронхолегочной системы и начинает свое воспроизведение. В процессе воспроизведения новых вирусов зараженная клетка чаще всего погибает.
Симптомов заболевания в инкубационном периоде еще нет, но в организме уже происходят патологические реакции, которые направлены на борьбу с инфекционным агентом и если этих мер защиты оказывается недостаточно, то инфекционный процесс развивается дальше.
Кто может быть заразен?
Период времени в течение которого человек заразен точно не определен, но данные некоторых исследований указывают на то, что человек с COVID-19 способен распространять вирус до появления каких-либо симптомов (за 1-3 дня до первых признаков болезни). Наиболее заразными считаются люди в момент, когда заканчивается инкубационный период и появляются симптомы заболевания.
Продолжительность выделения вируса может быть различна и зависеть от тяжести течения заболевания. На практике, если пациент находился в больнице, то он считается здоровым после двух отрицательных тестов на COVID-19, взятых с интервалом в 24 часа. При лечении в домашних условиях необходимо соблюдение трех условий:
- С момента появления симптомов прошло не менее 7 дней.
- Нет симптомов коронавирусной инфекции (кашель, одышка и др.).
- В течение трех суток температура тела не повышалась.
Базовое репродуктивное число показывает то количество человек, которых может заразить вокруг себя один заболевший. Например, базовое репродуктивное число для гриппа равно 1-2, для кори - 12-18. Для COVID-19 (по оценке китайских эпидемиологов) – около 4. Таким образом, можно сделать вывод о том, что новый коронавирус в 3-4 раза менее заразен, чем корь и в 2-3 раза более заразен, чем грипп.
Тяжесть течения заболевания, симптомы, возрастные особенности и группы риска
В феврале 2020 года китайские ученые опубликовали отчет, который был составлен на анализе более 70 тыс. случаев COVID-19. В настоящее время это самое крупное исследование.
Статистические данные этого исследования таковы:
Возрастные особенности:
Основная группа заболевших -87% - это были люди в возрасте от 30 до 79 лет, старше 80 лет - 3 % пациентов, заболевшие дети до 10 лет составляли 1%, подростки (от 10 до 19 лет) – 1% заболевших.
Основываясь на имеющейся в настоящее время информации и клиническом опыте, пожилые люди и люди любого возраста, которые имеют серьезные основные заболевания, подвержены высокому риску тяжелого течения COVID19.
Данные исследований однозначно выделяют в основную группу высокого риска тяжелого течения коронавирусной инфекции следующие заболевания:
- Гипертоническая болезнь (артериальная гипертензия)
- Ишемическая болезнь сердца
- Бронхиальная астма (средней и тяжёлой степени течения заболевания)
- Хроническая обструктивная болезнь легких (ХОБЛ) и другие заболевания легких
- Сахарный диабет
- Ожирение (ИМТ более 40)
- Хронические болезни почек, в том числе находящиеся на программном гемодиализе
- Люди с хроническими заболеваниями печени
Состояния, которые существенно утяжеляют течение COVID-19 связаны с заболеваниями, влияющими на иммунную систему человека: онкологические заболевания и проводимая химиотерапия, прием препаратов, подавляющих иммунитет (пациенты после трансплантации органов и тканей) и иммунодефицитные состояния.
Некоторые исследователи выделяют лабораторные данные, которые также в свою очередь могут повышать риск тяжелых осложнений коронавирусной инфекции. К ним относится низкое содержание лимфоцитов (лимфопения); увеличение уровня лактатдегидрогеназы и креатининфосфокиназы; повышение уровня маркеров воспаления (С- реактивного белка); изменение в системе гемостаза (удлинение протромбинового времени, повышение D- димера).
- Официальный сайт Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека .
- Kampf G, Todt D, Pfaender S, Steinmann E. Persistence of coronaviruses on inanimate surfaces and their inactivation with biocidal agents. J Hosp Infect, 2020 тMar;104(3):246-251
- Xiaobo Yang, Yuan Yu et al. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. The Lancet, 2020.
- Рекомендации ВОЗ для населения. Вопросы и ответы о коронавирусной инфекции COVID-19.
- Zhou F, Yu T, Du R, Fan G, Liu Y, Liu Z, Xiang J, Wang Y, Song B, Gu X, Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet. 2020 Mar 28;395(10229):1054-1062
- Zunyou Wu, MD, PhD; Jennifer M. McGoogan, PhD. Characteristics of and Important Lessons From the Coronavirus Disease 2019 (COVID-19) Outbreak in ChinaSummary of a Report of 72 314 Cases From the Chinese Center for Disease Control and Prevention. JAMA. 2020;323(13):1239-1242.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.


Ученые до сих пор не уверены, стоит ли считать вирусы живыми существами. Эти организмы размером всего несколько нанометров представляют собой завернутую в белковую оболочку короткую нитку нуклеотидов, где закодирована генетическая информация. Они гораздо меньше бактерий и клеток, неспособны самостоятельно производить белки, из которых состоит все живое. Поэтому фактически не живут вне клетки. В природе могут сохраняться длительное время в неактивном состоянии. Но, попав в живой организм, быстро размножаются за счет ресурсов хозяина.
Большинство вирусов неопасны для человека, поскольку наша иммунная система их уничтожает. Уже в слизистой оболочке, через которую чаще всего проникают вирусы, на них нападают фагоциты, а в крови — лимфоциты. Клетки начинают производить белки-интерфероны, мешающие вирусу размножаться. В крайнем случае зараженные клетки гибнут сами. Однако некоторые вирусы настолько быстро размножаются, что ломают все защитные механизмы или настраивают их против организма, вызывая тяжелое воспаление, лихорадку.
Возможно, вирусы — это части ДНК или РНК, сбежавшие из многоклеточного организма. По другой гипотезе, вирусы древнее, чем клетка. Вот почему части вирусного генома встроены в ДНК бактерий и животных в виде "мусора". Высказывалось также предположение, что борьба вирусов и клеток послужила драйвером эволюции.
Вирусы открыты в 1892 году русским микробиологом Дмитрием Ивановским, пытавшимся понять, чем вызвана мозаичная болезнь табака. С тех пор описано несколько тысяч вирусов. Но ученые полагают, что еще сотни тысяч или миллионы неизвестны. Вирусы очень разнообразны по своему строению и механизму действия. В природе нет ни одной группы живых организмов, которую бы не поражали вирусы. Человек — не исключение.

Новый штамм отличается чрезвычайно высокой контагиозностью (заразностью). Считается, что один заболевший человек представляет опасность для 12 окружающих. У предыдущих мутаций эта цифра не превышала 5-6. Еще одним неприятным сюрпризом стала высокая вероятность инфицирования при наличии антител к SARS-CoV-2, причем как у переболевших, так и у привитых людей. Невероятная скорость распространения вызывает тревогу и массу вопросов. Симптомы и признаки Омикрона, методы терапии и профилактики обсудим в статье.

Особенности инкубационного периода
Симптомы Омикрона
Первые признаки заражения схожи с проявлениями типичной респираторной инфекции. Прежде всего, это выраженные катаральные явления. 80% больных жалуются на боль в горле, чихание, ринорею (течение из носа). В течение 1-2 дней к ним присоединяются:
Гипертермия. В сравнении с симптомами SARS-CoV-2, показатели держаться в пределах 38℃. Высокая температура характерна для не вакцинированных пациентов. После приема жаропонижающих препаратов температура спадает. Это отличает Омикрон от штамма Дельта, который проявляет устойчивую резистентность к антипиретикам.
Постоянное першение в горле, сопряженное с покраснением слизистой.
Покашливание, переходящее в непродуктивный приступообразный кашель.
Слабость, вялость, упадок сил. Симптомы связаны с интоксикацией организма продуктами распада иммунных клеток крови, погибших в борьбе с вирусом. Головокружения, часто наблюдавшиеся при коронавирусе первой волны, как правило, отсутствуют.
Умеренная цефалгия (головная боль). Беспокоит в основном взрослых больных. При этом цефалгический синдром легко купируется анальгетиками и спазмолитиками.
Тяжесть в груди, одышка, незначительное снижение сатурации. Признаки характерны для пациентов с хроническими заболеваниями сердечно-сосудистой или дыхательной системы. У людей с благополучным преморбидным фоном (состоянием здоровья до инфицирования) нарушение дыхательных функций и отклонение показателей кислорода в крови наблюдаются редко.

У детей могут появляться кожные высыпания, расстройства стула. К симптомам, свидетельствующим о нарушении работы ЖКТ, врачи советуют относиться серьезно. Если на фоне диареи отсутствуют респираторные признаки болезни, скорее всего, это не связано с ковидной инфекцией.
Что касается патогномических симптомов коронавируса, для Омикрона они не показательны. На аносмию, агезию (потерю обоняния, вкуса) жалуются не более 25% заболевших.
Тестирование
Обнаружить коронавирус позволяет тест ПЦР. Метод полимеразной цепной реакции определяет наличие и вид возбудителя с точностью до 99%. Создатели вакцины от Ковид-19 — НИЦЭМ им. Н.Ф. Гамалеи — разработали специфическое тестирование на Омикрон, но в свободном доступе его пока мало.
Тесты, которые сегодня предлагают лаборатории, чувствительны к Омикрону, поэтому в достоверности диагноза можно не сомневаться.

Самостоятельно выявить коронавирусную инфекцию помогают аптечные экспресс-тесты. Однако они определяют не сам вирус, а наличие или отсутствие антител lgM и lgG.
Иммуноглобулины М обнаруживаются в крови на 5-7 день с момента заражения. Максимальных значений антитела достигают в острый период заболевания. В среднем IgМ сохраняются в крови до 10 дней. IgG вырабатываются чуть позже, их максимальное количество в крови обнаруживается на 10-14 день. Таким образом, если в анализе много IgМ, значит, заражение произошло недавно, если lgG — пациент находится в фазе выздоровления. По аналогичному принципу работают лабораторные тесты на определение антител к коронавирусу.
Диагностика
Для выявления Ковид-19 в лабораториях применяют:
Тест ПЦР. Диагностика коронавируса с определением Омикрона и Дельты (или без уточнения штамма) в мазке, взятом у пациента из носа и ротоглотки.
Тест на антиген-возбудителя методом ИХЛА. Обнаружение антигена коронавирусного нуклеокапсидного белка в мазке.
Скрининговый иммуноанализ (ECLIA) крови. Суммарное присутствие антител к коронавирусу IgM + IgG + нуклеокапсидного белка.
Качественный и количественный анализ на антитела к SARS‑CoV‑2 в крови методом ИФА.
При обращении в поликлинику, как правило, назначают тест ПЦР, клинический анализ крови для оценки степени воспалительного процесса.
Лечение
Большинство пациентов с Омикроном проходят амбулаторное лечение. Широко применяется удаленный вариант открытия-закрытия листка нетрудоспособности, телефонные консультации. Методы и средства лечения нового штамма немного отличаются от терапии других мутаций коронавируса.
При легком клиническом течении инфекции назначают:
Систематическое промывание носовых пазух соляными растворами, орошение увлажняющими спреями, закапывание назальных капель.
Симптоматическую терапию антипиретиками, анальгетиками (при повышении температуры, головных болях).
Обильное теплое питье — зеленый чай, морс, компот.
Средства от боли в горле — спреи, леденцы для снятия воспаления слизистой.
Постельный режим.
Препараты от кашля — таблетки, сиропы, пастилки для сублингвального приема.
Витаминно-минеральные комплексы, витамины для иммунитета.
Помещение, где находится больной, нужно часто проветривать.
В большинстве случаев достаточно простого лечения. На усмотрение лечащего врача терапию усиливают противовирусными средствами. Госпитализация требуется при нарастании симптомов — усилении катаральных проявлений, устойчивых показателях температуры выше 38℃. Тактику лечения в стационаре определяют по состоянию пациента.
Вакцинация

Профилактика
Превентивные меры против COVID-19 не изменились со времен первой волны пандемии. Для профилактики заражения рекомендуется:
соблюдать дистанцию;
по возможности минимизировать поездки на метро и наземном транспорте;
чихать и кашлять в заранее подготовленные салфетки или в локтевой сгиб;
носить маску или респиратор;
чаще мыть руки с мылом, пользоваться антисептическими средствами.
Единственной защитой, позволяющей перенести Ковид-19 в легкой форме, остается вакцинация.
Все описанные ниже препараты и их комбинации следует принимать только после консультации со специалистом и внимательно ознакомившись с инструкцией. Необходимо учитывать лекарственную совместимость и взаимодействие. Они не являются рекомендацией к самолечению COVID-19 и других заболеваний. Решение о лечении пациента дома или в стационаре принимает только лечащий врач!
Коронавирусная инфекция продолжает развиваться, появляются новые штаммы, и те протоколы лечения, которые еще совсем недавно были актуальными, уходят на второй план, а специалисты ищут новые схемы.
В январе текущего года Минздрав России выпустил памятку для пациентов на случай заболевания COVID-19. Этот алгоритм касается тех, кто переносит заболевание в бессимптомной или легкой форме и может лечиться дома.
Общие сведения о терапии и препаратах
В первую очередь при появлении симптомов острой респираторной инфекции (кашля, насморка, боли в горле, субфебрильной температуры (не выше 37,5°С)), необходимо остаться дома и начать симптоматическое лечение.
На первых стадиях вирусного заболевания можно применять противовирусные препараты, например, содержащие интерферон-альфа (беременным следует это делать только по назначению врача), витамин С и витамин D, следуя инструкциям по их применению. Интраназальные формы интерферона-альфа обладают иммуномодулирующим, противовоспалительным и противовирусным действием. Интерферон помогает снизить вирусную нагрузку на первых стадиях заболевания. Этот препарат является единственным безопасным методом медикаментозной профилактики коронавируса у детей и разрешен к применению людям с сахарным диабетом.
При наличии соответствующей симптоматики проводится терапия ринита и ринофарингита, бронхита. Бронхолитическая ингаляционная терапия целесообразна при наличии бронхообструктивного синдрома.
Для облегчения симптомов насморка эффективны препараты на основе морской воды и/или серебра. Сосудосуживающие средства применяют для уменьшения заложенности носа.
Больное горло следует как можно чаще полоскать, а для уменьшения выраженной боли подойдут таблетки для рассасывания и спреи.
При появлении признаков интоксикации показаны энтеросорбенты.
Не забывайте регулярно проветривать помещение, пить много жидкости (не менее 2 л в день). В период болезни важно, чтобы в рационе питания были легкоусвояемые продукты. Желательно отказаться от высокобелковой, жареной, острой и жирной пищи. Температуру необходимо измерять 3-4 раза в день. Если она однократно или двукратно поднялась выше 380С, то следует выпить жаропонижающий препарат. Рекомендуется применение парацетамола, который обладает жаропонижающим, противовоспалительным действием и является самым безопасным средством при коронавирусной инфекции. Пациентам с COVID-19 не рекомендованы нестероидные противовоспалительные препараты. Считается, что они могут сделать организм еще более восприимчивым к вирусу и ускорить его размножение.
Важно помнить, что целесообразность применения антибактериальной терапии может установить только врач.
Во время амбулаторного лечения человек должен соблюдать режим самоизоляции. Критерий для ее окончания – тест на коронавирус (методом ПЦР или экспресс-диагностики) показал отрицательный результат.
Пациент считается здоровым, если помимо отрицательных анализов у него нормализуется температура тела и уровень оксигенации (если он был снижен).
В каких случаях требуется госпитализация?
Минздрав РФ установил четкие критерии госпитализации взрослых больных COVID-19:
- температура тела выше >38,5° держится более 3 дней и ее не удается снизить жаропонижающими средствами;
- уровень насыщения крови кислородом ниже 95%;
- при признаках пневмонии и паталогических изменениях в обоих легких более 25%, подтвержденных с помощью КТ, МРТ или рентгенографии;
- пациенты в состоянии средней тяжести, если у них есть хронические заболевания сердечно-сосудистой системы, органов дыхания, онкологические заболевания, сахарный диабет, а также получающие гемодиализ.
- тяжелое или средней тяжести течение респираторного заболевания; внебольничная пневмония;
- лихорадка выше 38,5°С более 5 дней, или t < 36,0 °С;
- одышка в покое или при беспокойстве;
- учащенное поверхностное дыхание, не связанное с лихорадкой;
- тахикардия, не связанная с лихорадкой;
- уровень оксигенации ≤ 95%;
- угнетение сознания или повышенное возбуждение, нарушение сна, отказ от еды и питья;
- судороги;
- отсутствие положительной динамики через 5 дней после начала терапии;
- наличие тяжелых фоновых заболеваний;
- отсутствие условий для лечения на дому или гарантий выполнения рекомендаций.
Последствия коронавируса: нужно ли их лечить?
Последствия коронавируса зависят от формы заболевания (легкая, средняя, тяжелая), а также возраста пациента и наличия сопутствующих хронических болезней. Легкие формы коронавируса встречаются в 81% случаев и после выздоровления могут давать симптоматику, похожую на постгриппозную: слабость, одышку и учащенное сердцебиение даже при небольшой нагрузке, подавленное настроение. Для пациентов без сопутствующих заболеваний такие изменения не опасны, они самостоятельно постепенно исчезают.
После выздоровления от коронавируса хронические заболевания сердца, органов дыхания, пищеварительной системы, почек могут перейти в стадию обострения. Это связано с общим ослаблением организма и нарушениями иммунных реакций.
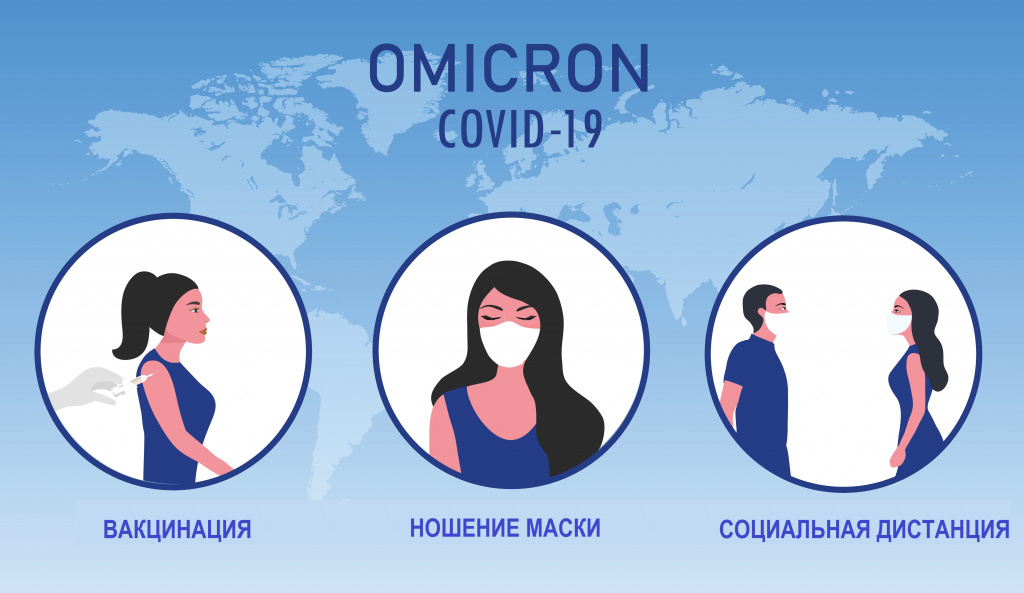
Единственным эффективным медикаментозным терапевтическим решением для предупреждения развития тяжелых форм COVID-19 остается вакцинация и ревакцинация в утвержденные сроки.
Все описанные ниже препараты и их комбинации следует принимать только после консультации со специалистом и внимательно ознакомившись с инструкцией. Необходимо учитывать лекарственную совместимость и взаимодействие. Они не являются рекомендацией к самолечению COVID-19 и других заболеваний. Решение о лечении пациента дома или в стационаре принимает только лечащий врач!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
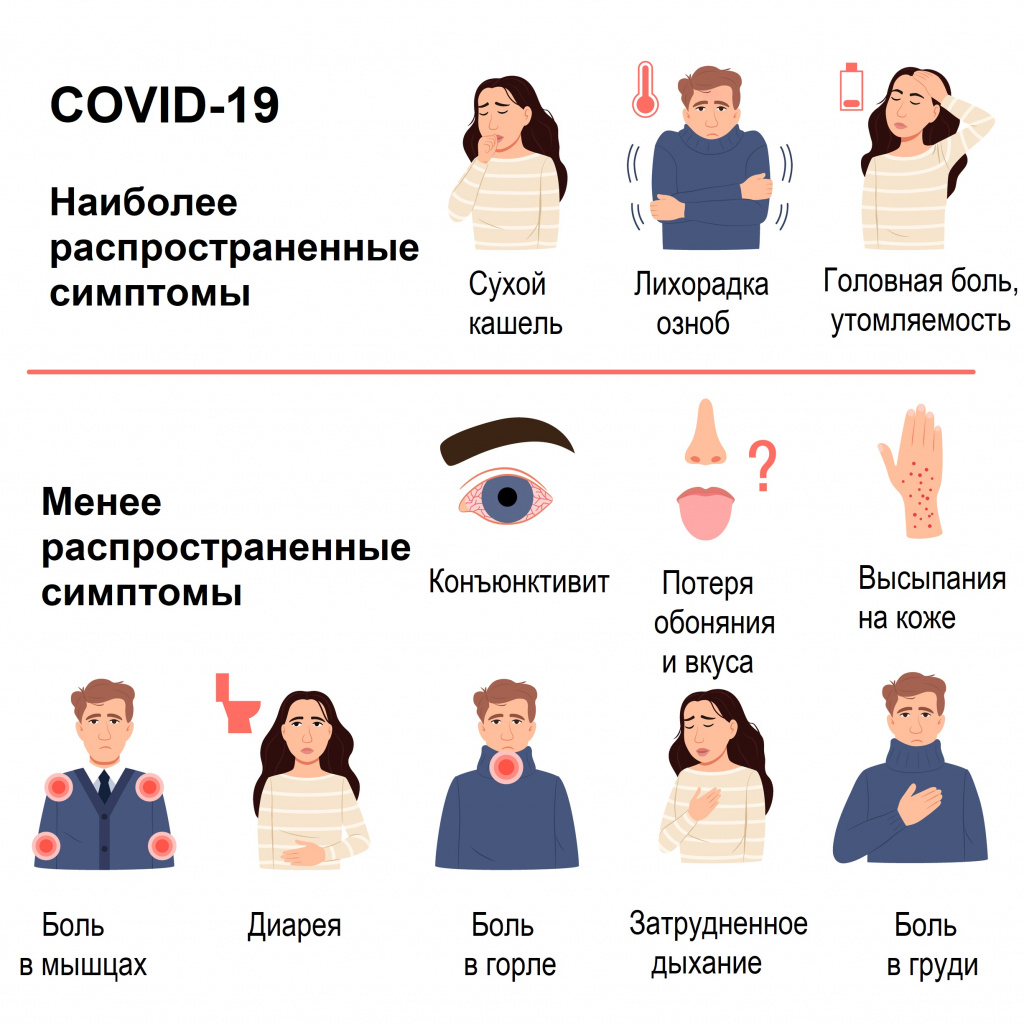
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
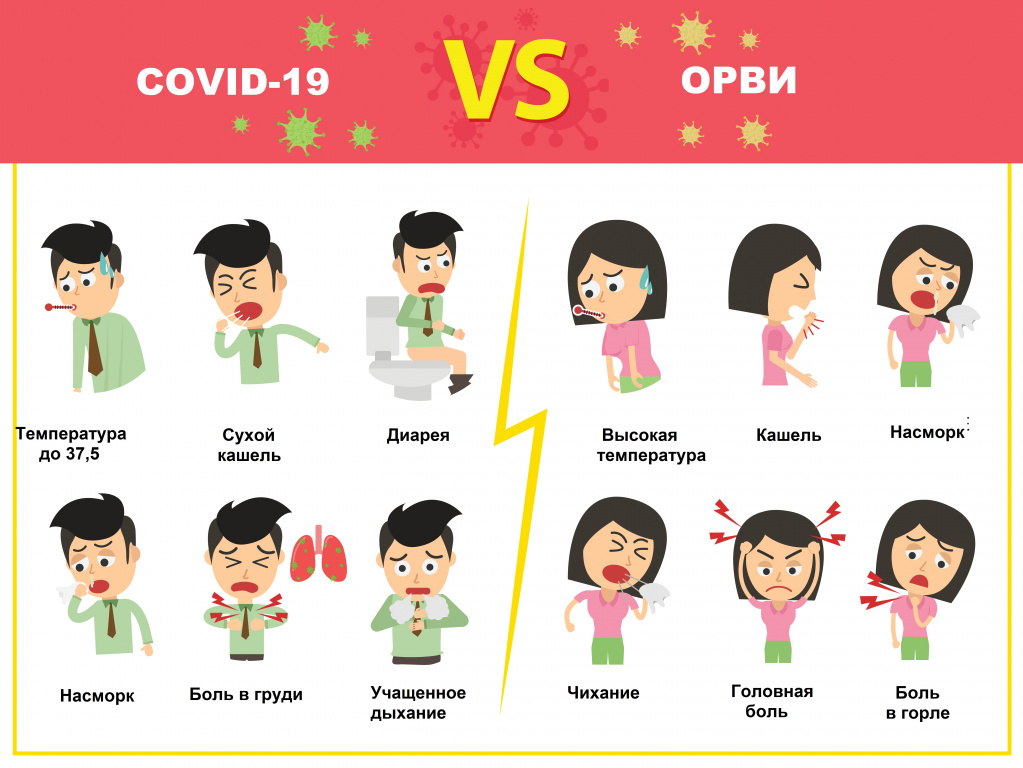
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.
Читайте также:

