Серологические методы диагностики вирусных инфекций реферат
Обновлено: 26.04.2024
ИФА. В настоящее время уже появились коммерческие наборы для выявления Аг некоторых возбудителей, позволяющие их идентифицировать в течение 5-10 мин. Для выявления Аг на твёрдой фазе сорбируют известные AT и добавляют сыворотку, содержащую Аг; после инкубирования несвязанный Аг декантируют, систему промывают и вносят меченые AT, специфичные к сорбированным AT. Повторяют процедуру инкубирования и отмывания, вносят хромогенный субстрат, положительный результат фиксируют при изменении окраски системы.
Гибридизация ДНК — высокоспецифичный метод, позволяющий идентифицировать геном вируса после его гибридизации комплементарными молекулами ДНК. В качестве маркёра применяют ферменты и изотопы. Метод определяет способность вирусной ДНК гибридизиро-ваться с меченой комплементарной ДНК; специфичность метода прямо пропорциональна длине комплементарной цепочки. Перспективен метод гибридизации нуклеиновых кислот in situ. Для постановки реакции меченую ДНК наносят на биоптаты тканей (в том числе на фиксированные формалином или заключённые в парафиновые блоки) и регистрируют взаимодействие с комплементарной ДНК. Метод используют для выявления вирусов простого герпеса, папилломы человека, Эпстайна-Барр и др.
ПЦР. Метод значительно увеличивает чувствительность метода гибридизации, повышая содержание вирусной ДНК в материале, полученном от больного, а также ускоряет время получения результата.
Методы диагностики микозов ( грибковых заболеваний )
Микроскопия — один из основных методов выявления возбудителей микозов. Позволяет проводить экспресс-диагностику микозов и получать результат в течение 1—2 ч, тогда как для выделении культуры возбудителя необходимы недели. Для экспресс-диагностики препараты часто необходимо окрашивать специальными красителями, так как простая окраска гематоксилином и эозином часто не позволяет выявить клетки грибов.
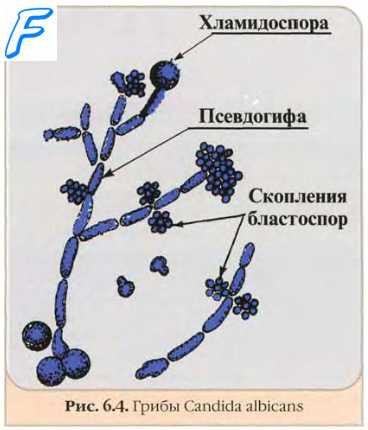
Неокрашенные препараты грибов
Микроскопия методом висячей или раздавленной капли. Метод позволяет выявить структуры грибов в клинических образцах без предварительного окрашивания.
Обработка 10% едким калием (КОН). Метод используют в первую очередь для визуализации структур возбудителей в фрагментах кожи и её придатках (ногти, волосы), отделяемом очагов поражения и влагалища. В указанных образцах содержится большое количество клеток, в которых КОН разрушает кератин, оставляя неизменёнными клетки грибов.
Окрашенные препараты грибов. Окраска мазка грибов.
• Окраска мазка грибов по Граму. В мазках из клинического материала грибы представлены грамположительными клетками. Клетки Cryptococcus neoformans плохо воспринимают красители, что можно использовать как дифференциально-диагностический признак при микроскопии окрашенных мазков СМЖ.
• Окраска мазка грибов нигрозином или тушью по Бурри мазков СМЖ позволяет выявить капсулированные клетки Cryptococcus neoformans. Для идентификации этого микроорганизма можно использовать муцикармин или конго красный.
• Окраска мазка грибов по Романовскому-Гимзе или Райту мазков крови и костного мозга позволяет выявить дрожжевую форму Histoplasma capsulatum в цитоплазме фагоцитов.
• Окраска мазка грибов метенаминовым серебряным по Гомори. Метод включает предварительную обработку гистологических препаратов хромовой кислотой с последующим нанесением красителя (клетки грибов тёмно-серые или чёрные).
• Окраска мазка грибов по Гридли. Метод включает предварительную обработку препаратов хроматом лейко-фуксина с последующим нанесением фуксинового альдегида и метанилового жёлтого (клетки грибов розово-пурпурные на жёлтом фоне).
• Окрашивание перйодной кислотой и реактивом Шиффа (по Мак-Манусу). 1,2-Гликольные группировки полисахаридов клеточных стенок грибов сначала окисляются перйодной кислотой до альдегидов, реагирующих с сульфитом лейкофуксина реактива Шйффа; клетки окрашиваются в насыщенно розовый или красный цвет.
Иммунофлюоресцентная микроскопия грибов
Наибольшее распространение нашла РИФ. Применяют AT, меченные флюоресцеинами; для выявления грибковых Аг реагент наносят на гистологический препарат, инкубируют и проводят люминесцентную микроскопию.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

МЕТОДЫ СЕРОЛОГИЧЕСКИХ РЕАКЦИЙ В ДИАГНОСТИКЕ ВИРУСНЫХ БОЛЕЗНЕЙ
Текст работы размещён без изображений и формул.
Полная версия работы доступна во вкладке "Файлы работы" в формате PDF
Для диагностики вирусных болезней людей и животных используют серологические реакции, которые основаны на взаимодействии вирусных антигенов со специфическими антителами.
Вирус – антиген, так как их белковая оболочка вызывает выработку специфических антител, которые накапливаются в сыворотке крови. Они способны соединятся в комплекс антиген + антитело только со своим антигеном. Если антиген – инфекционный агент (вирус), антитела его нейтрализуют: в этом состоит биологическая роль антитела.
Взаимодействие антител с антигенами возможно в пробирке, что является основой серологических реакций. Если взятая пара АГ (антиген) и АТ (антитело) гомологичны и соответствуют друг другу, то они образуют комплекс АГ + АТ. Это позволяет обнаружить по известному антителу неизвестный антиген [1].
1. Реакция нейтрализации (PH)
Это универсальная реакция служит эталоном при оценке других серологических реакций.
Принцип ее состоит в том, что при взаимодействии антигена (вируса) с гомологичными антителами образуется комплекс антиген + антитело, в результате нейтрализуется инфекционность вируса. Индикатором свободного (не связавшегося с антителами) вируса является чувствительная к вирусу живая система: животные, куриные эмбрионы или культура клеток.
При постановке реакции в пробирке смешивают равные объемы вируса и сыворотки, смесь выдерживают при соответствующей температуре (4, 22 или 37 °С) в течение одного часа или 16—18 ч (зависит от вируса и условий опыта). Затем этой смесью заражают чувствительную к вирусу живую систему, наблюдают за состоянием живых объектов и через соответствующий срок учитывают результат нейтрализации вируса по отсутствию:
1) гибели, развития клинической картины болезни и патологических изменений в органах и тканях лабораторных животных;
2) гибели, патологических изменений в оболочках, тканях зародыша и отсутствию гемагглютининов в жидкостях полостей куриных эмбрионах;
3) цитопатического действия (ЦПД) или бляшкообразования в культуре клеток. [2]
Так как для нейтрализации определенного количества вируса требуется определенное количество антител, а один из этих компонентов все еще неизвестен, то PH можно ставить в двух вариантах:
1) к разным дозам (разведениям) сыворотки (обычно в виде последовательных 2-кратных разведений) добавляют одинаковые дозы вируса (обычно 100—1000 ЕД50). В этом варианте определяют титр вируснейтрализующих антител в сыворотке, показателем которого служит разведение сыворотки, защищающее от действия вируса 50 % зараженных биологических систем;
2) к разным дозам (разведениям) вируса (обычно в виде последовательных 10-кратных разведений) добавляют одинаковые дозы сыворотки (обычно в разведениях 1 : 10 или 1 : 20). При постановке данного варианта PH кроме исследуемой (или специфической) сыворотки используют и нормальную (отрицательную) сыворотку. В этом случае определяют индекс нейтрализации (IN), который показывает, во сколько раз иммунная (специфическая) или исследуемая сыворотка снижает титр вируса по сравнению е нормальной сывороткой.
Достоинствами PH являются ее универсальность и высокая специфичность; недостатки — большая трудоемкость; необходимость строго соблюдать стерильность материалов, посуды и инструментов; высокая стоимость живых биологических систем; относительная длительность биопробы и необходимость проведения математических расчетов. [3]
2.Реакция торможения гемагглютинации (РТГА)
Широко используется при исследовании гемагглютинирующих вирусов.
Основана на том, что антитела при встрече с гомологичным вирусом (антигеном) нейтрализуют не только его инфекционную, но и гемагглютинирующую активность, так как блокируют рецепторы вирионов, ответственные за гемагглютинацию, образуя с ними комплекс антиген + антитело.
Принцип РТГА состоит в том, что в пробирке (лунке) смешивают равные объемы сыворотки крови и вируса и после экспозиции (30—40 мин) добавляют эритроциты соответствующего вида животного.
Эритроциты являются индикатором наличия вируса в смеси. Агглютинация эритроцитов указывает на наличие вируса в смеси, а отсутствие гемагглютинации — на его отсутствие, так как антитела полностью нейтрализовали гемагглютинирующую активность вируса. [4]
РТГА можно ставить в двух вариантах:
1) к разным разведениям сыворотки (обычно 2-кратным) добавляют одинаковые дозы вируса (4—8 ГАЕ);
2) к разным разведениям вируса (обычно 2-кратным) добавляют одинаковые дозы сыворотки.
Постановку РТГА по первому варианту проводят по следующим этапам:
• титруют вирус в РГА и определяют его гемагглютинирующий титр;
• приготовляют и контролируют рабочую дозу вируса (4 или 8 ГАЕ);
• ставят главный опыт РТГА;
Оценивают гемагглютинацию в каждой смеси в крестах и определяют титр антител. За титр антител в сыворотке принимается наивысшее разведение сыворотки, которое еще полностью тормозит гемагглютинацию. [5]
РГТА позволяет решить следующие диагностические задачи:
• обнаружить и определить титр антител в сыворотке крови с помощью известного вируса;
• идентифицировать неизвестный вирус путем исследования его с различными заведомо известными сыворотками (антителами).
Достоинства РТГА — простота техники постановки и быстрый результат. Однако эту реакцию можно использовать только для гемагглютинирующих вирусов. [4]
3.Реакция непрямой гемагглютинации (РНГА)
Основана на том, что эритроциты, на которых предварительно адсорбированы антигены, приобретают способность агглютинироваться в присутствии гомологичных сывороток (антител).
Эритроциты при этом выполняют роль носителей со специфическими детерминантами, агглютинация которых происходит в результате реакции антиген + антитело.
Эритроциты, к поверхности которых прочно присоединены антигены, называют эритроцитарным антигенным диагностикумом, или эритроцитами, сенсибилизированными антигеном.
Другой тип РНГА — на поверхности эритроцитов адсорбированы антитела и последующая их агглютинация происходит в присутствии гомологичного антигена. В этом случае такие эритроциты называют эритроцитарным антительным диагностикумом, или эритроцитами, сенсибилизированными антителами.
Приготовление эритроцитарных диагностикумов включает следующие этапы:
• фиксация эритроцитов формальдегидом или глютаровым, или акриловым альдегидами. Такие обработанные эритроциты длительно сохраняются. Чаще для этой цели используют эритроциты барана, человека, кур и др.;
• обработка фиксированных эритроцитов раствором танина. В результате эритроциты приобретают свойство необратимо адсорбировать на своей поверхности белки (вирусы и антитела);
• сенсибилизация танизированных эритроцитов вирусами или антителами.
Методика постановки РНГА для обнаружения и определения титра антител заключается в следующем:
• к последовательным 2-кратным разведениям сыворотки добавляют равные дозы эритроцитов, сенсибилизированных антигеном;
• смесь оставляют на 2—3 ч при комнатной температуре или на 16—18 ч при 4 °С;
• учитывают результаты. Если в сыворотке содержатся антитела к вирусу, которым были сенсибилизированы эритроциты, наблюдают гемагглютинацию, которую оценивают в крестах.
РНГА позволяет решать следующие диагностические задачи:
• обнаружить антитела и определить их титр в сыворотке крови с помощью известного эритроцитарного антигенного диагностикума;
• обнаружить и идентифицировать неизвестный вирус с помощью известного эритроцитарного антительного диагностикума.
Достоинства РНГА: высокая чувствительность, простота техники постановки и быстрота ответа. Однако важно отметить, что возникают большие трудности в приготовлении стабильных эритроцитарных диагностикумов (большая зависимость от чистоты используемых компонентов, необходимость подбора режима фиксации, танизации и сенсибилизации эритроцитов для каждого вида вируса). [6]
4.Реакция связывания комплемента (РСК)
Это — одна из традиционных серологических реакций, применяемых для диагностики многих вирусных болезней.
Само название в значительной мере отражает суть метода, состоящего из двух отдельных этапов. На первом этапе участвуют антиген и антитело (один из этих ингредиентов заранее известен), а также определенное количество предварительно оттитрованного комплемента. При соответствии антигена и антитела их комплекс связывает комплемент, что выявляют на втором этапе с помощью индикаторной системы (смесь бараньих эритроцитов и антисыворотки к ним — гемолизина). Если комплемент связался при взаимодействии антигена и антитела, то лизиса эритроцитов не происходит (положительная РСК). При отрицательной РСК несвязанный комплемент способствует гемолизу эритроцитов. РСК часто используют в диагностической практике для обнаружения и идентификации вирусов, обнаружения и титрования антител в сыворотках крови.
Основными компонентами РСК служат антигены (известные или выявляемые), антитела (известные антисыворотки или исследуемые сыворотки), комплемент (сыворотка крови морской свинки), гемолитическая сыворотка и эритроциты барана; в качестве разбавителя используют изотонический раствор натрия хлорида (pH 7,2—7,4) или различные буферные растворы. [2]
5.Реакция диффузионной преципитации в геле (РДП)
Основана на способности к диффузии в гелях антител и растворимых антигенов.
Для создания условий диффузии в слое агара делают лунки, в которые заливают компоненты. Количество и взаимное расположение лунок зависит от решаемой задачи.
РДП позволяет решить следующие диагностические задачи:
обнаружить и идентифицировать неизвестный выделенный вирус путем исследования его с различными заведомо известными сыворотками (антителами);
обнаружить и определить титр антител в сыворотках с помощью известного антигена.
РДП может быть поставлена в чашках Петри (макрометод) и на предметных стеклах (микрометод).
Методика постановки макрометода по технике принципиально не отличается от постановки микрометода, только в этом случае в чашку Петри наливают 20—25 мл расплавленного агара и в застывшем геле делают лунки диаметром 5—6 мм по специальной схеме (расстояние между лунками 4—5 мм ) и вносят соответствующие компоненты.
При постановке РДП на предметных стеклах препарат можно через 48—72 ч высушить и окрасить раствором амидного черного, что позволит его сохранить и сфотографировать.
Достоинства РДП: простота техники постановки; быстрота получения ответа; не требует стерильной работы, особой чистоты компонентов; возможность документирования результата путем фотографирования. Недостаток РДП — низкая чувствительность. [7]
6.Реакция торможения гемадсорбции (РТГАд)
Эту реакцию используют в том случае, если вирус обладает гемадсорбирующими свойствами. Гемадсорбцией называется адсорбция (прилипание) эритроцитов к поверхности клеток, зараженных вирусом.
Чтобы наблюдать гемадсорбцию, из пробирки с зараженной вирусом культурой клеток удаляют культуральную жидкость и вносят 0,5%-ную взвесь эритроцитов, оставляют на 5—10 мин, затем слой клеток споласкивают физиологическим раствором (чтобы смыть эритроциты). Если в зараженной культуре клеток идет репродукция вируса, то на таких клетках под малым увеличением микроскопа можно видеть адсорбировавшие эритроциты, в контрольных (незараженных) культурах клеток таковые отсутствуют.
РТГАд основана на торможении гемадсорбции, если зараженную вирусом культуру клеток предварительно обработать специфической сывороткой (содержащей антитела к этому вирусу).
Методика постановки РТГАд заключается в следующем: на 3—7-й день после заражения культур клеток из них удаляют питательную среду, промывают клетки раствором Хенкса и вносят в каждые 4 пробирки по 0,5 мл специфической к вирусу ПГ-3 сыворотки в разведении 1:10;
пробирки в наклонном положении оставляют при комнатной температуре на 30 мин (для контакта клеток с антителами);
во все пробирки вносят по 1 мл 0,5%-ной взвеси эритроцитов морской свинки;
через 30 мин — учет результатов. Отсутствие гемадсорбции в пробирках со специфической сывороткой и проявление ее в пробирках с зараженной культурой клеток, но не обработанной специфической сывороткой, свидетельствует о наличии вируса ПГ-3 в культуре клеток.
Чаще всего РТГАд применяют для идентификации вируса и редко для обнаружения и титрования антител. [4]
7.Реакция иммунофлуоресценции (РИФ)
При данном методе используют явление люминесценции.
В РИФ люминесценция проявляется в виде флуоресценции — это свечение, возникающее в момент облучения возбуждающим светом и прекращающееся сразу после его окончания.
Для возбуждения флуоресценции при люминесцентной микроскопии чаще всего используют ультрафиолетовую или сине-фиолетовую часть спектра (длина волны 300—460 нм).
Метод РИФ заключается в том, что антитела, соединенные с флуорохромом, сохраняют способность вступать в специфическую связь с гомологичным антигеном. Образующийся комплекс антиген + антитело в связи с присутствием в нем флуорохрома обнаруживают под люминесцентным микроскопом по характерному свечению.
Для получения антител используют высокоактивные гипериммунные сыворотки, из которых выделяют антитела и метят их флуорохромом. В качестве флуорохрома наиболее часто используют ФИТЦ-флуоресцеин изотиоционат (зеленое свечение) и РСХ-родамин сульфохлорид (красное свечение). Антитела, меченные флуорохромом, называют конъюгатом. [3]
Методика приготовления и окрашивания препаратов заключается в следующем:
• готовят на предметных стеклах мазки, отпечатки из органов или на покровных стеклах — инфицированную культуру клеток; можно использовать и гистосрезы;
• препараты подсушивают на воздухе и фиксируют в охлажденном ацетоне при комнатной температуре или при минус 15 °С (от 15 мин до 4—16 ч);
• окрашивают по прямому или непрямому методу; ведут учет под люминесцентным микроскопом по интенсивности свечения, оцениваемому в крестах.
Параллельно готовят и окрашивают препараты от здорового животного — контроль.
Различают два основных метода применения флуоресцирующих антител: прямой и непрямой.
Прямой метод (одноступенчатый). На фиксированный препарат наносят конъюгат (флуоресцирующую сыворотку к предполагаемому вирусу), выдерживают 30 мин при температуре 37 °С во влажной камере. Затем препарат отмывают от несвязанного конъюгата физиологическим раствором (pH 7,2 — 7,5), подсушивают на воздухе, наносят нефлуоресцирующее масло и исследуют под микроскопом.
Прямой метод позволяет обнаружить и идентифицировать антиген. Для этого нужно иметь на каждый вирус флуоресцирующую сыворотку.
Непрямой метод (двухступенчатый). На фиксированный препарат наносят немеченую сыворотку, содержащую антитела к предполагаемому вирусу, выдерживают 30 мин при 37 °С, отмывают несвязанные антитела. На препарат наносят флуоресцирующую антивидовую сыворотку, соответствующую виду животного — продуцента гомологичных противовирусных антител, выдерживают 30 мин при 37 °С. Затем препарат отмывают от несвязанных меченых антител, подсушивают на воздухе, наносят нефлуоресцирующее масло и исследуют под люминесцентным микроскопом.
Непрямой метод позволяет не только обнаружить и идентифицировать антиген, но и выявить и определить титр антител. Кроме того, этим методом можно обнаруживать одной меченой сывороткой антигены различных вирусов.
Разработаны несколько модификаций непрямого метода. Наибольшего внимания заслуживает метод с использованием комплемента. Метод заключается в том, что на фиксированный препарат наносят инактивированную нефлуоресцирующую специфическую сыворотку и комплемент морской свинки, выдерживают 30 мин при 37 °С, промывают, и для выявления комплекса антиген + антитело + комплемент наносят флуоресцирующую антикомплементарную сыворотку, выдерживают 30 мин при 37 °С, промывают, подсушивают на воздухе и исследуют под люминесцентным микроскопом.
Достоинства РИФ: высокая специфичность и чувствительность; простота техники постановки; требуется минимальное количество компонентов. Это экспресс-метод диагностики, так как в течение нескольких часов можно получить ответ. К недостаткам можно отнести субъективизм в оценке интенсивности свечения и, к сожалению, иногда флуоресцирующие сыворотки бывают плохого качества. В настоящее время РИФ широко применяют в диагностике вирусных болезней животных. [5]
Библиографический список
1. Госманов, Р. Г. Ветеринарная вирусология [Текст] : учебник для студ. вузов, обуч. по спец. 111201 "Ветеринария" / Р. Г. Госманов, Н. М. Колычев. - 2-е изд., перераб. и доп. - М. : КолосС, 2006. – 93c.
2. Широбоков В. П. Медицинская микробиология, вирусология и иммунология [Текст] : учебник для студ. высш. мед. учеб. заведений. – М. : Винница Нова Книга, 2015. – 262 с.
4. В. А. Подколзина, А. А. Седов Медицинская микробиология[Текст]: конспект лекций для вузов. – М.: Приор-издат, 2007. – 14с.
5. Павлович С. А. Микробиология с вирусологией и иммунологией [Текст] : учеб. пособие / Павлович С. А. – 3-е изд., испр. – Минск: Выш. шк., 2013. – 388 с.
6. Донецкая Э.Г.-А. Клиническая микробиология [Текст] : Руководство для специалистов клинической лабораторной диагностики. — М. : ГЭОТАРМедиа, 2011. — 57 с.
7. Кишкун А. А. Клиническая лабораторная диагностика [Текст]: учеб. пособие. – М.: ГЭОТАР-Медиа, 2010. – 807 с.
Исследование материала на наличие вирусного антигена или нуклеиновых кислот. Прямая диагностика клинического материала. Преимущество метода ИФА. Серологическая диагностика, основанная на реакции антиген. Выделение вируса с последующей идентификацией.
| Рубрика | Медицина |
| Вид | статья |
| Язык | русский |
| Дата добавления | 06.04.2013 |
| Размер файла | 16,4 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Лабораторная диагностика вирусных инфекций
В лабораторной диагностике вирусных инфекций имеются три основных подхода:
1) непосредственное исследование материала на наличие вирусного антигена или нуклеиновых кислот;
2) изоляция и идентификация вируса из клинического материала;
3) серологическая диагностика, основанная на установлении значительного прироста вирусных антител в течение болезни.
При любом выбранном подходе к вирусной диагностике одним из важнейших факторов является качество исследуемого материала. Так, например, для прямого анализа образца или для изоляции вируса исследуемый материал должен быть получен в самом начале заболевания, когда возбудитель еще экскретируется в относительно больших количествах и не связан пока антителами, а объем образца должен быть достаточен для проведения прямого исследования. Также важен выбор материала в соответствии с предполагаемым заболеванием, то есть того материала, в котором исходя из патогенеза инфекции вероятность присутствия вируса наибольшая.
Не последнюю роль в успешной диагностике играет среда, в какую берется материал, как он транспортируется и как хранится. Так, носоглоточные или ректальные мазки, содержимое везикул помещают в среду, содержащую белок, предотвращающий быструю потерю инфекционности вируса (если планируется его изоляция), или в соответствующий буфер (если планируется работа с нуклеиновыми кислотами).
Прямые методы диагностики клинического материала
Прямые методы - это методы, которые позволяют обнаружить вирус, вирусный антиген или вирусную нуклеиновую кислоту (НК) непосредственно в клиническом материале, то есть являются наиболее быстрыми (2-24 ч). Однако из-за ряда особенностей возбудителей прямые методы имеют свои ограничения (возможность получения ложноположительных и ложноотрицательных результатов). Поэтому они часто требуют подтверждения непрямыми методами.
Электронная микроскопия (ЭМ). С помощью этого метода можно обнаружить собственно вирус. Для успешного определения вируса его концентрация в пробе должна быть примерно 1·106 частиц в 1 мл. ЭМ не позволяет типировать вирусы, так как у многих из них нет морфологических различий внутри семейства. Например, вирусы простого герпеса, цитомегалии или опоясывающего герпеса морфологически практически неотличимы.
Реакция иммунофлюоресценции (РИФ). Метод основан на использовании антител, связанных с красителем, например флюоресцеинизотиоцианатом. Метод РИФ широко применяется для быстрой расшифровки этиологии острых респираторных вирусных инфекций при анализе мазков-отпечатков со слизистой оболочки верхних дыхательных путей. Успешное применение РИФ для прямой детекции вируса в клиническом материале возможно лишь в случае содержания в нем достаточно большого числа инфицированных клеток и незначительной контаминации микроорганизмами, которые могут давать неспецифическое свечение.
Иммуноферментный анализ (ИФА). Иммуноферментные методы определения вирусных антигенов в принципе сходны с РИФ, но основываются на мечении антител ферментами, а не красителями. Поскольку с помощью ИФА можно измерять растворимые антигены, то не требуется наличия интактных клеток в образце и таким образом могут использоваться различные виды клинического материала.
Другое важное преимущество метода ИФА - возможность количественного определения антигенов, что позволяет применять его для оценки клинического течения болезни и эффективности химиотерапии.
Радиоиммунный анализ (РИА). Метод основан на метке антител радиоизотопами, что обеспечивало высокую чувствительность в определении вирусного антигена. К недостаткам метода относится необходимость работать с радиоактивными веществами и использования дорогостоящего оборудования (гамма-счетчиков).
Молекулярные методы. Первоначально классическим методом выявления вирусного генома считался высокоспецифичный метод гибридизации НК, но в настоящее время все шире используется выделение геномов вируса с помощью полимеразной цепной реакции (ПЦР).
ПЦР основана на принципе естественной репликации ДНК. Суть метода заключается в многократном повторении циклов синтеза (амплификации) вирусспецифической последовательности ДНК с помощью термостабильной Taq ДНК-полимеразы и двух специфических затравок - так называемых праймеров. Метод высокоспецифичен и очень чувствителен. Он позволяет обнаружить несколько копий вирусной ДНК в исследуемом материале. В последние годы ПЦР находит все более широкое применение для диагностики и мониторинга вирусных инфекций (вирусы гепатитов, герпеса, цитомегалии, папилломы и др.). Разработан вариант количественной ПЦР, позволяющий определять число копий амплифицированного сайта ДНК.
Цитологические методы в настоящее время имеют ограниченное диагностическое значение, но при ряде инфекций по-прежнему должны применяться. Исследуются материалы аутопсии, биопсии, мазки, которые после соответствующей обработки окрашиваются и анализируются под микроскопом. При цитомегаловирусной инфекции, например, в срезах ткани или в моче обнаруживаются характерные гигантские клетки - "совиный глаз", при бешенстве - включения в цитоплазме клеток (тельца Бабеша-Негри).
Выделение вирусов - один из самых старых и трудоемких методов диагностики. Однако и сегодня выделение вируса с последующей идентификацией с помощью одного из современных методов (ИФА с моноклональными антителами или ПЦР) является наиболее достоверным методом диагностики - так называемый "золотой стандарт".
Для успешного выделения вирусов клинический материал должен быть взят в соответствии с патогенезом предполагаемого заболевания и в наиболее ранние сроки.
Как правило, берутся:
- при респираторных инфекциях - носоглоточный смыв;
- при энтеровирусных инфекциях - смыв и фекалии (рео-, энтеровирусы);
- при поражениях кожи и слизистых оболочек - соскобы, содержимое пузырьков (герпес, ветряная оспа);
- при экзантемных инфекциях - смывы (корь, краснуха);
- при арбовирусных инфекциях - кровь, спинномозговая жидкость.
Для выделения вирусов используют культуры клеток, лабораторных животных, эмбрионы кур. Процесс длительный, иногда требующий проведения нескольких пассажей, прежде чем вирус будет обнаружен и идентифицирован с помощью одного или нескольких методов - в реакции нейтрализации (РН), РИФ, ИФА или ПЦР.
Серологическая диагностика, основанная на реакции антиген - антитело, может быть использована для определения как тех, так и других, и играет роль в определении этиологии вирусной инфекции даже при отрицательных результатах выделения вируса.
Успех серологической диагностики зависит от специфичности реакции и соблюдения временных условий взятия крови, необходимых для синтеза организмом антител.
В большинстве случаев используют парные сыворотки крови, взятые с интервалом в 2-3 нед. Положительной реакция считается по крайней мере при 4-кратном нарастании титра антител. Известно, что большинство специфических антител относятся к классам IgG и IgM, которые синтезируются в различное время инфекционного процесса. При этом IgM антитела относятся к ранним, и тесты, используемые для их определения, применяются для ранней диагностики (достаточно исследовать одну сыворотку). Антитела класса IgG синтезируются позже и длительно сохраняются.
антиген диагностика вирусный клинический
Подобные документы
Описания воспалительного заболевания печени, возбудителем которого является вирус гепатита C. Исследование источников вируса, инкубационного периода. Клинические особенности гепатита. Лабораторная диагностика. Лечение и профилактика вирусных гепатитов.
презентация [61,8 K], добавлен 19.11.2014
Определение и эпидемиология токсоплазмоза, пероральная и трансплацентарная передача инфекции. Этиология, патогенез токсоплазмоза, патологические изменения и клинические проявления. Диагностика заболевания, выделение возбудителя, серологические тесты.
реферат [35,6 K], добавлен 09.10.2010
Профилактика гриппа и других острых респираторных вирусных инфекций. Дифференциальная и лабораторная диагностика гриппа и ОРВИ. Соблюдение режима и лечение инфекционных заболеваний. Проведение этиотропной, патогенетической и симптоматической терапии.
презентация [1,2 M], добавлен 07.10.2014
Общая характеристика кишечных инфекций. Фекально-оральный механизм передачи. Интенсивность и главные особенности эпидемического процесса. Лабораторная диагностика кишечных инфекций. Показания к госпитализации. Профилактика острых кишечных инфекций.
презентация [1,2 M], добавлен 20.04.2015
Преренальные, ренальные и постренальные причинные факторы острой почечной недостаточности. Патогенез и стадийность клинического течения заболевания, лабораторные показатели и диагностика. Дифференциальная лабораторная диагностика и схема обследования.
Диагностика инфекционных заболеваний является одной из самых сложных проблем в клинической медицине. Лабораторные методы исследования при ряде нозологических форм играют ведущую, а в целом ряде клинических ситуаций решающую роль не только в диагностике, но и в определении конечного исхода заболевания.
Диагностика инфекционных заболеваний почти всегда предусматривает использование комплекса лабораторных методов.
- бактериологические;
- серологические;
- метод полимеразной цепной реакции (ПЦР) для обнаружения ДНК или РНК возбудителя инфекционного заболевания в исследуемом материале.
У одних пациентов для диагностики этиологии инфекционно-воспалительного процесса достаточно провести бактериологическое исследование, в других клинических ситуациях решающее значение имеют данные серологических исследований, в третьих, предоставить полезную информацию может только метод ПЦР. Однако наиболее часто в клинической практике врачу-клиницисту необходимо использовать данные различных методов лабораторных исследований.
Бактериологические методы исследования
Бактериологические исследования наиболее часто проводят при подозрении на гнойно-воспалительные заболевания (составляют 40-60% в структуре хирургических заболеваний) с целью их диагностики, изучения этиологической структуры, определения чувствительности возбудителей к антибактериальным препаратам. Результаты бактериологических анализов способствуют выбору наиболее эффективного препарата для антибактериальной терапии, своевременному проведению мероприятий для профилактики внутрибольничных инфекций.
Возбудителями гнойно-воспалительных заболеваний являются истинно-патогенные бактерии, но наиболее часто условно-патогенные микроорганизмы, входящие в состав естественной микрофлоры человека или попадающие в организм извне. Истинно-патогенные бактерии в большинстве случаев способствуют развитию инфекционного заболевания у любого здорового человека. Условно-патогенные микроорганизмы вызывают заболевания преимущественно у людей с нарушенным иммунитетом.
Бактериологические исследования при заболеваниях, вызываемых условно-патогенными микроорганизмами, направлены на выделение всех микроорганизмов, находящихся в патологическом материале, что существенно отличает их от аналогичных исследований при заболеваниях, вызванных истинно патогенными микроорганизмами, когда проводится поиск определенного возбудителя.
Для получения адекватных результатов бактериологического исследования при гнойно-воспалительных заболеваниях особенно важно соблюдать ряд требований при взятии биоматериала для анализа, его транспортировки в лабораторию, проведения исследования и оценки его результатов.
- микроскопическое исследование мазка (бактериоскопия) из доставленного биоматериала;
- выращивание культуры микроорганизмов (культивирование);
- идентификацию бактерий;
- определение чувствительности к антимикробным препаратам и оценку результатов исследования.
Доставленный в бактериологическую лабораторию биоматериал первоначально подвергается микроскопическому исследованию.
Микроскопическое исследование мазка (бактериоскопия), окрашенного по Граму или другими красителями, проводят при исследовании мокроты, гноя, отделяемого из ран, слизистых оболочек (мазок из цервикального канала, зева, носа, глаза). Результаты микроскопии позволяют ориентировочно судить о характере микрофлоры, ее количественном содержании и соотношении различных видов микроорганизмов в биологическом материале, а также дают предварительную информации об обнаружении этиологически значимого инфекционного агента в данном биоматериале, что позволяет врачу сразу начать лечение (эмпирическое). Иногда микроскопия позволяет выявить микроорганизмы, плохо растущие на питательных средах. На основании данных микроскопии проводят выбор питательных сред для выращивания микробов, обнаруженных в мазке.
Культивирование микроорганизмов. Посев исследуемого биоматериала на питательные среды производят с целью выделения чистых культур микроорганизмов, установления их вида и определения чувствительности к антибактериальным препаратам. Для этих целей используют различные питательные среды, позволяющие выделить наибольшее количество видов микроорганизмов. Оптимальными являются питательные среды, содержащие кровь животного или человека, а также сахарный бульон, среды для анаэробов. Одновременно производят посев на дифференциально-диагностические и селективные (предназначенные для определенного вида микроорганизмов) среды. Посев осуществляют на стерильные чашки Петри, в которые предварительно заливают питательную среду для роста микроорганизмов.
Микроскопия мазков, окрашенных по Граму
1 - стрептококки; 2 - стафилококки; 3 - диплобактерии Фридленда; 4 - пневмококки
Колонии отсевают на плотные, жидкие, полужидкие питательные среды, оптимальные для культивирования определенного вида бактерий.
Выделенные чистые культуры микроорганизмов подвергают дальнейшему изучению в диагностических тестах, основанных на морфологических, ферментативных, биологических свойствах и антигенных особенностях, характеризующих бактерий соответствующего вида или варианта.
Определение чувствительности к антибактериальным препаратам. Чувствительность к антимикробным препаратам изучают у выделенных чистых культур микроорганизмов, имеющих этиологическое значение для данного заболевания. Поэтому в направлении на бактериологические анализы требуется указать диагноз заболевания у больного. Определение чувствительности бактерий к спектру антибиотиков помогает лечащему врачу правильно выбрать препарат для лечения больного.
Оценка результатов исследования. Принадлежность условно-патогенных микроорганизмов к естественной микрофлоре организма человека создает ряд трудностей при оценке их этиологической роли в развитии гнойно-воспалительных заболеваний. Условно-патогенные микроорганизмы могут представлять нормальную микрофлору исследуемых жидкостей и тканей или контаминировать их из окружающей среды. Поэтому для правильной оценки результатов бактериологических исследований необходимо знать состав естественной микрофлоры изучаемого образца. В тех случаях, когда исследуемый биоматериал в норме стерилен, как, например, спинномозговая жидкость, экссудаты, все выделенные из него микроорганизмы могут считаться возбудителями заболевания. В тех случаях, когда исследуемый материал имеет собственную микрофлору, как, например, отделяемое влагалища, кал, мокрота, нужно учитывать изменения ее качественного и количественного состава, появление несвойственных ему видов бактерий, количественную обсемененность биоматериала. Так, например, при бактериологическом исследовании мочи степень бактериурии (число бактерий в 1 мл мочи), равная и выше 10 5 , свидетельствует об инфекции мочевых путей. Более низкая степень бактериурии встречается у здоровых людей и является следствием загрязнения мочи естественной микрофлорой мочевых путей.
Установить этиологическую роль условно-патогенной микрофлоры помогают также нарастание количества и повторность выделения бактерий одного вида от больного в процессе заболевания.
Врач-клиницист должен знать, что положительный результат бактериологического исследования в отношении биологического материала, полученного из в норме стерильного очага (кровь, плевральная жидкость, спинномозговая жидкость, пунктат органа или ткани), всегда тревожный результат, требующий немедленных действий по оказанию медицинской помощи.
Серологические методы исследования
В основе всех серологических реакций лежит взаимодействие антигена и антитела. Серологические реакции используются в двух направлениях.
2. Установление родовой и видовой принадлежности микроба или вируса. В этом случае неизвестным компонентом реакции является антиген. Такое исследование требует постановки реакции с заведомо известными иммунными сыворотками.
Серологические исследования не обладают 100%-й чувствительностью и специфичностью в отношении диагностики инфекционных заболеваний, могут давать перекрестные реакции с антителами, направленными к антигенам других возбудителей. В связи с этим оценивать результаты серологических исследований необходимо с большой осторожностью и учетом клинической картины заболевания. Именно этим обусловлено использование для диагностики одной инфекции множества тестов, а также применение метода Western-blot для подтверждения результатов скрининговых методов.
В последние годы прогресс в области серологических исследований связан с разработкой тест-систем для определения авидности специфических антител к возбудителям различных инфекционных заболеваний.
Авидность - характеристика прочности связи специфических антител с соответствующими антигенами. В ходе иммунного ответа организма на проникновение инфекционного агента стимулированный клон лимфоцитов начинает вырабатывать сначала специфические IgM-антитела, а несколько позже и специфические IgG-антитела. IgG-антитела обладают поначалу низкой авидностью, то есть достаточно слабо связывают антиген.
Затем развитие иммунного процесса постепенно (это могут быть недели или месяцы) идет в сторону синтеза лимфоцитами высокоспецифичных (высокоавидных) IgG-антител, более прочно связывающихся с соответствующими антигенами. На основании этих закономерностей иммунного ответа организма в настоящее время разработаны тест-системы для определения авидности специфических IgG-антител при различных инфекционных заболеваниях.
Высокая авидность специфических IgG-антител позволяет исключить недавнее первичное инфицирование и тем самым с помощью серологических методов установить период инфицирования пациента. В клинической практике наиболее широкое распространение нашло определение авидности антител класса IgG при токсоплазмозе и цитомегаловирусной инфекции, что дает дополнительную информацию, полезную в диагностическом и прогностическом плане при подозрении на эти инфекции, в особенности при беременности или планировании беременности.
Метод полимеразной цепной реакции
Полимеразная цепная реакция (ПЦР), являющаяся одним из методов ДНК-диагностики, позволяет увеличить число копий детектируемого участка генома (ДНК) бактерий или вирусов в миллионы раз с использованием фермента ДНК-полимеразы. Тестируемый специфический для данного генома отрезок нуклеиновой кислоты многократно умножается (амплифицируется), что позволяет его идентифицировать.
Сначала молекула ДНК бактерий или вирусов нагреванием разделяется на 2 цепи, затем в присутствии синтезированных ДНК-праймеров (последовательность нуклеотидов специфична для определяемого генома) происходит связывание их с комплементарными участками ДНК, синтезируется вторая цепь нуклеиновой кислоты вслед за каждым праймером в присутствии термостабильной ДНК-полимеразы. Получается две молекулы ДНК. Процесс многократно повторяется. Для диагностики достаточно одной молекулы ДНК, то есть одной бактерии или вирусной частицы.
Введение в реакцию дополнительного этапа - синтеза ДНК на молекуле РНК при помощи фермента обратной транскриптазы - позволило тестировать РНК-вирусы, например, вирус гепатита С. ПЦР - это трехступенчатый процесс, повторяющийся циклично: денатурация, отжиг праймеров, синтез ДНК (полимеризация). Синтезированное количество ДНК идентифицируют методом иммуноферментного анализа или электрофореза.
В ПЦР может быть использован различный биологический материал - сыворотка или плазма крови, соскоб из уретры, биоптат, плевральная или спинномозговая жидкость и т.д. В первую очередь ЦПР применяют для диагностики инфекционных болезней, таких как вирусные гепатиты В, С, D, цитомегаловирусная инфекция, инфекционные заболевания, передающиеся половым путем (гонорея, хламидийная, микоплазменная, уреаплазменная инфекции), туберкулез, ВИЧ-инфекция и т.д.
1. Дайте понятие вирусам. Охарактеризуйте особенности строения и жизни вирусной частицы.
2. Какими факторами осуществляется защита организма человека от вируса.
3. Назовите группу и механизм действия препаратов на вирусы. Приведите примеры препаратов.
4. Назовите типы инфекции, вызываемые вирусами.
5. Назовите представителей кишечных, кровяных, респираторных вирусных инфекций, инфекций кожных покровов и слизистых.
7. Назовите, как называются мероприятия, ликвидирующие эпидемический процесс.
Самостоятельная работа студентов:
Запишите определения методов исследования вирусных инфекций.
Зарисйте в атлас внутриклеточные включения при натуральной оспе (тельца Гварниери), при бешенстве (тельца Бабеша-Негри).
3. Составьте план противоэпидемических мероприятий на вирусную инфекцию (инфекцию определяет преподаватель).
Краткие теоретические положения
Введение
Расширение возможностей в лечении и профилактике вирусных болезней с использованием противовирусных препаратов, иммуномодуляторов и вакцин с различным механизмом действия нуждается в быстрой и точной лабораторной диагностике. Узкая специфичность некоторых противовирусных препаратов также требует быстрой и высокоспецифичной диагностики инфицирующего агента. Появилась необходимость в количественных методах определения вирусов для мониторинга противовирусной терапии. Помимо установления этиологии заболевания лабораторная диагностика имеет важное значение в организации противоэпидемических мероприятий.
Ранняя диагностика первых случаев эпидемических инфекций позволяет своевременно провести противоэпидемические мероприятия – карантин, госпитализацию, вакцинацию и пр. Реализация программ по ликвидации инфекционных заболеваний, например натуральной оспы, показала, что по мере их выполнения возрастает роль лабораторной диагностики. Существенную роль играет лабораторная диагностика в службе крови и акушерской практике, например, выявление доноров, инфицированных вирусом иммунодефицита человека (ВИЧ), вирусом гепатита В (HBV), диагностика краснухи и цитомегаловирусной инфекции у беременных.
Методы диагностики вирусных инфекций
Для успешного выделения вирусов клинический материал должен быть взят в соответствии с патогенезом предполагаемого заболевания и в наиболее ранние сроки.
Как правило, берутся:
– при респираторных инфекциях – носоглоточный смыв;
– при энтеровирусных инфекциях – смыв и фекалии (рео-, энтеровирусы);
– при поражениях кожи и слизистых оболочек – соскобы, содержимое пузырьков (герпес, ветряная оспа);
– при экзантемных инфекциях – смывы (корь, краснуха);
– при арбовирусных инфекциях – кровь, спинномозговая жидкость.
1. Быстрые (экспресс-методы) — прямое обнаружение вируса или его компонентов (антигенов, НК), включений непосредственно в клиническом материале.
А. Вирусоскопический метод заключается в обнаружении вируса в исследуемом материале под микроскопом. Чаще всего используют электронный микроскоп. Световая микроскопия из-за ничтожно малых размеров вирусов практически не применяется. При данном методе можно определить тип НК, размеры вириона, форму вириона, а также выявить внутриклеточные включения, которые образуются в пораженных клетках при некоторых инфекциях.


II. Вирусологический метод основан на:
Культивировании вирусов в чувствительных биологических системах (клеточных культурах, курином эмбрионе, организмах лабораторных животных),их индикации по цитопатогенному действию на биологическую систему (рис.1), идентификации по ингибиции действия вирусов соответствующими противовирусными антителами (рис.2).


Рис. 1. Цитопатическое действие вирусов на клетку: А - нормальный рост, Б - ЦПД вирусов на клетку

Рис.2 Ингибиция вируса антителами
Вирусологическое исследование - это "золотой стандарт" вирусологии и должно проводится в специализированной вирусологической лаборатории. В настоящее время оно используется практически только в условиях возникновения эпидемической вспышки того или иного вирусного инфекционного заболевания.
III. Серологический метод — определение противовирусных антител (оптимально — IgM) и/или определение динамики нарастания их титров за определенный период заболевания в парных сыворотках. Диагностически значимым считают нарастание титра антител в 4 и более раз.
Метод парных сывороток: осуществляем сбор венозной крови в количестве 10 мл в начале болезни и в конце, приготавливаем сыворотку, определяем количество антител в первой и второй сыворотке.
При этом четырехкратное нарастание титра антител во второй сыворотке в большинстве случаев служит показателем протекающей или свежеперенесенной инфекции. При исследовании одной сыворотки, взятой в острой стадии болезни, диагностическое значение имеет обнаружение антител класса Ig М, свидетельствующее об острой инфекции.
Современные методы диагностики:
1. ПЦР - выявляют персистирующие вирусы по НК, находящиеся в клиническом материале, с трудом обнаруживаемые или не обнаруживаемые другими методами.
2. Радиоизотопный иммунный анализ (РИА) - метод основан на метке антител радиоизотопами, что обеспечивало высокую чувствительность в определении вирусного антигена. Широкое распространение метод получил в 80-е годы, особенно для определения маркеров HBV и других некультивируемых вирусов. К недостаткам метода относится необходимость работать с радиоактивными веществами и использования дорогостоящего оборудования (гамма-счетчиков).
3. Иммуноферментный анализ (ИФА) – Иммуноферментные методы определения вирусных антигенов в принципе сходны с РИФ, но основываются на мечении антител ферментами, а не красителями. Наиболее широко используется пероксидаза хрена и щелочная фосфатаза, применяют также b-галактозидазу и b-лактамазы. Меченые антитела связываются с антигеном, и такой комплекс обнаруживается при добавлении субстрата для фермента, с которым конъюгированы антитела. Конечный продукт реакции может быть в виде нерастворимого осадка, и тогда учет проводится с помощью обычного светового микроскопа, или в виде растворимого продукта, который обычно окрашен (или может флюоресцировать или люминесцировать) и регистрируется инструментально.
Поскольку с помощью ИФА можно измерять растворимые антигены, то не требуется наличия интактных клеток в образце и таким образом могут использоваться различные виды клинического материала.
Другое важное преимущество метода ИФА – возможность количественного определения антигенов, что позволяет применять его для оценки клинического течения болезни и эффективности химиотерапии. ИФА, как и РИФ, может применяться как в прямом, так и в непрямом варианте.
Твердофазный ИФА, дающий растворимый окрашеный продукт реакции, нашел наибольшее распространение. ИФА может быть использован как для определения антигена (тогда на твердую фазу – дно лунки полистиролового планшета – наносятся антитела), так и для определения антител (тогда на твердую фазу наносятся антигены).
4. Реакция иммунофлюоресценции (РИФ) – Метод основан на использовании антител, связанных с красителем, например флюоресцеинизотиоцианатом. РИФ широко применяется для выявления вирусных антигенов в материале больных и для быстрой диагностики.
В практике применяются два варианта РИФ: прямой и непрямой. В первом случае применяются меченные красителем антитела к вирусам, которые наносятся на инфицированные клетки (мазок, культура клеток). Таким образом, реакция протекает одноэтапно. Неудобством метода является необходимость иметь большой набор конъюгированных специфических сывороток ко многим вирусам.
При непрямом варианте РИФ на исследуемый материал наносится специфическая сыворотка, антитела которой связываются с вирусным антигеном, находящимся в материале, а затем наслаивается антивидовая сыворотка к гамма-глобулинам животного, в котором готовилась специфическая иммунная сыворотка, например антикроличья, антилошадиная и т. п. Преимущество непрямого варианта РИФ состоит в потребности лишь одного вида меченых антител.
Метод РИФ широко применяется для быстрой расшифровки этиологии острых респираторных вирусных инфекций при анализе мазков-отпечатков со слизистой оболочки верхних дыхательных путей. Успешное применение РИФ для прямой детекции вируса в клиническом материале возможно лишь в случае содержания в нем достаточно большого числа инфицированных клеток и незначительной контаминации микроорганизмами, которые могут давать неспецифическое свечение.
5. Другие методы диагностики –
РТГА используется для диагностики заболеваний, вызванных гемагглютинирующими вирусами. Она основана на связывании антителами сыворотки больного добавленного стандартного вируса. Индикатором реакции являются эритроциты, агглютинирующиеся вирусом (формирование характерного "зонтика") при отсутствии специфических антител и оседающие на дно неагглютинированными при их наличии.
РСК является одной из традиционных серологических реакций и используется для диагностики многих вирусных инфекций. В реакции принимают участие две системы: антитела сыворотки больного + стандартный вирус и эритроциты барана + антитела к ним, а также оттитрованный комплемент. При соответствии антител и вируса этот комплекс связывает комплемент и лизиса бараньих эритроцитов не происходит (положительная реакция). При отрицательной РСК комплемент способствует лизису эритроцитов. Недостатком метода является его недостаточно высокая чувствительность и трудность стандартизации реагентов.
Для учета значимости РСК также, как и РТГА, необходимо титрование парных сывороток, то есть взятых в начале заболевания и в период реконвалесценции.
РПГА – агглютинация сенсибилизированных вирусными антигенами эритроцитов (или полистироловых шариков) в присутствии антител. На эритроцитах могут быть сорбированы любые вирусы, независимо от наличия или отсутствия у них гемагглютинирующей активности. В связи с наличием неспецифических реакций сыворотки исследуются в разведении 1:10 и более.
РНГА – агглютинация эритроцитов, сенсибилизированных специфическими антителами в присутствии вирусных антигенов. Наибольшее распространение РОПГА получила при выявлении HBs-антигена как у больных, так и у доноров крови.
Читайте также:

