Серозный менингит у вич инфицированных
Обновлено: 24.04.2024
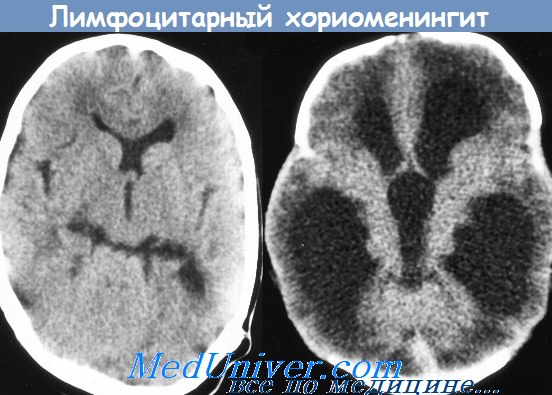
Серозные менингиты. Серозный лимфоцитарный хориоменингит - болезнь Армстронга
Серозные менингиты, вызываемые нейротропными вирусами. К настоящему времени накоплены основательные данные о вирусном происхождении большинства серозных менингитов. В числе возбудителей следует назвать энтеровирусы (Коксаки и ECHO), вирус Армстронга - возбудитель острого лимфоцитарного хориоменингита, вирус полиомиелита и др. При двух последних имеют место менингеальные формы. Определенную долю среди серозных менингитов составляют арбовирусные болезни, эндемичные для определенных регионов мира. Многие из этих болезней периодически носили эпидемический характер, что позволило детально описать их клиническую картину.
Энтеровирусные менингиты Коксаки и ECHO. Клинически во многих проявлениях сходны. Дифференцировать их в каждом отдельном случае вне эпидемической вспышки не представляется возможным. Заболевание начинается внезапно после 2-10-дневного инкубационного периода с высокого подъема (до 38,5-40,5°С) температуры, сильной головной боли и рвоты. Длительность лихорадки 4-7 дней, нередко она носит двухволновой, а иногда и трехволновой характер. Главными симптомами энтеровирусных менингитов являются головная боль и рвота, которые ярче проявляются в период второго подъема температуры. Во время нормальной температуры больные чувствуют себя относительно удовлетворительно.
Обычно в период второй волны лихорадки больные чувствуют себя хуже и МС более выражен (С.Г. Чешик). Головная боль носит разлитой характер, у некоторых больных локализуется в области лба и висков. Рвота повторная и более интенсивная в период лихорадки. В начале болезни она может отсутствовать. Помимо МС, отмечается гиперемия лица, век, конъюнктив, склеры инъецированы. Нередко на 2-6-й день болезни, особенно при ЕСНО-инфекции, появляется сыпь от полиморфной до пятнисто-папулезной с неопределенной локализацией. Высыпания непродолжительны - от нескольких часов до 2-3 дней, исчезают бесследно. Возможна сильная мышечная боль, особенно в мышцах живота, преимущественно в эпигастральной области.
Отмечаются приглушение тонов сердца, брадикардия, гипотония. Иногда увеличены печень и селезенка. В начале болезни до развития МС больные отмечают послабление стула и даже диарею в течение нескольких дней. При серозном менингите, вызванном вирусами Коксаки, МС могут предшествовать миалгии. Позднее может присоединиться миокардит. В целом МС при энтеровирусных менингитах нестоек, отличается разной степенью выраженности. Иногда определяется только ригидность мышц затылка при отсутствии или слабой выраженности симптома Кернига и других менингеальных симптомов. СМЖ прозрачная и бесцветная, вытекает под давлением. Определяется лимфоцитарный плеоцитоз, уровень белка несколько повышен или нормальный, содержание сахара и хлоридов в пределах нормы.
Серозный менингит при Коксаки-инфекции может сочетаться с герпангиной, эпидемической миалгией (борнхольмская болезнь), а при ЕСНО-инфекции часто сопровождается экзантемой.
Серозный лимфоцитарный хориоменингит (болезнь Армстронга), как и энтеровирусные менингиты, протекает с поражением мягких мозговых оболочек и сосудистых сплетений головного мозга, характеризующимся морфологически лимфоцитарной инфильтрацией. Заболевание им связывают с увеличением численности и миграцией грызунов. Примерные сроки инкубации колеблются от 5-7 до 12 дней. Заболевание с развитием менингита начинается внезапно среди полного здоровья или МС появляется с началом второй волны лихорадки.
У больных отмечаются резкая головная боль, повторная рвота и общая слабость. Головная боль диффузная, мучительная или с локализацией в области лба и висков, сопровождается головокружением, болезненностью при движении глазных яблок, светобоязнью. МС имеет тенденцию к нарастанию в течение нескольких дней. Больные заторможены, плохо спят, аппетит снижен. Пульс часто отстает от температуры. В легких сухие хрипы. Могут быть увеличены печень и селезенка, отмечаются запоры. СМЖ прозрачная или опалесцирующая. Лимфоцитарный плеоцитоз (у 90%) от нескольких до 2 тыс. клеток; содержание белка повышено или нормальное. В крови чаще лейкопения, РОЭ нормальная или несколько ускорена. Заболевание продолжается от нескольких дней до 2 мес. СМЖ нормализуется позднее клинического выздоровления, плеоцитоз сохраняется в течение нескольких дней и даже месяцев. Течение заболевания сопровождается периодами обострения.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Серозный менингит — воспаление мягкой мозговой оболочки серозного характера, причиной которого могут быть вирусы (чаще всего), бактерии, грибки, системные заболевания, опухоли, церебральные кисты. В большинстве случаев заболевание протекает остро с фебрилитетом, головной болью, менингеальным симптомокомплексом, иногда с поражением черепно-мозговых нервов. Диагностика основывается на эпидемиологических данных, результатах неврологического осмотра, данных анализа цереброспинальной жидкости, бактериологических и вирусологических исследований, ЭЭГ, МРТ головного мозга. Терапия включает этиотропное лечение, дегидратацию, дезинтоксикацию, антибиотикотерапию, жаропонижающие, противосудорожные, нейрометаболические препараты.
Общие сведения
Серозный менингит — острый воспалительный процесс в мягкой оболочке головного мозга, имеющий серозный характер. Его причинами могут выступать вирусы, грибы и бактерии. В отдельных случаях серозный менингит может носить неинфекционный асептический характер. Особенностью серозного воспаления является продуцирование церебральными оболочками прозрачного серозного экссудата, содержащего незначительное количество лейкоцитов. В отличие от гнойного менингита, серозный не сопровождается некрозом клеточных элементов и образованием гноя, поэтому он имеет более легкое течение и благоприятный прогноз. Серозный менингит встречается в основном среди детей в возрастном периоде от 3 до 6 лет. У взрослых серозная форма воспаления церебральных оболочек бывает крайне редко, преимущественно у молодых людей 20-30-летнего возраста.

Причины серозного менингита
Инфицирование возможно воздушно-капельным, контактным и водным путями. В первом случае инфекционный агент передается через воздух, куда он попадает с дыханием, кашлем, чиханием больного. Контактный путь реализуется через прикосновение к коже заболевшего или предметам, инфицированным попавшими на них возбудителями со слизистых, кожи или ран больного. Водный путь передачи характерен для энтеровирусов, поэтому вспышки энтеровирусного менингита происходят преимущественно летом в купальный сезон.
Неинфекционный асептический серозный менингит может возникать при опухолях церебральных оболочек и внутримозговых опухолях, при кистах головного мозга, системных заболеваниях (СКВ, узелковом периартериите). В практике инфекционистов и специалистов в области неврологии также встречается вирусный лимфоцитарный хориоменингит (менингит Армстронга), источником инфекции при котором являются домашние мыши и крысы. Вирус проникает в организм человека при употреблении воды и продуктов, зараженных мочой, калом и носовой слизью инфицированных грызунов.
Симптомы серозного менингита
Серозный менингит вирусной этиологии, как правило, имеет инкубационный период, варьирующий от 3 до 18 дней. Характерна острая манифестация заболевания с подъема температуры тела до 40°С, интенсивной цефалгии (головной боли), интоксикационного симптомокомплекса. Последний проявляется разбитостью, общей слабостью, миалгией и артралгией. Может наблюдаться двухволновая температурная кривая со спадом на 3-4-й день и повторным подъемом через несколько суток. Цефалгия носит постоянный изматывающий характер; усугубляется при движениях головой, ярком свете, резких звуках и шуме; не купируется анальгетиками. Отмечается анорексия, тошнота, неоднократная рвота. Характерным симптомом выступает общая и кожная гиперестезия — болезненное восприятие раздражителей (звуков, света, прикосновений). Пациентам лучше находиться в тихом и затемненном помещении.
Клиника отдельных форм серозного менингита
Острый лимфоцитарный хориоменингит
Инкубационный период занимает 6-13 суток. Поражаются не только мягкие церебральные оболочки, но и сосудистые сплетения мозговых желудочков. Манифестации лимфоцитарного хориоменингита может предшествовать продром, при котором пациент чувствует повышенную усталость и некоторую разбитость; возможны боль в горле (фарингит) и насморк. Затем температура тела поднимается до фебрильных значений. При этом симптомы менингита могут возникнуть сразу, а может иметь место гриппоподобная форма дебюта заболевания, при которой проявления менингита появляются с началом второй волны подъема температуры. В остальном лимфоцитарный хориоменингит имеет такую же клинику, как и другие формы серозного менингита.
Туберкулезный менингит
Серозный менингит туберкулезной этиологии возникает на фоне уже существующего туберкулеза легких, почки, гортани, гениталий или других локализаций. Течение туберкулезного менингита имеет подострый характер. Продромальный период может продолжаться до 3-х недель, проявляется утомляемостью, потливостью, умеренной цефалгией, субфебрилитетом, снижением аппетита. Менингеальные симптомы появляются постепенно. Возможно снижение зрения, легкий птоз, косоглазие. Если противотуберкулезная терапия не проводится, со временем возникают очаговые симптомы: афазия, парезы и т. п. У пациентов, ранее проходивших терапию противотуберкулезными препаратами, менингит может иметь хроническое течение.
Грибковый менингит при СПИДе
Серозный менингит грибковой этиологии у пациентов со СПИДом протекает с минимумом клинических проявлений. Характерно постепенное развитие, иногда в течение 2-3-х недель. Температура может оставаться субфебрильной. Цефалгия не имеет такого интенсивного характера. Ликворно-гипертензионный синдром (внутричерепная гипертензия) отмечается лишь у 40% больных. Возможна заторможенность и сонливость. Ригидность мышц затылочной группы, а также другие менингеальные симптомы могут отсутствовать.
Серозный менингит при эпидемическом паротите
Парамиксовирусный менингит в 3 раза чаще отмечается у лиц мужского пола. Обычно симптомы менингита появляются спустя 1-3 недели от дебюта эпидпаротита. Иногда они наблюдаются одновременно, а в 10% случаев предшествуют клинике паротита. Типично острое течение с высокой температурой, интенсивной цефалгией, рвотой, ярко выраженным оболочечным синдромом. У маленьких детей зачастую отмечается сонливость и адинамия. Возможны признаки поражения ЧМН, атаксия, парезы, абдоминалгия (боли в животе), судорожные припадки. Проникновение парамиксовируса во внутренние органы сопровождается развитием панкреатита, орхита, аднексита.
Диагностика серозного менингита
По характерной клинической картине и наличию менингеального симптомокомплекса (типичная поза, ригидность заднешейных мышц, положительные симптомы Кернега, нижний и верхний симптомы Брудзинского, у грудничков - симптом Лесажа) предположить наличие менингита может не только невролог, но и участковый терапевт или педиатр. Тщательное изучение анамнеза болезни (выявление контактов с больными лицами, определение длительности инкубационного периода, характер начала болезни и т. п.) и проведение дополнительных методов обследования необходимы для установления вида и этиологии менингита.
Серозный менингит сопровождается типичными воспалительными изменениями в клиническом анализе крови, но обычно подъем СОЭ и лейкоцитоз выражены в меньшей степени, чем при гнойном менингите. Для выделения возбудителя производится бактериальный посев мазков из зева и носа, вирусологические исследования методами ПЦР, РИФ, ИФА. У пациентов с иммунодефицитом иммунологические исследования, направленные на верификацию возбудителя, малоинформативны, поскольку они могут давать ложные результаты.
Серозный менингит может быть подтвержден путем исследования цереброспинальной жидкости. Для серозного воспаления мягкой церебральной оболочки характерен слегка опалесцирующий или прозрачный ликвор с немного повышенным содержанием белка. Туберкулезный и грибковый менингит сопровождаются понижением уровня глюкозы. Цереброспинальная жидкость вытекает под повышенным давлением. В первые несколько суток может отмечаться нейтрофильный лейкоцитоз, который напоминает картину бактериального менингита. Затем в ликворе начинают преобладать лимфоциты, что более характерно для вирусного менингита. Поэтому люмбальную пункцию необходимо повторять и сопоставлять данные исследования ликвора в различные периоды заболевания.
При туберкулезной и сифилистической этиологии менингита возбудители могут быть выявлены при микроскопии цереброспинальной жидкости после специального окрашивания мазков. Если серозный менингит имеет вирусный генез, то возбудитель не обнаруживается. При необходимости дополнительно могут быть назначены следующие обследования: электроэнцефалография, МРТ головного мозга, Эхо-ЭГ, туберкулиновые пробы, RPR-тест, консультация офтальмолога, офтальмоскопия. Дифференциальный диагноз проводится с гнойным менингитом пневмококковой, менингококковой и другой этиологии, с клещевым энцефалитом, арахноидитом, субарахноидальным кровоизлиянием.
Лечение серозного менингита
Пациент с подозрением на серозный менингит требует госпитализации и стационарного лечения. В первую очередь необходима этиотропная терапия. При вирусном генезе менингита проводится противовирусное лечение препаратами интерферона, при герпетической инфекции — ацикловиром. Пациентам со сниженным иммунитетом параллельно вводится иммуноглобулин. Поскольку точное определение этиологии менингита требует времени, проводится антибиотикотерапия препаратами широкого спектра действия (цефтазидимом, цефтриаксоном). При подтвержденном туберкулезном менингите назначают противотуберкулезное лечение (фтивазид, рифампицин, изониазид и пр.).
С целью дезинтоксикации осуществляется инфузионная терапия, для борьбы с ликворно-гипертензионным синдромом — дегидратация (введение мочегонных: фуросемида, ацетазоламида). При фебрилитете — назначают жаропонижающие (ибупрофен, парацетамол), при судорожном синдроме — детомидин, диазепам, вальпроевую кислоту. Одновременно проводят нейропротекторную и нейротропную терапию — назначают ноотропы (гамма-аминомасляная кислота, пирацетам, глицин), витамины группы В, гидрализат головного мозга свиньи и др.
Прогноз и профилактика серозного менингита
В подавляющем большинстве случаев при корректной и своевременной терапии серозный менингит имеет благоприятный исход. Обычно температура начинает спадать уже на 3-4-й день, повторная волна фебрилитета наблюдается редко. В среднем серозный менингит имеет длительность около 10 дней, максимум — 2 недели. Как правило, он проходит не оставляя после себя никаких последствий. В отдельных случаях после перенесенного менингита может сохраняться ликворно-гипертензионный синдром, частые цефалгии, астения, эмоциональная неустойчивость, ухудшение памяти, затруднения концентрации внимания. Однако эти остаточные явления исчезают в течение нескольких недель или месяцев. Серьезный прогноз имеет туберкулезный менингит, без применения противотуберкулезных фармпрепаратов он приводит к смертельному исходу на 23-25-й день болезни. При позднем начале противотуберкулезного лечения прогноз серьезный — возможны рецидивы и осложнения.
Лучшая профилактика менингита любой этиологии — это крепкая иммунная система, т. е. здоровое питание, активный образ жизни, закаливание и т. п. К профилактическим мероприятиям также следует отнести своевременное лечение острых инфекций, изоляцию заболевших, вакцинацию против туберкулеза, питье только очищенной или кипяченой воды, тщательное мытье овощей и фруктов, соблюдение личной гигиены.
Вирусный менингит — поражение оболочек головного мозга, протекающее по типу серозного воспалительного процесса и обусловленное вирусной инфекцией. Подобно менингитам другой этиологии вирусный менингит проявляется головной болью, тошнотой, повторными рвотами, наличием менингеальных симптомов. Его отличительными чертами являются острое начало, легкая степень нарушения сознания, непродолжительное течение и благоприятный исход. Вирусный менингит диагностируется на основании клинических данных, результатов анализа цереброспинальной жидкости и ее ПЦР-исследования. Лечение пациентов с вирусным менингитом заключается в проведении симптоматической терапии (жаропонижающие, анальгетики), по показаниям проводится противовирусная терапия.
МКБ-10

Общие сведения
Вирусный менингит представляет собой воспаление оболочек головного мозга (менингит), вызванное проникновением в них вирусов. В отличие от гнойного менингита, обусловленного бактериальной флорой, вирусный менингит сопровождается серозным воспалительным процессом. Для серозного воспаления характерно образование серозного выпота, который пропитывает оболочки головного мозга, приводя к их утолщению. Отек мозговых оболочек при вирусном менингите вызывает нарушение оттока цереброспинальной жидкости и приводит к повышению внутричерепного давления. Однако серозный тип воспаления не сопровождается массовой экссудацией нейтрофилов и гибелью клеточных элементов, поэтому вирусный менингит имеет более благоприятное течение, чем бактериальный.

Причины
Вирусный менингит является инфекционным заболеванием. Его возбудителями могут выступать различные вирусы, которые попадают в мозговые оболочки гематогенным, лимфогенным или периневральным путем. В зависимости от типа вируса вирусный менингит может возникнуть при контактном или воздушно-капельном заражении. Попадая в организм, вирусы проникают в подпаутинное пространство и инфицируют паутинную и мягкую мозговые оболочки. Распространение вирусов в вещество мозга с развитием энцефалита наблюдается в крайне редких случаях.
В 75-80% случаев вирусный менингит обусловлен энтеровирусной инфекцией (вирусами Коксаки и ЕСНО). Реже причиной вирусного менингита становится вирус эпидемического паротита, вирус Эпштейна-Барр (возбудитель инфекционного мононуклеоза), аренавирусы, цитомегаловирус, герпетическая инфекция, аденовирусы. ВИЧ-инфекция также может приводить к развитию вирусного менингита. Однако чаще при ней отмечаются лишь изменения в цереброспинальной жидкости, а вирусный менингит имеет бессимптомное течение. Вирусный менингит имеет сезонную заболеваемость зависящую от вида возбудителя. Большинство случаев заболевания приходится на летнее время, для вируса эпидемического паротита характерен пик заболеваемости зимой и весной.
Симптомы вирусного менингита
Как правило, инкубационный период вирусного менингита занимает от 2 до 4 дней. Характерно острое начало с подъема температуры тела до высоких цифр, общего недомогания и интоксикационного синдрома. Могут наблюдаться боли в мышцах, тошнота и рвота, анорексия, понос и боли в животе. Пациент может жаловаться на насморк, боли в горле и/или кашель. У грудных детей наблюдается напряжение или выбухание родничка. При вирусном менингите нередко отмечаются легкие нарушения сознания: сонливость или оглушенность. В некоторых случаях наоборот возможно беспокойство и возбуждение больного. При возникновении более тяжелых расстройств сознания (сопор, кома) необходимо проведение повторного обследования пациента и пересмотр диагноза.
Вирусный менингит сопровождается ярко выраженным менингеальным синдромом, который может проявляться с первого дня заболевания или манифестировать на вторые сутки. Он характеризуется постоянной мучительной головной болью, плохо снимаемой приемом анальгетиков, повторными рвотами, повышенной чувствительностью кожи (гиперестезией) и болезненным восприятием внешних раздражителей (шума, резких звуков, яркого света и т. п.). Характерно положение больного в постели: лежа на боку, голова запрокинута назад, колени приведены к животу, руки прижаты к груди.
При осмотре пациента, имеющего вирусный менингит, отмечается избыточное напряжение (ригидность) разгибательной группы мышц шеи, затрудняющее приведение подбородка к груди; положительные менингеальные симптомы. Симптомы Брудзинского: верхний — при пассивном сгибании головы происходит непроизвольное сгибание ног; нижний — разгибание согнутой под прямым углом ноги приводит к сгибанию второй ноги. Симптом Кернига — затруднение пассивного разгибания ноги согнутой под прямым углом. У детей грудного возраста показательным является симптом Лесажа (симптом подвешивания): если ребенка поднять, держа под мышки, то наблюдается сгибание ног и подтягивание их к животу.
Вирусный менингит отличается относительно коротким течением. Уже на 3-5 сутки температура тела падает до нормальных цифр, хотя в некоторых случаях наблюдается вторая волна лихорадки. Весь период заболевания длится от 7 до 14 дней, в среднем около 10 дней.
Диагностика
Заподозрить вирусный менингит неврологу позволяют характерные жалобы пациента, острое начало заболевания и наличие менингеальных симптомов. Для установления вирусного характера воспаления мозговых оболочек проводят люмбальную пункцию с исследованием цереброспинальной жидкости, ПЦР-исследования и выделение возбудителя.
Анализ цереброспинальной жидкости при вирусном менингите показывает незначительное увеличение белка, нормальное содержание глюкозы и лейкоцитоз. В первые 1-2 сутки вирусный менингит может сопровождаться нейтрофильным лейкоцитозом ликвора, что более характерно для бактериального воспаления. Однако отсутствие возбудителя при микроскопии различно окрашенных мазков цереброспинальной жидкости свидетельствует в пользу вирусной этиологии заболевания. Для ее подтверждения необходимо повторное исследование ликвора спустя 12ч, при котором в случае вирусного менингита наблюдается уменьшение числа нейтрофилов и нарастание количества лимфоцитов.
Анализ цереброспинальной жидкости позволяет дифференцировать вирусный менингит от других видов воспаления мозговых оболочек. Так, при лептоспирозной и туберкулезной этиологии менингита, а также при его опухолевом характере, наблюдающийся в цереброспинальной жидкости лимфоцитоз сочетается со снижением уровня глюкозы.
Выделение вируса является весьма сложной задачей, поскольку в цереброспинальной жидкости он содержится в небольшом количестве, а в других источниках (кровь, моча, кал, мазок из носоглотки) может находиться при носительстве или после перенесенной инфекции без развития вирусного менингита. Поэтому основным современным методом диагностики возбудителя при вирусном менингите является ПЦР- исследование цереброспинальной жидкости. Серологические реакции для диагностики вирусного менингита показательны только в случае сравнения их результатов в начале заболевания и спустя 2-3 недели. Из-за большой длительности такой диагностики она может носить лишь ретроспективный характер.
Пациентам, имеющим вирусный менингит, дополнительно проводят клинический анализ крови, биохимические пробы печени, определение электролитного состава крови, содержание в ней глюкозы, креатинина, липазы и амилазы. При атипичном течении вирусного менингита и сомнениях при его диагностике возможно проведение электромиографии, ЭЭГ, МРТ и КТ головного мозга.
Лечение вирусного менингита
В отношении вирусного менингита в большинстве случаев проводится симптоматическая терапия. Пациенту рекомендован покой, постельный режим, нахождение в затемненном помещении. Для купирования головной боли назначают анальгетики. Но зачастую она значительно уменьшается после снижения внутричерепного давления в результате диагностической люмбальной пункции. Температура тела выше 38°C является показанием к приему жаропонижающих препаратов (парацетамол, ибупрофен и др.).
Специфическая и неспецифическая противовирусная терапия вирусного менингита необходима у пациентов с ослабленным состоянием иммунной системы и у грудных детей. В таких случаях проводится внутривенное введение иммуноглобулина. Если вирусный менингит вызван вирусом герпеса или вирусом Эпштейн-Барр, то возможно применение ацикловира.
Прогноз
У взрослых вирусный менингит в большинстве случаев заканчивается полным выздоровлением. Примерно в 10% случаев отмечаются остаточные явления в виде астении, головной боли, небольших расстройств координации, легких нарушений интеллектуальной сферы (ухудшения памяти, затруднение способности к сосредоточению, некоторая невнимательность и пр.). Однако и они проходят спустя несколько недель, реже — месяцев. В грудном возрасте вирусный менингит может приводить к тяжелым осложнениям в виде стойкой тугоухости, задержки психического развития, нарушений интеллекта.
Неврологические проявления ВИЧ-инфекции (нейроСПИД) — обобщенное клиническое понятие, включающее многообразные первичные и вторичные синдромы и заболевания нервной системы, обусловленные ВИЧ. Проявлениями нейроСПИДа могут выступать менингоэнцефалит, полиневропатия, энцефало- и миелопатия, оппортунистические нейроинфекции, опухоли ЦНС, церебральные сосудистые нарушения и т. п. Диагностируется нейроСПИД при сопоставлении результатов анализов на ВИЧ, данных неврологического осмотра, нейропсихологического тестирования, ликворологических и томографических исследований, ЭФИ нервно-мышечного аппарата. Лечение нейроСПИДа осуществляется в рамках терапии ВИЧ-инфекции с назначением специфической и симптоматической терапии имеющихся неврологических проявлений.
Общие сведения

Причины возникновения нейроСПИДа
Несмотря на общепризнанность нейротропности ВИЧ, конкретные патогенетические механизмы его воздействия на нервную систему (НС) до конца не ясны. Предполагается, что нейроСПИД обусловлен как прямым, так опосредованным воздействием вируса на НС. Прямое влияние связывают с тропностью ВИЧ к CD4-рецепторам, которые имеются не только в мембране лимфоцитов, но и в глиальных клетках мозговой ткани.
Опосредованное воздействие ВИЧ реализуется несколькими путями. Во-первых, это развитие оппортунистических инфекций и опухолевых процессов за счет резкого снижения иммунного статуса организма. Во-вторых, предполагают наличие аутоиммунных механизмов (например, в развитии асептического менингита и полиневропатии при нейроСПИДе), связанных с синтезом антител к нервным клеткам, имеющим встроенный ВИЧ-антиген. Существует также гипотеза о нейротоксическом действии продуцируемых ВИЧ химических веществ. Кроме того, развитие нейроСПИДа возможно вследствие повреждения эндотелия мозговых сосудов провоспалительными цитокинами, приводящего к расстройству микроциркуляции и гипоксии, обуславливающей гибель нейронов.
Следует отметить, что отсутствие полной ясности в этиопатогенезе ВИЧ-инфекции и нейроСПИДа в частности, наличие существенного количества ложноположительных реакций на ВИЧ при его лабораторной диагностике, а также сложности с выделением вируса привели к появлению среди медиков и специалистов в области иммунологии лиц, считающих неправомочным само понятие ВИЧ-инфекция. При этом сторонники ВИЧ-отрицания признают существование синдрома иммунодефицита как такового, но опасаются, что с введением понятий ВИЧ-инфекция и нейроСПИД под эти диагнозы массово попадают пациенты с различными другими заболеваниями.
Классификация нейроСПИДа
В соответствии с прямым или опосредованным воздействием ВИЧ на нервную систему принято различать первичный и вторичный нейроСПИД. К базовым клиническим формам, которые включает первичный нейроСПИД, относят: острый асептический менингит, ВИЧ-энцефалопатию (СПИД-деменцию), ВИЧ-миелопатию (вакуолярную миелопатию), васкулярный нейроСПИД, поражения периферической НС (дистальная симметричная невропатия, синдром Гийена-Барре, множественная мононевропатия, хроническая воспалительная демиелинизирующая полинейропатия, синдром конского хвоста), поражение мышц (миопатии).
Вторичный нейроСПИД включает оппортунистические нейроинфекции и опухоли. Первые отличаются большим многообразием: церебральный токсоплазмоз, криптококковый менингит, герпесвирусная нейроинфекция (опоясывающий герпес, цитомегаловирусный и герпесвирусный энцефалиты, цитомегаловирусная полирадикулопатия, герпесвирусный миелит и ганглионевриты), прогрессирующая мультифокальная лейкоэнцефалопатия, туберкулезные поражения НС, нейросифилис. Наиболее часто встречающимися опухолями центральной НС при нейроСПИДе являются: первичная лимфома головного мозга, лимфома Беркитта, глионейробластома, диссеминированная саркома Капоши.
Симптомы нейроСПИДа
Первичный нейроСПИД зачастую имеет бессимптомное субклиническое течение. В 10-20% случаев неврологические симптомы дебютируют в первые 2-6 недель от заражения ВИЧ (период сероконверсии). В этот период на фоне фебрилитета, лимфаденопатии и кожных высыпаний у части пациентов манифестируют признаки асептического менингита и острой радикулоневропатии. Другие клинические формы первичного нейроСПИДа (ВИЧ-энцефалопатия, ВИЧ-миелопатия) возникают преимущественно в развернутой стадии ВИЧ-инфекции на фоне системных проявлений и выраженной иммуносупрессии. Вторичный нейроСПИД развивается в фазе симптомной хронической ВИЧ-инфекции (стадия вторичных заболеваний), которая наступает в период от 2 до 15 лет с момента первых клинических проявлений. Отдельные неврологические симптомы (головная боль, полиневропатия, нарушения сна, астения, депрессия, миопатия) могут быть вызваны токсичной антиретровирусной терапией.
Острая радикулоневропатия связана с острой воспалительной демиелинизацией корешков спинномозговых и черепных нервов. Характерны вялый тетрапарез, полиневритический тип нарушений чувствительности, корешковый синдром, поражение лицевого (реже глазодвигательного) нервов, бульбарные расстройства. Фаза нарастания симптомов может длиться от нескольких дней до месяца, затем после 2-4 недель стабильного состояния начинается регресс симптоматики. У 70% пациентов с этой формой нейроСПИДа отмечается полное восстановление, у 15% - выраженные остаточные парезы.
ВИЧ-энцефалопатия является самым частым проявлением первичного нейроСПИДа. Включает когнитивные, поведенческие и двигательные расстройства. Последние бывают представлены мозжечковой атаксией, тремором, пирамидной недостаточностью, вторичным паркинсонизмом, гиперкинезами. Отдельные симптомы и умеренный когнитивный дефицит отмечаются примерно у 75% пациентов со СПИДом. У 3-5% больных энцефалопатия выступает начальным синдромом нейроСПИДа. Морфологическим субстратом является мультифокальный гигантоклеточный энцефалит с поражением преимущественно лобных и височных долей, подкорковых структур, моста и мозжечка.
ВИЧ-миелопатия проявляется нижним спастическим парапарезом и тазовыми расстройствами. Отличается медленным течением и вариативностью тяжести клинических симптомов от легкого пареза до грубой плегии с недержанием мочи и кала. Это проявление нейроСПИДа отмечается у 20% пациентов с ВИЧ. Морфологически выявляется вакуолизация белого спинномозгового вещества, наиболее выраженная в грудных сегментах. Однако на МРТ позвоночника изменения зачастую не фиксируются.
Васкулярный нейроСПИД обусловлен васкулитом церебральных сосудов и зачастую приводит к развитию ишемического инсульта, отличительной чертой которого является волнообразное течение и частая трансформация в геморрагический инсульт. Характерны предшествующие инсульту ТИА, а также повторные инсульты, вследствие мультифокального поражения сосудов.
Диагностика нейроСПИДа
Учитывая частую встречаемость нейроСПИДа, консультация невролога рекомендована всем больным ВИЧ-инфекцией. В связи с тем, что первыми симптомами ВИЧ-энцефалопатии зачастую выступают когнитивные нарушения, исследование неврологического статуса целесообразно дополнять нейропсихологическим обследованием. Среди практических неврологов должна существовать определенная настороженность в отношении впервые обратившихся пациентов из групп риска, поскольку неврологические проявления у них могут являться симптомами первичного нейроСПИДа. В таких случаях следует обращать внимание на наличие у больного признаков иммуносупрессии и системных симптомов (снижения массы тела, лимфаденопатии, выпадения волос и т. п.).
Наряду с обязательными в диагностике ВИЧ-инфекции исследованиями крови путем ИФА, иммуноблоттинга и определения вирусной нагрузки при помощи ПЦР, в диагностике нейроСПИДа широко используются электрофизиологические, томографические и ликворологические методы. При необходимости проводятся консультации психиатра, нейрохирурга и др. специалистов. Диагностика и анализ результатов лечения поражений периферической НС при нейроСПИДе осуществляются преимущественно с помощью ЭФИ нервно-мышечной системы (ЭМГ, ЭНМГ, исследование ВП).
С целью диагностики поражений центральной НС при нейроСПИДе, для анализа их течения и эффективности проводимой терапии широко используются методы компьютерной томографии и магнитно-резонансной томографии. КТ головного мозга особенно информативна в диагностике вторичных объемных процессов церебральной локализации. МРТ головного мозга более эффективно визуализирует диффузные и мелкоочаговые изменения (участки атрофии и демиелинизации), расположенные в глубинных отделах мозга патологические очаги. Однако результаты аутопсии показывают, что современные методы нейровизуализации способны отображать не все морфологические изменения, происходящие в мозговой ткани при нейроСПИДе.
Немаловажное значение в диагностике нейроСПИДа имеет исследование цереброспинальной жидкости, полученной при люмбальной пункции. У серопозитивных пациентов даже при отсутствии неврологической симптоматики в ликворе зачастую наблюдается умеренный лимфоцитоз, повышение уровня белка и снижение концентрации глюкозы. При наличии неврологических проявлении эти изменения, наряду со снижением уровня CD4-лимфоцитов, говорят о возможном развитии нейроСПИДа. Иммунологические исследования ликвора, как правило, выявляют повышенное содержание IgG.
Лечение нейроСПИДа
Основу терапии и профилактики развития нейроСПИДа составляет лечение ВИЧ-инфекции. Эффективная антиретровирусная терапия (АРТ) фармпрепаратами, способными проходить через ГЭБ, позволяет блокировать репликацию ВИЧ, остановить нарастание иммунодефицита и таким образом уменьшить тяжесть клинических проявлений нейроСПИДа, снизить риск возникновения оппортунистических нейроинфекций и повысить эффективность их терапии. К наиболее апробированным средствам, применяемым при нейроСПИДе, относятся зидовудин, ставудин, абакавир. Учитывая токсичность большинства антиретровирусных препаратов, АРТ назначается по индивидуально подобранной схеме только при наличии показаний и с согласия пациента.
Параллельно с АРТ осуществляется специфическая и симптоматическая терапия возникшей клинической формы нейроСПИДа. Так, при ВИЧ-энцефалопатии применяют холина альфосцерат и мягкие ноотропы (мебикар, цитиколин, пирацетам, фенибут), при инсульте — антикоагулянты и пентоксифиллин, при полиневропатии — цитиколин, комбинированные препараты витаминов группы В, при острых психических нарушениях — антипсихотические средства (клозапин). При поражениях периферической НС отмечена эффективность плазмафереза. В лечении миопатий используют плазмаферез и кортикостероидную терапию.
При оппортунистических нейроинфекциях применяют этиотропные препараты: при криптококовых менингитах — фторцитозин с амфотерицином, токсоплазменных энцефалитах — кларитромицин, азитромицин, спирамицин, при герпетических поражениях — ацикловир, валацикловир, ганцикловир, абакавир, саквинавир. Лечение опухолей, возникающих как проявление вторичного нейроСПИДа, может потребовать хирургического вмешательства. Вопрос о необходимости операции рассматривается совместно с нейрохирургом.
Асептический менингит. Криптококковая инфекция. Лечение криптококковой инфекции.
Асептический менингит, как правило, развивается в момент сероконверсии ВИЧ, т. е. при появлении в крови больного специфических антител к вирусу. Клиническими признаками данной патологии являются головные боли, лихорадка, менингеальные знаки и в некоторых случаях — поражение черепных нервов, спутанность сознания и сонливость. Асептический менингит обычно носит самоограничивающийся характер и не требует никакого другого лечения, кроме анальгетиков. Хронический субклинический асептический менигит нередко наблюдается у больных ВИЧ. Отмечается умеренное повышение уровня белка в ЦСЖ, умеренный лифоцитарный плеоцитоз, повышение индекса иммуноглобулинов и иногда — олигоклональные антитела.
Важно дифференцировать это состояние от нейросифилиса или другой оппортунистической инфекции. При нарастании иммунодефицита плеоцитоз обычно исчезает. Больным с выраженным иммунодефицитом при развитии асептического менингита необходимо провести тщательное обследование на оппортунистическую инфекцию.
Криптококковая инфекция
1. Течение криптококковой инфекции. Cryptococcus neoformans — это самый частый возбудитель менингита у больных СПИДом — он обнаруживается примерно в 10% случаев. Кроме поражения нервной системы нередко наблюдается криптококковое поражение легких, костного мозга, печени и кожи. Локализованные очаги криптококкового поражения — криптококкомы — расположены в паренхиме мозга. Грибок попадает в организм человека с вдыхаемым воздухом и проникает в ЦНС гематогенным путем. Клинические симптомы поражения становятся очевидными при нарастании иммунодефицита.
2. Клиническая картина криптококковой инфекции. Чаще всего встречается криптококковый менингит, единственными признаками которого могут быть головная боль и лихорадка. Менингеальные знаки положительны менее чем у половины больных. Может также отмечаться поражение черепных нервов и у некоторых больных — нарушения со стороны желудочно-кишечного тракта. При вовлечении в процесс паренхимы мозга появляются припадки и очаговые симптомы. Поражение вещества мозга иногда встречается изолированно, без оболочечного процесса.
3. Диагностика криптококковой инфекции. Нейровизуализационное обследование не всегда выявляет патологию. У больных с менингитом может наблюдаться накопление контраста в мозговых оболочках. Криптококкомы могут накапливать и не накапливать контраст. Кисты, образующиеся в пространствах Вирхова-Робина на уровне базальных ганглиев и в других отделах не накапливают контраст. Плеоцитоз в ЦСЖ выявляется не всегда. Снижение концентрации глюкозы и умеренное повышение уровня белка в ЦСЖ — неспецифические изменения и наблюдаются не во всех случаях. Обычно наблюдается повышение титра криптококкового антигена в сыворотке крови, а также положительна культура криптококка. Эти тесты, как правило, негативны при изолированных очагах в паренхиме мозга. Для подтверждения диагноза необходима биопсия очагов в веществе мозга.
4. Лечение криптококковой инфекции
- Начальная терапия. Лечение криптококкового менингита рекомендуется начать с амфотерицина В в дозе 0,6—1,0 мг/кг/сут. одновременно с флуцитозином в дозе 25,0—37,5 мг/кг 4 раза в сутки у больных с нормальной функцией почек. В некоторых случаях ограничиваются терапией одним амфотерицином В. Альтернативным методом лечения является терапия флуконазолом в дозе 200 мг 2 раза в сутки. Этот препарат не менее эффективно подавляет клинические признаки заболевания, но санация цереброспинальной жидкости происходит медленнее. Данный метод рекомендован больным без нарушения интеллекта и с титрами криптококкового антигена менее 1:1000. Лечение амфотерицином В продолжают до достижения общей дозы 1 г, затем переходят на флуконазол в дозе 200 мг внутрь 2 раза в сутки, в течение 10 недель. После санации ЦСЖ переходят на поддерживающий режим терапии.
- Вспомогательная терапия. Пациентам со значительным повышением уровня внутричерепного давления назначается ацетазоламид в дозе 250 мг 4 раза в сутки и/или дренаж ЦСЖ посредством многократных ЛП или установки шунта.
- После достижения санации ЦСЖ больному показана пожизненная поддерживающая терапия флуконазолом в дозе 200 мг/сут.
- Лечение амфотерицином В часто сопровождается побочными эффектами. Лихорадка й озноб подавляются ибупрофеном, аспирином или гидрокортизоном в низких дозах. После инфузионного введения амфотерицина у пациентов часто развивается тошнота, рвота, учащение дыхания и артериальная гипотензия. Препарат оказывает токсическое воздействие на почки. При появлении признаков почечной недостаточности необходимо снизить дозу препарата и количество вводимой жидкости. Возможна боль в месте введения лекарства, боли в суставах и мышцах. Могут наблюдаться флебит, нарушение электролитного баланса с гипокальциемией, гипо- и гиперкалиемией и гипомагниемией. Описаны токсические поражения печени, тромбоцитопения, лейкопения и гранулоцитопения, а также нарушения свертываемости крови, припадки, снижение слуха, энцефалопатия, нейропатия и анафилактические реакции.
5. Ожидаемый результат лечения криптококковой инфекции. Смертность вследствие криптококкового менингита у больных СПИДом составляет 10-25%. Плохими прогностическими признаками являются психические нарушения, титры криптококкового антигена выше 1:1024, наличие очагов криптококковой инфекции за пределами ЦНС, повышение внутричерепного давления и гипонатриемия. После окончания основного лечения необходимо исследовать ЦСЖ. При положительной культуре криптококков терапия должна быть продолжена флуконазолом в высоких дозах. Уровень криптококкового антиггена к в сыворотке не может служить достоверным показателем эффективности лечения.
6. Профилактика криптококковой инфекции. Исследования показали, что риск развития криптококкового менингита несколько ниже у больных СПИДом, принимающих флуконазол в дозе 100-200 мг/сут.
- Вернуться в оглавление раздела "Неврология."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

