Сезонный подъем при вирусном гепатите а
Обновлено: 22.04.2024
Гепатит А — это болезнь печени вирусного происхождения, которая может протекать как в легкой, так и в тяжелой форме.
Вирус гепатита А передается при потреблении продуктов питания и воды, загрязненных фекалиями инфицированного человека, или при прямом контакте с инфицированным человеком.
В странах с теплым климатом и плохими санитарными условиями гепатитом А круглогодично болеет большое количество людей.
С большой вероятностью заразиться гепатитом А можно в жарких странах, в том числе тех, где расположены традиционные места туризма и отдыха. Прежде всего, это страны Африки (включая Египет и Тунис), Азии (Турция, Средняя Азия, Индия и Юго-Восточная Азия, включая острова), некоторые страны Южной Америки и Карибского бассейна.
Для наших географических широт характерен сезонный подъем заболеваемости, который ежегодно регистрируется в сентябре, с пиком в октябре – ноябре.
Вирус гепатита А отличается высокой устойчивостью к факторам внешней среды и дезинфекционным средствам. Длительность выживания вируса в продуктах достигает одного года, обычно он проникает в организм фекально-оральным путем, то есть при употреблении в пищу инфицированных воды и продуктов.
Чаще болеют дети, потому что у них ещё не полностью сформированы навыки личной гигиены, таким образом, на родителях лежит ответственность за гигиеническое обучение своих детей. Наибольшая вероятность заболеть у людей, проживающих на территориях без централизованных систем водоснабжения и канализации.
Источником инфекции является больной человек в последнюю неделю инкубационного периода (который длится от 14 до 28 дней) и в первую неделю заболевания.
Для большинства случаев заболевания характерны такие симптомы, как потеря аппетита, общая слабость, тошнота, рвота, повышение температуры. Далее заболевание проявляется потемнением мочи и пожелтением склер, что является одним из признаков желтухи. Классическим признаком желтухи является также обесцвечивание кала. В некоторых случаях, чаще у детей, вирусный гепатит А может протекать и без желтухи, когда единственными признаками протекающей инфекции могут быть тошнота, потеря аппетита и, возможно, боли в животе.
Вирус гепатита А начинает выделяться с испражнениями больного значительно раньше, чем появляется желтуха. Именно в преджелтушном периоде внешне здоровый человек может служить источником опасности для своего окружения. С появлением явных признаков желтухи выделение вируса резко уменьшается и заразительность резко снижается. Наиболее опасны для окружающих больные безжелтушной формой гепатита, так как у них отсутствует основной дифференциальный признак гепатита – желтуха, но выделение вируса продолжается.
После перенесенного заболевания у человека остается стойкий пожизненный иммунитет.
В целях профилактики заболевания гепатитом А рекомендуется:
- использовать для питья доброкачественную воду, при ее отсутствии - кипяченую или бутилированную воду;
- употреблять овощи, фрукты в пищу только после того, как они будут тщательно вымыты и ошпарены кипятком;
- строго соблюдать правила личной гигиены - мыть руки с мылом перед каждым приемом пищи, после каждого посещения туалета, при возвращении домой из общественных мест;
- при возникновении признаков инфекционного заболевания (тошнота, рвота, слабость, желтуха (темная моча, пожелтение склер и кожных покровов, обесцвеченный стул) следует своевременно обратиться за медицинской помощью. Особое внимание стоит уделять контролю появления этих симптомов у детей, т.к. присутствие в группе детского дошкольного учреждения или классе школы больного ребенка создает опасность заражения всего детского коллектива;
- в домашних очагах и организованных коллективах после госпитализации заболевшего ВГА необходимо проводить дезинфекцию посуды, мест общего пользования (туалет, ванная, ручки дверей, кранов);
- в туристических поездках, особенно при посещении стран Юго-Восточного региона, следует чаще мыть руки, использовать кожные антисептики, пить только бутилированную воду и употреблять в пищу только те продукты, в качестве которых нет сомнения. Следует избегать приёма пищи на рынках и в уличных палатках.
Наиболее эффективным средством профилактики гепатита А в настоящее время является вакцинация лиц, контактировавших с заболевшими в очагах заболевания, и групп риска на территориях с повышенным уровнем заболеваемости (работники сферы обслуживания населения, занятые на предприятиях пищевой промышленности, общественного питания, обслуживающие водопроводные и канализационные сооружения, сети, лица, выезжающие в неблагополучные страны).
Управление Роспотребнадзора по Курской области ведёт постоянный мониторинг качества воды источников питьевого водоснабжения на предмет бактериального и вирусного загрязнения, и принимает меры по проведению профилактических мероприятий, в случае неудовлетворительного её качества.
Эпидемиологическая обстановка в регионе находится на контроле Управления Роспотребнадзора по Курской области.
Что такое гепатит Е? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит Е — это острое (и редко хроническое) инфекционное заболевание, которое вызывает вирус гепатита Е. Клинически проявляется синдромом общей инфекционной интоксикации, энтерита (воспаления тонкой кишки) и холестаза (застоя желчи), желтухой, увеличением и нарушением работы печени. Болезнь протекает доброкачественно, за исключением беременных, у которых заболевание имеет катастрофические последствия в любом триместре беременности.
Этиология
Вид — вирус гепатита Е (HЕV)
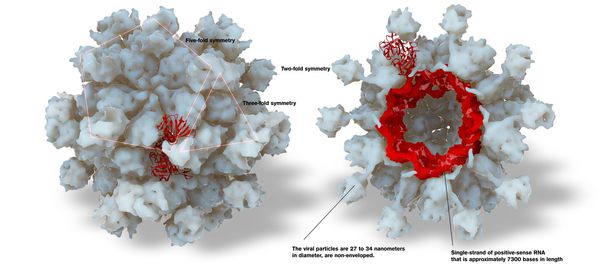
Данный вирус представляет собой одноцепочечный РНК-вирус округлой формы диаметром 30-35 нм. Он лишён наружной оболочки. На поверхности вириона есть вдавления, напоминающие чаши.
Чтобы вирус внедрился в клетку, в процессе жизни он кодирует трансмембранный белок и такие ферменты, как РНК-зависимую РНК-полимеразу, РНК-хеликазу, метилтрансферазу и папаин-подобную протеазу.
Существует пять генотипов вируса:
- I и II — только человеческие;
- III и IV — есть также у животных, т. е. может передаваться от них людям; вызывает хронические формы, если есть предрасположенность;
- V — птичий.
При температуре от 0°C быстро инактивируется. Длительно сохраняется в воде и при отрицательных температурах. Неплохо себя чувствует в ЖКТ человека. Хорошо сохраняется в плохо прожаренном мясе. При нагревании воды до 71°C погибает в течение 20 минут, при кипячении — практически мгновенно [1] [2] [3] [8] [10] .
Эпидемиология
Источник инфекции — вирусоноситель или человек, который уже болен какой-либо формой гепатита Е, в особенности острой. Вирус распространяется с последней недели инкубационного периода и до 30 дней от начала заболевания.
Каждый год повсеместно регистрируется около 3,3 млн случаев заболевания. При этом количество людей с гепатитом Е, который протекает пока без симптомов или совсем себя не проявляет, по предварительным оценкам может достигать 20 млн. Смертность — около 4 %, преимущественно умирают беременные.
В окружающую среду вирус выделяется с экскрементами инфицированных людей. Иногда человек заражается при употреблении недостаточно приготовленного мяса свиней, оленей и моллюсков.
- фекально-оральный — через заражённые вирусом руки (контактно-бытовой путь), воду или пищу;
- парентеральный — при переливании крови (встречается редко);
- половой путь — при орально-анальном контакте;
- вертикальный — от матери к плоду.

Наибольшее значение имеет водный путь передачи. Часто он связан с сезоном дождей и наводнениями, когда вода загрязняется фекалиями.
Восприимчивость к гепатиту Е высокая. Преимущественно болеют люди 15-44 лет. К группе повышенного риска относятся работники животноводческих ферм и боен.
Факторы риска заражения:
- высокая плотность населения, особенно в бедных странах;
- антисанитария, несоблюдение правил личной гигиены, неправильное хранение, обработка и приготовление пищи;
- нарушения санитарно-технических требований на объектах водоснабжения — заражение воды;
- бытовой очаг заболевания.
Заболевание обычно возникает в осенне-весенний период. В основном распространено в странах Восточной и Южной Азии.
После перенесённой болезни формируется стойкий иммунитет, чаще пожизненный [1] [3] [7] [9] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Е
Болезнь начинается постепенно. Инкубационный период длится от 2 до 10 недель.
Как и в случае гепатита А, заболевание обычно протекает в бессимптомной и субклинической (предсимптомной) форме.
При возникновении явных клинических признаков (т. е. при манифестации), преобладают случаи лёгкого и среднетяжёлого течения. Симптоматика медленно нарастает. Появляется немотивированная слабость, подташнивание, снижение аппетита, повышение температуры до 37,1-38,0°С (субфебрилитет), дискомфорт и тяжесть в правом подреберье, дискомфорт в суставах, возможна рвота.
Вслед за этими симптомами через 3-7 дней наступает желтушный период, который длится максимум один месяц. Он сопровождается пожелтением кожи и слизистых оболочек, потемнением мочи и обесцвечиванием кала. Общее состояние больных не улучшается, сохраняется плохое самочувствие, выраженный дискомфорт в правом подреберье, увеличение размеров печени и селезёнки, желтушность кожных покровов, нарастает зуд кожи.
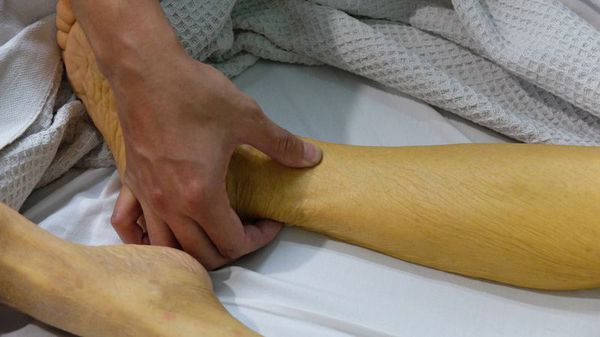
При неосложнённом и нетяжёлом течении начинает медленно регрессировать в течение нескольких недель. Как правило, после этого человек полностью выздоровливает, иногда развиваются непродолжительные остаточные явления в виде астении (бессилия) и дискомфорта в правом подреберье.
Раньше считалось, что гепатит Е — лишь острое заболевание. Однако в последнее время накоплен ряд данных, позволяющих выделить небольшую группу больных, переносящих хронический вариант болезни. Он встречается у ВИЧ-инфицированных людей в стадии СПИДа, после пересадки органов, а также у тех, кто получает мощную иммуносупрессивную терапию.
Специфичной симптоматики у хронического гепатита А нет. Больные жалуются на повышенную утомляемость, артралгии, неустойчивый стул, тяжесть в правом подреберье, субфебрилитет, иногда устойчивый лёгкий зуд кожи. Если не лечить это состояние, может развиться цирроз печени.
Гепатит Е у беременных
При заражении беременной в I и II триместрах происходит 100 % гибель плода. Летальность самих беременных невелика.
При заражении беременной в III триместре ребёнок может родиться живым, но 50 % из них умирают в первые месяцы жизни. Смертность самих женщин достигает 25-30 %. А если беременные живут в районах, которым не свойственно данное заболевание, то летальность может достигать 80 %.
Тяжесть течения Гепатита А при беременности связана со специфической аутоиммунной перестройкой организма женщины. В этом случае заболевание часто протекает по фульминантному типу (острой печеночной недостаточности) — на фоне начальных симптомов болезни резко нарастает желтуха, развивается тяжёлая интоксикация, некупируемая рвота, кровотечения (ДВС-синдром), нарушается сознание. Роды (преждевременные или выкидыш) стремительно ухудшают состояние больной: развиваются массивные послеродовые кровотечения, острая почечная недостаточность, печеночная энцефалопатия. Из-за такого состояния в острый период искусственно прерывать беременность нельзя [1] [5] [6] [8] [9] .
Патогенез гепатита Е
В цитоплазме гепатоцитов внешняя оболочка вируса вируса раскрывается, и запускается выработка вирусных белков. Одновременно с этим происходит подготовка клетки-хозяина к этому процессу.
Во время своей жизни вирус напрямую провоцирует дегенеративные изменения в гепатоцитах, в т.ч. вызывая их гибель по типу баллонной дистрофии — переполнение клетки жидкостью. После этого готовые вирусные частицы распространяются и заражают новые здоровые клетки.
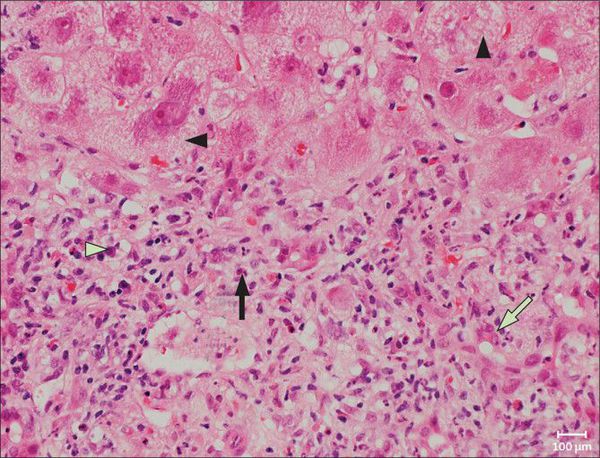
Со временем в организме формируются специфические антитела, которые позволяют полностью вывести вирус из организма человека (за исключением случаев выраженного угнетения иммунитета).
Тяжёлое течение гепатита Е у беременных не связано со свойствами вируса напрямую. Оно вызвано лишь иммунологической перестройкой иммунной защиты беременных. Из-за этого развивается каскад иммунопатологических и гормональных реакций, которые приводят к массированному некрозу гепатоцитов, дефициту плазменных факторов свёртывания и внутрисосудистому гемолизу — разрушению эритроцитов крови [1] [2] [3] [5] [10] .
Классификация и стадии развития гепатита Е
По клиническим признакам выделяют два варианта заболевания:
- безжелтушная форма — до появления симптомов или при освобождении организма от вируса и формировании стойкого иммунитета;
- желтушная форма — при нарастании симптомов.
По тяжести процесса гепатит Е делят на четыре степени:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная, гепатит у беременных).
Факторы риска развития тяжёлого течения болезни:
- беременность любого триместра (наиболее неблагоприятно заболевание протекает в III триместре);
- пожилой возраст:
- мужской пол;
- иммуносупрессивная терапия (на фоне трансплантации органов); ;
- комбинированная соматическая патология (сахарный диабет, ишемическая болезнь сердца, аутоиммунный гепатит, пациенты на гемодиализе);
- наличие хронической вирусной патологии печени (вирусные гепатиты В и С);
- алкоголизм.
По исходу заболевание бывает трёх типов:
- с выздоровлением (полным, с остаточными явлениями);
- с хронизацией;
- с неблагоприятным прогнозом (у беременных) [4][5][6] .
Осложнения гепатита Е
Осложнения при гепатите Е можно разделить на три группы:
- Истинные (печёночные) осложнения:
- острая печёночная недостаточность — осложнение с неблагоприятным исходом, при котором быстро развивается массивное повреждение ткани печени (до 90 %), резкое нарушаются её функции, возникает печёночная энцефалопатия (нарушение работы мозга), геморрагический синдром (повышенная кровоточивость) и коагулопатия (нарушение свёртывания крови);
- холестаз — нарушение синтеза и выведения желчи (желтуха), осветление кала и потемнение мочи, появление выраженного кожного зуда и чувства горечи во рту;
- тромбо-геморрагический синдром у беременных (ДВС-синдром) — кровотечения и кровоизлияния различной интенсивности и направленности;
- преждевременные роды или выкидыш у беременных.
- Внепечёночные осложнения: — острое неврологическое заболевание, которое сопровождается нарушением чувствительности в руках и ногах, мышечной слабостью и иногда параличом.
- острый поперечный миелит — нарушение всех функций спинного мозга;
- различные нейропатии и полирадикулопатии;
- панкреатит — тошнота, рвота, опоясывающие боли в животе; — боли в поясничной области, нарушение мочеобразования, повышенная потеря эритроцитов и белка с мочой;
- повышение вероятности развития рака кожи и заболеваний кровеносной системы.
- Резидуальные (постгепатитные) явления:
- дискинезия (нарушение моторики) желчевыводящих путей — застой желчи, чувство тошноты, отрыжка, горечь во рту;
- постгепатитная гепатомегалия — увеличение печени в связи с разрастанием соединительной ткани;
- постгепатитный синдром — повышенная утомляемость, астения, раздражительность, чувство тошноты и дискомфорта в правом подреберье [1][2][6][7][8] .
Диагностика гепатита Е
Лабораторная диагностика:
- Клинический анализ крови — нормальный объём эритроцитов или умеренная лейкопения, повышение количества лимфоцитов, моноцитов и снижение нейтрофилов в крови, сниженная или нормальная СОЭ.
- Биохимический анализ крови — повышенный уровень общего билирубина за счёт прямой и непрямой фракции, увеличение АЛТ и АСТ, сниженый индекс протромбина (ПТИ), повышение тимол-вероналоовой пробы (уменьшение альбуминов и увеличение гамма-глобулинов), повышение ГГТ и щелочной фосфатазы.
- Общий анализ мочи — появление гематурии, протеинурии и цилиндрурии (обнаружение эритроцитов, белка и цилиндров в моче).
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина.
- Серологические тесты — обнаружение антител в сыворотке крови:
- анти-HЕV IgM — выявляются при острой инфекции с конца первой недели от момента заражения, могут сохраняться до двух лет, иногда бывают ложноположительными при активной ЦМВ-инфекции;
- анти-HЕV IgG — выявляются с 41 дня в течение 15 лет методом иммуноферментного анализа (ИФА);
- HЕV RNA — выявляются при острой инфекции, начиная с 22 дня, а также при хронизации в течение долгого времени благодаря полимеразной цепной реакции (ПЦР).
- УЗИ органов брюшной полости — увеличение печени с реактивным изменением структуры её ткани, увеличение лимфоузлов в воротах печени, иногда увеличена селезёнка.
Дифференциальная диагностика с другими заболеваниями:
- Вирусные гепатиты В и С — связь с парентеральными вмешательствами (например, с переливанием крови), более длительный преджелтушный период, характерные серологические тесты. , желтушная форма — выраженный синдром общей инфекционной интоксикации, увеличение лимфоузлов, тонзиллит, специфические изменения общей крови и серологические тесты.
- Жёлтая лихорадка — острое начало, высокая температура, гиперемия и отёчность лица, временное улучшение, а затем ухудшение состояния. — острое начало, высокая температура, частое поражение почек, выраженные боли в икроножных мышцах, изменения общей крови бактериального характера.
- Псевдотуберкулёз — умеренно высокая температура, мезаденит (воспаление лимфоузлов брыжейки кишечника), терминальный илеит (воспаление подвздошной кишки), симптомы носков и капюшона (мелкоточечные высыпания), скарлатиноподобная сыпь, бактериальные изменения крови, специфические маркеры.
- Острые кишечные инфекции, например, сальмонеллёз — острое начало, выраженный синдром поражения ЖКТ (энтерит, колит, высокая температура).
- Листериоз — высокая температура, увеличение лимфоузлов, поражения железистой ткани ротоглотки, бактериальная кровь.
- Сепсис — гектическая (изнуряющая) лихорадка, выраженные полиорганные нарушения.
- Амебиаз — характерные симптомы поражения кишечника, эозинофилия крови, выявления возбудителя.
- Токсические поражения печени — связь с употреблением токсинов, отсутствие синдрома общей инфекционной интоксикации.
- Опухоли гепатобилиарной области — длительное постепенное начало, отсутствие яркой выраженной симптоматики, умеренное повышение АЛТ или АСТ, резкое повышение СОЭ, характерные изменения на УЗИ, КТ или МРТ. — типичные болевые приступы, умеренное повышение АЛТ или АСТ, данные инструментальных исследований [1][2][6][8][10] .
Лечение гепатита Е
При лёгкой степени гепатита Е лечение проводится в амбулаторных условиях (на дому). Во всех остальных случаях показано стационарное лечение в инфекционном отделении больницы. Режим постельный или полупостельный.
Чтобы снизить нагрузку на поражённую печень, необходимо придерживаться механически и химически щадящей диеты № 5 по Певзнеру. Она подразумевает употребление витаминов и повышенного количества воды (более 1,5 л в сутки), исключение алкогольных и газированных напитков, жаренной и острой пищи, грибов, сдобного теста и других продуктов.
Специфического лечения, которое бы устраняло причины гепатита Е, нет. В основном все методы направлены на устранение симптомов, интоксикации и восстановление нормальной функции печени.
Показан приём сорбентов и препаратов, которые повышают энергетические ресурсы. Иногда назначают гепатопротекторы. Если случай тяжёлый, то проводится терапия гормональными средствами и препаратами крови, а также гипербарическая оксигенация (использование кислорода под высоким давлением) и плазмаферез.
Назначение инфузионной терапии — внутривенного введения глюкозо-солевых растворов и витаминов — зависит от степени тяжести и определённых симптомов.
При тяжёлом течении и хронизации возможно применение препаратов общевирусного действия. Они позволяют снизить вирусную нагрузку.
Людям, получающим цитостатическую (противоопухолевую) терапию по возможности следует снизить дозу на 30 %. Это повышает вероятность спонтанной гибели вируса.
Беременные с гепатитом Е должны находиться в условиях реанимации инфекционного стационара. В острый период болезни лечение проводится по общим принципам, преждевременное родоразрешение противопоказано.
Выписывать больных можно в том случае, если в ходе лечения у них стойко улучшается клиническая картина и лабораторные показатели. После выписки пациенты, которые идут на поправку после неосложнённых форм болезни, находятся под наблюдением врача в течение шести месяцев. Осмотр и обследования проводятся минимум один раз в месяц [5] [6] [8] [9] .
Прогноз. Профилактика
Прогноз гепатита Е зачастую благоприятный, за исключением случаев заболевания при беременности. После выписки из больницы окончательное выздоровление наступает спустя 2-3 месяца. Крайне редко болезнь может стать хронической и затяжной.
Чтобы снизить количество случаев инфицирования, необходимо придерживаться следующих правил:
- создавать все условия для того, чтобы потребляемая питьевая вода была безопасной (касается водоснабжения);
- соблюдать правила утилизации сточных вод (канализационное хозяйство);
- соблюдать правила личной гигиены (всегда мыть руки);
- следить за качеством обследования работников, которые связаны с пищевой промышленностью;
- соблюдать технологию хранения, приготовления и транспортировки продуктов питания и воды;
- беременным на любом сроке стоит воздержаться от поездок в потенциально опасные в эпидемиологическим плане места (тёплые страны, особенно Азиатского региона).

Для предотвращения развития болезни разработана специфическая профилактика — вакцинация против гепатита Е. С этой целью применяется вакцина Hecolin (Китай). Она вырабатывает иммунитет к одному генотипу у 95 % трехкратно привитых людей [1] [2] [3] [5] [8] .
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
Этиология
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
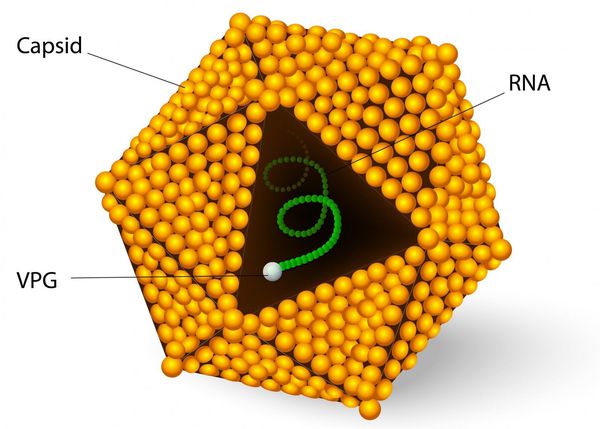
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
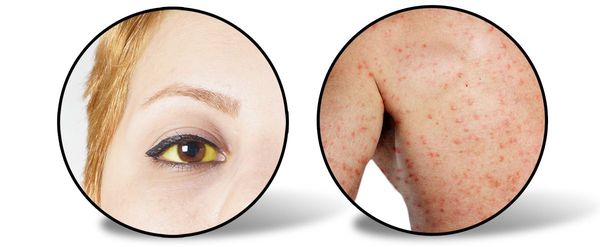
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
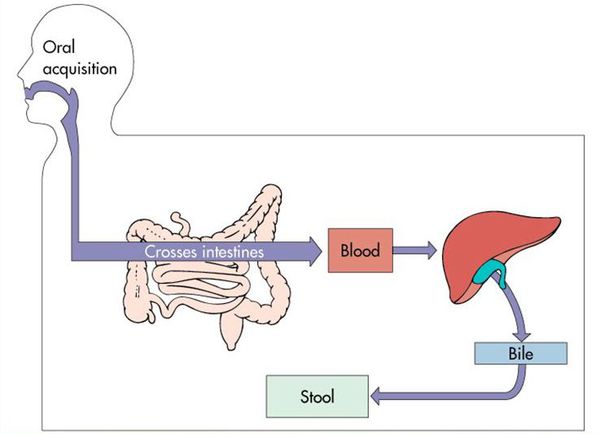
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
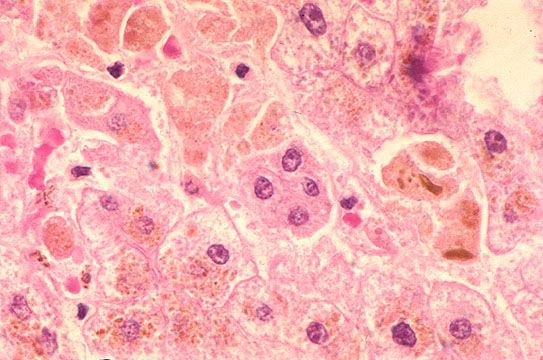
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
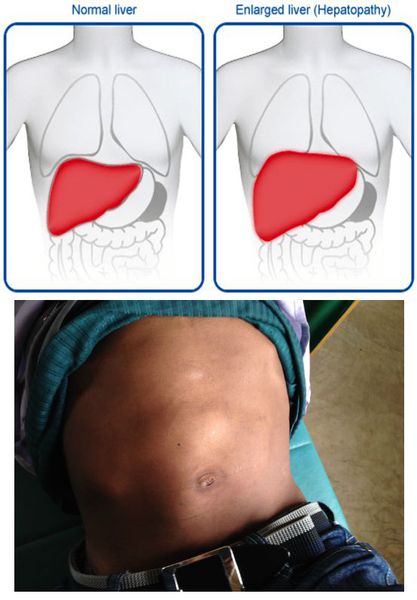
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
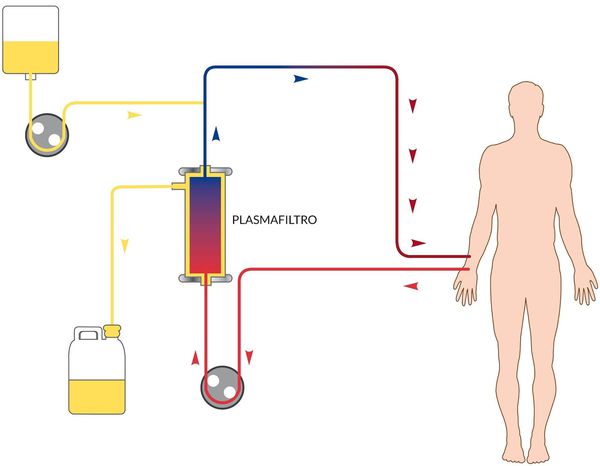
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.

Острое инфекционное заболевание печени, вызываемое вирусом гепатита А (HAV - hepatitis A virus )
- Легко заразиться. Наиболее значимыми в эпидемическом отношении группами населения являются школьники и дети 3–6 лет.
- Передается при потреблении загрязненных продуктов питания и воды или при прямом контакте с инфицированным человеком.
- Поражает печень, при этом желтуха возникает только в 20-25% случаев.
- Тесно связана с отсутствием безопасной воды или пищи, ненадлежащей санитарией и плохой личной гигиеной.
Любой человек, не вакцинированный и не инфицированный ранее, может заразиться гепатитом А. Вирус гепатита А является одной из наиболее частых причин инфекции пищевого происхождения. Эпидемии, связанные с загрязненными пищевыми продуктами или водой, могут носить взрывной характер, как, например, эпидемия в Шанхае в 1988 году, во время которой было инфицировано 300 000 человек.
Вирус гепатита А отличает рекордная устойчивость к внешним воздействиям и поэтому длительно сохраняется в объектах окружающей среды. Однако он не проходит через плаценту и не передается с молоком матери.

В число факторов риска входят следующие:
- отсутствие или некачественное проведение санитарно-гигиенических мероприятий;
- отсутствие безопасной воды (в т.ч. аварии в системе водоснабжения, наводнения);
- совместное проживание с инфицированным человеком (предметы обихода, полотенца, посуда);
- сексуальные отношения с человеком, имеющим острую инфекцию гепатита А;
- поездки в районы, неблагополучные по гепатиту А, без предварительной иммунизации - Удмуртская Республика, Республика Дагестан, Пермский, Красноярский края, Самарская, Челябинская, Ивановская, Калужская Орловская области, Ненецкий АО, а так же Мексика, Африка, Индия, Монголия и Средняя Азия;
Основные пути передачи:
Водный - вирус попадает в организм при использовании недоброкачественной питьевой воды, купании в загрязненных водоемах и бассейнах. Крупные вспышки связаны с загрязнением фекалиями водоемов, являющихся источником водоснабжения, или с попаданием сточных вод в водопроводную сеть.
Пищевой - реализуется при употреблении продуктов, загрязненных вирусом во время производства на пищевых предприятиях, предприятиях общественного питания и торговли. Ягоды, овощи, зелень могут быть загрязнены при выращивании на полях орошения или на огородах, удобряемых фекалиями. Морепродукты могут быть инфицированы при отлове моллюсков в загрязненных сточными водами прибрежных водах.
Контактно-бытовой. В детских коллективах этот путь имеет наибольшее значение (через грязные руки и различные предметы обихода: игрушки, посуду, белье и т. д.). Реализуется при несоблюдении правил личной гигиены. Факторами передачи при этом служат руки, а также все предметы, загрязненные вирусом. Не исключается также передача вируса при орально-анальных и орально-генитальных контактах.
Инкубационный период может длиться от 7 до 50 дней (чаще 15 - 30 дней). Далее развивается начальный (преджелтушный) период - продолжительностью 5 - 7 дней, который может протекать по нескольким вариантам:
А. Гриппоподобный вариант: резкое повышение температуры до 38 – 39*C, которая держится на этом уровне 2 - 3 дня, головная боль, ломота в мышцах и суставах, иногда небольшой насморк, боль в горле.
Б. Диспепсический вариант: снижение аппетита, боли и тяжесть в правом боку, тошнота и рвота, учащение стула до 2 - 5 раз/сутки.
В. Астеновегетативный вариант: слабость, раздражительность, сонливость, головная боль и головокружение.
Г. Смешанный вариант - за два дня до появления желтушности склер глаз и кожных покровов моча приобретает темный цвет, а испражнения светлеют.

Желтушный период – 1-3 недели: выраженная желтушность склер глаз и слизистых ротоглотки, кожи; цвет мочи - темный, цвет кала – бесцветный; температура тела обычно нормальная. Печень и селезенка увеличиваются.
Через месяц наступает выздоровление, исчезают клинические проявления и нормализуются анализы крови, улучшается общее самочувствие, светлеет моча, кал приобретает естественную окраску.
Больные легкой формой, при отсутствии противопоказаний, могут лечиться на дому; остальные подлежат госпитализации и лечению в инфекционных больницах или отделениях. При легкой форме ограничиваются базисной терапией, которая включает в себя щадящий режим и соответствующую диету - исключают жареное, копченое, маринованные продукты, тугоплавкие жиры (свинина, баранина). Категорически запрещается алкоголь в любых видах. Рекомендуется обильное питье (до 2–3 литров в сутки) некрепко заваренного чая с молоком, медом, вареньем, а также отвара шиповника, свежеприготовленных фруктовых и ягодных соков, компотов, щелочных минеральных вод. В квартире, где пребывает заболевший, лицами, ухаживающими за больным проводится дезинфекция, обучение которой организуется участковым врачом. Заболевшего изолируют в отдельную комнату, обеспечивают его индивидуальными предметами: постельным бельем, полотенцами, носовыми платками, салфетками, предметами личной гигиены, посудой для приема пищи, емкостью для сбора и обеззараживания выделений.
Наиболее эффективными мерами профилактики гепатита А являются санитрано-гигиенические мероприятия (архитектурно планировочные решения при строительстве пищеблоков и станций водоподготовки, соблюдение технологических потоков, организация производственного контроля) и вакцинация.
В России в Национальный календарь профилактических прививок вакцинация против вирусного гепатит А включена по эпидемическим показаниям. Для сравнения – в США и ряде стран Европы (Израиль, Испания, Италия) вакцинация от гепатита А входит в национальный календарь плановых профилактических прививок.
Профилактические прививки в рамках календаря профилактических прививок по эпидемическим показаниям проводятся в медицинских организациях (поликлиниках, центрах вакцинации). Перед проведением профилактической прививки необходимо провести медицинский осмотр врачом (фельдшером).
В России прививкам по эпид. Показаниям от гепатита А подлежат:
- дети с трех лет, проживающие на территориях с высоким уровнем заболеваемости гепатитом А;
- медицинские работники, воспитатели и персонал детских дошкольных учреждений;
- работники сферы общественного питания;
- рабочие, обслуживающие водопроводные и канализационные сооружения;
- лица, выезжающие в неблагополучные по гепатиту А регионы и страны;
- контактировавшие с больными в очаге гепатита А, ранее не болевшие и не привитые
В настоящее время выпускаются эффективные и безвредные вакцины против гепатита А для детей и взрослого населения, обеспечивающие иммунитет до 10 лет.
В случае поездки в неблагополучные по гепатиту А регионы, рекомендовано сделать прививку за 4-2 недели до отъезда. Однако, даже если иммунизация не была проведена до этого срока, то все же ее стоит провести за несколько дней до отъезда. В этом случае защитные антитела будут вырабатываться в процессе путешествия, что тоже снижает риск заболеть, хотя не защищает полностью.
Для введения вакцин против гепатита А существуют общие противопоказания (такие же, как и для других вакцин) – до исчезновения симптомов любого острого заболевания, до вхождения хронического заболевания в стадию ремиссии. К абсолютным противопоказаниям относится возникновение немедленных аллергических реакций на предыдущие введения этой вакцины.
Для сохранения здоровья и защиты от гепатита А стоит помнить несколько простых, и в то же время эффективных правил:
Тщательно мойте овощи и фрукты перед тем, как их съесть;
Мойте руки перед едой, после туалета, после прогулок;
Пейте только кипяченую или бутилированную воду;
Плавайте в разрешенных для этих целей водоемах, не заглатывайте воду при купании;
Избавляйтесь от вредных привычек, не грызите ногти и карандаши;
Соблюдайте правила личной и общественной гигиены, не ешьте продукты, упавшие на пол;
Своевременно защитите себя при помощи вакцины (особенно выезжающие в регионы, неблагополучные по гепатиту А, а так же сотрудники детских образовательных учреждений, рабочие, обслуживающие водопроводные и канализационные сооружения)

Дело не только в воде…
Сезонный всплеск заболеваний желудочно-кишечного тракта (ЖКТ) - от банальных пищевых отравлений до инфекций - происходит каждым летом. Это вполне объяснимо: продукты на жаре имеют свойство быстро портиться, да и к их обработке мы зачастую подходим спустя рукава. Недаром ту же дизентерию называют болезнью грязных рук.
- Неужели как при гриппе: человек чихнул - и уже передал другому желтуху?
- Нет, конечно. Но достаточно попить из стакана больного гепатитом А, чтобы подхватить эту инфекцию.
- Как видим, большую опасность для окружающих представляет зараженный человек. Если он знает о том, что болен, то способен предпринять нужные действия. А если нет?
- О том, что у человека гепатит А, понять сразу очень тяжело, - продолжает Юлия Николаевна, - ведь инкубационный период, когда он уже является носителем, но еще не знает об этом, длится около месяца. Начало заболевания очень похоже на классическое проявление ОРВИ – поднимается температура, появляется легкое недомогание, может быть даже кашель. И лишь потом начинают желтеть склеры глаз и кожа. То есть от момента заражения до момента появления характерных признаков болезни проходит около полутора месяцев.
- И как можно определить на ранних стадиях, что заболел?
- Только по анализу крови - начинает повышаться билирубин и ALT. Потемнение мочи и осветление кала появляются уже на острой стадии болезни.
- А в Рязани что сейчас происходит - начало эпидемии или просто сезонная вспышка?
- Пик заболеваемости гепатитом А как раз приходится на летние месяцы, с учетом инкубационного периода сдвигается на июль-август. Так что сейчас ни о какой эпидемии речи быть не может, так, обычный сезонный всплеск.
В общем, повода для паники пока нет.
Желтухи бояться - в речке не купаться
Поэтому, как говорят в народе, спасение утопающих – дело рук самих утопающих. Чтобы не подхватить гепатит А, да и, собственно любую другую кишечную инфекцию, надо соблюдать элементарные правила.
- По возможности исключите купание не на официальных пляжах. Хочешь не хочешь, а вода в рот попадет. Санитарные врачи Роспотребнадзора регулярно берут пробы воды на предмет бактериологического загрязнения и при малейших подозрениях пляж закрывают. Пока таких случаев не было, но профилактические меры приняты. Например, в этом сезоне закрыт пляж у Лысой горы в Солотче - там работает земснаряд по углублению дна, и неизвестно, что он поднимет в воду от многолетних отложений. Если же купаетесь в неофицальном месте, то надо это делать выше крупных населенных пунктов, где возможен сброс канализационных стоков, и крупных животноводческих комплексов.Также стоит избегать мест, вблизи которых пасется скот.
- Кипятите воду. В том числе ту, что течет из крана. Вирус гепатита А устойчив к воздействию хлора, и стандартное обеззараживание воды ему не страшно.
- Не есть и не пить из чужой посуды, особенно, если вы практикуете посещение неофициальных пляжей. Может, это звучит как призыв к сверхосторожности, но перспектива сделать из семьи лазарет малоприятна. Да, и алкоголь вирус не убивает, так что бутылка спиртного, передаваемая из рук в руки в дружеской компании, способна стать переносчиком заболевания - достаточно быть носителем болезни кому-то одному.
- Мыть все овощи и фрукты - неизвестно, где они лежали и кто к ним прикасался. Даже желательно обдавать кипятком для большей гарантии безопасности.
- А уж если появились признаки ОРВИ - настаивать на проведении биохимического исследования крови. Любая болезнь лучше лечится в начальной стадии, а не когда перейдет в острую форму.
ОФИЦИАЛЬНО
По данным регионального минздрава, сейчас больные гепатитом А средней тяжести (легкая форма лечится амбулаторно) направляются в инфекционное отделение больницы №4 г. Рязани (взрослые) и инфекционный корпус детской ОКБ имени Дмитриевой. Заполняемость коек на конец июля составляет 80% во взрослом отделении и 50% - в детском.
Читайте также:

