Сколько людей умерло от чумы в 2018
Обновлено: 15.04.2024

После прочтения сжечь
На Русь чума впервые пришла в 1352 году. Первым на ее пути оказался Псков, где число умерших заставляло класть в один гроб по три-пять трупов. Для спасительной молитвы население города пригласило новгородского архиепископа Василия Калику.
Он приехал, обошел город с крестным ходом, помолился над болящими — и сам умер от чумы на обратной дороге. Новгородцы с почестями похоронили своего архиепископа, выставив его тело в Софийском соборе для народных прощаний. Как следствие, в Новгороде также вспыхнула эпидемия.
Наученное горьким опытом и напуганное смертями человечество в те годы сумело выработать базовые принципы личного карантина: уезжать от эпидемии в отдаленную и малонаселенную местность, избегать массовых скоплений народа, таких как общие молебны и массовые собрания, не участвовать в похоронах умерших от болезни.
Люди были убеждены, что чума, как и другие заразные болезни, распространяется вместе с дурным воздухом. Поэтому самым эффективным способом борьбы с распространением заразы, вплоть до открытия чумной палочки в середине ХIX века, считалось окуривание дымом и химикатами зараженных помещений и городских улиц.
Во время второй эпидемии чумы в России больше всего пострадала Москва. Первые случаи болезни были зафиксированы в столице в конце июня 1654 года. Инкубационный период мог составлять всего несколько часов, далее начинали проявляться симптомы: болела голова, наступал жар, тело опухало, на коже появлялись нарывы и язвы, больной впадал в бред. После нескольких дней мучений наступала смерть.
Бороться с болезнью решили уже опробованным методом — с помощью огня. Вокруг Москвы были выставлены заставы, на дорогах, ведущих к ним, разжигались костры. Более того, когда на пути переезжавшей в Калязин царской семьи встретилась повозка с умершей от чумы женщиной, подожгли целый участок пути, а уголь с землей вывезли как можно дальше.
Своего рода фильтр для опасных писем был впервые применен именно тогда: после того как гонец на заставе прочитывал послание, привезенное из районов-очагов эпидемии, текст переписывался на новую бумагу, а прочтенное письмо сжигалось.
В городах и селах зараженные дома, улицы и кварталы изолировались, а умерших от эпидемии запрещалось хоронить при церквях в черте населенного пункта. Их тела либо закапывали в отдаленной местности, либо сжигали вместе со всеми личными вещами. Однако зачастую эти правила не соблюдались. Спустя два года эпидемия утихла, унеся с собой жизни не менее 150 тыс. человек, что составило более половины жителей столицы.
Чума на оба дома
Основной очаг чумы разгорелся на Большом суконном дворе, находившемся за Москвой-рекой у Каменного моста. Первое время власти города пытались скрыть распространение болезни: фабричных рабочих хоронили тайно по ночам, даже не вводя карантин. Зараженные чумой мастеровые с суконного двора быстро разносили смертельную болезнь по всей Москве.
Уже спустя несколько недель чума перекинулась через реку к центральной части города. Больные и умирающие появились по всей Москве, чуме также сопутствовала паника, сразу парализовавшая всю городскую жизнь: закрылся Московский университет, прекратили работу все мануфактуры, мастерские, лавки и трактиры.
В день от чумы умирало около тысячи человек, к ним добавлялись также жертвы пожаров, массовых драк и погромов.
Погибших от чумы массово вывозили за город и зарывали в большие общие могилы без отпевания и других церковных обрядов. Это было поручено делать тюремным заключенным, осужденным на каторгу.
Некоторые москвичи укрывались в подмосковных имениях, но это лишь расширяло ареал болезни. Так, московский генерал-губернатор Петр Салтыков, обнаружив полное бессилие в борьбе с эпидемией, сбежал в свое родовое имение Марфино, за ним последовали и другие чиновники.
Страшное наследство
Захоронения на нем продолжались вплоть до 1930-х годов, а уже в конце 40-х на его месте возвели элитный жилой квартал.

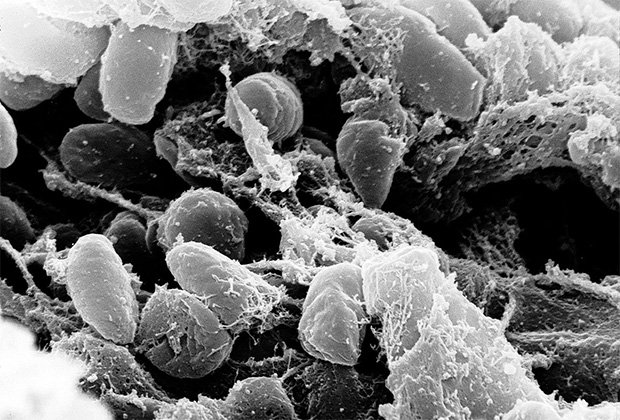
Чумная палочка (Yersinia pestis) живет в организмах грызунов, а ее переносчиком являются блохи. Болезнетворная бактерия размножается в пищеводе блохи и создает чумной блок (пробку). При укусах часть микробов смывается током крови и попадает в организм жертвы, вызывая заражение.
Победить чуму удалось благодаря разработкам советских ученых из НИИ эпидемиологии и гигиены Красной Армии. Они создали антибиотик стрептомицин, в 1947 году лекарство помогло полностью излечить первых пациентов. Сейчас в мире случаются отдельные вспышки чумы, при правильном лечении смертность не превышает 5 - 10%.
ОСПА: БОЛЕЮТ ВСЕ
Натуральной оспой страдают только люди, ее возбудитель - вирус variola. Инфекция передается воздушно-капельным путем и через предметы обихода. Сначала на коже появляются пузырьки (оспины), вскоре они превращаются в эрозии. Также оспины развиваются на слизистых оболочках носа, ротоглотки, гортани, на внутренних органах. У больного может развиться инфекционно-токсический шок и внутренние кровотечения.
Победить оспу удалось благодаря вакцинации. Еще в 1796 году английский врач Эдуард Дженнер втер в надрез на руке восьмилетнего мальчика содержимое из пузырьков с кожи доярки, заразившейся коровьей оспой (это легкая форма болезни, передающаяся людям от коров). Затем ребенку привили натуральную человеческую оспу, мальчик не заболел.
В 1800 г. ввели обязательную вакцинацию в английской армии и на флоте, в 1807 г. началось первое в мире всеобщее оспопрививание в Баварии. В Советском Союзе обязательная прививка от оспы появилась в 1924 году, а в 1958 году СССР предложил программу искоренения оспы во всем мире. ВОЗ поддержала разработки советских медиков, приняв соответствующую резолюцию. Благодаря всеобщей вакцинации человечества оспу удалось полностью уничтожить, о чем ВОЗ торжественно объявила в 1980 г.
ТИФ: СПУТНИК ВОЙН ПАЛ ЖЕРТВОЙ АНТИБИОТИКОВ
Эта лихорадка, которая сопровождается помрачением сознания, часто была спутником войн. Историки отмечают, что в Русско-турецкую войну 1768 - 1774 гг. от сыпного тифа людей погибло больше чем на поле сражений. В голодное послереволюционное время в 1917 - 1921 гг. в России тиф унес жизни более 3 млн человек.
Сыпной тиф переносят платяные вши, брюшной передается через продукты питания. Возбудители сыпного тифа поражают стенки сосудов, в том числе в центральной нервной системе, что ведет к появлению бреда, помутнению сознания. Высок риск внутренних кровотечений, в том числе мозговых, в результате которых больные погибают.
При брюшном тифе быстро происходит интоксикация организма, пациент страдает от диареи, развивается обезвоживание, часто также происходит нарушение сознания, начинаются бред и галлюцинации.
В 1942 году в СССР появилась эффективная вакцина от инфекции, а полностью победить болезнь удалось благодаря антибиотикам. Сейчас вспышки тифа встречаются в Северной Африке и Юго-Восточной Азии. Чаще всего люди заражаются через воду и продукты. Туристам рекомендуется делать прививки против брюшного тифа и строго соблюдать правила гигиены.
ХОЛЕРА: СПАСЛА ВАКЦИНА ОТ УЧЕНИКА ИЛЬИ МЕЧНИКОВА
В конце XIX века появилась первая вакцина от холеры. Ее создал Владимир Хавкин, ученик знаменитого биолога, нобелевского лауреата Ильи Мечникова. Хавкин эмигрировал в Париж, устроился в Институт Пастера, и в 1892 г. испытал на себе и нескольких друзьях новую вакцину. Эксперимент прошел успешно. Сейчас ВОЗ считает вакцинацию основным средством борьбы в очагах холеры. Лечится инфекция антибиотиками.
ВОПРОС-РЕБРОМ:
Могут ли вернуться в нашу жизнь катастрофические эпидемии?
КСТАТИ
История показывает, что даже при самых страшных эпидемиях человечество всегда как-то выживало, приспосабливалось. Например, когда свирепствовала чума, около 3% заболевших выздоравливали благодаря особым вариантам генов. А еще было замечено, что болезнь часто обходит стороной кавалеристов - оказалось, чумные блохи не выносят конский пот. В общем, выход так или иначе находится. Когда-то казалось, что люди могут вымереть от сифилиса, а сейчас его без особых сложностей полностью вылечивают антибиотиками.
ЧИТАЙТЕ ТАКЖЕ
Всемирная организация здравоохранения объявила о том, что лихорадка Эбола опасна для всей планеты. Но, как выясняется, не только она
САМАЯ ЗЛАЯ ЛИХОРАДКА
Возрастная категория сайта 18 +

Тень величия
Несмотря на то что чуму часто называют болезнью прошлого, она продолжает существовать и представляет угрозу для определенных групп населения, например, жителей Африки. Врачи классифицируют ее как вновь возникающую болезнь, то есть для нее характерно повторное появление активных очагов и распространение по территориям, где она уже присутствовала ранее. Как правило, чума ограничена ареалом распространения возбудителя.
Африканцы подвергаются большому риску, поскольку им приходится жить бок о бок с грызунами, а повальная бедность вкупе с суевериями препятствуют получению квалифицированной медицинской помощи. Однако болезнь, как и в прошлом, способна за короткое время распространяться на большие расстояния из-за того, что грызуны с блохами могут залезать в сумки и контейнеры.
В большинстве случаев болезнь, передавшаяся через блох, проходила в бубонной форме, однако в некоторых случаях развивалась более опасная легочная форма. Примерно половина случаев приходится на людей 12-45 лет, и мужчины заражаются чаще, чем женщины. Инкубационный период заболевания — от одного дня до недели, а смертность при отсутствии лечения достигает 30-60 процентов при бубонной форме и ста процентов при легочной форме.
Ежегодно от чумы умирает менее 200 человек, что на порядки меньше, чем от гриппа. Кроме того, чаще всего гибель наступает из-за отсутствия лечения. Сами вспышки ограничены определенной местностью — это далекие от цивилизации районы Африки, некоторые страны Центральной и Южной Америки, а также Индия и Монголия. Самые эпидемиологически неблагоприятные территории находятся в Демократической Республике Конго, Мадагаскаре и Перу. На Мадагаскаре вспышки бубонной чумы происходят каждый год, в период от сентября до апреля.

В 2017 году на острове произошла довольно крупная вспышка чумы, при этом болезнь выбралась за пределы эндемичных районов, где обычно живут возбудители инфекции. Лишь с августа по октябрь заразились около двух тысяч человек и более двухсот умерло. Доминирующей формой оказалась крайне опасная легочная форма заболевания. Усилиями ВОЗ и других международных организаций здравоохранения удалось не допустить проникновения чумы в другие страны. Врачи внимательно следили за состоянием здоровья контактирующих с больными людьми, проводили профилактические курсы антибиотиков и усилили скрининг потенциально больных в международных аэропортах страны.
Иногда, правда, чума затрагивает и страны Запада. В США чумная палочка ежегодно инфицирует от 5 до 15 человек, при этом большинство случаев смерти приходится на Нью-Мексико — штат, известный своим пустынным и засушливым климатом. Естественные резервуары патогена в США — луговые собачки и скалистые суслики. Блохи, обитающие на диких животных, могут перепрыгнуть на домашних питомцев, что повышает риск заражения человека.
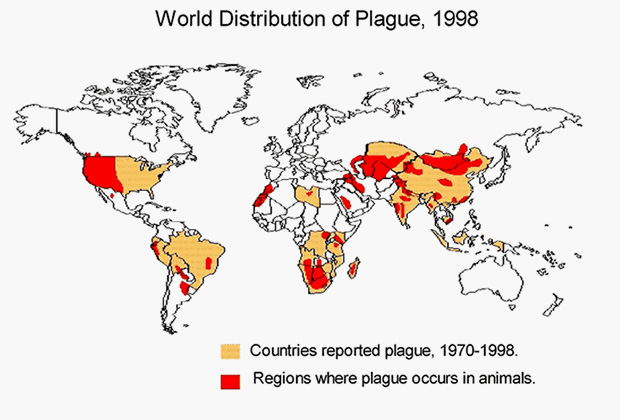
Природные очаги вспышек чумы
В России неблагоприятными районами являются территории Республики Алтай, Астраханская область, а также те, что граничат с Казахстаном, Монголией и Китаем. Высокому риску заражения подвергается около 20 тысяч человек, живущих вблизи природных очагов заболевания.
Чума не пройдет
Вакцина от чумы, создающая временный иммунитет, существует, однако из-за редких вспышек ее проводят, как правило, только ученым и врачам, работающим с Yersinia pestis, и непосредственно контактирующим с ее переносчиками; и тем, кто живет в районах естественного ареала обитания источников возбудителя инфекции. Для прививки изначально использовались мертвые бактерии, однако против легочной формы чумы применяют живые и белковые вакцины. Если же человек уже заболел, то главным способом лечения остаются антибиотики — стрептомицин, тетрациклин и другие.
В случае своевременного лечения можно спасти пациента даже от практически всегда смертоносной легочной чумы
Есть несколько факторов, сдерживающих пандемию в современном мире. Главным можно считать высокий уровень гигиены, когда возможность контакта с переносчиками возбудителя сводится к минимуму. Именно поэтому вспышки происходят в отдаленных регионах, а случаи заболевания чумой в городах достаточно редки. Вместе с тем инфекция на других людей практически не распространяется. Исключение составляет лишь легочная форма, передающаяся воздушно-капельным путем.
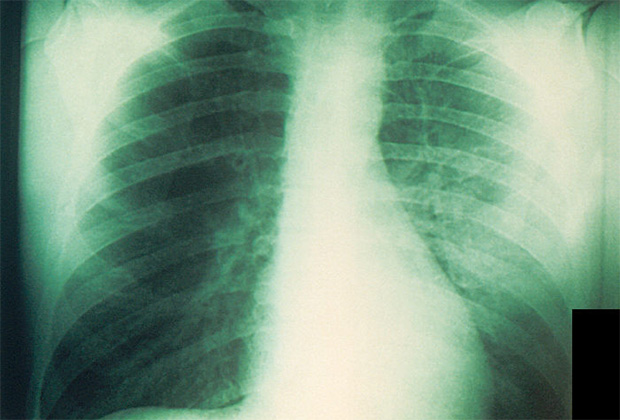
Легкие, пораженные чумной палочкой
Другим фактором является своевременное лечение антибиотиками. Наконец, чтобы эпидемия возникла, требуется, чтобы большое количество грызунов-переносчиков с блохами заразилось чумной палочкой. Тогда свою роль сыграют антисанитарные условия, облегчающие контакты насекомых с людьми. Если вспышка случилась, то эффективным методом сдерживания остается планомерное уничтожение грызунов.
Врачи обычно рекомендуют воздержаться от поездок в страны с неблагоприятной эпидемиологической обстановкой, поскольку прививки от чумы путешественникам обычно не ставят. Впрочем, тяжелые и стремительно развивающиеся симптомы позволяют достаточно быстро выявлять больных, не распространяя инфекцию через границы стран. Поэтому крайне маловероятно, что зараженные бубонной чумой люди, приехавшие из-за рубежа, могут вызвать эпидемию в России, как это случилось с коронавирусной инфекцией, всегда передающейся воздушно-капельным путем.
Однако стоит отметить, что, как и в случае других бактериальных инфекций, существует опасность развития резистентности к антибиотикам, когда появляются неуязвимые к лекарствам штаммы. Первый случай антибиотикоустойчивости Yersinia pestis был зафиксирован на Мадагаскаре в 1995 году. Но такие штаммы вряд ли опаснее, чем более распространенные золотистый стафилококк и Klebsiella pneumoniae, которые рассматриваются как реальная угроза международному здравоохранению.

Сами виноваты
Холера — молниеносное заболевание, способное убить человека за сутки. Его возбудитель — бактерия Vibrio cholerae — один из рекордсменов по числу устроенных пандемий. Хотя сейчас холера считается болезнью бедных стран с плохо развитой инфраструктурой (вспышки происходят в Гаити, Ираке, Йемене и африканских странах), в прошлом она свирепствовала в развитой Европе, истребляя вообще всех. В XIX веке произошло сразу шесть пандемий, которые унесли жизни десятков миллионов людей.
Принято считать, что холера возникла из-за колонизации британцами Южной Азии, а также индустриальной революции, которая проложила микробу дорогу в Европу и Северную Америку. В какой-то степени именно холера стала причиной появления водопровода и канализации, ведь самым эффективным средством против болезни оказалась чистая вода. Появилась новая парадигма: инфекции возникают там, где царит антисанитария и отсутствует гигиена. Правда, в современном мире чистота уже не всегда залог здоровья, и новые патогены, вроде золотистого стафилококка, могут распространяться даже в стерильных больничных боксах.

Холерный вибрион изначально был безобидным микробом и обитал в мангровом лесу Сундарбана (Индия и Бангладеш), где участвовал в симбиотических взаимоотношениях с веслоногими рачками. Долгое время нога человека почти не ступала на эти территории, однако во второй половине XVIII века сюда вторглись английские колонисты. Через сто лет люди расселились почти по всему Сундарбану и жили по колено в солоноватой воде, кишащей зараженными веслоногими. Продолжительные и тесные контакты позволили вибрионам постепенно адаптироваться к организму человека, но они не сразу стали убийцами.
Шустрая зараза
Ключевым приобретением Vibrio cholerae стал токсин, который заставляет кишечник действовать наоборот: высасывать воду с электролитами из тканей самого организма и вызывать диарею и обезвоживание.
Болезнь проявлялась внезапно: у здорового с виду человека начиналась сильная и неукротимая диарея, которая могла застигнуть его дома, на улице или в общественном здании. Из-за потери воды больной буквально высыхал, превращался в живую мумию
В Европе XIX века холеру считали унизительным заболеванием, лишающим человека достоинства и уравнивающим его с нищими и жителями трущоб. Возбудитель холеры загрязнял улицы, питьевую воду, оставался на руках больных и здоровых и — распространялся. Вспышка заболевания шла волной, поражая новые города и буквально стремясь к Европе.
Холера разносилась через транспортные пути и свирепствовала везде, где царила антисанитария, где люди жили бок о бок с фекальными отходами. Роковую роль сыграла и перенаселенность, в частности — разрастание трущоб, где вибрионы без труда проникали в грунтовые воды. Лишь жилищные реформы позволили снизить смертность от холеры и других инфекций в западных странах, однако в бедных регионах планеты до сих пор в ужасных условиях живут сотни миллионов человек.
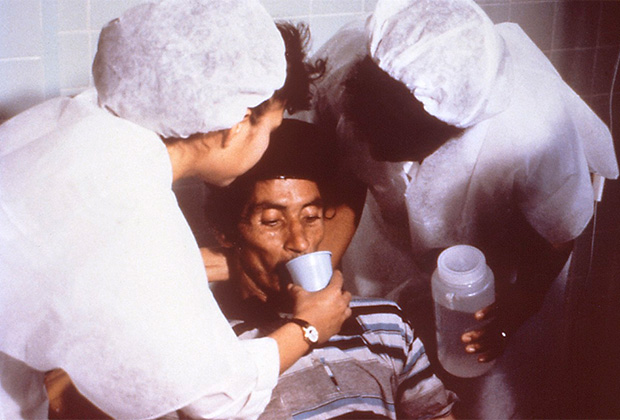
Оральная регидратация у больного холерой
По иронии судьбы, лекарство от холеры является элементарным. Чтобы организм не погиб от обезвоживания, следует просто восполнять теряемую жидкость. Чистая вода с щепоткой соли снизила бы смертность с 50 до чуть более одного процента
Холерная истерия
В Испании жители Мадрида решили, что эпидемию холеры вызвали монахи, отравившие колодцы по политическим причинам, и начали громить церкви и молельные дома. Похожая ситуация возникла в Сан-Франциско, где толпа учинила расправу над представителями ордена францисканцев. Жертвами погромов и кровопролития стали иммигранты, хотя вина во многом лежала на домовладельцах, которые превратили иммигрантские кварталы в плотно заселенные трущобы. Поначалу во всем винили ирландцев, которые, как считалось, принесли холеру в США. Затем общество переключилось на мусульман-паломников, совершающих хадж. В конце XIX века объектом ненависти стали иммигранты из Восточной Европы, в том числе венгры и российские евреи.

Слив нечистот в озеро в Гаити
В 2010 году в Гаити произошла крупнейшая в XXI веке вспышка холеры, которая унесла жизни 4,5 тысячи человек. Санитарная обстановка на Гаити оставляла желать лучшего, источником распространения инфекции стала заполненная нечистотами река. В то же время гаитянцы уверены, что холера попала на остров из-за вооруженных сил ООН, которые намеренно занесли ее из Непала. Результаты исследования генома возбудителя показали, что холера действительно была занесена из Непала, однако с большой долей вероятности переносчик был латентным носителем, который не подозревал, что в нем притаилась холерная бомба. Но этого было достаточно, чтобы на Гаити начались столкновения и массовые беспорядки.
Хотя источник появления холеры на острове в целом определили верно, вспышка достигла масштабов эпидемии из-за других факторов, включая вырубку лесов и гражданскую войну, а также антисанитарию и проблемы местной инфраструктуры в Гаити.
В 2006 году эпидемиологи предсказали, что в течение жизни двух следующих поколений возникнет холероподобная пандемия, способная вызвать спад экономики и убить до 200 миллионов людей. Однако тогда ни один из патогенов (ни ВИЧ, ни возбудители гриппа) не дотягивал до уровня холеры. Одним из ключевых показателей способности патогена вызвать эпидемию или пандемию является базовый показатель репродукции (БПР или R0), который равен среднему числу лиц, заражаемых носителем инфекции. Для SARS-CoV-2 БПР оценивается от 2 до 6,47 — почти те же значения, что и для холеры. К счастью, пока COVID-19 не может сравниться со смертоносным кишечным расстройством ни по масштабам, ни по числу смертей.
Примерно через две недели в мадагаскарской столице Антананариву от дыхательной недостаточности скончалась женщина. Посев показал большое количество чумной палочки в мокроте. Позже выяснится, что незадолго до смерти она встречалась с 31-летним пассажиром автобуса из Анказоба в Таматаву. Именно его ВОЗ затем признает нулевым пациентом крупнейшей за последние десятилетия эпидемии чумы 2017 года, которая заразила больше 2,5 тысяч жителей острова и убила 202 из них.

Число заболевших чумой в Мадагаскаре в 2017 году
Почему болезнь, которая в XIV-XV веках уничтожила почти половину населения Европы, до сих пор существует в мире, где роботы делают операции, а оспа, дифтерия и полиомиелит давно побеждены?
Вечный голод
Грамотрицательная чумная палочка Yersinia pestis появилась сравнительно недавно — генетические данные показывают, что она отделилась от своей ближайшей родственницы, бактерии Yersinia pseudotuberculosis, провоцирующей у людей дальневосточную скарлатиноподобную лихорадку, не более 10-20 тысяч лет назад. Y. pseudotuberculosis и ее родственница Y. enterocolitica — добропорядочные болезнетворные бактерии, которые строго соблюдают главное правило паразитов: не убивать свою жертву слишком быстро, чтобы успеть заразить других.

Yersinia pestis, возбудитель чумы
Larry Stauffer / CDC
Быстрая смерть хозяев не дает их иммунной системе полноценно отреагировать на инфекцию, поэтому кровь жертвы оказывается переполнена возбудителями — в миллилитре может содержаться до 100 миллионов бактерий. Даже небольшого количества крови, которое способна поглотить блоха, оказывается достаточно, чтобы заразить человека.

Xenopsylla cheopis, один из переносчиков чумной палочки
Katja ZSM / Wikimedia Commons
Если человек заражается в результате укуса блохи, это обычно приводит к бубонной форме чумы — при ней поражаются лимфоузлы, которые образуют характерные вспухшие узлы-бубоны. Однако в зависимости от восприимчивости организма возможно развитие септической и вторично-легочной формы чумы. Во втором случае у человека развивается чумная пневмония, он начинает кашлять, распространяя чумную палочку воздушно-капельным путем, а у зараженных начинается первичная легочная форма — так было в Мадагаскаре.
Хранилище чумы
По его словам, в некоторых природных очагах чумы паузы между эпизоотиями, то есть периоды, когда ученые не фиксируют зараженных чумой животных, могут длиться по десять лет и больше.
Существует версия, что после гибели животных в их норах остаются блохи-носители, которые могут жить без питания по пять-шесть, а по некоторым данным — и до десяти месяцев, пока в норе не появится новая жертва.
Кроме того, в цикле могут участвовать не только грызуны — чумная палочка может жить в организмах более 300 видов теплокровных животных, в их числе кошачьи, обезьяны, верблюды, другие копытные и даже птицы.
Наконец, следует учесть, что ученые не могут проверить все норы и всех зверьков.
В очаге
В России существует 11 природных очагов чумы, все они расположены в южных регионах.
Один из самых активных (именно здесь в последние 10 лет регистрировались случаи заражения людей) — Горно-Алтайский очаг. Это примерно 600 квадратных километров горной местности в Кош-Агачском районе Республики Алтай, в 300 километрах от Горно-Алтайска, столицы республики. Регион находится на границе трех государств: Китая, Монголии и Казахстана.
Сотрудники Алтайской противочумной станции следят за состоянием очага: подсчитывают плотность нор сурков, проверяют, есть ли на пойманных животных зараженные блохи. За все время наблюдений на территории очага было обнаружено 65 штаммов микроба чумы, из них два — алтайского подвида Y. p. altaica.

Активность природных очагов чумы на территориях России и стран СНГ в 2012 году. Границы очагов к 2020 году изменились незначительно. (1) широкое (более 1 тыс. км 2 ) распространение чумы среди животных; (2) локальное (менее 1 тыс. км 2 ) распространение; (3) территории, на которых у животных обнаруживают в крови антигены чумы; (4) возбудитель и его следы не обнаружены; (5) нет данных
Н.В. Попов и др. / Проблемы особо опасных инфекций, вып. 3, 2013
В 2019 году на двух сурках (из, в среднем, 2 500 пойманных и обследованных животных) обнаружились блохи, инфицированные чумной палочкой. При этом индекс обилия (среднее число блох, приходящееся на одно животное) составил для сурков 0,2 (против 0,5 в 2018 году). На территориях, где в 2014–2018 годах наблюдалась повышенная активность циркуляции чумной палочки, численность серого сурка значительно снизилась и тенденции к ее восстановлению не отмечается. Однако повысилась плотность населения сурков в высокогорной местности. В этих местах, где раньше не регистрировали циркуляцию возбудителя, плотность сурковых нор достигла пяти на гектар. Поэтому ученые ожидают эпизоотий в поселениях сурка в высокогорных районах.
В соседнем, Тувинском природном очаге чумы в 2019 году эпизоотическая ситуация характеризовалась широким распространением основного подвида чумного микроба вдоль государственной границы страны. В 2020 году прогнозируется сохранение повышенной численности носителей и переносчиков чумы в очаге и продолжение эпизоотической активности на всей его территории.
Во всех остальных природных очагах чумы, расположенных на территории России, ситуация на протяжении многих лет остается спокойной. Долгие годы в них не обнаруживают зараженных животных. Например, в ближайшем к Москве Прикаспийском Северо-западном степном очаге эпизоотии чумы не регистрируют с 1991 года. По прогнозам, и в 2020 году эпизоотических проявлений чумы на территории России не ожидается, кроме двух самых активных очагов, упомянутых выше.
Ситуацию в очагах чумы контролируют противочумные станции. Их сотрудники регулярно отлавливают грызунов и проверяют их на антитела к инфекции и сами микробы.
Другие форпосты
В России и в соседних странах чума находится под контролем, здесь фиксируются лишь единичные случаи заражения людей. Самая тяжелая ситуация в Африке. Например, на острове Мадагаскар регистрируется до 500 случаев заболевания, до 150 человек в год умирают от инфекции. Вместе с Демократической Республикой Конго и Перу, Мадагаскар входит в тройку эндемичных по чуме стран, где периодически возникают вспышки болезни.
Из-за низкой санитарии в городских трущобах острова, крысы и другие мелкие грызуны, которые переносят чумную палочку, хорошо приспособились к городским условиям. Есть версия, что одной из причин их переселения в город становятся ежегодные лесные пожары.
Дубянский поясняет, что Мадагаскар попал в лидеры не вполне заслуженно — там работает Институт Пастера, который наладил систему диагностики и лечения чумы, поэтому можно быть уверенным, что статистика по этой стране практически полна. В странах континентальной Африки ситуация может быть значительно хуже, но мы об этом не знаем, потому что диагностические средства в дефиците.
Как протекает болезнь
Инкубационный период легочной чумы совсем короткий — около суток. И ровно столько же времени есть у человека, чтобы обратиться за помощью при первых симптомах заболевания, в противном случае риск летального исхода резко повышается.
Без лечения антибиотиками (стрептомицин в мазях, таблетках, уколах; при тяжелых формах добавляются антибиотики тетрациклинового ряда) человек может погибнуть через 2-3 суток после появления первых симптомов.
Последняя крупная вспышка заболевания на континенте случилась в Демократической Республике Конго в 2006 году и унесла жизни около ста человек. За последние десять лет страна смогла снизить уровень заболеваемости чумой в среднем до 70 человек в год, хотя в 2018 болезнью переболели 133 человека.
В 2010 году ВОЗ отметила резкий подъем заболеваемости чумой в Перу, но за период 2010-2019 годов переболели чумой всего 67 человек, 8 из которых скончалось. Такой показатель для Перу можно считать хорошим, ведь в одном только 2003 году чумой переболели 198 человек. Ситуация с иностранными медицинскими организациями и уровнем диагностики повторяется и здесь. Североамериканский сосед Перу — США — как ни странно, тоже пополняет статистику чумной болезни. Ежегодно на западном побережье в среднем регистрируется до пяти-шести случаев чумы в год. Люди заражаются, в основном, от блох луговых собачек и других грызунов в природных очагах чумы.

Распределение природных очагов чумы в марте 2016 года
World Health Organization
В целом природные очаги чумы находятся на Евроазиатском, Африканском и Американском континентах в зоне между 50° северной и 40° южной широты. Синантропные (связанные с человеческим жильем) очаги чумы, где источником возбудителя болезни являются серая и черная крысы, характерны только для тропиков и субтропиков на территории между 35° северной и 35° южной широты. И дальше: страны Средней Азии, Китай, Индия — природные очаги чумы есть и там.
Природные очаги, которые располагаются на территории двух стран, обычно становятся предметом сотрудничества этих стран в области недопущения циркуляции микроба через границу. Обычно это карантинные мероприятия в регионе, в котором произошел случай заболевания. Карантин позволяет пресечь перенос возбудителя на территорию другой страны в организме человека, у которого еще не развились симптомы чумной болезни. За животными так уследить не удается.
Всего за 10-е годы нашего века монгольский минздрав сообщил о семи случаях заболевания. Четыре из них закончились смертью больных. В мае 2019 года не удалось спасти семейную пару, заразившуюся чумой после обеда, главным блюдом которого был пойманный ими сурок.
Чума XXI века
Отдельные вспышки заболевания могут перерасти в эпидемию при совпадении двух условий:
слабый противочумной контроль со стороны служб здравоохранения региона,
низкая осведомленность населения о способах заражения чумой.
Изучение природной очаговости чумы, ежегодный мониторинг эпизоотий, должные профилактические мероприятия — все это, по словам Дубянского, несмотря на низкую эпидемиологическую опасность чумы, в России развито хорошо. Возможно, именно поэтому она и низкая. Это наследство Советского Союза — хотя официально в Стране Советов чумы не было, известно о вспышке легочной чумы в 1921 году на Дальнем Востоке и эпидемиях чумы в Калмыцкой АССР и Сталинградской области в 1937 году. То, что за последние десять лет в России чумой заболело три человека, можно считать успехом работы российской противочумной службы.
Во многих развивающихся странах, жители которых до сих пор добывают пищу на охоте, работа противочумных служб может нивелироваться банальным незнанием охотников и их семей о способах заражения чумой. В таких местностях люди употребляют в пищу пойманную ими дичь, которую никто не проверял на наличие чумной палочки в их организме. В лучшем случае заболевшие своевременно попадают в больницу.
Однако в целом чума остается непобежденной, и судьба оспы ей не грозит: носители чумы столь многочисленны и столь тесно связаны с биоценозами, что уничтожить их, не уничтожив попутно огромные биоценозы невозможно.
Дубянский напомнил, что площади очагов чумы обычно исчисляется сотнями и тысячами квадратных километров — ни одна страна мира не может позволить себе такие глобальные противочумные мероприятия.
В середине прошлого столетия в СССР попытки ликвидации природных очагов чумы предпринимались: на мелких грызунов ставили капканы и уничтожали их ратицидами, но ни к чему особенному это не привело. Помимо явного вредного влияния химикатов на окружающую среду, буквальное уничтожение целого вида в отдельно взятой местности грозит неминуемыми изменениями во всем биогеоценозе, причем не самыми благоприятными — это же беспокоит и противников генного драйва малярийных комаров в Африке.
Норы и подземные ходы мелких грызунов участвуют в процессе миграции органических и неорганических веществ в почве. Исчезновение их создателей повышает риск деградации земель, вплоть до заболачивания или опустынивания.
Поздние исследования показали, что эффективность столь радикальных мероприятий невысока: ратицидная эффективность истребительных работ против носителей чумы в период исследований не превышала 57 процентов, и в целом профилактические мероприятия по ограничению численности малых песчанок в Волго-Уральских песках не предотвратили эпизоотии чумы, не снизили их интенсивность, лишь ограничив широту распространения.
Также мешает полному истреблению носителей чумной палочки ее способность приживаться у самых разных видов животных.
Например, как рассказывает Дубянский, раньше Забайкальский степной очаг был заселен в основном сурком-тарбаганом. Со временем сотрудники противочумной станции и местные охотники истребили почти всех особей тарбагана, и, казалось, победа над чумой была одержана. Но чумная палочка перескочила на даурского суслика, и со временем тот стал новым основным носителем инфекции.
С переносчиками дело обстоит немного иначе. Блох можно уничтожить, но делается это только в крайних случаях, если эпизоотия чумы обнаружена в непосредственной близости к человеку. Противочумная служба проводит дезинсекцию в радиусе нескольких (а то и тысяч) гектар от населенного пункта, рядом с которым обнаружена эпизоотия чумы. Она вносит в найденные норы грызунов инсектициды, убивающие блох. Таким образом прерывается циркуляция возбудителя, а риск заражения человека через укус блохи сводится к минимуму. При этом численность грызунов остается нетронутой.
В связи с этим актуальным становится другой подход противочумной работы. Все больше внимания в опасных очагах уделяется профилактической работе по предотвращению распространения возбудителя чумной болезни за пределы природного очага. Население, проживающее на территории такого очага, должно информироваться о самом факте наличия заболевания в регионе, о недопустимости употребления в пищу непроверенного мяса (промысловых и диких животных), о необходимости оставаться дома и обращаться за медицинской помощью при недомогании после употребления такого мяса или контакта с дикими животными.
Современная профилактика инфекционных заболеваний не может обойтись без вакцинации. От чумы есть вакцина: она создает стойкий иммунитет против чумной палочки длительностью до года. Прививка показана работникам противочумных служб, врачам в эндемичных регионах и людям, которые живут в особо опасных зонах с подтвержденными эпизоотиями чумы. ВОЗ не рекомендует проводить повальную вакцинацию населения, так как процент людей, проживающий в очагах инфекции невелик, а при необходимости поездки в эндемичные территории вопрос о вакцинации решается индивидуально.
Что касается эпидемиологии чумы среди людей, то в современных реалиях в России невозможно заразиться чумой, просто выйдя на улицу, даже если находиться посреди природного очага чумы. Большинство случаев заболевания связано с заражением чумой от трупов животных. При своевременном обнаружении и изоляции больного, риск передачи бубонной чумы сводится к нулю. При легочной форме он немного выше: от медиков в эндемичных регионах требуется особая внимательность при обнаружении больного с симптомами чумы и характерной историей заболевания. От его действий может зависеть эпидемиологическая обстановка города, региона и даже страны (как это было на Мадагаскаре).
Бояться новой глобальной пандемии чумы не стоит. Да, чума продолжает существовать в некоторых уголках нашей планеты, но мы за ней внимательно следим. Если что-то идет не так и болезнь вырывается за пределы своего обитания, то человечество к этому вызову готово. Антибиотики, если их применить на ранних этапах заболевания, позволяют полностью излечить человека от этой когда-то смертельной болезни.
Читайте также:

