Сколько обычно длится инкубационный период желтухи гепатита
Обновлено: 24.04.2024

Гепатит — это общее название группы заболеваний, связанных с воспалением печени. Они отличаются природой возникновения, характером течения, возможными осложнениями. Одни проходят легко и бесследно, другие оборачиваются угрозой жизни. Из этого материала вы узнаете, какие бывают виды гепатита, поддаются ли они лечению, возможна ли профилактика заболевания.

Виды гепатита
Гепатит бывает вирусный и невирусный. Гастроэнтерология выделяет пять микроорганизмов, которые вызывают воспаление печени у человека.
| Вид | Тип вируса | Пути заражения | Инкубационный период |
| A (ВГА) | Одноцепочный РНК-пикорнавирус | Энтерально (при плохой гигиене) | 15-45 дней |
| B (ВГВ) | ДНК-вирус | Парентерально (через кровь, половым путем, от матери к ребенку) | От 40 дней до полугода |
| C (ВГС) | Одноцепочечный РНК-флавивирус | Только через кровь | От 20 дней до 4 месяцев |
| D | Дефектный РНК-вирус | Парентерально (через кровь и биологические жидкости) | 1-6 месяцев |
| E | 4 вида РНК-вирусов | Энтерально (от человека к человеку или через воду) | От 14 дней до 2 месяцев |
Чаще воспалительный процесс в печени объясняется причинами вирусного характера. Спровоцировать его также могут злоупотребление алкоголем, накопление жира в гепатоцитах.
Острый гепатит: фазы и симптомы
Заболевание в острой форме включает несколько стадий. От появления первых симптомов до полного выздоровления проходит от одного до двух месяцев. Классический инфекционный гепатит имеет четыре фазы:
- Инкубационный период. Микроорганизм распространяется по организму, активно размножается. Симптомы отсутствуют. Продолжительность зависит от возбудителя.
- Продромальный период. Характерные симптомы — боль в правом боку, тошнота со рвотой, потеря веса. При гепатите B возможна крапивница, занимает до 10 дней.
- Желтушная фаза. Главный признак — желтуха (характерный окрас кожи и слизистых под действием высокого билирубина). Также темнеет моча, увеличивается в размерах печень, а в каждом пятом случае — и селезенка. Максимальная продолжительность — две недели.
- Восстановление. Полностью все симптомы исчезают за две-четыре недели.
В большинстве случаев признаки ослабевают спонтанно. Аппетит нормализуется уже на желтушной фазе. Последняя часто отсутствует при гепатитах A и С.

Хронический гепатит
Переход в хроническую форму возможен не всегда и зависит от причины болезни. Для вирусов A и E это исключено. Вирус D вообще неактивен: для размножения ему нужен вирус B. Следовательно, остаются только B и C. Если воспаление с инфекцией не связано, вероятность хронизации достаточно высока. Хронический гепатит вызывают перенесенные в острой форме:
- ВГВ;
- ВГС;
- алкогольное воспаление печени;
- неалкогольная жировая болезнь печени.
Также гастроэнтерология рассматривает в качестве причины хронического заболевания аутоиммунные факторы. В этом случае гепатоциты повреждаются под действием иммунной системы. Менее распространенными причинами являются повреждение желчных протоков, целиакия (непереносимость глютена), патологическое накопление железа в тканях.
Диагностика гепатита
Заболевание в острой форме до перехода в желтушную фазу по клинической картине выявить сложно. Оно может маскироваться под ОРВИ, расстройство желудка и даже нервную анорексию. Для точной диагностики нужны лабораторные исследования на:
- билирубин;
- аминотрансферазу;
- щелочную фосфатазу.

Желтуха и повышение билирубина могут вызываться другими заболеваниями. Поэтому важно провести серологический скрининг, если подозревается гепатит вирусного происхождения. Его результаты покажут, есть ли в организме человека антигены или антитела к соответствующим типам возбудителей. Хронический гепатит ставят, если воспалительный процесс длится более шести месяцев. В отличие от вирусного, он может протекать бессимптомно. В частности, отсутствует желтуха.
Cколько длится заразный период?
Человек может передавать инфекцию с того момента, как она попала в его организм. В течение инкубационного периода он еще не знает, что болен, но может передать возбудителя другим. Длительность заразного периода зависит от вируса и вида болезни:
- A — до появления клинических симптомов;
- B и D — в течение всего острого периода;
- C — пока в организме сохраняются антитела;
- E — неизвестно.
В группу риска по отношению к вирусам A и E попадают жители развивающихся стран, где недостаточно распространена культура мытья рук перед едой. Также заразиться может половой партнер человека с гепатитом B и/или D. Что касается ВГС, здесь основная группа риска — наркоманы, пользующиеся одной иглой, и медицинские работники.

Лечение гепатита
Лечение как способ борьбы с первопричиной заболевания на сегодняшний день отсутствует. По результатам диагностики может быть назначена только поддерживающая терапия, ослабляющая симптомы при острой форме течения. В этом помогают:
-
;
- препараты для общей детоксикации;
- средства для восполнения потери жидкости; для защиты клеток печени;
- иммуномодуляторы.
Хронический гепатит требует регулярного медицинского контроля. Хотя лечение его не практикуется, важно отслеживать изменения, которым подвергается орган. Своевременное начало приема гепатопротекторов, коррекция диеты и ограничение нагрузок помогают защитить ткани печени от разрушения.
Осложнения
Тяжесть осложнений тоже зависит от вида болезни. Если она вызвана ВГА, то протекает только в острой форме и проходит без последствий для человека. Остальные разновидности более опасны:
- B и D. После хронизации часто развивается цирроз печени. Ее функциональные ткани гибнут и заменяются фиброзными. Это приводит к отказу органа или формированию злокачественных образований.
- C. Хотя в хроническую форму переходит чаще, чем B, риск цирроза печени ниже. Опухоль на фоне этого вида заболевания развивается редко.
- E. Вызывает некроз паренхимы печени с быстрым ухудшением состояния человека, приводит к летальному исходу. Часто бывает у беременных женщин.

Риск осложнений возрастает с возрастом, при наличии сопутствующих заболеваний. Предотвратить их можно только при своевременной диагностике воспаления печени.
Профилактика
Поскольку заболевание — преимущественно инфекционное, предотвратить заражение можно. Воздушно-капельным путем оно не передается, следовательно, распространение легко ограничить:
- мыть руки перед едой;
- мыть овощи и фрукты;
- термически обрабатывать мясо, рыбу, морепродукты;
- не позволять детям облизывать пальцы и вещи;
- избегать незащищенных половых связей с людьми, чье состояние здоровья неизвестно;
- пользоваться только одноразовыми шприцами.
Бдительность стоит проявлять поклонникам пирсинга и татуировок. Делать их нужно только в надежных салонах, где могут гарантировать стерильность инструментов. Медицинским работникам важно регулярно проходить профилактическую диагностику, особенно если имел место случайный укол иглой после проведения процедуры. Также эффективной мерой профилактики является вакцинация.
Вакцинация против гепатита
Хотя для профилактики заболевания часто хватает соблюдения мер личной гигиены, усилить безопасность помогают прививки. Фактор случайности исключать нельзя — тогда вакцинация не оставит инфекции шанса. Прививки от ВГА рекомендуют делать путешественникам. Достаточно одной процедуры за 2-4 недели до первой поездки. Этого времени хватит для формирования антител. Прививки от ВГВ включены в России в Национальный календарь. Детям их делают в четыре этапа:
- при рождении — в первые 12 часов;
- в один месяц;
- в полгода;
- в один год.
При наличии показаний (обычно это заболевания, вызывающие иммунодефицитные состояния) каждые 5-7 лет проводится ревакцинация.

Вакцин от гепатита C и D на сегодняшний день не существует, а от E — находится в стадии разработки. Китайскими вирусологами была подтверждена ее безопасность. Доказано, что она предотвращает возникновение симптомов у мужчин. Действие вакцины на женщин и детей, ее эффект при бессимптомном течении воспалительного процесса пока исследуются.

Гепатит — это общее название группы заболеваний, связанных с воспалением печени. Они отличаются природой возникновения, характером течения, возможными осложнениями. Одни проходят легко и бесследно, другие оборачиваются угрозой жизни. Из этого материала вы узнаете, какие бывают виды гепатита, поддаются ли они лечению, возможна ли профилактика заболевания.

Виды гепатита
Гепатит бывает вирусный и невирусный. Гастроэнтерология выделяет пять микроорганизмов, которые вызывают воспаление печени у человека.
| Вид | Тип вируса | Пути заражения | Инкубационный период |
| A (ВГА) | Одноцепочный РНК-пикорнавирус | Энтерально (при плохой гигиене) | 15-45 дней |
| B (ВГВ) | ДНК-вирус | Парентерально (через кровь, половым путем, от матери к ребенку) | От 40 дней до полугода |
| C (ВГС) | Одноцепочечный РНК-флавивирус | Только через кровь | От 20 дней до 4 месяцев |
| D | Дефектный РНК-вирус | Парентерально (через кровь и биологические жидкости) | 1-6 месяцев |
| E | 4 вида РНК-вирусов | Энтерально (от человека к человеку или через воду) | От 14 дней до 2 месяцев |
Чаще воспалительный процесс в печени объясняется причинами вирусного характера. Спровоцировать его также могут злоупотребление алкоголем, накопление жира в гепатоцитах.
Острый гепатит: фазы и симптомы
Заболевание в острой форме включает несколько стадий. От появления первых симптомов до полного выздоровления проходит от одного до двух месяцев. Классический инфекционный гепатит имеет четыре фазы:
- Инкубационный период. Микроорганизм распространяется по организму, активно размножается. Симптомы отсутствуют. Продолжительность зависит от возбудителя.
- Продромальный период. Характерные симптомы — боль в правом боку, тошнота со рвотой, потеря веса. При гепатите B возможна крапивница, занимает до 10 дней.
- Желтушная фаза. Главный признак — желтуха (характерный окрас кожи и слизистых под действием высокого билирубина). Также темнеет моча, увеличивается в размерах печень, а в каждом пятом случае — и селезенка. Максимальная продолжительность — две недели.
- Восстановление. Полностью все симптомы исчезают за две-четыре недели.
В большинстве случаев признаки ослабевают спонтанно. Аппетит нормализуется уже на желтушной фазе. Последняя часто отсутствует при гепатитах A и С.

Хронический гепатит
Переход в хроническую форму возможен не всегда и зависит от причины болезни. Для вирусов A и E это исключено. Вирус D вообще неактивен: для размножения ему нужен вирус B. Следовательно, остаются только B и C. Если воспаление с инфекцией не связано, вероятность хронизации достаточно высока. Хронический гепатит вызывают перенесенные в острой форме:
- ВГВ;
- ВГС;
- алкогольное воспаление печени;
- неалкогольная жировая болезнь печени.
Также гастроэнтерология рассматривает в качестве причины хронического заболевания аутоиммунные факторы. В этом случае гепатоциты повреждаются под действием иммунной системы. Менее распространенными причинами являются повреждение желчных протоков, целиакия (непереносимость глютена), патологическое накопление железа в тканях.
Диагностика гепатита
Заболевание в острой форме до перехода в желтушную фазу по клинической картине выявить сложно. Оно может маскироваться под ОРВИ, расстройство желудка и даже нервную анорексию. Для точной диагностики нужны лабораторные исследования на:
- билирубин;
- аминотрансферазу;
- щелочную фосфатазу.

Желтуха и повышение билирубина могут вызываться другими заболеваниями. Поэтому важно провести серологический скрининг, если подозревается гепатит вирусного происхождения. Его результаты покажут, есть ли в организме человека антигены или антитела к соответствующим типам возбудителей. Хронический гепатит ставят, если воспалительный процесс длится более шести месяцев. В отличие от вирусного, он может протекать бессимптомно. В частности, отсутствует желтуха.
Cколько длится заразный период?
Человек может передавать инфекцию с того момента, как она попала в его организм. В течение инкубационного периода он еще не знает, что болен, но может передать возбудителя другим. Длительность заразного периода зависит от вируса и вида болезни:
- A — до появления клинических симптомов;
- B и D — в течение всего острого периода;
- C — пока в организме сохраняются антитела;
- E — неизвестно.
В группу риска по отношению к вирусам A и E попадают жители развивающихся стран, где недостаточно распространена культура мытья рук перед едой. Также заразиться может половой партнер человека с гепатитом B и/или D. Что касается ВГС, здесь основная группа риска — наркоманы, пользующиеся одной иглой, и медицинские работники.

Лечение гепатита
Лечение как способ борьбы с первопричиной заболевания на сегодняшний день отсутствует. По результатам диагностики может быть назначена только поддерживающая терапия, ослабляющая симптомы при острой форме течения. В этом помогают:
-
;
- препараты для общей детоксикации;
- средства для восполнения потери жидкости; для защиты клеток печени;
- иммуномодуляторы.
Хронический гепатит требует регулярного медицинского контроля. Хотя лечение его не практикуется, важно отслеживать изменения, которым подвергается орган. Своевременное начало приема гепатопротекторов, коррекция диеты и ограничение нагрузок помогают защитить ткани печени от разрушения.
Осложнения
Тяжесть осложнений тоже зависит от вида болезни. Если она вызвана ВГА, то протекает только в острой форме и проходит без последствий для человека. Остальные разновидности более опасны:
- B и D. После хронизации часто развивается цирроз печени. Ее функциональные ткани гибнут и заменяются фиброзными. Это приводит к отказу органа или формированию злокачественных образований.
- C. Хотя в хроническую форму переходит чаще, чем B, риск цирроза печени ниже. Опухоль на фоне этого вида заболевания развивается редко.
- E. Вызывает некроз паренхимы печени с быстрым ухудшением состояния человека, приводит к летальному исходу. Часто бывает у беременных женщин.

Риск осложнений возрастает с возрастом, при наличии сопутствующих заболеваний. Предотвратить их можно только при своевременной диагностике воспаления печени.
Профилактика
Поскольку заболевание — преимущественно инфекционное, предотвратить заражение можно. Воздушно-капельным путем оно не передается, следовательно, распространение легко ограничить:
- мыть руки перед едой;
- мыть овощи и фрукты;
- термически обрабатывать мясо, рыбу, морепродукты;
- не позволять детям облизывать пальцы и вещи;
- избегать незащищенных половых связей с людьми, чье состояние здоровья неизвестно;
- пользоваться только одноразовыми шприцами.
Бдительность стоит проявлять поклонникам пирсинга и татуировок. Делать их нужно только в надежных салонах, где могут гарантировать стерильность инструментов. Медицинским работникам важно регулярно проходить профилактическую диагностику, особенно если имел место случайный укол иглой после проведения процедуры. Также эффективной мерой профилактики является вакцинация.
Вакцинация против гепатита
Хотя для профилактики заболевания часто хватает соблюдения мер личной гигиены, усилить безопасность помогают прививки. Фактор случайности исключать нельзя — тогда вакцинация не оставит инфекции шанса. Прививки от ВГА рекомендуют делать путешественникам. Достаточно одной процедуры за 2-4 недели до первой поездки. Этого времени хватит для формирования антител. Прививки от ВГВ включены в России в Национальный календарь. Детям их делают в четыре этапа:
- при рождении — в первые 12 часов;
- в один месяц;
- в полгода;
- в один год.
При наличии показаний (обычно это заболевания, вызывающие иммунодефицитные состояния) каждые 5-7 лет проводится ревакцинация.

Вакцин от гепатита C и D на сегодняшний день не существует, а от E — находится в стадии разработки. Китайскими вирусологами была подтверждена ее безопасность. Доказано, что она предотвращает возникновение симптомов у мужчин. Действие вакцины на женщин и детей, ее эффект при бессимптомном течении воспалительного процесса пока исследуются.

Новый штамм отличается чрезвычайно высокой контагиозностью (заразностью). Считается, что один заболевший человек представляет опасность для 12 окружающих. У предыдущих мутаций эта цифра не превышала 5-6. Еще одним неприятным сюрпризом стала высокая вероятность инфицирования при наличии антител к SARS-CoV-2, причем как у переболевших, так и у привитых людей. Невероятная скорость распространения вызывает тревогу и массу вопросов. Симптомы и признаки Омикрона, методы терапии и профилактики обсудим в статье.

Особенности инкубационного периода
Симптомы Омикрона
Первые признаки заражения схожи с проявлениями типичной респираторной инфекции. Прежде всего, это выраженные катаральные явления. 80% больных жалуются на боль в горле, чихание, ринорею (течение из носа). В течение 1-2 дней к ним присоединяются:
Гипертермия. В сравнении с симптомами SARS-CoV-2, показатели держаться в пределах 38℃. Высокая температура характерна для не вакцинированных пациентов. После приема жаропонижающих препаратов температура спадает. Это отличает Омикрон от штамма Дельта, который проявляет устойчивую резистентность к антипиретикам.
Постоянное першение в горле, сопряженное с покраснением слизистой.
Покашливание, переходящее в непродуктивный приступообразный кашель.
Слабость, вялость, упадок сил. Симптомы связаны с интоксикацией организма продуктами распада иммунных клеток крови, погибших в борьбе с вирусом. Головокружения, часто наблюдавшиеся при коронавирусе первой волны, как правило, отсутствуют.
Умеренная цефалгия (головная боль). Беспокоит в основном взрослых больных. При этом цефалгический синдром легко купируется анальгетиками и спазмолитиками.
Тяжесть в груди, одышка, незначительное снижение сатурации. Признаки характерны для пациентов с хроническими заболеваниями сердечно-сосудистой или дыхательной системы. У людей с благополучным преморбидным фоном (состоянием здоровья до инфицирования) нарушение дыхательных функций и отклонение показателей кислорода в крови наблюдаются редко.

У детей могут появляться кожные высыпания, расстройства стула. К симптомам, свидетельствующим о нарушении работы ЖКТ, врачи советуют относиться серьезно. Если на фоне диареи отсутствуют респираторные признаки болезни, скорее всего, это не связано с ковидной инфекцией.
Что касается патогномических симптомов коронавируса, для Омикрона они не показательны. На аносмию, агезию (потерю обоняния, вкуса) жалуются не более 25% заболевших.
Тестирование
Обнаружить коронавирус позволяет тест ПЦР. Метод полимеразной цепной реакции определяет наличие и вид возбудителя с точностью до 99%. Создатели вакцины от Ковид-19 — НИЦЭМ им. Н.Ф. Гамалеи — разработали специфическое тестирование на Омикрон, но в свободном доступе его пока мало.
Тесты, которые сегодня предлагают лаборатории, чувствительны к Омикрону, поэтому в достоверности диагноза можно не сомневаться.

Самостоятельно выявить коронавирусную инфекцию помогают аптечные экспресс-тесты. Однако они определяют не сам вирус, а наличие или отсутствие антител lgM и lgG.
Иммуноглобулины М обнаруживаются в крови на 5-7 день с момента заражения. Максимальных значений антитела достигают в острый период заболевания. В среднем IgМ сохраняются в крови до 10 дней. IgG вырабатываются чуть позже, их максимальное количество в крови обнаруживается на 10-14 день. Таким образом, если в анализе много IgМ, значит, заражение произошло недавно, если lgG — пациент находится в фазе выздоровления. По аналогичному принципу работают лабораторные тесты на определение антител к коронавирусу.
Диагностика
Для выявления Ковид-19 в лабораториях применяют:
Тест ПЦР. Диагностика коронавируса с определением Омикрона и Дельты (или без уточнения штамма) в мазке, взятом у пациента из носа и ротоглотки.
Тест на антиген-возбудителя методом ИХЛА. Обнаружение антигена коронавирусного нуклеокапсидного белка в мазке.
Скрининговый иммуноанализ (ECLIA) крови. Суммарное присутствие антител к коронавирусу IgM + IgG + нуклеокапсидного белка.
Качественный и количественный анализ на антитела к SARS‑CoV‑2 в крови методом ИФА.
При обращении в поликлинику, как правило, назначают тест ПЦР, клинический анализ крови для оценки степени воспалительного процесса.
Лечение
Большинство пациентов с Омикроном проходят амбулаторное лечение. Широко применяется удаленный вариант открытия-закрытия листка нетрудоспособности, телефонные консультации. Методы и средства лечения нового штамма немного отличаются от терапии других мутаций коронавируса.
При легком клиническом течении инфекции назначают:
Систематическое промывание носовых пазух соляными растворами, орошение увлажняющими спреями, закапывание назальных капель.
Симптоматическую терапию антипиретиками, анальгетиками (при повышении температуры, головных болях).
Обильное теплое питье — зеленый чай, морс, компот.
Средства от боли в горле — спреи, леденцы для снятия воспаления слизистой.
Постельный режим.
Препараты от кашля — таблетки, сиропы, пастилки для сублингвального приема.
Витаминно-минеральные комплексы, витамины для иммунитета.
Помещение, где находится больной, нужно часто проветривать.
В большинстве случаев достаточно простого лечения. На усмотрение лечащего врача терапию усиливают противовирусными средствами. Госпитализация требуется при нарастании симптомов — усилении катаральных проявлений, устойчивых показателях температуры выше 38℃. Тактику лечения в стационаре определяют по состоянию пациента.
Вакцинация

Профилактика
Превентивные меры против COVID-19 не изменились со времен первой волны пандемии. Для профилактики заражения рекомендуется:
соблюдать дистанцию;
по возможности минимизировать поездки на метро и наземном транспорте;
чихать и кашлять в заранее подготовленные салфетки или в локтевой сгиб;
носить маску или респиратор;
чаще мыть руки с мылом, пользоваться антисептическими средствами.
Единственной защитой, позволяющей перенести Ковид-19 в легкой форме, остается вакцинация.
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
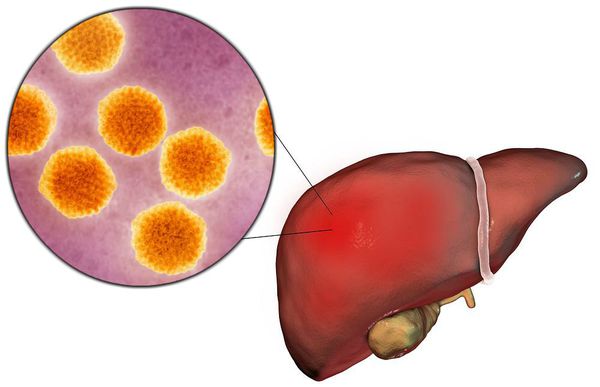
Этиология
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
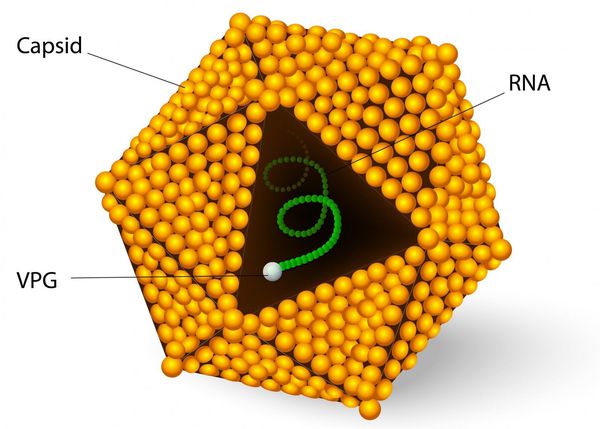
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
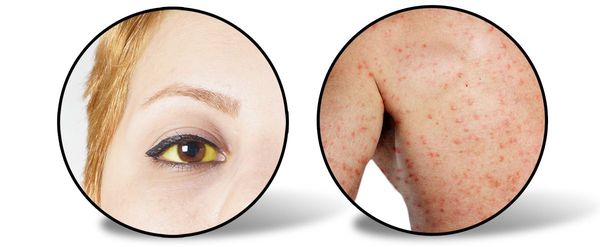
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
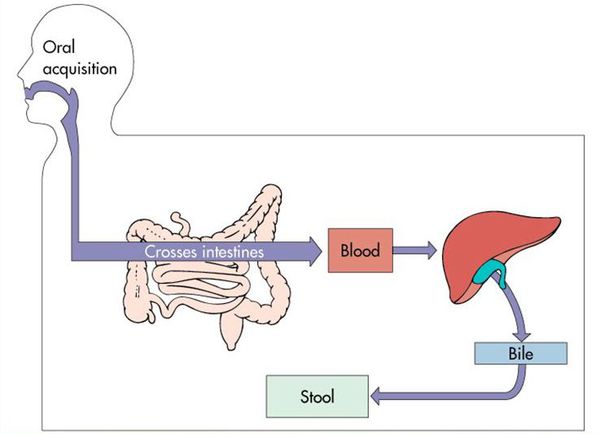
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
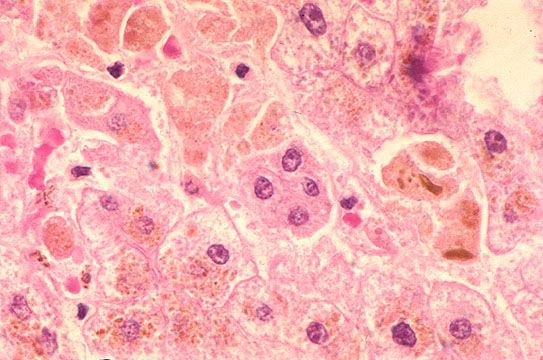
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
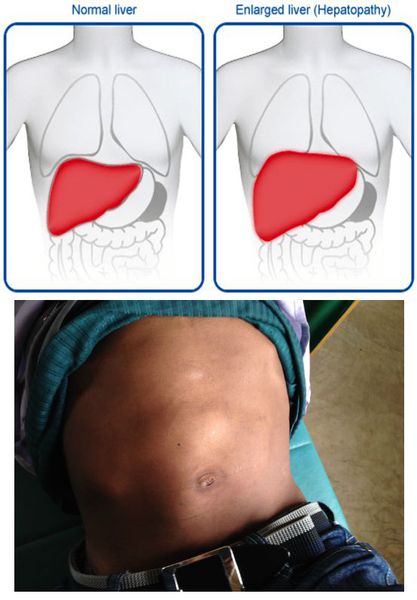
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
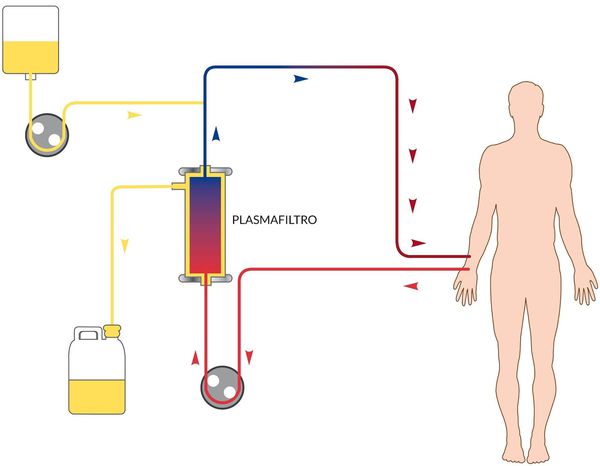
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Читайте также:

