Снижает активность вируса гепатита
Обновлено: 24.04.2024
Хронический гепатит С – заболевание печени, вызванное вирусом гепатита С, длительностью 6 и более месяцев. В 10 – 40% случаев хронический гепатит С прогрессирует до цирроза печени, а в 5% случаев до гепатоцеллюлярной карциномы (чаще у пациентов с циррозом или выраженным фиброзом).
Пользователи протокола: гастроэнтерологи, инфекционисты, терапевты, врачи общей практики, а также врачи смежных специальностей, осуществляющие ведение и лечение пациентов с гепатитом С на разных стадиях заболевания.
Методология: Протокол разработан на основе Клинических руководств ведущих международных сообществ (EASL, AASLD, CASL, SASL, FASL, EACS, РОПИП) и адаптирован с учетом используемых на территории Казахстана методов диагностики и лечения. Классификация рекомендаций, использованная в данном протоколе, представлена в Таблице 1.
Таблица 1. Классификация рекомендаций
Классификация
Клиническая классификация
Общепринятой классификации ХГС не существует. При постановке диагноза необходимо указывать вирусологический статус (генотип и вирусную нагрузку), активность (биохимическую и/или гистологическую), а также стадию заболевания (по данным непрямой эластографии или морфологического исследования).
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
(+) исследования необходимые для пациентов с ЦП
Хронический гепатит С протекает бессимптомно или малосимптомно и может сопровождаться такими неспецифичными симптомами как:
• Депрессия (оценивается у всех пациентов с использованием шкалы Бека)
• сахарный диабет 2 типа
При сборе анамнеза следует учитывать указания на гемотрансфузии, трансплантацию органов и тканей, небезопасные инвазивные (немедицинские) манипуляции, принадлежность в группам риска (потребители наркотиков, лица с беспорядочными половыми связями, пациенты, находящиеся на хроническом гемодиализе, пациенты с онкогематологическими заболеваниями, лица, живущие с ВИЧ и другими парентеральными инфекциями, сексуальные партнеры лиц с ВГС, медицинские работники, дети, рожденные от HCV-инфицированных матерей, лица с измененными функциональными пробами печени). Лицам с указанными факторами риска необходим профилактический скрининг на наличие ВГС (anti-HCV).
При физикальном обследовании на начальной стадии ХГС патологии не выявляется, за исключением незначительной гепатомегалии. По мере прогрессирования заболевания может отмечаться увеличение и уплотнение печени. Спленомегалия и другие стигмы хронического заболевания печени могут проявляться на более поздних стадиях.
Вирусный гепатит С преимущественно протекает бессимптомно. При переходе хронического гепатита С в цирроз в 6,4% случаев отмечаются симптомы, обусловленные дисфункцией печени и портальной гипертензией:
В ряде случаев ВГС выявляется у пациентов с ГЦК, которая, как правило, протекает бессимптомно, кроме случаев запущенной стадии, когда опухоль достигает значительных размеров, вызывая ухудшение функции печени (желтуха, асцит, печеночная энцефалопатия), боли в верхнем правом квадранте, астенизацию и потерю веса.
ОАК с подсчетом тромбоцитов. Могут быть выявлены анемия (в результате гиперспленизма, кровотечений из ВРВ), лейкопения, тромбоцитопения (в результате гиперспленизма и прямого миелодепрессивного влияния ВГС), ускорение СОЭ (при инфекционных осложнениях).
Биохимический профиль включает определение показателей АЛТ, АСТ, ГГТП, альбумина, билирубина, щелочной фосфатазы, МНО или ПВ, а также рутинных (глюкозы, креатинина, холестерина) и некоторых специфических показателей, таких как, гамма-глобулины, IgG (скрининг аутоиммунного гепатита), сывороточное железо и ферритин (скрининг гемохроматоза и вторичной перегрузки железом), церулоплазмин (скрининг болезни Вильсона-Коновалова), АФП (скрининг ГЦК). Активность АЛТ и АСТ может быть минимальной ( < ВГН), слабовыраженной (< 5 ВГН), умеренной (5-10 ВГН), выраженной (>10 ВГН) и не всегда коррелирует с гистологической активностью. Уровень билирубина при ХГС, как правило, нормальный. Его увеличение может наблюдаться при остром гепатите или свидетельствовать об ухудшении деятельности печени на поздней стадии заболевания, что также сопровождается снижением уровня альбумина и увеличением МНО или ПВ. Показатели щелочной фосфатазы и ГГТП могут увеличиваться при остром гепатите и оставаться на уровне нормы при хроническом гепатите.
В план клинического лабораторного обследования включаются также ОАМ, копрограмма.
- anti-HCV, маркеры других парентеральных инфекций таких как ВГВ (HBsAg, HBeAg, anti-HBs, anti-HBe, anti-HBc total/IgM), ВГD (anti-HDV у носителей HBsAg), ВИЧ (anti-HIV), а также (при подозрении на острый гепатит) ВГА (anti-HAV) и ВГЕ (anti-HEV)
Качественное определение HCV RNA с помощью высокочувствительной ПЦР в режиме реального времени с нижним лимитом определения 15 МЕ/мл на автоматических анализаторах закрытого типа.
• В случае подозрения на острый ВГС или у иммуносупрессивных пациентов необходимо определение HCV RNA (рекомендация А1)
• Если тест на anti-HCV положительный, необходимо определить HCV RNA, чувствительным молекулярным методом (рекомендация А1)
• Пациенты с положительным тестом anti-HCV и отрицательным молекулярным тестом на HCV RNA должны быть протестированы на HCV RNA через 3 месяца для подтверждения элиминации вируса (рекомендация А1).
− ИФА (+) в 50% в момент острых проявлений, поэтому ПЦР при подозрении на ОГС проводится во всех, в том числе, ИФА (–) случаях
Количественное определение HCV RNA с помощью высокочувствительной ПЦР в режиме реального времени с нижним лимитом определения 15 МЕ/мл на автоматических анализаторах закрытого типа, а также определение генотипа ВГС.
В настоящий момент известно 6 различных типов вируса, которые обозначаются цифрами от 1 до 6. Также существует подтипы, обозначаемые буквами (например, подтип 1а и 1b). На территории РК преимущественно распространенны генотипы 1b, 2 и 3.
Функциональные пробы щитовидной железы (ТТГ)
Тест на беременность
Определение полиморфизма гена интерлейкина – 28В. Результат анализа полиморфизма в гене ИЛ28В полезен в прогнозе эффективности лечения и принятии решения о выборе режима терапии у пациентов с ВГС 1 генотипа. 1
Инструментальные исследования
Радиологическое исследование
Радиологическое исследование печени (в первую очередь УЗИ) позволяет идентифицировать признаки стеатоза, выраженного фиброза и перехода в цирроз печени (закругление контуров печени, неравномерность поверхности и крупнозернистость паренхимы печени), признаки портальной гипертензии и тромбоза (увеличение диаметра, кавернозная трансформация, наличие тромбов воротной и селезеночной вен, асцит, спленомегалия), а также наличие объемных образований (ГЦК). Могут использоваться и другие визуализирующие технологии (КТ, МРТ).
Эндоскопическое исследование
При прогрессировании хронического гепатита С в цирроз диагностика портальной гипертензии может, помимо прочих методов, осуществляться путем эндоскопического обследования, позволяющего выявить варикозное расширение вен (пищевода и желудка) и портальную гастропатию.
Оценка тяжести заболевания печени должна проводиться до ПВТ. Выявление пациентов с циррозом печени имеет особое значение, так как эффективность ПВТ обратно пропорциональна стадии фиброза. Отсутствие выраженного фиброза имеет значение при принятии решения о времени начала ПВТ. Пациенты с явными клиническими признаками цирроза не нуждаются в биопсии печени для оценки стадии фиброза. Пациенты с признаками цирроза печени должны быть обследованы на ГЦК. Выраженный фиброз может быть у пациентов с нормальной активностью АЛТ, поэтому оценка степени тяжести заболевания должна проводиться независимо от показателей АЛТ. Пункционная биопсия остается эталонным методом оценки стадии фиброза печени. Риск тяжелых осложнений при биопсии очень низок (от 1/4000 до 1/10000). У пациентов с нарушением свертываемости крови можно использовать трансюгулярную биопсию печени с одновременной оценкой давления в портальной вене. При ХГС альтернативные, неинвазивные методы (непрямая эластография и биомаркеры) могут быть использованы вместо биопсии. Непрямая эластография может быть использована для оценки стадии фиброза печени у пациентов с ХГС, но необходимо учитывать факторы, которые могут повлиять на достоверность результатов, например выраженная активность заболевания, ожирение. Оба метода (непрямая эластография и биомаркеры) точны при оценке цирроза и нулевого фиброза, но менее точны при промежуточных стадиях фиброза. Комбинирование биомаркеров и непрямой эластографии повышает точность оценки стадии фиброза и уменьшает необходимость в проведении ункционной биопсии. В случае противоречивых результатов биомаркеров и непрямой эластографии, можно использовать пункционную биопсию печени. Гистологическая оценка также необходима при смешанной этиологии (например, ВГС с ВГВ, метаболическим синдромом, алкоголизмом или аутоиммунными заболеваниями).
Пункционная биопсия печени (ПБП) – относительно безопасный метод оценки морфологических изменений печени у пациентов с ХГС. ПБП позволяет оценить выраженность фибротического процесса и некровоспалительных изменений. Результаты ПБП легко интерпретируются и поддаются полуколичественной оценке. ПБП проводится в динамике с целью оценки прогрессирования поражения печени при ХГС. ПБП – единственный доступный метод, позволяющий оценить вклад сопутствующих заболеваний (стеатогепатит, гемохроматоз, аутоиммунный гепатит и т.д.) в патологическом процессе и их влияние на течение и эффективность лечения ХГС. Необходимо помнить, что ПБП имеет ряд ограничений. В частности, имеет значение опыт врача, проводящего пункцию, и морфолога, оценивающего морфологические изменения; малый объем образцов ткани печени; инвазивность и дискомфорт для пациентов; риск развития осложнений. ПБП требует строгого выполнения правил ее выполнения в условиях специализированных отделений и наличия квалифицированных морфологов.
2. Всем пациентам перед выполнением биопсии печени должно быть выполнено УЗИ ОБП. Данное исследование позволяет выявить анатомический вариант строения печени и наличие очаговых образований в ее паренхиме, что может потребовать проведения прицельной биопсии под визуальным контролем.
3. В течение недели перед проведением пункции необходимо определить количество тромбоцитов и протромбиновое время (ПВ), либо протромбиновый индекс (ПИ)
• Если количество тромбоцитов ≥90 000 /мм3, то манипуляцию можно выполнять рутинным способом (чрескожная биопсия печени)
• Если ПВ удлинено менее чем на 3 сек. в сравнении с контрольным значением (предоставляется лабораторией, в которой выполняется исследование образца крови), ПИ не менее 70%, тромбиновое время (ТВ) и активированное частичное тромбопластиновое время (АЧТВ) не превышают 1,5 нормы, биопсию можно проводить чрескожным доступом
• Во всех других случаях решение о выполнении биопсии печени принимается на индивидуальной основе путем оценки пользы и риска от планируемой манипуляции. В случае строгой необходимости в проведении биопсии печени у пациентов с гипокоагуляцией или низким количеством тромбоцитов в некоторых случаях может быть оправдана заместительная терапия
4. Перед биопсией необходимо подписать у пациента информированное согласие, в котором доступно описана методика манипуляции и возможные осложнения.
5. Во время выполнения биопсии врач и пациент должны быть в постоянном контакте. Больной четко и своевременно должен выполнять команды врача. При повышенной возбудимости пациента и отсутствии признаков печеночной недостаточности возможно назначение седативных препаратов.
6. Выбор иглы для биопсии целесообразно осуществлять с учетом личного опыта оператора. В повседневной практике удобны в применении иглы Менгини и иглы типа Tru-cut.
7. Врачи, личный опыт которых не превышает 20 манипуляций, выполняют биопсию в присутствии и под контролем более опытного доктора в условиях специализированного гепатологического центра.
9. Активное наблюдение пациентов в течение 8 часов и первой ночи после манипуляции должно проводиться в условиях медицинской организации. Оценка результатов ПБП проводится с применением полуколичественных шкал описания степени некро-воспалительных изменений и стадии фиброза ткани печени (см. Таблицы 3 и 4).
Таблица 3. Морфологическая диагностика степени некровоспалительной активности гепатита
*Для определения стадии заболевания печени чаще применяется шкала METAVIR
К преимуществам метода относятся:
• Неинвазивность
• Воспроизводимость
• Больший чем при биопсии оцениваемый объем ткани печени (в 100-200 раз больше)
• Быстрота и удобство применения (обследование занимает в среднем 5 мин)
• Немедленный результат
• Оценка эффективности терапии
• Возможность обследования детей
• Высокой биохимической активности (АЛТ/АСТ выше верхнего лимита нормы в 3 и более раз)
• Не менее 60% успешных измерений.
Таблица 5. Интерпретация результатов непрямой эластографии
Что такое гепатит Б? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
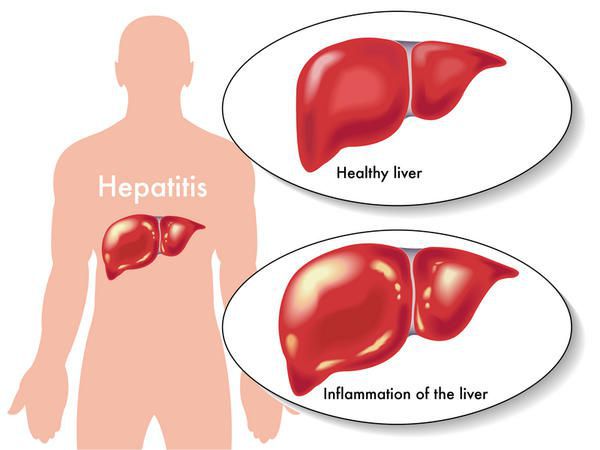
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, с гемоконтактным механизмом передачи (через кровь), протекающее в различных клинико-морфологических вариантах, и возможным развитием цирроза печени и гепатоцеллюлярной карциномы. Всего в мире, по самым скромных оценкам, инфицировано более 250 млн человек.
Этиология
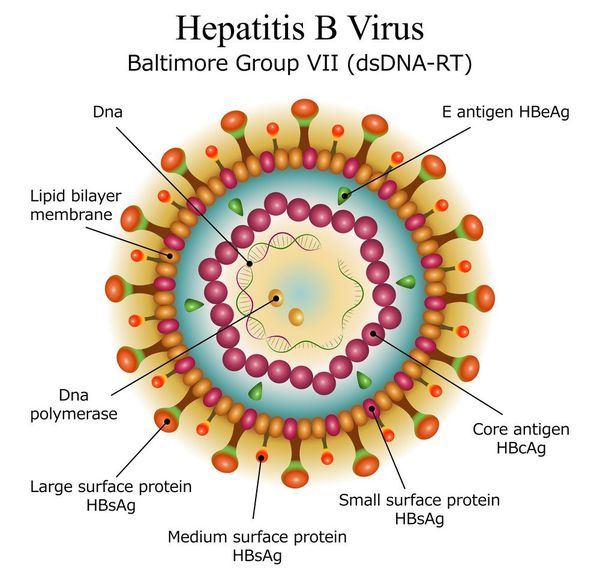
вид — вирус гепатита В (частица Дейна)
Развитие вируса гепатита Б происходит в гепатоцитах (железистых клетках печени). Он способен к интеграции в ДНК человека. Имеются 9 генотипов вируса с различными подтипами — генетическая изменчивость позволяет вирусу образовывать мутантные формы и ускользать от действия лекарств.
Имеет ряд собственных антигенов:
- поверхностный HbsAg (австралийский). Появляется за 15-30 дней до развития болезни, свидетельствует об инфицировании (не всегда). Антитела к HbsAg выявляются через 2-5 месяцев от начала заболевания, а сам HbsAg исчезает из крови (при благоприятном течении процесса);
- сердцевинный HbcorAg (ядерный, коровский). Появляется в инкубационном периоде и совместно с ним появляются антитела (HbcorAb). Длительное присутствие HbcorAg в крови свидетельствует о вероятной хронизации процесса (неадекватный иммунный ответ);
- антиген инфекциозности и активного размножения вируса (HbeAg). Появляется совместно с HbsAg и отражает степень инфицированности. Его продолжительная циркуляция в крови является свидетельством развития хронизации процесса, а антитела к нему являются благоприятным прогностическим признаком (не всегда, но по меньшей мере указывают на возможность более благоприятного процесса, срок их циркуляции после выздоровления окончательно не определён, но не более пяти лет после благоприятного разрешения процесса);
- HbxAg — регулятор транскрипции, способствует развитию гепатокарциномы.
Вирус гепатита В чрезвычайно устойчив к действию всевозможных естественных факторов окружающей среды, инактивируется при 60 °C за 10 часов, при 100 °C за 10 минут, при оптимальной температуре сохраняется до 6 месяцев, при автоклавировании погибает за 5 минут, в сухожаровом шкафу — через 2 часа, 2% раствор хлорамина убивает вирус за 2 часа. [1] [3]
Эпидемиология
Источник инфекции — только человек, больной острой или хронической формой инфекции.
Механизм передачи: гемоконтактный и вертикальный (от матери к ребёнку), не исключается трансмиссивный механизм передачи (например, при укусах комаров в результате раздавливания и втирания инфицированного тела комара в поврежденную ткань человека).
Пути передачи: половой, контактно-бытовой, гемотрансфузионный (например, при переливании крови или медицинских манипуляциях). Восприимчивость всеобщая. Заболеваемость — 30-100 человек на 100 тысяч населения (зависит от страны). Летальность от острых форм — до 2%. После перенесённого острого заболевания при условии выздоровления иммунитет стойкий, пожизненный.
Для заражения характерна малая заражающая доза (невидимые следы крови). [1] [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Б
Инкубационный период гепатита В длится от 42 до 180 дней (следует иметь в виду, что наличие клинической симптоматики характеризует лишь незначительную долю всех случаев заболевания).
Начало постепенное. Характерные синдромы:
- общей инфекционной интоксикации (проявляется как астеноневротический синдром);
- холестатический (нарушение секреции желчи);
- артрита;
- нарушения пигментного обмена (появление желтухи при уровне общего билирубина свыше 40 ммоль/л);
- геморрагический (кровоточивость кровеносных сосудов);
- экзантемы;
- отёчно-асцитический (скопление жидкости в брюшной полости);
- гепатолиенальный (увеличение печени и селезёнки).
При первых признаках гепатита B нужно обратиться к доктору.
Первые признаки гепатита B
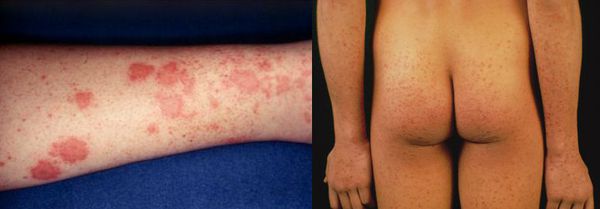
Начальный (преджелтушный) период продолжается 7-14 дней. Чаще протекает по многообразному типу с болевыми ощущениями в различных суставах по ночам и утром, уртикарными высыпаниями, астеновегетативными проявлениями (снижение аппетита, апатия, нервозность, слабость, разбитость, повышенная утомляемость). Изредка развивается синдром Джанотти-Крости — симметричная, яркая пятнисто-папулёзная сыпь. Не исключены умеренные диспептические явления (расстройства пищеварения). К концу периода происходит потемнение мочи, обесцвечивание кала.
Желтушный период
Этот период продолжительностью около одного месяца характеризуется возникновением желтушного окрашивания кожи (различных оттенков) на фоне продолжающегося или ухудшающегося общего состояния. Характерна длительность и стойкость симптоматики. Появляется тяжесть и болезненность в правом подреберье, горечь во рту, тошнота, выражённый зуд кожи (практически не снимаемый никакими средствами). На фоне усиления астеноневротического компонента появляются геморрагические проявления, урежение пульса, гипотензия, отёки (отражает степень интоксикации и нарушения функций печени).
Выздоровление
Следующим этапом в развитии болезни является нормализации общего состояния, спадение желтухи и реконвалесценция, которая в зависимости от конкретной ситуации и состояния иммунной системы может закончиться как выздоровлением, так и движением развития заболевания в хроническое течение, характеризующееся маловыраженой неусточивой симптоматикой, преимущественно в виде слабости, периодического дискомфорта в правом подреберье, бурно сигнализирующим лишь на стадии цирроза и полиорганных осложнений.
- гепатиты другой этиологии;
- желтухи другой этиологии (например, гемолитическая болезнь, токсическое поражение, опухоли);
- малярия; ;
- лептоспироз;
- ревматоидный артрит.
Гепатит В у беременных
Острый гепатит характеризуется более тяжёлым течением у беременной, возникновении повышенного риска преждевременных родов, аномалий развития плода на ранних сроках и кровотечений. Вероятность передачи при острой форме зависит от сроков беременности: в первом триместре риск 10% (но более тяжёлые проявления), в третьем триместре — до 75% (чаще бессимптомное течение после родов). У большинства детей при заражении во внутриутробном и постнатальном периодах происходит хронизация инфекции. [1] [3] [6]
Патогенез гепатита Б
С движением кровяной массы вирус попадает в печеночную ткань, где локализуется в гепатоцитах и теряет свою протеиновую сферу в лизосомах. Происходит выход вирусной ДНК с последующим ресинтезом аномальных протеинов LSP, а параллельно образование новых частиц Дейна.
В процессе эволюции вирусчеловеческого взаимодействия возможно развитие двух вариантов:
При репликативном пути происходит следующее: белки LSP совместно с HbcorAg вызывают увеличение продукции гамма-интерферона, что приводит к активации главного комплекса гисотсовместимости (HLA), проистекает преобразование молекул гистосовместимости 1 и 2 классов, в результате чего клетка становиться для организма враждебной в антигенном формате.
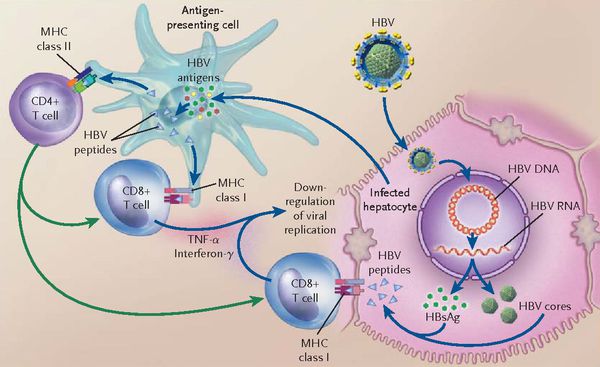
Антигенпрезентирующие макрофаги содействуют изменению В-лимфоцитов в плазматические клетки и экспрессии ими агрессивных белков-антител к посторонним антигенам. В итоге на поверхности печёночных клеток формируются вирусспецифические иммунные комплексы (антиген + антитело + фракция комплемента С3в).
В динамике может реализоваться два сценария:
- в первом варианте запуск каскада комплимента ведёт к появлению в составе иммунных комплексов агрессивной фракции С9 (мембранатакующий комплекс) — наблюдается значительный некроз гепатоцитов без участия лимфоцитов (молниеносная форма гепатита В);
- при альтернативной варианте (наблюдающимся в большинстве случаев) каскад комплемента в силу иммуноиндивидуалистических свойств не активируется — тогда идёт умеренное разрушение Т-киллерами меченых антителами заражённых вирусом гепатоцитов. Образуются ступенчатые некрозы с образованием на месте гибели гепатоцитов соединительной ткани — рубцов (то есть острый гепатит В при плохом иммунном ответе постепенно переходит в хронический).
Непременным атрибутом патогенеза является формирование иммунопатологического процесса. Гибель гепатоцитов, инфицированных вирусом гепатита В, следует за счёт иммунокомпетентных частиц, Т-киллеров и макрофагальных элементов.
Серьёзным значением является нарушение свойств мембраны клеток печени, что сопровождается экскрецией (выделением) лизосомальных ферментов, разрушающих гепатоциты. Сообразно этому, гибель гепатоцитов происходит за счёт иммунокомпетентных клеток, лизосомальных ферментов и противопечёночных гуморальных аутоантител, то есть острая болезнь наступает (и благоприятно заканчивается) только при хорошем иммунитете, а при плохом идёт хронизация.
При тяжёлом цитолитическом синдроме (массивные некрозы гепатоцитов) возникает гипокалиемический алкалоз, острая печёночная недостаточность, печёночная энцефалопатия (ПЭП), церебротоксическое действие, нарушение функции обмена нервной ткани. [2] [3] [6]
Классификация и стадии развития гепатита Б
По цикличности течения:
- острый;
- острый затяжной;
- хронический.
По клиническим проявлениям:
- субклинический (инаппарантный);
- клинически выраженный (желтушный, безжелтушный, холестатический, фульминантный).
По фазам хронического процесса:
Группы риска хронического гепатита B
Хроническим гепатитом чаще страдают дети младше шести лет. При заражении в первый год жизни он развивается в 80–90 % случаев, от года до шести лет — в 30–50 %, у взрослых без сопутствующих заболеваний — менее чем в 5 %. [7]
Осложнения гепатита Б
Чем опасен гепатит Б
Заболевание может привести к острой печёночной недостаточности (синдрому острой печеночной энцефалопатии).
Выделяют четыре стадии болезни:
Диагностика гепатита Б
Многообразие форм, тесная взаимосвязь с иммунной системой человека и зачастую достаточно высокая стоимость исследований часто затрудняют принятие конкретного решения и диагноза в стационарный отрезок времени, поэтому во избежание роковых (для больного) ошибок следует подходить к диагностике с учётом всех получаемых данных в динамическом наблюдении:
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, лимфо- и моноцитоз, уменьшение СОЭ, тромбоцитопения);
- общий анализ мочи (появление уробилина);
- биохимический анализ крови (гипербилирубинемия в основном за счёт связанной фракции, повышение уровня АЛТ и АСТ, ГГТП, холестерина, щелочной фосфатазы, снижение протромбинового индекса, фибриногена, положительная тимоловая проба);
- маркеры гепатита В: HbsAg, HbeAg, HbcorAg, HbcorAb IgM и суммарные, HbeAb, anti-Hbs, ПЦР в качественном и количественном измерении);
- УЗИ органов брюшной полости, КТ и МРТ диагностика;
- фиброскан (применяется для оценки степени фиброза). [3][4]
Скрининг при хроническом гепатите
Пациентам с хроническим гепатитом В рекомендуется не реже чем раз в полгода проходить обследование: УЗИ органов брюшной полости, клинический анализ крови, АЛТ, АСТ, тест на альфа-фетопротеин. Скрининг позволяет вовремя заметить обострение болезни и начать специфическую терапию.
Лечение гепатита Б
Лечение острых форм гепатита В должно осуществляться в стационаре (учитывая возможность быстрых и тяжёлых форм болезни), хронических — с учётом проявлений.
Диета и режим при гепатите В
В острый период показан постельный режим, печёночная диета (№ 5 по Певзнеру): достаточное количество жидкости, исключение алкоголя, жирной, жареной, острой пищи, всё в мягком и жидком виде.
Медикаментозная терапия
При лёгкой и средней тяжести острого гепатита этиотропная противовирусная терапия (ПВТ) не показана. При тяжёлой степени и риске развития осложнений назначается специфическая противовирусная терапия на весь период лечения и возможно более длительное время.
В лечении хронических форм гепатита показаниями к назначению ПВТ является наличие уровня DNA HBV более 2000 МЕ/мл (при циррозе печении независимо от уровня), умеренное и высокое повышение АЛТ/АСТ и степени фиброза печёночной ткани не менее F2 по шкале METAVIR, высокая вирусная нагрузка у беременных женщин. В каждом конкретном случае показания определяются индивидуально, в зависимости от выраженности процесса, временной тенденции, пола, планирования беременности и другого.
Существует два пути противовирусного лечения:
- терапия пегилированными интерферонами (имеет ряд существенных противопоказаний и серьёзных побочных эффектов — не менее 12 месяцев);
- нуклеозидно-аналоговой терапии NA (используются препараты с высоким порогом резистентности вируса, длительно — не менее пяти лет, удобство применения, хорошая переносимость).
В отдельных случаях может рассматриваться применение комбинированной терапии.
Из средств патогенетической терапии в острый период используются внутривенно вводимые растворы 5% глюкозы, дезинтоксикантов, антиоксидантов и витамины. Показан приём энтеросорбентов, ферментных препаратов, при выраженном холестазе применяются препараты Урсодезоксихолевой кислоты, при тяжёлом течении — глюкокортикостероиды, методы аппаратного плазмофереза.
В хронической стадии заболевания при наличии соответствующей активности процесса и невозможности назначения ПВТ может быть показан приём групп гепатопротекторов и антиоксидантов. [1] [3]
Прогноз. Профилактика
Основное направление профилактики на сегодняшний день — это проведение профилактической вакцинации против гепатита В в младенческом возрасте (в том числе усиленная вакцинация детей, рождённых от матерей с гепатитом В) и далее периодические ревакцинации раз в 10 лет (или индивидуально по результатам обследования). Достоверно показано, что в странах, где была введена вакцинация, резко сократилось количество вновь выявленных случаев острого гепатита В.
Вторая составляющая стратегии профилактики включает обеспечение безопасности крови и её компонентов, использование одноразового или стерилизованного инструментария, ограничение числа половых партнёров и использование барьерной контрацепции. [1] [2]
В этой статье рассмотрим актуальные возможности лечения вирусных гепатитов и узнаем, как можно следить за результатами проводимой терапии.
В борьбе с вирусными гепатитами В, С, D, G доктора получили возможность свести к минимуму вред, который болезнь причиняет печени, подавить активность вируса и даже уничтожить его. Но результат лечения по-прежнему зависит от множества факторов:
- Индивидуальные особенности (состояние иммунной системы, печени и т.д.) влияют на то, каким будет ответ на проводимое лечение, насколько успешно организм мобилизует свои ресурсы, чтобы противостоять болезни.
- Тип вируса, его разновидность и генотип (актуально для гепатита С). Вирус типа С имеет более высокий риск перехода в хроническую форму и развития цирроза печени, чем вирус типа В. А разные генотипы одного и того же вируса по-разному реагируют на лечение.
- Наличие или отсутствие комбинированной инфекции (инфицирование вирусами гепатита B и D, или C и G). Сочетание нескольких вирусных инфекций между собой может сильно ухудшить прогноз и уменьшить эффективность лечения.
- Время начала лечения, форма заболевания (острая или хроническая).
Точно определить тип инфекции и форму заболевания можно благодаря анализам крови на гепатит С, В, D, G.
Ранняя точная диагностика – это преимущества в лечении
Лечение гепатита требует очень дифференцированного подхода. Поэтому желательно как можно раньше узнать о наличии инфекции, её активности и характере возбудителя. Клиническое течение гепатита С, G, а иногда и В, не всегда имеет характерные признаки болезни печени на начальном этапе. Их можно принять за простуду, пищевое отравление, обострение гастрита и т.д. По этой причине сам пациент не торопится в лабораторию или к врачу, упуская драгоценное время.
Почему для лечения важно диагностировать вирусные гепатиты C и В, а также D и G как можно раньше:
Лечение гепатита В
- Острая форма болезни у взрослых в большинстве случаев заканчивается выздоровлением. Для острого гепатита типа В не существует специфического лечения. Требуется только симптоматическая терапия, направленная на поддержание и защиту печёночных клеток. В хроническую форму болезнь очень часто переходит у детей до 6 лет, практически всегда – у детей первого года жизни. Профилактика в виде прививок позволяет малышам снизить риск хронизации инфекции.
- Хронический гепатит типа Влечат препаратами прямого противовирусного действия и иммуноглобулином. Избавиться полностью от этой формы болезни практически невозможно, поэтому терапия должна проводиться в течение всей жизни.
Определяется количество ДНК гепатита в плазме крови методом ПЦР. Позволяет оценить восприимчивость вируса к терапии или проявления устойчивости к назначенным препаратам. Уменьшение количества ДНК гепатита на треть в течение первой недели лечения позволяет говорить о хорошем прогнозе.
Оценка состояния печени:
- С помощью лабораторных тестов: биохимический анализ крови (БАК) с печёночными пробами, общий анализ крови (ОАК), дополнительно: контроль свёртываемости, анализы на гормоны и др.
- С помощью инструментальных обследований: может применяться эластография, УЗИ, МРТ и биопсия печени.
Лечение гепатита С
Подбирается врачом на основе данных лабораторных тестов. ВОЗ упоминает, что не все случаи заражения вирусом типа С нуждались в лечении – иногда инфекция прекращалась самостоятельно. Были также случаи, когда поражение печени не развивалось, несмотря на то, что анализы показывали наличие вирусной инфекции в хронической форме.
При острой форме гепатита С лечение бывает получено не всегда из-за минимальных клинических проявлений.
Лечение острой и хронической форм подбирается с учётом генотипа (штамма) вируса. Известно не меньше 6 его генотипов. Встречается заражение сразу несколькими разными штаммами С-гепатита. Для лечения разработаны противовирусные препараты прямого действия (ППД). Кроме них могут использоваться также иммуноглобулины и рибавирин. Правильная схема терапии способна помочь предотвратить цирроз печени и снизить риск развития опухолей.
Обследование во время лечения гепатита С
Своевременная диагностика, правильно подобранное лечение и подробный лабораторный контроль процесса терапии и её результатов значительно повышают шансы полностью избавиться от гепатита или избежать серьёзного повреждения печени.
Обследование и лечение при гепатитах D и G
Поскольку гепатит D тесно связан с вирусом В-гепатита, в случае излечения последнего дельта-вирус исчезнет. При гепатите G схема лечения будет зависеть от наличия или отсутствия его комбинации с гепатитом С. Полное излечение гепатита G вполне возможно.
Сколько раз нужно сдавать анализы в процессе лечения
Для лучшего контроля над заболеванием понадобится делать это многократно. Обычно ПЦР диагностика проводится:
- после 4-й недели противовирусной терапии (ПВТ);
- затем – после 12-й;
- позже – после 24-й недели лечения;
- и через 24 недели после завершения курса ПВТ;
- затем — ежегодно, в случае устойчивого ответа вируса на лечение.
Кратность исследования показателей состояния печени методом БАК, а также дополнительных анализов определяется лечащим врачом. Обычно пациенты проходят новые лабораторные тесты перед очередным плановым визитом к доктору.
В Lab4U есть весь необходимый перечень анализов, которые являются обязательным сопровождением лечения вирусных гепатитов С, В, D, G:
Хронический гепатит В — воспалительное заболевание печени, вызванное вирусом гепатита В, текущее без улучшения в течение 6 мес и более.
Классификация
Этиология и патогенез
Этиология
Возбудитель - ДНК-содержащий вирус диаметром 42 нм семейства Неpadnaviridae. Липопротеидная оболочка содержит поверхностный антиген (НВsAg), в структуру нуклеокапсида входят ДНК, ДНК-полимераза, протеинкиназа, ядерный антиген (НВcAg) и его секретируемая субъединица (НВeAg).
Вирусы не оказывают прямого цитопатического действия на печёночные клетки. Ведущая роль в патогенезе повреждения печени принадлежит Т-клеточным иммунным реакциям. НВV обладает способностью к репликации в мононуклеарных фагоцитах. Внепечёночные проявления инфекции (например, кожная сыпь, артралгии, гломерулонефрит, миокардит, узелковый периартериит и др.) представляют собой иммунокомплексные синдромы.
Хронизация острого гепатита В обусловлена слабым гуморальным (низкая продукция анти-НВs приводит к персистенции внеклеточного вируса) и клеточным иммунным ответом (низкая продукция сенсибилизированных к НВcAg Т-хелперов и цитотоксических Т-лимфоцитов обусловливает персистенцию внутриклеточного вируса).
Эпидемиология
В мире насчитывают 300-400 млн человек инфицированных вирусом гепатита В. Распространённость носительства вируса варьирует в различных регионах:
Клиническая картина
Cимптомы, течение
Специфические симптомы хронического гепатита В отсутствуют. В большинстве случаев клинических признаков заболевания нет. Ряд пациентов имеют повышенную утомляемость, мышечные и суставные боли, клинические проявления цирроза печени. У отдельных больных могут быть внепечёночные проявления: узелковый периартериит, гломерулонефрит, криоглобулинемия, папулезный акродерматит, апластическая анемия и др.
Диагностика
На доцирротической стадии малоинформативно, может бьггь незначительная гепатомегалия. Появление желтухи, спленомегалии, телеангиэктазий указывает на декомпенсацию функции печени или присоединение острого гепатита другой этиологии (НВV, алкогольный, лекарственный и др.).
Биохимический анализ крови: цитолитический синдром отражает активность трансаминаз (АЛТ и АСТ). Однако их нормальные показатели не исключают гистологическую активность.
Серологические исследования: по наличию НВsAg устанавливают диагноз хронического вирусного гепатита В. В фазе репликации выявляют НВeAg и НВV-ДНК, причём при инфицировании мутантным по ргесоге области генома вирусом НВeAg может отсутствовать.
УЗИ и КТ позволяют определить наличие гепатомегалии (как правило, незначительной), диффузные изменения паренхимы печени. На стадии цирроза печени указанные методы выявляют спленомегалию (может быть и на доцирротической стадии), расширение системы воротной вены печени, асцит. ФЭГДС может обнаружить признаки портальной гипертензии (варикозное расширение вен пищевода и желудка).
Биопсия печени - при гистологическом исследовании биоптата находят дистрофию (преимущественно гидропическую) и некроз гепатоцитов, воспалительную
клеточную инфильтрацию и фиброзные изменения в дольках, а также портальных трактах. На НВV-инфекцию может указывать выявление "матовостекловидных" гепатоцитов (содержат НВsAg) при окрашивании по Шиката. Для полуколичественной оценки степени активности воспаления и выраженности фиброза определяют индекс гистологической активности.
- Шкала METAVIR - более чувствительный способ оценки степени фиброза, поскольку в ней выделяют умеренную стадию (фиброз портальных трактов с
- Уровень некротических и воспалительных изменений (А) в ткани печени по шкале МЕТАVIR определяют по интегральному показателю выраженности
- Шкала Ishak предусматривает 7- балльную классификацию фиброза печени - от 0 (фиброз отсутствует) до 6 баллов (цирроз), но она не получила широкого
В биоптате печени могут быть определены маркёры вируса гепатита В (HBsAg, HBcAg и НВV-ДНК), однако в клинической практике эти исследования не используют. Неинвазивные методы оценки выраженности фиброза подразделяют на два типа:
- исследование сывороточных маркёров фиброгенеза (гиалуроновая кислота, проколлаген-III-пептид, тканевые ингибиторы матриксных металлопротеиназ и др.) и/или косвенных показателей печёночного фиброза (например, АPRI — индекс соотношения активности АСТ и количества тромбоцитов).
Дифференциальный диагноз
Дифференциальный диагноз проводят с болезнями печени другой этиологии. Необходимо помнить о возможности сочетанной этиологии гепатита, например, вирусной и алкогольной, вирусной и лекарственной, вирусной и метаболической и др.
Осложнения
Лечение
Основу лечения хронического вирусного гепатита В составляет противовирусная терапия, направленная на элиминацию вируса и подавление вызванного им
воспалительного процесса, что предотвращает прогрессирование заболевания до терминальной стадии - цирроза печени и его осложнений. Исследования последних лет указывают на увеличение риска развития цирроза и гепатоцеллюлярной карциномы при вирусной нагрузке, соответствующей концентрации сывороточной НВV-ДНК 10 4 копий/мл и более, у пациентов с постоянно нормальным уровнем АЛТ. Эта группа больных также подлежит противовирусному лечению.
Диета с ограничением животных жиров, необходимо исключить алкоголь. При наличии асцита — ограничение потребления поваренной соли и жидкости.
При инфицировании НВeAg-позитивным вирусом применяют интерферон альфа в дозе 5-6 млн МЕ ежедневно или 10 млн МЕ 3 раза в нед в виде внутримышечных или подкожных инъекций в течение 24 нед.
Ряд исследований показывает более высокую эффективность применения пегинтерферонов альфа как при НВeAg-позитивном, так и при НВeAg-негативном
У 2-8% больных хроническим гепатитом В на фоне терапии как обычными, так и пегинтерферонами возможно достижение сероконверсии по НВsAg, что служит оптимальным результатом лечения.
Накоплены данные о более высокой эффективности ламивудина по сравнению с интерфероном альфа у НВeAg-негативных больных. Ламивудин назначают
внутрь взрослым и подросткам (16 лет и старше) в дозе 100 мг/сут, детям — 2-3 мг/кг в день на протяжении 48 нед и более (причём его можно применять в стадии декомпенсированного цирроза печени). Курс лечения — не менее 12 мес, однако при длительном лечении следует учитывать высокую вероятность селекции мутантных по гену ДНК-полимеразы штаммов вируса, обладающих более низкой чувствительностью к ламивудину. Применение ламивудина нормализует активность АЛТ при хроническом вирусном гепатите В у 41-72% больных, снижает индекс гистологической активности — у 49-70%, уменьшает индекс фиброза — у 34-47%, причём при инфицировании НВeAg-позитивным вирусом в 86-90% случаев регистрируют исчезновение НВV-ДНК и сероконверсию по НВeAg. Однако, у большинства пациентов вирусологический ответ нестойкий, а частота рецидивов достигает 80% и более. В 10-15% случаев рецидив репликации НВV наступает на фоне лечения, что обусловлено селекцией резистентных штаммов вируса. Эта селекция чаще происходит у пациентов, получающих противовирусное лечение после трансплантации печени, что, вероятно, связано с усиленной репликацией НВV на фоне медикаментозной иммуносупрессии.
Энтекавир. Стандартная дозировка составляет 0,5 мг/сут внутрь; для пациентов, резистентных к ламивудину, — 1 мг/сут. У НВeAg-позитивных больных
лечение продолжается по меньшей мере до достижения стойкой сероконверсии по НВeAg и исчезновения НВV ДНК или до появления анти-НВs (последний вариант, как указывалось ранее, оптимальный). У НВeAg-негативных больных — до исчезновения НВV ДНК или до появления анти-НВs.
В большом сравнительном исследовании у первичных НВeAg-позитивных пациентов энтекавир продемонстрировал более высокую частоту снижения концентрации НВV ДНК до неопределяемого уровня по сравнению с ламивудином (80% и 39% соответственно). По частоте сероконверсии по НВeAg и НВsAg, а также нормализации АЛТ результаты лечения двумя препаратами были сопоставимы. У НВeAg-негативных больных на фоне 96-недельной терапии энтекавиром частота негативизации НВV ДНК достигает 94%. Частота биохимического ответа достоверно не отличается от такового при применении ламивудина.
При лечении пациентов, инфицированных ламивудин-резистентными штаммами вируса, нормализация АЛТ, исчезновение НВV ДНК и сероконверсия по НВeAg наблюдалась в 85%, 30% и 16% соответственно.
Телбивудин *' применяют в дозе 600 мг 1 раз в сутки внутрь независимо от приёма пищи. Сравнительное исследование 3 фазы показало, что в группе пациентов, получавших телбивудин *" , значительно чаще, чем при лечении ламивудином наблюдалось состояние исчезновение сывороточной НВV-ДНК через 52 нед терапии. Эти результаты были достоверны как в группе НВeAg-позитивных пациентов (60% против 40%, р<0,01) так и в группе НВeAg-негативных (88% против 71%, р<0,01). Кроме того, в работе оценивали терапевтический ответ на препарат, то есть комплексную первичную конечную точку, состоящую из супрессии вируса (НВV-ДНК в сыворотке < 10 4 копий/мл) в сочетании с нормализацией АЛТ или исчезновением НВeAg, В группе НВeAg-позитивных пациентов терапевтический ответ был значительно лучше у телбивудина *" , чем у ламивудина (75% против 67%, р<0,01), а в группе НВeAg-негативных — ответ был сопоставим (75% против 77%, р>0,05).
Использование телбивудина*" ассоциировалось с более низким уровнем развития резистентности и более низкой частой неудач терапии, чем при применениии ламивудина (4% против 8%), а также существенно более редким возникновением выраженного повышения активности АЛТ, обусловленного резистентностью.
Себиво (телбивудин) - новейший аналог нуклеозида тимидина для лечения пациентов с хроническим гепатитом В как у вновь диагностированных, так и у пациентов с опытом лечения другими противовирусными препаратами.
Себиво блокирует активность ДНК-полимеразы ВГВ и подавляет репликацию вируса. Себиво специфичен к ВГВ и неэффективен в отношении других РНК и ДНК-вирусов, включая ВИЧ. Результаты мультицентрового исследования "GLOBE" показали, что ранний вирусологический ответ на лечение телбивудином является главным предиктором успеха дальнейшего лечения. Так, HB e (не точно, плохо видно) Ag-негативные пациенты, достигшие отрицательного ПЦР на 24-ой неделе, демонстрировали высокую эффективность препарата и через 2 года лечения (88% сохранили отрицательную ПЦР, 83% нормальный уровень АЛТ, у 2% была реактивация вируса). Препарат имеет наилучший профиль безопасности по сравнению с существующими противовирусными препаратами: не обладает генотоксичностью, нефротоксичностью и канцерогенностью.
В большинстве европейских стран Себиво рекомендован как препарат первой линии для пациентов с хроническим гепатитом В.
Показания к применению: хронический гепатит В у взрослых пациентов с подтвержденной репликацией вируса и активным воспалительным процессом в печени.
Способ применения и дозы: для лечения хронического гепатита В рекомендуемая доза телбивудина составляет 600 мг 1 раз в сутки внутрь независимо от приема пищи.
Накопленные данные об эффективности комбинированного лечения указанными нуклеозидными аналогами противоречивы.
Показано при угрожающей жизни портальной гипертензии, а именно при наличии варикозного расширения вен пищевода и желудка, резистентного асцита.
Выполняют следующие хирургические вмешательства: склерозирование или лигирование варикозных вен, наложение портокавальных анастомозов, трансъюгулярное портокавальное шунтирование и др.

Гепатит В: носительство или болезнь, приводящая к циррозу и раку ?
Скрытая болезнь
Хроническая инфекция может протекать в виде двух основных форм:
Различить эти две формы на основании самочувствия больного, только клинических признаков болезни (которые, как и при неактивном носительстве, могут полностью отсутствовать у больного хроническим гепатитом В) невозможно.
Что делать, если у Вас выявлен HBsAg ?
К сожалению, гепатологи часто сталкиваются с недооценкой со стороны пациента, а также врачей других специальностей, серьезности выявляемого на протяжении многих лет HBsAg.
Пациент, у которого впервые выявлен HBsAg, обязательно должен пройти обследование, которое позволит поставить правильный диагноз – отграничить неактивное носительство HBsAg от активного хронического гепатита В, требующего лечения.
Для этого врач-гепатолог предложит Вам сделать ряд исследований:
- исследование биохимического анализа крови,
- исследование вирусной нагрузки с помощью количественной ПЦР (полимеразной цепной реакции)
- исследование на наличие другого белка (или антигена) вируса гепатита В, который характеризует высокую заразительность больного, - HBeAg
- исследование на наличие вируса-спутника гепатита В – вируса дельта
- исследование альфафетопротеина (онкомаркера опухоли печени)
- ультразвуковое исследование печени
- фиброэластографию для уточнения стадии фиброза печени
(по показаниям возможны и другие исследования)
Что делать, если диагностировано неактивное носительство HBsAg?
Пациенты, у которых диагностировано неактивное носительство HBsAg, должны регулярно наблюдаться, так как в некоторых случаях, особенно при снижении иммунитета, возможна активизация инфекции и развитие активного гепатита, что может потребовать специального лечения. Поэтому особенно тщательного контроля требует динамика вирусной нагрузки. Ваш врач определит интервалы между контрольными анализами и визитами, а также объем необходимых исследований.
Современное лечение хронического гепатита В способно остановить болезнь !
Если у Вас все-таки, диагностирован хронический гепатит В, необходимо назначение противовирусного лечения, то есть лечения с использованием препаратов, способных блокировать размножение вируса.
Целью современной противовирусной терапии хронического гепатита В является стойкое подавление размножения вируса, достижение ремиссии заболевания, то есть перевод процесса в неактивное состояние. При достижении такого результата предотвращается развитие цирроза печени и его осложнений (таких как асцит, внутренние кровотечения, печеночная недостаточность), а также многократно снижается риск развития рака печени.
Никакой особой диеты при хроническом вирусном гепатите не требуется, однако, Вам следует избегать употребления алкоголя даже в незначительных дозах, так как совместное действие алкоголя и вируса на печень значительно повышает риск развития цирроза и рака печени. Если у Вас избыточный вес, то следует ограничит употребление жиров, калорийной пищи, так как отложение жира в печени ускоряет развитие цирроза. Следует избегать факторов, снижающих иммунитет, в частности инсоляцию, то есть Вам не следует пользоваться солярием и загорать на пляже. Целесообразно отказаться от курения. Вы можете продолжать заниматься физическими упражнениями. Полезны плавание и закаливающие процедуры, поддерживающие состояние Вашего иммунитета.
Читайте также:

