Светобоязнь у детей при вирусной инфекции
Обновлено: 13.05.2024
Последние всплески заболеваемости COVID-19 показали, что дети тоже стали болеть чаще и тяжелее.
Бывает ли постковидный синдром у детей?
Бывает, но постковидный синдром у детей – состояние, встречающееся нечасто, в отличии от взрослых. Чаще всего он проявляется астенической и неврологической симптоматикой – усталость, нарушения сна, изменение настроения, тревожность, утомляемость и т.д. У детей после среднетяжелого и тяжелого COVID-19 также могут быть одышка, снижение толерантности к физической нагрузке, длительные изменения при рентгенологических исследованиях. Однако детей, перенесших такие формы заболевания немного, и среди них постковидные состояния встречаются нечасто.
Можно ли вылечить постковидные состояния у детей?
Специфического лечения постковидных состояний ни у детей, ни у взрослых не существует. Для детей наиболее актуальным является упорядочивание режима дня с достаточным сном, соблюдение полноценного режима питания, правильного по составу, курсы витаминов. Медикаментозная терапия подключается индивидуально, при наличии показаний для нее.
Какие опасные последствия COVID-19 могут быть у детей?
Самое грозное последствие недавно перенесенного COVID-19 у детей – мультисистемный воспалительный синдром (МВС). К счастью, он встречается нечасто. Вероятнее всего, МВС у детей – это некий вариант цитокинового шторма, но проявляющимся не во время, а через 1-4 недели после перенесенного заболевания. Причем чаще всего сам COVID-19 у таких детей протекал в легкой или даже субклинической форме. Возможная причина его развития скорее всего гипериммунная реакция организма на SARS-CoV-2, только отсроченная по времени, если сравнивать со взрослыми пациентами.
Как проявляется МВС?
- Острое начало, быстрое появление лихорадки выше 38,5, плохо снижающейся при применении антипиретиков, симптомы интоксикации;
- появление различных вариантов сыпи – отмечается более чем у половины пациентов; также развиваются явления конъюнктивита, изменения на слизистых рта, воспаление каймы губ (хейлит);
- увеличение лимфоузлов различных локализаций;
- желудочно-кишечные расстройства;
- снижение артериального давления, иногда вплоть до проявления шока;
- нарушения работы сердца.
Лабораторно у таких пациентов выявляют изменения в ОАК (чаще Лейкопению с лимфопенией), в биохимии повышение СРБ, ферритина, изменение белковых фракций, повышение АлТ, АсТ и многие другие. У всех пациентов обнаруживается высокий уровень IgG к коронавирусу.
Данное состояние лечится исключительно в стационаре: инфузионная терапия, глюкокортикостероиды, внутривенное введение иммуноглобулинов и прочие интенсивные мероприятия. При появлении симптомов нужно срочно обратиться за медицинской помощью.
Кто подвержен риску развития МВС?
К сожалению, предугадать развитие мультисистемного воспалительного синдрома у детей невозможно – ни клиническими, ни лабораторными методами. После перенесенного COVID-19 важно отслеживать симптомы и при их появлении обращаться к врачу, а не пытаться лечиться самостоятельно.
Контакты центральной пресс-службы
Светобоязнь сопровождает некоторые первичные, вторичные цефалгии, менингиты, энцефалиты, нарушения церебрального кровообращения, общие инфекции, травмы, воспалительные и невоспалительные заболевания глаз. При неврологических патологиях может сочетаться с общемозговой и очаговой симптоматикой, при инфекциях – с интоксикационным синдромом, при болезнях глаз – со слезотечением, ухудшением зрения. Для определения причины фотофобии используются данные опроса, неврологического и офтальмологического осмотра, дополнительных исследований. Лечение – противомикробные и антигистаминные средства, иммуномодуляторы, хирургические вмешательства.
Почему возникает светобоязнь
Физиологические причины
Цефалгии
Светобоязнь наблюдается при следующих первичных и вторичных цефалгиях:
Воспалительные процессы в ЦНС
Менингит манифестирует с общей слабости, разбитости, которые быстро сменяются выраженной гипертермией, ознобом, жаром, тахикардией, тахипноэ, рвотой. Характерным признаком патологии является менингеальный синдром – тоническое напряжение мускулатуры. Головные боли мучительные, распирающие. Отмечаются выраженная светобоязнь, болезненное восприятие прикосновений и любых шумов.
Признак также может выявляться при клещевом, гриппозном, коревом энцефалите. Наряду с фотофобией отмечаются лихорадка, общемозговая симптоматика, расстройства сознания. Клиническая картина в некоторой степени различается в зависимости от формы болезни. При абсцессах головного мозга проявления вариабельные, возможны общемозговые, менингеальные и очаговые симптомы. Светобоязнь возникает не всегда.
Нарушения мозгового кровообращения
При инсульте, как и при абсцессах, наблюдается сочетание менингеальной, общемозговой и очаговой симптоматики. Патология развивается внезапно, быстро прогрессирует. Обнаруживаются головные боли, тошнота, рвота, нарушения сознания, различные варианты гемипареза, иногда – светобоязнь. Преходящие НМК сопровождаются аналогичными проявлениями, но состояние не достигает такой степени тяжести, как при инсульте, все изменения исчезают в течение суток.

Инфекционные болезни
Светобоязнь нередко наблюдается при общих инфекциях, является частью интоксикационного синдрома. Сочетается с ознобами, гипертермией, слабостью, артралгиями, миалгиями. В большинстве случаев выявляются признаки воспаления верхних дыхательных путей. В число вирусных инфекций, провоцирующих фотофобию, входят ОРВИ, грипп, корь. При бактериальной природе болезни симптом определяется у больных ангиной и дифтерией.
Опасным инфекционным заболеванием с выраженной светобоязнью является бешенство. Вначале возникает депрессия, в ряде случаев – с общим недомоганием и повышением температуры до субфебрильных цифр. Через 2-3 дня появляются различные фобии: фотофобия, боязнь воды, шумов, движения воздуха. Отмечаются кратковременные приступы судорог и спазмов, агрессия, возбуждение. Пароксизмы учащаются, а затем сменяются параличами, прекращением дыхания и сердечной деятельности.
Воспалительные заболевания глаз
Наряду со слезотечением и разнообразными неприятными ощущениями, светобоязнь является типичным признаком многих офтальмологических патологий:
Невоспалительные поражения глаз
Светобоязнью сопровождается синдром сухого глаза. Патология часто провоцируется длительной работой за компьютером, неправильным подбором и использованием контактных линз. Развивается при некоторых офтальмологических, аутоиммунных, эндокринных, нефрологических, гематологических заболеваниях. Клиническая картина включает рези, боли, ощущение песка, расплывчатость зрения, быструю утомляемость.
Первым симптомом язвы роговицы является прогрессирующая боль, к которой присоединяются светобоязнь, блефароспазм, отек век, слезотечение. У людей с аниридией (отсутствием радужки) фотофобия сохраняется в течение всей жизни, дополняется нистагмом и косоглазием.
Нарушение также может возникать при механических повреждениях глаз. У пострадавших с контузией радужки обусловлено травматическим мидриазом вследствие пареза сфинктера. Зрачок расширен, пациент жалуется на падение зрения и светобоязнь. Возможно повреждение сосудов радужки, формирование гифемы.
Диагностика
При подозрении на неврологическую патологию больных направляют к неврологу. Пациентов с заболеваниями глаз обследует врач-офтальмолог. При острых инфекциях в зависимости от вида поражения требуется консультация терапевта, инфекциониста или отоларинголога. Специалист выясняет характер, обстоятельства появления и продолжительность светобоязни, устанавливает связь симптома с внешними факторами. Программа обследования предполагает проведение следующих диагностических процедур:
- Неврологический осмотр. При первичных головных болях и абузусной цефалгии изменения отсутствуют. У пациентов с инсультами и ПНМК могут обнаруживаться перекос лица, проблемы с речью, признаки гемипареза, апраксия, афазия, вестибулярная атаксия и другие нарушения. При менингите на первый план выходят менингеальные симптомы. При энцефалитах определяются общемозговые проявления, иногда – признаки очагового поражения.
- Офтальмологическое обследование. В ходе осмотра могут выявляться отек и гиперемия век и конъюнктивы, роговичный синдром, признаки повреждения радужки и другие изменения. Пациентам проводят визометрию, периметрию, гониоскопию, биомикроскопию, измерение внутриглазного давления. В зависимости от особенностей патологии отмечаются синехии, отек или отслойка сетчатки, другие изменения.
- Ультрасонография. При неврологических болезнях выполняют эхоэнцефалографию для определения смещения срединных структур. Для исключения сосудистых заболеваний или оценки мозгового кровотока больным с цефалгиями и расстройствами церебрального кровообращения производят допплерографию или дуплексное сканирование сосудов головного мозга. При ирите и увеите осуществляют УЗИ глаза.
- Другие инструментальные методы. Пациентам с инсультом требуется ургентное проведение МРТ или КТ головного мозга для уточнения объема и локализации поврежденного участка, определения тактики лечения. Может быть показана МР ангиография. При НМК и неврологических болезнях воспалительного генеза выполняют люмбальную пункцию. При поражении глаз могут производиться ангиография сосудов сетчатки, электроретинография, другие процедуры.
- Лабораторные анализы. При исследовании ликвора больных с геморрагическим инсультом определяют примеси крови, при менингитах, энцефалитах цереброспинальная жидкость может быть мутной, в ходе микроскопии выявляется плеоцитоз, повышение уровня белка. При инсультах назначают общее лабораторное обследование (ОАК, ОАМ, БАК) для уточнения причины патологии. При болезнях глаз в ряде случаев выполняют микробиологическое исследование отделяемого для установления возбудителя.

Лечение
Помощь на догоспитальном этапе
Пациентам с цефалгиями рекомендуют находиться в затененной комнате. При гриппе и ОРВИ показан покой, симптоматические средства (жаропонижающие, отхаркивающие препараты, капли в нос). Больным с офтальмологическими патологиями рекомендуют сократить зрительную нагрузку, иногда – использовать темные очки. Подозрение на инсульт, менингит, энцефалит, абсцесс мозга или бешенство является поводом для немедленного вызова бригады скорой помощи.
Консервативная терапия
План лечебных мероприятий составляют с учетом причины светобоязни:
- Цефалгии. Для купирования приступов мигрени применяют анальгетики, при затянувшихся пароксизмах используют триптаны. При болях напряжения показаны НПВС, антидепрессанты, миорелаксанты, мануальная терапия, акупунктура, освоение техник релаксации, БОС. При тяжелом течении проводят блокады затылочного нерва. Пациентам с абузусной цефалгией отменяют анальгетики, назначают антидепрессанты и антиконвульсанты, реже – нейролептики.
- Воспалительные болезни ЦНС. Требуется экстренная госпитализация. Необходимы парентеральные инъекции антибиотиков и сульфаниламидов. В тяжелых случаях антибактериальные препараты вводят интралюмбально. Осуществляют симптоматическую и общеукрепляющую терапию, при наличии показаний применяют мочегонные средства и кортикостероиды.
- Инсульт. Наряду с экстренными хирургическими мероприятиями, направленными на устранение препятствий кровотоку и восстановление кровоснабжения, проводится симптоматическая терапия. Используются антиконвульсанты, нейропротекторы, НПВС, противорвотные, успокоительные средства. Проводится профилактика осложнений.
- Острые инфекции. С учетом вида возбудителя назначают противовирусные или антибактериальные препараты. Применяют жаропонижающие, витамины, лекарства с антигистаминным действием, бронхолитики, местные сосудосуживающие медикаменты. Тяжелое течение рассматривается, как показание к дезинтоксикации путем инфузионной терапии на фоне форсированного диуреза.
- Воспалительные патологии глаз. Могут быть рекомендованы антибактериальные, противогрибковые или противовирусные средства общего и местного действия, иммуномодуляторы, цитостатики, антигистаминные препараты, НПВС. По показаниям выполняются субконъюнктивальные, парабульбарные, интравитреальные и субтеноновые инъекции.
- Невоспалительные болезни глаз. При ксерофтальмии применяют препараты искусственной слезы, противовоспалительные и иммунотропные средства. Язвы роговицы тушируют настойкой йода или бриллиантовым зеленым. Проводят терапию, направленную на устранение возбудителя. Используют мидриатики, иммуномодуляторы, антиаллергические, противовоспалительные и метаболические препараты. На этапе очищения язвы рекомендованы физиопроцедуры.
Хирургическое лечение
При заболеваниях, сопровождающихся светобоязнью, производят следующие операции:
ОРВИ у детей - острое воспалительное поражение слизистых оболочек дыхательных путей, вызываемое различными типами респираторных вирусов. ОРВИ у детей может сопровождаться общим недомоганием, лихорадкой, болью в горле, насморком, кашлем, головной, мышечной и суставной болью, конъюнктивитом, расстройствами стула. Диагноз ОРВИ детям ставится на основании клинических проявлений и осмотра, результатов лабораторных исследований. Лечение ОРВИ у детей включает режим, диету, противовирусную, жаропонижающую, десенсибилизирующую, дезинтоксикационную терапию.

Общие сведения
ОРВИ у детей (острые респираторные вирусные инфекции) - группа вирусных заболеваний, сопровождающихся воспалением различных отделов дыхательного тракта и интоксикационным синдромом. В педиатрии на долю ОРВИ приходится 90% от общего числа инфекционных заболеваний у детей. Наиболее часто ОРВИ болеют дети от 3 до 14 лет, особенно, начинающие посещать дошкольные и школьные учреждения, что связано с появлением большого числа контактов.
ОРВИ у детей имеет более тяжелое течение и нередко осложняется присоединением бактериальной инфекции и обострением хронических заболеваний. Частые ОРВИ способствуют снижению защитных сил организма и хронизации воспалительной патологии ЛОР-органов, дыхательных путей, сердца, почек, суставов, нервной системы; предрасполагают к аллергизации и формированию бронхиальной астмы, задерживают физическое и психомоторное развитие ребенка.

Классификация ОРВИ у детей
ОРВИ у детей различаются по этиологии (грипп, парагрипп, аденовирусная, риновирусная, респираторно-синцитиальная инфекция); по клинической форме (типичные и атипичные); по течению (неосложненные и осложненные); по тяжести (легкие, среднетяжелые и тяжелые).
В зависимости от клинической формы поражения респираторного тракта ОРВИ у детей может проявляться как ринит, риноконъюнктивит, отит, назофарингит, ларингит (включая синдром ложного крупа), трахеит.
Причины ОРВИ у детей
ОРВИ у детей могут вызываться РНК-геномными вирусами гриппа (типов A, B, C), парагриппа (4-х типов), PC-вирусом, риновирусами (> 110 серотипов) и реовирусами; а также ДНК-геномными аденовирусами (> 40 серотипов). Часть ОРВИ у детей может быть обусловлена энтеровирусами (ЕСНО, типа Коксаки), коронавирусами, метапневмовирусом, бокавирусом.
Все возбудители ОРВИ у детей обладают высокой контагиозностью, передаются от больного человека, как правило, воздушно-капельным путем (с капельками слюны и слизи), редко – контактно-бытовым путем. Склонность детей к частым ОРВИ определяется незрелостью защитных реакций - утратой пассивного материнского и недостаточным уровнем приобретенного иммунитета, отсутствием предшествующего иммунологического опыта, наличием высокого уровня контактов с многообразными инфекционными агентами. После перенесенной ОРВИ у детей не формируется продолжительного стойкого иммунитета, отсутствует перекрестная защитная реакция к другим типам респираторных вирусов. Ребенок может переболеть ОРВИ от 3 до 8 раз в год. Часто болеющие дети, подверженные ОРВИ практически каждый месяц, в детской популяции составляют от 15% до 50%.
Пик заболеваемости ОРВИ у детей приходится на холодное время года (октябрь-апрель). К факторам, способствующим частой заболеваемости ОРВИ, относятся неблагоприятное перинатальное развитие, наличие у детей внутриутробной персистирующей инфекции, аллергической и соматической патологии, плохая экологическая обстановка.
Патогенез ОРВИ у детей
Возбудители ОРВИ проникают в эпителиальные клетки слизистых оболочек верхних отделов дыхательного тракта и, размножаясь, вызывают в них дистрофические и воспалительные изменения. Разные виды респираторных вирусов обладают преимущественной тропностью к эпителию определенных участков дыхательного тракта. Для вируса парагриппа наиболее характерно поражение слизистой оболочки гортани; для аденовируса - слизистой носоглотки с вовлечением конъюнктивы глаз и лимфоидных образований; для РС-вируса – воспаление слизистой мелких и средних бронхов; для гриппа – поражение трахеи, а риновирусной — носовой полости.
Проникновение вирионов в кровоток сопровождается общетоксическим и токсико-аллергическим синдромом, подавлением реакций клеточного и гуморального иммунитета. Для некоторых ОРВИ у детей (например, гриппа, аденовирусной инфекции) характерна длительная персистенция в латентном состоянии в лимфоидной ткани или различных органах. Снижение местного иммунитета при ОРВИ у детей содействует активизации условно-патогенной бактериальной флоры и приводит к усилению воспалительного поражения дыхательных путей.
Симптомы ОРВИ у детей
Тяжесть клинической картины ОРВИ у детей определяется степенью выраженности общетоксического синдрома и катаральных явлений. Об особенностях течение гриппа у детей можно прочесть здесь.
Парагрипп у детей
Аденовирусная инфекция у детей
Аденовирусная инфекция у детей имеет продолжительное, часто волнообразное течение. Острое начало ОРВИ у детей проявляется познабливанием, лихорадкой, головной болью, вялостью, умеренной заложенностью носа, выраженным кашлем и насморком с обильным экссудативным компонентом (серозным, серозно-гнойным).
Течение ОРВИ у детей часто сопровождается болью в горле и явлениями фарингита, тонзиллита с отеком миндалин и фибринозными наложениями, а также конъюнктивитом с обильным слезотечением, болью в глазных яблоках; увеличением и болезненностью подчелюстных и шейных лимфоузлов. При аденовирусной инфекции возможны осложнения в виде пневмонии, отитов, гнойных синуситов, поражения почек.
Респираторно-синцитиальная инфекция у детей
Продолжительность инкубационного периода РС-вирусной инфекции от 3 до 7 суток, клинические проявления зависят от возраста ребенка. У детей старшего возраста РС-инфекция протекает обычно легко, по типу острого катара верхних дыхательных путей, без выраженной интоксикации, иногда с повышением температуры до субфебрильных значений. Отмечается сухой кашель, боль за грудиной, скудные выделения из носа.
У детей раннего возраста при ОРВИ появляются симптомы поражения нижних дыхательных путей (бронхиолита с бронхообструктивным синдромом): приступообразный навязчивый кашель с выделением густой, вязкой мокроты, частое, шумное дыхание с экспираторной одышкой. У ребенка отмечается снижение аппетита, нарушение сна, бледность кожных покровов, цианоз носогубного треугольника.
Длительность ОРВИ у детей в большинстве случаев не менее 10-12 дней, иногда возможно затяжное рецидивирующее течение. Осложнения РС-инфекции связаны с присоединением бактериальной инфекции и развитием отита, синусита, пневмонии (особенно у новорожденных и недоношенных детей).
Риновирусная инфекция у детей
Риновирусная инфекция у детей начинается с общего недомогания, иногда - субфебрильной температуры; сопровождается сильной заложенностью носа с чиханьем и обильными водянисто-серозными выделениями (ринореей), першением в горле, сухим кашлем. Из-за постоянных выделений у ребенка наблюдается мацерация кожи вокруг носовых ходов. Возможны герпетические высыпания на губах и преддверии носа, обильное слезотечение, потеря обоняния и вкуса. Осложнения практически не возникают.
Осложнения ОРВИ у детей
ОРВИ у детей может сопровождаться специфическими (вирус-ассоциированными), бактериальными и неспецифическими осложнениями. К специфическим осложнениям ОРВИ у детей можно отнести фебрильные судороги, геморрагический синдром, синдром Рея, в раннем возрасте - острый стеноз гортани, облитерирующий бронхиолит, нейротоксикоз, менингоэнцефалит, полирадикулоневрит, миокардит, гемолитико-уремический синдром.
Присоединение бактериальной микрофлоры при ОРВИ у детей опасно развитием бронхита, пневмонии и отека легких, гайморита, фронтита, среднего отита, паратонзиллярного и заглоточного абсцесса, мастоидита и отоантрита, гнойного лимфаденита, менингита, ревматической лихорадки, острого гломерулонефрита, септикопиемии.
Неспецифическими осложнениями ОРВИ являются обострения хронической респираторной патологии (бронхиальной астмы, муковисцидоза, туберкулеза) и имеющихся у детей соматических заболеваний (мочевыделительной системы, ревматизма).
Диагностика ОРВИ у детей
ОРВИ у детей диагностируется по клинической картине и результатам физикального осмотра с учетом эпидемиологических данных. Ранняя и ретроспективная лабораторная диагностика того или иного типа ОРВИ у детей включает экспресс-методики: МФА и ПЦР, а также вирусологический метод и серологические реакции (РСК, ИФА, реакция нейтрализации) в парных сыворотках крови.
Дифференциальный диагноз ОРВИ у детей проводят с продромальным периодом кори, катаральными предвестниками бронхиальной астмы, различных форм менингита, крупозной пневмонии, дифтерии.
Лечение ОРВИ у детей
Лечение большинства ОРВИ у детей проводится дома под наблюдением педиатра и имеет общие принципы: изоляцию ребенка, соблюдение постельного режима и снижение физической нагрузки, обильное теплое питье и адекватную диету, обеспечение свободного доступа свежего воздуха, применение этиотропных, симптоматических и патогенетических средств. Показанием к госпитализации являются: тяжелое и осложненное течение ОРВИ (особенно гриппа и аденовирусной инфекции), ранний возраст детей (новорожденные и недоношенные), острый стеноз гортани, сопутствующая хроническая бронхолегочная, почечная и сердечно-сосудистая патология.
В зависимости от характера и выраженности симптоматики ОРВИ детям назначаются жаропонижающие (парацетамол, ибупрофен), десенсибилизирующие (хлоропирамин, клемастин, лоратадин) средства, дезинтоксикационная терапия. При ринитах с затрудненным дыханием интраназально используются сосудосуживающие капли, проводится тубус-кварц; при боли в горле детям назначаются полоскания настоями ромашки, шалфея, эвкалипта; при сухом кашле – отхаркивающие препараты (настой термопсиса, мукалтин, бромгексин, амброксол), ингаляции. При поражении глаз необходимы промывания антисептическими растворами, инстилляции капель.
На ранних сроках ОРВИ у детей используются противовирусные средства: препараты интерферона (интраназально и в свечах), препарат на основе антител к гамма-интерферону человека, умифеновир, противогриппозный γ - глобулин. Антибиотики показаны только при выявлении бактериальных осложнений ОРВИ у детей.
Прогноз и профилактика ОРВИ у детей
Прогноз большинства случаев ОРВИ у детей благоприятный. При тяжелых осложненных формах и раннем возрасте больного возможно развитие угрожающих для жизни состояний: отека легких, острого стеноза гортани III-IV степени и др.
Мерами профилактики ОРВИ у детей является соблюдение санитарно-гигиенического режима (частые и регулярные проветривания, кварцевание, влажная уборка, тщательное мытье рук, карантинные мероприятия, изоляция больного); повышение общей резистентности организма (закаливание, занятия спортом, достаточное питье, полноценное питание, прием иммуномодуляторов); вакцинация против гриппа.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
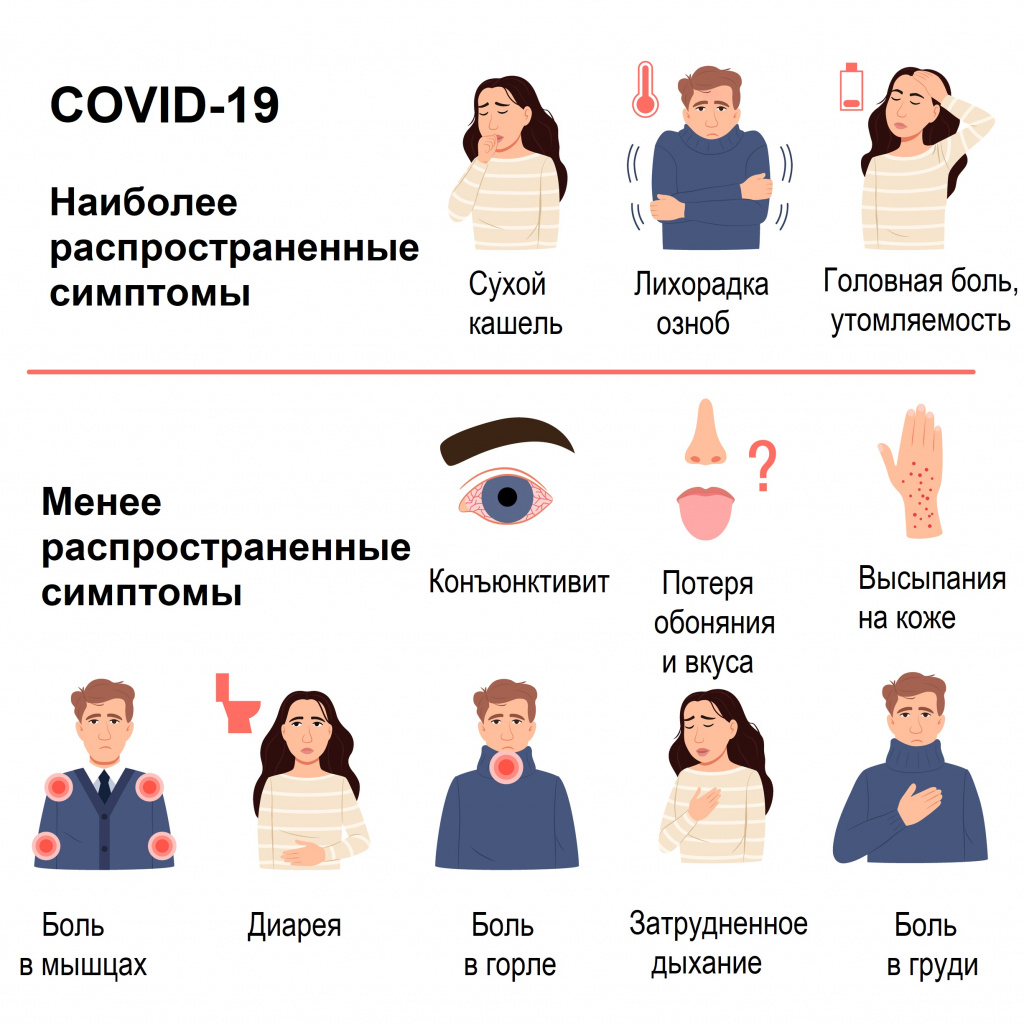
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
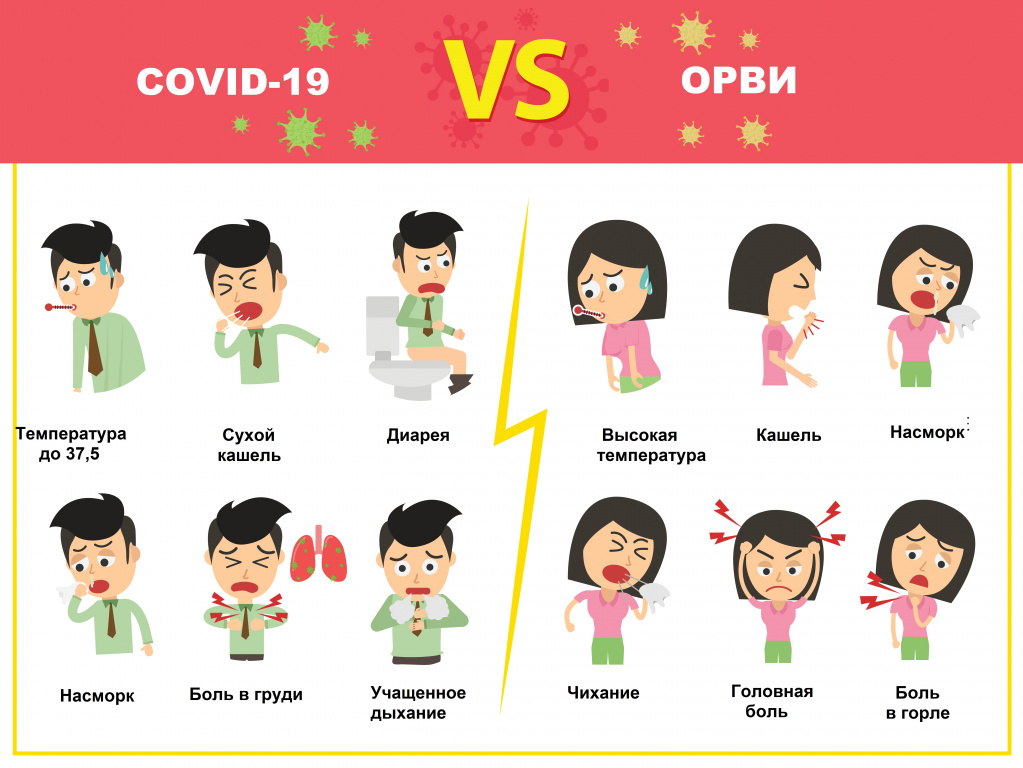
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.

Существует множество причин, из-за которых может образовываться светобоязнь у детей.
Необходимо выявить их, чтобы провести необходимое лечение. В этом может помочь врач-офтальмолог после проведения диагностических тестов.
Светобоязнь может быть симптомом серьезного заболевания или временного явления, например, при попадании инородного тела.
Причины чувствительности к свету у детей
Чаще всего светобоязнь развивается у детей из-за действия негативных факторов окружающей среды. Они могут образовываться как снаружи (инородное тело, яркий солнечный свет), так и внутри при различных системных заболеваниях.
Инородное тело
В качестве инородного тела могут быть соринки, грязь, пыль, осколки. При попадании на слизистую оболочку глаз они вызывают повышенное слезотечение, покраснение глаз, повышенную реакцию на действие света. Инородный предмет может попасть в глаза при воздействии сильного ветра на улице или во время игры дома.
Вирусные заболевания
Попадая в кровь, вирус распространяется по крови в глаза. Может быть поражен один орган зрения или сразу оба. Возникает сильное покраснение глаз, повышенное слезотечение и повышенная чувствительность к действию яркого света. Патологию может образовать аденовирус, грипп, парагрипп, ротавирус и другие возбудители.
Воспалительные заболевания
К болезням, вызывающим светобоязнь, относятся:

Помимо повышенной чувствительности на действие света у ребенка появляются прозрачные или гнойные выделения из глаз, покраснение, отечность. Кожная поверхность глаз может резко увеличиваться в размере, за счет чего глазное яблоко полностью или частично не видно.
Механические повреждения
Возможны механические повреждения не только глаз, но и головы. Светобоязнь проявляется при сотрясениях, ушибах головного мозга, черепной коробки.
Патологии ЦНС
В редких случаях светобоязнь может быть вызвана заболеваниями головного мозга:
- доброкачественная или злокачественная опухоль головного мозга;
- абсцесс;
- киста, заполненная паразитарным содержимым;
- воспаление нервной ткани.
Помимо светобоязни у ребенка будут наблюдаться неврологические симптомы . Это может быть тремор конечностей, нистагм, дефекты речи, нарушение аккомодации зрачка. Наиболее часто при патологиях наблюдается головная боль, тошнота, рвота.
Системные инфекционные заболевания
Не все инфекции вызывают светобоязнь. Симптом вызывают заболевания:
- бруцеллез;
- скарлатина;
- листериоз;
- дизентерия.
Они вызывают резкое повышение температуры тела до 39 градусов и выше, тошноту, рвоту, головокружение. Многие из них образуют диарею.
Менингит
Заболевание проявляется при попадании инфекционного агента в головной мозг. Образуется повреждение нейронов, воспаление и отек мозга. За счет этого образуются характерные клинические симптомы:
- поза на боку с запрокинутой головой;
- повышение температуры тела до 40 градусов;
- сильная головная боль;
- напряженность мышц;
- светобоязнь даже при наличии только дневного света.
Все раздражители, поступающие из окружающего мира, негативно действуют на состояние пациента. Возникают осложнения в виде бактериального инфицирования сердца, недостаточности почек, тромбоза сосудов.
Симптомы
Светобоязнь у детей сопровождается определенной клинической симптоматикой:
- спазм век, когда ребенок не может открыть глаза;
- отечность кожи век; роговицы и век;
- повышенная продукция слезной жидкости;
- при наличии бактериальной инфекции образуется гной из внутреннего угла глаз;
- головная боль;
- признаки интоксикации организма в случае бактериальной и вирусной природы болезни.

Возможны и другие симптомы, в зависимости от причины, вызвавшей светобоязнь. Например, при патологиях ЦНС может появиться нистагм, дрожание конечностей, тошнота, рвота.
Диагностика
Чтобы определить точную причину болезни, врачу следует провести диагностические тесты:
- Опрос родителей ребенка . Врачу необходимо выявить, когда обнаружилась светобоязнь, какие дополнительные симптомы их беспокоят.
- Общий осмотр . Врач выявляет наличие покраснения, отечность, воспаление тканей. С помощью визуального осмотра можно определить наличие инородного тела.
- Бактериологический посев . Врач определяет возбудителя, вызвавшего болезнь, а также антибиотик, к которому у него есть чувствительность.
- Серологический тест для определения вирусной природы болезни.
- Консультация с неврологом , который может определить наличие или отсутствие симптомов поражения ЦНС.
- МРТ, КТ . При помощи проведения тестов на экране аппарата врач может увидеть послойное изображение головного мозга и глаз. С помощью теста врач определяет воспаление, отечность головного мозга, нарушение в системе сосудов.
На основе диагностических тестов врач ставит достоверный диагноз. После этого начинается лечение.
Лечение
Методы терапии зависят от причины, вызвавшей состояние. Наиболее часто применяют следующие препараты и методики:
- извлечение инородного тела при помощи офтальмологических инструментов и промывания глаз;
- антибактериальные препараты в виде капель, если причина в наружном инфекционно-воспалительном заболевании глаз; системные препараты, если светобоязнь образовалась из-за инфекционного заболевания организма; средства в виде таблеток и капель для глаз;
- нестероидные противовоспалительные средства в виде капель для глаз.
Если причина состояния в системном заболевании, понадобится комплексная терапия, чтобы устранить риск рецидива.

При проведении лечения родители должны помнить о том, что антибактериальные препараты применимы не более 7 дней, после этого времени у бактерий образуется резистентность. Противовирусные лекарственные средства могут применяться продолжительным курсом терапии, они не вызывают привыкание.
Профилактика
Чтобы предупредить светобоязнь и заболевания, которые ее образуют, рекомендуется придерживаться следующих правил:
- периодическое посещение офтальмолога со сдачей лабораторных и инструментальных анализов, чтобы вовремя выявить и устранить заболевания глаз;
- своевременное лечение системных заболеваний, чтобы не допустить образование осложнений;
- отсутствие посещения многолюдных мест во время эпидемии вирусов или инфекций, которые часто появляются в осенне-зимний период;
- устранение опасных предметов, которые могут поранить глаза ребенку;
- ношение солнцезащитных очков на улице во время действия сильного ветра.
Меры профилактики не смогут устранить возможность всех офтальмологических заболеваний, но значительно снизят риск их развития. Родителям следует помнить, что светобоязнь может быть симптомом офтальмологического или системного заболевания, поэтому не при всех состояниях можно обойтись домашними лечением.
Полезное видео
Читайте также:

